Диагностика Обструктивного бронхита у детей:
Диагностируют обструктивный бронхит у детей по типичным симптомам, но обязательны такие исследования:
- физикальные
- эндоскопические
- функциональные
- рентгенологические
- лабораторные
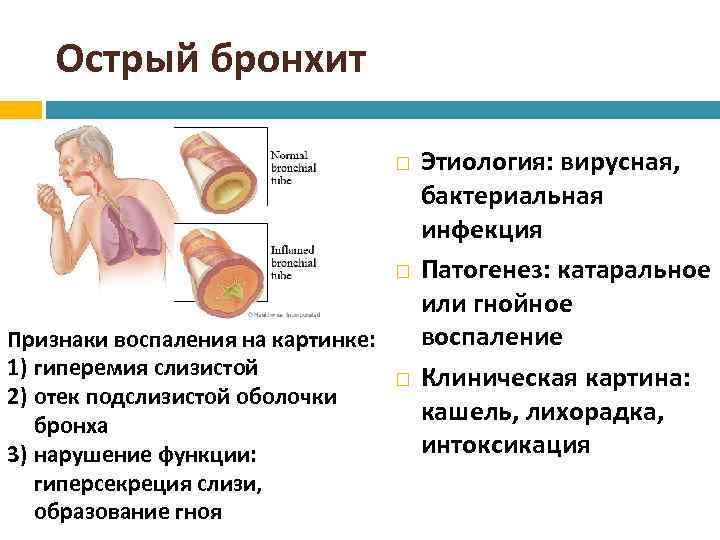
Физикальные данные отличаются в зависимости от стадии и формы обструктивного бронхита у ребенка. Когда болезнь прогрессирует, появляется коробочный перкуторный звук над легкими, ослабевает дрожание голоса, уменьшается подвижность легочных краев. Аускультативные методы выявляют свистящие хрипы при форсированном выдохе, жесткое дыхание, а в стадии обострения еще и влажные хрипы. После откашливания меняются количество или тональность хрипов.
Чтобы исключить локальные и диссеминированные поражения легких, применяют рентгенографию. Этот метод позволяет также выявить сопутствующие болезни. Через 2-3 года продолжения заболевания обнаруживают деформацию корней легких, усиление бронхиального рисунка, эмфизему легких.
При диагностировании хронического обструктивного бронхита у детей исследуют функцию внешнего дыхания. Применяют спирометрию, включая ингаляционные пробы, пневмотрахометрию, пикфлоуметрию. С помощью данных, которые получены этими методами, определяют нарушения легочной вентиляции, наличие, степень и обратимость бронхиальной обструкции, стадию хронического обструктивного бронхита.
При обструктивном бронхите с помощью лечебно-диагностической бронхоскопии осматривают слизистую бронхов, делают забор мокроты и бронхоальвеолярный лаваж. Бронхографию применяюь лишь в некоторых случаях – чтобы исключить бронхоэктазы.
Лабораторная диагностика:
- биохимические показатели крови (фибриноген, общий белок и белковые фракции, билирубин, сиаловые кислоты, глюкоза, аминотрансферазы и т.д.)
- общий анализ крови
- общий анализ мочи
Степень дыхательной недостаточности при заболевании обструктивным бронхитом определяют при помощи газового состава крови и КОС
Врачи могут назначить бактериологическое и микроскопическое исследование мокроты и лаважной жидкости. Чтобы дифференцировать заболевание с туберкулезом легких, применяют такие методы как ПЦР и КУБ
Обострение хронического обструктивного бронхита при диагностике отличают от бронхиальной астмы, бронхоэктатической болезни, туберкулеза, пневмонии, рака легких у детей.
Патогенез обструктивного бронхита у детей
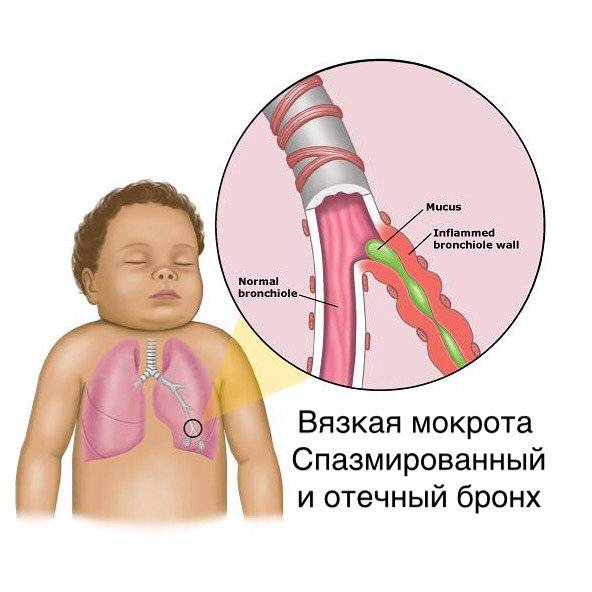
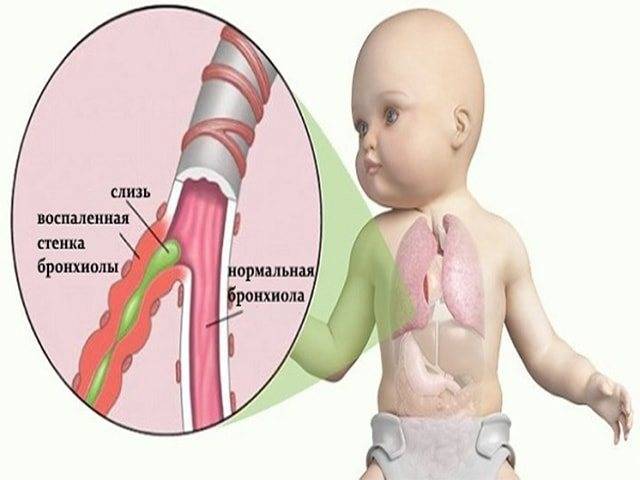
Патогенез заболевания имеет сложную структуру. При вторжении вируса возникает воспалительная инфильтрация слизистой, выстилающей бронхи. В ее ткани большом количестве мигрируют различные группы лейкоцитов. Выделяются медиаторы воспаления – гистамин, простагландин, цитокины. Развивается отек бронхиальной стенки.
Затем сокращается гладкие мышечные волокна в стенке бронхов, из-за чего развивается бронхоспазм. Бокаловидные клетки активизируют выделение бронхиального секрета. Слизь имеет повышенную вязкость. Возникает расстройство работы реснитчатого эпителия. Формируется мукоцилиарная недостаточность. Нарушается процесс откашливания мокроты.
Просвет дыхательных путей перекрывается бронхиальным секретом. Это создает идеальные условия размножения возбудителя бронхита. Воспалению подвергается подслизистый и мышечный слой бронхов. Включается в процесс перибронхиальная интерстициальная ткань. Легочная ткань в воспалении не задействована.
Также в разделе
|
Фосфат-диабет, почечный несахарный диабет. Симптомы. Диагностика. Лечение. Тубулопатии (канальцевые дисфункции) – группа нефропатий, обусловленных нарушением транспортных процессов в канальцах. Выделяют первичные… |
|
| Перинатальные поражения центральной нервной системы. Причины. Симптомы. Диагностика. Лечение. Профилактика. Перинатальные поражения нервной системы – группа патологических состояний, обусловленных воздействием на плод (новорождённого) неблагоприятных факторов в… | |
| Смешанное вскармливание. Питание детей старше года. Режим питания детей старше года. При недостаточности молока у матери вводят докорм теми же молочными смесями, что и при искусственном вскармливании. Сначала ребёнку дают грудь и только после… | |
| Мочевая инфекция Мочевая инфекция – воспалительный процесс, вызванный микроорганизмами и локализующийся на любом участке слизистой оболочки мочевого тракта (в… | |
| Субфебрильная температура у ребенка О субфебрильной температуре у ребенка говорят такие показатели на градуснике: +37°C и +38°C. Такие показатели (как у детей, так и у взрослых) являются… | |
| Неревматические кардиты у детей. Врожденные кардиты. Приобретённые кардиты – острый кардит, подострый кардит, хронический кардит. Клиника. Диагностика. Лечение. Неревматические кардиты – воспалительные поражения сердца различной этиологии, не связанные с ревматизмом или иными заболеваниями системного характера…. | |
|
Иммунодефицит у детей: виды и лечение Первичные иммунодефициты Подтверждение диагноза при иммунодефиците Вторичные иммунодецифиты Иммунодефициты – снижение функциональной… |
|
|
Пограничные состояния у новорожденных Гормональный (половой) криз Гормональный криз наблюдают у 2/3 новорождённых. Эти изменения обусловлены переходом эстрогенов от беременной к плоду в последние… |
|
| Лимфатико-гипопластический диатез. Причины возникновения. Симптомы. Диагностика. Лимфатико-гипопластический диатез – аномалия конституции, сопровождающаяся диффузной гиперплазией лимфоидной ткани (генерализованное увеличение… | |
|
Постгеморрагические анемии у детей Постгеморрагические анемии обусловлены острой или хронической потерей крови.
Острые кровопотери развиваются у детей довольно часто и бывают… |
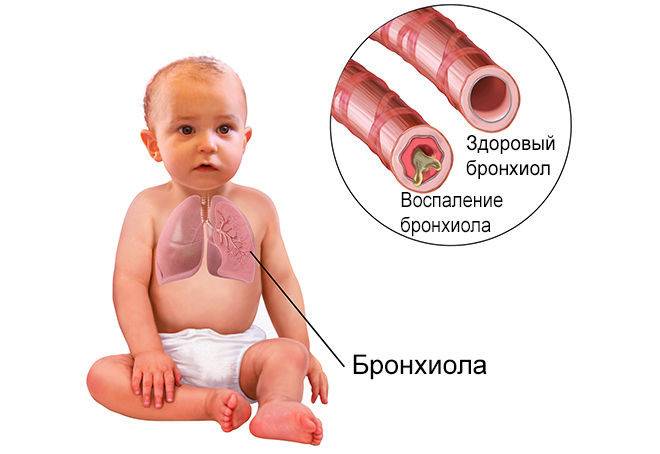
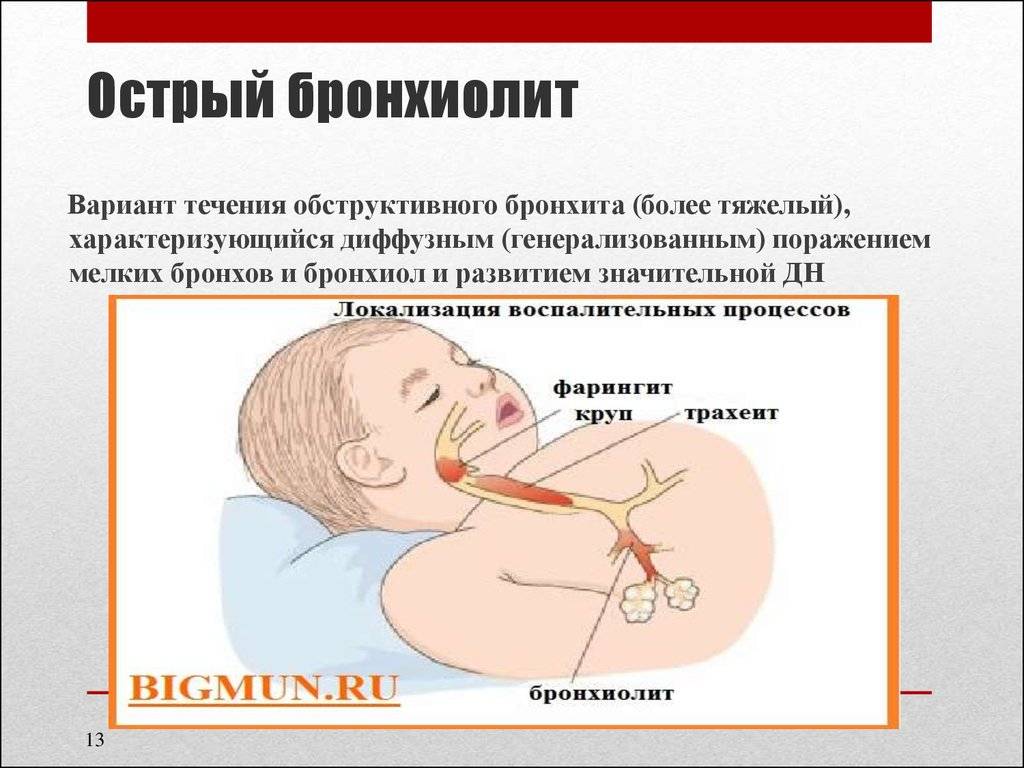
Острый бронхиолит
Острый бронхиолит – острое воспаление мелких бронхов и бронхиол, протекающее с дыхательной недостаточностью и обилием мелкопузырчатых хрипов. Заболевание развивается преимущественно у детей на первом году жизни. Наиболее часто бронхиолит вызывают респираторно-синцитиальный вирус, вирусы парагриппа, несколько реже – аденовирусы, ещё реже – микоплазмы и хламидии.
Клиническая картина острого бронхиолита
Обычно лихорадка продолжается 2-3 дня (при аденовирусной инфекции – до 8-10 дней). Состояние детей довольно тяжёлое, выражены признаки дыхательной недостаточности: цианоз носогубноготреугольника, одышка экспираторная или смешанная, тахипноэ. Часто наблюдают вздутие грудной клетки, участие вспомогательной мускулатуры вдыхании, втяжение уступчивых мест грудной клетки. При перкуссии выявляют коробочный перкуторный звук, при аускультации – рассеянные влажные мелкопузырчатые хрипы на вдохе и выдохе. Значительно реже выслушивают средне- и крупнопузырчатые влажные хрипы, количество которых изменяется после откашливания.
Осложнения осторого бронхиолита у детей могут развиться при прогрессировании дыхательных расстройств. Увеличение РаС02, развитие гиперкапнии, свидетельствующие об ухудшении состояния, могут привести к апноэ и асфиксии; очень редко возникают пневмоторакс и медиастинальная эмфизема.
Лабораторные и инструментальные исследования
При рентгенографии органов грудной клетки определяют признаки вздутия лёгких, в том числе повышение прозрачности лёгочной ткани. Возможны ателектазы, усиление прикорневого лёгочного рисунка, расширение корней лёгких. При исследовании газового состава крови выявляют гипоксемию, снижение Ра02и РаС02 (последнее из-за гипервентиляции). Спирографическое обследование в раннем возрасте провести обычно не удаётся. Показатели периферической крови могут быть не изменены или выявляют невыраженные увеличение СОЭ, лейкопению и лимфоцитоз.
Острый обструктивный бронхит у детей
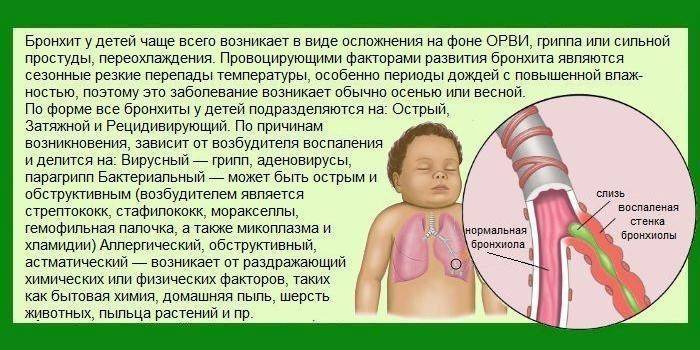
Острый обструктивный бронхит – острый бронхит, протекающий с синдромом бронхиальной обструкции. Обычно развивается у детей на 2-3-м году жизни.
Клиническая картина острого обструктивного бронхита
Признаки бронхиальной обструкции нередко развиваются уже в первый день ОРВИ (раньше, чем при бронхиолите), реже – на 2-3-й день болезни. У ребёнка наблюдают шумное свистящее дыхание с удлинённым выдохом, слышное на расстоянии (дистанционные хрипы). Дети могут быть беспокойными, часто меняют положение тела. Однако общее их состояние, несмотря на выраженность обструктивных явлений, остаётся удовлетворительным. Температура тела субфебрильная или нормальная. Выражены тахипноэ, смешанная или экспираторная одышка; в дыхании может участвовать вспомогательная мускулатура; грудная клетка вздута, втягиваются её уступчивые места. Перкуторный звук коробочный. При аускультации выявляют большое количество рассеянных влажных средне- и крупнопузырчатых, а также сухих свистящих хрипов.
Лабораторные и инструментальные исследования
На рентгенограмме органов грудной клетки выражены признаки вздутия лёгких: повышение прозрачности лёгочной ткани, горизонтально расположенные рёбра, низкое расположение купола диафрагмы. При исследовании газового состава крови обнаруживают умеренную гипоксемию. В анализе периферической крови возможны небольшое увеличение СОЭ, лейкопения, лимфоцитоз, при аллергическом фоне – эозинофилия.
Диагностика
Чаще всего острый бронхит у детей необходимо дифференцировать с острой пневмонией. Для бронхита характерен диффузный характер физикальных данных при удовлетворительном общем состоянии детей, тогда как при пневмонии физикальные изменения асимметричны, выражены признаки инфекционного токсикоза, значительно нарушено общее состояние. Лихорадка более длительная, в периферической крови выражены воспалительные изменения: нейтрофильный лейкоцитоз, увеличение СОЭ. Рентгенологически определяются локальные инфильтративные изменения лёгочной ткани.
При повторных эпизодах бронхиальной обструкции необходимо проводить дифференциальную диагностику с бронхиальной астмой.
Лечение обструктивного бронхита у детей
Лечение детей с бронхитом чаще производят амбулаторно. Показанием к госпитализации считают возраст до года, тяжелое состояние малыша, наличие сопутствующих патологий. Основным лечением считают этиотропную терапию. Она включает противовирусные или антибактериальные препараты.
Патогенетическая терапия включает селективные бронхолитики или ингаляционные глюкокортикостероиды. Их вдыхают через компрессорный небулайзер. В качестве симптоматической терапии назначают следующие средства:
- разжижающие мокроту – они облегчают ее эвакуацию;
- отхаркивающие – активизируют движения ресничек и способствуют откашливанию;
- жаропонижающие;
- нестероидные противовоспалительные;
- общеукрепляющие (витамины, иммуномодуляторы).
В восстановительном периоде назначают физиотерапию, массаж и дыхательную гимнастику.
Классификация и стадии развития обструктивного бронхита у детей
Выделяют три формы обструктивного бронхита – бронхиолит, острый и рецидивирующий. Бронхиолитом часто страдают дети до 2 лет. Их организм так отвечает на внедрение риновируса или респираторно-синцитиальной инфекции. Ему предшествует нетяжелое ОРВИ. При ухудшении состояния развивается дыхательная и сердечная недостаточность. При этой форме появляются характерные влажные мелкопузырчатые хрипы на вдохе и выдохе.
Острая обструкция бронхов чаще формируется у детей в возрасте от трех до пяти лет. Его вызывают с вирус парагриппа и гриппа, аденовирус. Сначала повышается температура до высоких цифр. Появляются другие симптомы ОРВИ. Затем нарастают проявления дыхательной недостаточности. У ребенка затруднено дыхание. В процесс дыхания включаются мышцы шеи и плеч. Возникают на выдохе свистящие хрипы. Выдох затрудняется и удлиняется.
Рецидивирующий бронхит обструктивного типа возникает в любом возрасте. Его вызывают: микоплазма, цитомегаловирус, вируса герпеса, вируса Эпштейна-Барр. Обструкция бронхов нарастает постепенно. Это происходит при нормальной или субфебрильной температуре. Отмечают заложенность носа, насморк и редкое покашливание. Одышка выражена умеренно. Общее состояние почти не страдает. По течению болезни выделяют следующие формы: острую, затяжную, рецидивирующую и непрерывно рецидивирующую.
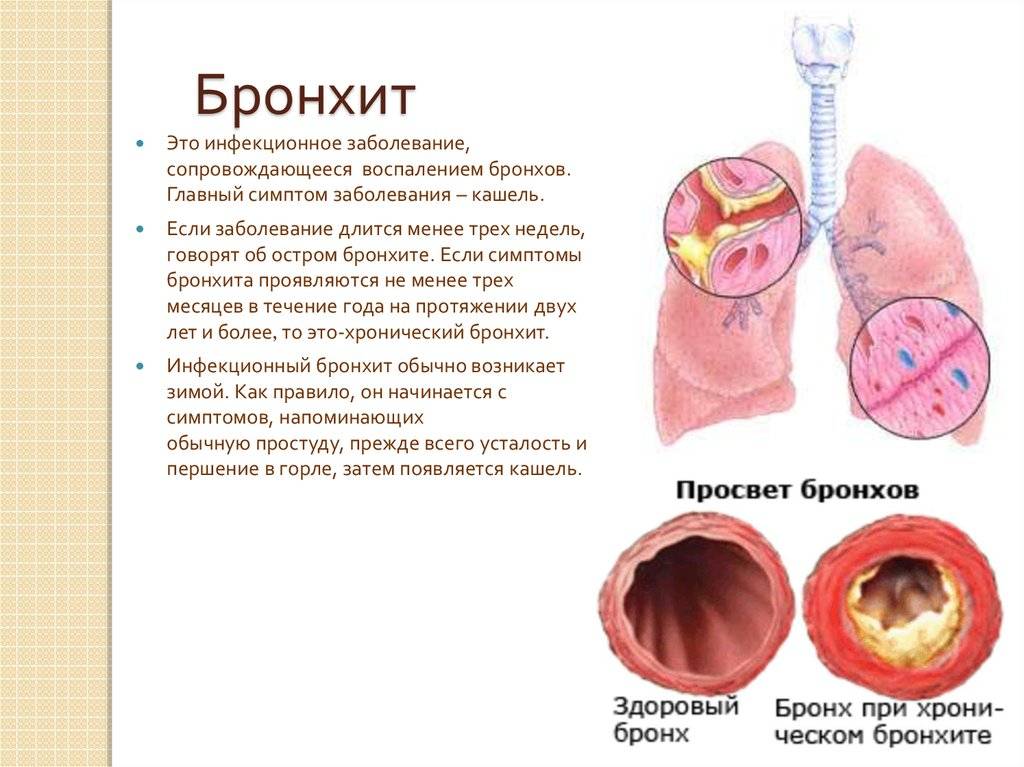
Острый бронхит у детей
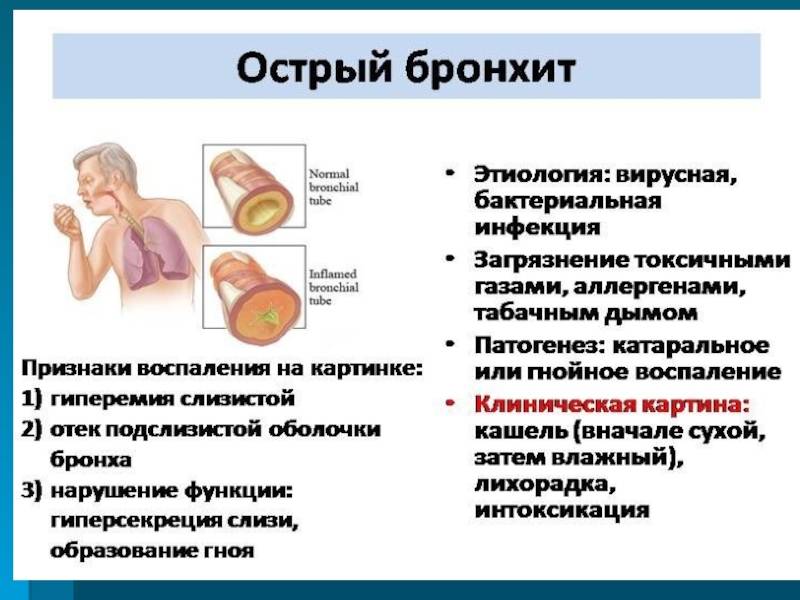
Острый бронхит – это воспалительное поражение бронхов любого калибра различной этиологии (инфекционной, аллергической, токсической), развившееся за короткий промежуток времени. Выделяют острый бронхит, острый обструктивный бронхит, острый бронхиолит.
Причины острого бронхита
Чаще всего этиологический фактор острого бронхита – различные вирусы, реже бактерии. Ирритационные бронхиты возникают при воздействии токсических и химических веществ, физических факторов. Возможны аллергические острые бронхиты. Бронхит нередко сопровождает дифтерию, брюшной тиф, коклюш. Этиология бронхитов и их клинические особенности нередко зависят от возраста детей.
Этиология острых бронхитов
Причины бронхита
Первичный обструктивный бронхит у детей чаще вызывают вирусы. Поражают бронхиальное дерево следующие возбудители:
- вирус парагриппа третьего типа;
- респираторно-синцитиальный вирус;
- энтеровирус;
- вирусы гриппа;
- аденовирусы;
- риновирус.
Часто манифестации обструктивного бронхита у ребенка предшествует простудное заболевание. Повторно болезнь вызывают другие возбудители персистирующих инфекций, к которым относят:
- хламидии;
- микоплазмы;
- герпесвирус;
- возбудители коклюша, паракоклюша;
- цитомегаловирус;
- плесневые грибки.
Часто при повторных случаях активизируется условно-патогенная микрофлора дыхательных путей. Значительную роль в развитии воспаления бронхов у детей играют аллергические реакции. Рецидивам обструктивного бронхита способствует заражение глистами, очаги хронической инфекции (синусит, тонзиллит, кариес). К факторам, провоцирующим развитие обострений, относят:
- физическое переутомление;
- переохлаждение;
- нервно-психическое перенапряжение;
- врожденная несостоятельность защитных барьеров;
- неблагоприятный климат;
- плохая экологическая остановка;
- снижение иммунитета;
- недостаток витаминов.
Важную роль в развитии обструктивного воспаления бронхов у детей имеют пассивное курение, а также раздражение ресничного эпителия пылевыми частицами, химическими средствами.
Обструктивный бронхит, что это
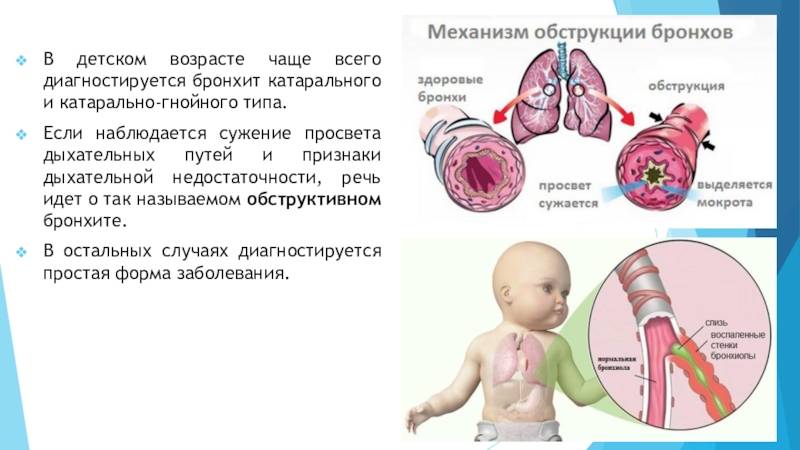
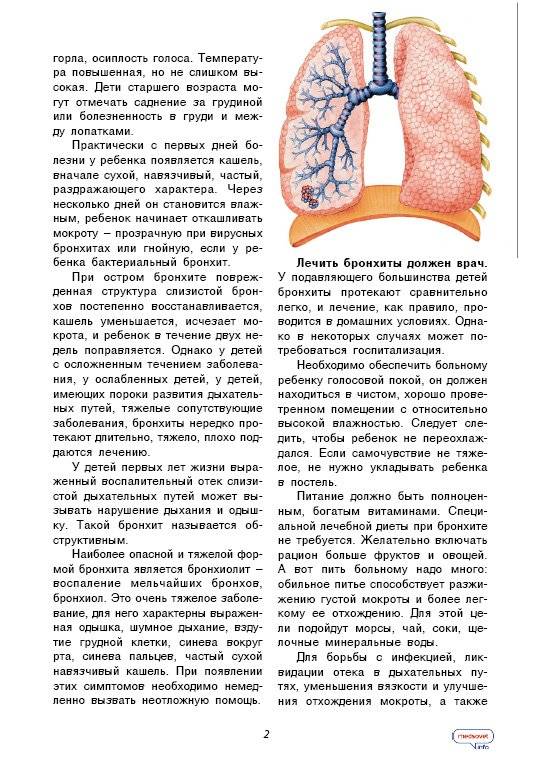
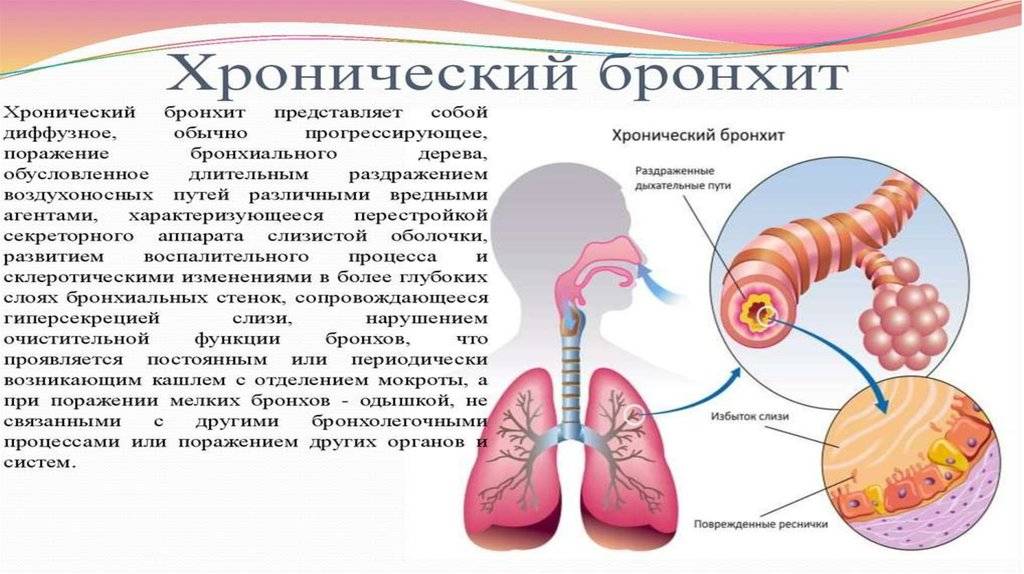
Обструктивный бронхит относят к воспалительным поражениям бронхиального дерева. При нем поражается слизистая оболочки, выстилающей внутреннюю часть бронхов. Отек сужает просвет этих структур. Воспаление при бронхите распространяются на всю толщу бронхиальной стенки. Нарушается функция ресничного эпителия.
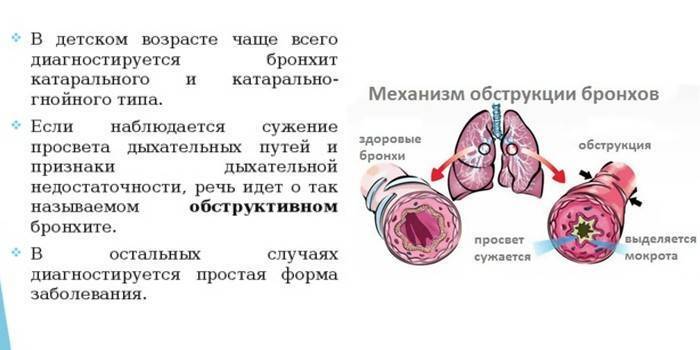
Заболевание протекает с явлениями обструкции, которые выражены в нарушении проходимости бронхов. У детей обструктивный бронхит протекает с приступами малопродуктивного кашля, который сопровождается шумным дыханием со свистом.
Для таких пациентов характерен форсированный выдох, частое дыхание и дистанционные хрипы. Обструктивный бронхит у детей развивается в любом возрасте. Чаще других возрастных групп им страдают малыши в возрасте от полугода до 5 лет.
Заболевание чаще регистрируется у детей с аллергией, ослабленным иммунитетом и наличием генетической предрасположенности, частыми и затяжными вирусными респираторными инфекциями. Число случаев обструктивного бронхита у детей неуклонно растет.
Диагностика обструктивного бронхита у детей
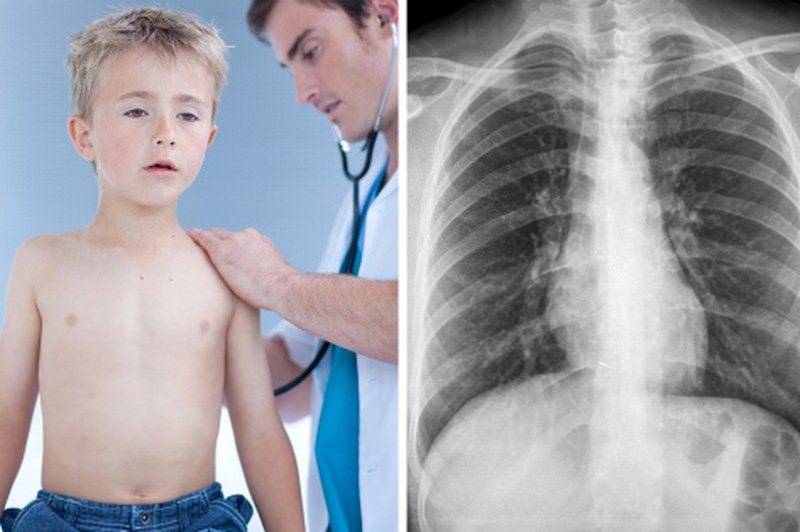
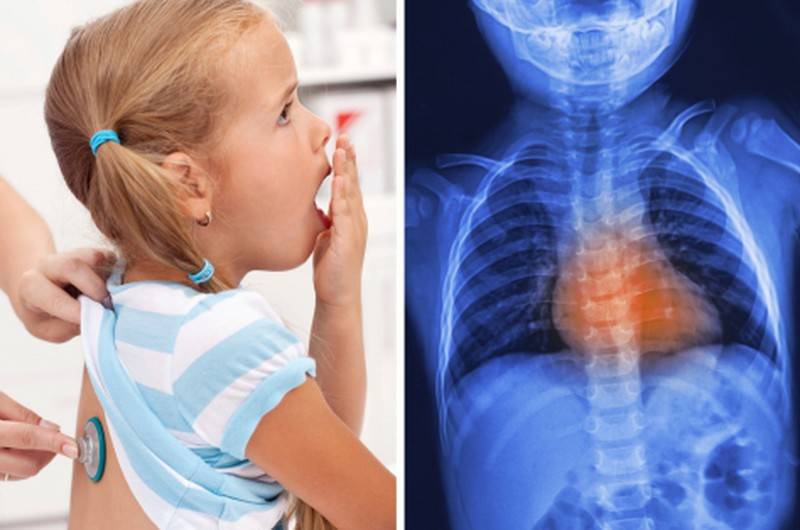
Для постановки диагноза ребенка осматривает педиатр или пульмонологом. При осмотре врач производит аускультацию (прослушивание грудной клетки фонендоскопом) и перкуссию (выстукивание).
Для диагностики обструктивного бронхита применяют:
- рентгенографию (флюорографию) – требуется для выявления изменения легочного рисунка и исключения пневмонию;
- трахеобронхосткопию – в бронхах обнаруживают секрет, изъязвление слизистой, наложения фибрина;
- бак посев мокроты – исследование материала для поиска возбудителя с определение чувствительности к антибиотикам;
- выявление антител к различным вирусам;
- ПЦР для выделения вирусного антигена;
- спирографию – исследование функции внешнего дыхания;
- анализ газового состава крови;
- исследование пиковой скорости выдоха;
- спирографию — измеряют объем и скорость выдыхаемого воздуха
- кожные аллергические пробы проводят для исключения аллергической природы патологии.
Ребенку назначают лабораторные исследования (общий анализ и биохимия крови, уровень С реактивного белка).
Что провоцирует / Причины Обструктивного бронхита у детей:
1. Частые и недолеченные бронхиты
2. Врожденные пороки развития бронхов
3. Гипоксия во время беременности и в процессе родов
4. Недоношенность
5. Ранние инфекции
6. Родовые травмы
Причинами острого обструктивного бронхита у детей часто являются вирусы гриппа, респираторно-синцитиальные вирусы, аденовирусы, вирусы парагриппа третьего типа, вирусно-бактериальныеассоциации, риновирусы. При рецидивирующих обструктивных бронхитам в смывах с бронхов часто обнаруживают микоплазмы, герпесвирусы, хламидии.
В группе риска – дети:
- имеющие ослабленный иммунитет
- с повышенным аллергическим фоном
- страдающие ОРВИ
- с генетической предрасположенностью
Факторы, которые способствуют развитию заболевания:
- загрязненность атмосферного воздуха (в основном – двуокисью серы)
- пассивное курение (в основном – когда курят родители)
- дефицит антипротеаз
- контакт с кадмием, кремнием
Лечение острого бронхита
Обычно лечение антибиотиками неосложненного острый бронхита не рекомендуется, независимо от продолжительности кашля.
Это самопроходящее заболевание.
Симтоматическое лечение – жаропонижающие, обильное питьё и шадящий режим.
Применение отхаркивающих и муколитиков: исследования показали, что декстрометорфан (препарат, подавляющий кашель) неэффективен для подавления кашля у детей с бронхитом. Эти данные в сочетании с риском побочных эффектов у детей, включая седативный эффект и смерть, побудили Американскую академию педиатрии и FDA рекомендовать не использовать противокашлевые препараты у детей младше двух лет. FDA впоследствии рекомендовало не использовать препараты от кашля и простуды у детей младше шести лет.
Есть данные о благоприятном влиянии мëда на снижение кашля у детей старше 1 года.