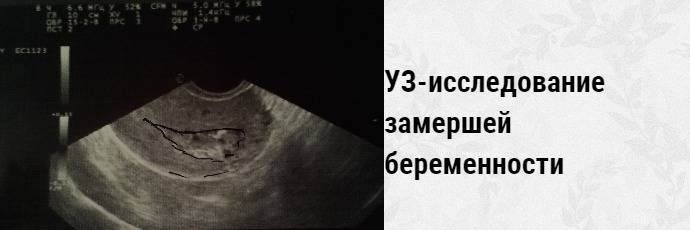
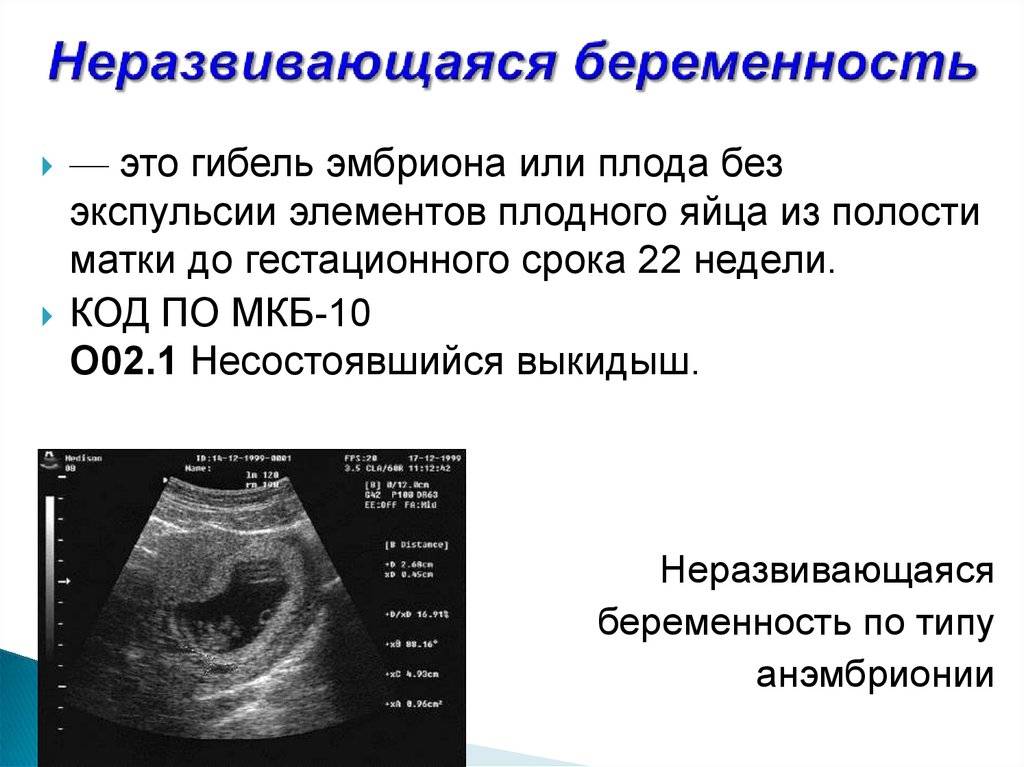
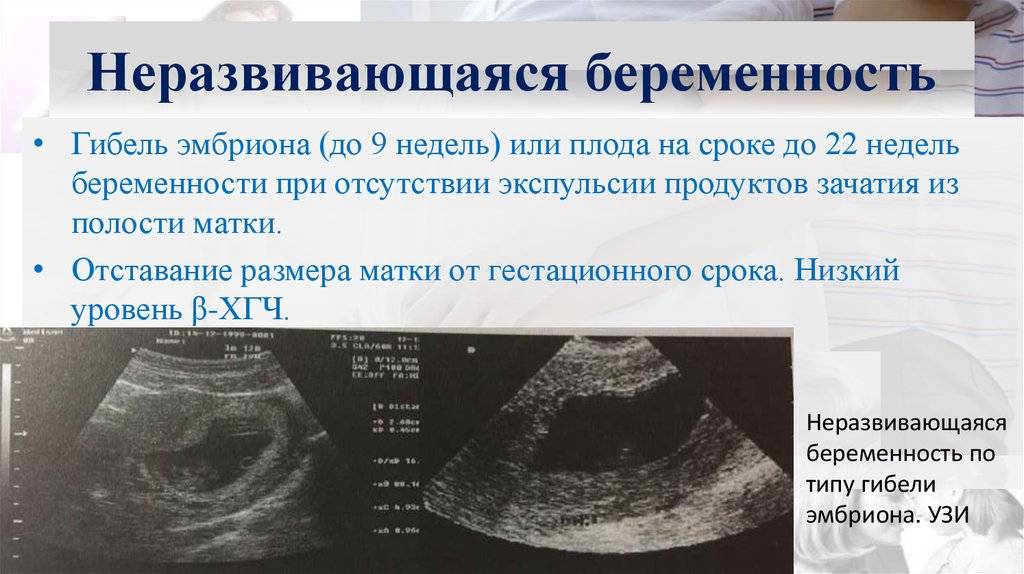
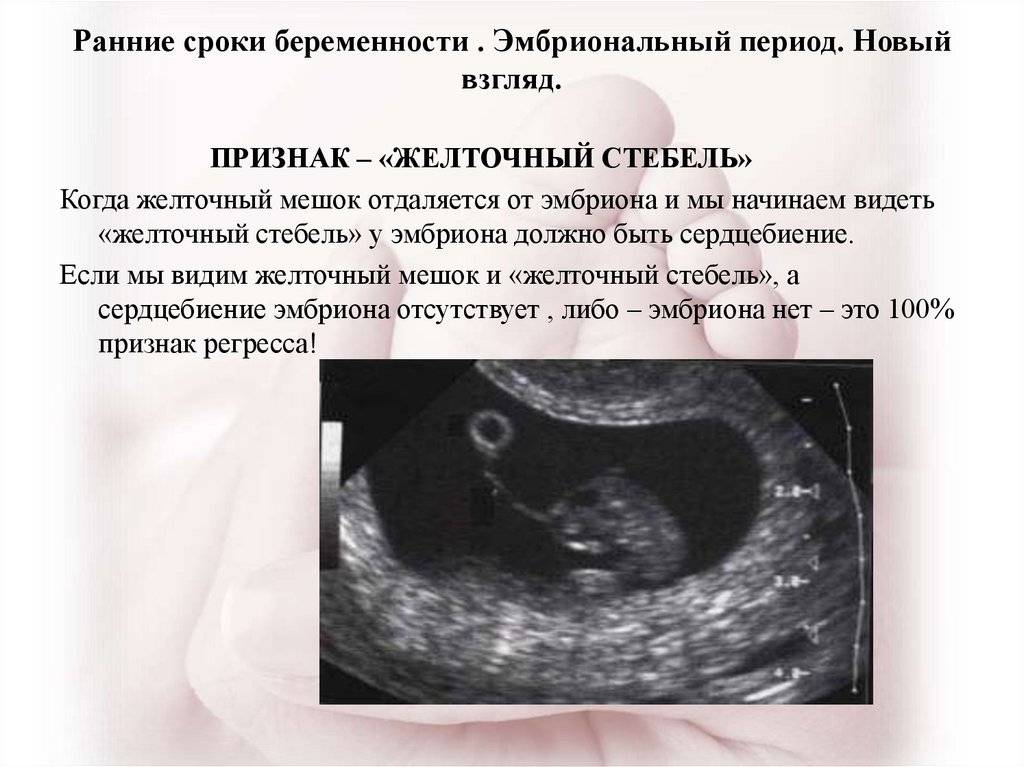
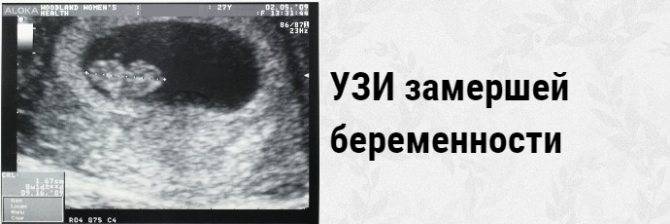
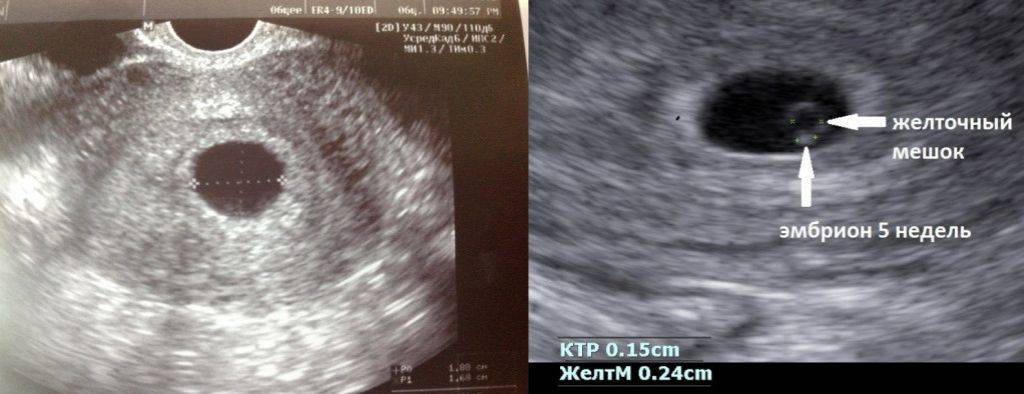
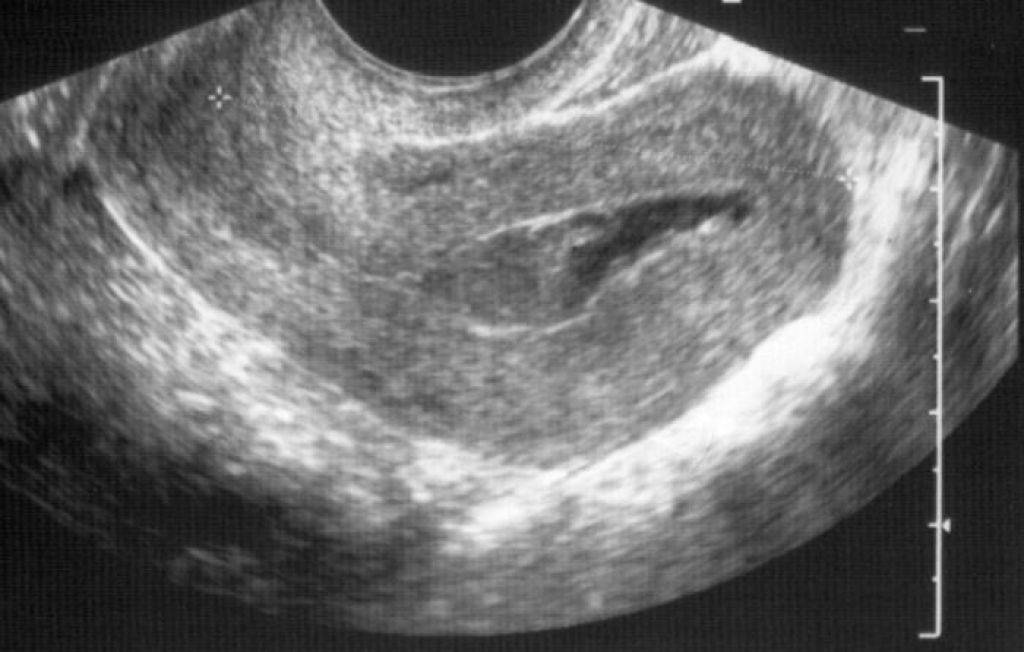
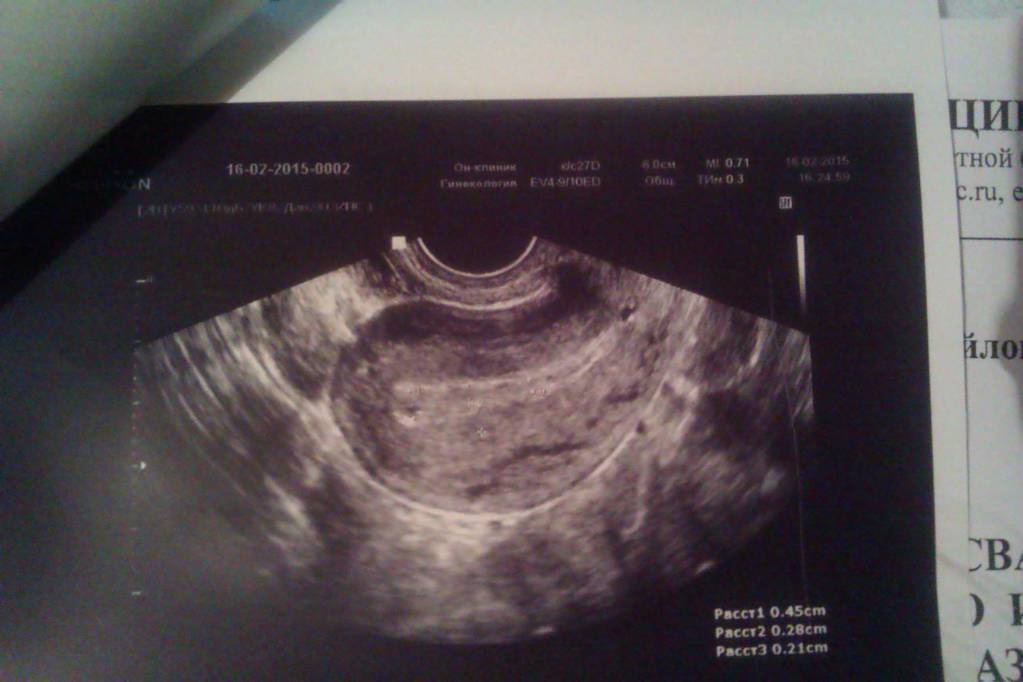
Профилактика замирания беременности
Как забеременеть после замершей беременности? Возможно ли это? Да, возможно! – заявляют врачи.
Почему замирает беременность, в точности неизвестно до сих пор. Однако не одна женщина родила после замершей беременности; произвести на свет здорового ребенка – вполне реально. Конечно, при необходимости (по результатам анализов) нужно пройти лечение.
Перед планированием беременности рекомендуется сделать прививки от краснухи и ветряной оспы. Особенно это актуально для женщин, входящих в группу риска – в данном случае это работа в детских учреждениях, где легко можно заразиться этими болезнями. Также следует пролечить заболевания, передающиеся половым путем, пройти общеукрепляющий курс витаминов, простимулировать иммунную систему. Схему лечения необходимо согласовать с лечащим врачом.
А если все результаты анализов в норме, то лечение может и не потребоваться.
Самая лучшая защита от замирания плода – здоровый образ жизни при планировании беременности.
Как определить замершую беременность – диагностика
Как уже было сказано выше, если женщина находит у себя признаки замершей беременности – форум в Интернете, советы подруг и попытки самостоятельной постановки диагноза будут не лучшим выходом из ситуации. Даже если понижена базальная температура (при замершей беременности это один из симптомов), если у женщины первая беременность – замершая эта беременность, или нет, может определить только врач-специалист.
Какими же методами ставится диагноз «замершая беременность» (во втором триместре или на ранних сроках и «замершая беременность на поздних сроках»)?
1.Анализ на ХГЧ.
Уровень этого гормона при замершей беременности ниже, чем должен быть при нормальной беременности на таком сроке (первый или второй триместр) – таким образом, покажет тест замершую беременность. Однако необходимо иметь в виду, что высокий уровень ХГЧ может сохраняться и в течение нескольких недель после того, как наступила первая или вторая замершая беременность. Плод замер – но гормональный фон не изменился.2. УЗИ.
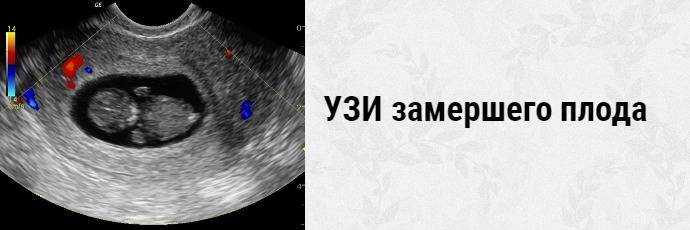
Если при ультразвуковом исследовании диагностирована замершая беременность, видео «показывает» отсутствие сердцебиения у плода.3. Гинекологический осмотр.
Пониженная базальная температура при замершей беременности, соответствие размера матки сроку беременности – все это определяет врач.
Также именно специалист-гинеколог назначает необходимое лечение после замершей беременности, назначает анализы после замершей беременности, определяет планирование беременности после замершей беременности.
Если женщине поставлен диагноз «замершая беременность», форум в Интернете вряд ли поможет в лечении; все назначения должен делать врач.
Послеоперационный период
В основном, выписка происходит в тот же день. В периоде восстановления после наркоза может наблюдаться головокружение, слабость, дискомфорт внизу живота. Первые несколько часов после операции отмечаются умеренные кровянистые выделения со сгустками. Если выделений нет, это может быть тревожным знаком, нужно сообщить об этом врачу. В норме кровянистые выделения должны быть необильные, длящиеся от недели до двух. Это норма, как и тянущие .
В послеоперационном периоде нужно воздержаться от:
- спринцеваний;
- интимных контактов;
- использования гигиенических тампонов;
- приема лекарств, не назначенных гинекологом;
- купания и плавания в водоемах;
- повышенных физических нагрузок;
- алкоголя;
- тяжелой пищи;
- ванной, бани, сауны.
Рекомендуется спокойный образ жизни и избегание стрессовых ситуаций. Необходимо пить травяные чаи и питаться легкой, нежирной пищей, а также пользоваться душем без агрессивных средств гигиены. По истечении двух недель необходимо прийти на осмотр к лечащему врачу. Если начались выделения желтого или коричневого цвета с неприятным запахом, или сильные выделения не прекращаются, нужно срочно обратиться к врачу.
Как тогда распознать беременность?
Фактически, первые симптомы беременности появляются только через несколько недель после зачатия.
Во-первых, женщина может просто испытывать сонливость, чувство истощения, изменение пищевых предпочтений или даже тошноту, (которая может быть не только утренней). Хотя эти симптомы бывают не всегда выражены у будущих мам, выделить наиболее характерные признаки беременности можно.
А именно:
Окрашивание из-за имплантации, (которое может возникнуть во время имплантации эмбриона в матку) Обычно это примерно появляется через семь дней после зачатия. Иногда этот процесс путают с менструацией;
Аменорея – это симптом, наиболее связанный с возможностью забеременеть, но следует помнить, что прекращение или отсрочка менструации не всегда означает зачатие;
Тошнота и рвота. Обычно появляются в первом триместре беременности. Они известны как утренние, но могут возникать и в другое время дня и ночи;
Изменение аппетита и диетических предпочтений. Симптом означает, что, с одной стороны, вам захочется в избытке есть определенный вид пищи, но при этом вы будете испытывать отвращение к другим продуктам. Состояние может постоянно меняться на протяжении всего срока беременности;
Чувствительность к определенным запахам. Один из первых симптомов зачатия. Он со временем может ухудшиться и внезапно исчезнуть. Это выражено не у всех, индивидуально;
Нежная, увеличенная и подтянутая грудь из-за накопления эстрогена и воды. Сетка сосудов на груди может стать более заметной, ареол сосков немного темнее, а сама грудь более чувствительной к прикосновению;
Сонливость, утомляемость и апатия. Возникают в это время из-за того, что будущая мама делится с малышом большим количеством энергии и питательных веществ. Кроме того, в организме беременной падает артериальное давление и рекомендуется спать и отдыхать, как можно чаще;
Частое мочеиспускание. Симптом развивается в результате увеличения матки, которая начинает сдавливать мочевой пузырь и усиливать чувство давления;
Головокружение и обмороки. Могут возникнуть в результате изменения кровообращения, а также в результате неправильного питания
Обязательно следует обратить внимание на правильное питание;
Перепады настроения, раздражительность, истерики или плач, беспокойство. Признаки беременности, которые могут возникнуть в результате нейрогормональных изменений;
Боль в животе, которая иногда напоминает менструальные боли;
Повышение температуры тела из-за действия прогестерона и усиление кровотока и обмена веществ;
Изжога, которая в случае беременности возникает в первую очередь в результате гормональных изменений в организме матери;
Повышенное количество выделений из влагалища
Является результатом увеличения выработки эстрогена и увеличения кровотока вокруг репродуктивных органов женщины.
Изменение аппетита и диетических предпочтений
Это, конечно, не все симптомы беременности. Если вы хотите убедиться, что оплодотворение произошло, можно сделать тест на определение беременности или обратиться к гинекологу, который определит ее во время обследования. Однако помните, что определить беременность с помощью теста или медицинского обследования невозможно сразу после зачатия. Записаться на прием к гинекологу и пройти обследование через несколько часов или на следующий день после полового акта бессмысленно. Тест на беременность может дать вам ответ не раньше, чем за 8 дней после полового акта, (когда был период овуляции). Но даже в этом случае нельзя быть на 100% уверенным в правильности результата.
Можно ли обойтись без чистки (выскабливания) матки?
Если плодное яйцо вышло полностью и на УЗИ не обнаруживаются его остатки, можно обойтись без чистки (кюретажа). Но когда в маточной полости находятся кусочки плодного яйца, выскабливание обязательно: иначе матка не сократится, женщину будут беспокоить выделения и воспаление.
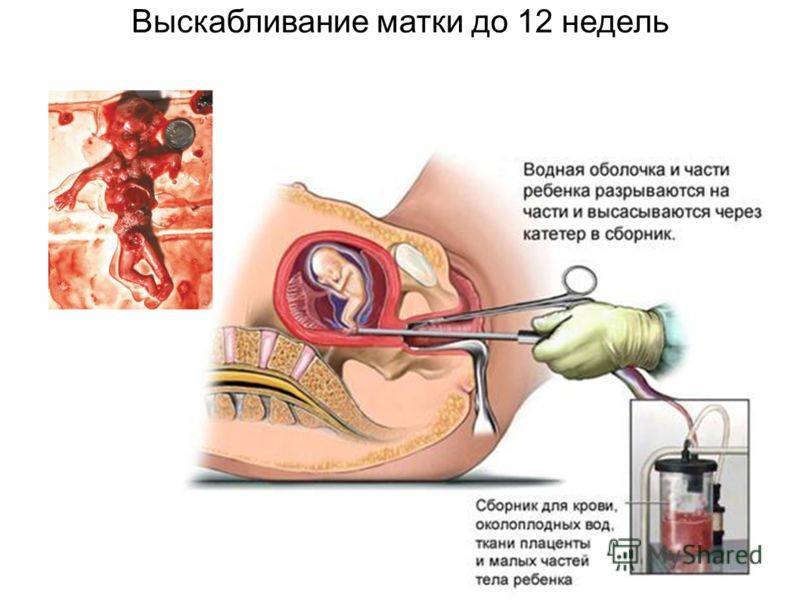
При замершей беременности на малом сроке проводится обязательная аспирация полости матки вакуумом (отсос содержимого матки специальным прибором) и выскабливание. На поздних сроках вызывают искусственные роды с помощью препаратов, стимулирующих сокращения матки. Если этого не сделать, погибший плод начинает разлагаться, выделяя токсины в кровь женщины. Возникает отравление организма. Если плод не убрать в ближайшее время, наступают необратимые изменения в свёртываемости крови и нагноение, приводящее к заражению крови.
Иногда погибший плод сам через некоторое время изгоняется из матки — происходит выкидыш. Однако ждать этого не стоит, нужно сразу обратиться в клинику. Описаны случаи, когда зародыш мумифицировался в полости матки, превращаясь и литопедион – «каменный плод». У таких пациенток отмечалось стойкое бесплодие.
В то же время бывает так, что при многоплодной беременности один эмбрион погибает, а второй остается в матке и выходит во время родов. Ученые предполагают, что организм второго плода вырабатывает гормоны, не дающие «замершему» близнецу разлагаться. Если женщины, у которых такое состояние наблюдалось дважды, и дети рождались здоровыми. В этом случае чистку до родов не проводят!
Бояться процедуры не нужно: операция болезненная, она проводится под анестезией. Выскабливание сопровождается гистероскопией — доктор пользуется специальным прибором с подсветкой и камерой, выводящей изображение полости матки на компьютер.
Что можно было сделать, чтобы сохранить беременность?
Выкидыши редко происходят у женщин, тщательно готовящихся к беременности. Все тяжелые патологии, связанные с генетическими отклонениями, доктора умеют просчитывать еще до зачатия. Что касается заболеваний и прочих нарушений, они тоже прекрасно лечатся. Доктора, обнаружив воспаления, ЗППП, опухоли, рубцы и прочие проблемы на ранних стадиях, легко справляются с ними, применяя современные антибиотики, противовоспалительные лекарства, гормоны, физиотерапию и малотравматичные операции.
И даже если выкидыш уже начался, ребенка часто можно спасти. Самопроизвольный аборт протекает в 2 этапа:
- Угроза выкидыша, когда эмбрион еще в матке. Женщина жалуется на кровянистые выделения, тянущие боли внизу живота и в пояснице. Врачи назначают гормоны, лекарства, снижающие тонус матки, седативные, общеукрепляющие препараты, витамины. При истмико-цервикальной недостаточности шейку матки фиксируют пессариями (кольцами Мейера) или зашивают.
- Начавшийся самопроизвольный аборт. В этот период удается сохранить беременность, поместив женщину под врачебное наблюдение и выяснив причину состояния. Здесь, если успеть, опять-таки идут в ход гормоны и/или расслабляющие матку средства.
Бывают случаи, когда доктор не советует сохранять беременность. Речь обычно идет о TORCH-инфекциях и генетических отклонениях. В этом случае нужно все равно находиться в больнице, ведь после выкидыша или замершей беременности проводится лечение — чистка матки.
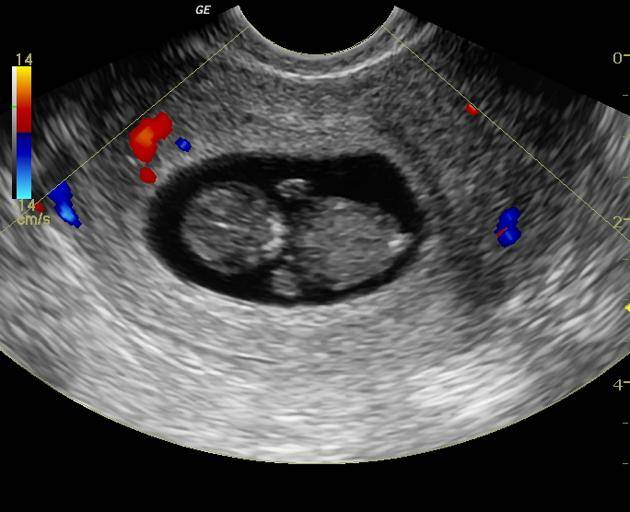
А вот спасти уже замершую беременность невозможно. Чаще она обнаруживается во время планового УЗИ: видно различие между размерами эмбриона и сроком беременности, сердцебиение не прослушивается. Если замирание произошло на большом сроке, женщина замечает, что ребенок перестал двигаться. При сомнительных результатах через пару дней УЗИ повторяют. Есть еще признаки — базальная (в прямой кишке) температура падает до 37 градусов и ниже. Пропадают симптомы токсикоза, грудь перестает «наливаться». Иногда возникают кровянистые выделения и ухудшение самочувствия.
УЗИ
Как определить наличие диастаза мышц живота самостоятельно
Определение диастаза можно провести и в домашних условиях. Сделать это поможет простой тест, в ходе которого нужно измерить расстояние между краями прямой мышцы.
Для этого нужно лечь на спину на твердую поверхность, согнуть ноги в коленях. Одну руку положить под голову, а вторую разместить на белой линии, чуть выше пупка. После следует расслабиться и поднять грудную клетку. При этом кончиками пальцев нужно нащупать расхождение между мышцами. Провал максимально выражен между пупком и мечевидным отростком. Если расхождение больше, чем ширина двух пальцев, это должно насторожить и стать поводом обращения к специалисту.
Такая методика максимально схожа с тем подходом, который использует для диагностики хирург. Это самый простой способ определения диастаза дома без помощи врача и инструментальных обследований.
Возможные осложнения после гинекологической чистки
- Перфорация матки — сквозное повреждение. Может вызвать обильное кровотечение, перитонит и, как следствие, потерю репродуктивной функции.
- Воспаление матки. Лечится антибиотиками.
- Скопление послеоперационных выделений в матке — гематометра. Возникает в случае спазма после процедуры. Если вовремя не оказать помощь, может развиться инфекция. Лечится данное состояние спазмолитиками.
- Надрыв шейки матки. Может возникнуть, если операция проводилась в период воспаления, и орган стал рыхлым.
- Чрезмерная чистка может повлечь повреждение слизистой оболочки. В случае, если поврежден ростковый слой, оболочка не восстанавливается.
Как правило, осложнения случаются крайне редко. Но для личного спокойствия нужно обращаться к опытным, сертифицированным специалистам клиники ЦЭЛТ.
- Кольпоскопия
- Удаление придатков матки
Какие могут быть осложнения после выкидыша?
К сожалению, выкидыш или замершая беременность, особенно на сроке от 4-х недель, без лечения и наблюдения дают очень неприятные последствия:
- привычное невынашивание, когда беременности одна за другой кончаются неудачей;
- бесплодие;
- хронический эндометрит;
- спайки (сращения) внутри матки;
- кровотечения, сопровождающие отторжение эмбриона;
- инфицирование остатков плодного яйца. У женщины внутри матки скапливается гной, повышается температура, возникает озноб и ухудшается общее состояние. Без лечения септический самопроизвольный выкидыш заканчивается сепсисом.
Хронический эндометрит
Подготовка к гинекологической чистке
- Консультация врача-гинеколога и гинекологический осмотр.
- Общий анализ крови.
- Коагулограмма (анализ на свертываемость крови).
- Гинекологический мазок на флору (на предмет исключения инфекции и воспалений).
- Анализ крови на РВ, ВИЧ, гепатиты В и С.
Операция проводится за три-четыре дня до менструации, перед манипуляцией нельзя заниматься сексом несколько дней. Также противопоказан прием некоторых медикаментов, но если прекратить прием лекарственных средств невозможно, обязательно проконсультируйтесь с лечащим врачом. Запрещены спринцевания. Нельзя кушать и пить за 10–12 часов до назначенного времени.
Заболевания, при которых выполняется выскабливание полости матки
- Полипы. Новообразования в матке или шейке, которые впоследствии могут привести к развитию злокачественного заболевания. Во время процедуры опухоль удаляется и проводится гистологическое обследование ткани на наличие раковых клеток.
- Миома матки. Может проявляться в виде сильного кровотечения, остановить которое возможно только хирургическим методом. В этом случае кюретаж применяется для подготовки к последующей операции, но в сочетании с возможно и полное удаление миомы.
- Эндометрит. Воспалительные процессы внутреннего слизистого слоя матки возникают после травм и механических повреждений матки, в том числе в связи с тяжелыми родами. Кюретаж применяется в комплексном лечении.
- Гиперплазия эндометрия. При гормональном нарушении в организме возможно аномальное разрастание слизистой. Характеризуется задержкой менструации, мажущими или скудными выделениями. В этом случае процедура носит диагностический характер.
- Выскабливание матки после родов. Применяется для удаления остатков плаценты и кровяных сгустков, чтобы предотвратить инфекционно-воспалительные процессы и кровотечения. Проводится сразу после родов или в течение первых нескольких дней при наличии показаний.
- Выкидыш. Если выкидыш случился не в стенах больницы, рекомендуется немедленно обратиться к врачу и провести чистку для удаления фрагментов плода.
- Замершая беременность. Крайне опасно для здоровья и жизни женщины сохранение мертвого плода в матке. При выявлении операция должна быть проведена немедленно.
- Внематочная беременность. Возникает при аномальном протекании беременности. Как правило, плод начинает развиваться в маточных трубах, что представляет угрозу разрыва трубы и внутреннее кровотечение.
- Аборт. Может назначаться выскабливание при аномальном развитии плода, по личным причинам или медицинским показаниям, когда есть угроза жизни и здоровью матери.
Виды прерывания беременности
Существует три вида прерывания беременности, которые используются во всем мире:
Медикаментозный метод. Его применяют в идеале до 7 недель, но можно и до 9-недельного срока. Если прибегают к этому методу на сроках 12 недель и выше, то только в стационарных условиях и под наблюдением медперсонала. Суть метода заключается в приеме специальных препаратов, которые останавливают развитие беременности, вызывают гибель и отторжение плода по типу самопроизвольного выкидыша. Метод имеет плюсы – нет риска повредить матку, так как отсутствует хирургическое вмешательство, нет необходимости использовать наркоз, что снижает процент осложнений. В то же время метод имеет много противопоказаний.
Вакуум-аспирация. Этот способ также требует небольших сроков. В идеале – до 4-6 недель. Проводится с применением наркоза, но нет необходимости использовать режущие медицинские инструменты, не нужно расширять шейку матки и рисковать повредить ее. Используется шприц-вакуум из гибкого пластика. Он вводится в матку и с помощью создания отрицательного давления, все содержимое высасывается наружу в специальную емкость. При этом плод отрывается от стенки матки и покидает ее. Если такой метод применяют на сроке от 6 до 12 недель, то придется делать расширение входа в матку и использовать специальную насадку для вакуум-отсоса большего диаметра.
Хирургический метод. Этот метод применяется десятилетиями, проверен и надежен. Как правило, его назначают на сроках от 6 до 12 недель. Делается аборт с применением наркоза и в условиях стационара. Во время операции шейку матки расширяют и в полость вводят кюретку – инструмент для выскабливания содержимого внутри. Метод считается устаревшим, рискованным, но до сих пор к нему прибегают при неполном аборте, выполненном с помощью вакуума или медикаментов.
При современных методах диагностики можно узнать о беременности на очень раннем сроке. И если принято решение прервать беременность, сделать это нужно щадящими методами.
Статьи о прерывании беременности:
- Абортивные таблетки
- Как проходит прием гинеколога
- Хирургический аборт
- Диагностика половых инфекций у женщин
- Диагностика гинекологических заболеваний
- Лечение женских заболеваний
- УЗИ малого таза
- Вакуумный аборт
- Обследование перед абортом
- Медикаментозный аборт
- Аборт на ранних сроках
- Аборт на поздних сроках
- Внутриматочная спираль
Мужской фактор в невынашивании беременности
04.05.201718:35
Заведующий урологическим отделением Дьяков Степан НиколаевичОчевидно, что мужчине нужно идти к врачу и сдавать анализы, если беременность не наступает. А в ситуации, когда беременность наступила, но прервалась, нужно ли обследовать мужчину? Ответ – обязательно нужно, особенно, если эта ситуация повторилась, так как проблемы с невынашиванием беременности могут быть спровоцированы и со стороны мужчины.Исследования показывают, что сперматозоиды, даже со значительным количеством повреждений ДНК, могут сохранять способность оплодотворять яйцеклетки. Но в дальнейшем эмбриональное развитие может быть нарушено, что приводит к прерыванию беременности. Сегодня я расскажу про лабораторный метод, не так давно появившийся в Медицинском центре «XXI век», который мы используем для оценки мужского фактора в проблеме невынашивания беременности. Это иммунологическое исследование – оценка фрагментации ДНК в сперматозоидах, или анализ повреждений ДНК сперматозоидов для оценки фертильной функции мужчины и выявления причин бесплодия, замерших беременностей и спонтанных абортов.Показания для этого анализа определяет врач, основные из них:• Бесплодие неясного генеза, или идеопатическое бесплодие, когда пара обследована, а причины не наступления беременности так и не нашли.• Невынашивание беременности. • Множественные неудачные попытки экстракорпорального оплодотворения (ЭКО). • Возраст старше 35 лет. • Хронические воспалительные заболевания органов мужской половой системы (в том числе варикоцеле). • Низкое качество эмбрионов в программах экстракорпорального оплодотворения. • Плохое оплодотворение ооцитов в программах ЭКО.Результаты спермограммы не показывают нарушения в ДНК сперматозоидов. Исследование фрагментации ДНК сперматозоидов является дополнительным эффективным диагностическим тестом, выявляющим нарушения фертильности у мужчин. Особенно это исследование актуально для мужчин с показателями спермограммы, близкими к нормальным, у которых не обнаружено нарушений в кариотипе или других явных причин бесплодия.В результате этого анализа определяется процент риска нарушений фертильности:<15% низкий риск нарушений фертильности,15-30% средний риск нарушений фертильности,>30% высокий риск нарушений фертильности.Причины появления патологических изменений: 1. врождённые (генетически обусловленные) нарушения спермиогенеза;2. воздействие вредных факторов (различные виды излучения, приём некоторых лекарственных средств, ядовитые вещества, систематический приём алкоголя);3. хронические воспалительные заболевания репродуктивных органов (простатит, везикулит);4. варикоцеле.Правила забора спермы такие же как при сдаче спермограммы Ответы на вопросы, которые возникают у пар, которым рекомендовано пройти это обследование.1. Нужно ли сдавать этот анализ мужчине, если у его партнерши были благополучные беременности?– Да нужно, особенно если после этих беременностей прошло много лет, потому что этот показатель меняется со временем, могут быть изменения в ДНК сперматозоидов связанные с образом жизни, заболеваниями, в том числе воспалительными, профессиональными вредностями и т.д. 2. Если анализ показывает высокий риск нарушений, можно ли исправить эту ситуацию?– В этом случае оценивается не только результат одного этого анализа, а медицинская история пары в целом. В некоторых случаях, возможно начать с консервативного лечения, есть препараты, которые дают положительный эффект, исключаются возможные вредные факторы, воспалительные процессы. Иногда этого достаточно для улучшения показателей. Далее оценивается эффективность терапии и принимается решение либо о ее продолжении или коррекции, либо о вспомогательных репродуктивных технологиях. 3. Через какой промежуток времени можно сдать анализ повторно?– Самое раннее, через 3 месяца, так как это срок полного обновления сперматозоидов.
Просмотров:13828
Почему происходит выкидыш или замирание беременности?
Потеряв ребенка, женщины спрашивают врача, почему это случилось. Иногда доктор знает ответ, а иногда ему нужно время, чтобы разобраться. В любом случае, пациентка, переживая потерю, должна понимать, что порой выкидыш — благо, избавившее ее и нерожденного малыша от мучений. Часто причины, вызывающие выкидыш или замирание беременности, когда плод умирает не родившись, — это здоровье родителей и факторы, влияющие на физическое состояние плода.
Природа останавливает беременность, если:
- Нежизнеспособность плода связана с тяжёлыми врожденными аномалиями — генетическими, гормональными или обусловленными внешними факторами, например, радиацией. Так природа избавляет людей от нездорового потомства.
- Женщина во время беременности заразилась одной из опасных TORCH-инфекций (краснухой, цитомегаловирусом, герпесом, токсоплазмозом). Эти болезни влияют на плод, вызывая недоразвитие органов, конечностей, мозга. После перенесенного заболевания в организме будущей мамы образуются антитела, и повторная беременность протекает нормально.
- У женщины есть острые и хронические болезни сердечно-сосудистой системы, печени, почек. Организм, несущий в период вынашивания ребенка повышенную нагрузку, не справляется и отторгает плод. Если бы ребенок продолжил развиваться, беременность могла бы закончиться гибелью пациентки.
- Возникли иммунные расстройства, при которых женский организм не принимает беременность. Иммунные клетки-киллеры считают плод инородным телом. Частое аутоиммунное заболевание – антифосфолипидный синдром, вызывающий образование тромбов в организме матери и плаценте. Иногда образуются антитела к гормонам — прогестерону и хорионическому гонадотропину.
В некоторых случаях беременность заканчивается выкидышем из-за проблем с половыми и эндокринными органами. Сюда относятся:
- Заболевания полового аппарата – «детская», седловидная или однорогая матка. При неправильном развитии внутренних половых органов женщина сможет выносить ребёнка только под тщательным врачебным контролем.
- Патологические процессы и новообразования матки: вялотекущий эндометрит, миомы, кисты шейки, эндометриоз, истмико-цервикальная недостаточность. В больном, слабом органе с нездоровой слизистой плоду сложно удержаться.
- Нарушения гормонального баланса. Беременность прерывается при материнских патологиях щитовидной железы, надпочечников и яичников.
Патологии щитовидной железы
В этих случаях избежать выкидыша можно было бы, своевременно пролечив болезнь или уделив беременности больше внимания.
Плод может погибнуть и из-за нездорового образа жизни женщины. Это необязательно должен быть тяжелый алкоголизм или наркомания. Еще не родившегося ребенка губят курение, употребление большого количества кофе, прием медикаментов, противопоказанных при беременности, лишний вес будущей мамы.
Какие анализы необходимо сдать перед абортом на раннем сроке
Перед тем, как сделать аборт, врач-гинеколог направит на сдачу анализов. Это необходимо для того, чтобы избежать риска осложнений. В списке обязательных анализов:
- общий анализ крови;
- общий анализ мочи;
- анализ крови на определение группы и резуса, а также свертываемости крови;
- кровь на скрытые половые инфекции (сифилис, ВИЧ, гонорея, хламидиоз);
- мазок из влагалища и шейки матки (для посева и ПЦР).
Возможно, потребуются другие анализы. Это зависит от индивидуальных особенностей здоровья женщины. Не исключено, что необходимо исследовать аллергические реакции на медицинские препараты, сдать тест на внутренние инфекции и так далее.
Анализы сдают в нашей клинике, результаты получаются точные и в короткие сроки.
Ответы на часто задаваемые вопросы по теме прерывания беременности:
- К какому врачу необходимо обратиться?
- Какое необходимо обследование перед абортом?
- Какие последствия могут быть от абортов?
- Когда можно начать половую жизнь после аборта?
- Как восстановиться после аборта?
- Что такое неполный аборт?
- Какой наркоз используют при аборте?
- Когда можно забеременеть после аборта?
- Какие противопоказания к медикаментозному аборту?
- До какого срока делают медикаментозный аборт?
- Как проходит медикаментозный аборт?
- Как подготовиться к медикаментозному аборту?
- До какого срока проводят хирургический аборт?
- Делают ли у вас в клинике аборт на поздних сроках?
- Как подготовиться к хирургическому аборту?
- Что такое вакуумный аборт?
- Какой метод считается более безопасным?
Причины
Многие женщины задумываются о том, почему замирает беременность после ЭКО. Негативных факторов для такого исхода очень много, при этом в возникновении состояния не всегда виновата будущая мама или некорректные действия врачей. Сам процесс искусственного оплодотворения не является естественным, поэтому вероятность патологии выше, чем после обычного зачатия.
Если диагностирована беременность после ЭКО замершая, причины могут быть различными.
Генетические аномалии. При наличии такого фактора повлиять на него каким-либо способом не представляется возможным. Если происходят хромосомные нарушения в развитии, то оплодотворенная яйцеклетка не трансформируется в ребенка, поэтому останавливается ее развитие.
Гормональный дисбаланс. Если в организме женщины имеются какие-либо причины, по которым может существенно колебаться уровень прогестерона и эстрадиола, вероятность того, что случится замершая беременность, крайне высокая. Именно поэтому девушкам рекомендуется своевременно сдавать необходимые анализы.
Наследственная предрасположенность. Признаки замершей беременности после ЭКО на ранних сроках могут проявляться у пациенток, имеющих в анамнезе заболевания, передающиеся на генетическом уровне. Некоторые из них способны провоцировать гибель плода после наступления беременности.
Инфицирование организма. Патологическое течение беременности может происходить в результате проникновения к плоду вируса герпеса, гриппа, токсоплазмоза и хламидиоза, либо же если женщина заболела ветрянкой или краснухой.
Воздействие антител. Когда происходит формирование эмбриона, в организме начинают выделяться определенные белки. Некоторые из них могут воспринять зародыш как чужеродное тело, и путем повышения иммунитета девушки спровоцировать замирание беременности или выкидыш.
Возраст женщины. Многим представительницам слабого пола приходится делать повторное ЭКО после замершей беременности, если они решились на эту процедуру после 35 лет. Такая особенность напрямую связана с физиологическими изменениями в организме.
Частые аборты. Если ранее женщина регулярно прибегала к процедуре искусственного прерывания беременности, то в последующем у нее могут быть проблемы с развитием плода. Это обусловлено тем, что на маточных стенках имеются повреждения эндометрия, которые не дают возможности сформироваться хориону.
Сахарный диабет. При наличии такой патологии вероятность того, что беременность, которая наступила естественным или искусственным путем, будет правильно развиваться, крайне низкая. Остановка внутриутробного развития плода в этом случае происходит ввиду метаболических и сосудистых изменений.
Также стоит отметить, что если женщина решилась на проведение процедуры экстракорпорального оплодотворения, то для успешного прикрепления эмбриона и вынашивания ребенка ей обязательно необходимо отказаться от курения и употребление алкоголя. Помимо этого необходимо избегать стрессовых ситуаций, больше отдыхать, исключить тяжелый труд.
Все эти факторы с высокой долей вероятности могут приводить к тому, что у женщины появятся признаки замершей беременности на ранних сроках после ЭКО. Однако если такое произошло, то рекомендуется не впадать в панику и не отчаиваться, а нужно провести правильное лечение и пробовать зачать ребенка еще раз.
Причины замершей беременности
На ранних сроках (и в период планирования беременности) причины развития патологии могут быть следующие:
- употребление никотина и алкоголя;
- применение ряда лекарственных препаратов;
- инфекционные заболевания (грипп, цитомегаловирус; особенно опасна краснуха);
- ЗППП (гонорея, сифилис, микоплазмоз и т.д.);
- сахарный диабет;
- нарушение гормонального баланса (недостаток прогестерона или эстрогена);
- бурный иммунный ответ организма матери (в этом случае белки эмбриона воспринимаются как чужеродные, и на них идет иммунная атака);
- антифософолипидный синдром (образование тромбов в сосудах плаценты, вследствие чего нарушается питание зародыша, и он гибнет);
- работа на вредном производстве;
- поднятие тяжестей;
- регулярные стрессы.
Наиболее подвержены риску замирания беременности следующие группы женщин:
- в возрасте после 35 лет;
- делавшие множество абортов;
- женщины, у которых ранее диагностировалась внематочная беременность;
- женщины с аномалиями развития матки;
Самым опасным периодом считается восьмая неделя беременности. На этой стадии развития зародыш особенно восприимчив к тератогенным воздействиям, результатом которых может быть замерший плод
Беременность (неважно, первая или вторая замершая беременность) в таком случае прекращает развиваться
Первый триместр (с 1 по 13 неделю) в целом более опасен для развития плода; особенно внимательными надо быть на 3-4 и 8-11 неделях.
Однако риск несет и второй триместр беременности (признаки замершей беременности будут указаны ниже), особенно 16-18 неделя.
Когда можно начать жить половой жизнью и забеременеть снова?
Многие женщины боятся кюретажа, считая, что это опасная операция, и боясь проблем с зачатием в будущем. В действительности опасаться нечего — эндометрий после выскабливания восстанавливается из своего росткового слоя за один-два менструальных цикла.
От интимных отношений нужно воздержаться до следующих месячных, чтобы зажили поврежденные ткани. А беременеть лучше не раньше, чем через полгода. За это время организм оправится от стресса. При слабости нервной системы и страхе повторного выкидыша можно подождать подольше — спешка нежелательна. В этот период надо тщательно предохраняться. Оптимальные меры контрацепции подберет врач-гинеколог.
Если вы столкнулись с этой проблемой, наши врачи окажут вам помощь. Наши гинекологи сделают все возможное, чтобы сохранить плод при угрозе прерывания беременности, а при уже состоявшемся выкидыше проведут необходимые обследования, назначат лечение, помогут оправиться от последствий и тщательно подготовиться к повторному зачатию и рождению здорового малыша.
ЗАПИСЬ НА ПРИЕМ
Клиника абортов и контрацепции в Санкт-Петербурге — отделение медицинского гинекологического объединения «Диана»
Запишитесь на прием, анализы или УЗИ через контактную форму или по т. +8 (812) 62-962-77. Мы работаем без выходных с 09:00 до 21:00.
Мы находимся в Красногвардейском районе, рядом со станциями метро «Новочеркасская», «Площадь Александра Невского» и «Ладожская».
Стоимость медикаментозного аборта в нашей клинике 3300 руб. В стоимость входят все таблетки, осмотр гинеколога и УЗИ для определения сроков беременности.
Клинический пример №2
Пациентка Н., 27 лет обратилась с жалобами на невынашивание беременности.
Из анамнеза: пациентка госпитализирована в род.дом с урежением шевелений плода в течении дня. В род.доме при поступлении – у плода установлена брадикардия, в связи с чем пациентка родоразрешена путем операции кесарево сечение в экстренном порядке. Ребенок умер внутриутробно. Смерть морфологически здорового плода наступила от асфиксии. Тромбоз сосудов пуповины.
Семейный анамнез – у бабушки инсульт в 65 лет.
Соматический анамнез не отягощен
Данная беременность первая, наступила в естественном цикле
Результаты обследования:
Генетическая тромбофилия:
Протромбин G20210A гетерозиготная форма
PAI 4G/5G гомозиготная форма
«163G/Т» в гене A-субъединицы фактора XIII-гетерозиготная форма
Дальнейшая тактика- составлен алгоритм лечения, который включил предгравидарную подготовку и беременность.
Через 6 месяцев у пациентки наступила беременность завершившаяся счастьем – рождением ребенка.
Обсуждение:
-Исследование на скрытые дефекты гемостаза у данной пациентки выявило мультигенную форму тромбофилии (мутация в гене протромбина в сочетании эндогеннымгипофибринолизом), как причину потери плода при доношенной беременности у здоровой первобеременной 27 лет.
Исход 2-й беременности-рождение здорового ребенка на фонепатогенетической терапии- является основанием для следующих тезисов:
-скрытые дефекты являются фактором высокого риска потери плода даже у не отягощенных соматически первобеременных женщин;
–
всем беременным с профилактической целью важно провести скрининг-исследование-гемостазиограмма с Д-димером 1 раз в триместр (3 раза за беременность);
-это позволит назначить профилактическую, сохраняющую беременность терапию;
– доклиническая терапия, у пациенток с тромбофилией является наиболее эффективной.
АВТОРЫ:
БАЙМУРАДОВА С.М.
Д.М.Н., ВРАЧ АКУШЕР-ГИНЕКОЛОГ ВЫСШЕЙ КАТЕГОРИИ, ГЕМОСТАЗИОЛОГ, ЧЛЕН МЕЖДУНАРОДНОГО СООБЩЕСТВА ПО ТРОМБОЗУ И ГЕМОСТАЗУ ISTH
ДЕМИДОВА Е.В.
К.М.Н., ВРАЧ АКУШЕР-ГИНЕКОЛОГ, ГЕМОСТАЗИОЛОГ, ЧЛЕН МЕЖДУНАРОДНОГО СООБЩЕСТВА ПО ТРОМБОЗУ И ГЕМОСТАЗУISTH