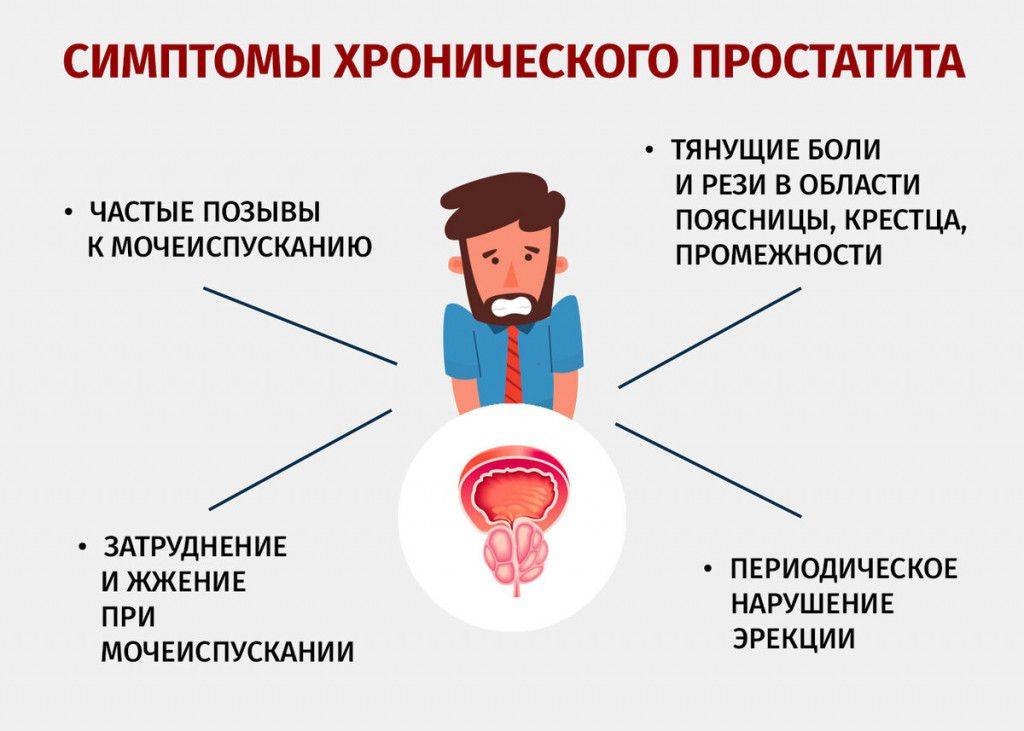
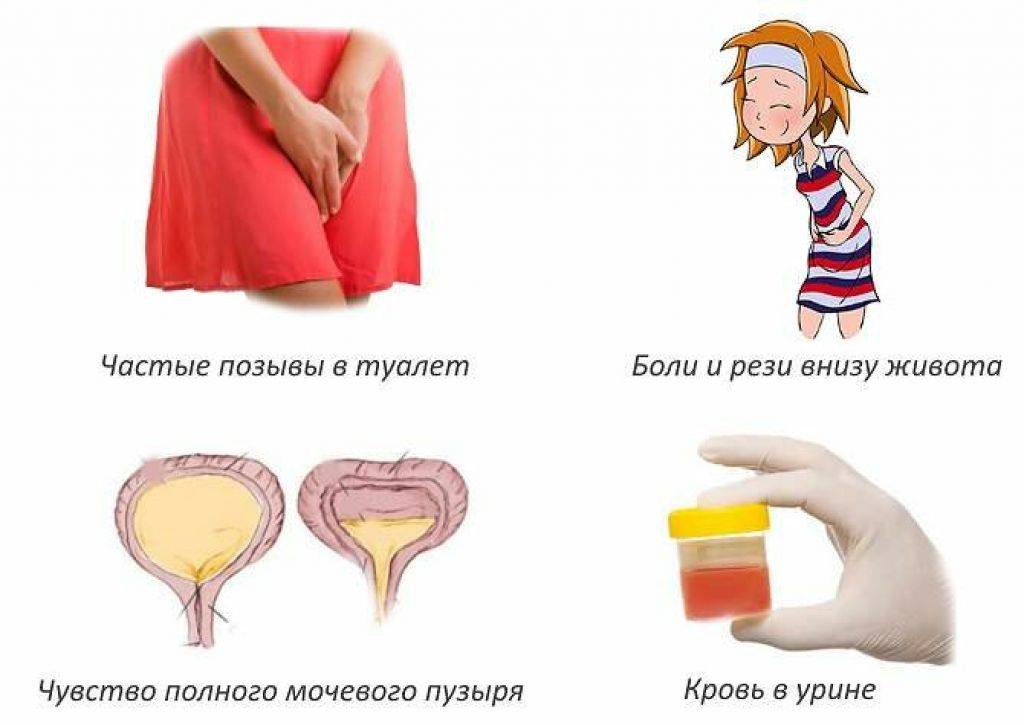
Причины заболевания
Цистит у женщин возникает как правило из-за попадания в мочеиспускательный канал агрессивного условно – патогенного возбудителя заболевания, так и восходящими инфекциями, передающимися половым путем : хламидиями, уреаплазмами (Ureaplasma), грибковыми инфекциями рода Candida и т.д. Короткий и широкий канал мочеиспускания часто оказывается уязвимым перед такими инфекциями. Возникновение цистита у женщин также может происходить вследствие продвижения болезнетворных организмов по кровеносному руслу. Этот путь развития болезни называется гематогенным.
Еще один вариант заражения – попадание бактерий в мочевой пузырь при патологиях почек и мочеточиников. Обычно такое развитие событий можно наблюдать при пиелонефрите.
Причины возникновения цистита
Нельзя не отметить менее распространенный, однако все же встречающийся вариант развития заболевания, спровоцированный аномалиями в развитии мочевыводящей системы. Также к циститу может привести снижение сократительных способностей мышц мочевого пузыря.
Стоит также выделить цистит в период менопаузы при атрофических процессах в слизистой.
Признаки инфицирования могут проявиться особенно активно при наличии предрасполагающих факторов. К ним относятся:
Сидячая работа. Нахождение в сидячем положении дольше трех часов подряд, моча застаивается, что приводит к возможному инфицированию мочевого пузыря. Поэтому если ваша работа предполагает долгое сидение на одном месте, необходимо каждый час вставать, а раз в три часа делать небольшую разминку.
Запоры.
Наличие песка и камней в мочевом пузыре.
Тесное белье, способное нарушить нормальное кровообращение в органах малого таза.
Частые переохлаждения организма.
Травмы нижнего отдела спины, травмы спинного мозга.
Раннее начало половой жизни.
Нарушения обмена веществ, гормональные перестройки в организме (например, состояние менопаузы или беременность). Во время гормональных всплесков иммунная система организма может давать сбои
Обратите внимание: при вынашивании ребенка будущая мать подвергается особой опасности в случае инфицирования и развития цистита. Поэтому при беременности необходимо тщательно следить за состоянием собственного здоровья и обращаться к врачу при первых признаках заболевания
Сахарный диабет (Diabetes mellītus).
Терапия с применением иммуносупрессивных препаратов.
Онкологические заболевания.
Несбалансированное и нерегулярное питание: злоупотребление острой и жареной пищей, алкоголем.
Неправильное проведение гигиенических процедур (в частности – неправильное подмывание по направлению от заднего прохода к влагалищу).
Шанс инфицирования мочевого пузыря велик при недостаточно тщательном соблюдении личной гигиены (длительном ношении одной и той же прокладки или тампона в период менструации, несвоевременная смена нательного белья, постоянное использование ежедневных прокладок).
Стрессы, хроническое недосыпание, что оказывает серьезное влияние на состояние иммунитета.
Общее снижение иммунитета, вызванное наличием хронического очага воспаления в организме (стоматита (Stomatitis), кариеса (Caries), ринита (Rhinitis), тонзиллита (Tonsillitis). В результате это может привести к нарушению стерильности мочеиспускательного канала
Отдельно стоит выделить такую форму воспаления мочевого пузыря, как интерстициальный цистит, который является следствием серьезных нарушений в работе иммунитета и представляет собой тяжелое хроническое заболевание.
Патогенез (что происходит?) во время Урогенитальных инфекций у девочек:
Классификация вульвовагинитов у девочек
- Инфекционные.
- Неспецифический вульвовагинит.
- Специфический вульвовагинит:
- гонорейный;
- туберкулезный;
- дифтерийный.
- Первично-неинфекционные.
- Вульвовагинит, вызванный инородным телом во влагалище.
- Вульвовагинит, вызванный глистной инвазией.
- Вульвовагинит, вызванный онанизмом.
- Вульвовагинит, вызванный изменением реактивности организма:
- нарушением обмена веществ;
- дисметаболической нефропатией;
- аллергическими заболеваниями;
- дисбактериозом кишечника;
- заболеваниями мочевых путей;
- острыми вирусными заболеваниями;
- детскими инфекциями.
В 1955 г. Гарднер и Дюк предложили термин «неспецифический бактериальный вагинит» (банальный, негонококковый). Клиника такого заболевания не имела черт специфического воспалительного процесса. В настоящее время деление урогенитальных заболеваний на специфические и неспецифические достаточно условно. В качестве возбудителей вульвовагинитов выступают ассоциации микроорганизмов, в результате чего заболевание утрачивает клиническую специфичность.
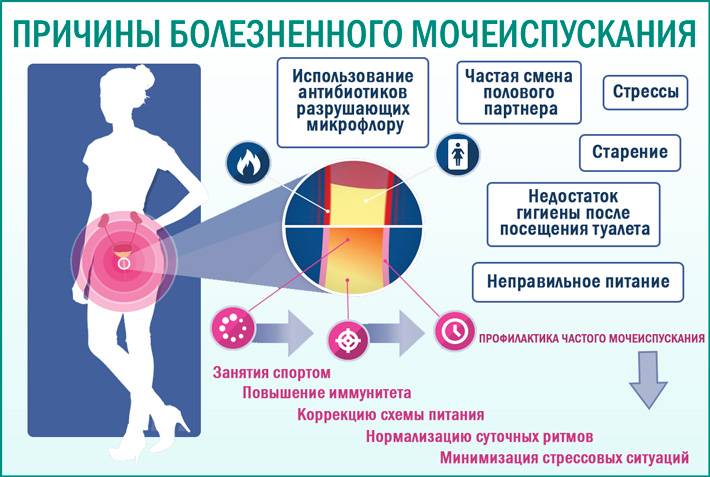
Причины учащенного мочеиспускания у женщин
Причиной частого мочеиспускания у женщин без боли (поллакиурия) становятся многие обстоятельства. Часть случаев объясняется физиологическими процессами:
- Постоянным или периодическим употреблением солений, маринадов, жирной и острой пищи. Это ведёт к повышенной жажде, соответственно, возрастает частота мочеиспускания.
- Привычкой к употреблению пива и других алкогольных напитков, а также жидкостей с высоким содержанием кофеина ― чая, кофе.
- Стрессовыми ситуациями, при которых происходит нарушение тканевого обмена веществ с высвобождением воды, выделяющейся почками.
- Переохлаждением. При этом состоянии сосуды сужают просвет для сохранения тепла в организме, уменьшается объём циркулирующей крови, лишняя жидкость выводится почками.
- Приёмом лекарственных препаратов, назначенных по поводу лечения другой проблемы и имеющих побочный эффект в виде учащения мочеиспускания.
- Особенностями функционирования репродуктивной (детородной) сферы ―
- при наступлении менструаций возрастает выведение с мочой жидкости, скопившейся в тканях в течение нескольких предыдущих дней;
- беременность с увеличением срока усиливает давление растущего плода на мочевой пузырь, сокращая его объём, это объясняет частые позывы к мочеиспусканию у беременной женщины.
Эти процессы считаются физиологическими
Важно, что они, в отличие от патологии, не сопровождаются:
- ухудшением самочувствия;
- повышением температуры;
- болевыми и неприятными ощущениями в уретре или над лобком;
- поясничной болью;
- появлением мутной взвеси в моче.
Но чаще безболезненное обильное мочеиспускание, обнаруженное женщиной, чувствующей себя вполне здоровой, свидетельствует о патологии, хроническая форма которой скрыто развивается в организме.
Это патологические состояния:
- мочевыделительной системы (хронический цистит, хронический пиелонефрит, уролитиаз, атония или гиперактивность мочевого пузыря);
- детородной сферы (опущение матки, миома);
- сердечно-сосудистой системы;
- гормональной системы (несахарный и сахарный диабет).
Стоит отметить, что после прекращения менструальной функции на почве гормонального дисбаланса ослабевает мускулатура малого таза и атрофируется урогенитальный эпителий. Из-за этого, женщину менопаузального возраста тревожат частые мочеиспускания без боли и непроизвольное недержание мочи.
Почему больно мочиться?
Причиной болезненного мочеиспускания может быть ряд заболеваний, среди которых:
- Мочекаменная болезнь (камни почек, мочевого пузыря) характеризуется образованием камней в мочевом пузыре, почечных чашечках и лоханках. Во время того, как камень спускается в мочеточник, уретру, он травмирует слизистую оболочку, вызывая боль при мочеиспускании. Иногда моча выходит с примесью крови.
- Генитальный герпес проявляется вирусным поражением слизистых органов. Сначала появляется зуд или покалывание, сопровождающиеся краснотой кожи, а затем формируются пузыри и язвы. Когда они лопаются, больной испытывает сильную боль.
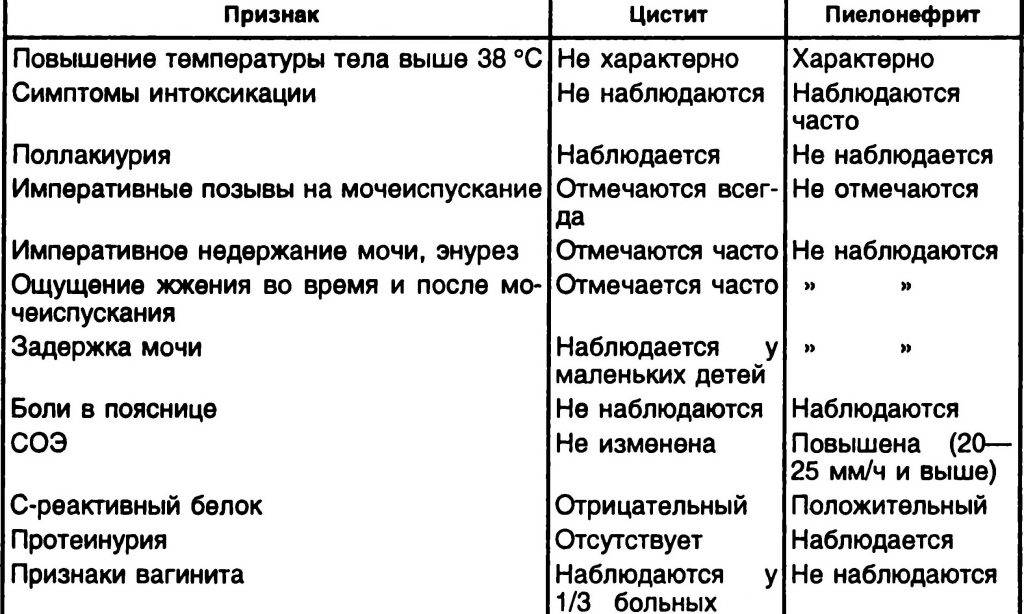
- Пиелонефрит вызывает боли в поясничном отделе, которые сопровождаются подъёмом температуры, выделением мутной мочи и дискомфортом во время мочеиспускания.
- Трихомониаз проявляется в виде уретрита, и простатита у мужчин, вагинита у женщин. Инфекция поражает мочеиспускательный канал у обоих полов.
- Хламидиоз передаётся в основном половым путём, он поражает мочевыводящие пути.
- Простатит характеризуется ноющими болями, которые отдают в промежность и в мошонку. Во время мочеиспускания болевые ощущения усиливаются.
- Гонорея. Заболеванию свойственна сильная боль, жжение, выделение гноя из уретры. Гонорея особенно остро протекает у мужчин, у женщин болезнь может даже перейти в хроническую, т.к. долгое время протекает не так ясно.
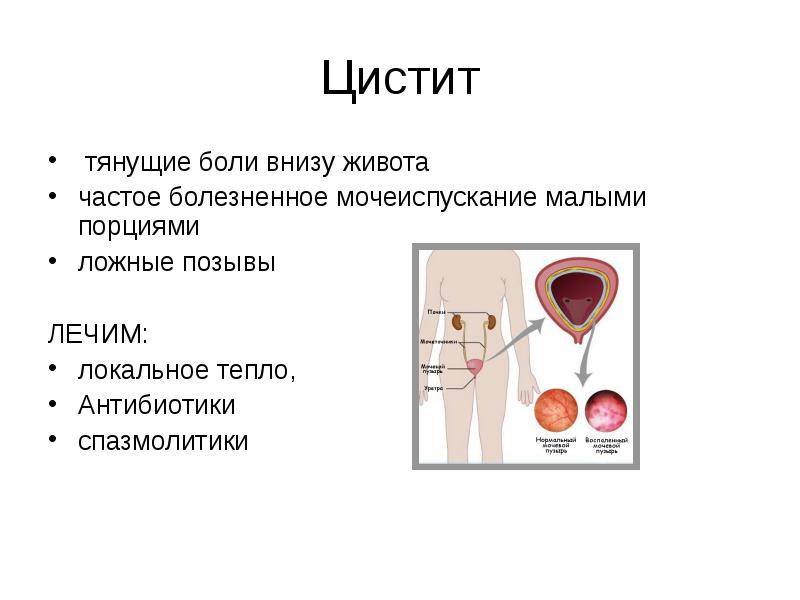
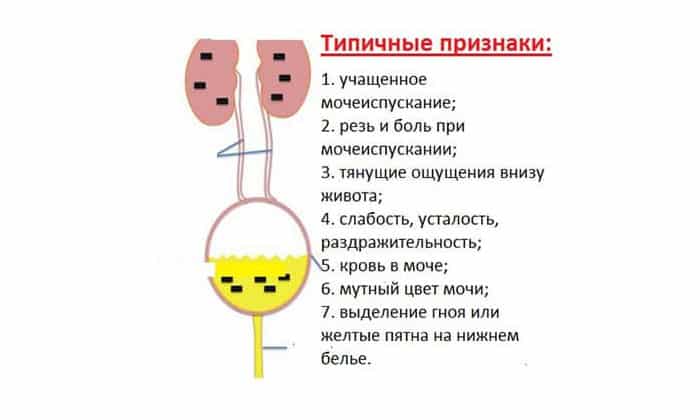
- Цистит обычно вызывает частое и болезненное мочеиспускание, чувство жжения. Моча сильно пахнет, может быть мутной и с кровью. При этом возможно плохое самочувствие и постоянная боль в области поясницы.
Причиной болезненного мочеиспускания могут быть не только инфекционно-воспалительные процессы, но и раздражение уретры, которое вызвано внешними факторами: стиральными порошками, моющими ароматическими средствами с высоким уровнем РН, гидромассажными ваннами и т.д.
Лечение
Поскольку жжение в уретре является лишь возможным симптомом патологического состояния, пациенту необходима терапия первопричины неприятного ощущения. В зависимости от результатов диагностики уролог может назначить хирургическое или терапевтическое лечение.
Возможные методы:
- Применение антибиотиков для борьбы с инфекционным процессом бактериальной природы. Подбор эффективных препаратов с помощью теста на чувствительность микрофлоры к антибиотикам улучшает прогноз.
- Применение противовоспалительных препаратов, спазмолитиков и обезболивающих средств.
- Оперативное вмешательство, направленное на восстановление проходимости мочевыделительного тракта, устранение очага гнойной инфекции или удаление опухоли. Удаление конкрементов может быть произведено с помощью малоинвазивных процедур.
- Лечебная диета при заболеваниях выделительной системы, вроде мочекаменной болезни и воспаления почечной ткани.
При остром инфекционном процессе пациенту потребуется госпитализация.
Симптомы Урогенитальных инфекций у девочек:
Вульвовагиниты у девочек могут возникать остро, но нередко наблюдается и хроническое течение. При остром вульвовагините девочки жалуются на гнойные выделения из половых путей, зуд, жжение во влагалище и в области наружных половых органов, усиливающиеся при мочеиспускании. Эти жалобы обычно возникают при распространении воспалительного процесса на вульву. Иногда появляется боль в области влагалища, внизу живота с иррадиацией в крестцово-поясничную область. Кроме дизурических явлений, больные нередко отмечают запоры. При переходе заболевания в хроническую стадию гиперемия и экссудация уменьшаются, боли стихают. Преобладающими становятся жалобы на гноевидные выделения из половых путей и зуд.
Диагностика

На приеме у уролога:
На первом приёме специалист собирает подробные данные о точной локализации и характере (тупой, нарастающей или резкой) боли при опорожнении мочевого пузыря. Врача интересует, в какой конкретно этап мочеиспускания появляется болевой симптом, потому что при разных патологиях боль возникает в начале, в середине процесса или при окончании опорожнения мочевого пузыря.
Если рези возникают при опорожнении пузыря после полового контакта, то это свидетельствует о патологии в репродуктивных органах (простате, яичках, семенных пузырьках).
Испытывая боль после мочеиспускания, мужчина может заметить также появление разнообразных выделений из уретры.
- Гнойные или слизистые выделения в совокупности с постоянными позывами и болями в нижней части живота характерны для гонореи.
- При трихомониазе выделения имеют вид гнойной пены с очень неприятным запахом.
- Для уреаплазмоза наряду с болью в уретре характерно помутнение мочи.
- Для кандидоза (молочницы) характерны творожистые выделения белого цвета; такой же белый налёт на головке пениса; при акте мочеиспускания дискомфорт, зуд и жжение.
В обязательном порядке врач осуществляет ректальное пальцевое обследование для уточнения состояния простаты.
Лабораторное обследование
Основную информацию врач получает с помощью лабораторных методов исследования.
1. Со стенок уретры берётся мазок, который подвергается микроскопическому изучению для обнаружения возбудителей заболевания.
Может проводиться бактериологический посев взятого материала для определения чувствительности возбудителей к различным антибиотикам, это важные сведения при назначении терапии.
2. Пациент должен сдать утреннюю порцию мочи для определения в ней:
- эритроцитов – их наличие указывает на травмы стенок или воспалительные процессы в мочевыводящей системе;
- лейкоцитов, попадающих в мочу при воспалении;
- инфекционных возбудителей:
- атипичных клеток.
3. ПЦР-исследование помогает быстро и точно определить инфекции, распространяющиеся половым путём.
4. С помощью клинического и биохимического анализов крови обнаруживают почечную недостаточность, подтверждают наличие воспалительного очага в организме и т.д..
5. Дополнительно проводится анализ крови для выявления ВИЧ и сифилиса.
Инструментальная диагностика
Для того чтобы при болях, которые испытывает пациент в процессе мочеиспускания, точно установить, почему возник такой симптом, используют дополнительные методы исследования:
- УЗИ почек, мочевого пузыря, простаты;
- ТРУЗИ ― трансректальное УЗ-исследование простаты;
- уретроскопию;
- КТ с контрастным веществом органов мочевыделительной системы при подозрении на уролитиаз с целью определения локализации камней.
Виды цистита
Следует отличать виды заболевания, различающихся по способу возникновения, течению, морфологическим изменениям и характеру распространения.
Все разновидности цистита делятся по характеру течения на острые и хронические. Мы рассмотрим оба варианта течения болезни.
Острый цистит
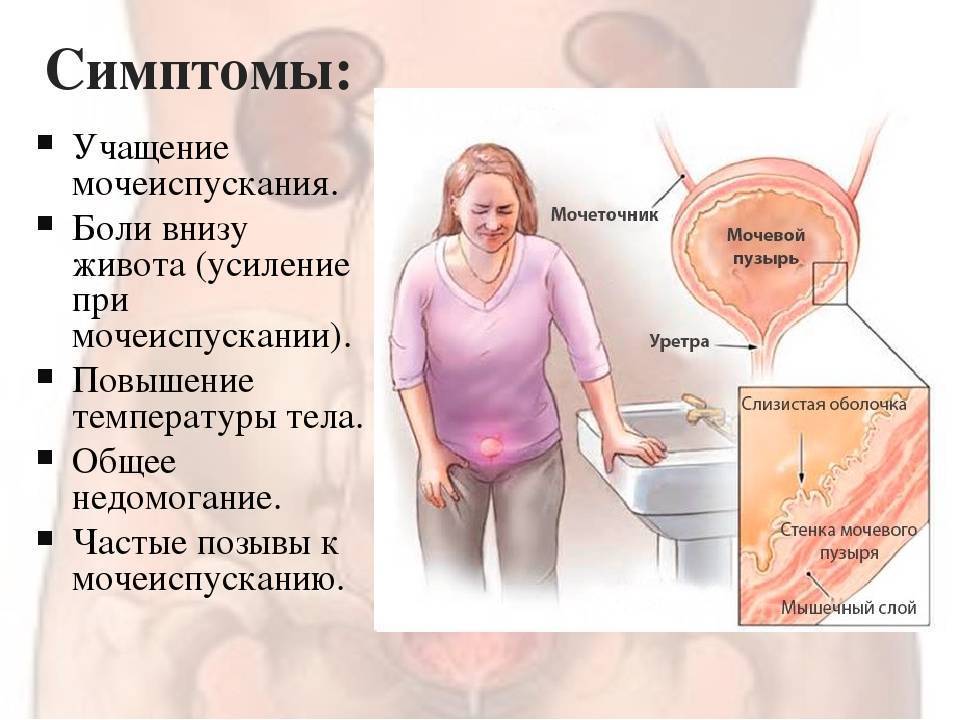
На фоне проявления описанных выше симптомов острый цистит дает субфебрильную температуру, общее недомогание. Кровеносные сосуды мочевого пузыря расширяются, что приводит к отечности стенок органа. При этом наблюдаются точечные кровоизлияния и гиперемия (Hyperaemia). При острой фазе болезни обычно страдает слизистая и подслизистая оболочки мочевого пузыря, а их эпителий местами отторгается, может появляться примесь крови в моче. Цвет мочи при геморрагической форме заболевания может варьироваться от светло-розового до мутно-бурого.
Хронический цистит
Когда болезнь переходит в хроническую фазу, воспаление расширяется и переходит со слизистой и подслизистой оболочек на мышечный слой мочевого пузыря. При этом цвет слизистой приобретает белесый или сероватый оттенок. Если болезнь не подвергается лечению в течение длительного периода времени, наблюдается появление склеротических процессов в органе, за счет чего его объем может сократиться.
При хронической форме все указанные ранее признаки могут быть «смазаны» и неярко выражены, что затрудняет диагностику. При подозрении на хронический цистит необходимо ориентироваться на данные анамнеза, макро- и микроскопии мочи, цистоскопии, бактериологического исследования. Особенно важным при выявлении хронического цистита является параллельное гинекологическое обследование, так как часто именно генитальные инфекции становятся причиной появления хронических форм цистита.
Острый и хронический цистит: к какому врачу обращаться?
Стандартные анализы для диагностики цистита у пожилых женщин, зрелых, девушек и девочек – это общий анализ мочи, посев мочи на выявление патологической флоры (бактериурия), анализ по Нечипоренко. В качестве дополнительных мер, современные клиники часто предлагают пройти УЗИ мочевого пузыря и почек, цистоскопию, обследования на ИППП. В некоторых случаях врач может назначить забор мочи для анализа не стандартным методом, а при помощи катетера. Это бывает необходимо для предотвращения попадания в мочу выделений из влагалища.
Что провоцирует / Причины Урогенитальных инфекций у девочек:
Причиной вульвовагинита у девочек может быть специфическая (гонококки, туберкулезная микобактерия, дифтерийная палочка) и неспецифическая (условно-патогенные аэробы и анаэробы, хламидии, грибы, вирусы, простейшие и др.) инфекция. Однако вульвовагиниты могут развиваться и после введения инородного тела, при глистной инвазии, онанизме, нарушениях реактивности организма вследствие вторичной инфекции.
Пути передачи специфической инфекции различны. В раннем возрасте преобладает бытовой путь передачи инфекции (через предметы обихода, места общего пользования, при нарушениях правил гигиены). У девочек-подростков, имеющих опыт половой жизни, возможно заражение половым путем.
Трихомонадный вульвовагинит чаще встречается у девочек-подростков, имеющих опыт половой жизни. Возможны семейное инфицирование девочек (если больны родители), а также заражение новорожденных (при прохождении плода через инфицированные родовые пути).
Микотический вульвовагинит может возникать в любом возрасте, чаще в грудном, раннем детском и пубертатном. Наиболее частым возбудителем заболевания являются грибы рода Candida. К заболеванию предрасполагают: иммунодефицит, гиповитаминоз, лечение антибиотиками, эндокринные нарушения.
Вирусный вульвовагинит у девочек встречается редко. Вирусы (вирус герпеса, гриппа, парагриппа, урогенитальный вирус, аденовирус цитомегаловирус, папилломавирус) могут изолированно поражать вульву и влагалище. Заражение происходит от больных. Возможно трансплацентарное инфицирование и инфицирование в родах.
Гонорейный вульвовагинит возникает в возрасте 3-7 лет, когда биологическая защита гениталий снижена. В старшем возрасте заболеваемость гонореей снижается, но возможно заражение половым путем.
Дифтерийное поражение вульвы и влагалища развивается вторично после дифтерии зева и реже бывает первичным.
Информация о симптоме
В медицинской литературе любой вид дискомфорта во время мочеиспускания называют дизурией. Это может быть жжение, зуд, острая боль или неприятное ощущение другого характера. При этом у человека также может возникнуть затрудненное выделение мочи, свидетельствующее о патологии уретры или мочевого пузыря. Чаще всего дизурия возникает на фоне воспалительного процесса в мочеиспускательном канале. Причиной воспаления могут быть бактерии, вирусы, простейшие и грибковые микроорганизмы. Нередко жжение в уретре появляется вследствие распространения инфекции в эту область из почечной ткани мочевого пузыря.
Факторы риска инфекции мочевыводящих путей
Некоторые дети имеют более высокий риск развития ИМВП. Ниже приводятся некоторые факторы риска ИМВП:
- Ранний возраст: мальчики первого года жизни, и девочки первых четырех лет жизни имеют повышенный риск развития ИМВП.
- Обрезанные мальчики (прошедшие операцию циркумцизии) болеют реже необрезанных, по некоторым данным от 4 до 10 раз реже. Однако большинство необрезанных мальчиков все же не страдает от ИМВП.
- Наличие мочевого катетера в мочевом пузыре в течение длительного периода времени
- Врожденные аномалии строения мочевыводящих путей
- Заболевания, приводящие к нарушению правильного функционирования мочевого пузыря
- Наличие одного эпизода ИМВП в анамнезе – значительно увеличивает шансы развития еще одного эпизода в будущем.
- Все причины, приводящие к застою мочи: камни в почках, обструктивная уропатия, пузырно-мочеточниковый рефлюкс, затрудняющие отток мочи синехии у девочек, фимоз у мальчиков
- Семейная история повторных и хронических ИМВП
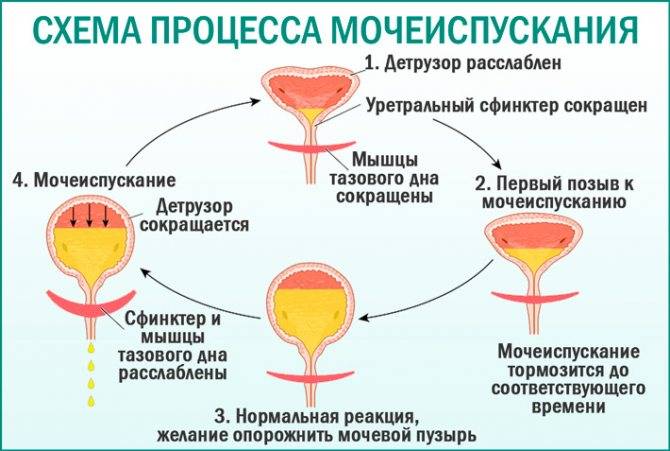
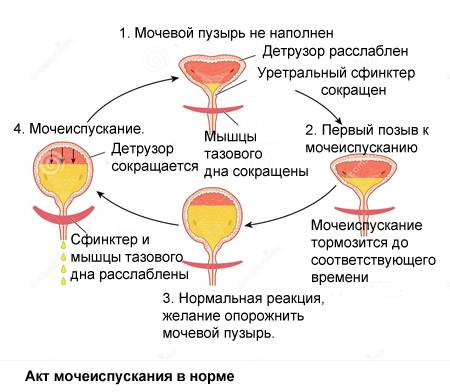
Что такое инфекция мочевыводящих путей (ИМВП)
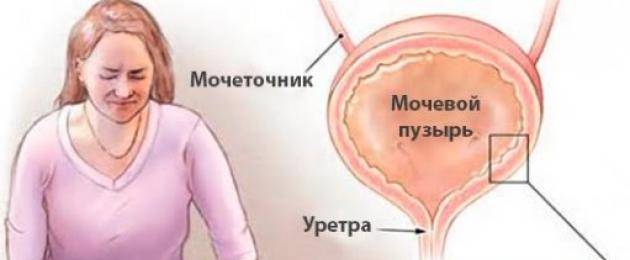
Мочевыделительная система человека состоит из двух почек (органов, необходимых для фильтрации мочи), двух мочеточников (трубочек, необходимых для перемещения мочи из почек в мочевой пузырь), одного мочевого пузыря (временный резервуар мочи), и мочеиспускательного канала (трубочки, по которой моча изливается из мочевого пузыря наружу, называемой также уретрой).
Сверху вниз: почки, мочеточники, мочевой пузырь, уретра (мочеиспускательный канал).
В норме во всех этих структурах не размножаются микроорганизмы, то есть имеется стерильная среда. Когда бактерии проникают в мочевой пузырь или почки, может развиться заболевание. Группа таких заболеваний называется инфекциями мочевыводящих путей или ИМВП, в России эти заболевания известны как пиелонефрит, цистит, уретрит и т.д.
Инфекционное поражение почек является самым тяжелым видом ИМВП, поскольку при отсутствии своевременного правильного лечения – способно привести к повреждению почечной ткани, что, в свою очередь, может вызвать повышенное артериальное давление и хроническую почечную недостаточность в более позднем возрасте.