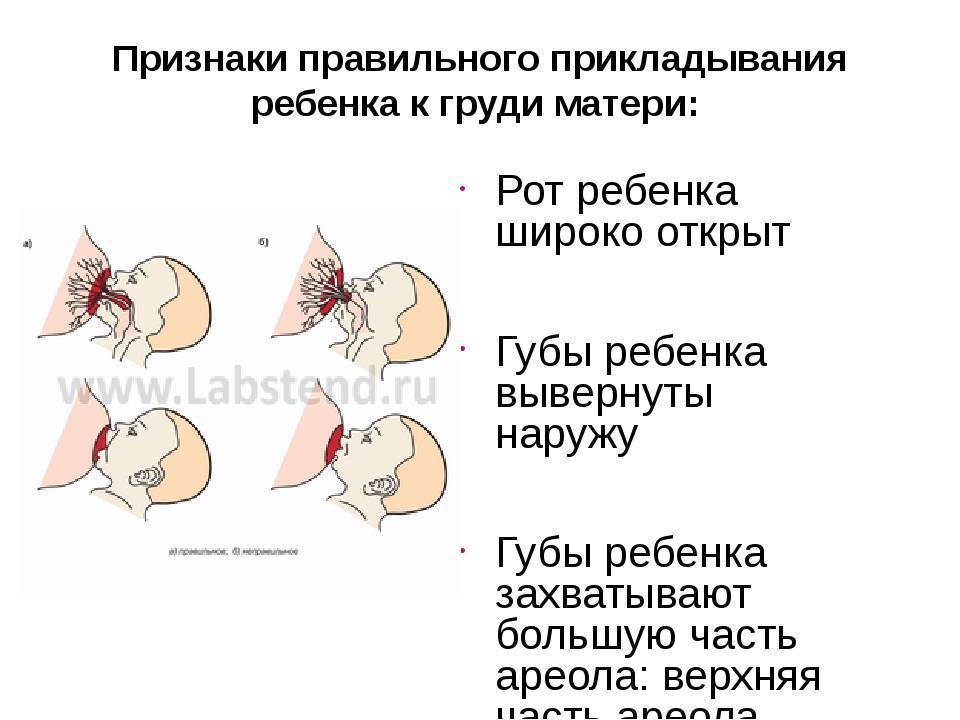
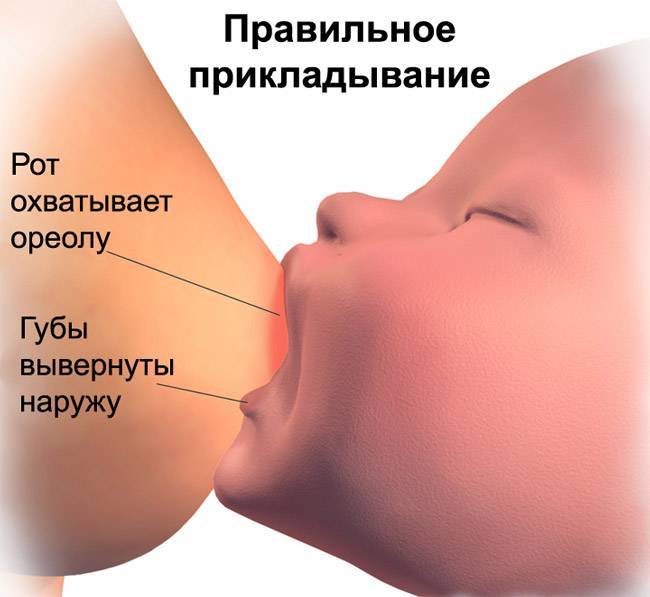
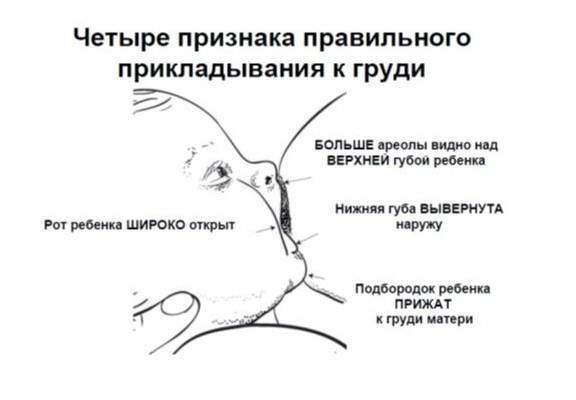
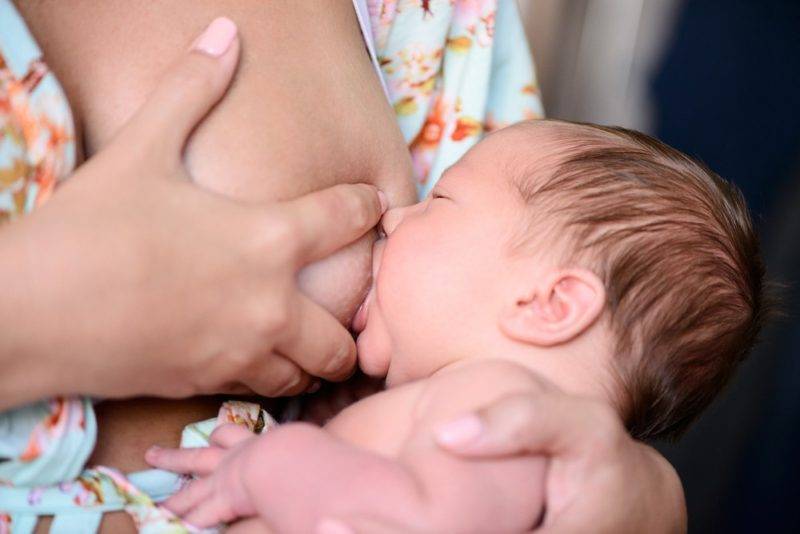
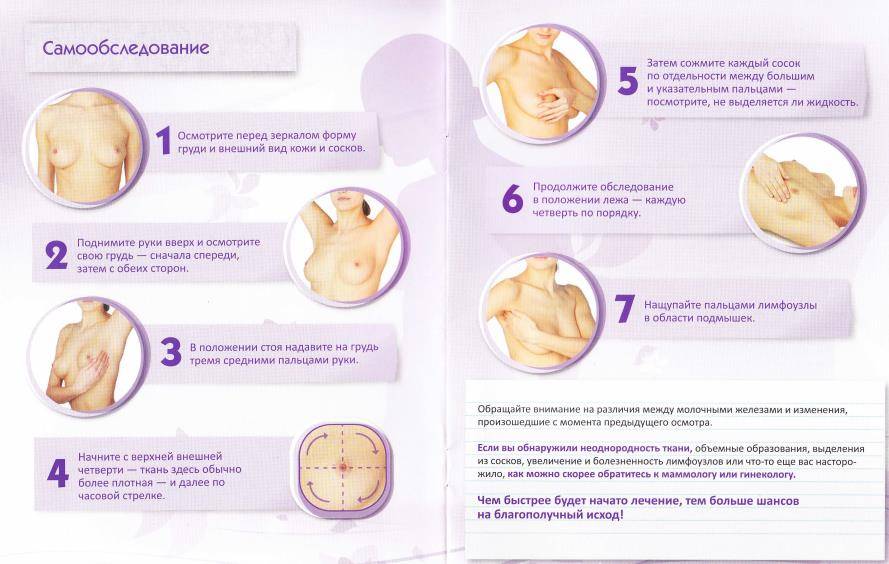
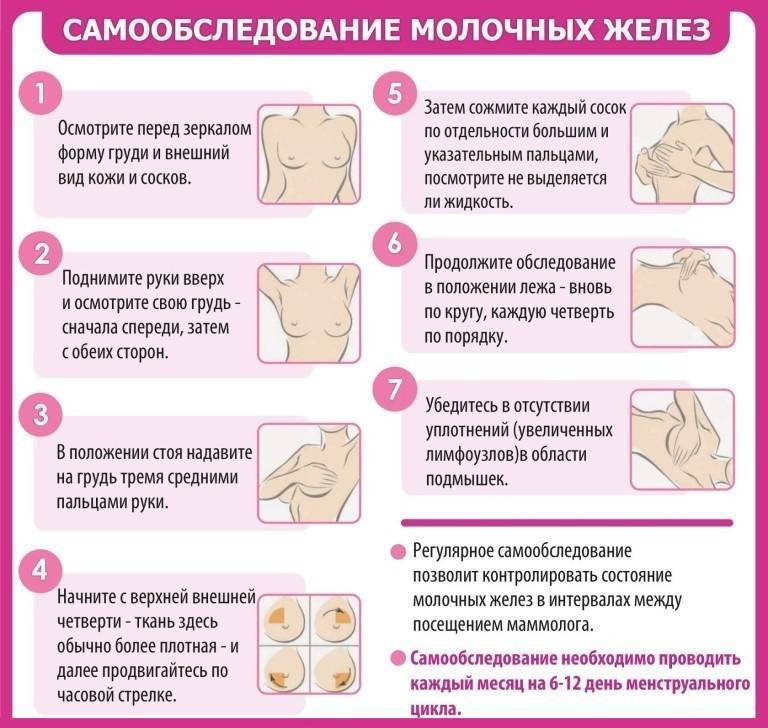
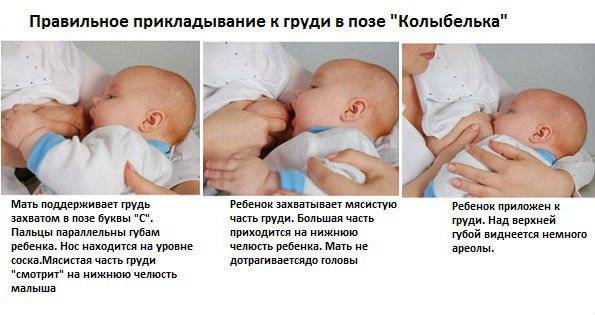
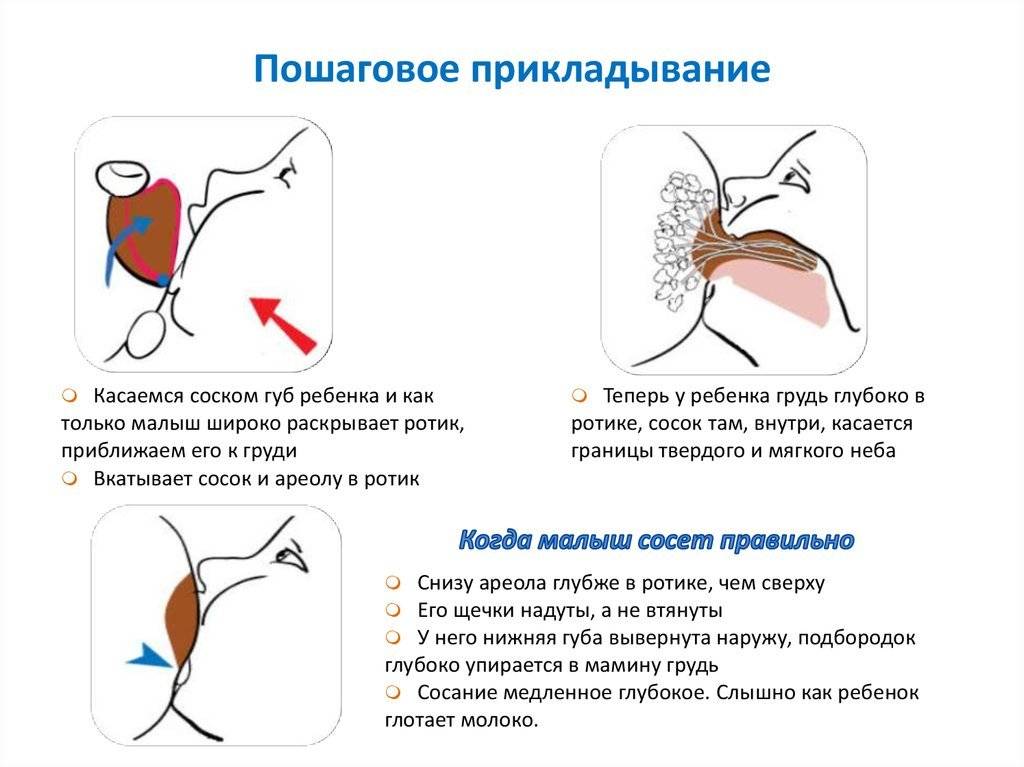
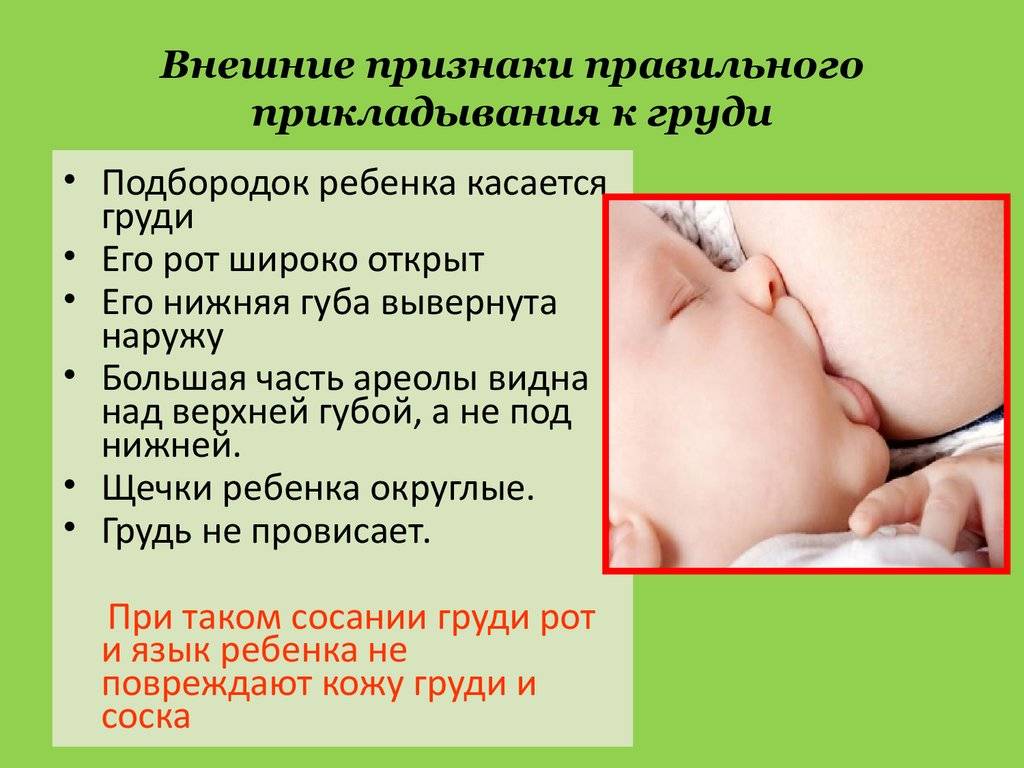
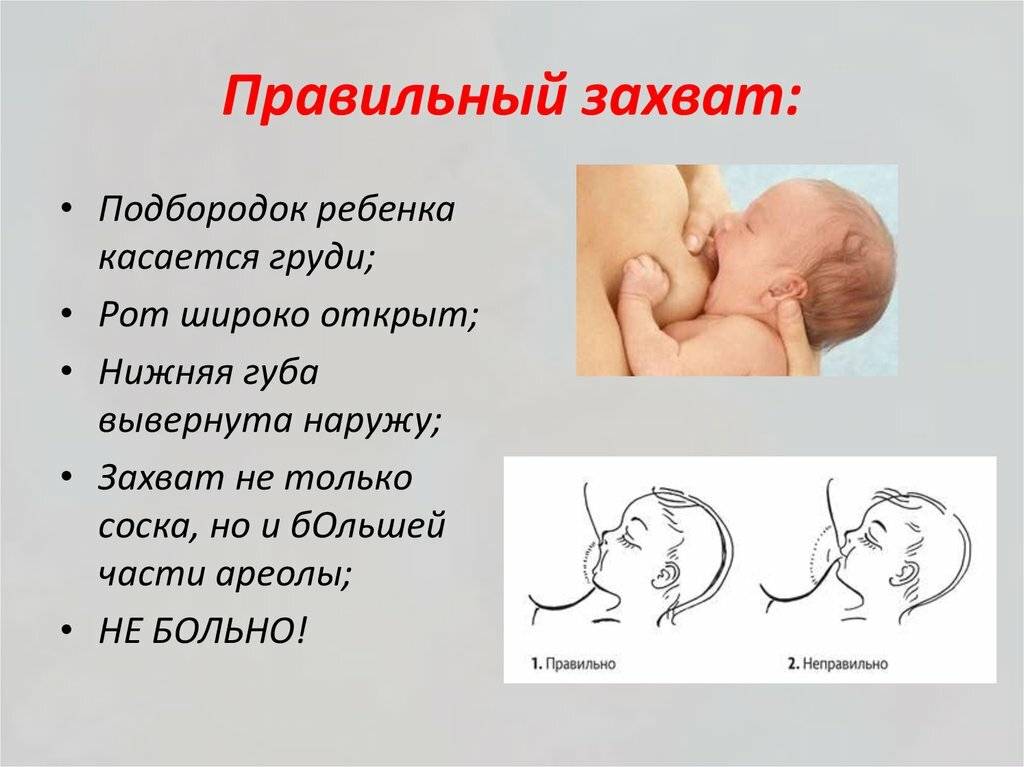
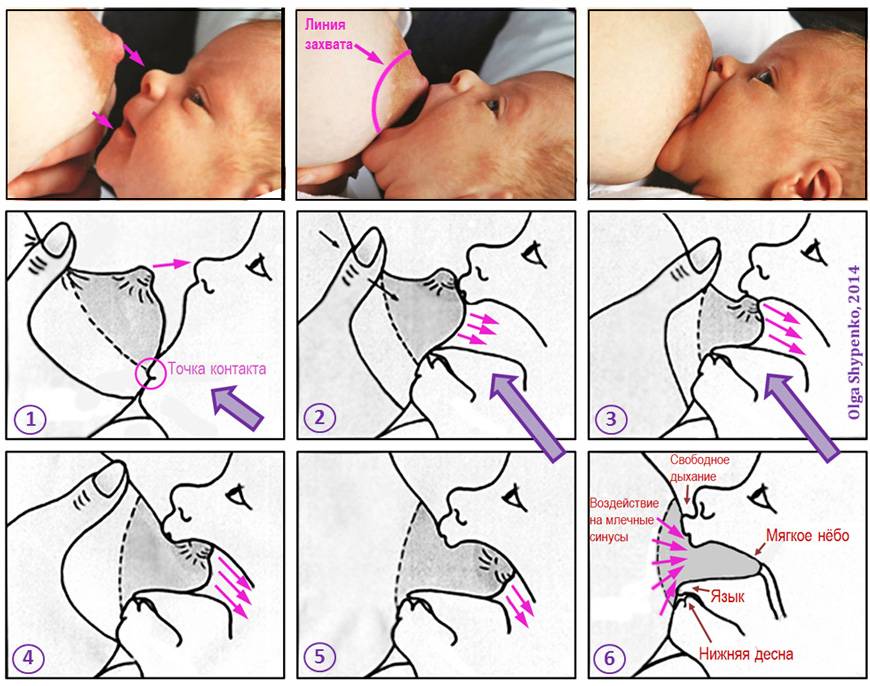
Обзор
Когда человек потеет, от тела может исходить неприятный запах. Научное название этого явления — бромгидроз.
Сам по себе пот не имеет запаха. Запах возникает, когда бактерии, живущие на поверхности кожи, расщепляют пот на плохо пахнущие кислоты. Запах пота также зависит от того, где он вырабатывается.
На теле человека насчитывается примерно 3-4 миллиона потовых желез двух типов:
- Эккриновые — распределяются по всей поверхности тела равномерно и функционируют с раннего детства, обеспечивают терморегуляцию, за счет выделения пота и его испарения с поверхности кожи.
- Апокриновые — в основном располагаются в подмышках, в паху и на половых органах. Эти железы развиваются в период полового созревания и выделяют феромоны —химические вещества, имеющие запах.
Обычно пот, выделяемый эккриновыми железами, не имеет запаха. Неприятный запах тела может появиться, если большое количество пота долгое время находится на коже, где его начинают расщеплять бактерии. Пот эккриновых желез также приобретает дурной запах, если человек употребляет определенные продукты и напитки, например, чеснок, специи и алкоголь, а также некоторые лекарства, например, антидепрессанты.
Однако чаще всего виновниками неприятного запаха являются апокриновые железы, так как выделяемый ими пот богат белком, который легко расщепляется бактериями. Неприятный запах тела может исходить от любого человека, достигшего полового созревания (когда развиваются апокриновые железы). Чаще неприятный запах исходит от мужчин, так как они потеют больше женщин. Усугублять проблему может избыточный вес, а также пристрастие к жирной или богатой специями пище.
Некоторые заболевания могут влиять на запах, исходящий от тела. Например, запах фруктов может указывать на сахарный диабет, а запах аммиака — на болезнь почек. При изменении запаха тела необходимо обратиться к врачу.
Заболевания, связанные с телитом
Воспалительные проявления могут развиваться на фоне ряда патологий:
- Эктазия молочных протоков. Это расширение млечных ходов на фоне беременности, лактации, либо заболеваний молочных желез. Проявляется болезненностью, жжением, зудом, выделениями. В запущенных случаях инфицирование млечных протоков может привести к развитию гнойного абсцесса.
- Внутрипротоковая (внутрипузырная) папиллома. Разрастание новообразования внутри молочных ходов сопровождается слизистыми, бурыми или кровянистыми выделениями, отечностью окружающих тканей. При пальпации ареолы можно обнаружить болезненные уплотнения. Это состояние относят к предраковым, то есть, существует опасность злокачественного перерождения клеток.
- Галакторея – состояние, при котором выработка молозива или молока никак не связана с рождением ребенка, то есть, продуцируется грудными железами произвольно. Патология диагностируется у женщин и мужчин разного возраста. Опасность состояния в том, что галакторея может быть признаком поражения надпочечников, яичников, щитовидной железы или онкозаболеваний.
- Болезнь Педжета – редкая разновидность рака груди, поражающая ареолу и сосок. Болезнь сопровождается гиперемией, жжением, болью, выделениями, деформацией соска, появлением мокнущих язвочек, которые засыхая, покрываются корочкой.
Обязательно обратите внимание на такие проявления, как отечность, покраснение железы, втягивание, уплощение соска, увеличение лимфоузлов, появление апельсиновой корки на коже груди
Однако подобные симптомы характерны для многих патологий, поэтому при подозрении на злокачественную опухоль важно своевременно пройти обследование у маммолога-онколога и получить необходимое лечение
Консультация маммолога при воспалении соска
При первых тревожных признаках, указывающих на воспаление соска, необходимо обратиться к врачу. Своевременная медицинская помощь поможет избежать тяжелых осложнений или хирургического вмешательства.
Маммолог Бондарь принимает пациентов в новом медицинском центре, оснащенном современным диагностическим оборудованием. После тщательного обследования врач индивидуально подберет оптимальную схему терапии. На каждом этапе лечения пациент получит поддержку и помощь, что поможет быстрее справиться с болезнью. Запись к маммологу осуществляется по телефону или через форму обратной связи на сайте клиники.
Психологические аспекты
Желание быть обычным парнем является наиболее важным при решении психологических проблем у мужчин, страдающих гинекомастией (особенно это важно, когда наблюдается подростковая гинекомастия). В нашем обществе женщины ценятся за их шикарную грудь, а сильный пол нет
Это клеймо способно привести внутреннюю самооценку мужчины к самому низкому уровню, что в свою очередь скажется на нежелании следить за своим телом, на появлении тревожности, ненависти к самому себе, антиобщественному поведению и проблем в межличностных отношениях. Представители сильной половины человечества при первых признаках гинекомастии стараются скрывать свою грудь в общественных местах и негативно относятся. Подростковая гинекомастия делает молодого человека замкнутым, он не стремится к обсуждению своих проблем с родителями или сверстниками. Чувство стыда и унижения зачастую мешает даже снять рубашку у бассейна. Пациенты, страдающие гинекомастией, придумали множество способов, способных помочь справиться с подобными ситуациями. Большинству мужчин требуется огромная сила воли для того, чтобы обратиться за медицинской помощью.
Психология гинекомастии мало изучена. Пластические хирурги не могут гарантировать, что после проведения операции пациенты излечатся от полученных психологических травм. Они могут сказать только то, что общий результат лечения будет положительным. Получение дополнительной информации о хирургическом вмешательстве и альтернативных методах лечения способны улучшить эмоциональное состояние пациента
Не менее важной будет и консультация психолога во время всего лечебного процесса
Чем больше мужчина избегает лечения при гинекомастии, тем более вероятно появление психологических травм. Именно поэтому врачи рекомендуют обращаться за диагностикой при первых симптомах заболевания. Лечение на ранних стадиях способно предотвратить сильные физические и эмоциональные изменения. Если уплотнения в области груди доставляют неудобства, следует незамедлительно обратиться к хирургу. Преимущества косметической операции очевидны перед рисками несвоевременного лечения.
Лечение телита
После уточнения диагноза врач подберет эффективную схему лечения. В несложных случаях назначается консервативная терапия с учетом причины телита. Если болезнь вызвана патогенной микрофлорой, используют антибактериальные, противогрибковые мази.
При герпетической инфекции назначают обработку противовирусными средствами. Проявления аллергического дерматита хорошо снимают антигистаминные препараты. Уменьшить боль и воспалительные проявления (отек, гиперемию) поможет холодный компресс.
В случае осложнений (симптомы интоксикации, гнойные выделения), врач подберет антибиотики широкого спектра действия для приема внутрь. При обнаружении абсцесса, его необходимо вскрыть и дренировать рану. В дальнейшем используются мази, ускоряющие заживление тканей.
Признаки отторжения имплантата молочной железы
Отек
Первый признак возможного отторжения импланта – отек, который не проходит дольше 3 недель после маммопластики. Состояние свидетельствует о плохом заживлении тканей.
Серома
Острое отторжение имплантата может проявлятьсяв раннем послеоперационном периоде в виде серомы: между тканями молочной железы скапливается жидкость. Грудь при этом увеличивается, молочные железы выглядят несимметричными. При пальпации может ощущаться перекатывающаяся жидкость.
При своевременном обращении врач удаляет серозную жидкость под контролем УЗИ с помощью шприца.
Гематома
Еще один симптом возможного отторжения грудного импланта – гематома. Ее развитие возможно из-за кровоточивости сосуда. Сосуд может кровоточить из-за того, что в ходе операции хирург некачественно выполнил коагуляцию.
Другая причина – сосудистое кровотечение открылось после операции и наложения швов из-за травмирования сосудистой стенки (поэтому плохая свертываемость – противопоказание к маммопластике, обязанность хирурга его выявить, а задача пациентки – не скрывать).
Для устранения проблемы необходимо сделать прокол и очистить молочную железу от клеток гематомы.
Гнойная инфекция
Возникает из-за врачебных ошибок, несоблюдения пациенткой рекомендаций врача либо как непредсказуемая индивидуальная реакция организма.
Лечение – хирургическое: нагноение удаляют, ткани промывают, дренируют, назначают антибиотики. При неэффективности этих мер имплантат удаляют.
Некроз
Омертвение тканей округ имплантата может развиться из-за несоблюдения пациенткой врачебных рекомендаций – курения, раннего приема антикоагулянтов и т. п.
Лечение – только хирургическое.
Рубцевание тканей
Инфекционные заболевания в раннем послеоперационном периоде могут замедлить заживление тканей и спровоцировать формирование рубцов. Поэтому склонность к образованию келоидов – противопоказание к маммопластике; обязанность хирурга ее выявить, а задача пациентки – не скрывать.
Требует системного лечения. Результат не гарантирован.
Разрыв имплантата
Разрыв имплантата вызывает его отторжение из-за вытекания жидкости. Возможен при использовании дешевых несертифицированных имплантатов сомнительных производителей. Представляет угрозу для жизни пациентки и требует немедленного удаления.
Миграция имплантата
Чаще вызвана неправильно подобранным размером, низким качеством и гладкостью имплантата либо его неверной постановкой. Иногда возникает из-за раннего отказа от компрессионного белья, сна на спине и занятий спортом.
Решение проблемы – повторная операция.
Развитие системных заболеваний
Развитие в отсроченном послеоперационном периоде сахарного диабета, болезней щитовидной железы, крови и онкологических патологий теоретически может стать причиной отторжения имплантата.
Боли в грудных железах, не связанные с болезнями груди
Синдром Титце. Синдром Титце — это редко встречающееся воспаление рёберных хрящей на месте соединения с грудиной. Поражается от 1 до 4 рёбер, синдром маскируется под боль в область подмышек или молочной железы. Причина болезни — травмы рёбер, тяжёлые физические нагрузки, изнуряющие тренировки. Единственный способ поставить точный диагноз — пройти рентгенографию или компьютерную томографию, с помощью которых можно увидеть изменения такого типа. Общий и биохимический анализ крови, эффективный в диагностике других патологий, при синдроме Титце не выявляет патологий.
Ношение неправильного нижнего белья. Женская грудь меняется вместе с набором или снижением веса. На каждые 5 набранных килограмм 100 грамм веса приходится на грудь. Если женщина располнела на 10 или 20 кг (а после родов вполне возможно, что и на все 25-30), то вместо привычного размера бюстгальтера 80B ей нужно переходить на 95D. Зимой вес набирается в пределах 5 кг, и летний бюстгальтер уже не подходит. Ношение тесного белья приводит к болям в груди и чувству дискомфорта.
Когда нужно обратиться за медицинской помощью
Проконсультироваться со специалистом необходимо в этих случаях:
- боль сильная и мешает обычной жизни;
- вы похудели без видимых причин;
- у вас немеют руки, вам сложно глотать и дышать;
- лимфатические узлы увеличены более недели или в разных частях тела (например, не только в подмышечной впадине, но ещё и в паху, на шее);
- у вас лихорадка, вы сильно потеете ночью;
- у вас кружится голова, дыхание неровное.
Иногда хочется выпить болеутоляющий препарат, чтобы продолжать вести привычный образ жизни, но таблетка только снимет симптомы. Необходимо проконсультироваться с врачом, который поставит диагноз и назначит лечение.
Методы диагностики воспалений соска у женщин
Диагностика телита начинается со сбора жалоб и изучения анамнеза. Врач-маммолог осмотрит пациента, выполнит пальпацию груди и лимфатических узлов, направит на дополнительное обследование.
Точный диагноз ставится на основании лабораторных и инструментальных методов исследования:
- Маммография, УЗИ – помогает обнаружить новообразования в груди.
- Клинический и биохимический анализ крови – выявляет воспаление или нарушение обмена веществ.
- Анализ на половые гормоны, пролактин – позволяет обнаружить нарушения гормонального фона.
- Бакпосев выделений – необходим для определения возбудителя инфекции и его чувствительности к антибиотикам.
- Дуктография – введение контраста в млечные протоки позволяет выявить эктазию или внутрипротоковую папиллому.
- Мазок отпечаток- для проведения цитологического исследова
При необходимости врач выполнит биопсию или даст направление на МРТ, КТ–сканирование.
Воспалительные и гнойные процессы в молочных железах
Частая причина болей в тканях груди — воспалительный процесс, вызванный разными факторами.
Боль в молочных железах при лактостазе
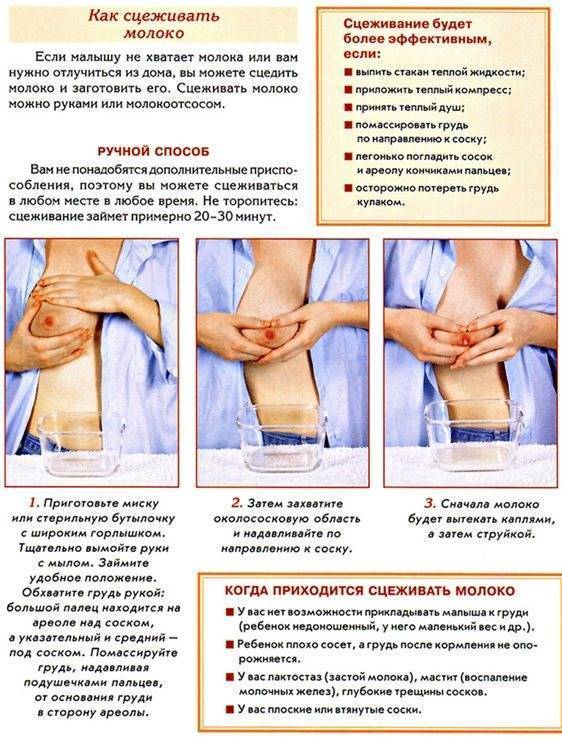
Лактостаз — это застой молока, приводящий к сильному воспалению в одной или нескольких долях груди у кормящей матери. Суть заболевания: молоко по каким-то причинам не проходит по протокам к соску, и застаиваясь, начинает бродить. Образуется молочная пробка, которая вызывает сильнейшую боль и значительное повышение температуры. В дольках груди можно нащупать уплотнение, которое набухает и краснеет.
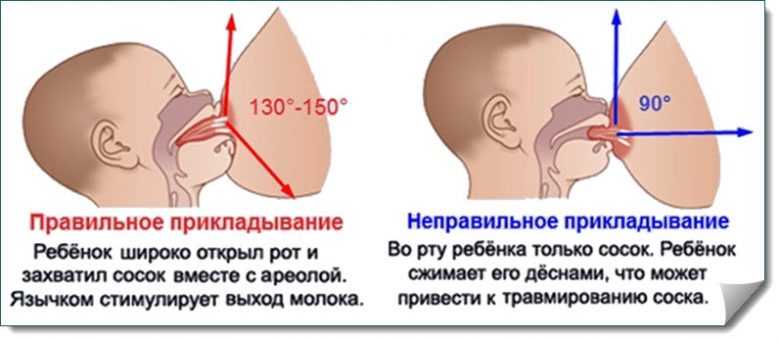
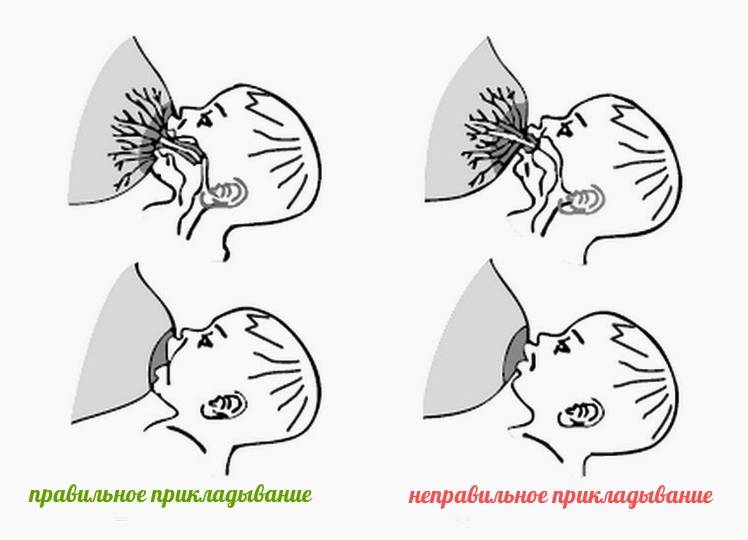
Причина лактостаза — неграмотное сцеживание молока, неправильное прикладывание к груди, отказ от ношения белья или ношение некачественного белья.
Мастит
Если не лечить лактостаз, то развивается более серьёзного заболевание — мастит (воспаление всей молочной железы с преобладанием патогенной микрофлоры). Гнойно-воспалительные процессы в молочных железах сопровождаются повышением температуры тела до 39 град., покраснением и уплотнением груди, расширением и выпячиванием вен.
Встречается также мастит, не вызванный лактацией (кормлением грудью). Его признак также боль в молочных железах. Такое состояние свойственно подросткам и встречается даже у младенцев, но его причина — инфекции или гормональные сбои.
- Ультразвуковой массаж. Он основан на проникновении ультразвуковых волн интенсивностью 0,2-0,4 Вт в железистую ткань груди. Происходит деликатный массаж, стимулирующий рассасывание уплотнений. Женщинам становится значительно легче уже после 2-го сеанса, а полное излечение наступает уже после пятого дня ежедневных 5-минутных процедур.
- Импульсная магнитотерапия. Воздействие проводится с двух сторон поражённых участков груди.
- Санти- и дециметроволновая терапия. Действует по тому же принципу, курс составляет 8-10 процедур.
При мастите дополнительно назначают антибиотики. Их подбирают в зависимости от типа и чувствительности возбудителя заболевания. Например, для уничтожения патогенной микрофлоры, врач может назначить Оспамокс, Амоксиклав, Цефазолин и т.д.
Другие причины боли
Получил травмы, такие как укусы насекомых, синяки, проколы, из-за появления трещин. Даже незначительные, незначительные травмы, проколы, могут доставлять дискомфорт. Ведь соски, молочные железы, кожа вокруг них очень нежная.
- Аллергические реакции — на порошок и другие моющие средства, средства гигиены, косметику, лекарства, контрацептивы и др.
- Хирургия
- При ношении неудобного нижнего белья — особенно часто встречается у женщин, активно занимающихся спортом. Через некоторое время после начала тренировки девочка может почувствовать жгучую боль в груди, когда жесткий бюстгальтер или сорочка, надетая на обнаженное тело, натирают соски и они начинают гореть, становятся сухими и раздраженными, на них появляются трещинки.
- Стресс
- Изменения погоды.
- Причины чувствительности сосков иногда кроются в развитии у женщин различных заболеваний. Основные заболевания, вызывающие дискомфорт в груди:
Самопомощь, или Как справиться с изжогой
Каких-то универсальных методов не существует, но некоторые советы довольно действенны.
Что делать?
* Постарайтесь определить продукты, вызывающие у вас изжогу и исключите их из рациона питания. Наиболее часто к изжоге приводят копчености и маринады, соленые, жареные и жирные блюда, специи, кислые фрукты/ягоды или соки, газированные напитки, свежий хлеб и выпечка, квас. Способны спровоцировать изжогу алкоголь и кофе, хотя большинство будущих мам и так их не употребляют.
* Питайтесь небольшими порциями и часто (до 6–7 раз в день). Переедать нежелательно, особенно старайтесь не наедаться на ночь.
* Сразу после еды не наклоняйтесь и не принимайте горизонтальное положение.
* Важна поза для сна: желательно спать на боку, а не на спине. Вы можете спать и полусидя, подложив подушки под голову и плечи.
* Если вы курите, откажитесь от этой вредной привычки.
* Многим помогает минеральная вода — создает щелочную среду.
* Существуют продукты-помощники, уменьшающие изжогу: сырая морковь, жареные семечки, молоко, сливки, нежирный творог, ромашковый чай, каши, сухое печенье. Облегчает состояние некрепкий чай, кисель или какао с молоком, миндальные или грецкие орехи
Важно, чтобы вы самостоятельно подобрали продукты, помогающие именно вам. Если одни будущие мамы буквально спасаются молоком или кашами, другие не чувствуют никакого облегчения при их употреблении
* Можно воспользоваться лекарственными препаратами, которые нейтрализуют действие соляной кислоты желудочного сока и обволакивают слизистую оболочку желудка. Большинство из них разрешены для применения во время беременности — например, Ренни или Фосфалюгель. Действующие вещества не всасываются из кишечника и не попадают в кровь будущей мамы, а концентрируются в пищеварительной системе и выводятся естественным путем со стулом. Лекарственные препараты помогают быстро облегчить состояние, но не стоит злоупотреблять их длительным применением. Главное — соблюдать диету и общие рекомендации.
|
Изжога, рвота, тошнота, запоры и метеоризм — все это приносит большой дискомфорт будущей маме. В этой статье вы узнаете о способах, которые помогут с этими явлениями справиться! |
Чего нельзя делать?
Употреблять пищевую соду. На некоторое время она помогает справиться с неприятными симптомами. Однако после кратковременного облегчения изжога вновь дает о себе знать, но уже с новой силой. Эффект обусловлен тем, что при употреблении пищевой соды усиливается выработка соляной кислоты клетками желудка и образуется углекислый газ — наступает обратная реакция. Нередко к изжоге присоединяется вздутие живота.
Пищевая сода высушивает слизистые оболочки пищевода и желудка, нанося еще больший вред здоровью. К тому же, натрий, находящийся в пищевой соде, всасывается из кишечника и способен задерживать жидкость в организме, приводя к образованию отеков.
P. S. Если вам не удается самостоятельно справиться с изжогой и советы не работают, обратитесь к врачу. Возможно, причина кроется в каком-то заболевании желудочно-кишечного тракта, при котором необходимо наблюдаться и получать лечение у терапевта или гастроэнтеролога.
врач-ординатор детского отделения
фото: www.pexels.com
Выделения из соска. Что такое? ‒ видео
- ВОЗМОЖНЫЕ ПРИЧИНЫ ВОЗНИКНОВЕНИЯ СЕРОЗНЫХ ВЫДЕЛЕНИЙ ИЗ СОСКОВ МОЛОЧНЫХ ЖЕЛЕЗ. Ханафиев Г.Х., Берзин С.А., Мальцева У.Ю., Мазур А.Е. // Опухоли женской репродуктивной системы. – 2012. – № 1. – С. 17-19.
- ИММУНОЛОГИЧЕСКИЕ ОСОБЕННОСТИ СЕЦЕРНИРУЮЩИХ МОЛОЧНЫХ ЖЕЛЕЗ. Ханафиев Г.Х., Берзин С.А. // Опухоли женской репродуктивной системы. – 2014. – № 4. – С. 46-50.
- СОСТОЯНИЕ ТКАНИ МОЛОЧНЫХ ЖЕЛЕЗ И РИСК РАЗВИТИЯ РАКА МОЛОЧНОЙ ЖЕЛЕЗЫ ПРИ СИНДРОМЕ ПАТОЛОГИЧЕСКОЙ СЕЦЕРНАЦИИ. Ханафиев Г.Х. // Опухоли женской репродуктивной системы. – 2014. – № 3. – С. 47-53.
-
Гормональный состав секрета сецернирующих молочных желез. Ханафиев Г.Х., Берзин С.А., Мальцева У.Ю. // Сборник научных трудов «Актуальные вопросы акушерства и гинекологии». – Киров.- 2008.
-
Исходы беременности и родов при фетоплацентарной недостаточности различной степени тяжести. Афанасьева Н.В., Стрижаков А.Н. // 2004.- 3(2). С. 7–13.
-
Кистозная болезнь молочных желез. Ханафиев Г.Х., Берзин С.А., Демидов С.М., Бушуева Т.В. // Монография. – Екатеринбург.- 2002.
Популярные вопросы
Добрый день. Скажите после родов прошло 3 года. А в груди появилось молоко – что это?
Здравствуйте! Появление галактореи, несвязанной с лактацией, может свидетельствовать о нарушении выработки гормона Пролактина – повышения его уровня. Вам необходимо обратится на прием к акушеру-гинекологу и маммологу для исключения эндокринных нарушений – гиперпролактинемии, что в дальнейшем может привести к нарушению менструального цикла или сецернирующей молочной железы как проявления заболевания молочных желез.
Можно восстановить гормональный фон без ок. Как лечить гормональные прыщи?
Здравствуйте! Гормональные контрацептивы не восстанавливают фон, а способствуют замещению несбалансированного собственного, поэтому могут быть использованы для лечения определённых форм угревой сыпи. Прежде чем начать приём кок необходима консультация дерматолога и исключение инфекционного и воспалительного фактора заболевания.
Добрый день! Прошу объясните мне, какие гормоны лучше принимать при аденомиозе, мастопатии и если есть расширение вен? Наиболее щадящие для организма. Спасибо
Мне 30 лет
Здравствуйте! Прежде всего потребуется обращение на прием к специалисту, потому что важно понимать какое из данных заболеваний действительно ухудшает качество жизни и требует коррекции. А так же важно знать какую цель вы преследуете при готовности приема гормональных средств: контрацепция или восстановление репродуктивной функции.
Здравствуйте, Оксана Анатольевна, у меня диабет 1 типа и менопауза 2,5 года, сильная сухость и зуд в интимной зоне, гинеколог предложил овестин, но там столько противопоказаний, что применять я их побаиваюсь
Ещё у меня дружно-кистозная мастопатия. Может, есть ещё какие-нибудь препараты, облегчающие симптомы сухости и зуда? Заранее спасибо!
Здравствуйте! Для устранения проявлений сухости в половых путях в период менопаузы существуют 2 группы препаратов: не содержащие и содержащие гормональный компонент соответствующий возрастной группе. Можно начать с использования негормональных средств. К ним относится гель Гинокомфорт с экстрактом мальвы. С лечащим врачом ещё раз обсудить возможные риски применения гормонального препарата и уточнить преимущества пользы. Есть отечественный препарат данной группы – крем “Орниона”, который также может быть использован .
Выделения из сосков беременной женщины как признак заболевания
Угроза выкидыша. Кроме выделения молозива, у женщины при этом имеются такие признаки, как выделения крови из влагалища, набухание молочных желез, болезненные ощущения в груди, пояснице, в низу живота. Для сохранения беременности ей необходимо лечь в стационар.
Эктазия – расширение млечных протоков, сопровождающееся их воспалением. Может происходить в одном или нескольких протоках. При этом появляются густые липкие выделения, которые имеют коричневый или зеленый цвет. Для лечения применяются компрессы и антибиотики.
Внутрипротоковая папиллома – доброкачественная опухоль млечных протоков, образование которой вызывает вирус папилломы человека. Густые выделения красного цвета у беременной женщины появляются из одной груди, пораженной папилломавирусом. Пораженный участок удаляется оперативным путем.
Мастит – воспаление тканей молочной железы. При беременности возникает крайне редко (например, при травмах груди). Если воспаление сопровождается нагноением, то выделения имеют зеленый цвет и неприятный запах. У женщины повышается температура, пораженная грудь краснеет и опухает. Существует опасность инфицирования плода, прерывания беременности. Лечение проводится путем вскрытия гнойника и чистки. Затем используются антибиотики.
Рак соска. Выделения кровянистые, сосок втянут. Беременность усугубляет течение болезни, поэтому ее обычно прерывают.
Фиброзно-кистозная мастопатия – доброкачественное разрастание тканей молочной железы. При этом заболевании выделения из соска при беременности напоминают молозиво. Ощущается тянущая боль в молочной железе. Причиной являются гормональные изменения в организме. Лечение беременных обычно не проводится. Зачастую после родов, когда гормональный фон восстанавливается, болезнь проходит сама.
Если беременная женщина здорова, то количество выделяемого молозива не имеет значения. Через 3-4 дня после родов и прикладывания ребенка к груди молозиво превращается в молоко.