А будет ли ребенок болеть диабетом?
Ребенок не наследует гестационный диабет. Но у детей, рожденных от матерей с гестационным диабетом, повышен риск ожирения и сахарного диабета в подростковом возрасте и позже. Этим детям особенно важны правильное питание, регулярные физические нагрузки, поддержание нормальной массы тела и периодические анализы крови на сахар.
Легкой Вам беременности, наши дорогие пациентки!
Сдать все необходимые анализы Вы можете обратившись к нам, в медицинский центр «Путь к Здоровью»!
Получить консультацию и необходимые назначения по лечению гестационного сахарного диабета Вы можете у врача эндокринолога Малаховой Ольги Владимировны. Врач принимает в нашем центре по субботам по предварительной записи.
Ждем Вас по адресу: Ульяновка, ул. Победы , д. 39.
Предварительная запись по телефону: +7 (952) 277-71-74
Как можно есть беременной в разные триместры
Чтобы ароматный виноград пошел на пользу будущей маме, нужно знать, как правильно его употреблять. Первое, что нужно запомнить, в течение суток нельзя съедать больше 300 грамм темного фрукта или полкилограмма светлого, как бы ни хотелось. Если мама имеет лишний вес лучше ограничится несколькими ягодами.
Кожура и косточки могут забивать кишечник, но в то же время содержат больше всего полезных веществ. Если пищеварительная система женщины плохо переносит ягоды, лучше удалять хотя бы косточки, либо отдать предпочтение сорту Кишмиш.
Виноград не советуют употреблять с молочными продуктами, мясом, хлебобулочными изделиями и водой во избежание возникновения бродильных процессов. Существует множество блюд с этой ягодой: фруктовые салаты, рыбные и мясные блюда. К сожалению, несмотря на изысканный вкус, во время беременности о них придется забыть.
В свежем виде можно есть через 1-2 часа после еды в небольшом количестве, не более 100-150 грамм.
Сок из винограда обладает теми же свойствами, что и свежие ягоды, но реже вызывает аллергию. Речь, естественно, идет о продукте, сделанном самостоятельно, а не купленном в магазине. Выжимать сок нужно непосредственно перед употреблением, из хороших ягод, пить не более стакана за день.
Полезные свойства сохраняются и в вине, этот напиток употребляют во время еды в некоторых странах. Натуральное сухое вино из винограда (не магазинное, конечно.) можно выпить и будущей маме один раз в неделю не больше 100 грамм. Такая порция не скажется на ребенке, а вот женщине поднимет настроение, расширит сосуды и улучшит работу желудка.
Практически в неограниченны количествах беременная может пить отвар из изюма (горсть на половину литра воды), такой напиток утолит жажду, восстановит водно-солевой баланс.
Дополнительные рекомендации:
- из-за мочегонного действия ягод не рекомендуется соблюдать интервал в 2-3 часа перед приемом любых медикаментов;
- перед употреблением в пищу ягоды хорошо промыть, а лучше обдать кипятком;
- после покупки виноград хранят в холодильнике в закрытой посуде (не в пакете).
Виноград во время беременности можно употреблять не только внутрь, но и снаружи. Ягоды можно использовать для борьбы с растяжками и в качестве масок для лица.
Сахарный диабет типа 1
Ранее пациентки с длительным плохо контролируемым течением сахарного диабета типа 1 должны худшие материнские и перинатальные результаты. Теперь большинство таких пациенток осуществляют контроль за уровнем глюкозы в крови 7 и более раз в день, подсчитывают количество углеводов и поддерживают уровень <6,0-6,5. Если пациентки поддерживают строгий контроль за уровнем глюкозы в беременности и в течение всего периода гестации, риск микрососудистых расстройств, хронических почечных заболеваний и гипертензии значительно уменьшается. Улучшение течения основного заболевания способствует уменьшению осложнений при беременности.
В связи с сильной корреляцией последствий беременности с течением заболевания пациентки с прегестационным диабетом должны быть тщательно обследованы в первую антенатального или, что более желательно, доконцепционного визита. Выполняют исследования ЭКГ, АД, анализы крови, мочи, скрининг на заболевания почек (клиренс креатинина, суточная протеинурия). Уровень НдЬА1С позволяет оценить степень гликемического контроля. С целью скрининга сопутствующей эндокринной патологии определяют уровень ТТГ в сыворотке крови. Консультация офтальмолога обычно необходима для определения наличия диабетической ретинопатии.
Учитывая, что сахарный диабет типа 1 требует лечения инсулином, пациентки обычно знают и умеют регулировать свое заболевание. Но в течение беременности большинство из них должны изменить обычный режим введения инсулина. В I половине беременности режим введения инсулина лишь незначительно увеличивается, тогда как во II половине имеется существенный рост инсулинорезистентности. Если пациентки используют инсулиновую помпу, они продолжают эту практику в течение беременности. Инсулиновую помпу рекомендуют использовать еще на докомпенсационном этапе и, начиная с I триместра беременности, тем пациенткам, которые испытывают трудности при приеме инсулина средней и короткой продолжительности действия.
Если принимается решение об увеличении дозы инсулина беременной, следует учитывать соблюдение пациенткой режима (физические упражнения), необходимой диеты, наличие инфекций или стрессовых ситуаций, которые могут влиять на потребность в инсулине. Если изменение дозы инсулина является необходимым, следует соблюдать правила увеличения дозы.
При необходимости увеличения дозы инсулина пациенткам, которые получают инсулиновую помпу, следует проверить уровень глюкозы до еды в течение дня выбора адекватного базального уровня глюкозы в крови.
Правила увеличения дозы инсулина
- Достичь уровня глюкозы натощак 70-90 мг / дл (3,89-4,99 ммоль / л)
- Увеличивать только 1 дозу и только в настоящее время ее назначения
- Не увеличивать любую дозу более 20% в день
- Оценить адекватность увеличение дозы через 24 ч
Учитывая, что степень физической активности влияет на уровень глюкозы в крови, рекомендуют контроль за достижением ее необходимого уровня. Следует учитывать, что госпитализация пациенток с эугликемии уменьшает степень их физической активности, следовательно, существует риск возникновения гипогликемии при той же дозе инсулина, которая была безопасной и эффективной в домашних условиях. Физическая активность помогает регулировать уровень гликемии. Так, если пациентки имеют повышенный уровень глюкозы в крови после приема пищи, следует увеличить или дозу инсулина перед едой, или физическую активность после еды. Следует также учитывать изменения физической активности в течение выходных дней и вносить определенные коррективы относительно дозы инсулина.
Польза винограда для беременной
Начать стоит с того, почему же полезен виноград для будущей мамы? Многие считают, что виноград и беременность – это два не совместимых понятия и категорически отказываются от этой чудодейственной ягоды.
В винограде содержатся следующие полезные вещества:
- витамины групп А, В, Е, К;
- фосфор, калий, кальций, натрий, магний, железо;
- антиоксиданты и органические кислоты;
- глюкоза и фруктоза.
Не стоит забывать, что эта ягода накопила в себе практически весь комплекс витаминов и микроэлементов, которые так нужны не только будущей маме, но и растущему организму внутри нее. Железо, которого в винограде достаточно много, повышает уровень гемоглобина в крови и улучшает состав крови
Для беременной очень важно, чтоб гемоглобин всегда был в норме, ведь его понижение, особенно на поздних сроках и в момент родов несет осложнения. Во время родов организм женщины теряем много крови, и при низком уровне гемоглобина у будущей мамы могут возникнуть проблемы с послеродовым восстановлением и грудным вскармливанием малыша
В таких случаях полезным будет виноград сорта кишмиш – именно в нем железа содержится больше, чем в других сортах.
На поздних сроках беременности у женщины могут возникнуть проблемы с пищеварительной системой. Вот почему врачи советуют кушать виноград, который нормализует работу желудочно-кишечного тракта. А вот на ранних сроках зеленые сорта этой ягоды способны нормализовать водный баланс организма, который нарушается вследствие изменения гормонального фона.
Красный виноград повышает уровень гемоглобина в крови
Показания к инсулинотерапии, рекомендации Российского национального консенсуса
Препараты сульфонилмочевины (глибенкламид, глимепирид) проникают через плацентарный барьер и могут оказывать тератогенное действие, поэтому не применяются при ГСД.
- Невозможность достижения целевого уровня глюкозы в плазме крови
- Признаки диабетической фетопатии по УЗИ (косвенное свидетельство хронической гипергликемии )
- УЗИ-признаки диабетической фетопатии плода:
- крупный плод (диаметр живота больше или равен 75 процентилю);
- гепатоспленомегалия;
- кардиомегалия и/или кардиопатия;
- двухконтурность головки;
- отек и утолщение подкожно-жирового слоя;
- утолщение шейной складки;
- впервые выявленное или нарастающее многоводие при установленном диагнозе ГСД (в случае если другие причины исключены).
При назначении инсулинотерапии беременную ведут совместно эндокринолог (терапевт) и акушер-гинеколог.
Также в разделе
| Постгитерэктомический синдром Гистерэктомия (греч. hystera матка + греч. ectome удаление; другое распространённое название – экстирпация матки ) – гинекологическая операция при которой удаляется… | |
| Паховая грыжа у женщин Грыжи у женщин часто выпячиваются именно в паху. И этому есть логичное объяснение. Таз особ женского пола «слабый» по природе. Потому диагноз паховой грыжи… | |
| Синдром после тотальной овариэктомии (посткастрационный) Гистерэктомия с удалением придатков матки является одной из более часто выполняемых операций в гинекологии и сопряжена с развитием синдрома после тотальной… | |
| Фиброидная опухоль (фиброма) Фиброма – это зрелая доброкачественная опухоль из соединительной ткани, которая возникает в матке у женщин в возрасте 30-40 лет. Фиброидные опухоли могут… | |
| Симптомы молочницы у женщин Молочница — народное название болезни, которая в медицине известна как «вагинальный кандидоз». Вопреки распространенному заблуждению, молочница может… | |
| Питание и гигиена беременных женщин Потребности в питательных веществах в течение беременности и периода грудного вскармливания растут на 17% (до 2000-2500 ккал / день). Потребность в калориях… | |
| Тазовые боли у женщин Боли в тазу могут быть вызваны различными причинами, которые будут подробно рассмотрены ниже. Тазовые боли условно делят на острые и хронические. Острая боль… | |
| Пременопауза и постменопауза Пременопауза и постменопауза соответствуют переходу от репродуктивного периода жизни женщины к пострепродуктивному с потерей детородной и угасанием… | |
| Фолликулярная киста Фолликулярная киста — доброкачественное новообразование в яичнике, которое формируется из фолликула, из которого не вышла зрелая яйцеклетка. Киста такого… | |
| Эндометриоз: симптомы, лечение Эндометриоз — это доброкачественное заболевание, характеризующееся присутствием гормонально зависимой ткани эндометрия (желез и стромы) вне полости матки… |
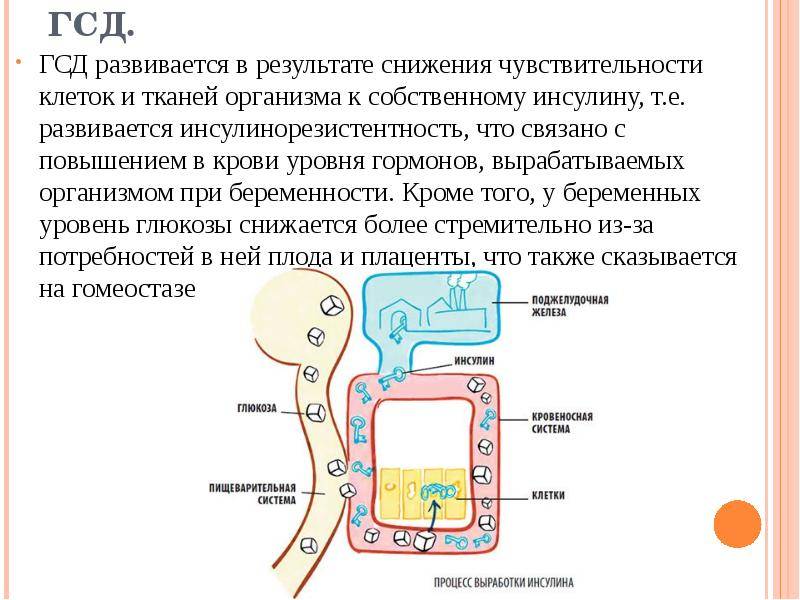
Как возникает гестационный сахарный диабет
Однозначных мнений по поводу того, почему развивается сахарных диабет в период вынашивания ребенка, нет. Считается, что главную роль в этом играет перестройка организма женщины, связанная с необходимостью поддержания жизни и развития плода.
Гестационный сахарный диабет при беременности требует строго соблюдения диеты.
Питание ребенка в этот период осуществляется при помощи плаценты. Этот орган вырабатывает гормоны, способствующие росту и развитию плода, а также блокирующие действие инсулина у будущей матери. В результате не все поступающие с пищей сахара расщепляются. Поджелудочная железа при этом не способна выработать большее количество инсулина. Это приводит к развитию гипергликемии, характерной для сахарного диабета.
Риски возникновения ГСД определяются факторами:
- повышенная масса тела;
- набор веса в период вынашивания плода, превышающий нормальные показатели;
- возраст более 25 лет;
- наличие ГСД во время предыдущих беременностей;
- сахарный диабет у близких родственников.
Вероятность развития инсулиновой недостаточности определяется не только этими условиями. Существуют и другие факторы, способствующие возникновению ГСД.
Гестационный сахарный диабет (при беременности) и физическая нагрузка
Алена Гамит
13.08.201512:47
Менеджер лаборатории ЦИР
Гестационный сахарный диабет (ГСД) – это серьезное заболевание беременных, которое требует грамотного подхода при лечении. В основе этого заболевания лежит неправильный обмен углеводов, а точнее, снижение толерантности к глюкозе. Некоторое время назад мы писали о британских исследованиях относительно верхней границы уровня глюкозы при беременности. А сегодня поговорим о том, как простое изменение образа жизни может резко снизить шанс развития гестационного сахарного диабета, о чем опубликован доклад финских ученых в журнале Diabetes Care. По большей части правильно подобранная физическая нагрузка и диета позволяют контролировать уровень глюкозы крови всю беременность. В чем опасность гестационного сахарного диабета?Отрицательное воздействие на плод внутриуробно, в 1 триместре может приводить к возникновению различных пороков в развитии мозга и сердца ребенка. Если выявлен ГСД во 2-3 триместре, то имеется вероятность рождения ребенка с большой массой тела, это может привезти к диабетической фетопатии (масса тела более 4 кг, диспропорции тела, гипогликемия, расстройство дыхания).Как изменить образ жизни для того чтобы предотвратить развитие гестационного сахарного диабетаПо различным исследованиям доказано, что риск развития гестационного сахарного диабета можно снизить путем изменения образа жизни.Прежде всего, важна физическая нагрузка для беременных с ГСД и диета. Комплекс упражнений должен разрабатываться индивидуально для каждой беременной с учетом индекса массы тела, сопутствующих заболеваний. Выполнение ее контролируется врачом.Ученые из университета Хельсинки проанализировали данные 293 беременных женщин до 20 недель с историей ГСД или индексом массы тела более 30. Половина женщин получила индивидуальные консультации по диете, физическим упражнениям и контролю массы тела, прошли групповую встречу у диетолога. Вторая половина – обычное наблюдение.С 24 и 28 неделю беременности с помощью глюкозотолерантного теста была проведена диагностика гестационного диабета. В контрольной группе ГСД был выявлен у 21,6 процента женщин, а в группе фитнес-диета этот процент был значительно ниже и составил всего 13,9 процента. Благодаря корректировке образа жизни риск гестационного диабета был снижен на 39 процентов. (Diabetes Care) По большей части правильно подобранная физическая нагрузка и диета позволяют контролировать уровень глюкозы крови всю беременность. Если в итоге этого не достаточно, то подбирают дозы инсулина. Для беременных лучше всего использовать генно-инженерные человеческие инсулины, т.к. они вызывают минимальные аллергические реакции.На сроке беременности 24 – 28 недель беременности проводится глюкозотолерантный тест для выявления толерантности к глюкозе.Хочется отметить, что несоблюдение диеты и программы физической нагрузки может привезти к колебанию сахара в крови и нарушению в самочувствии женщины и плода.
Причины
Причины возникновения гестационного диабета у беременных не установлены. Однако все больше специалистов склоняются к версии, что патология развивается на фоне гормонального сбоя. В результате гормоны блокируют выработку инсулина. Однако организм не может допустить такую ситуацию, поскольку маме и малышу требуется глюкоза для нормального функционирования органов и систем. В итоге происходит компенсаторное повышение синтеза инсулина. Так и развивается гестационный диабет.
Аутоиммунные патологии – одна из возможных причин возникновения ГД. Такие болезни негативно воздействуют на состояние поджелудочной железы. В результате происходит уменьшение синтеза инсулина.
Группы риска
Существуют факторы, которые увеличивают риск возникновения ГД:
- Ожирение.
- Национальная принадлежность. Учеными доказано, что некоторые национальности страдают от гестационного сахарного диабета чаще других. В их число входят негры, азиаты, латиноамериканцы и коренные американцы.
- Повышенная концентрация глюкозы в моче.
- Нарушение толерантности организма к глюкозе.
- Генетическая расположенность. Если в роду кто-то страдал от данной патологии, то существует вероятность, что такая болезнь будет диагностирована и у женщины.
- Предыдущие роды, если вес малыша превышал 4 кг.
- Предыдущая беременность сопровождалась гестационным диабетом.
- Большое количество околоплодных вод.
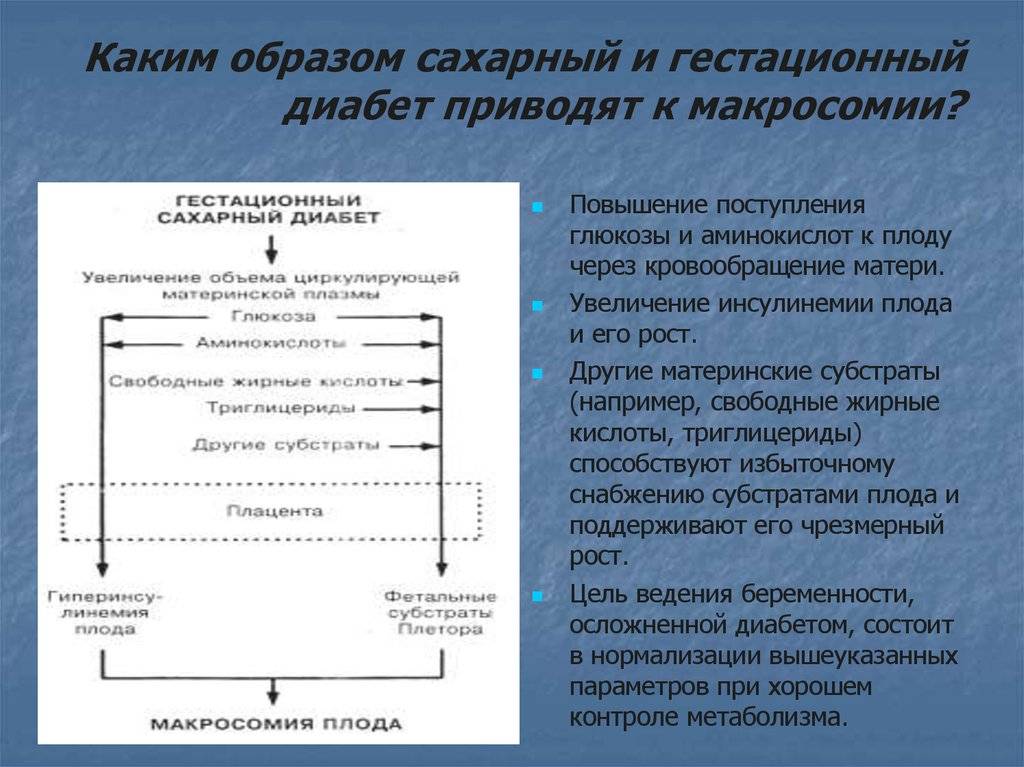
Патофизиология последствия гестационного сахарного диабета и влияние на плод
Начиная с самых ранних сроков беременности плод и формирующаяся плацента нуждаются в большом количестве глюкозы, которая непрерывно подается к плоду с помощью белков-транспортеров. В связи с этим утилизация глюкозы при беременности значительно ускоряется, что способствует снижению ее уровня в крови. Беременные женщины имеют тенденцию к развитию гипогликемии между приемами пищи и во время сна, так как плод получает глюкозу постоянно.
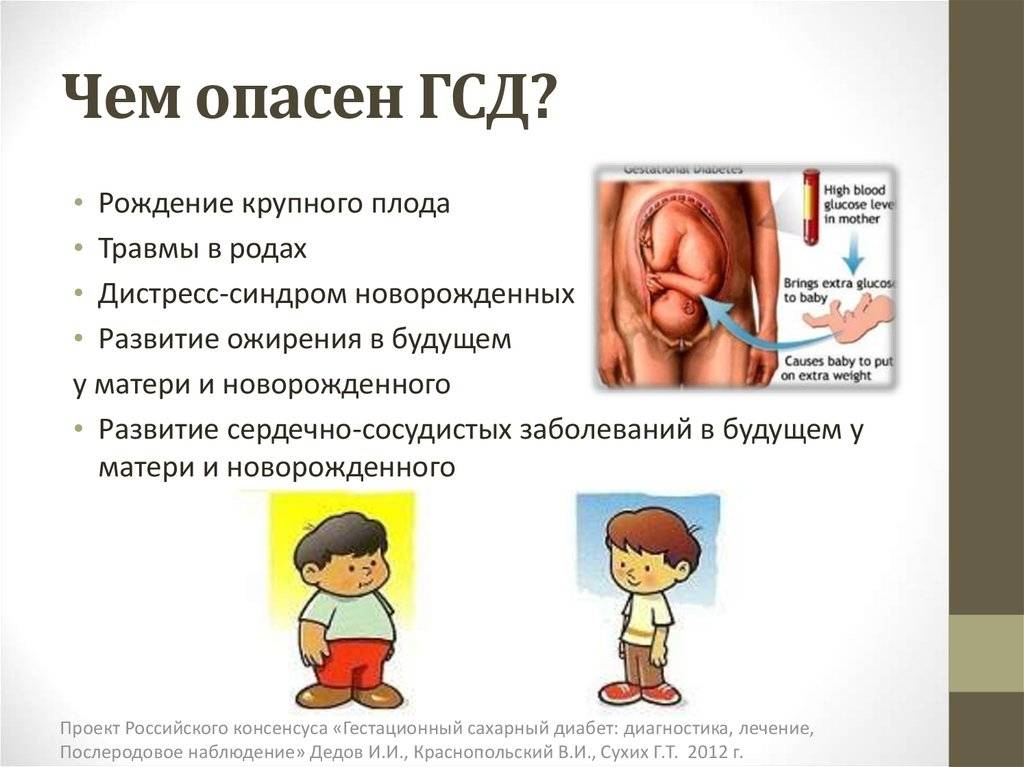
Чем опасен гестационный сахарный диабет при беременности для ребенка и матери:
По мере прогрессирования беременности чувствительность тканей к инсулину неуклонно снижается, и концентрация инсулина компенсаторно увеличивается . В связи с этим повышается базальный уровень инсулина (натощак), а также концентрация стимулированного с помощью глюкозотолерантного теста инсулина (первая и вторая фазы инсулинового ответа). С увеличением гестационного срока повышается и элиминация инсулина из кровотока.
При недостаточной выработке инсулина у беременных развивается гестационный сахарный диабет, который характеризуется повышенной инсулинорезистентностью. Кроме того, для ГСД характерно увеличение содержания проинсулина в крови, что свидетельствует об ухудшении функции бета-клеток поджелудочной железы.
2 фаза
на 24– 28‑й неделе беременности
Всем беременным, в том числе и тем, у которых не было выявлено отклонений в углеводном обмене на ранних сроках, проводится пероральный глюкозотолерантный тест (ПГГТ) на 24–28 неделе беременности. Оптимальный срок — 24–26 недель, однако ПГТТ может быть проведен вплоть до 32 недели гестации.
В разных странах ПГТТ проводят с различной глюкозной нагрузкой. Интерпретация результатов также может несколько отличаться.
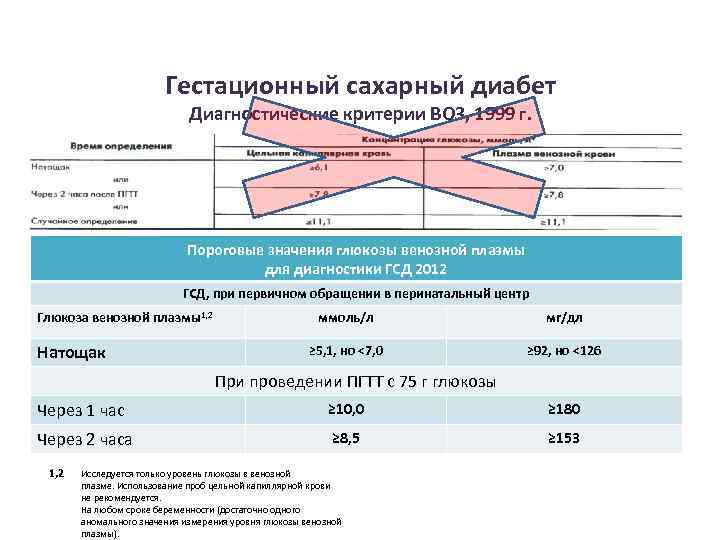
В России ПГТТ проводят с 75 г глюкозы, а в США и многих странах ЕС диагностическим стандартом признан тест со 100 г глюкозы. Американская диабетическая ассоциация подтверждает, что и первый, и второй вариант ПГТТ имеют одинаковую диагностическую ценность .
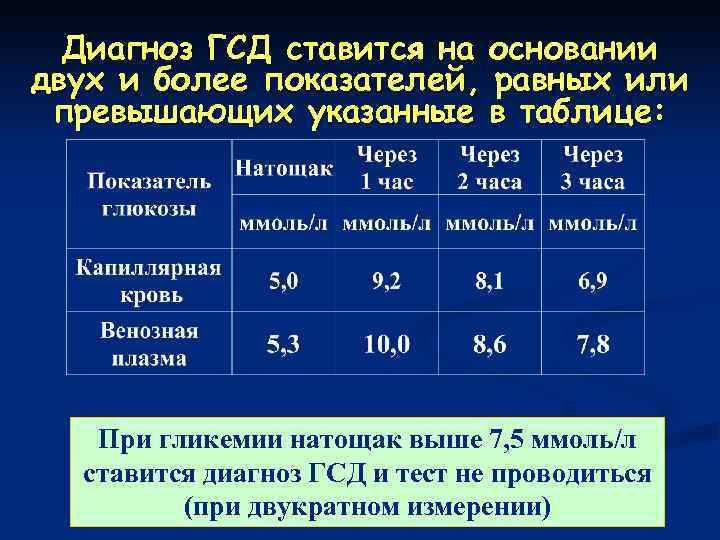
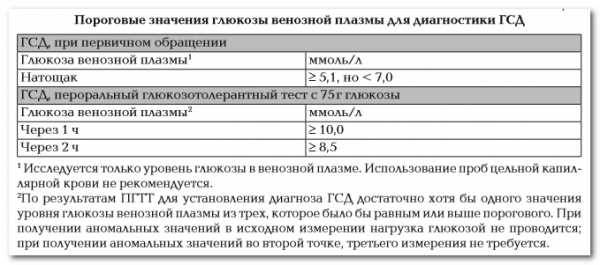
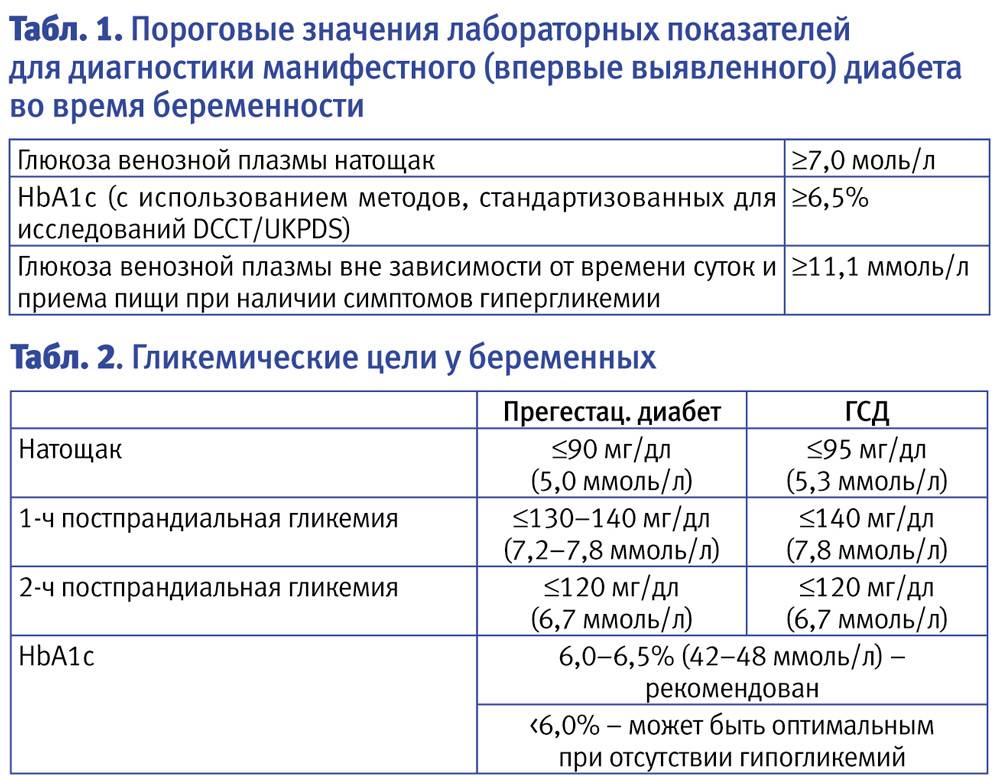
Согласно Российскому национальному консенсусу в РФ критерием для установки диагноза гестационный сахарный диабет служат показатели содержания глюкозы в плазме натощак более 7 ммоль/л, а через 2 часа после глюкозной нагрузки более или равно 7,8 ммоль/л .
Интерпретацию ПГТТ могут проводить эндокринологи, акушеры-гинекологи и терапевты. Если результат теста свидетельствует о развитии манифестного СД, беременная немедленно направляется для ведения к эндокринологу.
Ведение пациенток с ГСД
В течение 1–2 недель после установки диагноза пациентке показано наблюдение акушерами-гинекологами, терапевтами, врачами общей практики.
Правила проведения перорального глюкозотолерантного теста (ПГТТ)
- Тест проводится на фоне обычного питания. По крайней мере в течение трех дней до исследования в день должно поступать не менее 150 г углеводов.
- Последний перед исследованием прием пищи должен содержать по крайней мере 30–50 г углеводов.
- Тест проводят натощак (8–14 часов после приема пищи).
- Пить воду перед проведением анализа не запрещается.
- В ходе исследования нельзя курить.
- Во время проведения теста пациентка должна сидеть.
- По возможности накануне и во время исследования необходимо исключить прием препаратов, способных изменять уровень глюкозы в крови. К ним относятся поливитамины и препараты железа, в состав которых входят углеводы, а также кортикостероиды, бета-блокаторы, бета-адреномиметики.
- Не следует проводить ПГТТ:
- при раннем токсикозе беременных;
- при необходимости в строгом постельном режиме;
- на фоне острого воспалительного заболевания;
- при обострении хронического панкреатита или синдроме резецированного желудка.
Рекомендации для беременной с выявленным ГСД согласно Российскому национальному консенсусу:
-
Индивидуальная коррекция рациона в зависимости от массы тела и роста женщины. Рекомендуется полностью исключить легкоусвояемые углеводы и ограничить количество жиров. Пища должна распределяться равномерно на 4–6 приемов. В умеренных количествах могут быть использованы некалорийные подсластители.
Для женщин с ИМТ>30 кг/м2 среднесуточный калораж должен быть снижен на 30–33 % (приблизительно 25 ккал/кг в день). Доказано, что такая мера позволяет уменьшить гипергликемию и уровень триглицеридов плазмы .
- Аэробные физические нагрузки: ходьба не меньше 150 минут в неделю, плавание.
- Самоконтроль основных показателей:
- уровень глюкозы в капиллярной крови натощак, перед едой и через 1 час после еды;
- уровень кетоновых тел в моче утром натощак (перед сном или в ночное время рекомендуется дополнительно принимать углеводы в количестве около 15 г при кетонурии или кетонемии);
- артериальное давление;
- шевеления плода;
- масса тела.
Кроме того, пациентке рекомендуется вести дневник самоконтроля и пищевой дневник.
Прегестационный диабет
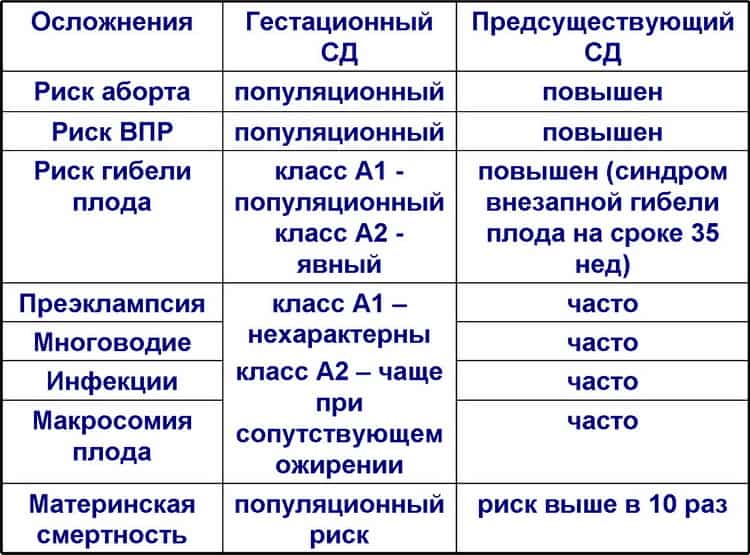
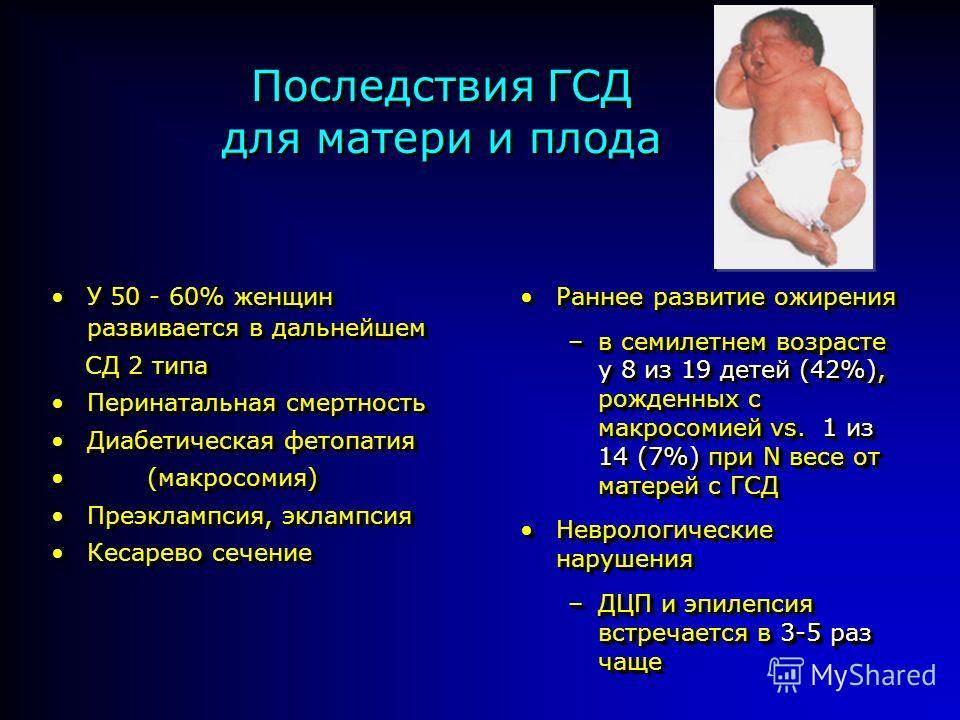
Сахарный диабет в течение беременности сопровождается многочисленными неблагоприятными эффектами в отношении матери и плода. У матерей с сахарным диабетом риск самопроизвольного выкидыша увеличивается в 2 раза, а риск преэклампсии и эклампсии — в 4 раза по сравнению с пациентками без диабета. Кроме того, риск инфекции, многоводие, кесарева сечения и послеродовых кровотечений также растет. У новорожденных от матерей с прегестационным сахарным диабетом риск перинатальной смерти увеличивается в 5 раз, а риск врожденных аномалий развития – в 2-3 раза.
Важнейшим фактором, определяющим прогноз для плода при сахарном диабете матери, является степень контроля за уровнем глюкозы в материнской крови. Без адекватного контроля за гликемии матери перинатальная смертность при сахарном диабете превышает 30%. Но при адекватном ведении беременности при сахарном диабете перинатальная смертность может быть снижена до 1%. Дети от матерей с сахарным диабетом имеют повышенный риск врожденных аномалий развития, в частности пороков сердца и синдрома каудальной регрессии. При тяжелом диабете с сосудистыми осложнениями риск ЗВУР и внутриутробной смерти плода.
Эпидемиология. Частота прегестационного диабета у беременных составляет около 1%, но имеет тенденцию к росту в связи с улучшением лечения диабета типа 1 и увеличением популяционной частоты диабета типа 2.
Факторы риска. Худшие перинатальные исходы наблюдаются при росте тяжести сахарного диабета и ухудшении контроля за уровнем глюкозы. Поэтому пациентки с сахарным диабетом классов К, Р, и Н имеют значительно больший риск неблагоприятных перинатальных исходов, чем пациентки классов В, С. Среди больных с диабетом классов В, С прогноз перинатального результата определяется более степенью компенсации, чем продолжительностью диабета. Перинатальный прогноз ухудшают такие факторы, как наличие сопутствующей гипертензии, пиелонефрита, кетоацидоза и недостаточный контроль за уровнем глюкозы в крови. Степень гликемического контроля определяют по уровню гликозилированного гемоглобина каждые 8-12 мес.
Лечение. Целью ведения пациенток с сахарным диабетом является образование пациенток, контроль уровня глюкозы в крови матери, внимательный мониторинг состояния матери и плода. Для достижения благоприятных исходов беременности, уменьшение материнских и перинатальных осложнений важнейшим условием является строгий контроль за уровнем глюкозы в крови до оплодотворения и в течение всего гестационного периода. Для достижения состояния эугликемии назначают диабетическую диету, адекватные дозы инсулина и специальный режим физических упражнений.
Пациентки с сахарным диабетом могут не осознавать тяжести своего состояния и необходимости строгого соблюдения режима, диеты и дозы. Желательно, чтобы такие пациентки получили доконцепционную консультацию по осложнениям беременности при сахарном диабете, увеличении риска врожденных аномалий развития плода при недостаточном контроле за уровнем НдЬА1С. Сопутствующие хронические заболевания почек при сахарном диабете могут перейти в состояние декомпенсации при беременности и значительно ухудшают последствия беременности.
При декомпенсации или субкомпенсации диабета пациенткам рекомендуют отложить беременность и запланировать ее после достижения оптимального гликемического контроля. Всем пациенткам с сахарным диабетом на доконцепционном этапе рекомендуют ежедневное употребление 4 мг фолиевой кислоты, что может уменьшить риск рождения детей с пороками нервной трубки.
Американская диабетическая ассоциация рекомендует пациенткам с сахарным диабетом применять диету общей калорийностью 2200 ккал / день
Но основное внимание следует уделять углеводной диете, поэтому пациенток инструктируют относительно употребления не более 30-45 г углеводов на завтрак, 45-60 г углеводов на обед и ужин и 15 г углеводов на перекусы. Количество белков и жиров пациентки могут самостоятельно увеличивать или уменьшать в зависимости от необходимых калорий для поддержания или снижения массы тела
Беременные с сахарным диабетом должны придерживаться этой диеты в течение беременности с дополнительным употреблением 300 ккал / день для нужд плода.
Лечение гестационного сахарного диабета у беременных: подбор фармакотерапии
Контролировать ГСД помогает модификация образа жизни, в частности, повышение физических нагрузок. Клетки мышечной ткани изначально используют запасы гликогена для получения энергии, однако по мере повышения активности они вынуждены потреблять глюкозу сыворотки крови, благодаря чему ее уровень падает. Физические упражнения способствуют также повышению чувствительности мышечных клеток к инсулину. В долгосрочной перспективе физическая активность снижает риск развития ГСД при повторных беременностях.
Пероральные гипогликемические препараты во время беременности и лактации противопоказаны!
Все препараты инсулина в соответствии с рекомендациями Американской ассоциации по контролю за пищевыми продуктами и лекарственными препаратами FDA разделены на две группы:
- категория В (неблагоприятное воздействие на плод не выявлено в исследованиях на животных, адекватные и контролируемые исследования на беременных не проводились);
- категория С (неблагоприятное воздействие на плод было выявлено в исследованиях на животных, исследования на беременных не проводились).
В соответствии с рекомендациями Российского национального консенсуса:
- все препараты инсулина для беременных должны назначаться с непременным указанием торгового названия;
- госпитализация при выявлении ГСД не обязательна и зависит от наличия акушерских осложнений;
- ГСД не считается показанием к плановому кесаревому сечению или досрочному родоразрешению.
Список источников
- Mellitus D. Diagnosis and classification of diabetes mellitus //Diabetes care. 2005; Т.28: С. S37.
- Willhoite M. B. et al. The impact of preconception counseling on pregnancy outcomes: the experience of the Maine diabetes in pregnancy program. Diabet Care 1993; 16:450–455.
- Gabbe SG, Niebyl JR, Simpson JL. Obstetrics: normal and problem pregnancies. New York: Churchill Livingstone; 2002.
- Schmidt M. I. et al. Prevalence of gestational diabetes mellitus-do the new WHO criteria make a difference? Diabet Med 2000; 17: 376–380.
- Ogonowski J., Miazgowski T. Are short women at risk for gestational diabetes mellitus? //European Journal of Endocrinology 2010; Т.162: № 3 — С.491–497.
- American Diabetes Association. Standards of Medical Care in Diabetes — 2013. Diabetes Care. Jan 2013. 36 Suppl 1: S11‑S66.
- Краснопольский В. И., Дедов И. И., Сухих Г. Т. Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение» //Сахарный диабет. 2012; № 4.
- World Health Organization. Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications. Part 1: Diagnosis and Classification of Diabetes Mellitus. WHO/NCD/NCS/99.2 ed. Geneva: World Health Organization; 1999.
- American College of Obstetricians and Gynecologists. Screening and diagnosis of gestational diabetes mellitus. Committee Opinion No. 504. Obstetrics & Gynecology 2011; 118: 751–753.
- Canadian Diabetes Association 2008 Clinical Practice Guidelines for the Prevention and Management of Diabetes in Canada. Canadian Journal of Diabetes 2008; 32 (Suppl 1).
- International Association Of Diabetes And Pregnancy Study Groups Consensus Panel. International association of diabetes and pregnancy study groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy. Diabetes Care2010; 33 (3): 676–682.
- Franz M. J. et al. Nutrition principles for the management of diabetes and related complications (Technical Review). Diabetes Care 1994, 17: 490–518.
- Schaefer-Graf UM, Wendt L, Sacks DA, Kilavuz Ö, Gaber B, Metzner S, Vetter K, Abou-Dakn M. How many sonograms are needed to reliably predict the absence of fetal overgrowth in gestational diabetes mellitus pregnancies? Diabetes Care. 2011 Jan; 34 (1): 39–43.
Факторы риска ГСД
Оценка риска развития ГСД должна производиться еще при первом визите беременной женщины к акушеру-гинекологу по поводу беременности. Существуют факторы, которые увеличивают риск развития ГСД по крайней мере вдвое , это:
- избыточная масса тела и ожирение (индекс массы тела (ИМТ) выше 25 кг/м2 и выше 30 кг/м2);
- увеличение массы тела после 18 лет на 10 кг;
- возраст беременной старше 40 лет (по сравнению с женщинами в возрасте 25–29 лет);
- принадлежность к монголоидной расе (по сравнению с европеоидной).
Кроме того, вероятность ГСД повышают курение, малоподвижный образ жизни, генетическая предрасположенность к сахарному диабету (СД) 2‑го типа. В последние годы появилась информация, свидетельствующая, что низкорослость может быть ассоциирована с ГСД . Более высока вероятность развития инсулинорезистентности во время беременности у женщин с нарушенной толерантностью к глюкозе (НТГ); пациенток, страдающих синдромом поликистозных яичников, а также артериальной гипертензией .
Выделяют и факторы риска, связанные с течением беременности. Так, вероятность развития ГСД значительно увеличивается при многоплодной беременности (в два раза при беременности двойней и в 4–5 раз — тройней), а также при быстрой прибавке в весе во время беременности. Применение бета-адреноблокаторов или кортикостероидов для предотвращения угрозы преждевременных родов повышает риск ГСД на 15–20 % и более .
К факторам риска ГСД, связанным с акушерским анамнезом, относятся:
- ГСД при предыдущих беременностях;
- глюкозурия (во время настоящей или предыдущей беременности);
- крупный плод в анамнезе и/или гидрамнион;
- мертворождение в анамнезе.
Что нельзя при гестационном сахарном диабете? При ГСД необходимо ограничить количество потребляемой энергии за сутки. Изменения в рационе должны быть направлены на переход к дробному питанию (например, три основных приема пищи и три «перекуса»). Углеводы должны составлять не более 50 % рациона, с содержанием жиров и белков по 25 %.
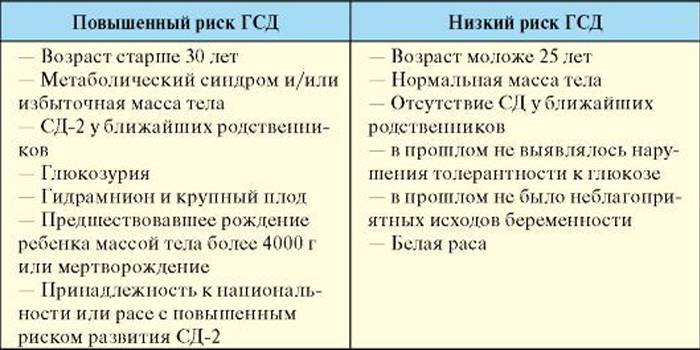
Согласно стандартам Американской диабетической ассоциации 2013 года женщину относят к категории высокого риска развития ГСД при выявлении у нее хотя бы одного из критериев: ожирение; отягощенная наследственность; ГСД в анамнезе; глюкозурия; синдром поликистозных яичников в анамнезе.
О низком риске развития ГСД говорят, если женщина отвечает всем нижеперечисленным критериям: возраст младше 25 лет; нормальный вес до беременности; принадлежность к этнической группе с низкой вероятностью развития СД; отсутствие родственников первой линии, страдающих СД; отсутствие НТГ в анамнезе; отсутствие отягощенного акушерского анамнеза.
Женщины, не попадающие в категорию высокого и низкого риска, имеют умеренный риск развития ГСД.
Причины возникновения
В среднем болезнь диагностируют у 4-6% женщин
Лицам, с выраженной предрасположенностью к болезни, необходимо подходить к этому вопросу с особым вниманием. В группу риска входят женщины:
- С наследственной предрасположенностью (имеются кровные родственники с подобным диагнозом).
- С чрезмерным весом.
- С тяжелым течением беременности, которая в прошлом закончилась выкидышем, замиранием или патологией плода.
- Уже имеющих крупных детей и рожденных младенцев с весом более 4 кг.
- При поздней беременности, после 30 лет.
- С нарушением толерантности к глюкозе.
- Имеющих многоводие при нынешней беременности.
- С заболеваниями органов мочеполовой системы.
- С интенсивным ростом плода и выделением чрезмерного количества прогестерона (прогестерон уменьшает выработку инсулина, из-за чего поджелудочная работает при повышенной нагрузке и постепенно истощается. В момент, когда блокируется выработка инсулина клетки становятся нечувствительными к гормону и количественный показатель глюкозы в крови увеличивается).