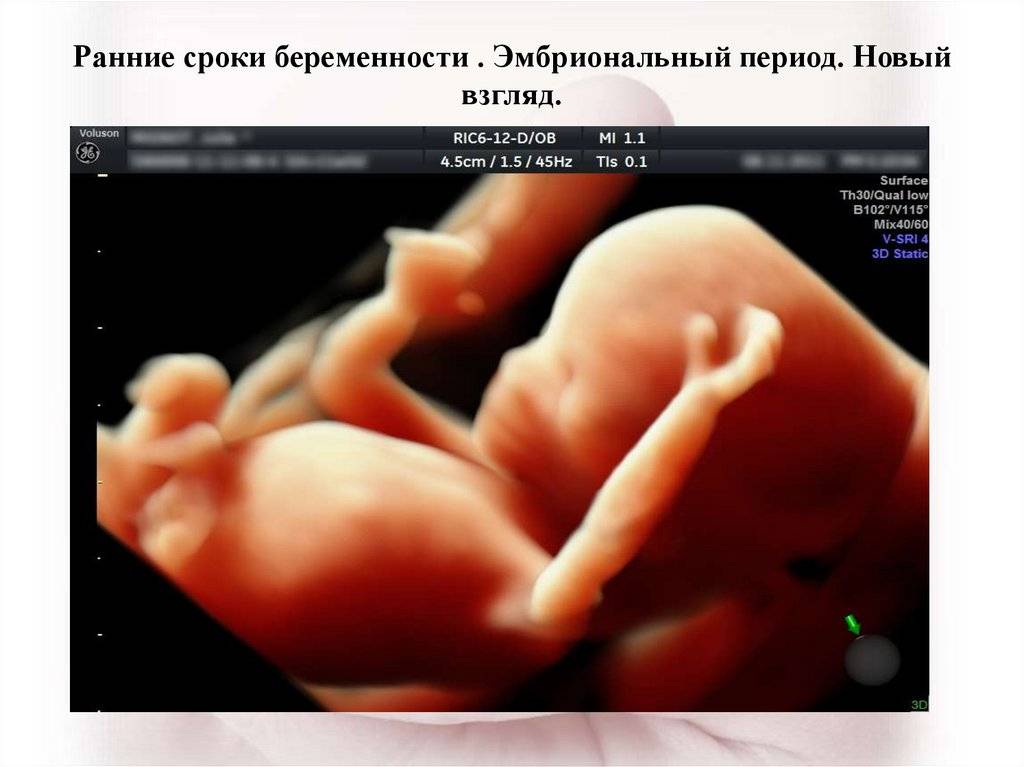
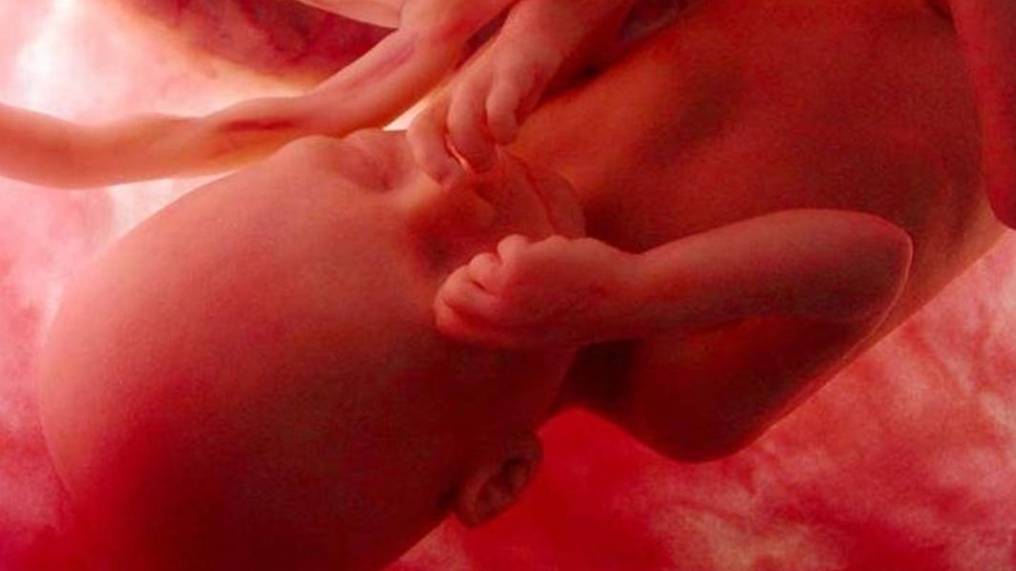
Фетоплацентарная система – как новая эндокринная железа
После имплантации зиготы в полости матки в организме женщины начинает формироваться новая эндокринная железа – плацента (детское место).
Плацента имеет две части: плодную и материнскую, кровообращение которых никогда не смешивается. Эти части плаценты максимально сближены, что позволяет совершать обмен веществ между организмом матери и плода, т.е., по сути, позволяет ребенку “кушать, писать и дышать”, а, значит, расти и развиваться.
Обмен веществ между организмом матери и плода является основным фактором для его развития. Осуществляется обмен за счет проницаемости плаценты, которая нарушается при большинстве острых и хронических осложнений в течение беременности. Нарушение целостности частей плаценты и ухудшение ее проницаемости ведет к гибели плода и прекращению беременности.
Гибель плода и прекращение беременности возможно и еще по одной причине, когда организм матери вдруг решит, что плод – это чужеродный белок для него. Но это на самом деле так. Однако природа предусмотрела защитный механизм, который не позволяет иммунной системе матери распознать антигены отцовского происхождения, заложенные в ребенке.
Этот защитный механизм представляет из себя некие факторы, блокирующие иммунную систему матери и обеспечивающие локальный иммунологический комфорт. При самопроизвольных абортах блокирующие факторы в крови матери снижаются или отсутствуют.
Плацента вырабатывает широкий набор гормонов и специфических белков, которые поступают в кровь матери и в амниотическую жидкость. Они регулируют нормальное течение беременности и развитие плода путем изменения функции других эндокринных желез, органов жизнеобеспечения в целом.
По уровню гормонов и специфических белков плаценты, определяемых в крови матери, в крови плода или в амниотический жидкости можно оценивать состояние плода и функцию плаценты, чем и занимается акушерская эндокринология. Т.о., изучение эндокринной функции фетоплацентарного комплекса позволяет существенно улучшить диагностику состояния плода в различные сроки беременности.
Изменяется внешний облик женщины. Появляется:
- пигментация кожных покровов (лба, щек, подбородка, верхней губы, белой линии живота, сосков и околососковых зон), которая связана со значительной стимуляцией образования пигмента клетками кожи. Образование пигмента зависит от меланоформного гормона надпочечника, повышенная продукция которого имеет место во время беременности;
- отмечается субфебрильная температура тела, которая может продолжаться до 16—20 недель беременности и связывается с гормональными колебаниями.
С момента начала продуцирования прогестерона плацентой температура снижается и приходит к норме.
- отмечается нагрубание и болезненность молочной железы за счет увеличение ее объема в результате разрастания железистой ткани, увеличение сосков и выпячивание ареолярных желез. Во второй половине беременности может отмечаться выделение молозива;
- нарушение пропорций лица (увеличение носа, губ, подбородка, щитовидной железы, особенно во второй половине беременности), некоторое увеличение конечностей;
- растяжение тканей передней брюшной стенки, молочной железы, бедер и возникновение стрий (“полос беременных”) на этих участках (striagravidarum). Их возникновение связано с чрезмерным растяжением брюшной стенки; это чаще наблюдается у лиц с большим объемом живота (крупный плод, многоводие, многоплодие) или при некотором недостатке эластических волокон в коже;
- усугубляется или впервые проявляется варикозное расширение вен, особенно нижних конечностей;
- “Гордая осанка и походка” беременной женщины обусловлены смещением центра тяжести туловища, увеличением подвижности суставов таза и ограничением подвижности тазобедренных суставов.
- Прогрессивное увеличение массы тела, что обусловлено как ростом плода и матки, так и особенностями метаболических процессов, задержкой жидкости в тканях. Средняя прибавка массы тела за период беременности составляет 10-12 кг, из них 5-6 кг приходится на плодное яйцо (плод, послед, околоплодная жидкость), 1,5-2 кг на увеличение матки и молочных желез, 3-3,5 кг – на прибавку непосредственно массы тела женщины.
Перед родами (за 3—4 дня) масса тела беременной женщины падает на 1,0-1,5 кг, в связи с особенностями обменных процессов.
Противопоказания к прерыванию беременности
Прервать беременность не всегда представляется возможным. Противопоказания зависят от вида абортирования. При медикаментозном и мини-аборте основное противопоказание – это превышение допустимых сроков беременности, при которых можно применять подобные методы. Также учитывают аллергическую реакцию, общее состояние женщины и многое другое.
Для хирургического аборта препятствий меньше
Важно лишь учесть реакцию организма женщины на наркоз, нет ли аллергических проявлений.. Однако есть состояния, при которых любой метод прерывания беременности запрещен:
Однако есть состояния, при которых любой метод прерывания беременности запрещен:
- при имеющемся воспалении органов мочеполовой системы;
- внутренние инфекции, гнойные процессы в организме, не зависимо от локализации;
- внематочная беременность;
- если с последнего аборта прошло менее 3-6 месяцев;
- анемичное состояние, истощение;
- острые инфекционные заболевания – ОРВИ ОРЗ, грипп.
С осторожностью делают аборт при наличии инфекций, передающихся половым путем. Сначала купируют острое состояние.. Противопоказанием может служить плохая свертываемость крови
Не желателен первый аборт при первичной беременности у нерожавших женщин, так как чреват бесплодием.
Противопоказанием может служить плохая свертываемость крови. Не желателен первый аборт при первичной беременности у нерожавших женщин, так как чреват бесплодием.
Противопоказания иногда бывают абсолютными, а иногда временными. Опытный гинеколог найдет решение в самых сложных ситуациях.
Вопросы пациенток о тромбофлебите при беременности
Чтобы избежать тромбофлебита при беременности нужно заранее перед тем, как планировать беременность, проконсультироваться у врача-флеболога и выполнить ультразвуковое дуплексное сканирование вен нижних конечностей. В случае выявления варикозной болезни нужно незамедлительно заняться её лечением.
Тромбофлебит во время беременности может нести выраженную угрозу состоянию матери и плода. Чтобы максимально снизить риски в ситуации, когда уже развился тромбофлебит во время беременности, необходимо неукоснительно следовать рекомендациям лечащих докторов, гинеколога и флеболога.
При возникновении подозрения, что у вас возник тромбофлебит при беременности нужно в обязательном порядке посетить вашего акушера-гинеколога и врача-флеболога.
Определять конкретную лечебную схему терапии тромбофлебита, возникшего при беременности, будет ваш акушер-гинеколог в сотрудничестве с врачом-флебологом. Обязательным будет использование лечебного компрессионного трикотажа, местные анальгетики и активный двигательный режим. Также, в большинстве случаев будут использоваться антикоагулянты, препараты низкомолекулярного гепарина.
Симптомы тромбофлебита при беременности будут следующие: покраснение кожи, отёчность, боль, усиливающаяся при пальпации по ходу вен конечности.
Антибактериальная терапия хламидиоза у беременных
Известно, что есть сильные антибактериальные средства ( в том числе, и джозамицин), имеющие высокий уровень эффективности по отношению к хламидиям. Это тетрациклины и хинолоны, однако их применение противопоказано.
Самым лучшим и менее опасным препаратом является эритромицин. Степень его эффективности высокая, от 83 до 95%. Есть побочные действия в виде расстройств ЖКТ (жалобы предъявляют до 57% пациенток), поэтому некоторые женщины от приёма эритромицина вынуждены отказаться. Курсовые дозы антибиотика высоки, а лечение — длительное, в связи с чем использование эритромицина тоже имеет определённые ограничения.
Итак, эритромицин является препаратом первого выбора. Следующие антибиотики, применяемые при лечении хламидиоза у беременных — это амоксициллин и азитромицин. Они не менее эффективны первого, иногда даже лучше, чем он, а побочные эффекты у них значительно меньше выражены. Жаль, что до сих пор крупные исследования этих препаратов так и не проводились, поэтому широта их использования тоже ограничена.
Существует Кокрановский обзор, подробно описывающий ряд исследований по поводу:
- эритромицина;
- амоксициллина;
- азитромицина.
Описания препаратов и их сравнительная характеристика даны именно в свете терапии хламидийной инфекции у беременных женщин. Было проведено 11 исследований, которые показали высокий уровень излечения с ликвидацией возбудителя заболевания. Все три антибиотика в 90% случаев показывали высокую эффективность.
Центр CDC в США, занимающийся контролем и профилактикой болезней, рекомендует медикам применять эритромицин в начале лечения беременных, заболевших хламидиозом. Если по каким-либо причинам он не действует либо у женщин наблюдаются побочные эффекты или непереносимость препарата, американцы рекомендуют приём амоксициллина. Его эффективность составляет от 85 до 99%, а побочные действия, по сравнению с эритромицином, минимальны (от 1,5 до 12,8%).
Терапевтическая тактика в данном случае выглядит так: начальная доза амоксициллина составляет 500 мг три раза в день. Курс приёма этой дозы — неделя, а далее пациентки принимают антибиотик однократно в день по 1 гр.
Азитромицин тоже является перспективным антибиотиком при лечении хламидиоза. Он относится к группе макролидов с ценными качествами:
- быстро всасывается;
- стоек к кислотам организма;
- максимально концентрируется в тканях;
- отличается медленным периодом полувыведения;
- проникает внутрь клеточных структур, уничтожая хламидию;
- препятствует превращение тельца хламидии в активную форму.
В целом, терапию необходимо подбирать в индивидуальном порядке, учитывая, в том числе, и международные рекомендации.
Диагностика
Самый главный показатель железодефицитной анемии – это снижение уровня гемоглобина ниже 110 г/л. Отмечается снижение уровня эритроцитов, микроцитоз (эритроциты малого размера), пойкилоцитоз (эритроциты разных форм).
А одним из наиболее точных показателей считается снижение уровня ферритина в крови. Данный показатель снижается первым при анемии. Если ферритин ниже 15 мкг/л, это является подтверждением анемии. Если же ферритин ниже 30 мг/мл, можно говорить об истощении запасов железа в организме или латентном дефиците.
По степени тяжести анемия делится на:
- легкую (уровень гемоглобина выше 90 г/л);
- среднюю (гемоглобин 71-90 г/л);
- тяжелую (70 и ниже г/л).
Возможно определение дополнительных показателей:
- сывороточное железо (менее 12 мкмоль/л);
- общая железосвязывающая способность сыворотки (85 мкмоль/л и выше);
- насыщение железом трансферрина (менее 16%);
- латентная железосвязывающая способность крови (увеличена);
- цветовой показатель (снижается при железодефицитной анемии).
Хламидия: ключевые особенности паразита
Хламидию относят к грамотрицательным патогенным микроорганизмам. Под микроскопом они выглядят в форме кокков, движутся медленно, не очень активно. Есть около 18 серотипических видов этих бактерий. В зависимости от серотипа у человека могут возникать не только половые инфекции, но и конъюнктивиты, а также лимфогрануломы.
Хламидия — организм, стойкий к неблагоприятным условиям любой среды. Размножается она внутри клеток, обладает защитными свойствами, поэтому иммунная система человека долгое время не может с ней справиться. Речь идёт о защитной форме, которую «умеет» принимать хламидия. Такое свойство обеспечивает её стойкость:
- к иммунному ответу организма;
- к переохлаждению;
- к воздействию антибиотиков.
Когда хламидии становятся неактивными, симптоматика болезни ослабевает, поэтому многие пациенты ошибочно прерывают лечение. Именно это способствует переходу хламидиоза в устойчивую хроническую форму.
Размножается бактерия исключительно в «хозяйских» клетках. Срок и интенсивность её жизни находятся в полной зависимости от энергии клеток, которые она поражает, поэтому хламидию принято считать облигатным паразитом.
Что касается внеклеточного существования, в его условиях бактерия принимает форму простого тельца, распространяясь спорадическим образом. Элементарное тельце имеет прочную стенку клетки, что способствует устойчивости хламидии к подавляющему большинству факторов внешней среды.
Все это особенности важно знать специалистам, занимающимся диагностикой хламидиоза и выявлением его лабораторным путём.
Профилактика варикоза и его осложнений при беременности
Основные рекомендации:
- Раннее обращение к гинекологу, постановка на учёт по беременности. Выполнение рекомендаций специалиста. Регулярные визиты в женскую консультацию.
- Здоровый, подвижный образ жизни: прогулки на свежем воздухе, пилатес для беременных, йога, плавание, аква-аэробика. Отказ от сауны, бани, горячих ван, пребывания на открытом солнце.
- Правильное питание с достаточным количеством витаминов, микроэлементов, клетчатки. Исключение сладкой, жирной, жареной, копченой, мучной, крахмалистой пищи. Мониторинг массы тела.
- Употребление воды в достаточном количестве.
- Отказ от вредных привычек.
- Свободная одежда из натуральных тканей. Отказ от обуви на каблуке и тесных балеток. Ношение комфортной, мягкой обуви из натуральных материалов с удобной колодкой и супинаторами.
- Перерывы во время работы для разминки и ходьбы.
- Сон на левом боку, снижающий надавливание матки на нижнюю полую и правую яичниковую вены.
Это предотвратит дальнейшее развитие варикоза и его осложнений.
Диагностика
При поражении поверхностных вен нижних конечностей, вульвы, входа во влагалище, появлении наружного геморроя проблем с постановкой диагноза не возникает. Врач его ставит при осмотре, с учётом жалоб пациентки и общих сведений истории болезни.
Сложнее обнаружить варикоз внутренних органов малого таза: глубоких геморроидальных узлов, влагалища, матки и мочевого пузыря. Признаки:
- расширение вен матки, визуализируется на УЗИ.
- внутренние геморроидальные узлы, прощупываются при ректальном пальцевом исследовании.
- варикоз влагалища, определяют в ходе вагинального обследования.
- поражение мочевого пузыря при появлении крови в моче — если нет других причин и есть изменения вен в соседних органах.
Важны результаты рутинных обследований беременной, которые проводят в соответствии со стандартным протоколом ведения беременности. Например, анализ мочи, содержащей кровь.
Снижение уровня гемоглобина часто связано с внутренними хроническими кровотечениями из поврежденных сосудов. Повышенный сахар увеличивает уязвимость сосудистых стенок к воздействию инфекции.
В период беременности безопасно проводить ультразвуковую допплерографию (УЗДГ) венозных сосудов.
Метод определяет:
- степень развития варикоза;
- локализацию и степень деформации венозных клапанов;
- выраженность нарушения направления движения крови по венам (в обратном направлении от сердца вниз и в сторону аварийных коллатералей);
- наличие изменений в окружающих тканях.
В тяжелых случаях (при подозрении на спонтанный разрыв внутренних расширенных венозных сосудов и кровотечение) проводят магнитно резонансную томографию.
Методы лечения
К нему относятся:
- ношение компрессионного белья;
- подъем ног;
- погружение в воду
- назначение флеботоников с 3 триместра
- применение местных средств.
Компрессионные чулки.
Носят весь день, на ночь снимают. Чулки стабильно сжимают ноги, помогая венам и мышцам ног перемещать кровь. Степень сжатия зависит от типа и марки.
Подъём ног
Если несколько раз в течение дня ложиться на спину и поднимать ноги вверх, опираясь на стену или спинку кровати, состояние вен значительно улучшается. Особенно если сочетать его с прогулками пешком на свежем воздухе, гимнастикой для беременных, йогой.
Погружение в воду.
Когда отекают ноги, помогают слегка теплые ванночки с солью. Ступни погружают в таз с соленой водой на 15-30 минут. При геморроидальных узлах и варикозе вульвы также назначаются сидячие теплые ванночки с солью или слабым раствором марганцовки.
Профилактика осложнений — главный метод ведения беременных с варикозом. При осложнениях специалисты проводят лечение по ситуации, учитывая индивидуальные особенности пациента, общее состояние здоровья, тяжесть течения варикозного расширения вен и риски, связанные с ним.
Радикальные методы у беременных применяются врачами крайне редко и только по жизненным показаниям (при угрозе летального исхода).
Тактика лечения хламидийной инфекции
Поскольку уровень распространённости хламидиоза среди беременных женщин очень высок, а осложнения могут быть серьёзными (как для матери, так и для ребёнка), без антибиотиков в данном случае не обойтись. Проблема в том, что выбирать препараты врачам следует тщательно, ограничивая их возможный список, так как многие антибиотики обладают выраженным тератогенным эффектом и токсическим воздействием на плод.
Лечат беременных женщин, больных хламидиозом, акушеры-гинекологи. Также в терапии принимают участие и венерологи. Срок беременности может быть любым, с условием учёта степени влияния антибиотика на плод
Тем не менее, ещё остаётся ряд нерешённых вопросов терапии, привлекающих внимание учёных.
Чаще всего акушеры-гинекологи, проводя лечение, назначают беременным следующие препараты:
- 1-е место — джозамицин (почти в 60% случаев);
- 2-е место — азитромицин (примерно в 36,7% случаев);
- 3-е место — амоксициллин (почти в 7% случаев).
Бесплатная консультация по вопросам обучения
Наши консультанты всегда готовы рассказать о всех деталях!
Вероятно, такие назначения обусловлены тем, что большая часть врачей-практиков не знает о существовании специально разработанной рейтинговой схемы, согласно которой на международном уровне принято оценивать силу рекомендаций:
- А;
- В;
- С;
- D.
Кроме того, специалистами развитых стран уже давно разработаны стандарты, согласно которым принято лечить хламидиоз у беременных. Отечественные врачи назначают пациенткам антибиотики исходя из рекомендаций, даваемых дерматовенерологами. Юридической силы они, конечно, не имеют, но для врачей являются большим авторитетом. При этом российские медики часто забывают о том, что в случае неблагоприятного исхода лечения вся ответственность ляжет на тех, кто их прописывал.
Антибиотика джозамицина в зарубежных клинических руководствах по лечению у беременных хламидийной инфекции нет. Отсутствует он в протоколах и рекомендациях. В 2015 году российские венерологи выпустили ряд рекомендаций, в которых обозначили джозамицин в качестве препарата выбора в терапии хламидиоза, рекомендованного для беременных. Рейтинговую оценку АВСD дерматовенерологи при этом нарушили. Его причислили к категории В, хотя рейтинг этого препарата должен быть снижен до уровня С, согласно правилам, установленным для всех лекарств, назначаемым беременным женщинам. Известно, что вещества, отнесённые к классу С, могут рассматриваться только в качестве альтернативы, а не как ведущие препараты.
Исходя из этого тактика лечения хламидийной инфекции должна, прежде всего, исходить из наличия противопоказаний к использованию тех или иных лекарств, знания об их возможных побочных действиях и эффективности. Что касается антибиотиков первого выбора, в данном случае рекомендуется отталкиваться от международных стандартов.
Выявление возбудителя
Благодаря современным диагностическим методам и их разнообразию картина болезни получается максимально полной. Постановку диагноза врачи проводят, изучая анамнез пациента, сроки и динамику заболевания и, конечно, результаты лабораторных исследований. Известно, что генитальный хламидиоз часто отличается скрытой и бессимптомной формой течения, поэтому лабораторные анализы в данном случае являются незаменимыми.
В лабораторных условиях существуют методы:
- молекулярной ПЦР – диагностики (у больных берут соскобы);
- иммуноферментного анализа. В процессе исследования могут быть обнаружены разные виды антител, вырабатываемых организмом к хламидии.
Диагностику на молекулярном уровне (или полимеразную цепную реакцию) принято считать стандартным и обязательным методом, признанным на мировом уровне. Если применять оба способа, сочетая их между собой, диагностика принимает более точный характер. Известно, что и ПЦР, и иммуноферментный анализ имеют ряд недостатков, которые можно скорректировать, применяя их последовательно. К примеру, если в крови обнаружить хламидию не удаётся, антитела найти точно получится. Кроме того, с помощью иммуноферментного анализа определяют, как долго протекает заболевание и насколько острой является инфекция.