Дакриоцистит у новорожденных
Причиной дакриоцистита новорожденных становится плохая проходимость носослезного канала. Вследствие этого различные бактерии, попадающие на оболочку глаза, не смываются слезой и накапливаются в слезном мешке. Он находится между носом и внутренним уголком века. Этот процесс провоцирует воспаление.
Закупорка происходит из-за того, что после рождения ребенка не произошло разрыва мембранной пленки. Она защищает дыхательные пути малыша от околоплодных вод, когда он находится в утробе матери. После рождения пленка должна разорваться и открыть слезные каналы.
Если этого не произошло, возникает непроходимость слезного канала
Блокировка становится причиной нарушения важной функции
Слезы обеспечивают увлажнение и питание глаз. Они образуют вместе с липидным слоем глазную пленку, которая снижает трение между веком и глазным яблоком. Кроме того, содержащиеся в слезах иммунные комплексы борются с бактериями, попадающими на слизистую оболочку.
Поэтому любое сужение или стеноз слезного канала нарушает процесс естественного слезообразования, естественной циркуляции.
Помимо неслучившегося разрыва мембраной пленки, у дакриоцистита могут быть и другие причины. Чаще всего проблема возникает из-за врожденного дефекта:
- недоразвитость слезного канала;
- аномальное расположение слезного мешка;
- нестандартное строение носа или слезных каналов;
- искривление костей лицевого черепа и др.
Такой дакриоцистит называется врожденным. Причиной вторичного дакриоцистита становится травма, которая привела к сужению или сдавливанию слезного канала, воспаление в полости носа, осложнение иного заболевания.
Дакриоцистит – зондирование слезного канала у детей
В первые дни жизни у новорожденных детей довольно часто наблюдается небольшое выделение гноя из глаз. Иногда это явление ошибочно принимают за конъюнктивит, хотя причина может быть совершенно иная.
Основным виновником подобных явлений считается воспаление слезного мешка и непроходимость слезных каналов – дакриоцистит. Диагноз «дакриоцистит» ставится грудничкам на первом-втором месяца жизни.
Причины его развития следующие: во время беременности плод находится в жидкой среде и его естественные слезные каналы перекрывает желатиновая пленка, которая препятствует попаданию околоплодных вод в организм.
Во время рождения, при первом крике, желатиновая пленка рвется, открывая носослезные проходы. Однако это происходит не всегда, и тогда в глазах ребенка создается идеальная среда для развития заболевания, а процесс оттока жидкости нарушается. Дакриоцистит у детей действительно похож на конъюнктивит, поэтому их так легко спутать.
Для того, чтобы точно установить причину проблемы, врач сначала проводит осмотр малыша.
Признаками дакриоцистита могут быть:
- воспаленные и красные глаза;
- гнойные выделения из слезного мешка;
- слезный застой;
- слезотечение.
Затем необходимо сделать пробу Веста: малышу закапывают в глаза красящий раствор, а в нос вставляют тонкий ватный тампон.
Если через несколько минут тампон не окрасится, значит, слезный канал действительно непроходим, а если краситель проявится, это будет говорить о том, что слезный канал не закупорен и будет достаточно простого массажа.
При подтверждении дианоза «дакриоцистит», в ряде случаев может потребоваться зондирование или бужирование слезного канала ребенка.
Когда нужно делать зондирование?
Для начала специалисты всегда назначают консервативное лечение — родители могут сами делать малышу специальный и несложный массаж, промывание глаз, закапывать капли. Обычно массаж каналов и закапывание капель на ранней стадии заболевания помогает в 80% случаях. Если же такое лечение не даст результатов, придется прибегнуть к хирургическому вмешательству.
Зондирование слезно-носового канала – это крайняя мера в лечении дакриоцистита у новорожденных, но затягивать с ней нельзя. Суть метода заключается в следующем: под местной анестезией врач вводит в слезные пути специальный зонд и прочищает слезные каналы. Зондирование позволяет излечить дакриоцистит и избежать возможных осложнений в будущем. Процедура безопасна и занимает всего 3-5 минут. Если ребенку уже больше 3-5 месяцев курс лечения может меняться, а вместо зондирования проводят бужирование слезного канала. В процессе бужирования малышу делают прокол, убирая непроходимость слезного канала.
В связи с тем, что слезных канал у совсем маленьких детей мягкий, прокол или промывание проходят легко и проблема в большинстве случаев убирается сразу же.
При правильном выполнении процедуры рецидивов не возникает, однако очень редко эта манипуляция может оказаться не эффективной: при дефектах носовой перегородки, чрезмерной изогнутости слезного канала или при других нарушениях. В подобных случаях нужно проводить регулярный массаж канала до достижения ребенком шести лет.
В этом возрасте самостоятельно формируются кости, поэтому врачи могут понять, есть ли изменения, и определить дальнейшую тактику лечения. Что касается массажа, то он является прекрасной профилактикой и разминкой слезных каналов.
Его рекомендуются делать всем для того, чтобы не возникло необходимости проводить зондирование слезного протока. Нужно иметь в виду, что любой массаж всегда назначается врачом, как и лекарственные препараты. Доктор покажет и расскажет, какая техника массажа необходима в каждом конкретном случае.
Правила выполнения массажа
Правильное выполнение всех действий во время массажа – залог положительного результата и здоровья ребенка. Ваши руки должны быть абсолютно чистыми и сухими, с аккуратно подстриженными короткими и гладкими ногтями во избежание случайного травмирования кожи или слизистой малыша.
Массажные движения, назначенные врачом, удобнее всего выполнять мизинцем, круговыми движениями. Массаж новорожденных при дакриоцистите помогает содержимому слезного мешочка протолкнуть желатиновую пленку через носослезные каналы.
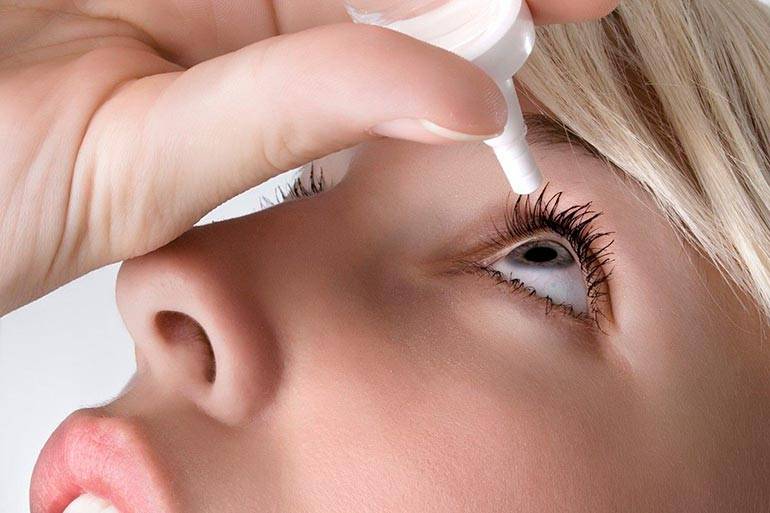
Закапывайте капли перед кормлением, так как во время или после еды младенец может уснуть и капли начнут действовать.
Запись на прием к врачу педиатру
Обязательно пройдите консультацию квалифицированного специалиста в области детских заболеваний в клинике «Семейная».
Лечение деформации Хаглунда
Тактика лечения деформации Хаглунда определяется степенью ее выраженности. В большинстве случаев вначале применяется консервативная терапия, и только при ее неэффективности назначаются хирургические методы. Узнать, как избавиться от деформации Хаглунда, поможет всестороннее обследование и консультация врача.
Всем пациентам рекомендуется ношение удобной обуви и применение различных ортопедических приспособлений (стелек, вкладышей), которые снижают нагрузку на ахиллово сухожилие и пяточную кость. Во время обострения деформации Хаглунда следует носить обувь без задника и при необходимости ограничивать нагрузку при помощи ортеза.
В план медикаментозной терапии могут включать различные препараты для местного и системного лечения:
- противовоспалительные и обезболивающие мази;
- антибактериальные и ранозаживляющие средства — при повреждении мягких тканей;
- прием нестероидных противовоспалительных препаратов.
По рекомендации врача основной курс лечения может дополняться методиками народной медицины:
- прикладывание льда (вначале сильного воспаления);
- теплые ванночки с морской солью, содой и отварами противовоспалительных трав: ромашки, коры дуба и пр.;
- аппликации с настойкой прополиса или вареным картофелем;
- компрессы с листьями подорожника и др.
Методы народной медицины не могут заменять медикаментозное лечение, но при правильном применении улучшают его эффективность.
Суппозитории с ихтиолом
Свечи на основе ихтиола являются недорогим, но эффективным лечебным средством. Активный компонент помогает уменьшить воспаление и ускорить регенерацию поврежденных бактериями тканей. Ихтиол может использоваться также при геморрое. При возникновении этого заболевания у мужчин появляется сильный дискомфорт, возникающий во время опорожнения кишечника. При наличии крупных геморроидальных узлов пациенты начинают страдать анемией, так как процесс дефекации практически всегда сопровождается потерей крови.
Суппозитории с ихтиолом применяются для устранения болевого синдрома, отечности, застойных явлений. При использовании свечей у мужчин восстанавливается микроциркуляция в тканях простаты, улучшается их питание и функционирование.
При выявлении незначительного изменения в кишечнике и железе врачи назначают курс свечей с ихтиолом. Суппозиторий должен вводиться один раз в сутки. Лечебный эффект становится максимальным, если мужчина применяет свечи после дефекации. При склонности к запорам перед использованием препарата необходимо сделать клизму. Для очистки кишечника можно воспользоваться настоем ромашки, раствором перманганата калия.
Длительность терапии лекарством на основе ихтиола составляет 14-30 дней. Улучшение состояния наблюдается у многих мужчин уже спустя неделю после использования суппозиториев. У пациентов уходит боль в кишке и промежности, улучшается мочеиспускательный процесс.
Консультацию врача необходимо получить при приеме препаратов с алкалоидами, йодом. Эти вещества способны вступать в реакцию с ихтиолом.
ЛЕЧЕНИЕ ДАКРИОЦИСТИТА

Дакриоцистит можно лечить медикаментозным и хирургическим способом.
Как правило, комплекс лечения включает промывание глаз антибактериальными и антисептическими настоями, проведения массажа слезного мешка. Если эти средства не помогают за 7-10 дней, окулист назначает зондирование слезных путей.
В медицинском центре «Гарант» оборудован специальный кабинет для проведения зондирования слёзных путей новорожденных. Зондирование проводится амбулаторно, под местной анестезией. Это врачебная процедура, суть которой заключатся в прочищении слезных канальцев специальным зондом, введенным в слезные пути. Рекомендуется провести такую процедуру до 6 месяцев, в противном случае слизисто-желатинозная пробка становиться более плотной.
Перед зондированием нужно сдать анализ на свертываемость крови. Если все в порядке, можно проводить процедуру. Ее делают под местным обезболиванием, особой подготовки не требуется. Врач использует специальный зонд, чтобы расширить слезный канал и пробить гнойную пробку. Затем канал промывают дезинфицирующим средством. Зондирование длится не более 5 минут.
Симптомы конъюнктивита
В диагностике конъюнктивита важно определить тип патологии. Вид недуга зависит от причин, его вызвавших
У новорожденных, как и у взрослых, конъюнктивит бывает нескольких типов. Самыми распространенными из них являются бактериальный, вирусный и аллергический.
Понять, как отличить конъюнктивит от дакриоцистита у грудничков, помогут следующие признаки:
- Во время дакриоцистита у грудничков воспаление, как правило, возникает с одной стороны. Конъюнктивит обычно охватывает оба глаза.
- Характерным признаком дакриоцистита новорожденных служит увеличение слезного мешка, воспаление визуально становится заметным. При конъюнктивите отек незначительный.
- Болевые ощущения при дакриоцистите возникают в области между уголком глаза и носа.
Во время конъюнктивита боль отмечается в уголках глаз.
Во многих случаях при конъюнктивите наблюдается зуд в глазах. Для дакриоцистита у новорожденных этот симптом не столь характерен. Когда воспаляется слезный мешок, он затрагивает кровеносные сосуды, из-за чего может повышаться температура тела. В случае с конъюнктивитом такого симптома, как правило, не наблюдается.
Определить, что это — конъюнктивит или дакриоцистит — может только специалист. Поэтому при первых симптомах воспаления глаз нужно записаться на прием к офтальмологу.
Методы лечения у двух этих заболеваний разные. Например, для устранения непроходимости слезных каналов при дакриоцистите часто прибегают к операции, чтобы проколоть их. В случае с конъюнктивитом этого не требуется. Общими способами терапии являются промывания, применение мазей, капель и массажей. Однако конкретные препараты и технику массажа назначает только врач.
Отметим еще одну важную деталь. Такое заболевание, как конъюнктивит, является заразным. Дакриоцистит не передается другим малышам.
Лечение заболевания, вне зависимости от того, поставлен диагноз конъюнктивит или дакриоцистит, требует квалифицированной медицинской помощи. Самолечение в обоих случаях противопоказано.
Когда конъюнктивит или дакриоцистит не находится в запущенной стадии, то после назначения лечения и получения рецепта препаратов терапия может проводиться дома. Капли и мази специалист подбирает в соответствии с природой заболевания
Но важно учитывать дозировку
При лечении грудничков она будет минимальна. Кроме того, многие мази имеют ограничения по возрасту. Далеко не все препараты можно применять с рождения.
Если же врач все-таки назначил мазь, чтобы лечить конъюнктивит или дакриоцистит, ее необходимо правильно использовать. Храниться средство должно в прохладном месте, как правило, его оставляют в холодильнике. Но перед использованием мазь нужно согреть, для этого достаточно потереть тюбик в руках.
В домашних условиях для промывания глаз, когда у малыша конъюнктивит или дакриоцистит, можно использовать настои трав, некрепкий черный или зеленый чай, слабый раствор марганца. Однако все средства народной медицины следует применять, только посоветовавшись с врачом.
Подводя итог, сделаем вывод, что рассмотренные в статье заболевания имеют совершенно разную природу. Фактически это два разных недуга, к которым приводят разные причины. Соответственно, каждый из них требует применения определенных методов лечения. Средства, которые помогают в одном случае, в другом могут серьезно навредить.
Перечисленные в статье симптомы помогут по внешним признакам определить вид заболевания. Однако до консультации с врачом нельзя начинать лечение и применять какие-либо средства.
Еще раз отметим, что оба заболевания могут иметь серьезные последствия, если вовремя не обратиться к специалисту. Не стоит рассчитывать только на собственные знания.
Этиология деформации Хаглунда
Специалисты выделяют ряд способствующих развитию деформации Хаглунда факторов:
- высокий свод стопы — в таком положении кость больше отклоняется назад и сухожилие сильнее трется о ее край;
- ригидность ахиллового сухожилия — нарушение эластичности приводит к большему трению сухожилия о кость;
- нарушения трофики ног или истончение подкожно жировой прослойки — эти связанные с нарушениями метаболизма и кровообращения факторы повышают вероятность ригидности сухожилия и его воспаления;
- другие деформации ступней и ног (плоскостопие, варусное отклонение пятки, вальгусная деформация, косолапость) — любые искривления меняют механику движений, усиливают трение ахиллового сухожилия и повышают вероятность его воспаления.
Наблюдения также показывают, что существует и наследственная предрасположенность к появлению деформации Хаглунда. В таких случаях она возникает у детей еще на этапе формирования и укрепления опорно-двигательного аппарата.
Очень часто причины деформации Хаглунда связаны с ношением обуви с неудобным и слишком жестким задником. Особенно опасны в этом плане туфли-лодочки (особенно на высоком каблуке), лыжные ботинки или коньки. Также негативно воздействует на ахиллово сухожилие неправильно подобранная обувь: слишком маленькая или узкая.
Алгоритм проведения зондирования
Процедура выполняется в манипуляционном кабинете в условиях клиники высококвалифицированным офтальмологом. В период подготовки необходимо посетить профессионального отоларинголога, чтобы исключить наличие искривления носовой перегородки. Также перед процедурой доктор в обязательном порядке назначает ОАК и анализ крови на свертываемость.
Длительность процедуры в общей сложности от 5 до 10 минут. Все манипуляции выполняются под местной анестезией. В глаза закапывают два раза капли с обезболивающим эффектом. После этого посредством использования специального инструмента конической формы (зонда Зихеля) проводится расширение протоков.
Далее доктор берет более длинный инструмент (зонд Боумена) и вводит его на необходимую глубину, производя разрыв мешающей пленки. После разрыва пленки доктор тщательно промывает слезный канал и дезинфицирует его. Для данной манипуляции используются препараты, безопасные для слизистых глаз, и физиологический раствор.
Если массаж и медикаментозное лечение не помогло решить проблему, и процедура зондирования просто необходима, придется потерпеть все дискомфорты. Особенно это касается маленьких деток. Хоть процедура и проводится исключительно после обезболивания, ребенок все равно будет плакать – и это естественная реакция новорожденного, так как его трогают, в лицо светит лампа, и вокруг находятся чужие люди. После процедуры дискомфортные ощущения быстро проходят.
Диагностика
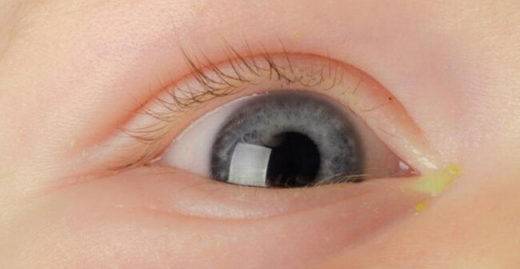
После чего окулист закапывает красящее вещество. Если функция канальцев нормальная, в слезной точке появится окрашенная жидкость.
Второй этап пробы Веста — определение количества красящего вещества на тампоне в носу. В норме оно должно выйти в течение 5 минут от момента закапывания капель.
Если окулист посчитает нужным, даст направление на компьютерную томографию. Она позволяет собрать данные о мешке, носослезном канале и внутриносовых особенностях младенца. КТ проводят, если слезный канал не открылся, и причина остается неизвестной.
ЛЕЧЕНИЕ ХАЛЯЗИОНА
На ранних стадиях заболевание можно лечить консервативными методами: каплями, мазями, инъекциями кортикостероидов или физиотерапией. Эти средства помогают при небольшом размере халазиона. Если халязион стал большим, начинает болеть, врачи рекомендуют его удалить. Если медикаментозное или физиотерапевтическое лечение не помогает, не стоит откладывать операцию.
Микроинвазивная операция проходит под местной анестезией. Хирург с помощью микрохирургического скальпеля вскрывает капсулу халязиона с внутренней стороны века, вдоль мейбомиевых желез. Содержимое халязиона вычищают и обрабатывают внутреннюю полость. На этом операция заканчивается. За веки закладывают антибактериальную глазную мазь и через 15 минут вы можете идти домой.
Контрольный осмотр проводят на 2-3 день после операции.
Противопоказания к операции
Операция не является экстренной, поэтому создавать дополнительные риски из-за простудных или других острых заболеваний не надо. Если Вы заболели – свяжитесь с хирургом и договоритесь о переносе операции. Обычно, можно перенести на 2 недели операцию, пока Вы не поправитесь окончательно.
нарушение системы свёртывания крови
к нарушению свертывания крови могут приводить не только заболевания крови, но и постоянным приём препаратов, например ТромбоАСС и др. на основе аспирина (ацетилсалициловой кислоты).
для женщин не рекомендуется проводить операцию во время менструации.
Это может приводить к нарушению свертываемости крови, усиливать кровопотерю при операции.
- хронические заболевания в стадии обострения (язвенная болезнь, холицистит и др) и декомпенсация хронических заболеваний (сахарный диабет, ИБС, гипертоническая болезнь). Требуется допуск специалиста, возможно, предварительная подготовка.
- пожилой возраст.
В связи с нарушением процессов заживления, восстановления организма не рекомендуется проводить операцию в пожилом возрасте. Этот показатель рассматривается отдельно в каждом случае в зависимости от наличия сопутствующих заболеваний. Решение о проведении операции у лиц старше 70 лет проводится в индивидуальном порядке.
детский возраст.
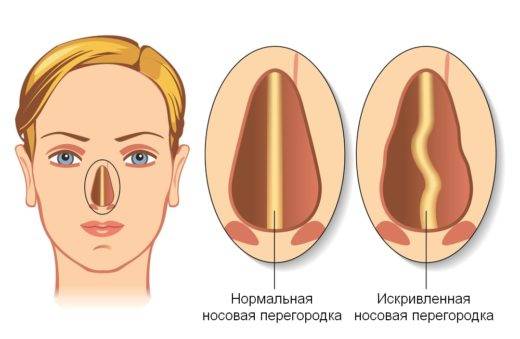
Перегородка носа участвует в формировании наружного носа при росте ребёнка, который наиболее активен в пубертатном периоде. Но из-за этого же роста ребёнок испытывает повышенную потребность в нормальном носовом дыхании. Стрессы, вызванные высокой нагрузкой в школе, эмоциональными переживаниями так же негативно влияют на организм. Кислородное голодание, вызванное значительным нарушением носового дыхания, может негативно сказаться в этот период. Операции до 16 лет производятся только после тщательной оценки врачом возможных положительных и негативных последствий для ребенка. Чаще всего коррекция проводится только при значительном затруднении носового дыхания и сильных искривлениях. Для врача важным является принцип щадящей коррекции – когда целью является не «абсолютно ровная» перегородка носа, а улучшение носового дыхания до «приемлемого». В некоторых ситуациях возможна дополнительная коррекция перегородки носа после окончания роста ребёнка (20-25лет).
Показания и противопоказания к процедуре
Диагностировать у малыша дакриоцистит может только детский офтальмолог, однако заподозрить это заболевание по силам любому внимательному родителю. Непроходимость слезоотводящих путей часто путают с конъюнктивитом. Эти заболевания действительно похожи: их основным симптомом являются гнойные выделения из глаз. Однако если от конъюнктивита можно легко избавиться с помощью капель с антибиотиком, то при непроходимости носослёзных каналов такое лечение будет неэффективным.
Закупоренная слёзная железа — идеальное место для размножения бактерий, вследствие чего из глаза начинает выделяться гной
Основными симптомами дакриоцистита являются:
- постоянное слезотечение;
- покраснение глаз;
- гнойные выделения;
- отёк внутреннего края глаза;
- выделение гноя при надавливании на слёзные мешки.
Как правило, после сна или плача интенсивность выделений усиливается. Чтобы ребёнок мог нормально видеть, гной приходится убирать с глаз довольно часто.
Если неприятные симптомы сохраняются на протяжении трёх и более месяцев, врачи направляют малыша на зондирование одного либо обоих носослёзных каналов. Это, однако, касается только тех случаев, когда непроходимость не обусловлена сложными патологиями. Зондирование не назначается при:
- врождённых пороках строения носослёзного канала;
- искривлённой носовой перегородке;
- нарушении свёртываемости крови;
- высокой температуре и общем плохом самочувствии.
Поскольку процедура проводится под местной анестезией, перед её началом нужно убедиться в том, что у малыша нет аллергии на обезболивающий препарат.
Искривлённая носовая перегородка также может стать причиной дакриоцистита, однако при этой патологии зондирование не поможет
Как можно уточнить диагноз
Симптомы стеноза мамы часто путают с признаками конъюнктивита и начинают самостоятельно лечить патологию в домашних условиях. В данном случае промывание, компрессы, глазные капли не дадут желаемого результата. Чтобы понять природу проблемы и устранить ее, необходима точная диагностика, которую проведет врач-офтальмолог.
Методы диагностики
Для начала специалист осмотрит и ощупает глазки малыша. Это позволит определить, имеются ли выпячивания в уголках глаз, наблюдается ли слезостояние. Надавив на слезный мешочек, врач оценивает характер выделившейся жидкости. Офтальмолога также интересуют:
- кожа на веках (на предмет отечности и покраснения);
- ресницы – равномерность и темп роста;
- состояние слезных точек.
Поставить окончательный диагноз помогут методы исследования, которые проведет сам окулист.
Пробы на дакриоцистит
| Наименование | Что дает | Особенности |
|---|---|---|
| Канальцевая | Оценивается состояние слезного мешка, канальцев и точек | Глазки закапывают колларголом 2%-ным и через 5 минут проверяют: • если краска исчезла, патологии нет; • пигмент рассосался за 10 минут – отток жидкости замедлен; • краска задержалась надолго в полости конъюнктивы – явный признак закупорки. |
| Носовая | Проверяется вся система на проходимость слезы | В глаза капают то же средство, что и в предыдущей пробе. Из ваты скатывают турунды и вводят в пазухи, заглубив на 2 см. Диагностика проводится по тому же принципу, что и при канальцевом тесте: проверяется, через сколько минут окрасится ватный тампон. Отсутствие пигмента – свидетельство полной непроходимости. |
Помимо указанных в таблице проб, понадобится расширенное лабораторное исследование крови. Тестируют также отделяемое из глаз на предмет выявления инфекции.
Метод диагностики
Подтвердить либо опровергнуть предполагаемый диагноз помогут дополнительные методы:
- эндоскопия носовой полости;
- зондирование слезных путей;
- промывание протоков.
Данные методы имеют двойную направленность – не только уточняют диагностику, но и являются лечебной мерой.
Помимо офтальмолога, придется пройти обследование у педиатра, ЛОР-врача, иммунолога, инфекциониста и аллерголога, чтобы исключить наличие ОРВИ, негативных реакций организма на раздражители и ряд других факторов. Возможно, понадобится консультация хирурга.
Подготовка ребенка к зондированию
Оптимальный период проведения зондирования – новорожденность или возраст 1-5 месяцев. При откладывании операции на поздний срок увеличивается вероятность осложнений, в частности повторной закупорки, необходимости еще одного зондирования. Кроме того, в младшем возрасте ребенку не больно, нет неприятных ощущений. При взрослении пленка твердеет, ее удаление не так безболезненно.
Перед прокалыванием канала ребенку следует посетить отоларинголога. При выявлении искривленной перегородки носа операция нецелесообразна. Необходимо другое хирургическое вмешательство.
Перед операцией новорожденного за 1,5-2 часа не следует кормить для предупреждения срыгивания. Для предотвращения случайных шевелений руки, ноги детям желательно туго спеленать. При необходимости применения лекарственных средств проконсультироваться с врачом на предмет их совместимости с используемыми медикаментами во время вмешательства и после него.
Перед операцией выполняются следующие мероприятия:
- постановка диагноза дакриоцистита, дифференциальная диагностика;
- посещение педиатра для исключения заболеваний, воспалительных процессов, служащих противопоказанием к зондированию в определенный период;
- сдача общего анализа крови;
- посещения аллерголога для предупреждения развития непереносимости анестезии, нежелательных реакций, выявления возможной аллергии;
- анализ содержимого слезного мешка, выявление возбудителей для последующего назначения медикаментов в реабилитационный период после зондирования;
- анализ крови на свертываемость;
- определение степени закупорки канала с помощью пробы Веста, когда в глаза закапывается окрашенная жидкость, в нос вставляется тампон, по количеству окрашивания делаются выводы.