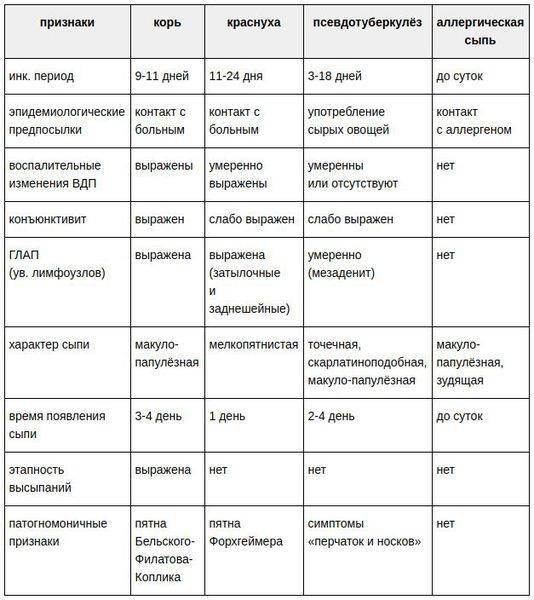
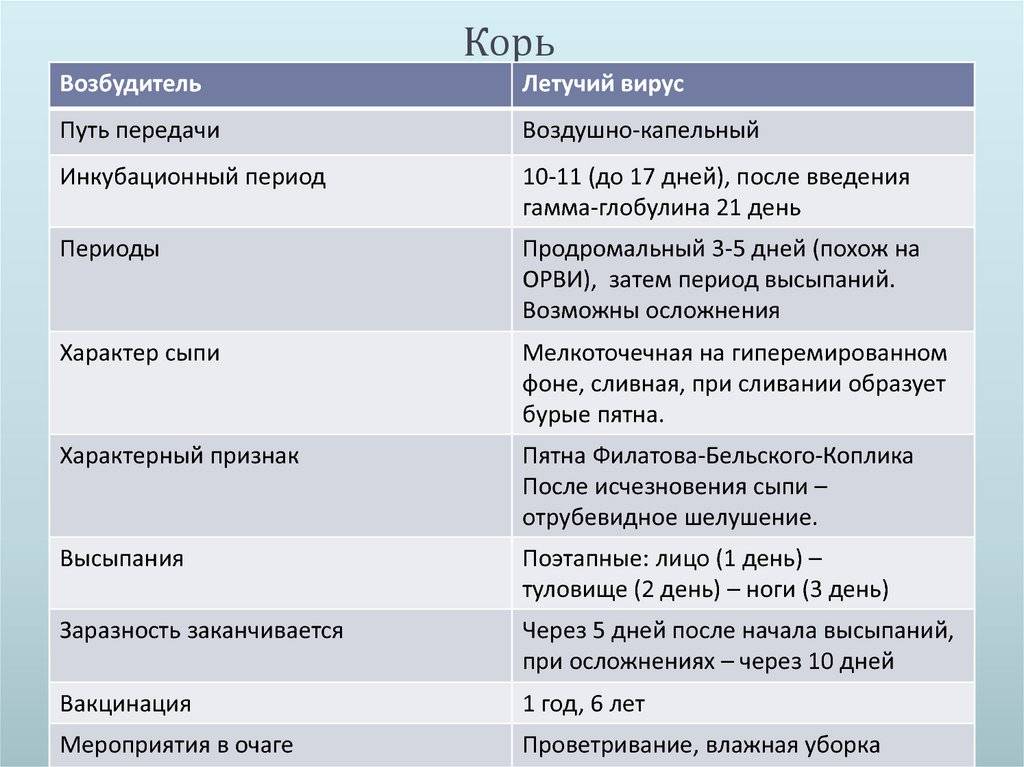
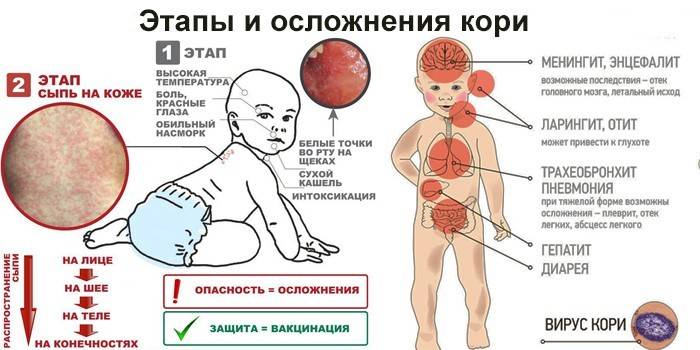
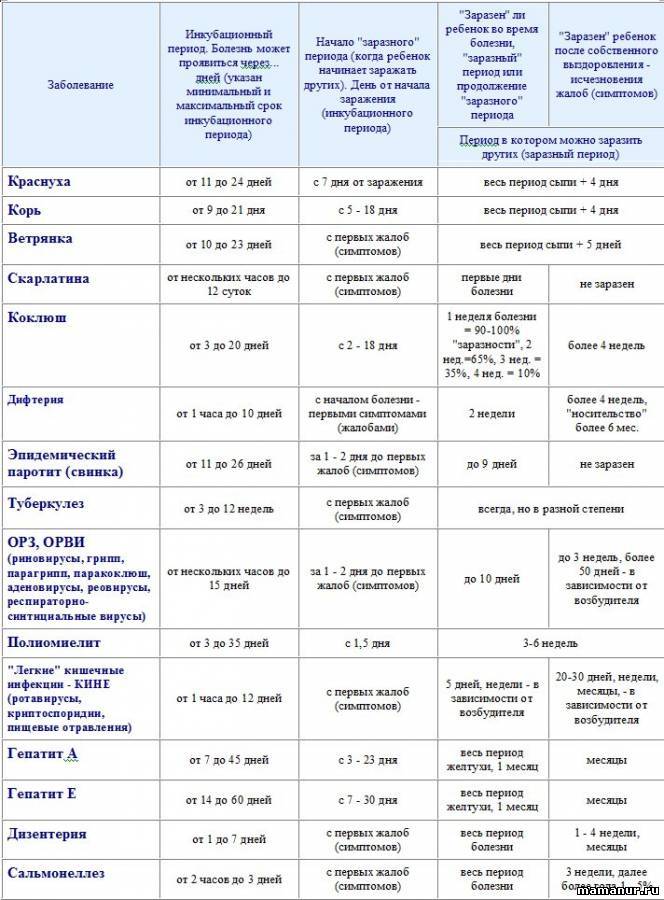
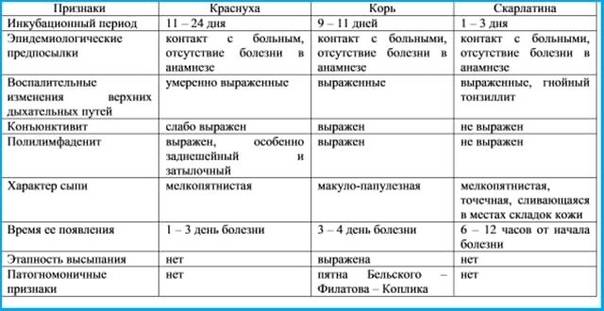
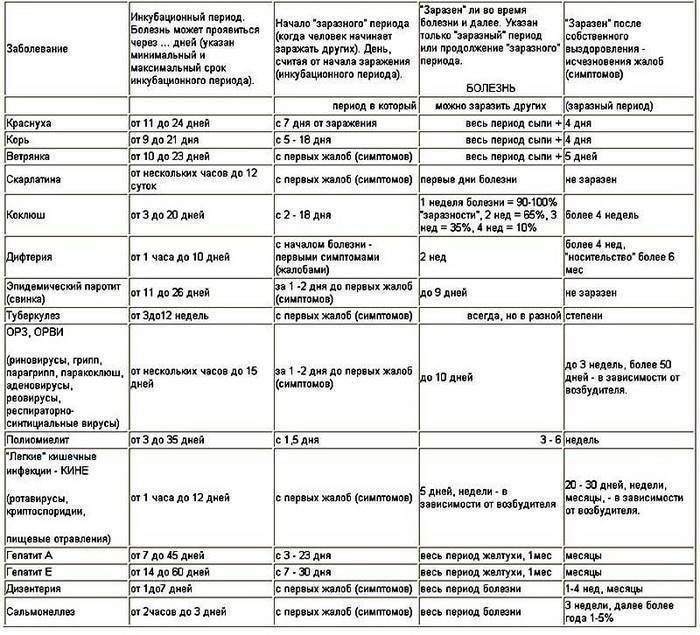
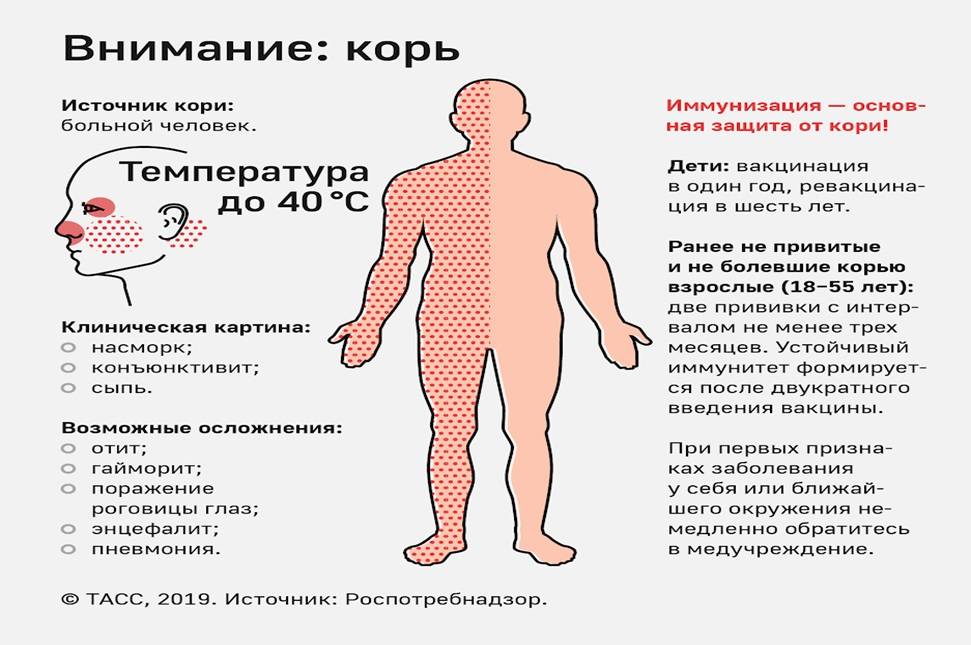
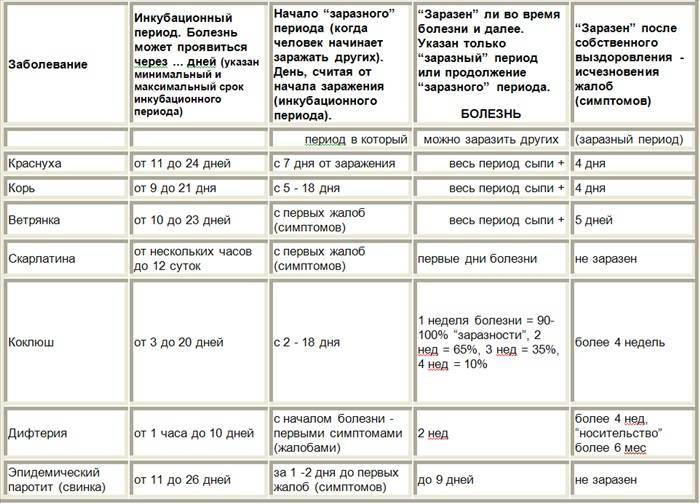
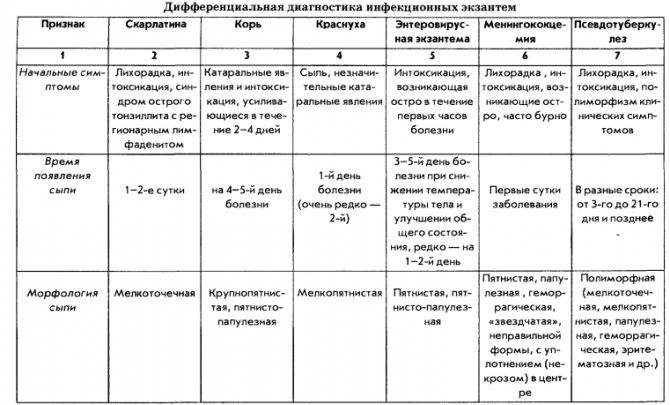
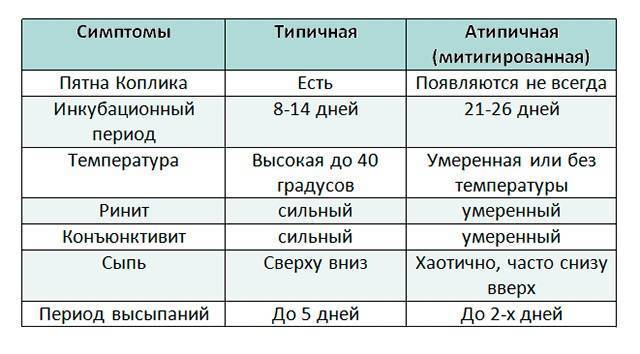
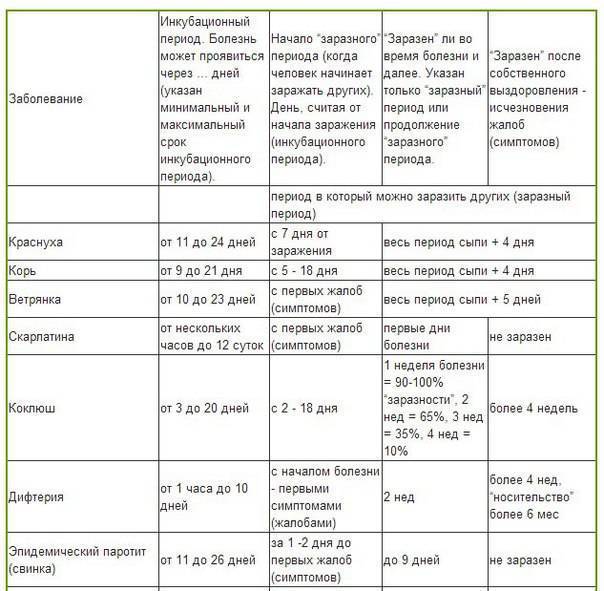
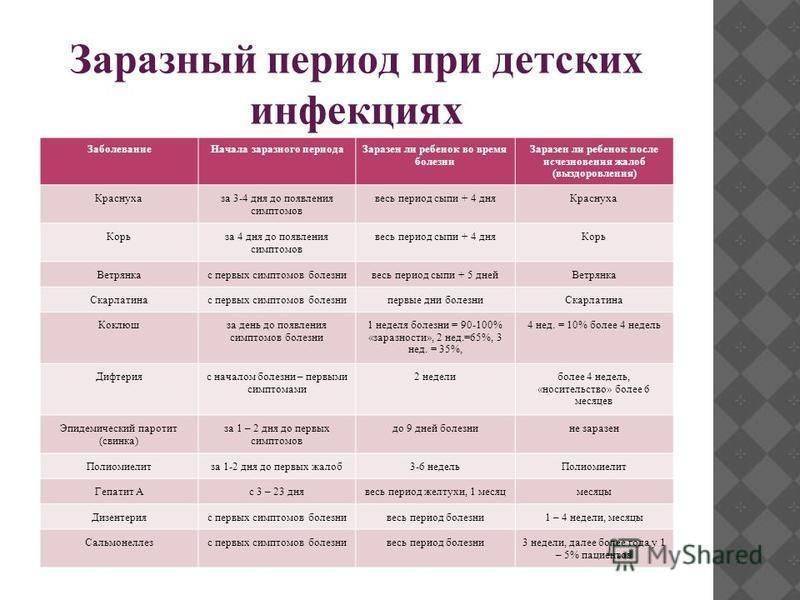
Симптомы краснухи
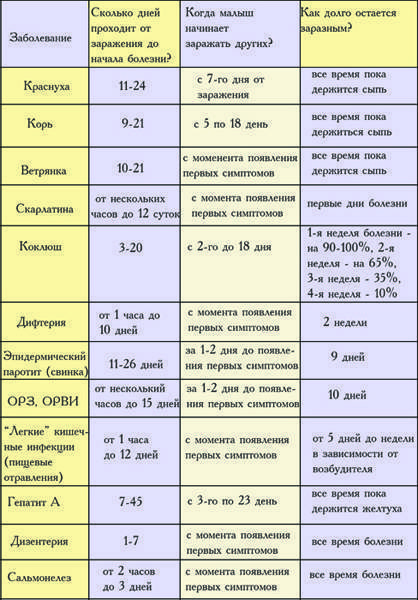
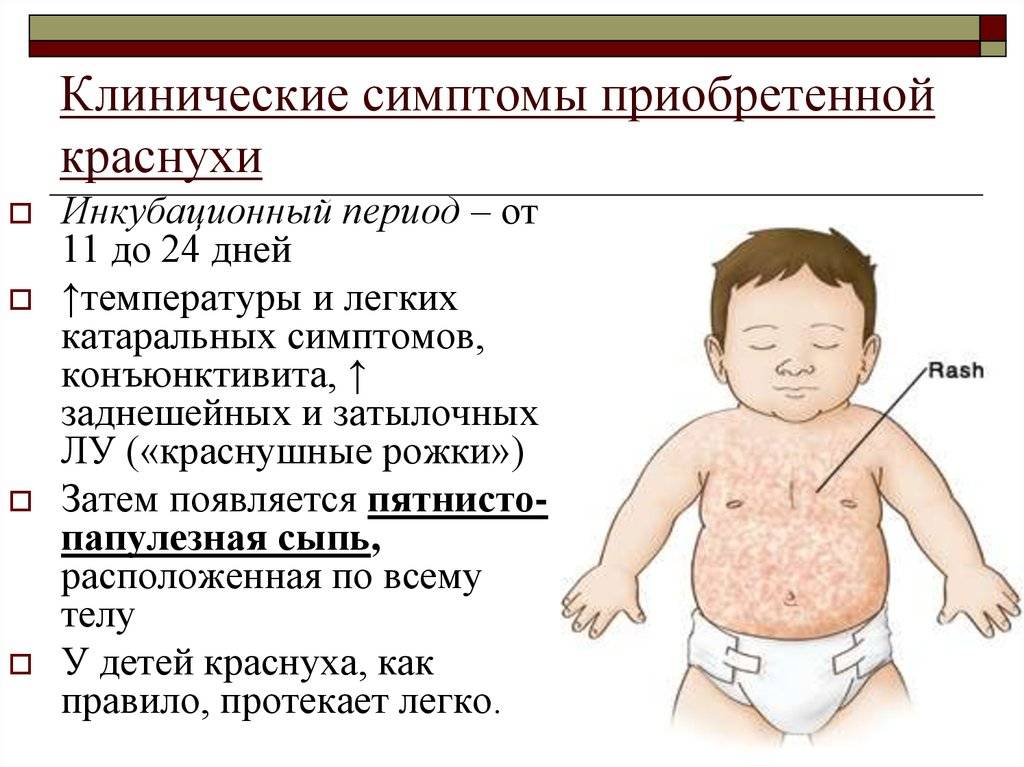
Симптомы краснухи часто настолько незначительны, что их трудно заметить, особенно у детей. С момента заражения до появления первых симптомов проходит обычно от двух до трех недель (инкубационный период)
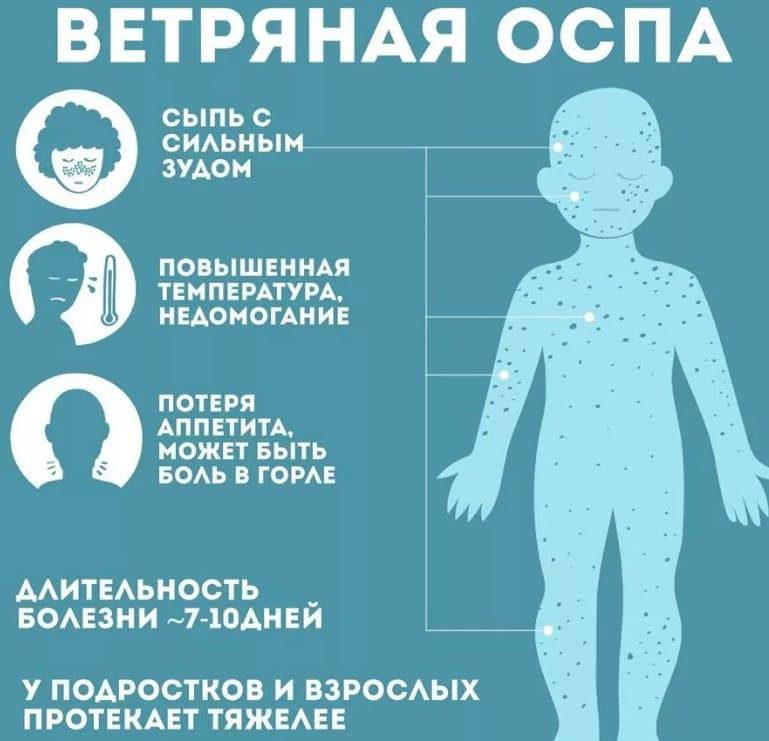
Симптомы болезни длятся обычно около двух – трех, дней и включают в себя:
- Умеренную лихорадку (до 38,9 С)
- Головную боль
- Насморк или заложенность носа
- Воспаленные, красные глаза
- Увеличенные, болезненные лимфатические узлы на затылке, в заушной области и задней части шеи.
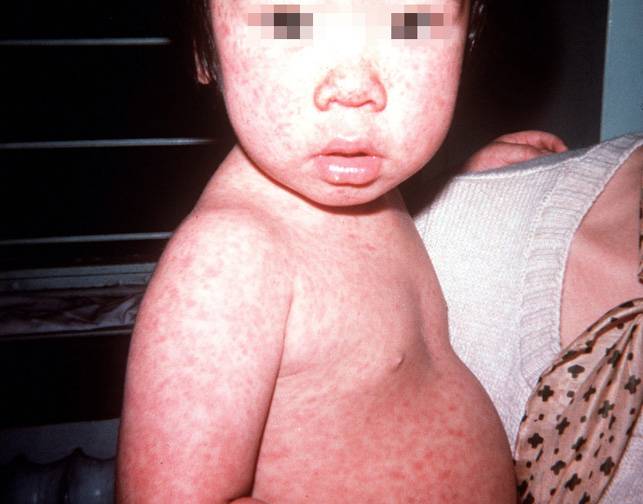
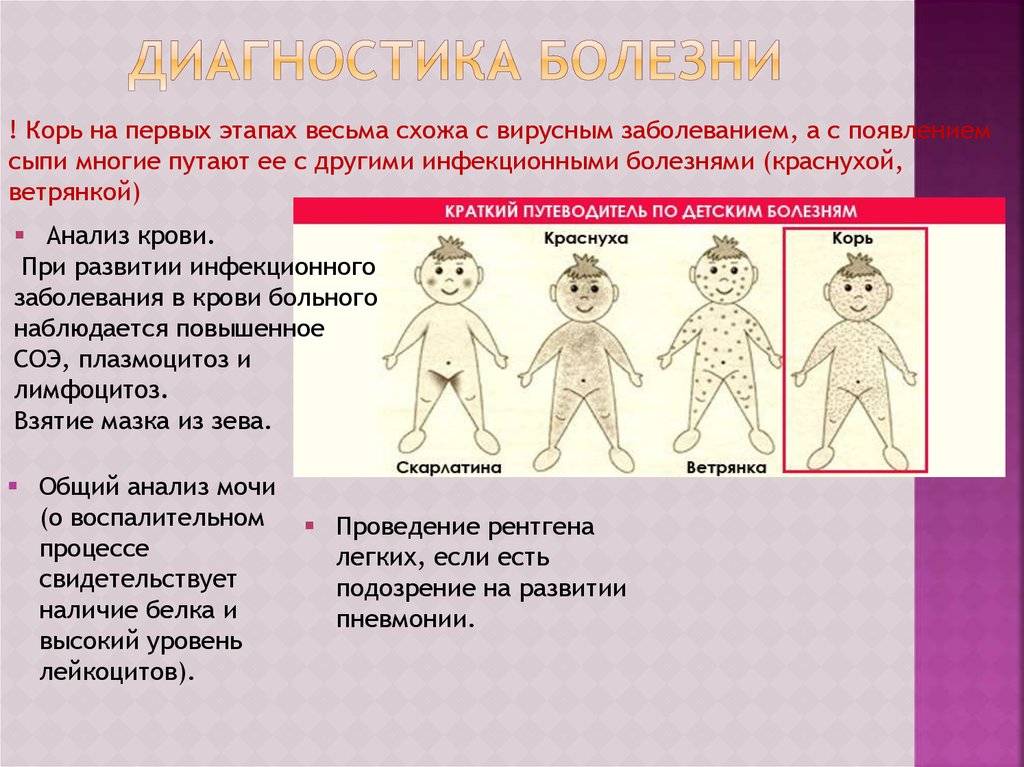
- Яркую розовую сыпь, которая сначала появляется на лице, а затем быстро распространяется на туловище, руки и ноги; исчезает сыпь в той же последовательности
- Боли в суставах (особенно часто – у молодых женщин)
Когда обращаться к врачу
Обратитесь к врачу, если Вы думаете что Вы или Ваш ребенок были в контакте с больным краснухой или уже имеете симптомы краснухи.
Если Вы планируете беременность, убедитесь, что Вы получили все необходимые дозы вакцины MMR. Контакт беременной женщины с вирусом краснухи, особенно во время первого триместра беременности, может привести к смерти плода или серьезным врожденным дефектам. Краснуха во время беременности является наиболее распространенной причиной врожденной глухоты. При сомнениях в полноценности вакцинации до беременности желательно ввести еще одну дозу вакцины.
Если Вы беременны, Ваш врач, вероятно, предложит Вам пройти рутинный скрининг на иммунитет к краснухе. Если Вы никогда не получали вакцину и думаете, что могли подвергнуться контакту с вирусом краснухи, немедленно обратитесь к врачу. Если анализ крови подтвердит наличие у Вас иммунитета к краснухе, то этот контакт ничем не повредит Вашему будущему ребенку, в противном случае врач предложит решить вопрос о прерывании беременности.
Причины
Возбудителем краснухи является вирус, который передается от человека к человеку. Вирус краснухи распространяется при чихании и кашле от инфицированного человека, а также при непосредственном контакте с его слюной или мокротой. От беременной женщины к ее плоду – вирус передается через кровь. Больной краснухой заразен для окружающих за 10 дней до появления сыпи, и 1-2 недели после ее исчезновения. Таким образом, инфицированный человек может распространять болезнь задолго до того, как поймет, что болеет краснухой.
В настоящее время в Российской Федерации краснуха встречается редко, поскольку подавляющее большинство детей вакцинированы против этой инфекции в раннем возрасте. Тем не менее, случаи краснухи иногда встречаются – особенно, среди невакцинированных взрослых людей, приехавших из неблагополучных стран.
Заболевание все еще широко распространено во многих регионах мира. Поэтому перед выездом за рубеж Вам следует навестить своего врача, особенно если в это время Вы беременны.
Симптомы краснухи
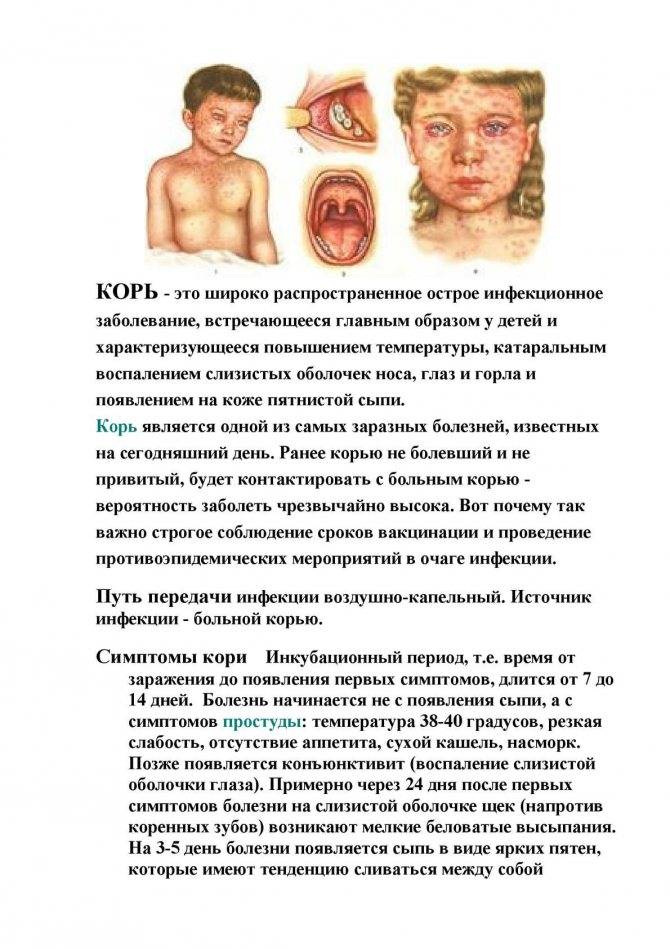
Симптомы краснухи обычно появляются через 2-3 недели после заражения. Это время называется инкубационным периодом. У некоторых заразившихся никаких симптомов не возникает, в то время как у других чаще всего появляется сыпь и опухание шеи и головы.
При краснухе сыпь обычно имеет розовато-красный цвет. Она состоит из многочисленных мелких точек, которые могут слегка чесаться. Сыпь обычно начинается за ушами, а потом переходит на голову и шею. Она может также распространиться на тело (грудь и живот), руки и ноги. Чаще всего сыпь проходит самостоятельно через 3-5 дней.
Лимфоузлы – это небольшие узелки, расположенные по всему телу. Они содержат белые кровяные тельца, которые помогают бороться с бактериями, вирусами и другими возбудителями болезней. При краснухе лимфоузлы за ушами, у основания черепа на затылке и на шее обычно увеличиваются. Иногда они могут болеть. Эти лимфоузлы иногда начинают увеличиваться до появления сыпи, они могут оставаться увеличенными в течение нескольких недель после того, как сыпь прошла.
Помимо сыпи и увеличенных лимфоузлов, у больных краснухой могут появиться и другие симптомы, в том числе:
- повышенная температура (обычно ниже 39° C), но у взрослых может быть и выше;
- симптомы как при простуде – насморк, слезящиеся глаза, боль в горле и кашель;
- небольшое воспаление и покраснение глаз (конъюнктивит);
- боль в суставах;
- отсутствие аппетита;
- чувство усталости.
Лечение краснухи у детей
У большинства детей краснуха протекает в легкой форме, без осложнений, поэтому лечение проводится в домашних условиях под наблюдением участкового педиатра. Необходимость в госпитализации определяется, только если болезнь развивается в тяжелой форме и сопровождается осложнениями.
 |
Как лечат краснуху у детей:
- Симптоматическое лечение медпрепаратами разных групп: капли в нос, спреи для снятия боли в горле, таблетки или сиропы от кашля, антигистаминные средства, жаропонижающие при температуре выше 38,5С. Специфических противовирусных препаратов от краснухи не существует.
- Ребенку необходимо соблюдать постельный режим.
- Чтобы не допустить обезвоживание организма и снять признаки интоксикации, рекомендовано обильное питье. Малышу нужно давать как можно больше теплой жидкости: травяные чаи, компоты, фруктовые морсы и т.д.
- Для успешной борьбы с инфекцией рекомендовано полноценное питание. Блюда подаются в отварном, запеченном или тушеном виде. Еда обязательно должна быть теплой. Из меню исключаются жареные блюда, острая, слишком соленая пища и копчености.
Комнату, где находится больной ребенок, необходимо регулярно проветривать и проводить влажную уборку. Различные поверхности и игрушки дезинфицируются специальными средствами. Для обеззараживания помещения рекомендуется использовать бактерицидную или кварцевую лампу.
Терапевтический курс назначает лечащий врач-педиатр. Самолечение может иметь негативные последствия для ребенка.
Без консультации специалиста при неправильном и несвоевременно проведенном лечении краснуха может вызвать осложнения. Среди наиболее распространенных последствий: ангина, бронхит, пневмония, лимфаденит и менингит.
Лучшие врачи-Педиатры
Фоменко Татьяна Анатольевна
Аллерголог, Педиатр, Иммунолог
Cтаж 32 года
Стоимость приема от 2350 р.
1998р. только на glavvrach.net!
-
четверг
3 июн 2021 -
пятница
4 июн 2021 -
понедельник
7 июн 2021 -
вторник
8 июн 2021 -
среда
9 июн 2021 -
четверг
10 июн 2021
г. Москва, Сиреневый бульвар, д. 32а. Первомайская, Щелковская
Марудова Наталья Станиславовна
Педиатр
Cтаж 29 лет
Стоимость приема от 1950 р.
1755р. только на glavvrach.net!
-
пятница
4 июн 2021 -
суббота
5 июн 2021 -
воскресенье
6 июн 2021 -
понедельник
7 июн 2021 -
вторник
8 июн 2021 -
среда
9 июн 2021
г. Москва, ул. Воронцовская, д. 13/14, стр. 9. Крестьянская застава, Марксистская, Пролетарская, Таганская, Таганская
Пономарева Нина Дмитриевна
Педиатр
Cтаж 47 лет
Стоимость приема от 1950 р.
1755р. только на glavvrach.net!
-
четверг
3 июн 2021 -
пятница
4 июн 2021 -
суббота
5 июн 2021 -
воскресенье
6 июн 2021 -
вторник
8 июн 2021 -
среда
9 июн 2021 -
четверг
10 июн 2021
г. Москва, Зубовский б-р, д. 35, стр. 1. Парк культуры, Смоленская, Смоленская, Парк культуры
Милакина Галина Михайловна
Педиатр, Неонатолог
Cтаж 23 года
Стоимость приема от 1800 р.
1700р. только на glavvrach.net!
-
четверг
3 июн 2021 -
пятница
4 июн 2021 -
суббота
5 июн 2021 -
вторник
8 июн 2021 -
среда
9 июн 2021 -
четверг
10 июн 2021
г. Москва, ул. Школьная, д. 11/3. Марксистская, Площадь Ильича, Римская, Таганская, Таганская
Жукова Надежда Алексеевна
Педиатр
Cтаж 35 лет
Стоимость приема от 2550 р.
-
четверг
3 июн 2021 -
воскресенье
6 июн 2021 -
понедельник
7 июн 2021 -
вторник
8 июн 2021 -
среда
9 июн 2021 -
четверг
10 июн 2021
г. Москва, Хорошёвское ш., д. 80. Полежаевская, Хорошево
Профилактика
Всемирной организацией здравоохранения разработана и осуществляется программа по проведению профилактических прививок. Годовалым детям делают профилактические прививки, в 6 лет проводят повторную вакцинацию. Прививки делаются женщинам детородного возраста, если зарегистрированы вспышки инфекции. Девочкам в возрасте 14 лет, которые не прививались до этого, обязательно вводят вакцину при отсутствии противопоказаний.
Непривитые дети переносят заболевание легко. Возникновение серьезных осложнений наблюдается у взрослых, которые не привиты и в детском возрасте не болели краснухой. Вирус распространяется воздушно-капельным путем, поэтому от заражения может спасти только уже выработанный иммунитет. При вспышках заболевания есть смысл позаботиться о своевременной вакцинации.
Не специфическая профилактика ограничивается изоляцией больного и людей, которые с ним контактировали. В конце инкубационного периода, на весь период появления сыпи больного изолируют, в это время он является активным источником заражения. Нельзя забывать, что инфекция передается воздушно-капельным путем. При контакте беременной с носителем заболевания велик риск заражения, если она не имеет специфических антител в крови и стойкого иммунитета.
Online-консультации врачей
| Консультация эндокринолога |
| Консультация невролога |
| Консультация детского психолога |
| Консультация иммунолога |
| Консультация онколога |
| Консультация специалиста по лечению за рубежом |
| Консультация нарколога |
| Консультация сурдолога (аудиолога) |
| Консультация радиолога (диагностика МРТ, КТ) |
| Консультация маммолога |
| Консультация общих вопросов |
| Консультация психолога |
| Консультация массажиста |
| Консультация пластического хирурга |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
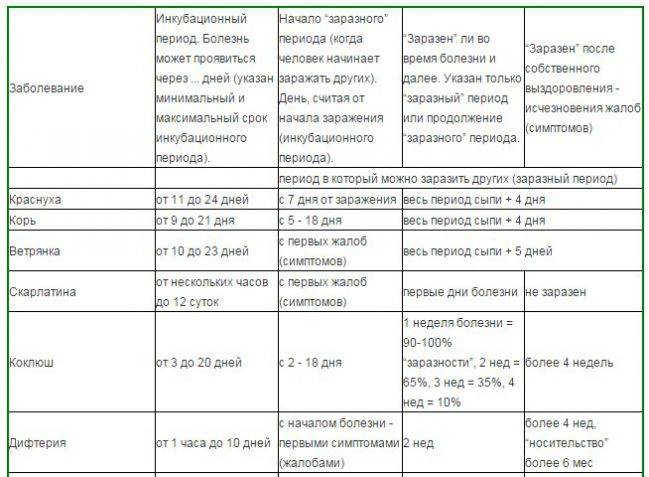
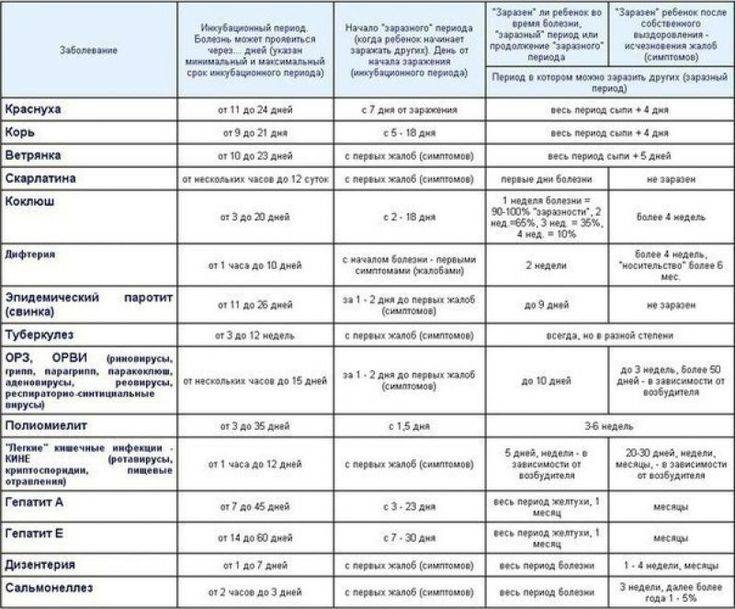
Причины развития краснухи
Вирус, провоцирующий развитие краснухи, передается воздушно-капельным и трансплацентарным путем (от беременной матери к плоду через плацентарный кровоток). Заражение происходит при тесном контакте с инфицированным человеком. Чаще всего болезнь распространяется в организованных коллективах: детских садах, школах.
При инфицировании вирус краснухи проникает в поверхностные клетки эпителия верхних дыхательных путей, где начинает активно размножаться, а через время внедряется в лимфатические узлы и с током крови распространяется по всему организму. Обычно это происходит уже на второй неделе после заражения.
Диагностика Краснухи у беременных:
Лабораторная диагностика. Постнатальную краснуху диагностируют посредством выявления антител. IgM к вирусу краснухи появляются в крови через 1 нед после инфицирования и сохраняются в течение 1 мес, иногда до 3 мес. IgG появляются вскоре после IgM и сохраняются на всю жизнь. В редких случаях (1-3 %) эти антитела разрушаются и перестают выявляться с прошествием времени (через 10-20 лет после перенесенной краснухи). У таких людей возможно повторное инфицирование, однако тогда болезнь всегда протекает субклинически. Для подтверждения острой инфекции диагностическим считается обнаружение IgM или нарастание титра IgG в 4 раза и выше.
Диагноз внутриутробной краснухи может быть установлен при обнаружении вируса краснухи или наличия IgM в крови плода при кордоцентезе. Обнаружение IgG в титрах выше материнских также свидетельствует о внутриутробном инфицировании. Обнаружение IgG в титре, равном материнскому, указывает лишь на трансплацентарный перенос материнских антител.
Главная диагностическая проблема: нередко в акушерской практике встречается позитивный тест на IgM у беременной женщины без клинических проявлений. В качестве причин можно указать приведенные ниже факторы:
- острая, недавно или давно перенесенная краснуха;
- незадолго до теста или давно сделанная прививка;
- реинфекция после сделанной ранее прививки;
- длительная персистенция IgM после перенесенной инфекции или прививки;
- наличие перекрестно реагирующих IgM-антител при других бессимптомных инфекциях (ЦМВ-инфекция).
Для объяснения причин выявления IgM требуется проведение дифференциально-диагностических тестов и контрольные исследования титров.
В большинстве случаев современные методы позволяют установить причину наличия IgM, благодаря чему можно ограничить показания к пренатальной диагностике.
Если причина наличия IgM не установлена, то необходимо расширять показания к пренатальной диагностике. С внедрением ГЩР стало возможным быстро определять вирус в ворсинах хориона, околоплодных водах с забором их при сроке 11-19 нед, а также в фетальной крови при сроке более 22-23 нед. До 21 нед продукция IgM может быть слишком низкой, для исключения ложноотрицательных результатов кордоцентез нельзя проводить ранее 22 нед. На основании накопленного зарубежными авторами опыта рекомендуется пренатальная диагностика в период с 11-й по 17-ю неделю беременности. Из-за высокого риска эмбриопатии при острой краснухе в I триместре беременности необходимо рассмотреть вопрос о ее прерывании.
Вакцинация
Иммунизация рекомендуется не только детям, но и некоторым взрослым.
Вакцинация детей от краснухи является обязательной для всех и проводится дважды:
- в 12-15 месяцев;
- в 4-6 лет.
Если до 18 лет прививка от краснухи была сделана однократно, то врач назначает ревакцинацию.
Вакцинация взрослых предусматривает выполнение прививок женщинам 18-25 лет, которые не прививались и не перенесли данное заболевание. Также, регулярная ревакцинация рекомендуется всем восприимчивым матерям после первых родов, медицинским работникам и людям, работающим с маленькими детьми.
Перед прививкой следует воздержаться от планирования зачатия и соблюдать эту рекомендацию в течение трех месяцев (минимум 28 дней) после введения вакцины. Однако, случайно выполненная при гестации прививка от краснухи не считается показанием для ее искусственного прерывания, так как повышает риск развития аномалий у плода несущественно – примерно на 3%.
Исследование на антитела к краснухе может назначаться не только больным, но и с целью определения риска заражения невакцинированных женщин детородного возраста. При отсутствии IgG в крови назначается срочное проведение прививки для профилактики тяжелых патологий плода.
Вакцинация существенно снижает риск инфицирования, но не предотвращает заражение на 100%. У вакцинированных заболевание протекает более легко.
Профилактика
Неспецифическая профилактика: крайне важны раннее выявление и изоляция больных. Контактировавший с больным краснухой ребёнок не должен посещать детский коллектив до 21 дня от времени контакта. Больного необходимо изолировать до трёх недель, а при врождённой краснухе – до одного года.
Специфическая профилактика: применяется противокраснушная иммунизация в соответствии с календарём вакцинации.
Рекомендуется единоразовая иммунизация женщин фертильного возраста, до этого не вакцинированных и не переболевших краснухой, при планировании беременности. После проведения иммунизации женщине рекомендуется предохраняться от беременности на протяжении трёх месяцев. Учитывая теоретический риск трансмиссии живого вируса вакцины, пациенткам не применяют противокраснушную вакцинацию в периоде беременности.
Осложнения краснухи
Краснуха обычно протекает довольно легко и не дает осложнений. После перенесенной краснухи обычно формируется пожизненный иммунитет. Однако у некоторых женщин после перенесенной краснухи развиваются артриты в пальцах рук, запястьях и коленях, которые длятся около одного месяца. В редких случаях краснуха может вызвать инфекцию среднего уха (отит) или воспаление вещества мозга (энцефалит).
Однако наиболее тяжелыми осложнения от краснухи бывают при беременности. При заболевании краснухой в первые 11 недель беременности у 90% плода развивается синдром врожденной краснухи. Это может проявляться одной или несколькими проблемами, в том числе:
- Замедление роста
- Катаракта
- Глухота
- Врожденные пороки сердца
- Дефекты в других органах
- Умственная отсталость
Наибольший риск для плода краснуха представляет в первом триместре беременности, однако воздействие вируса на более поздних сроках беременности тоже является опасным.
Подготовка к визиту врача
В ожидании времени, на которое вы записаны к врачу, Вы можете записать ключевые моменты – это может помочь Вам структурировать свои мысли, и сэкономить время во время визита.
Например, запишите заранее ответы на типовые вопросы врача при подозрении на краснуху:
- Вы (или Ваш ребенок) привиты против краснухи? Сколько раз, какие даты прививок?
- Когда Вы впервые почувствовали себя больным? Когда впервые появились сыпь или боли в суставах?
- Вы были в контакте с кем-либо, больным краснухой?
- Вы выезжали за рубеж недавно? В какие страны?
- Что, на Ваш взгляд, облегчает симптомы болезни?
- Что, на Ваш взгляд, ухудшает течение болезни?
- С кем Вы были в контакте в последние недели, есть ли среди них беременные женщины или непривитые люди?
Не забудьте сказать регистратору (и по телефону, и при входе в клинику), что Вы подозреваете у себя (своего ребенка) заразное заболевание. Вам постараются выделить бокс и проводят туда сразу, чтобы снизить риск заражения других посетителей клиники.
Вакцинация детей против краснухи
Вакцинация детей против краснухи с 12 месяцев была введена в календарь прививок в 1997
году, а с 2002 года предусмотрена еще и ревакцинация с 6 лет и иммунизация девочек в 13 лет. Прививки против этого
заболевания проводятся зарубежной вакциной совместно с прививками против кори и паротита.
После прививки с 5-го по 13-й день возможны повышение температуры, появление сыпи, кашля,
насморка, а у взрослых — боли в суставах.
Вакцины готовятся из ослабленного штамма вируса краснухи, культивированного на диплоидных клетках человека.
Вводятся подкожно или внутримышечно путем однократной инъекции.
Специфический иммунитет развивается через 15-20 дней и сохраняется более 20 лет. Реакции у детей
нетяжелые и встречаются редко: кратковременный подъем температуры, покраснение в месте введения. У 2% подростков,
у 6% лиц до 25 лет и у 25% женщин старше 25 лет с 5-го по 12-й день после прививки отмечаются специфические реакции:
увеличение затылочных, шейных и заушных лимфоузлов, кратковременные сыпи, боли в суставах (чаще коленных и лучезапястных),
которые проходят в течение 2-4 недель.
Другие заболевания из группы Беременность, роды и послеродовой период:
| Акушерский перитонит в послеродовой период |
| Анемия беременных |
| Аутоиммунный тиреоидит при беременности |
| Быстрые и стремительные роды |
| Ведение беременности и родов при наличии рубца на матке |
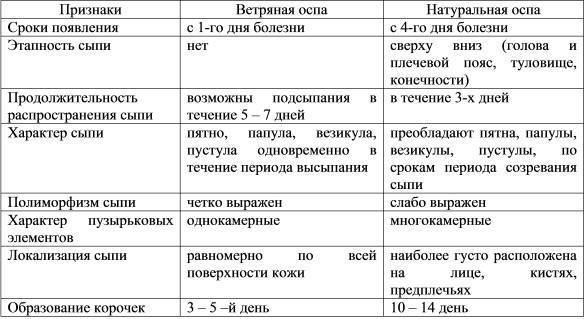
| Ветряная оспа и опоясывающий герпес у беременных |
| ВИЧ-инфекция у беременных |
| Внематочная беременность |
| Вторичная слабость родовой деятельности |
| Вторичный гиперкортицизм (болезнь Иценко-Кушинга) у беременных |
| Генитальный герпес у беременных |
| Гепатит D у беременных |
| Гепатит G у беременных |
| Гепатит А у беременных |
| Гепатит В у беременных |
| Гепатит Е у беременных |
| Гепатит С у беременных |
| Гипокортицизм у беременных |
| Гипотиреоз при беременности |
| Глубокий флеботромбоз при беременности |
| Дискоординация родовой деятельности (гипертоническая дисфункция, некоординированные схватки) |
| Дисфункция коры надпочечников (адреногенитальный синдром) и беременность |
| Злокачественные опухоли молочной железы при беременности |
| Инфекции, вызванные стрептококками группы А у беременных |
| Инфекции, вызванные стрептококками группы В у беременных |
| Йоддефицитные заболевания при беременности |
| Кандидоз у беременных |
| Кесарево сечение |
| Кефалогематома при родовой травме |
| Криминальный аборт |
| Кровоизлияние в мозг при родовой травме |
| Кровотечения в последовом и раннем послеродовом периодах |
| Лактационный мастит в послеродовый период |
| Лейкозы при беременности |
| Лимфогранулематоз при беременности |
| Меланома кожи при беременности |
| Микоплазменная инфекция у беременных |
| Миома матки при беременности |
| Невынашивание беременности |
| Неразвивающаяся беременность |
| Несостоявшийся выкидыш |
| Отек Квинке (fcedema Quincke) |
| Парвовирусная инфекция у беременных |
| Парез диафрагмы (синдром Кофферата) |
| Парез лицевого нерва при родах |
| Патологический прелиминарный период |
| Первичная слабость родовой деятельности |
| Первичный альдостеронизм при беременности |
| Первичный гиперкортицизм у беременных |
| Перелом костей при родовой травме |
| Перенашивание беременности. Запоздалые роды |
| Повреждение грудиноключично-сосцевидной мышцы при родовой травме |
| Послеродовой аднексит |
| Послеродовой параметрит |
| Послеродовой тиреоидит |
| Послеродовой эндометрит |
| Предлежание плаценты |
| Предлежание плаценты |
| Преждевременная отслойка нормально расположенной плаценты |
| Пузырный занос |
| Разрывы матки при беременности |
| Рак тела матки при беременности |
| Рак шейки матки при беременности |
| Рак щитовидной железы при беременности |
| Раневая инфекция в послеродовой период |
| Родовая травма внутренних органов |
| Родовая травма центральной нервной системы |
| Родовые травмы головы |
| Самопроизвольный аборт |
| Сахарный диабет при беременности |
| Сепсис в послеродовой период |
| Септический шок в послеродовой период |
| Синдром диссеминированного внутрисосудистого свертывания крови при беременности |
| Тазовые предлежания плода |
| Тиреотоксикоз беременных |
| Токсоплазмоз у беременных |
| Травма периферической нервной системы при родах |
| Травма спинного мозга в родах |
| Трихомоноз у беременных |
| Тромбофлебит поверхностных вен при беременности |
| Тромбофлебит вен матки, таза и яичников при беременности |
| Тромбофлебит правой яичниковой вены при беременности |
| Трофобластическая болезнь |
| Узкий таз |
| Узловой зоб при беременности |
| Урогенитальный хламидиоз у беременных |
| Феохромоцитома при беременность |
| Функционально (клинически) узкий таз |
| Цитомегаловирусная инфекция у беременных |
Осложнения при краснухе
Тяжелые осложнения при краснухе встречаются очень редко, особенно у вакцинированных людей.
Однако в редких случаях, когда заболевание происходит во время беременности, возникает серьезный риск для будущего ребенка. Если беременная женщина заболеет краснухой, вирус проникает к плоду. Это может привести к выкидышу (прекращению беременности в первые 23 недели) и ряду врожденных пороков, которые называются синдромом врожденной краснухи (СВК).
Синдром врожденной краснухи (СВК)
Синдром врожденной краснухи — это результат влияния вируса краснухи на плод во время внутриутробного развития. Риск того, что тяжесть синдрома врожденной краснухи зависит от срока беременности, на котором мать заболела инфекцией. Чем раньше срок, тем больше риск.
Риски для ребенка:
- заболевание в первые 10 недель – риск СВК до 90%, у ребенка скорее всего будут многочисленные врожденные дефекты;
- заболевание на 11-16 неделях – риск СВК сокращается примерно до 10-20%, у ребенка скорее всего будет меньше врожденных дефектов;
- заболевание на 16-20 неделях – риск СВК очень низок, единственный известный дефект – глухота.
Считается, что при заболевании краснухой после 20 недели беременности риска СВК нет. Если беременная женщина все же заболевает краснухой в первые 20 недель беременности, эффективного лекарства от СВК нет.
СВК может вызывать у детей следующие осложнения:
- катаракта (помутнение хрусталика глаза) и прочие нарушения зрения;
- глухота;
- врожденный порок сердца (когда сердце развивается неправильно);
- маленькая голова по сравнению с телом из-за того, что головной мозг развивается не полностью;
- замедленный рост плода;
- повреждения мозга, печени, легких или костного мозга.
У детей, рожденных с СВК, осложнения могут появляться и на более позднем этапе. К ним относятся:
- диабет 1 типа – хроническое заболевание, вызываемое повышенным уровнем глюкозы в крови;
- гиперфункция щитовидной железы или гипофункция щитовидной железы – эта железа производит гормоны, контролирующие рост и обмен веществ;
- опухоль мозга – приводит к потере умственных и двигательных функций.
Патогенез (что происходит?) во время Краснухи у детей:
Вирус краснухи вызывает повреждение эндотелия кровеносных сосудов головного мозга, мягкой мозговой оболочки, набухание и ишемические изменения нейронов, которые рассматриваются как вторичные по отношению к сосудистым поражениям. Изменения головного мозга описаны как продуктивно-некротический энцефалит, продуктивный лептоменингит, некроз с формированием кист и кальцификатами, продуктивный васкулит, пролиферативные изменения глии. Наряду с этими характерными особенностями врожденной краснухи являются продуктивно-некротический эндофтальмит с отслойкой сетчатки, продуктивный увеит, гомогенизация волокон хрусталика с образованием в нем кист, десквамацией и пролиферацией эпителия.
Клиническая картина – неонатальная болезнь – менинго-энцефалит (преобладают двигательные нарушения), гепатоспле-помегалия, изменения костей, иридоциклит. Вирус выделяется в течение 15-24 мес.
Если мать перенесла краснуху в I триместре беременности, это приводит к различным порокам у ребенка, которые выявляются после рождения, наиболее часто возникают пороки сердца, пороки развития глаз, глухота. После 20-й недели гестации риск пороков развития снижается, но инфицирование в эти сроки приводит к хроническому заболеванию с преимущественным поражением нервной системы.
Синдром врожденной краснухи характеризуется широким диапазоном проявлений, поражением многих органов и систем. Наиболее часто у новорожденных определяются поражение нервной системы (85%), внутриутробная гипотрофия (75%), гепатоспленомегалия, тромбоцитопеническая пурпура, катаракта. В 15-25% случаев отмечаются желтуха, микрофтальм, пневмония, ретинопатия, изменение костей.
Неврологические нарушения представлены менингоэнцефалитом у 60% детей, протекающим с выраженным нарушением сознания, судорожным синдромом.
Поздние осложнения: отставание в психомоторном развитии (39%), гидроцефальный синдром, микроцефалия, снижение слуха (87%), катаракта (34%).
Вирус краснухи изначально множится в лимфатических узлах ребенка, а через 1 неделю после заражения попадет оттуда в кровоток. Сыпь появляется через 2 недели. В отделяемом носоглотки и в крови вирус краснухи можно обнаружить за 7-9 дней до сыпи. Когда сыпь появляется, вирус обнаруживают в моче и кале. Вирус исчезает из крови через неделю после проявления высыпаний на коже.
Диета и питание
Чтобы быстро вылечиться от краснухи и восстановить силы, необходимо специальное лечебное питание. Диета при вирусной инфекции обязательно должна включать все необходимые вещества (в достаточном количестве).
Лечебное питание, которое назначается детям в острый период болезни, включает:
- Все блюда должны быть комфортной температуры. Слишком горячая или холодная пища раздражает ротоглотку и усиливает воспаление. Перед подачей супы и горячие блюда лучше остужать до температуры 35-40 градусов. Для запивания еды можно приготовить тепленький компот или морсик.
- Обязательное включение белковых продуктов. Для отличной работы иммунитета ребенку необходимо кушать качественный белок. В каждый прием пищи старайтесь включать продукты, содержащие разные аминокислоты. Для этого отлично подойдет телятина, нежирная птица или свежая рыба. Дополнить блюдо можно гарниром из хорошо разваренной крупы. Для малышей первого года жизни отлично подойдут овощные протертые пюре.
- Разделение приемов пищи на равные интервалы времени. Малыши должны кушать каждые три-четыре часа. Груднички прикладываются к груди через каждые 2-2,5 часа. Все порции должны быть примерно одного размера.
- Щадящий вид обработки продуктов. В острый период категорически запрещено жарить продукты или запекать их с образованием грубой корочки. Все твердые частички пищи могут повредить воспаленную слизистую рта и усилить болезненность.
- Полужидкая консистенция. Чем больше измельчаются продукты, тем лучше для малыша. Более жидкая пища быстро усваивается и насыщает детский организм энергией, без чувства тяжести.
- Включение в рацион продуктов, богатых витаминами и микроэлементами. Для укрепления иммунитета обязательно добавляйте в рацион ребенка фрукты и ягоды. В острый период лучше отдать предпочтение фруктовым пюре или смузи. Они легко усваиваются и заряжают организм всеми необходимыми микроэлементами и витаминами.