Что такое лейкоз у детей
Статистика показывает, что лейкемия является самой распространенной онкологической патологией детского возраста (30%). Чаще всего рак крови диагностируется у детей в возрасте от 2 до 5 лет.
Классификация лейкоза крови у детей
В зависимости от продолжительности заболевания выделяют:
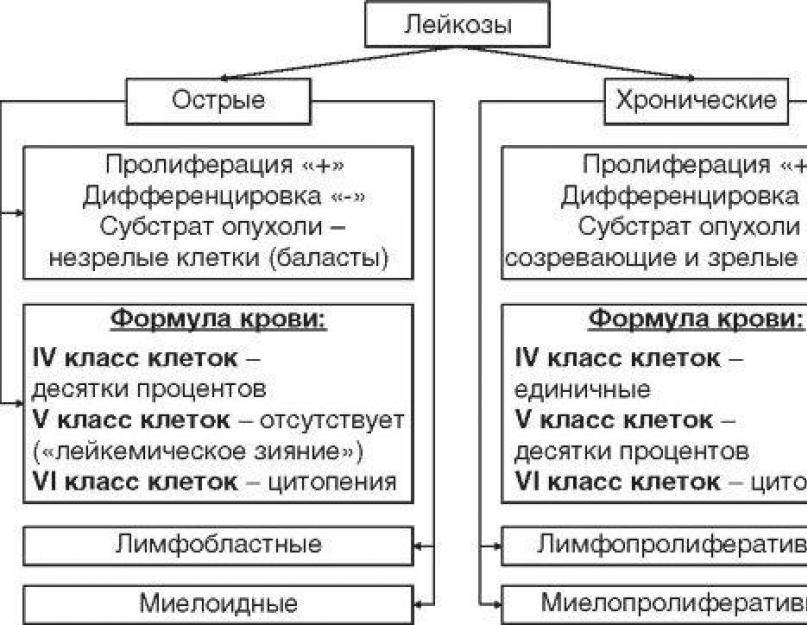
- острый лейкоз (до двух лет);
- хронический лейкоз (более двух лет).
97% случаев у детей приходятся на острую форму. Особым ее видом является врожденный лейкоз (наблюдается у новорожденных или детей первых трех месяцев жизни).
По критерию морфологических характеристик опухолевых клеток острые лейкозы условно делят на:
1. Лимфобластные. Возникают в результате бесконтрольного разрастания незрелых лимфоцитов (лимфобластов). Бывают трех видов:
- с малыми лимфобластами (L1) – самый распространенный вид у детей;
- с полиморфными большими лимфобластами (L2);
- с полиморфными большими лимфобластами с вакуолизацией цитоплазмы (L3).
По антигенным маркерам острые лимфобластные лейкозы разделяют на:
- В-клеточные (от 1 до 3%);
- Т-клеточные (от 15 до 25%);
- О-клеточные (от 70 до 80%).
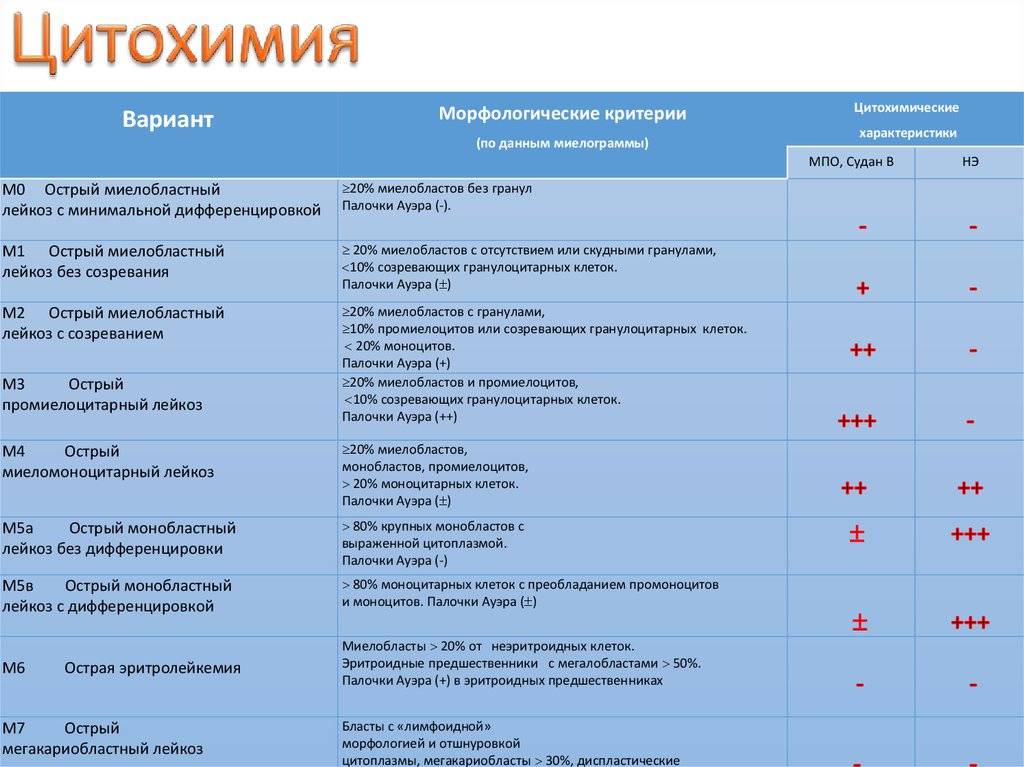
2. Нелимфобластные (миелобластные). В зависимости от доминирования тех или иных бластных клеток выделяют виды острого миелобластного лейкоза:
- недифференцированный (М0) – выделить определенный росток кроветворения, видоизмененный опухолью, не представляется возможным,
- малодифференцированный миелобластный (М1);
- высокодифференцированный миелобластный (М2);
- промиелоцитарный (М3);
- миеломонобластный (М4);
- монобластный (М5);
- эритромиелоз (М6);
- мегакариоцитарный (М7);
- эозинофильный (М8).
Клиническое течение острого лейкоза в детском возрасте описывается тремя стадиями:
- Острая форма (от появления первых симптомов до заметного улучшения в результате проведенной терапии клинических и гематологических показателей).
- Неполная/полная ремиссия. В первом случае наблюдается нормализация клинических показателей и гемограммы, количество незрелых лимфоцитов в пунктате костного мозга не превышает 20%. При полной ремиссии данный показатель равен – до 5% бластов.
- Рецидив заболевания. На фоне гематологического благополучия выявляются экстрамедуллярные очаги лейкозной инфильтрации в яичках, легких, нервной системе и т. д.
Как диагностируют данную патологию
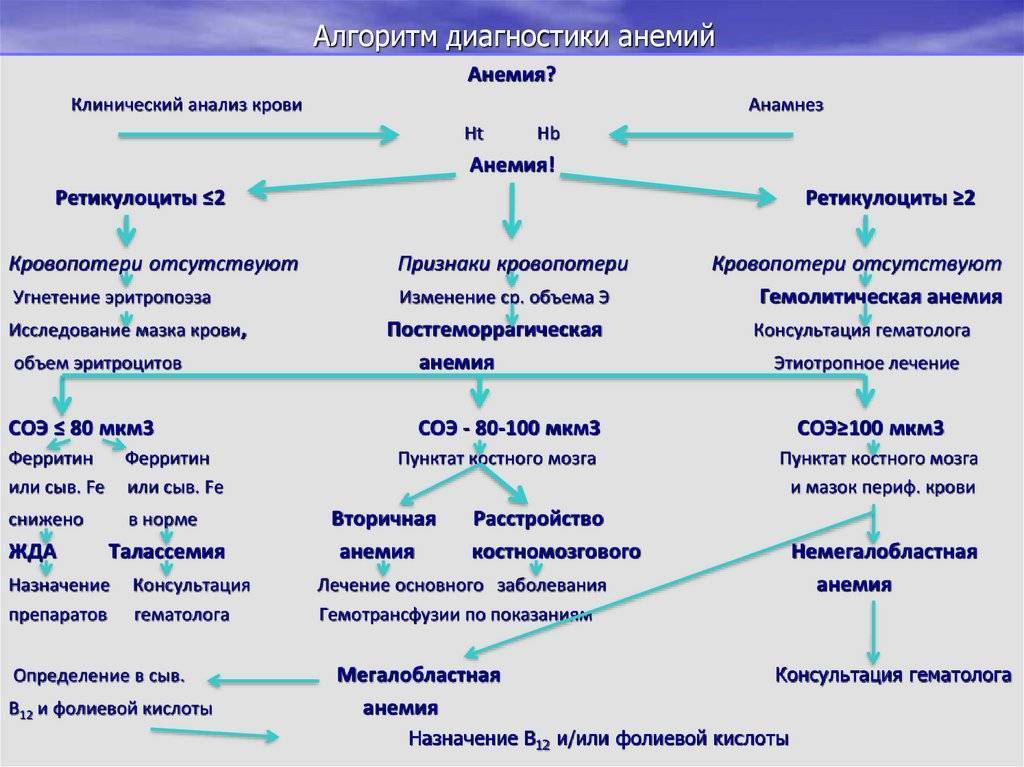
После первичного осмотра первое, что назначит врач – это анализ крови при лейкозе у детей (сюда входит расширенное исследование и биохимия). Лабораторное исследование покажет наличие анемии, тромбоцитопению, будет повышен СОЭ. В качестве наиболее характерных показателей крови при лейкозе у детей отмечается такая аномалия, как «лейкемический провал». Суть её в том, что между незрелыми лейкоцитами и зрелыми отсутствуют обязательные переходные формы (юные, сегментоядерные).
В программу детской диагностики непременно включают:
- стернальную пункцию;
- биопсию костного мозга;
- трепанобиопсию.
Кроме того, необходимым является осмотр детского невропатолога, офтальмолога. Дополнительными являются УЗИ лимфоузлов, и при необходимости – печени, слюнных желез и других органов (необходимость определяет врач на основании результатов проведенного обследования).
Как выявить лейкоз у ребенка – диагностика
Подозрения на лейкоз у ребенка обычно возникают у педиатра. Дальнейшим обследованием и лечением маленького пациента занимается онкогематолог.
- исследование костного мозга;
- исследование периферической крови.
- анемию;
- ретикулоцитопению (невысокое содержание молодых эритроцитов);
- тромбоцитопению (сниженное количество тромбоцитов);
- высокую СОЭ;
- бластемию (выход бластных клеток в периферическую кровь);
- лейкопению (невысокое содержание лейкоцитов в крови);
- полное отсутствие эозинофилов и базофилов.
Классическим симптомом лейкоза у детей является феномен «лейкемического провала», для которого характерно отсутствие промежуточных форм между зрелыми и бластными клетками.
- Стернальная пункция. Процедура выполняется под местной анестезией и направлена на оценку состояния костномозгового кроветворения. Пациент лежит на спине. Иглу Кассирского со специальным предохранительным щитком, исключающим повреждение органов средостения, вводят на уровне 2-3 ребра по средней линии.
- Исследование миелограммы. Для забора диагностического материала выполняется пункция грудины на уровне 2-3 межреберья. Врач использует иглу с предохранителем, поэтому повреждение внутренних органов исключено. Если ребенку нет двух лет, образец костного мозга получают, пунктируя большеберцовую кость (прокол выполняется в верхней трети по внутренней поверхности).
- проводятся иммунологические, цитохимические и цитогенетические исследования;
- назначаются консультации офтальмолога, невролога;
- осуществляется люмбальная пункция (введя пункционную иглу в подпаутинное пространство спинного мозга, врач берет ликвор (спинномозговую жидкость) для дальнейшего ее изучения);
- проводятся рентгенография черепа, офтальмоскопия (исследование структур глаза);
- осуществляется исследование цереброспинальной жидкости.
По показаниям проводятся: УЗИ печени, селезенки, лимфатических узлов, слюнных желез, мошонки у мальчиков. С целью выявления метастазов ребенку назначается компьютерная томография.
Во время диагностических мероприятий важно дифференцировать лейкемию от коклюша, туберкулеза, цитомегаловирусной инфекции, инфекционного мононуклеоза, сепсиса
Причины лейкоза у детей
Доказано, что острый лейкоз – «клональная» патология. В результате мутационного процесса, происходящего в кроветворной клетке, происходит сбой ее дифференцировки на стадии незрелых форм (бластов) с дальнейшим их разрастанием (пролиферацией). Образуется злокачественная опухоль, замещающая собой костный мозг и препятствующая нормальному кроветворению. Бласты начинают выходить из костного мозга, попадают в кровь и разносятся по всему организму. Развивается лейкемическая инфильтрация органов и тканей.
Происхождение опухолевых клеток от одной мутировавшей клетки доказывает тот факт, что все они имеют идентичные морфологические, биохимические и иммунологические признаки. Но каковы причины лейкемии у детей и откуда берется клетка-мутант, ученые так до конца и не выяснили.
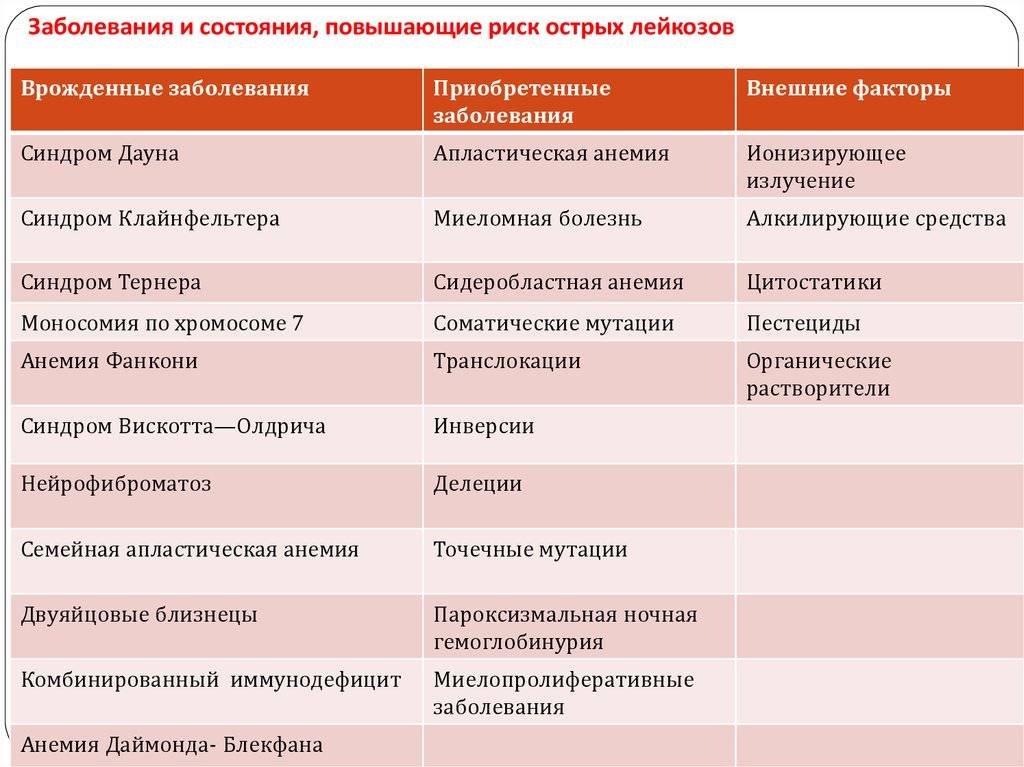
- наследственная предрасположенность (если кто-то из родственников болел лейкозом, заболевание может проявиться в следующих поколениях);
- генетические нарушения (синдром Дауна, синдром Ли-Фраумени, нейрофиброматоз и др.);
- радиоактивное воздействие на организм ребенка (техногенные аварии, атомные взрывы);
- повышенная солнечная инсоляция, обусловленная озоновыми дырами;
- плохая экологическая обстановка;
- пассивное курение (ребенок постоянно вдыхает воздух с содержащимися в нем продуктами курения);
- нарушение структуры ДНК, спровоцированное вирусными инфекциями.
Диета при лейкозе
Специальной диеты при лейкемии не существует. Питание должно быть полноценным, так как патологический процесс, протекающий в организме, приводит к ослаблению иммунной системы. Чтобы костный мозг продуцировал здоровые клетки крови, ему необходим белок в большом количестве, углеводы, жиры, витамины, микро- и макроэлементы. Поэтому в ежедневный рацион ребенка должны входить фрукты, ягоды и овощи. Полезны свежевыжатые соки из граната, моркови и свеклы.
Из-за анемии нужно употреблять продукты, богатые железом.
- жирную рыбу;
- жирные молочные продукты (могут привести к нарушению метаболизма);
- сдобу, сладости;
- жареное и копченое.
Свинину заменить индейкой или курицей.
Диагностика болезни
Когда родители и врачи подозревают ребенка на лейкоз, ребенка направляют на соответствующий диагноз, который включает:
- Анализы крови. Необходимо знать уровень гемоглобина, лейкоцитов, тромбоцитов, эритроцитов в крови.
- Материал для биохимического анализа крови. Благодаря такому исследованию можно определить степень поражения внутренних органов.
- Анализ мочи. Если в образце появляются какие-либо соли, это признак разрушения раковых клеток.
- УЛЬТРА-СЛУХ. Выявляет распространение метастазов по телу, увеличение размеров селезенки и печени.
- Рентгенография. Уже на первой стадии можно наблюдать увеличение лимфатических узлов в груди.
- КОМПЬЮТЕРНАЯ ТОМОГРАФИЯ. Необходим для диагностики метастазов в головной мозг.
- Пункция костного мозга. Для этого делается прокол в области большеберцовой кости, грудины, после чего в шприц набирается небольшое количество исследуемого материала. Процедура проводится под наркозом, а результаты отправляются на экспертизу. Эту манипуляцию можно рекомендовать только после подтверждения недуга другими анализами.
Почему развивается данное заболевание
Точные причины лейкоза у детей на сегодняшний день не установлены, лишь выделен ряд опасных факторов, которые способны привести к заболеванию.
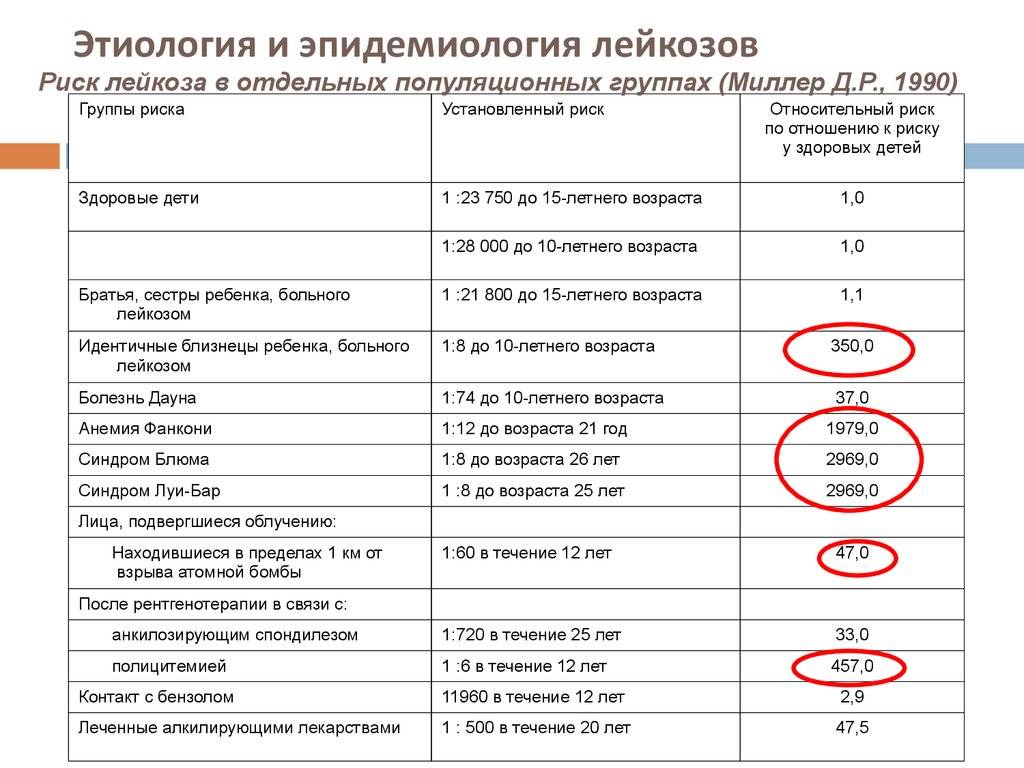
В первую очередь называют генетический фактор. Сама болезнь не передается, речь идет о склонности клеток к мутации. Замечено, что чаще болеют те, у кого близкие родственники перенесли такую же патологию. Также следует отметить связь с некоторыми врожденными заболеваниями (например, при синдроме Дауна риск развития в крови злокачественного процесса в 15 раз выше, чем у здоровых малышей).
Вызвать развитие и признаки лейкоза у детей может радиационное излучение, некоторые химические факторы, а также эндогенные проблемы (иммунодефицит, гормональное нарушение).
Симптомы лейкоза у детей
В большинстве случаев первые признаки лейкоза у детей завуалированы. Ребенок плохо спит, быстро устает, не хочет есть, по неясным причинам у него повышается температура тела. Подобные симптомы родители ошибочно связывают с вирусными инфекциями, простудой.
Иногда первым признаком лейкемии у детей является:
- геморрагический синдром (кровоизлияние в слизистые и кожу);
- внезапная общая интоксикация организма (протекает со слабостью, потливостью, лихорадкой, анорексией, гипотрофией, рвотой, тошнотой).
- цвет кожных покровов, слизистых оболочек – они становятся практически белыми, приобретают желтушный/землистый оттенок (на фото больных лейкозом всегда изображены очень бледные дети);
- состояние слизистых – вследствие инфильтрации возникают тонзиллит, стоматит, гингивит;
- размер лимфатических узлов – они увеличиваются, развивается лимфаденопатия.
- сиаладенопатия (патологические изменения в слюнных железах);
- гепатоспленомегалия (одновременное увеличение печени и селезенки);
- гематурия (наличие крови в моче);
- маточные, желудочно-кишечные, легочные и носовые кровотечения;
- кровоизлияния в полость суставов.
Неизменным спутником острого лейкоза в детском возрасте является анемический синдром. Его выраженность определяется степенью пролиферации бластных клеток в костный мозг.
Симптоматика острого лимфобластного лейкоза может носить и кардиологический характер – диагностируются аритмия, тахикардия, диффузные изменения миокарда, расширение границ сердца, снижение фракции выброса.
Признаками иммунодефицитного состояния при лейкемии является присоединение к основному заболеванию инфекционных и воспалительных процессов. Так, летальный исход часто провоцирует пневмония, сепсис.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Опасность лейкемии – прогноз жизни у детей
Прогноз жизни у детей, больных острым лейкозом, которым не подобрано адекватное лечение, неблагоприятный – летальный исход наступает в 100% случаев. При применении современной химиотерапии течение болезни без рецидивов наблюдается у 50-60% детей. О выздоровлении можно говорить через 6-7 лет жизни без рецидивов.
Наиболее опасное осложнение лейкемии – инфильтрация головного мозга, нервных стволов и мозговых оболочек. Признаками нейролейкоза являются: тошнота, головные боли, головокружения, ригидность затылочных мышц, диплопия. Инфильтрация вещества спинного мозга проявляется нарушением чувствительности, парапарезом ног, тазовыми расстройствами.
Диета при лейкозе
Специальной диеты при лейкемии не существует. Питание должно быть полноценным, так как патологический процесс, протекающий в организме, приводит к ослаблению иммунной системы. Чтобы костный мозг продуцировал здоровые клетки крови, ему необходим белок в большом количестве, углеводы, жиры, витамины, микро- и макроэлементы. Поэтому в ежедневный рацион ребенка должны входить фрукты, ягоды и овощи. Полезны свежевыжатые соки из граната, моркови и свеклы.
Из-за анемии нужно употреблять продукты, богатые железом. Желательно ограничить:
- жирную рыбу;
- жирные молочные продукты (могут привести к нарушению метаболизма);
- сдобу, сладости;
- жареное и копченое.
Свинину заменить индейкой или курицей.
Причины возникновения хронического лейкоза и возможность его предотвращения
В настоящее время известны некоторые факторы риска, связанные с развитиемразвитием хронического лейкоза. Так, воздействие высоких доз радиации при взрыве атомной бомбы или аварии на атомном реакторе повышает риск хронического миелоидного лейкоза, но не хронического лимфоцитарного лейкоза.
Длительный контакт с гербицидами или пестицидами среди сельских жителей может повысить риск возникновения хронического лимфоцитарного лейкоза.
Высоковольтные линии передач, возможно, являются фактором риска развития лейкоза.
У большинства больных лейкозом не выявлены факторы риска, поэтому не существует способов предотвращения этого заболевания. Исключение составляет курение, которое повышает риск возникновения лейкоза.
Причины лейкоза у детей
В основе патологии лежит мутация в костном мозге, которая запускает появление бластов. На развитие лейкемии влияют такие группы причин:
- Наследственность – под влиянием ретровирусов появляются мутантные гены. Они передаются от родителей и становятся активны уже у новорожденного. Лейкоз развивается, когда снижается иммунитет. Риск появления лейкемии у ребенка, братья и сестры которого имеют эту патологию, повышен. В случае близнецов он составляет 25%.
- Вирусное инфицирование – микроб встраивается в геном клетки после частых рецидивов ОРВИ, ветрянки, мононуклеоза. Так появляются онкогены и образуются опухоли. Особую опасность представляют болезни, которые поражают нервную систему. Теорию доказали опыты на животных.
- Радиационное излучение – оказывает влияние на лиц, которые находились рядом при взрывах на атомной станции, техногенных авариях. Теорию подтверждают частые случаи лейкоза на Хиросиме и в Чернобыле.
Факторы, повышающие риск развития детского лейкоза
Рак крови часто наблюдается у лиц с первичным иммунодефицитом и другими врожденными патологиями:
- синдромы Ли-Фраумени, Блума, Клайнфельтера;
- болезнь Дауна;
- анемия Фанкони;
- полицитемия.
Риск развития детского лейкоза повышается при влиянии на беременную таких факторов:
- частое облучение во время рентгена, томографии;
- алкоголь, наркотики.
Вторичный лейкоз у ребенка развивается под воздействием таких причин:
- лучевая терапия и прием цитостатиков при лечении другой онкологии;
- пассивное курение;
- лекарства, которые изменяют состояние костной ткани;
- постоянное излучение от компьютера.
Как выявить лейкоз у ребенка – диагностика
Подозрения на лейкоз у ребенка обычно возникают у педиатра. Дальнейшим обследованием и лечением маленького пациента занимается онкогематолог.
- исследование костного мозга;
- исследование периферической крови.
- анемию;
- ретикулоцитопению (невысокое содержание молодых эритроцитов);
- тромбоцитопению (сниженное количество тромбоцитов);
- высокую СОЭ;
- бластемию (выход бластных клеток в периферическую кровь);
- лейкопению (невысокое содержание лейкоцитов в крови);
- полное отсутствие эозинофилов и базофилов.
Классическим симптомом лейкоза у детей является феномен «лейкемического провала», для которого характерно отсутствие промежуточных форм между зрелыми и бластными клетками.
- Стернальная пункция. Процедура выполняется под местной анестезией и направлена на оценку состояния костномозгового кроветворения. Пациент лежит на спине. Иглу Кассирского со специальным предохранительным щитком, исключающим повреждение органов средостения, вводят на уровне 2-3 ребра по средней линии.
- Исследование миелограммы. Для забора диагностического материала выполняется пункция грудины на уровне 2-3 межреберья. Врач использует иглу с предохранителем, поэтому повреждение внутренних органов исключено. Если ребенку нет двух лет, образец костного мозга получают, пунктируя большеберцовую кость (прокол выполняется в верхней трети по внутренней поверхности).
- проводятся иммунологические, цитохимические и цитогенетические исследования;
- назначаются консультации офтальмолога, невролога;
- осуществляется люмбальная пункция (введя пункционную иглу в подпаутинное пространство спинного мозга, врач берет ликвор (спинномозговую жидкость) для дальнейшего ее изучения);
- проводятся рентгенография черепа, офтальмоскопия (исследование структур глаза);
- осуществляется исследование цереброспинальной жидкости.
По показаниям проводятся: УЗИ печени, селезенки, лимфатических узлов, слюнных желез, мошонки у мальчиков. С целью выявления метастазов ребенку назначается компьютерная томография.
Во время диагностических мероприятий важно дифференцировать лейкемию от коклюша, туберкулеза, цитомегаловирусной инфекции, инфекционного мононуклеоза, сепсиса
Причины лейкоза у детей
Доказано, что острый лейкоз – «клональная» патология. В результате мутационного процесса, происходящего в кроветворной клетке, происходит сбой ее дифференцировки на стадии незрелых форм (бластов) с дальнейшим их разрастанием (пролиферацией). Образуется злокачественная опухоль, замещающая собой костный мозг и препятствующая нормальному кроветворению. Бласты начинают выходить из костного мозга, попадают в кровь и разносятся по всему организму. Развивается лейкемическая инфильтрация органов и тканей.
Происхождение опухолевых клеток от одной мутировавшей клетки доказывает тот факт, что все они имеют идентичные морфологические, биохимические и иммунологические признаки. Но каковы причины лейкемии у детей и откуда берется клетка-мутант, ученые так до конца и не выяснили.
Считается, что запустить патологический процесс в детском организме могут факторы:
- наследственная предрасположенность (если кто-то из родственников болел лейкозом, заболевание может проявиться в следующих поколениях);
- генетические нарушения (синдром Дауна, синдром Ли-Фраумени, нейрофиброматоз и др.);
- радиоактивное воздействие на организм ребенка (техногенные аварии, атомные взрывы);
- повышенная солнечная инсоляция, обусловленная озоновыми дырами;
- плохая экологическая обстановка;
- пассивное курение (ребенок постоянно вдыхает воздух с содержащимися в нем продуктами курения);
- нарушение структуры ДНК, спровоцированное вирусными инфекциями.
Диета при лейкозе
Специальной диеты при лейкемии не существует. Питание должно быть полноценным, так как патологический процесс, протекающий в организме, приводит к ослаблению иммунной системы. Чтобы костный мозг продуцировал здоровые клетки крови, ему необходим белок в большом количестве, углеводы, жиры, витамины, микро- и макроэлементы. Поэтому в ежедневный рацион ребенка должны входить фрукты, ягоды и овощи. Полезны свежевыжатые соки из граната, моркови и свеклы.
Из-за анемии нужно употреблять продукты, богатые железом.
- жирную рыбу;
- жирные молочные продукты (могут привести к нарушению метаболизма);
- сдобу, сладости;
- жареное и копченое.
Свинину заменить индейкой или курицей.
Диета при лейкозе
Специальной диеты при лейкемии не существует. Питание должно быть полноценным, так как патологический процесс, протекающий в организме, приводит к ослаблению иммунной системы. Чтобы костный мозг продуцировал здоровые клетки крови, ему необходим белок в большом количестве, углеводы, жиры, витамины, микро- и макроэлементы. Поэтому в ежедневный рацион ребенка должны входить фрукты, ягоды и овощи. Полезны свежевыжатые соки из граната, моркови и свеклы.
Из-за анемии нужно употреблять продукты, богатые железом.
- жирную рыбу;
- жирные молочные продукты (могут привести к нарушению метаболизма);
- сдобу, сладости;
- жареное и копченое.
Свинину заменить индейкой или курицей.
Лечение лейкоза у детей
Дети, у которых диагностирован лейкоз, проходят стационарное лечение в специализированных учреждениях онкогематологического профиля. Чтобы избежать инфекционных осложнений, каждый ребенок находится в изолированном боксе, где создаются условия, максимально приближенные к стерильным. Много внимания уделяется питанию – оно обязательно должно быть хорошо сбалансированным, полноценным.
Лечение лейкоза предусматривает одновременное использование нескольких лекарственных средств (полихимиотерапия) и нацелено на уничтожение лейкозного клона. Лечебные схемы, соблюдаемые онкологами при лимфобластных и миелобластных острых лейкозах, разные. Их отличие состоит в комбинации химиопрепаратов, оптимальных дозах и способах введения лекарств.
- Сначала делается все необходимое для достижения клинико-гематологической ремиссии.
- Потом полученные результаты закрепляются (этап консолидации).
- После проводится поддерживающая терапия, профилактика/лечение осложнений.
- вакцины БЦЖ (против туберкулеза);
- лейкозных клеток;
- интерферонов;
- противооспенной вакцины;
- иммунных лимфоцитов и пр.
Из наиболее перспективных методов лечения детского лейкоза, к которым прибегают врачи сегодня, – трансплантация пуповинной крови, костного мозга, стволовых клеток.
- переливание тромбоцитарной и эритроцитарной массы;
- антибиотикотерапия;
- гемостатическая терапия;
- дезинтоксикационные мероприятия.
Прогноз
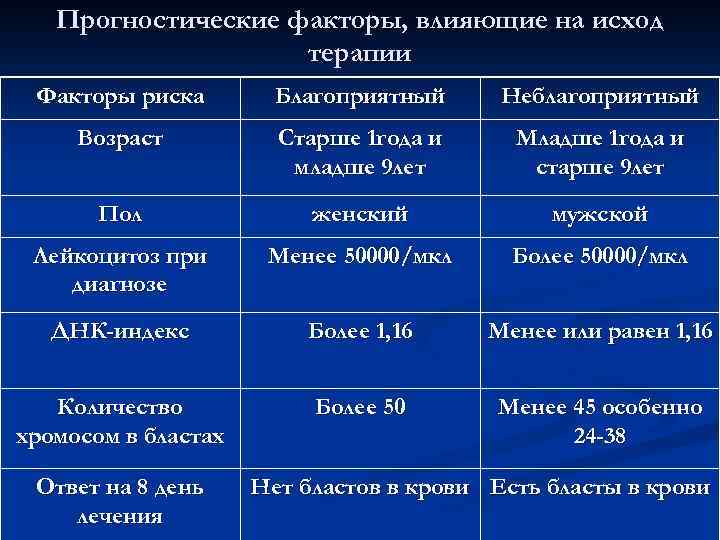
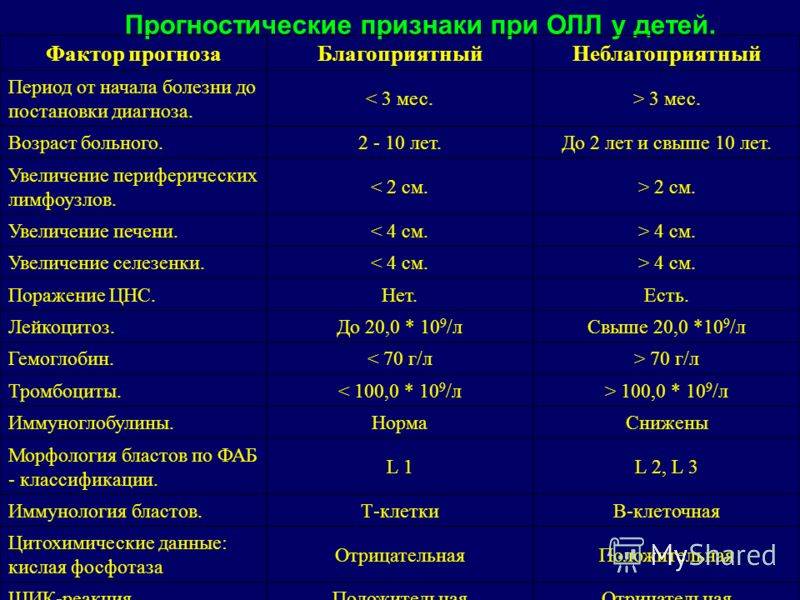
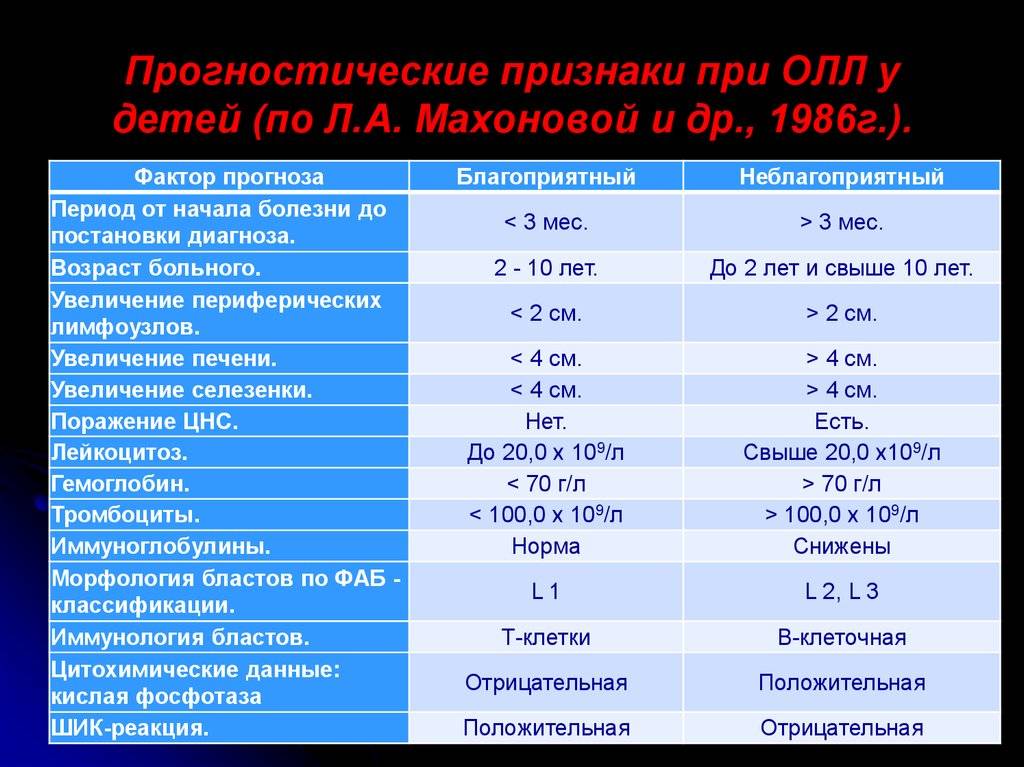
- возраста, в котором возникло заболевание;
- стадии, на которой оно было диагностировано;
- индивидуальных особенностей организма;
- наличия сопутствующих заболеваний;
- работы иммунной системы.
- заболели в промежуток от рождения до 2 лет и от 10 лет;
- у которых выявлен нейролейкоз в момент постановки диагноза;
- которые болеют лимфаденопатией и гепатоспленомегалией.
Чем раньше начато лечение, тем лучших результатов можно достичь. Стойкой ремиссии и полного выздоровления часто удается добиться у пациентов (особенно девочек), которые болеют в период с 2 до 10 лет лимфобластным лейкозом типа L1.
Как классифицируются острые лейкозы у взрослых?
При большинстве опухолей выделяют стадии заболевания (I, II, III и IV), которые основаны на размерах опухоли и ее распространенности.
Такое стадирование не подходит к лейкозам, потому что лейкоз – заболевание клеток крови, при котором обычно не образуется опухолевое образование.
Лейкоз поражает весь костный мозг и во многих случаях к моменту диагностики уже вовлекает в процесс другие органы. При лейкозе лабораторные исследования опухолевых клеток позволяют уточнить их характеристики, которые помогают в оценке исхода (прогноза) заболевания и выборе тактики лечения.
Выделено три подтипа острого лимфобластного лейкоза и восемь подтипов острого миелоидного лейкоза.
РАЗЛИЧНЫЕ ТИПЫ ЛЕЙКОЗОВ.
Различают четыре основных типа лейкозов:
острый по сравнению с хроническим
лимфобластный по сравнению с миелоидным
“Острый” означает быстро развивающийся. Хотя клетки растут быстро, они не способны созревать должным образом.
“Хронический” означает состояние, когда клетки выглядят зрелыми, но, на самом деле, они патологические (измененные). Эти клетки живут слишком долго и замещают некоторые типы лейкоцитов.
“Лимфобластный” и “миелоидный” указывает на два различных типа клеток, из которых возник лейкоз. Лимфобластный лейкоз развивается из лимфоцитов костного мозга, миелоидный лейкоз возникает из гранулоцитов или моноцитов.
Лейкоз может возникнуть как у детей, так и у взрослых, однако разные типы лейкозов преобладают в одной или другой группах.
Острый лимфобластный лейкоз (ОЛЛ)
– Встречается у детей и взрослых
– Чаще диагностируется у детей
– Составляет несколько более половины всех случаев лейкоза у детей
Острый миелоидный лейкоз (ОМЛ) (часто называется острым нелимфобластным лейкозом)
– Поражает детей и взрослых
– Составляет менее половины всех случаев лейкоза у детей
Хронический лимфоцитарный лейкоз (ХЛЛ)
– Встречается только у взрослых
– Выявляется в два раза чаще хронического миелоидного лейкоза (ХМЛ)
Хронический миелоидный лейкоз (ХМЛ)
– В основном поражает взрослых и очень редко выявляется у детей
– Диагностируется в два реже ХЛЛ.
Химиотерапия хронического лейкоза:
В настоящее время препаратом выбора при ХЛЛ являются флударабин и флударабинсодержащие режимы. Схема FCR (флударабин, циклофосфамид, ритуксимаб) является стандартом терапии 1-й линии у молодых пациентов без тяжелой сопутствующей патологии. Хлорамбуцил (лейкеран), в настоящее время остаются стандартом стартовой терапии у пациентов преклонного возраста. Увеличение показателей выживаемости без прогрессирования может быть достигнуто путем добавления к хлорамбуцилу ритуксимаба.
Препарат Бендамустин, вследствие своей низкой токсичности иногда является единственной возможностью терапии у пожилых пациентов, а также больных с сопутствующей патологией.
Таргетная (избирательная, точечная) терапия ХЛЛ: Важным шагом в разработке новых методов терапии при ХЛЛ стало добавление к флударабин-содержащим режимам моноклональных антител к антигену CD20 (ритуксимаб, обинотузумаб). В настоящее время лечение большинства пациентов проводится с использованием моноклональных анти-CD-20-антител.
Диета при лейкозе
Специальной диеты при лейкемии не существует. Питание должно быть полноценным, так как патологический процесс, протекающий в организме, приводит к ослаблению иммунной системы. Чтобы костный мозг продуцировал здоровые клетки крови, ему необходим белок в большом количестве, углеводы, жиры, витамины, микро- и макроэлементы. Поэтому в ежедневный рацион ребенка должны входить фрукты, ягоды и овощи. Полезны свежевыжатые соки из граната, моркови и свеклы.
Из-за анемии нужно употреблять продукты, богатые железом.
- жирную рыбу;
- жирные молочные продукты (могут привести к нарушению метаболизма);
- сдобу, сладости;
- жареное и копченое.
Свинину заменить индейкой или курицей.