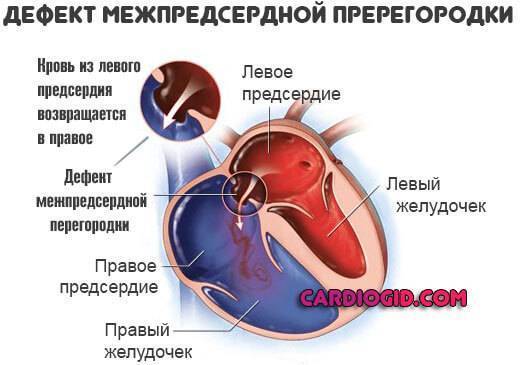
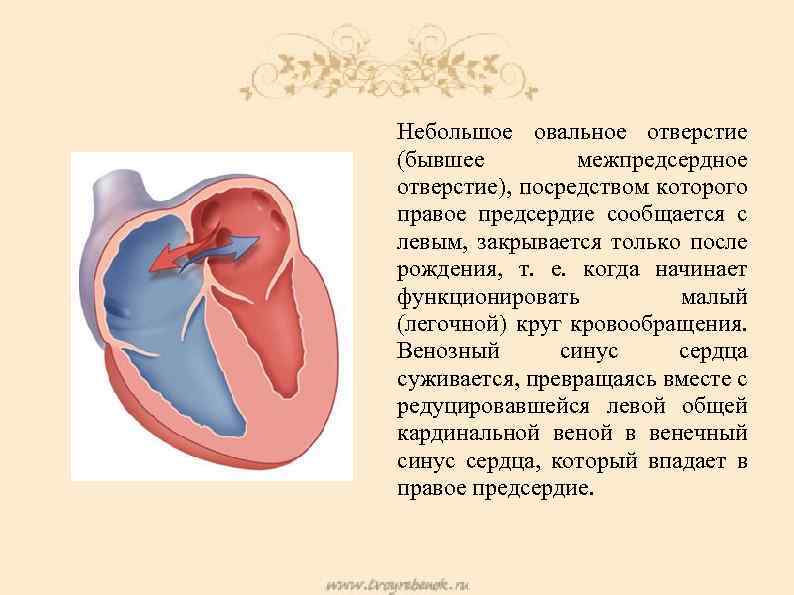
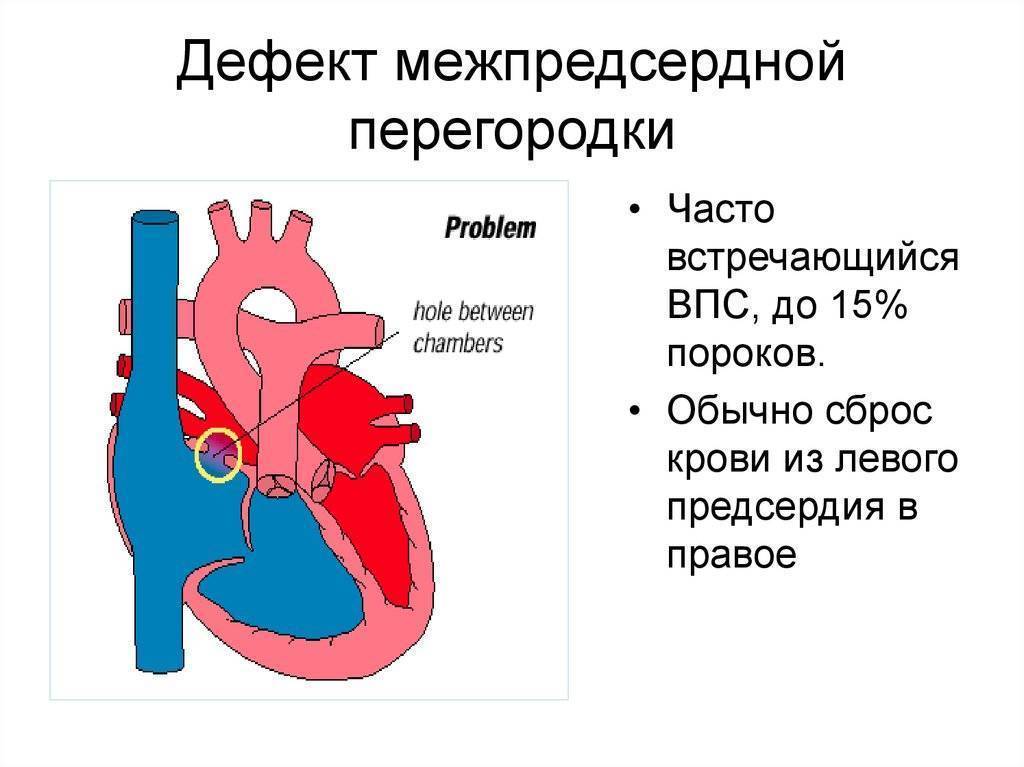
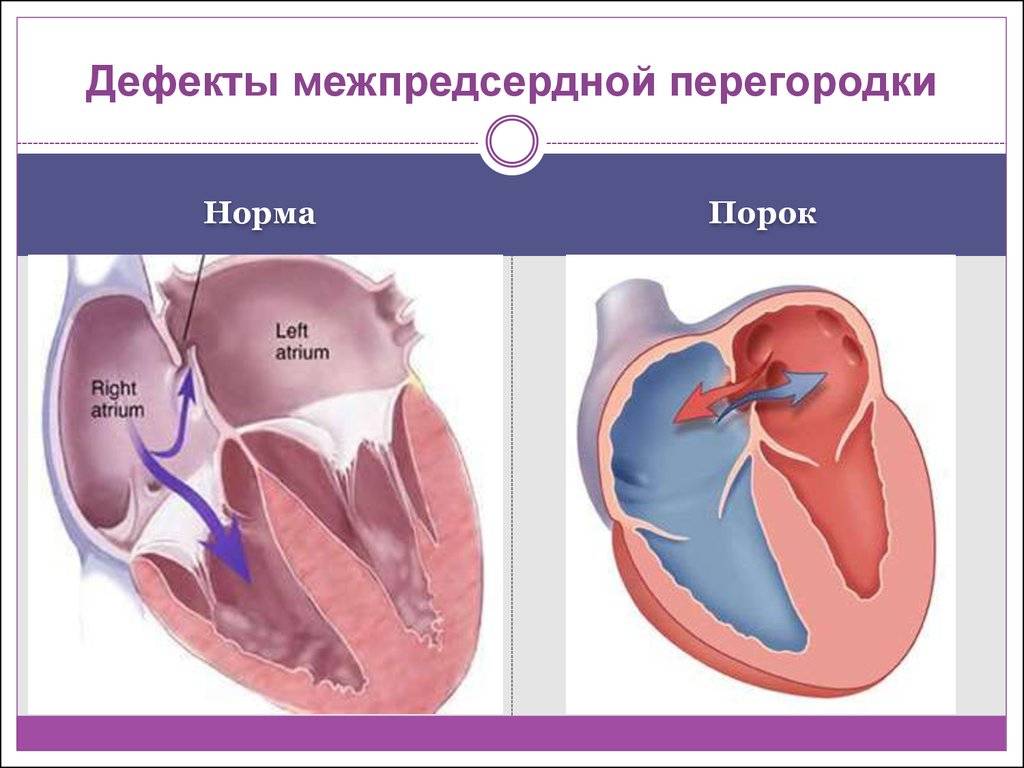
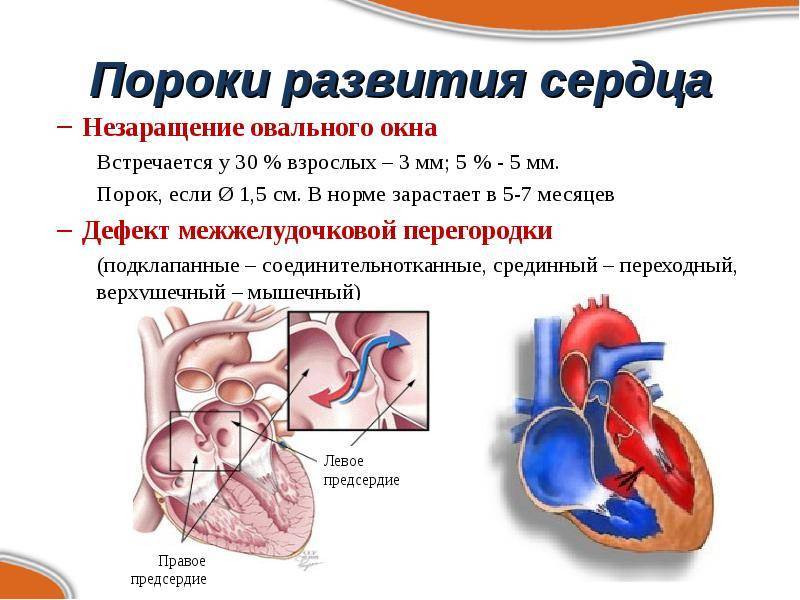
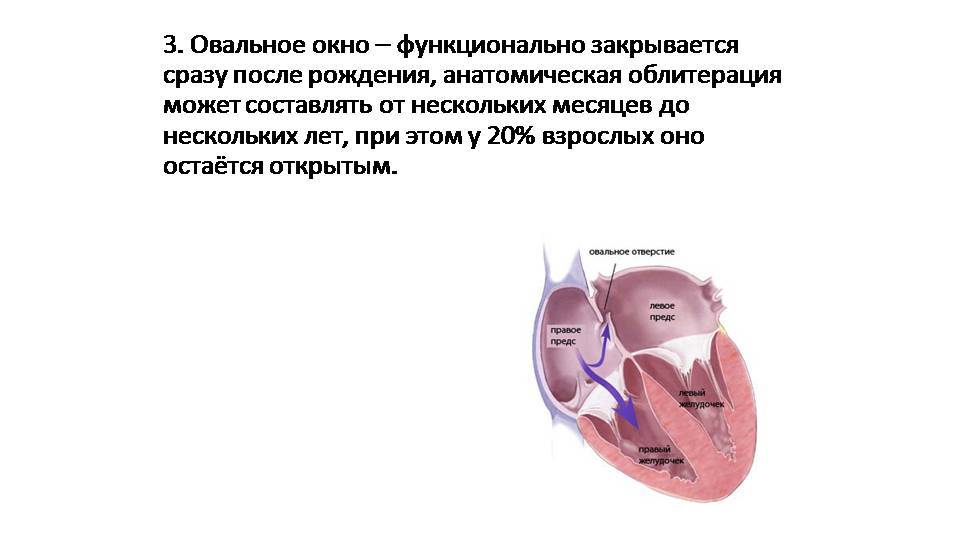
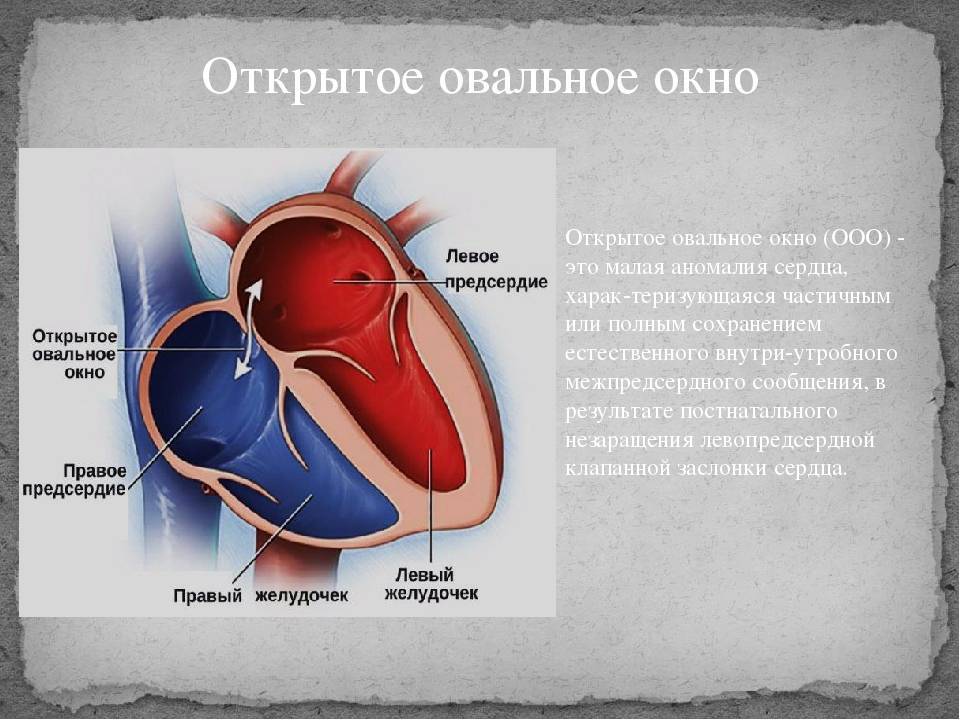
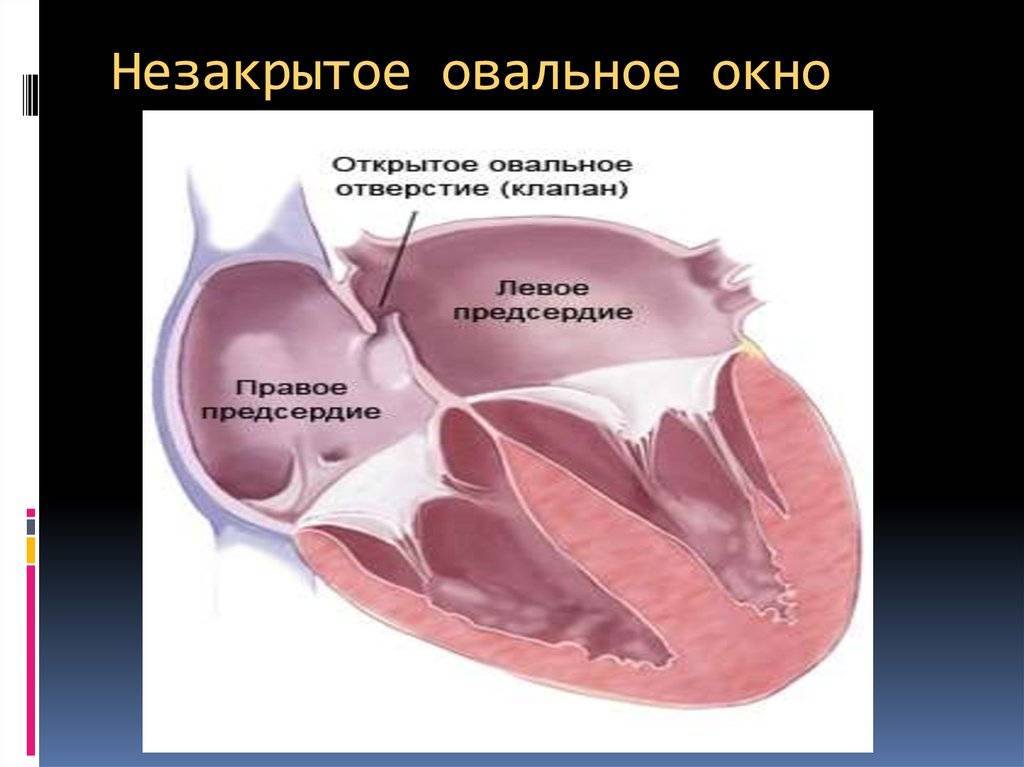
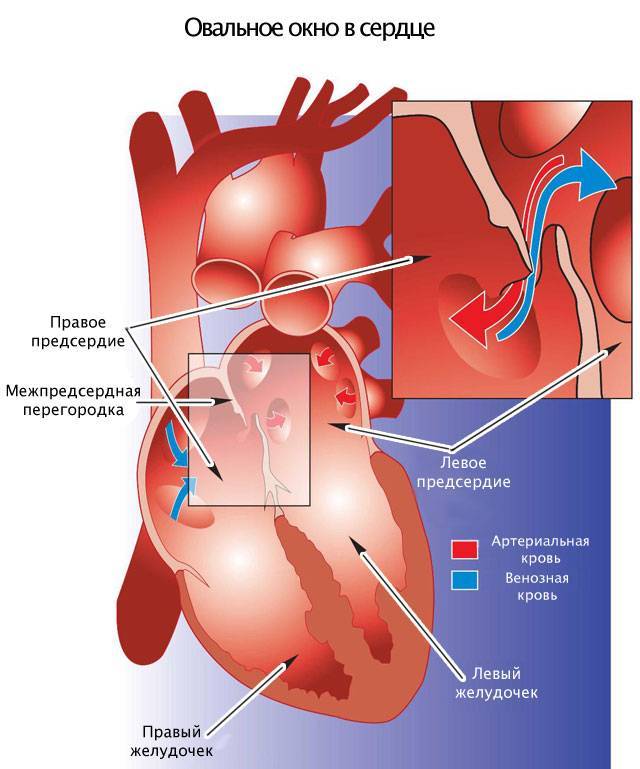
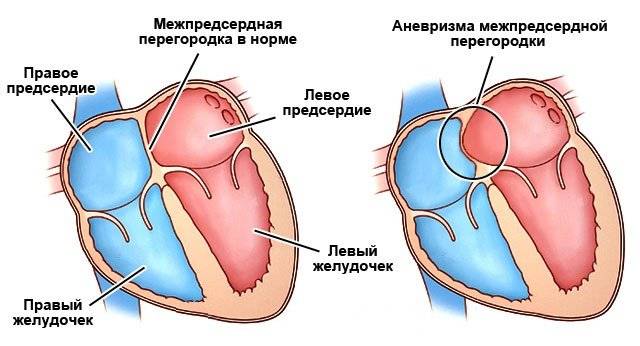
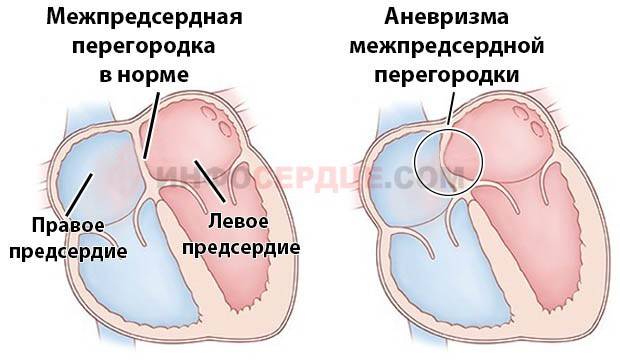
Является ли патологией?
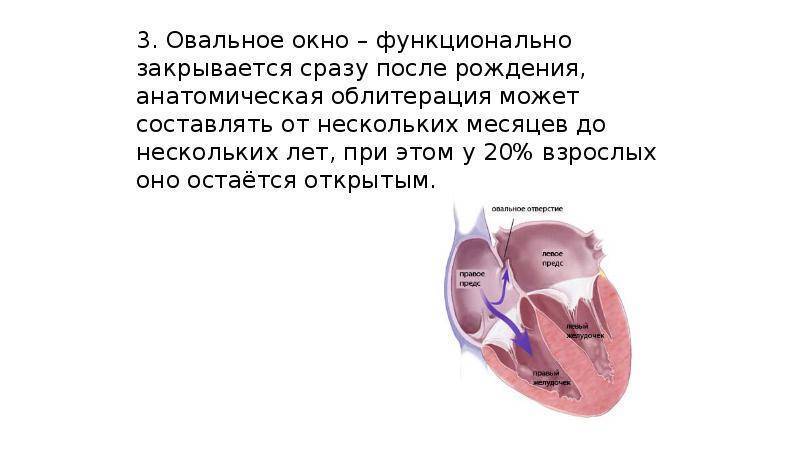
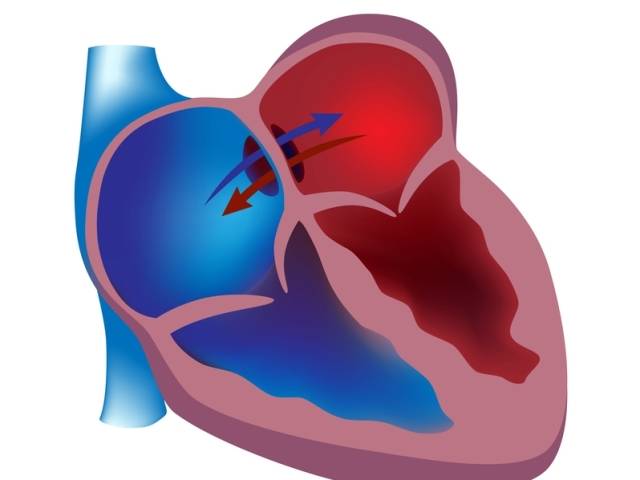
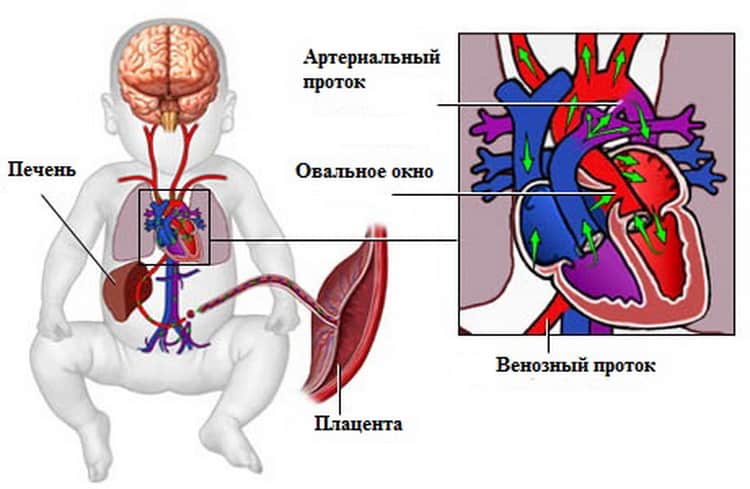
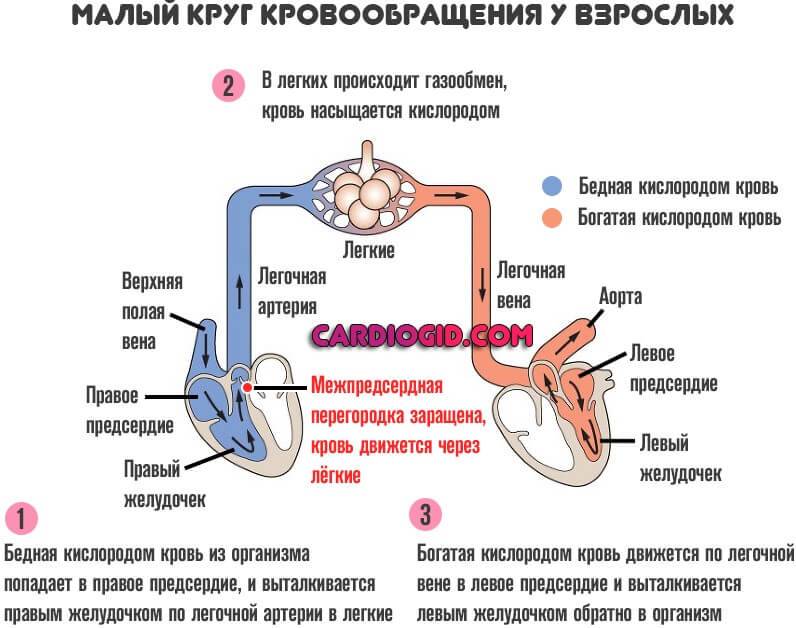
С рождением малыша и первым криком (вдохом) легкие расправляются, изменяется градиент давления между камерами сердца, происходит захлопывание эмбрионального окошка. В дальнейшем на этом месте разрастается соединительная ткань, остается только ямка.
Много ситуаций, когда процесс закрытия затягивается. Открытым отверстие остается до 2 лет у 50% малышей, до 5 лет у 25% детей. Примерно каждый четвертый-шестой взрослый в популяции может спокойно жить, не подозревая о наличии у себя подобной аномалии в сердце.
Основываясь на различных исследованиях, врачи сошлись во мнении, что основополагающим критерием для настороженности при наличии сообщения между предсердиями является не факт наличия дефекта, а возраст пациента, клиническая картина и размер самого открытого отверстия.
Лечение
Если размеры щели у детей до 3-5 лет не превышают 5 мм, то особого лечения не назначается, достаточно профилактических осмотров раз в 3-6 месяцев, контроль УЗИ раз в год. При незакрытом окне у детей старше 5-летнего возраста говорят о патологии. При маленьком размере щели и отсутствии сопутствующих симптомов, а также дополнительных сердечных и хронических заболеваний других органов ребенок не нуждается в медикаментозном лечении или каких-либо хирургических вмешательствах.
Если овальное окно имеет размеры больше 5 мм, ребенка ставят на учет к кардиологу. При жалобах на дискомфорт или боли, частую одышку, утомляемость, прописывают прием поддерживающих препаратов.
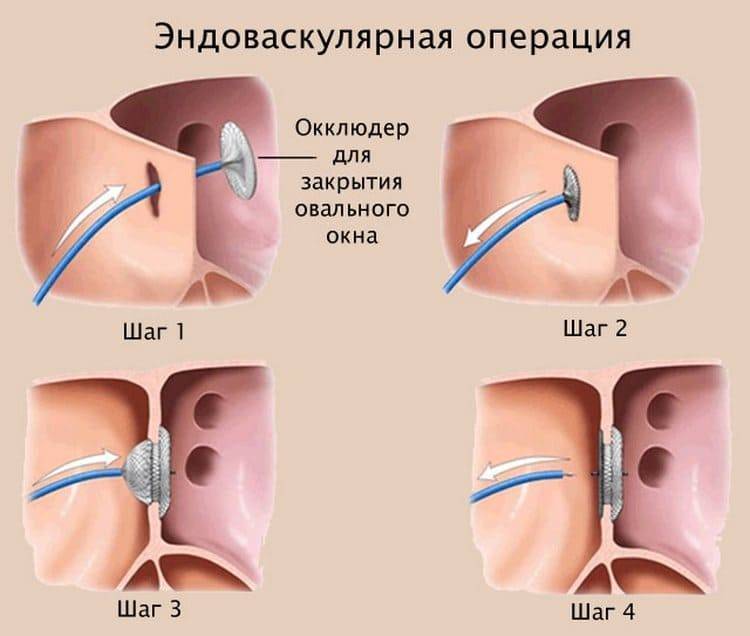
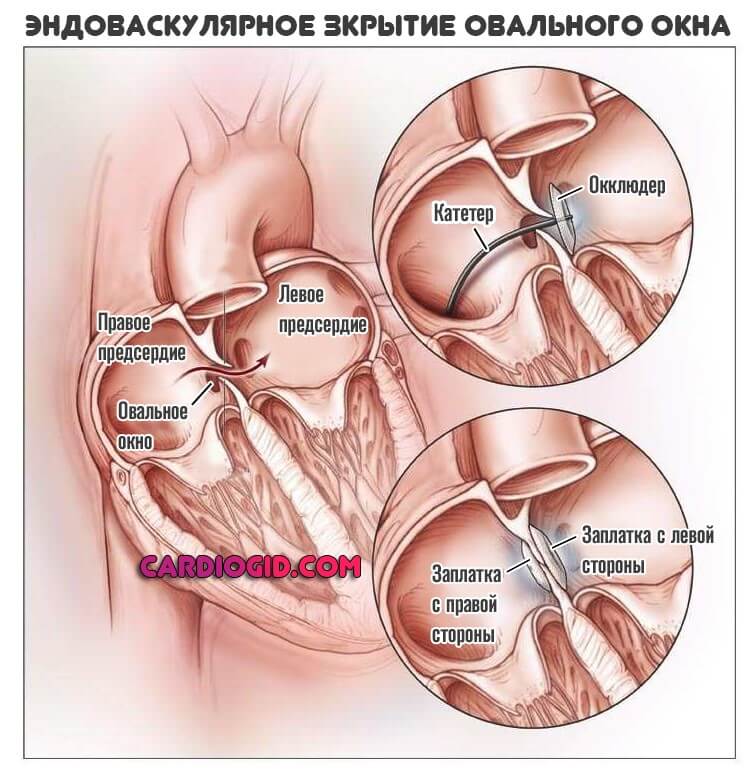
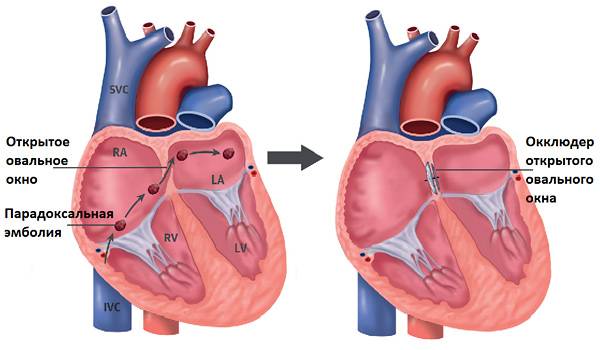
Если щель имеет большие размеры, что вызывает нарушение кровообращения, работы сердца, и, как следствие, сердечную недостаточность, ребенку показано оперативное лечение. Современные технологии позволяют провести операцию быстро и безболезненно, без вскрытия грудной клетки и прямого контакта с сердцем. В бедренную артерию устанавливается катетер, по нему к сердцу доставляется устройство (окклюдер), заменяющее клапан (по виду напоминает двусторонний зонтик). После установки и раскрытия окклюдер перекрывает открытое овальное окошко, налаживая функции и работу предсердий.
Мнение доктора Комаровского
Известный российский детский врач и телеведущий, доктор Евгений Комаровский, соглашается с тем фактом, что отверстие в сердце есть практически у каждого младенца. Его полное закрытие в процессе первого вздоха происходит у совсем небольшого процента малышей. В большинстве случаев на это требуется время. В половине случаев окно полностью зарастает до двух лет. Ближе к пятилетнему возрасту детей аномалия преимущественно самостоятельно исчезает, не причиняя ребенку никакого вреда.
У деток младше года отверстие встречается чаще, поскольку их легкие пока еще работают не в полном объеме. По мере того, как они будут раскрываться, давление внутри правого предсердия будет постепенно снижаться. В результате из-за разницы давлений клапан прижмется к стенке и начнет зарастать.
Доктор Комаровский особенно выделяет тот факт, что отверстие в сердечной перегородке неопасно для жизни и здоровья. Данная аномалия представляет собой одну из особенностей развития и в большинстве случаев протекает без симптомов, закрывается без помощи медиков.
При подозрении на проблему с визитом к врачу тянуть не стоит
Если у ребенка диагностировано данное заболевание, родителям не стоит паниковать. Риск того, что проблема перерастет в серьезную патологию, чрезвычайно мал. Тем не менее, до момента, пока ни произойдет зарастание клапана соединительной тканью, периодически необходимо обследовать малыша. Это позволит удержать ситуацию под контролем и своевременно принять необходимые меры, если вдруг что-то пойдет не так.
https://youtube.com/watch?v=94axUqciWb0
Принцип работы окклюдера
Впервые операция с помощью окклюдера была произведена в конце 80-х годов прошлого века – это был эксперимент на животных. Окклюдер – это специальное устройство, которое устанавливают через сосудистый доступ, а после установки оно выполняет функцию заплатки. Со временем техника выполнения таких операций совершенствовалась, и сейчас успешно применяется для лечения тысяч пациентов. Уже в 21 веке появилось множество модификаций и разновидностей окклюдеров для разных случаев.
Принцип работы устройства следующий: конструкция, раскрывающаяся подобно зонтику, заводится в нужное место через сосуд. После установки заплатки никаких других манипуляций не требуется. Окклюдер производят из сплавов металлов, давно применяемых в медицине – из никеля и титана, покрытых сверху специальным биосовместимым волокном. Материалы протестированы множество раз, они не вызывают аллергии. Устройство сконструировано таким образом, что центровка в отверстии перегородки происходит самостоятельно – задача врача довести окклюдер по сосудам до нужного места. Модель устройства подбирается в зависимости от конкретного дефекта – существуют разные модификации для лечения разных пороков сердца.
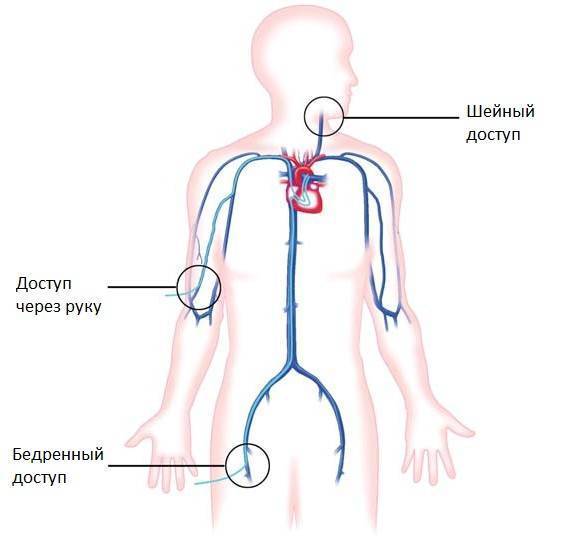
Доставка к сердцу производится с помощью катетера, который заводят в крупный сосуд – артерию или вену бедра. Размер окклюдера не больше 2,5 мм в диаметре, поэтому он спокойно проходит по сосудистому руслу. Устройство раскрывается только после установки в соответствующее положение рядом с дефектом перегородки.
Аномалии положения сердца плода
Среди аномалий расположения сердца выделяют эктопию сердца (размещение вне грудной клетки). К таким патологиям относят декстрокардию (смещение сердца в правую сторону относительно нормального положения) и мезокардию (расположение сердца не с левой стороны грудины, а по срединной линии тела).
Эктопия сердца у плода возникает на сроке 14-18 дней с момента зачатия мезадерма начинает развиваться неправильно, что вызывает неправильное срастание брюшной стенки. У плода либо отсутствует диафрагма вообще, либо нет диафрагмального сегмента перикарда.
Из-за отверстия в стенке между правым и левым желудочком слышны интракардиальные шумы. Также у плода эктопия сердца нередко сопровождается другими аномалиями — гидроцефалией, энцефалоцеле и пр.
Надо сказать, что существует высокая вероятность ошибочного диагноза по установки положения сердца. При тазовом предлежании плода на УЗИ сердца визуализируется справа, хотя на самом деле оно располагается в положенном месте.
В 71% случаев эктопия сердца вызывается плевральным выпотом, кистозным аденоматозным пороком развития лёгкого, диафрагмальной грыжей.
Различают четыре вида эктопии:
- абдоминальная (сердце находится в брюшине);
- грудная (сердце выходит наружу через дефекты грудины);
- торакоабдоминальная (пентада Кантрелла – сложнейшая патология, имеющая комплекс отклонений от нормы);
- шейная (сердце смещается в область сердца).
Грудная эктопия встречается в 55-60% случаев, торакоабдоминальная — в 38%, шейная — почти в 3%. Выживаемость составляет около 10%. В большинстве случаев при эктопии младенец либо рождается мёртвым, либо умирает сразу после рождения.
Патология сопровождается смещением других внутренних органов, которые не защищены от механических повреждений и подвержены инфекциям и вирусам больше обычного.
Часто задаваемые вопросы
Среднее время пребывания в стационаре 3-4 дня. Как правило, в день поступления утром вы проходите обследование, включающее в себя клинический и биохимический анализ крови (приезжать нужно натощак), делаете рентгеновский снимок, ЭКГ, ультразвуковое исследование сердца и консультацию кардиолога и кардиохирурга. Если все показатели в норме, на следующий день проводится операция по устранению порока. На третий день мы проводим контрольные исследования и выписываем Вас.
Для госпитализации в наш стационар вам понадобится паспорт или свидетельство о рождении ребенка.
Если пациент детского возраста, нужна справка о санэпидокружении (о том, что в последнее время ребенок не контактировал с инфицированными больными), которую вы получите в поликлинике по месту жительства.
Желательно иметь при себе предыдущие консультативные заключения, ЭКГ и рентгеновский снимок органов грудной.
Направление от кардиолога по месту жительства НЕ ТРЕБУЕТСЯ. Вы можете приехать на консультацию и последующее лечение в порядке самообращения. Если Вам более 30 лет или вы ощущали перебои в работе сердца, желательно провести холтеровское мониторирование по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня.
Если вы страдаете хроническим гастритом, язвенной болезнью желудка или двенадцатиперстной кишки необходимо сделать фиброгастродуоденоскопию. В случае подтверждения заболевания, Вам необходимо пройти курс лечения по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня в случае отсутствия язв и эррозий.
Как правило, длительность операции в пределах 1-1,5часа. Но при сложных анатомических вариантах время операции может увеличится.
Всем взрослым пациентам операция проводится под местной анестезией. Пациент может наблюдать за ходом операции и общаться с персоналом. Исключение составляют пациенты с дефектом межпредсердной перегородки, которым во время операции требуется контроль транспищеводного УЗИ и для комфорта пациента операция проводится в состоянии медикаментозного сна. Все эндоваскулярные операции у детей и мнительных пациентов проводятся под общей анестезией.
Самый неприятный момент – это укол местного анестетика в паховую область. Затем болевая чувствительность полностью исчезает.
Через 3-6 месяцев имплантированные устройства полностью прорастают своими клетками – покрываются эндотелием и их уже не отличить от внутренней поверхности сердца. Все устройства выполнены из высокотехнологичного медицинского сплава, который не вызывает реакций отторжения или аллергических реакций.
Нет, установленные устройства не ощущаются.
Да, на КТ ограничений нет. На МРТ производители имплантов гарантируют безопасность при 1,5 и 3 Тесла. Перед обследованием обязательно сообщите радиологу о том, что у Вас установлен внутрисердечный имплант.
Необходимо ограничить сильную физическую нагрузку на 6 месяцев. Необходима профилактика респираторных инфекций, тонзиллита, кариеса. В случае, если заболевание начало развиватьс я, в схему лечения нужно включить антибактериальные препараты, после консультации с врачом. В течении первого месяца после операции необходимо также ограничить половую жизнь.
Немедленно вызовите скорую помощь, указав по телефону какой вид операции Вы перенесли. Затем перезвоните врачу, который делал операцию.
Причины и факторы риска
Основной причиной незаращения овального окна служит генетический фактор. Чаще всего аномалия встречается у людей с предрасположенностью к дисплазии соединительной ткани, которая передается по наследству. Поэтому помимо овального окна у людей часто встречается и пролапс митрального клапана.
Существуют и другие причины, факторы риска развития открытого овального окна:
- прием во время беременности нестероидных противовоспалительных средств (диклофенак, ибупрофен, нимесулид и др), особенно в поздние сроки гестации (беременности);
- употребление алкоголя и никотина во время беременности;
- преждевременные роды.
Часто задаваемые вопросы
Среднее время пребывания в стационаре 3-4 дня. Как правило, в день поступления утром вы проходите обследование, включающее в себя клинический и биохимический анализ крови (приезжать нужно натощак), делаете рентгеновский снимок, ЭКГ, ультразвуковое исследование сердца и консультацию кардиолога и кардиохирурга. Если все показатели в норме, на следующий день проводится операция по устранению порока. На третий день мы проводим контрольные исследования и выписываем Вас.
Для госпитализации в наш стационар вам понадобится паспорт или свидетельство о рождении ребенка.
Если пациент детского возраста, нужна справка о санэпидокружении (о том, что в последнее время ребенок не контактировал с инфицированными больными), которую вы получите в поликлинике по месту жительства.
Желательно иметь при себе предыдущие консультативные заключения, ЭКГ и рентгеновский снимок органов грудной.
Направление от кардиолога по месту жительства НЕ ТРЕБУЕТСЯ. Вы можете приехать на консультацию и последующее лечение в порядке самообращения. Если Вам более 30 лет или вы ощущали перебои в работе сердца, желательно провести холтеровское мониторирование по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня.
Если вы страдаете хроническим гастритом, язвенной болезнью желудка или двенадцатиперстной кишки необходимо сделать фиброгастродуоденоскопию. В случае подтверждения заболевания, Вам необходимо пройти курс лечения по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня в случае отсутствия язв и эррозий.
Как правило, длительность операции в пределах 1-1,5часа. Но при сложных анатомических вариантах время операции может увеличится.
Всем взрослым пациентам операция проводится под местной анестезией. Пациент может наблюдать за ходом операции и общаться с персоналом. Исключение составляют пациенты с дефектом межпредсердной перегородки, которым во время операции требуется контроль транспищеводного УЗИ и для комфорта пациента операция проводится в состоянии медикаментозного сна. Все эндоваскулярные операции у детей и мнительных пациентов проводятся под общей анестезией.
Самый неприятный момент – это укол местного анестетика в паховую область. Затем болевая чувствительность полностью исчезает.
Через 3-6 месяцев имплантированные устройства полностью прорастают своими клетками – покрываются эндотелием и их уже не отличить от внутренней поверхности сердца. Все устройства выполнены из высокотехнологичного медицинского сплава, который не вызывает реакций отторжения или аллергических реакций.
Нет, установленные устройства не ощущаются.
Да, на КТ ограничений нет. На МРТ производители имплантов гарантируют безопасность при 1,5 и 3 Тесла. Перед обследованием обязательно сообщите радиологу о том, что у Вас установлен внутрисердечный имплант.
Необходимо ограничить сильную физическую нагрузку на 6 месяцев. Необходима профилактика респираторных инфекций, тонзиллита, кариеса. В случае, если заболевание начало развиватьс я, в схему лечения нужно включить антибактериальные препараты, после консультации с врачом. В течении первого месяца после операции необходимо также ограничить половую жизнь.
Немедленно вызовите скорую помощь, указав по телефону какой вид операции Вы перенесли. Затем перезвоните врачу, который делал операцию.
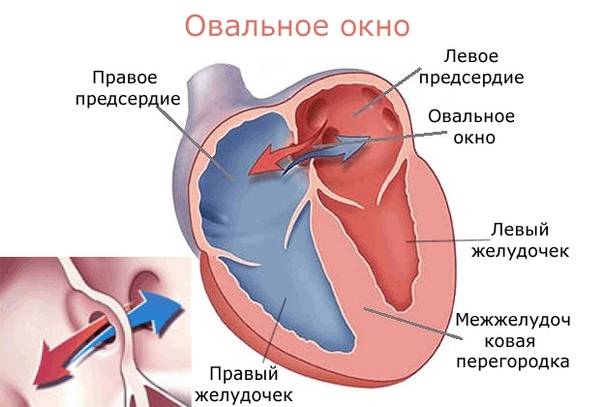
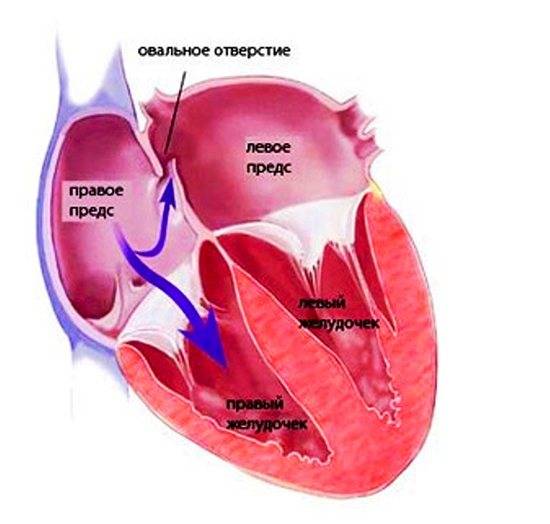
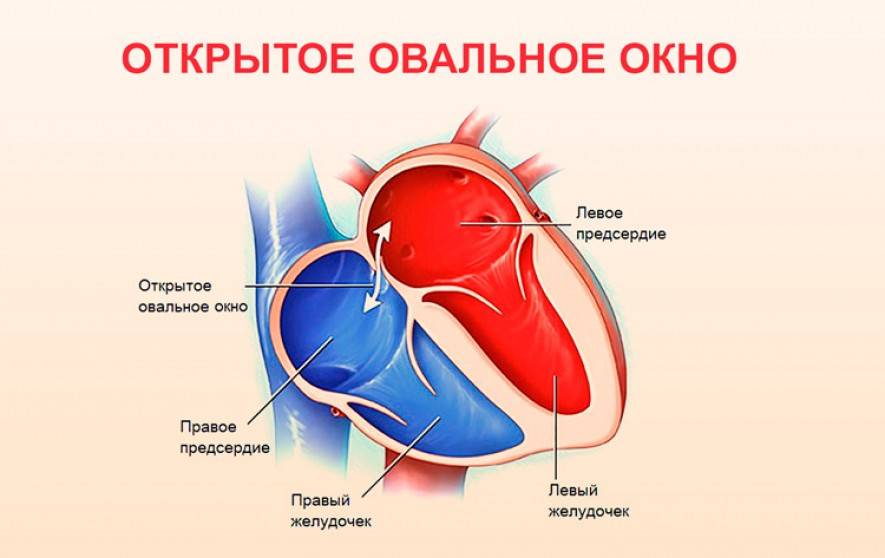
Что это
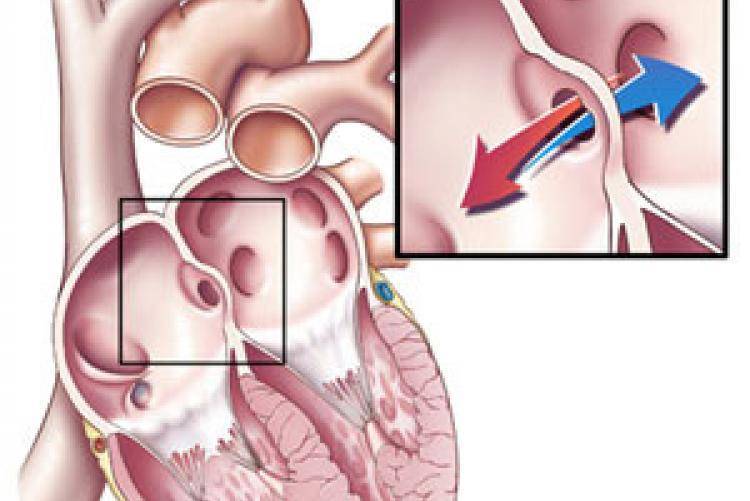
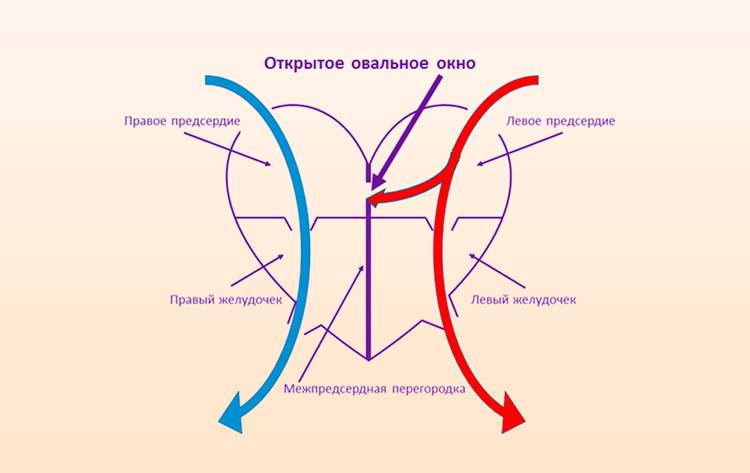
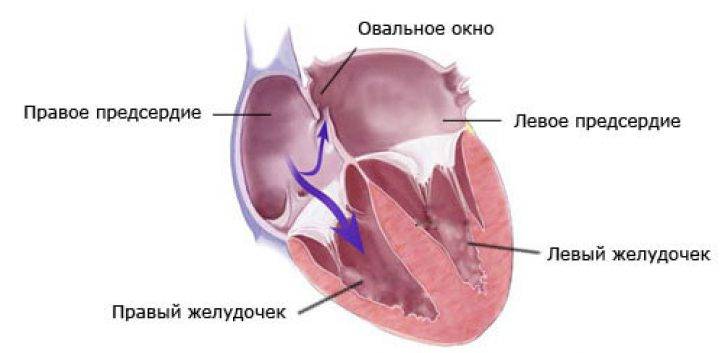
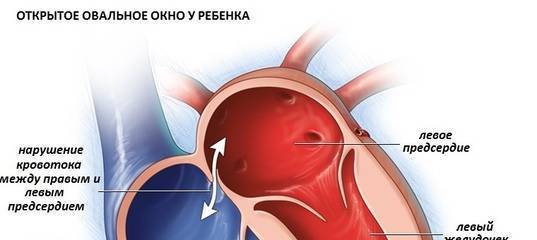
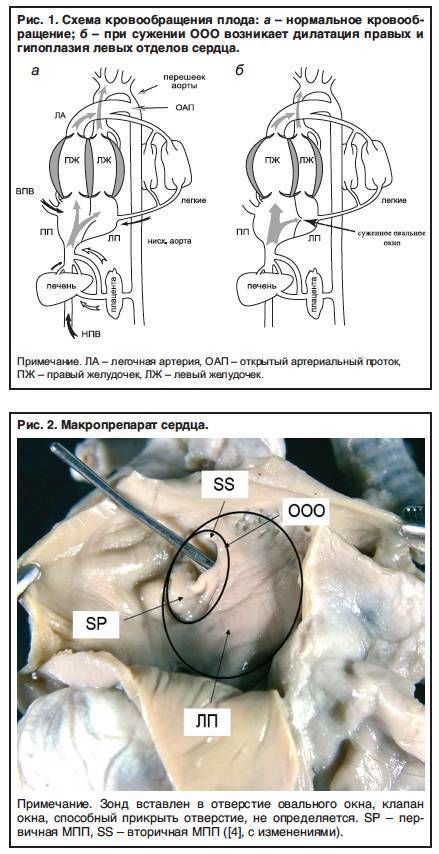
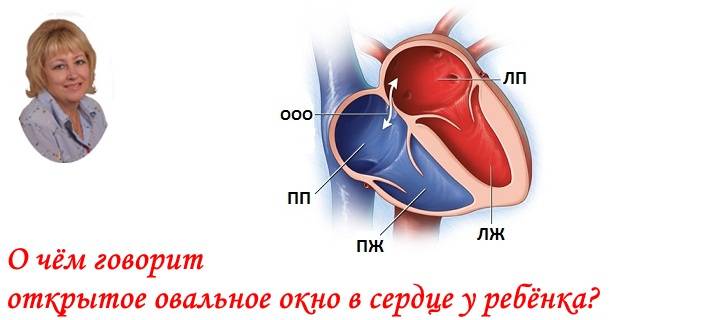
Так называют особенность строения перегородки внутри сердца, которая имеется у всех деток во время внутриутробного развития и зачастую выявляется у новорожденного. Все дело в том, что у плода сердце функционирует несколько иначе, чем у грудничка или взрослого.
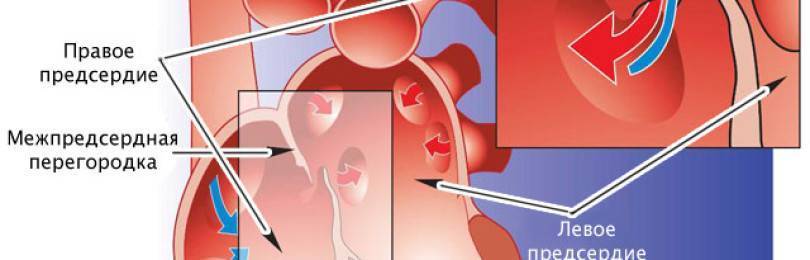
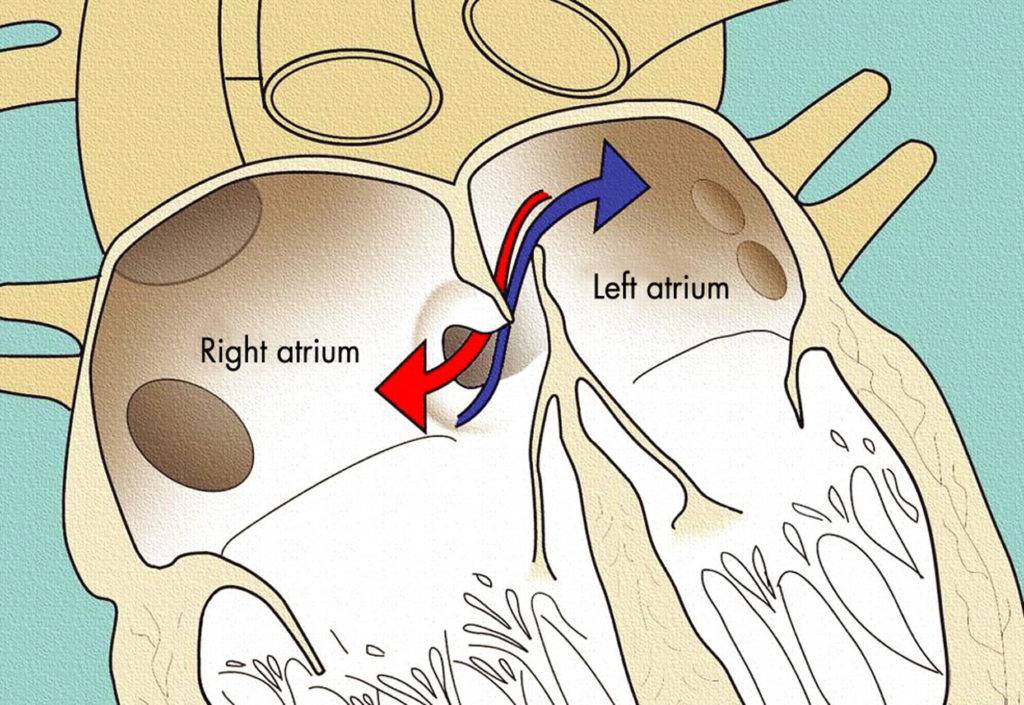
Такое окно от левого желудочка отделяет небольшой клапан, созревающий полностью к началу родов. Когда младенец совершает первый вдох и его легкие раскрываются, после чего к ним приливает кровь, что сопровождается повышением давления внутри левого предсердия. В этот момент происходит закрывание овального окна клапаном, а далее он постепенно срастается с перегородкой
Если окно закрывается раньше времени, еще внутриутробно, это грозит сердечной недостаточностью и даже гибелью ребенка, поэтому наличие отверстия важно для плода
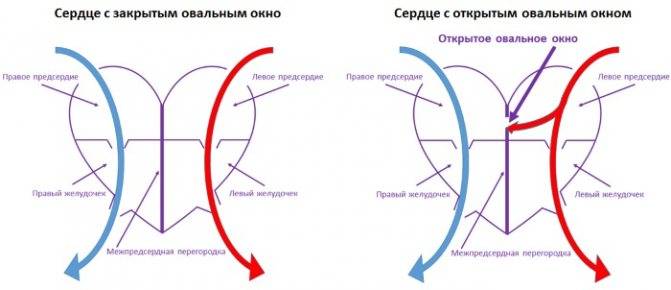
Закрытие окна происходит у разных деток по-разному. У одних клапан прирастает к нему сразу после появления на свет, у других – в течение первого года, у третьих – к 5-летнему возрасту. В некоторых случаях размеры клапана недостаточны для закрывания всего овального окна, из-за чего отверстие остается незначительно открытым на всю жизнь, а кровь в небольшом объеме периодически из малого круга сбрасывается в большой круг кровообращения. Такую ситуацию наблюдают у 20-30% деток.
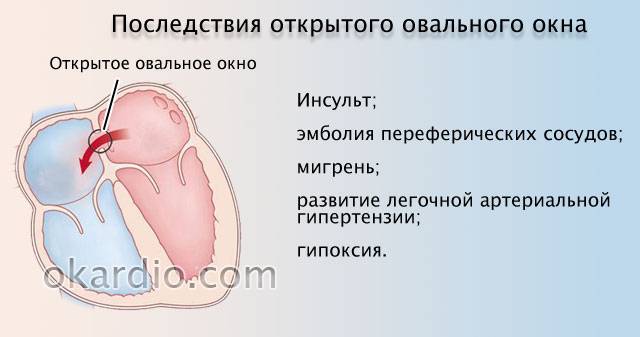
Когда это можно считать патологией?
Есть существенная разница между особенностью строения сердца и его патологией. Заслуживает особого внимания и тщательного медицинского наблюдения ребенок, размер окна сердца которого составляет более 2 мм.
Аномалия может долгие годы себя не проявлять, а может диагностироваться в младенческом возрасте
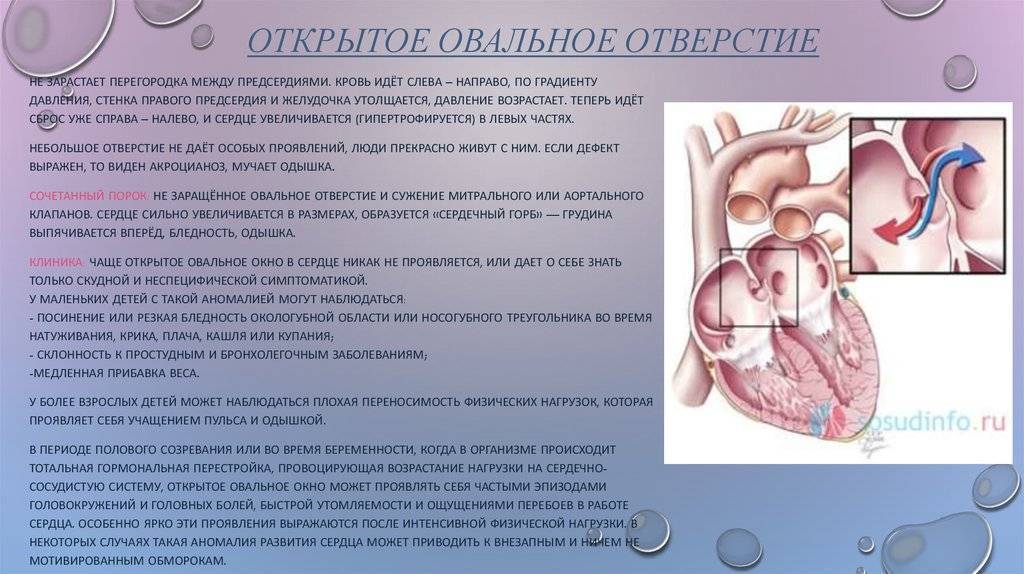
Что считается патологией? Перечень характерных симптомов у детей от 0 до 7 лет:
- шумы в сердце;
- частое прерывистое дыхание;
- учащенное сердцебиение;
- инертность и вялость малыша, слабость и быстрая утомляемость;
- замедленность развития;
- сильные головные боли, головокружение;
- обмороки, особенно при недостатке кислорода;
- одышка при физических нагрузках;
- посинение кожи на лице в области носогубного треугольника.
Причины открытого овального окна в сердце у новорожденных и взрослых
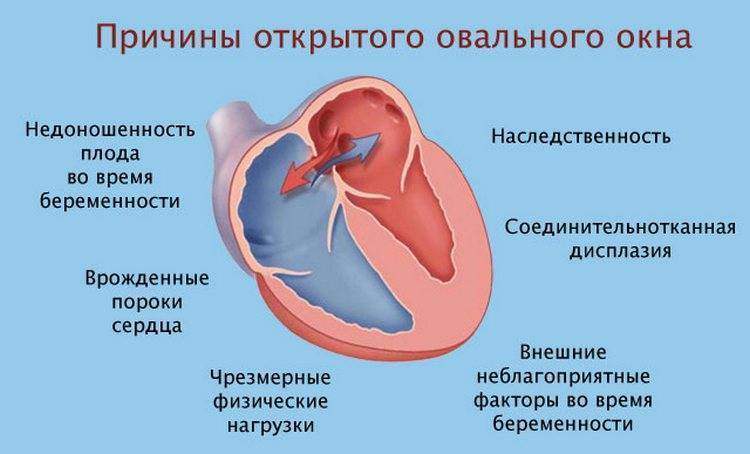
Причины, по которым овальное окно закрывается не полностью, до сих пор не выяснены. Считается, что возникновению заболевания способствуют:
- недоношенность;
- наследственная предрасположенность;
- соединительнотканная дисплазия;
- врожденный порок сердца;
- употребление алкоголя и курение в период вынашивания ребенка;
- воздействие на организм будущей матери факторов неблагоприятной среды.
Также из-за генетических факторов размер клапана может быть меньше диаметра овального отверстия. Тогда полное закрытие овального окна в сердце у ребенка становится невозможным.
Замечено, что патология сопровождает:
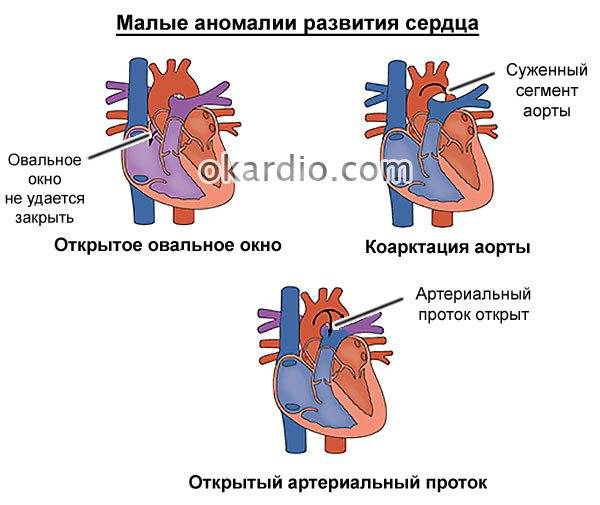
- пороки трикуспидального и митрального клапанов;
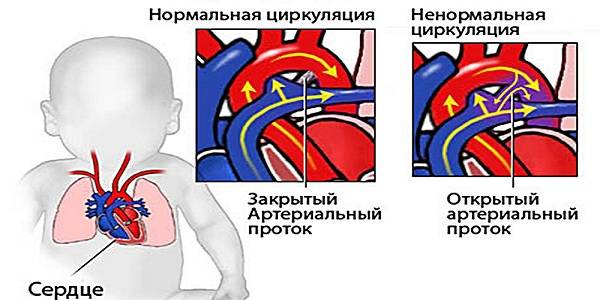
- открытый артериальный проток.
Открытое овальное окно в сердце у спортсменов может образовываться из-за серьезных физических нагрузок. Так, в группу риска попадают лица, занимающиеся атлетической гимнастикой, борьбой, тяжелой атлетикой. Особенно часто болезнь встречается у дайверов, водолазов, которые регулярно погружаются на большую глубину.
У больных тромбофлебитом малого таза или нижних конечностей с эпизодами тромбоэмболии легочной артерии в анамнезе из-за сокращения сосудистого русла легких повышается давление в правых отделах сердца. Как результат, формируется функционирующее открытое овальное окно.
Иными словами, болезнь не обязательно является врожденной. Она может развиваться из-за воздействия на организм неблагоприятных факторов.
Лучшие врачи по лечению открытого овального окна
10
Кардиолог
Терапевт
Врач высшей категории
Синягина Наталья Владимировна
Стаж 19
лет
Кандидат медицинских наук
Клиника здорового позвоночника Здравствуй!
г. Москва, ул. Люблинская, д. 108
Марьино
410 м
Братиславская
1.3 км
8 (499) 519-34-63
10
Кардиолог
Терапевт
Врач высшей категории
Сюмакова Светлана Александровна
Стаж 22
года
Кандидат медицинских наук
Медицинский центр Трастмед на Таганке
г. Москва, ул. А. Солженицына, д. 5, стр.1
Таганская
490 м
Марксистская
580 м
Таганская
730 м
8 (499) 116-81-39
9.6
Кардиолог
Терапевт
Пульмонолог
Врач высшей категории
Воронова Наталья Анатольевна
Стаж 16
лет
Кандидат медицинских наук
Евромедклиник
г. Москва, Сиреневый бульвар, д. 32а
Щелковская
900 м
Первомайская
980 м
8 (495) 185-01-01
9
Кардиолог
Терапевт
Ревматолог
Врач высшей категории
Профессор
Резван Владимир Владимирович
Стаж 33
года
Доктор медицинских наук
Евромедклиник
г. Москва, Сиреневый бульвар, д. 32а
Щелковская
900 м
Первомайская
980 м
8 (495) 185-01-01
9.7
Кардиолог
Врач функциональной диагностики
Аритмолог
Соколова Светлана Олеговна
Стаж 23
года
Кандидат медицинских наук
Медцентр Столица на Арбате
г. Москва, Большой Власьевский пер., д. 9
Смоленская
760 м
Кропоткинская
1 км
Смоленская
1.3 км
8 (499) 519-39-10
9.7
Гастроэнтеролог
Кардиолог
Терапевт
Врач первой категории
Камбарова Асель Алымовна
Стаж 10
лет
Кандидат медицинских наук
Евромедклиник 24 Жулебино
г. Москва, Люберцы, м-н Городок Б, ул. 3-е Почтовое Отделение, д. 102
Жулебино
830 м
Котельники
950 м
8 (499) 969-25-84
8.2
Гастроэнтеролог
Кардиолог
Терапевт
Врач первой категории
Орибжонов Диловар Маруфджонович
Стаж 4
года
Евромедклиник
г. Москва, Сиреневый бульвар, д. 32а
Щелковская
900 м
Первомайская
980 м
Евромедклиник 24 Жулебино
г. Москва, Люберцы, м-н Городок Б, ул. 3-е Почтовое Отделение, д. 102
Жулебино
830 м
Котельники
950 м
8 (495) 185-01-01
8 (499) 969-25-84
8.8
Кардиолог
Терапевт
Пульмонолог
Врач высшей категории
Нечаева Татьяна Александровна
Стаж 23
года
Евромедклиник 24 Жулебино
г. Москва, Люберцы, м-н Городок Б, ул. 3-е Почтовое Отделение, д. 102
Жулебино
830 м
Котельники
950 м
8 (499) 969-25-84
9.5
Кардиолог
Терапевт
Врач высшей категории
Федотов Николай Николаевич
Стаж 38
лет
Кандидат медицинских наук
Медгород Добрынинская
г. Москва, Валовая, д. 32/75 с.1
Добрынинская
470 м
Серпуховская
470 м
Павелецкая
710 м
8 (495) 185-01-01
9.2
Кардиолог
Кононенко Мария Владимировна
Стаж 15
лет
Поликлиника №5 на Плющихе
г. Москва, ул. Плющиха, 14
Смоленская
660 м
Смоленская
700 м
Киевская
990 м
8 (499) 969-28-47
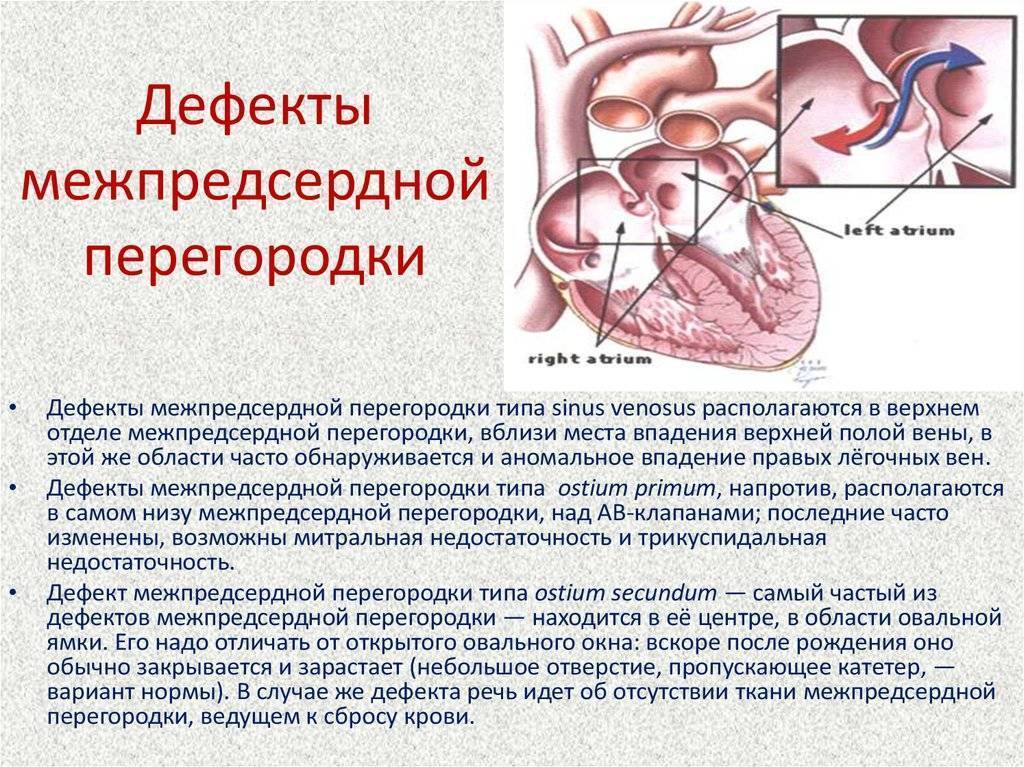
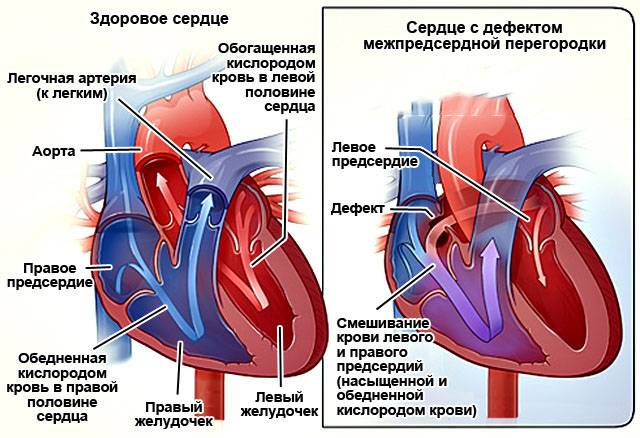
Критерии диагноза
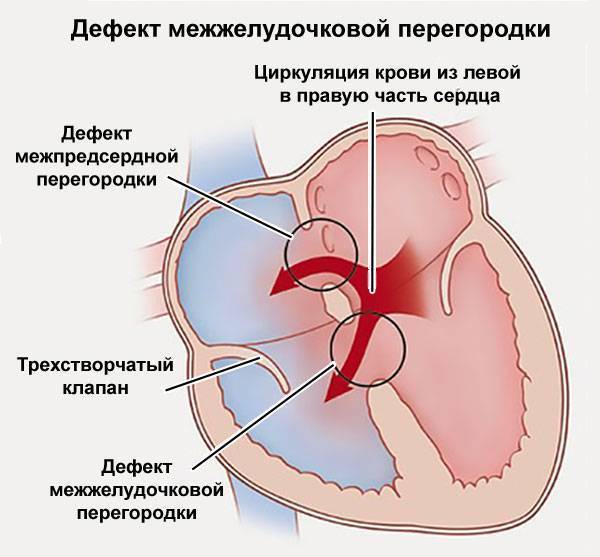
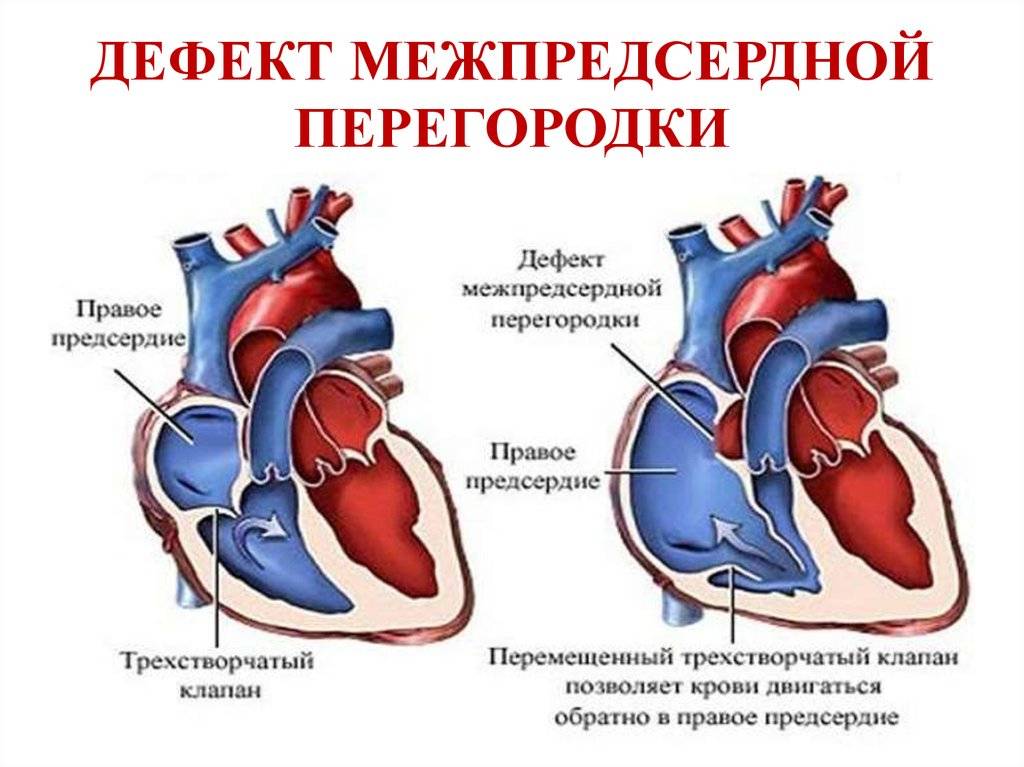
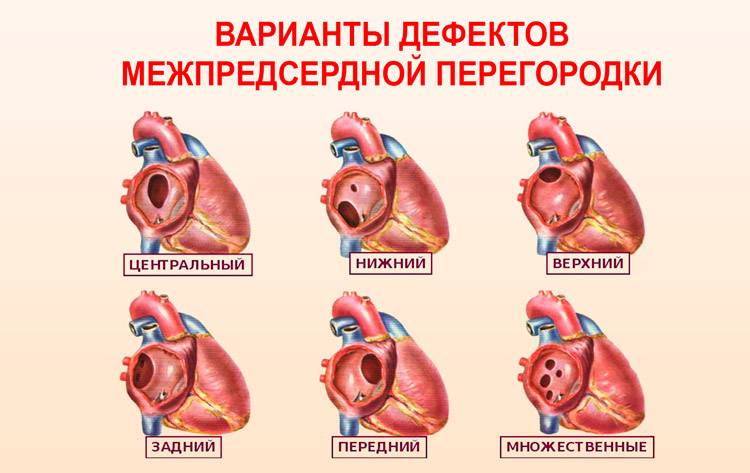
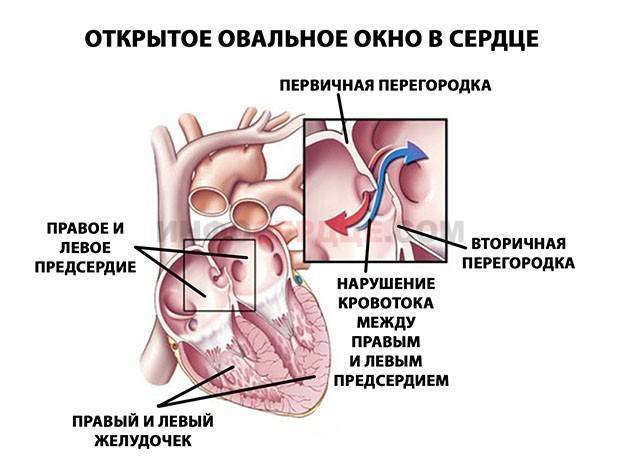
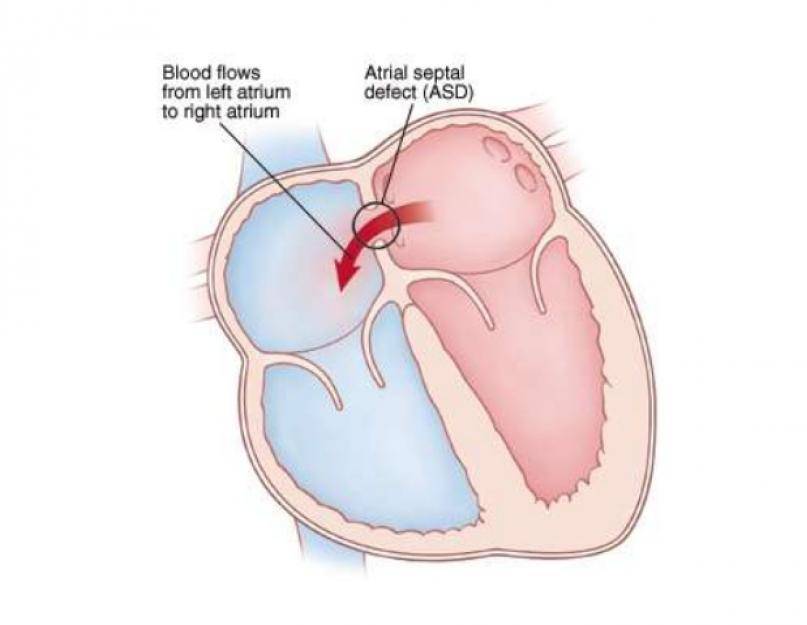
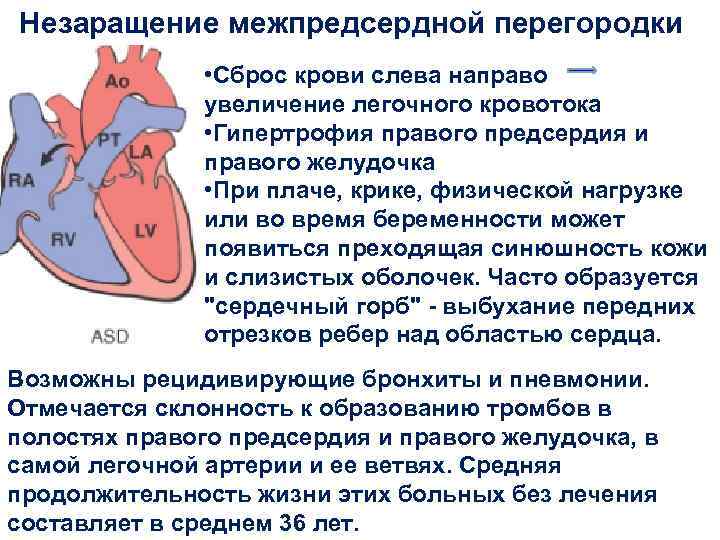
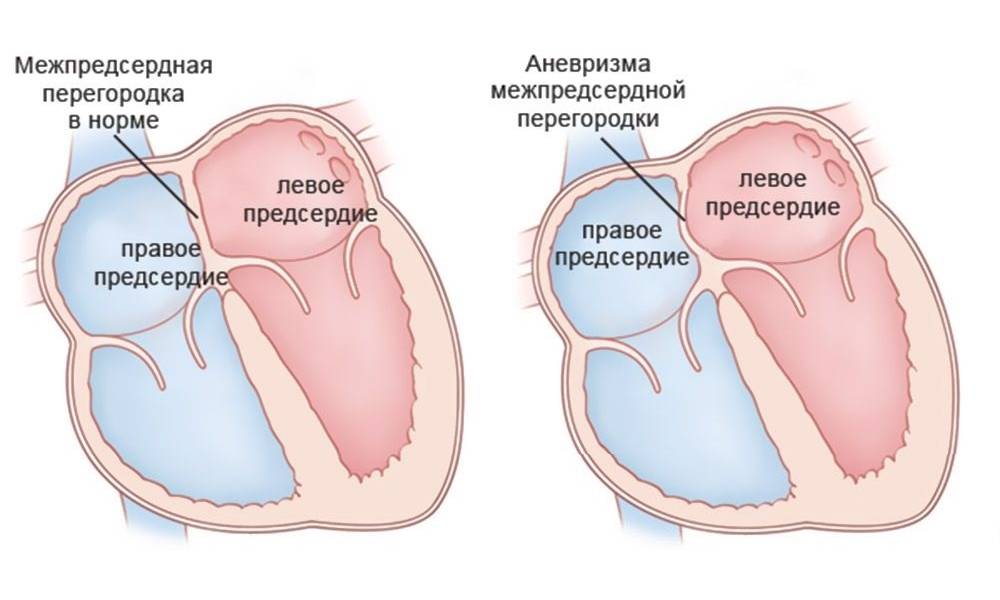
Международная классификация болезней 10 пересмотра рекомендует дефект межпредсердной перегородки и открытое овальное отверстие кодировать в карточке одним шифром – Q 21.1. Но на практике врачи разделяют эти два состояния (таблица ниже).
| Отличия | Дефект межпредсердной перегородки |
Открытое овальное окно |
| По патогенезу | Отверстие может быть обусловлено нарушением формирования как первичной, так и вторичной перегородок | Разрыв либо недостаточные размеры клапана овального окна |
| По локализации | Может располагаться в любом участке | На дне овальной ямки, с внутренней стороны правого предсердия |
| По анатомическим особенностям | Дефект в виде отверстия | Имеет клапанное строение |
| По нарушению гемодинамики | Кровь может поступать из одного предсердия в другое в обоих направлениях | Сброс крови чаще происходит справа налево |
Данные УЗИ
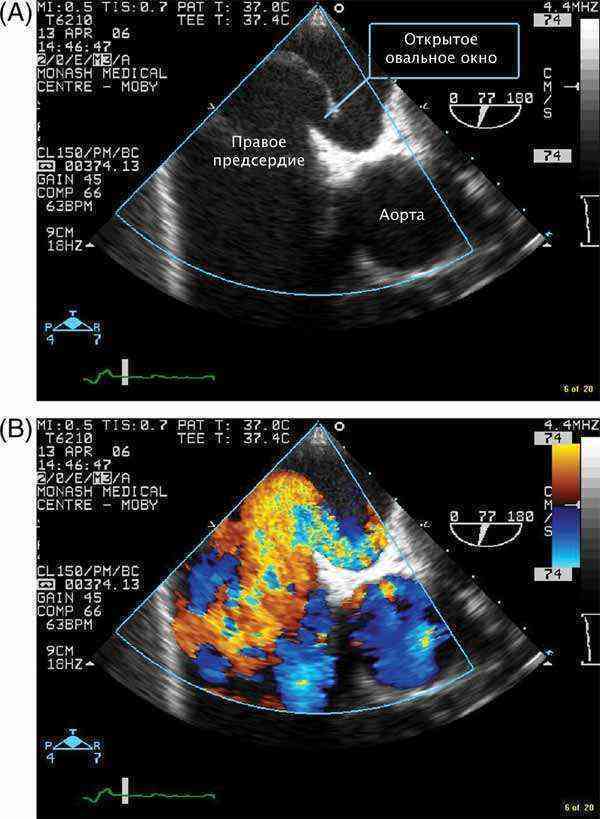
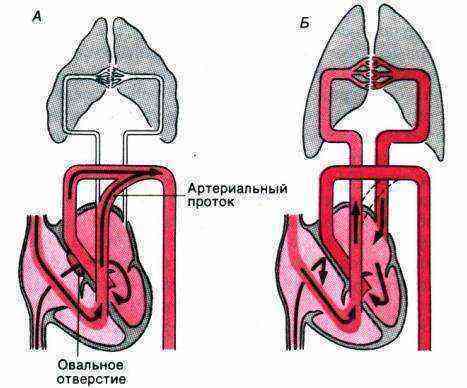
«Золотым стандартом» определения врожденных аномалий сердца кардиологи называют эхокардиографию. Врач ультразвуковой диагностики судит о наличии открытого овального отверстия по следующим критериям:
- двухмерная эхокардиография: перерыв сигнала от перегородки в месте локализации овальной ямки, постепенное клиновидное утончение к краям дефекта, отсутствие перегрузки объемом правой половины сердца, парадоксальные движения преграды между предсердиями;
- допплер-эхокардиография: турбулентные потоки крови в месте расположения овального окна, показатели кровотока в правом желудочке и легочной артерии соответствуют норме.
Когда запрещается большой спорт
Изменения миокарда при высоких физических нагрузках неизбежны, нормальная гиперфункция мобилизует все физиологические ресурсы сердца, при наличии каких-то анатомических дефектов сердца и сосудов, нагрузки на миокард не просто суммируются, а нарастают в геометрической прогрессии. При незамеченном пороке сердца или артериальной гипертонии, гиперфункция сердца непрерывна, отдыха сердцу нет, как это происходит при здоровом спортивном сердце, и очень быстро развивается кардиомиопатия на фоне обострения хронического заболевания.
Обострения хронических заболеваний сердца, вовремя не диагностированных, не относят к патологическому спортивному сердцу, потому что их не спорт сформировал, а природа человека, а спорт только выявил и обострил.
В большой спорт совершенно оправданно не допускаются люди, страдающие клапанными и другими врождёнными пороками и заболеваниями сердца и сосудов, с нарушениями сердечного ритма, нарушениями конфигурации сердца, потому что такое сердце не способно переносить избыточные нагрузки и может остановиться.
Заболевания сердца и сосудов серьезно угрожают здоровью и даже жизни человека. Периодические медосмотры призваны вовремя выявить болезнь, чтобы не пришлось запоздало бороться с последствиями. Консультация кардиолога дает возможность держать здоровье под контролем.
Для записи на консультацию к кардиологу звоните по телефону +7 (495) 308-39-92.
Причины несвоевременного закрытия овального окна
Основной фактор, оказывающий влияние на возникновение патологии сердца в виде открытой щели между правым и левым предсердием – особенности внутриутробного развития. Врачи не просто так говорят о вреде алкоголя во время беременности, а пачки сигарет пестрят соответствующими предупреждениями.
Причины несвоевременного закрытия овального окна:
- Злоупотребление беременной женщиной алкоголем и сигаретами.
- Взаимодействие с ядовитыми, вредными веществами.
- Плохая экология.
- Переживания и стрессы будущей матери.
- Негативное воздействие медицинских препаратов во время внутриутробного развития.
- Наследственность, генетическая предрасположенность. Открытое овальное окно в сердце у ребенка не соответствует размеру клапана. Малыш будет расти, а несоответствие в сердце – увеличиваться.
- Новорожденный появился на свет недоношенным (раньше срока). Открытое овальное окно у новорожденных – норма, но если малыш родился не вовремя, то орган еще не сформировался, и существует риск несоответствия отверстия в сердце нормативному показателю в 2 мм.
- Сильный кашель, вызванный заболеваниями дыхательных путей и легких. От кашля и давления щель не закрывается, а может увеличиться в размере.
- Активные физические нагрузки. Увеличивая нагрузку на сердце, особенно если ей предшествовали перенесенные недавно заболевания, повышается вброс крови из одного предсердия в другое. При нагрузке давление увеличивается, и щель между левым и правым предсердием разрастается.
- Иные сердечные заболевания (например, открытый артериальный проток, пороки митрального или трехстворчатого клапанов).
- Непропорциональный рост ребенка и клапана его сердца, отчего “дырка” между левым и правым предсердием увеличивается.
Открытое овальное окно в сердце практически всегда диагностируется у недоношенных новорожденных
Причины
Наиболее часто незакрытое овальное окно в сердце у ребенка связано с генетической предрасположенностью, которая в большинстве случаев передается от матери. Другими причинами появления ООО выступают неблагоприятные воздействия во время вынашивания:
- Плохая экологическая обстановка.
- Никотин.
- Стресс.
- Наркотические вещества.
- Алкоголь.
- Запрещенные при беременности лекарства.
- Недостаточное питание.
В следующем видеоролике можно посмотреть как в норме должно меняться кровообращение и деятельность сердца ребенка перед его рождением.
Как производится лечение?
Операции на сердце проводятся доступом через сосуды под контролем рентгеновских лучей специальными миниатюрными инструментами. Благодаря этому методу пороки сердца исправляются без разреза грудной клетки, без применения искусственного кровообращения и остановки сердца, без глубокого наркоза. Для доступа используются сосуды бедра, шеи или руки. После пункции сосуда в отверстие вводятся миниатюрные инструменты (катетеры, баллоны, стенты, спирали, окклюдеры и другие), с помощью которых и проводятся вмешательства.
Читать подробнее
Мы применяем в нашей работе самые современные и эффективные технологии, признанные во всем мире. Поэтому технологии лечения в клинике — это «экспертный класс».
Часто задаваемые вопросы
Среднее время пребывания в стационаре 3-4 дня. Как правило, в день поступления утром вы проходите обследование, включающее в себя клинический и биохимический анализ крови (приезжать нужно натощак), делаете рентгеновский снимок, ЭКГ, ультразвуковое исследование сердца и консультацию кардиолога и кардиохирурга. Если все показатели в норме, на следующий день проводится операция по устранению порока. На третий день мы проводим контрольные исследования и выписываем Вас.
Для госпитализации в наш стационар вам понадобится паспорт или свидетельство о рождении ребенка.
Если пациент детского возраста, нужна справка о санэпидокружении (о том, что в последнее время ребенок не контактировал с инфицированными больными), которую вы получите в поликлинике по месту жительства.
Желательно иметь при себе предыдущие консультативные заключения, ЭКГ и рентгеновский снимок органов грудной.
Направление от кардиолога по месту жительства НЕ ТРЕБУЕТСЯ. Вы можете приехать на консультацию и последующее лечение в порядке самообращения. Если Вам более 30 лет или вы ощущали перебои в работе сердца, желательно провести холтеровское мониторирование по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня.
Если вы страдаете хроническим гастритом, язвенной болезнью желудка или двенадцатиперстной кишки необходимо сделать фиброгастродуоденоскопию. В случае подтверждения заболевания, Вам необходимо пройти курс лечения по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня в случае отсутствия язв и эррозий.
Как правило, длительность операции в пределах 1-1,5часа. Но при сложных анатомических вариантах время операции может увеличится.
Всем взрослым пациентам операция проводится под местной анестезией. Пациент может наблюдать за ходом операции и общаться с персоналом. Исключение составляют пациенты с дефектом межпредсердной перегородки, которым во время операции требуется контроль транспищеводного УЗИ и для комфорта пациента операция проводится в состоянии медикаментозного сна. Все эндоваскулярные операции у детей и мнительных пациентов проводятся под общей анестезией.
Самый неприятный момент – это укол местного анестетика в паховую область. Затем болевая чувствительность полностью исчезает.
Через 3-6 месяцев имплантированные устройства полностью прорастают своими клетками – покрываются эндотелием и их уже не отличить от внутренней поверхности сердца. Все устройства выполнены из высокотехнологичного медицинского сплава, который не вызывает реакций отторжения или аллергических реакций.
Нет, установленные устройства не ощущаются.
Да, на КТ ограничений нет. На МРТ производители имплантов гарантируют безопасность при 1,5 и 3 Тесла. Перед обследованием обязательно сообщите радиологу о том, что у Вас установлен внутрисердечный имплант.
Необходимо ограничить сильную физическую нагрузку на 6 месяцев. Необходима профилактика респираторных инфекций, тонзиллита, кариеса. В случае, если заболевание начало развиватьс я, в схему лечения нужно включить антибактериальные препараты, после консультации с врачом. В течении первого месяца после операции необходимо также ограничить половую жизнь.
Немедленно вызовите скорую помощь, указав по телефону какой вид операции Вы перенесли. Затем перезвоните врачу, который делал операцию.