Диагностика и лечение
При появлении любых признаков аллергии не стоит заниматься самолечением или ждать, что все пройдет и так. Необходимо срочно обращаться к специалисту медицинского центра «Таврия», только опытный врач после осмотра ребенка и беседы с родителями, может отличить аллергическую сыпь от других кожных патологий, возникающих при инфекционных заболеваниях.
Главное в лечении аллергии — выявить аллерген, который дает такую бурную реакцию иммунной системы, и, по возможности, исключить его из жизни ребенка.
Существуют два основных метода диагностики — это кожная проба на аллергены и иммунологическое исследование крови.
Медицинский центр «Таврия» располагает современным оборудованием для проведения любых видов обследования и анализов. Специалисты центра помогут точно определить причину заболевания ребенка и обеспечить безопасное и эффективное лечение.
Профилактика аллергии
Первый и самый лучший способ профилактики аллергии у детей — это грудное вскармливание, только молоко матери дает ребенку все необходимое для укрепления иммунитета.
- Вот несколько несложных правил, которые помогут снизить риск возникновения патологии:
- продолжать грудное вскармливание как можно дольше;
- аккуратно вводить прикорм, контролируя реакцию ребенка;
- соблюдать чистоту в доме (до стерильности доводить не обязательно);
- пользоваться специальной детской бытовой химией;
- одевать ребенка в одежду из натуральных материалов;
- побольше гулять с самого раннего возраста;
- не бояться проветривать детскую комнату.
Поделитесь статьёй в соцсетях:
Как лечить псориаз на локтях
Лечение псориаза на локтях лучше начинать как можно раньше. И проводиться оно должно по назначению врача-дерматолога. Врач обязательно дает общие рекомендации, разработанные для больных:
- избегать стрессов и тяжелых нагрузок;
- не курить, ограничить употребление алкоголя;
- носить белье из натуральных тканей;
- стараться минимально травмировать кожу в области локтей; при постоянной работе за компьютером можно надевать хлопчатобумажные нарукавники;
- во время мытья под душем не растирать кожу жесткими мочалками;
- после душа наносить на кожу увлажняющее гипоаллергенное средство;
- при работе со средствами бытовой химии (стиральными порошками, чистящими средствами и т.д.) надевать резиновые перчатки;
- правильно регулярно питаться.
Методы лечения псориаза локтей
Полезно знать
- Лечение псориаза на голове
- Лечение псориаза на ногах
- Лечение псориаза на ногтях
- Лечение псориаза на руках
- Лечение псориаза на лице
- Лечение ладонно-подошвенного псориаза
В лечении псориатических процессов все большее значение приобретают немедикаментозные методики, основанные на современных достижениях медицины и тысячелетнем опыте китайских и тибетских врачей. Эти методы можно применять как во время обострения для устранения основных симптомов и ускорения наступления ремиссии, так и во время ремиссии для предупреждения обострения. В лечении псориатических высыпаний на локтях применяют следующие методы:
Рефлексотерапия – древнейший метод воздействия на определенные точки на теле человека с целью восстановления нарушенного здоровья. При псориазе на локтях проводятся следующие курсы лечения:
- иглоукалывание – воздействие на акупунктурные точки (АТ) на теле иглами;
- прижигание – воздействие на АТ полынными сигаретами;
- точечный массаж – воздействием на АТ массажем;
- аурикулотерапия – воздействие на точки, расположенные на ушной раковине;
- вакуум-терапия – воздействие на АТ при помощи разреженного воздуха (специальными банками или аппаратом).
PRP-терапия – активизация защитных сил организма путем введения в места поражения на коже собственной плазмы пациента, обогащенной тромбоцитами; новейший метод, отлично зарекомендовавший себя в лечении псориаза.
Аутогемотерапия – метод, давно применяемый в лечении псориаза, положительно влияющий на работу организма в целом; пациенту внутримышечно вводят его же взятую из вены кровь.
Гирудотерапия – курсы терапии пиявками. Особенно эффективны для профилактики обострений.
Фитотерапия – широко используются лекарственные растения. Подбору таких средств специалисты обучаются по европейским и восточным методикам.
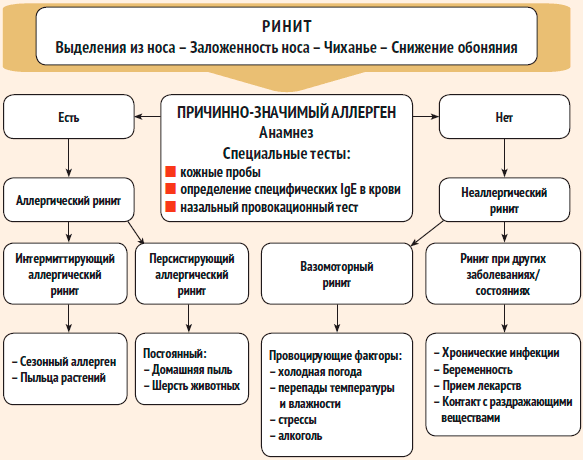
Дифференциальная диагностика различных форм ринита
| Заболевание | Течение | Аллергия в анамнезе | Аллергия в семейном анамнезе | Лихорадка | Выделения из носа | Конъюнктивит | Мазок отделяемого из носа | Данные риноскопии | Результаты аллергопроб | Причина |
| Аллергический ринит | Сезонные обострения | Есть | Есть | Водянистые обильные либо слизистые | Нет | Есть | Повышение числа эозинофилов | Слизистая бледная, рыхлая, отечная | Положительны | Аллергены пыльцы |
| Острый ринит при ОРВИ | Спорадические случаи | Нет | Нет | Желтые либо зеленоватые гнойные | Есть | Нет | Повышение числа нейтрофилов | Слизистая гиперемированная, отечная | Отрицательны | Вирусы, бактерии |
| Вазомоторный ринит | Постоянное течение или обострения в любое время года | Нет | Нет | От незначительных водянистых до обильных слизистых | Нет | Нет | Норма | Слизистая розовая, отечная | Отрицательны | Раздражающие средства |
| Медикаментозный ринит | Обострение в результате длительного применения сосудосуживающих назальных препаратов | Нет | Нет | От незначительных водянистых до обильных слизистых | Нет | Нет | Норма | Слизистая бледная, отечная | Отрицательны | Сосудосуживающие назальные капли |
| Неаллергический ринит с эозинофильным синдромом | Постоянное течение или обострения в любое время года | Возможна | Возможна | Водянистые обильные | Нет | Нет | Значительное повышение числа нейтрофилов | Слизистая бледная, рыхлая, отечная | Отрицательны | Неизвестна |
Для диагностики поллинозов используют данные аллергологического анамнеза, результаты специфического обследования (кожные пробы, провокационные тесты) и лабораторные методы исследования
Существуют объективные маркеры аллергического воспаления, обнаруживаемые в назальном секрете. Практически у каждого больного АР необходимо решить вопрос о преобладании аллергического или инфекционного компонента . Зачастую в этом помогает риноцитологическое исследование. Преобладание эозинофилов свидетельствует о превалировании аллергического компонента, нейтрофилов – инфекционного. Гнойный характер и эозинофилия чаще выявляются при тяжелом течении заболевания . При АР увеличивается количество бокаловидных клеток. Преобладают бокаловидные клетки с округлой цитоплазмой, наполненной слизью бледносиреневого цвета с эксцентрично расположенными ядрами с неровными контурами или серповидной формы, но встречаются также клетки с разорванной цитоплазмой, как бы лопнувшие от напряжения .
В отношении аллергической риносинусопатии выявлен интересный факт изменения микробиоценоза слизистой оболочки носа. Так, у пациентов с АР, в отличие от здоровых, обнаруживается увеличение общей численности микроорганизмов, относящихся к условно-патогенным. При этом отмечается снижение видового разнообразия стафилококков при увеличении численности золотистого стафилококка. В группе пациентов с АР отмечено увеличение штаммов, обладающих высоковирулентными и персистентными свойствами, что позволяет рассматривать их в качестве этиологических агентов, способных вызывать вторичные воспалительные заболевания носа и носоглотки .
Профессором А.С. Лопатиным разработан диагностический алгоритм ринита для отоларингологов (рис. 1) .
Рис. 1. Алгоритм дифференциальной диагностики АР (А.С. Лопатин)
Также в практической работе врачам удобно применять следующий алгоритм (рис. 2) .
Рис. 2. Алгоритм диагностического поиска при АР
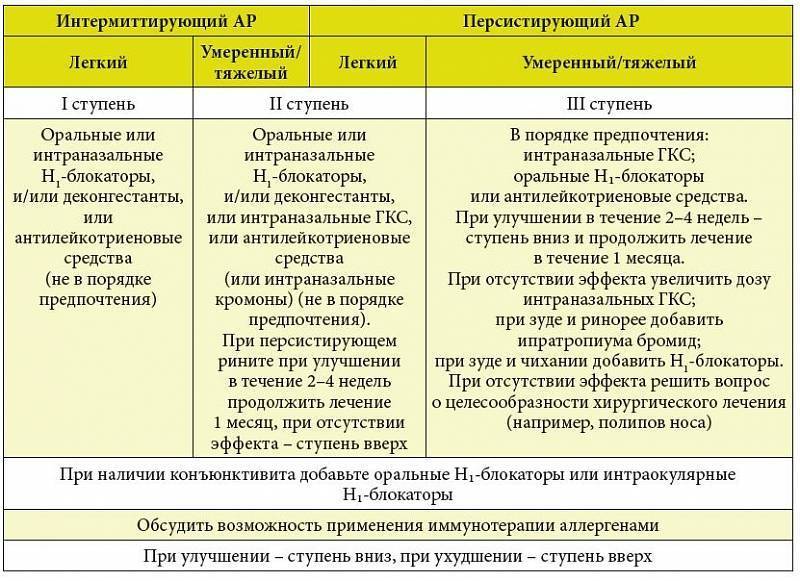
Лечение аллергии
Наиболее эффективный способ контролировать аллергию – избегать контакта с аллергеном, насколько это возможно.
Лекарства от аллергии
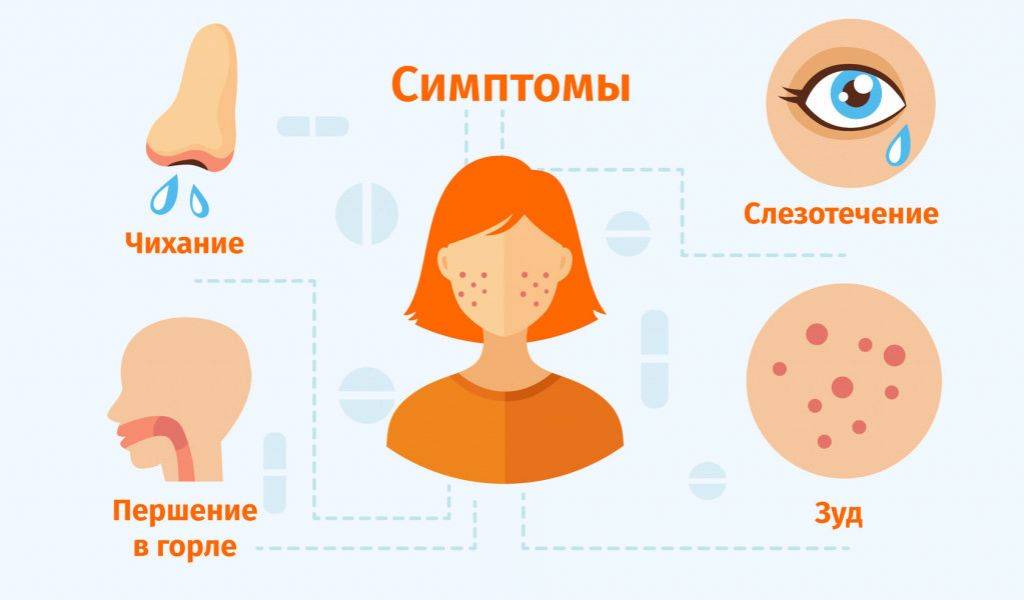
Препараты не могут полностью вылечить аллергию, но они устраняют проявление характерных симптомов заболевания, таких как насморк, зуд и чиханье. Большинство лекарств можно купить в аптеке без рецепта, но прежде, проконсультируйтесь с лечащим врачом.
Антигистаминные препараты оказывают свой эффект, блокируя действие гистамина, который высвобождается в организме при контакте с аллергеном. Антигистаминные препараты выпускают в виде таблеток, крема, в жидких лекарственных формах, таких как: глазные капли или спрей для носа.
Назальные спреи используются для уменьшения отека и воспаления в носу. Глазные капли помогают снять воспаление и зуд в глазах. Некоторые спреи и капли подходят только взрослым, поэтому всегда советуйтесь с врачом или фармацевтом, прежде чем купить лекарство себе или своему ребенку.
Деконгестанты (противоотечные средства) снимают заложенность носа, которая часто возникает при сенной лихорадке, аллергии на пыль или домашних животных. Противоотечные препараты выпускаются в виде таблеток, капсул, назальных спреев или растворов. Их нельзя применять длительное время.
Антагонисты лейкотриеновых рецепторов блокируют действие лейкотриенов – веществ, которые высвобождаются во время аллергической реакции и приводят к воспалению (отеку) дыхательных путей. Эти препараты используются для лечения астмы, когда другие средства не помогают или в качестве дополнительного препарата при лечении стероидными (гормональными) средствами.
Спреи со стероидами подавляют воспаление, снимают заложенность носа. Они действуют на слизистую оболочку носа и дыхательных путей, практически не всасываются в кровь, поэтому вызывают минимум побочных эффектов.
Гипосенсибилизация (иммунотерапия)
Гипосенсибилизация – это иной подход к лечению аллергии, также известный под названием иммунотерапия. Гипосенсибилизация заключается в постепенном введении в организм все больших и больших количеств аллергена, что постепенно снижает к нему чувствительность.
Как правило, аллергены вводят в плечо в виде подкожных инъекций (уколов). В начале лечения инъекции делают с интервалом в одну неделю или чаще и постепенно увеличивают количество аллергена. Затем переходят на поддерживающую дозу. Это такое количество аллергена, которое эффективно уменьшает у вас выраженность аллергической реакции. Поддерживающую дозу продолжают вводить каждые несколько недель, по крайней мере, в течение двух лет.
Обычно гипосенсибилизация рекомендуется только для лечения тяжелых случаев аллергии (например, сенной лихорадки или аллергии на домашних животных), не поддающихся лечению другими средствами, а также для лечения аллергии к точно установленным аллергенам, например, к ядам пчел и ос.
Этот метод лечения должен осуществляться только под тщательным наблюдением врача в больнице, поскольку существует риск развития серьезных аллергических реакций.
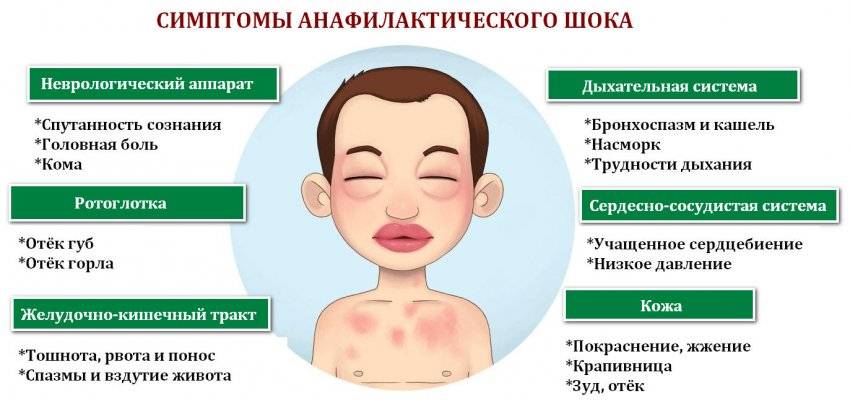
Лечение анафилаксии
Анафилактический шок требует немедленного лечения с уколом адреналина в мышцу.
Если у вас аллергия, которая может привести к анафилактическому шоку или, если в прошлом у вас уже были тяжелые аллергические реакции, желательно иметь с собой адреналин. В Европейских странах в последние годы появились автоинжекторы (например, EpiPen, Anapen). Это простые в использовании устройства, которые позволяют быстро сделать укол адреналина без специальной медицинской подготовки. Такой автоинжектор желательно носить с собой. В России они пока не зарегистрированы, поэтому аллергикам желательно иметь при себе стерильный шприц и несколько ампул с раствором адреналина.
Вы можете носить медицинский браслет, медицинскую карточку или паспорт аллергика, в которых будет указана информация о заболевании.
Аллергия у детей: продукты, которые ее вызывают
Очень важно предотвратить развитие пищевой аллергии у детей. Дело в том, что именно с едой ребенок сталкивается раньше всего, еще находясь в животе матери
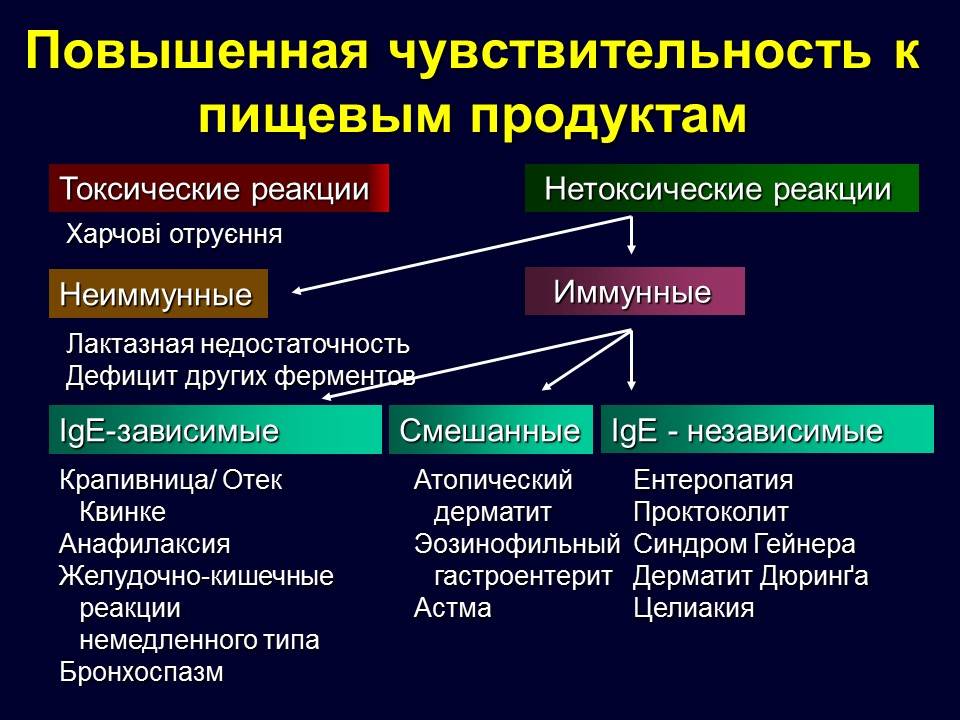
И возникновение пищевой аллергии провоцирует развитие других ее видов.
Какие же продукты чаще всего ее вызывают?
Как правило, это:
- яйца;
- пшеница, соя, рожь;
- мед;
- морепродукты, рыба и ракообразные;
- орехи;
- консервы;
- некоторые фрукты.
Конечно, этот список можно серьезно дополнить, но другие продукты вызывают аллергию реже.
Как защитить будущего малыша от пищевой аллергии?
1. Читайте состав. Привыкайте изучать этикетки на всех продуктах. Если в их составе присутствуют улучшители вкуса, консерванты, трансжиры — от них лучше отказаться.
2. Меньше готовых продуктов. Выпечка промышленного производства, различные полуфабрикаты и даже блюда, подаваемые в кафе и ресторанах, — все это может быть вредно для вас, потому что состав такой еды в большинстве случаев неизвестен.
3. Отдавайте предпочтение сезонным овощам и фруктам вашей полосы. У нас не всегда есть возможность выяснить происхождение продуктов, оказавшихся на нашем столе. Но покупая овощи и фрукты длительного хранения, прибывшие из экзотических стран, вы также создаете условия для развития аллергии у ребенка. Стоит помнить, что употребление фруктов и ягод красного цвета сейчас необходимо ограничить: они также могут стать причиной аллергии у малыша. В холодное время года замороженные ягоды и консервированные овощи, выращенные на даче, окажутся гораздо полезнее «свежих» привезенных из других стран плодов.
4. Мойте овощи, фрукты и зелень. Различные пестициды и удобрения также являются мощнейшими аллергенами, поэтому постарайтесь избавиться от них, даже если вы подвергаете овощи длительной термической обработке.
5. Покупайте детское питание. На полках наших магазинов не так много товаров с пометкой «Для беременных», но зато велик выбор детских пюре, творожков, йогуртов. Покупая продукты этой категории от проверенных производителей, вы можете быть уверены в их качестве. Попробуйте ассортимент Агуши — вы наверняка найдете что-то себе по вкусу.
Если вы аллергик и ждете малыша, вам нужно проконсультироваться со своим врачом, чтобы обсудить диету и прием антигистаминных препаратов во время беременности. А как правильно вводить прикорм, чтобы избежать проявлений аллергии, мы рассказываем здесь.
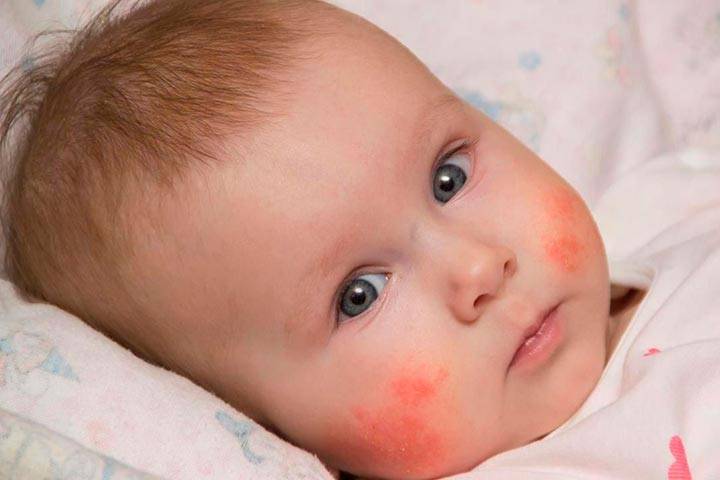
Пищевая аллергия у ребенка
На сегодняшний день примерно у 10% детей встречаются различные проявления негативной реакции организма на пищу. Чаще всего причиной пищевой аллергии у детей становится употребление в пищу сладостей, цитрусовых и молочных продуктов. Один из наиболее часто встречающихся аллергенов у грудничков и детей первого года жизни – коровье молоко, а именно белки, содержащиеся в нем. Предотвратить аллергию несложно, родителям следует уделить максимум внимания рациону ребенка.
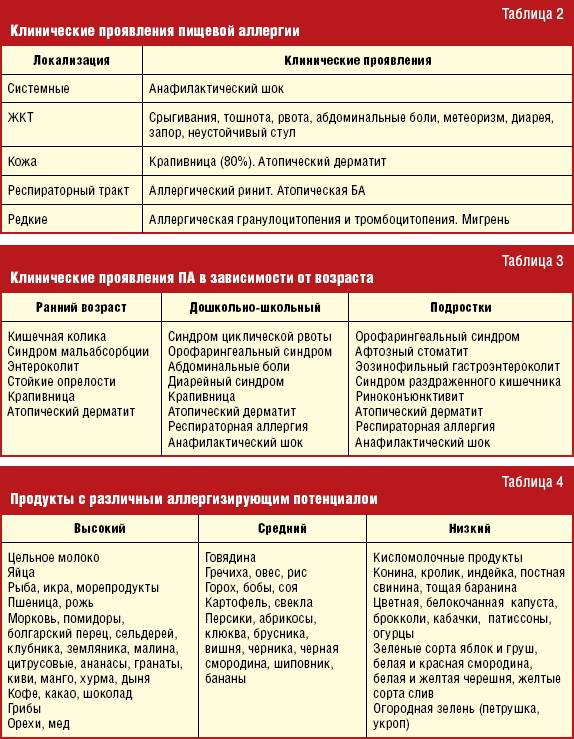
Опасность аллергических реакций несут в себе такие продукты, как:
- рыба;
- жирное мясо;
- копчености;
- продукты с высоким содержанием консервантов;
- орехи;
- цитрусовые;
- шоколад и мед и др.
Аллергию у ребенка сопровождают следующие симптомы:
- крапивница;
- зуд;
- сыпь;
- запоры;
- диареи;
- колики в желудке и кишечнике3.
На самом деле, такие заболевания отличают специфичные симптомы, которые можно установить и самостоятельно. Но если кожные реакции и проблемы с желудочно-кишечным трактом можно решить самостоятельно, то отеки требуют особого подхода.
Отечность, сопровождающая аллергию, может покрывать разные части тела: ноги, руки и даже гортань. В случае отека гортани рекомендуется незамедлительно обратиться в скорую помощь.
Какие продукты могут вызывать атопический дерматит?
В первые несколько недель педиатры рекомендуют не употреблять маме в пищу никаких «подозрительных» продуктов, в том числе красных ягод, помидоров, цитрусовых, шоколада, рыбы, орехов, меда и другой аллергенной еды.
Исключив все возможные аллергены и вылечив кожу ребенка, рекомендуется постепенно очень осторожно добавлять продукты в рацион и смотреть, на что конкретно возникает аллергия. Она может проявляться буквально сразу после еды, а может и через несколько дней — когда неперевариваемые остатки накопятся в организме ребенка в достаточном объеме, чтобы вызвать реакцию
Очень важно, чтобы дети, которые подвержены атопическому дерматиту, находились на грудном вскармливании.
Если по каким-то причинам грудное вскармливание невозможно, то вам придется сложнее. В этом случае врачи, как правило, рекомендуют гипоаллергенное детское питание.
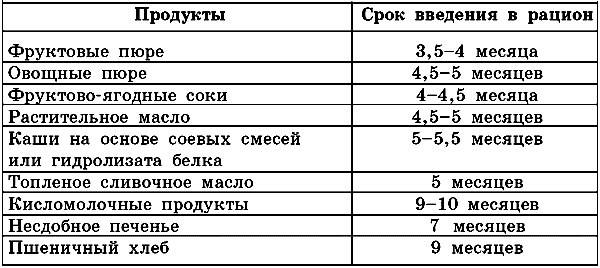
Детям с атопическим дерматитом, которые находятся на грудном вскармливании, рекомендуется, наоборот, вводить прикорм не раньше 6 месяцев и, так же как и в первом случае, соблюдать диету.
Прикорм предлагают начать с каш — желательно с гречневой, кукурузной или рисовой, приготовленных на воде
Если ребенок ест, скажем, гречневую кашу, то никаких других ему давать не нужно. Пусть организм малыша привыкает к новой еде постепенно.
Через 2 — 3 недели, если не последовало реакции на кашу, добавляют мясное детское питание — индейку или кролика. Опять же, если ребенок ест индейку, то пока ничего другого вводить в его рацион не следует.
Еще через 2 — 3 недели добавляют овощное или фруктовое пюре — кабачок, цветную капусту и брокколи. Соки вводят в самый последний момент. Монодиете предлагается следовать пока как минимум 6 месяцев. И если симптомы заболевания ушли, то можно аккуратно вводить новые продукты, но при этом помнить, что ребенок подвержен риску повторно заболеть.
Аллергологи также рекомендуют при первых признаках атопического дерматита сдать анализ кала, чтобы выявить состояние пищеварительного тракта, а после того, как ребенок пошел на поправку, — проводить анализы повторно и наблюдать развитие заболевания в динамике.
Основа исчезновения симптомов нейродермита — правильный уход за кожей.
- Кожу надо мыть 1 — 2 раза в день специальным средством, которое вам посоветует врач. При обострении заболевания хорошо помогают теплые (37 °С) ванны с лавровым листом (6 — 8 листиков заварить стаканом кипятка, дать настояться полчаса, вылить в ванну с водой). При уменьшении и исчезновении симптомов рекомендуют ванны с морской солью.
- После мытья следует ополоснуть малыша чистой кипяченой или минеральной водой и, не вытирая его, нанести на кожу назначенный врачом крем.
- Затем можно промокнуть оставшуюся на теле воду мягким полотенцем.
Лечение пищевой аллергии
Следует понимать, что при лечении аллергической реакции необходимо действовать комплексно:
- исключить контакт с аллергеном;
- устранить симптомы;
- принять меры по профилактике повторных вспышек.
Первым делом назначается особый режим питания, исключается из рациона ряд продуктов, способных негативно действовать на ослабленный организм.
Что касается метода непосредственного лечения заболевания, то оно подразделяется на две категории:
- не специфическое;
- специфическое.
Первое направлено на остановку развития аллергической реакции. Все неспецифичные лекарственные препараты действуют в качестве профилактики обострения.
Лечение аллергии специфическим методом предполагает исключить продукты, которые спровоцировали развитие аллергических реакций. В особенности этот метод действенен, когда аллергия вызвана редко употребляемым в пищу продуктом (например, цитрусы, шоколад, попперсы или мед).
Если от пищевой аллергии страдает ребенок, врач должен составить диетический лист так, чтобы малыш получал все необходимые питательные вещества. Сам же рацион должен соответствовать весу и возрасту ребенка.
Можно ли вылечить аллергию?
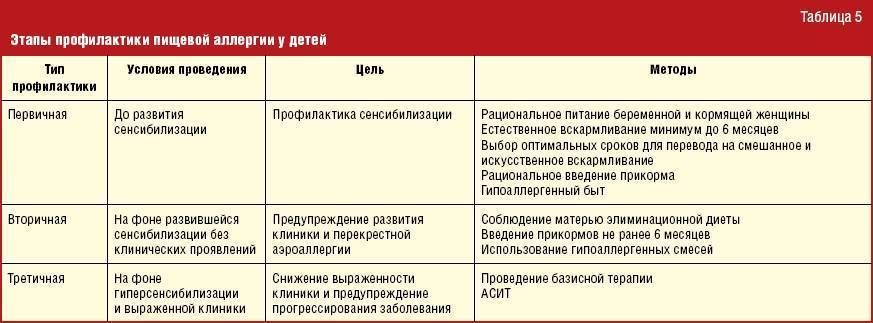
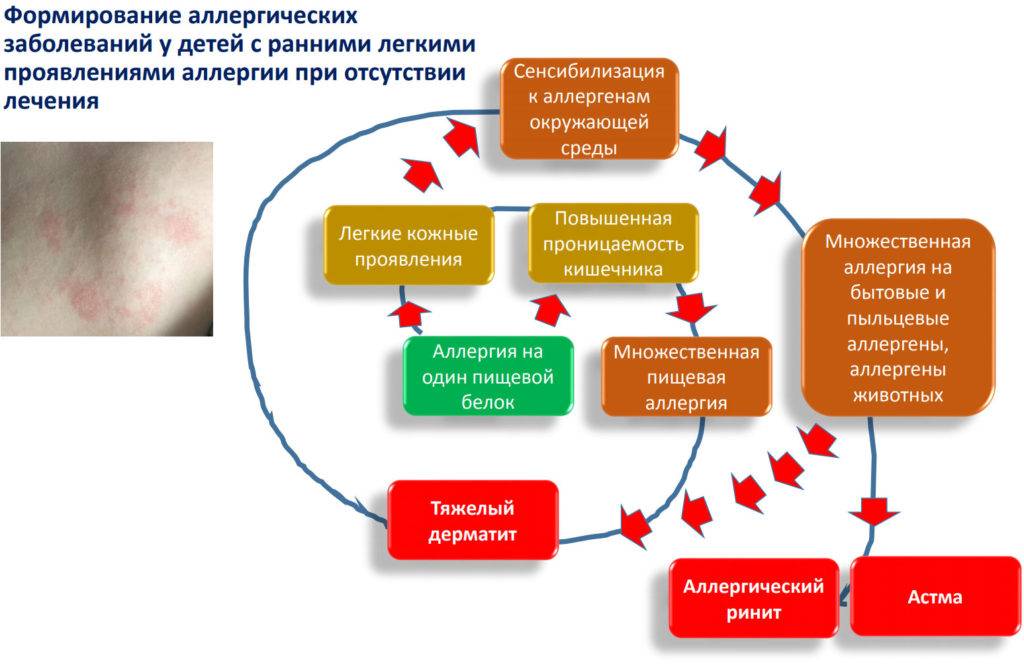
Исходя из определения аллергии понятно, что саму аллергию вылечить нельзя. Наша задача купировать симптомы заболевания, предотвратить возникновение его обострений и избежать прогрессирования атопического марша.
С этой целью применяется 3 способа:
- прекращение или уменьшение контакта с аллергеном или раздражителем,
- использование лекарственных препаратов, обладающих способностью предупреждать или ослаблять реализацию аллергических реакций,
- специфическая иммунотерапия (СИТ).
Элиминационный режим способствует улучшению состояния больного ребенка и уменьшению тяжести течения заболевания. В то же время частый контакт с аллергенами у сенсибилизированных пациентов способствует увеличению гиперреактивности бронхов, ухудшению функции легких, и таким образом эффективность фармакологического лечения существенно снижается без проведения элиминационных мероприятий.
Наиболее часто в быту ребенок контактирует с аллергенами клещей, домашней пыли, шерсти животных, тараканов и грибов. Даже самые простейшие шаги по исключению их воздействия на организм ребенка дают весомые результаты.
Необходимо разгрузить комнату ребенка от лишних вещей, чтобы они не мешали последующим уборкам, особенно от предметов, которые накапливают пыль — ковры, мягкая мебель, тяжелые шторы, мягкие игрушки, картины, статуэтки.
Матрасы, подушки и одеяла необходимо поместить в защитные противоаллергенные чехлы и обязательно стирать их ежемесячно. Постельные принадлежности еженедельно стирать в горячей воде (при t = 60°С).
Книги, одежду, постельные принадлежности хранить в комнате ребенка в минимальном количестве и только в закрытых шкафах.
Уборка в комнате должна проводиться ежедневно и только в отсутствие ребенка, влажная или с применением пылесосов со специальными фильтрами, обязательна регулярная очистка труднодоступных мест скопления пыли.
Необходимо удалить из детской комнаты телевизор и компьютер, т.к. вокруг них концентрация домашней пыли значительно повышена.
Важным моментом является удаление из окружения ребенка животных — кошек, собак, птиц, кроликов, морских свинок, рыб — в связи с тем, что аллергия к их перхоти, частицам волос и кожи, моче, слюне может развиться в любое время.
Следует избегать повышенной влажности в помещениях (поддерживать ее на уровне 40-50%) — это предотвращает рост как плесневых грибов, так и размножение клещей домашней пыли, — устранять очаги возможного образования плесени (чаще проветривать ванную комнату, убрать из нее коврики), удалить из спальни комнатные растения.
Заселение квартиры тараканами — важная причина аллергической сенсибилизации в городских квартирх, поэтому необходимо вести с ними борьбу.
При аллергии на пыльцу растений необходимо в период цветения ограничить прогулки ребенка, особенно за городом, в зеленой зоне, держать окна закрытыми, особенно ночью, использовать воздухоочиститель, нельзя использовать растительные косметические средства и применять лечение препаратами растительного происхождения.
При выявлении аллергии к плесневым грибам больным категорически запрещается косить траву, убирать листья, необходимо сушить одежду вне жилой комнаты в хорошо проветриваемом помещении.
При наличии эпидермальной сенсибилизации следует категорически исключить посещение больными ломов, где есть животные, зоопарка, цирка.
При выявлении факторов, вызывающих обострение аллергических заболеваний, необходимо учитывать профессию родителей и даже их хобби. Шерстяные нитки для вязания, мех или пух, используемые при рукоделии, клей, древесная пыль и др. могут быть причиной обострений.
Риск аллергической сенсибилизации у детей увеличивает пассивное курение, оно также повышает частоту и тяжесть приступов у детей, страдающих бронхиальной астмой. Поэтому всем, проживающим в квартире с таким ребенком, рекомендуется воздерживаться от курения.
Важным в плане профилактики бронхиальной астмы является ограничение контакта с поллютантами внутри помещений. Адекватная вентиляция и вытяжные устройства позволяют снизить концентрацию оксидов азота, угарного и углекислого газа, бытовых аэрозолей. Для ограничения воздействия летучих эфирных соединений не следует проводить ремонт в помещении в присутствии больных детей или допускать их в только что отремонтированные квартиры. Необходимо помнить, что иногда в результате погодных и атмосферных условий создаются периоды особо интенсивного загрязнения атмосферного воздуха, когда более предпочтительно нахождение ребенка дома в чистом, хорошо кондиционированном помещении.
Автор статьи: врач-педиатр, врач 1 категории, главный врач Детской Клиники Садовникова Татьяна Геннадьевна