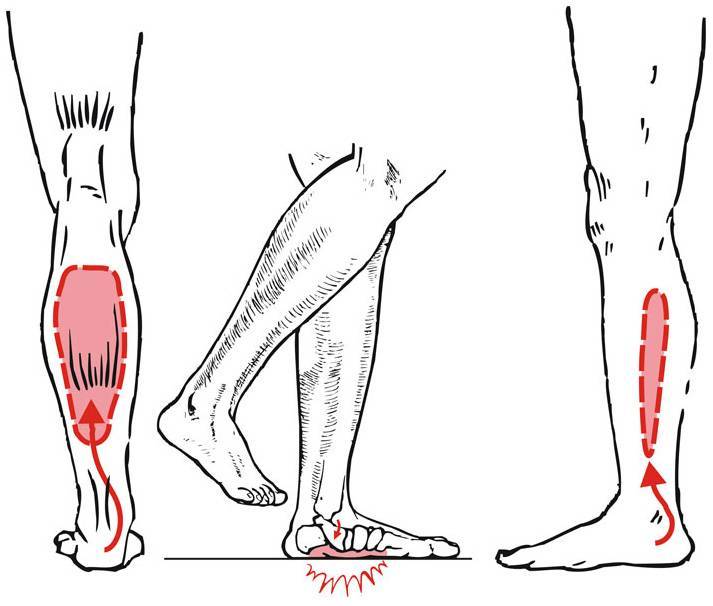
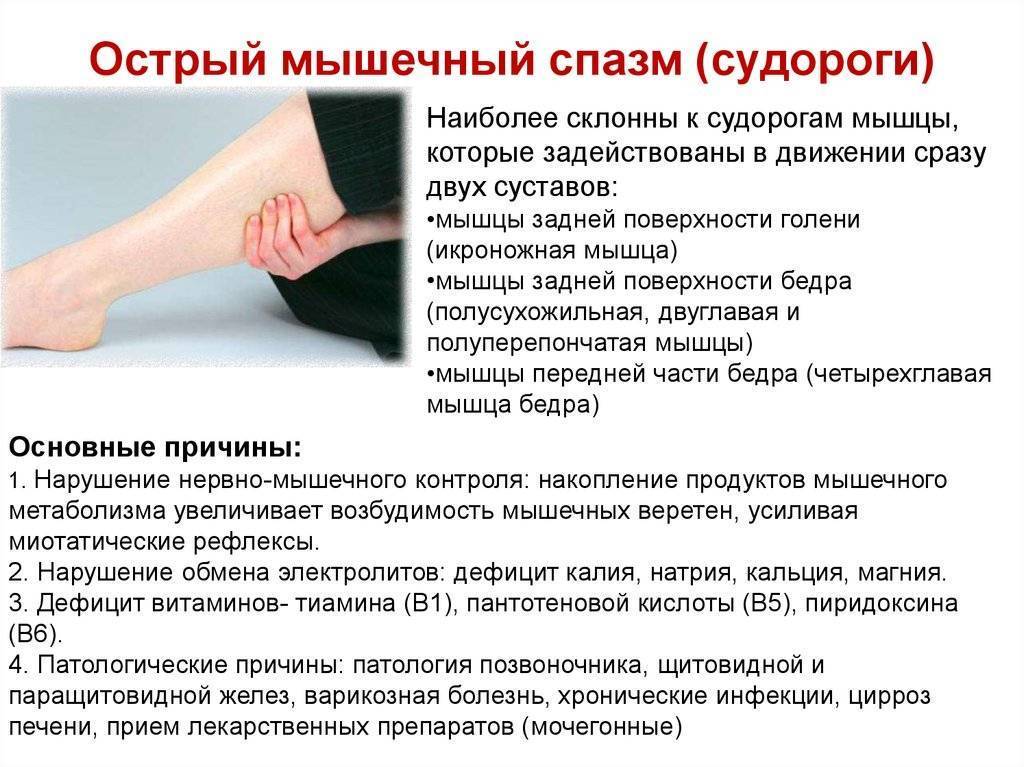
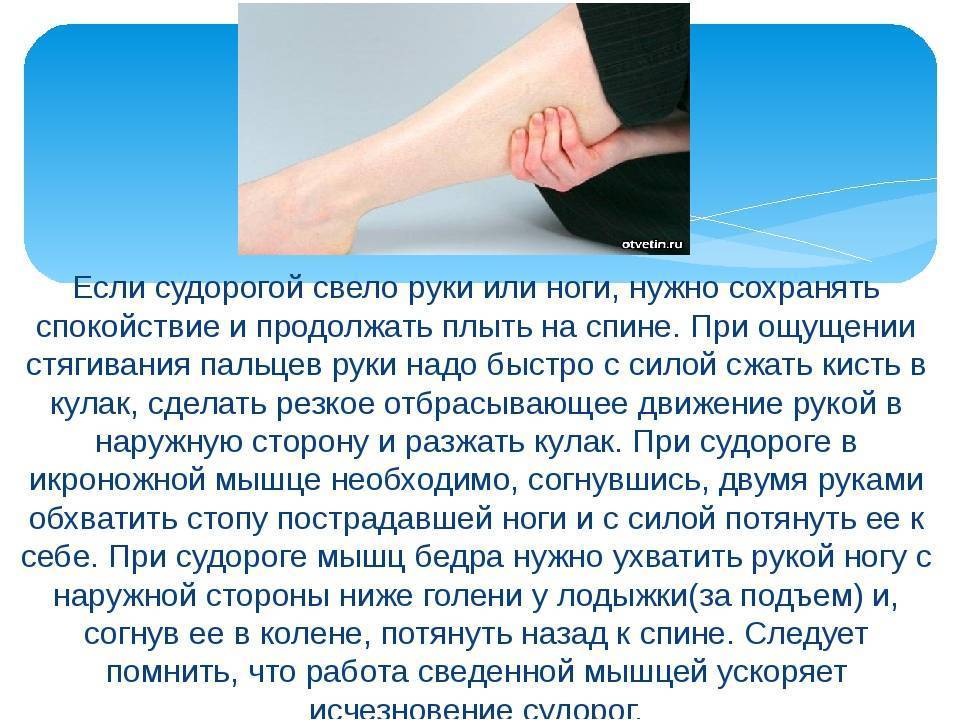
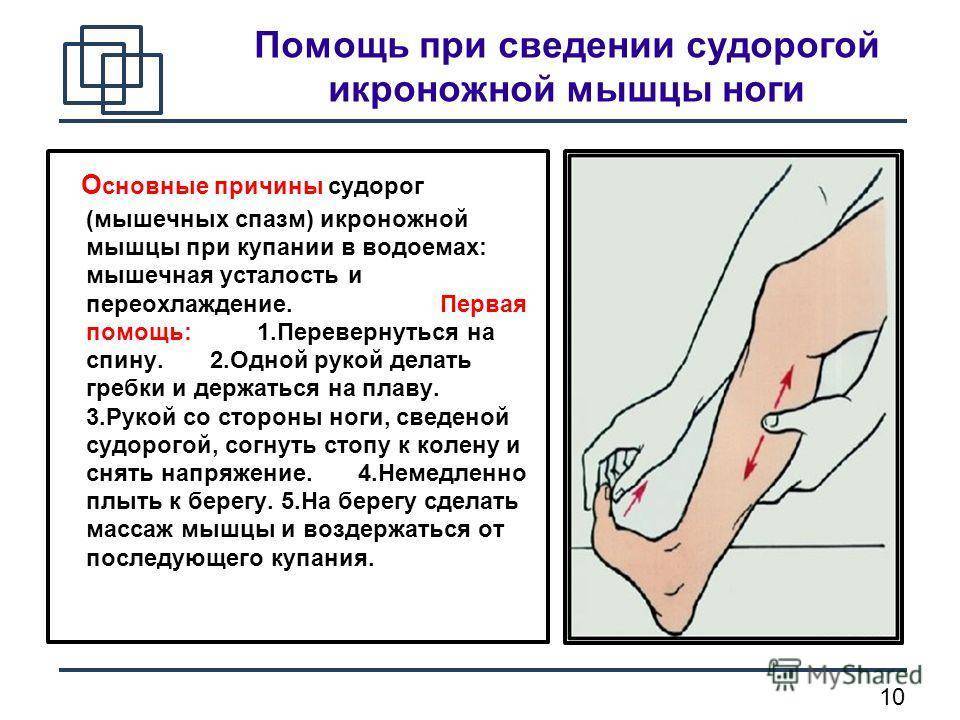
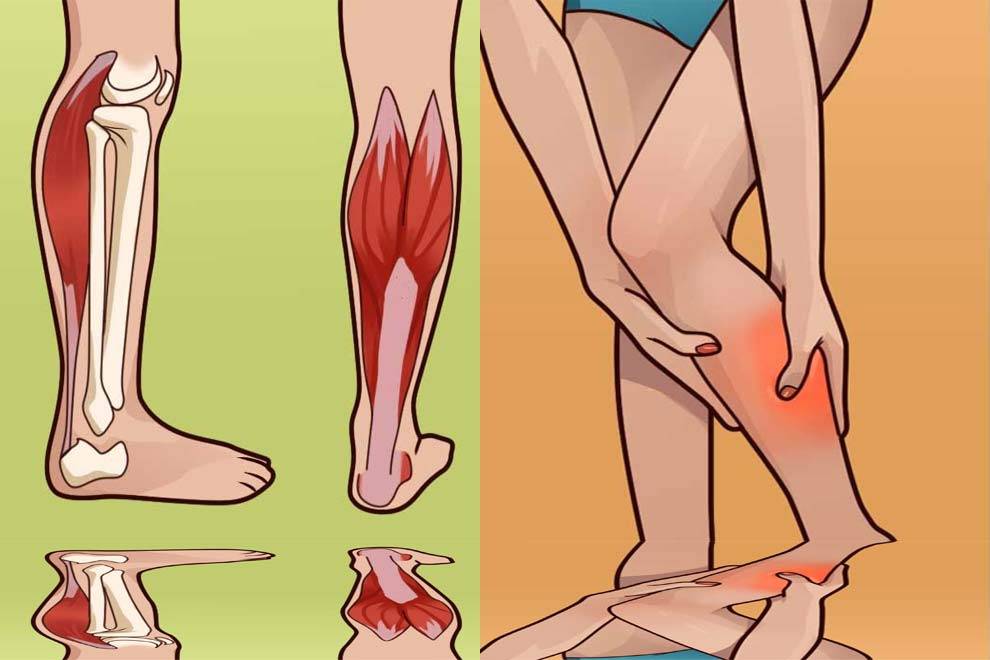
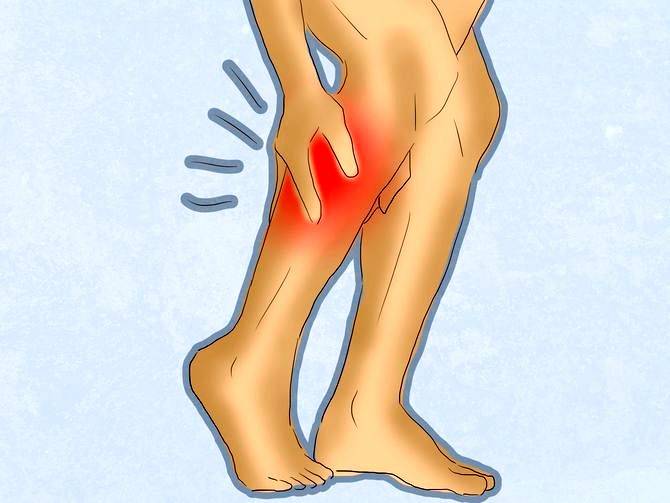
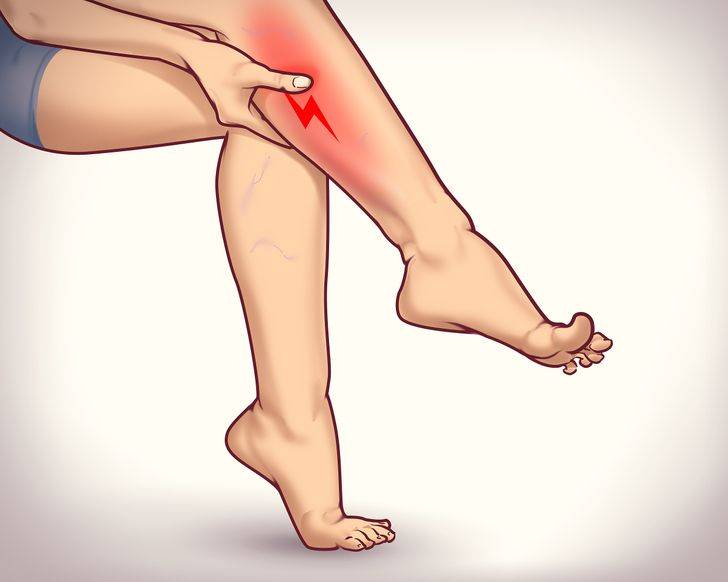
Признаками непроизвольного сокращения мышц являются:
- при бруксизме – скрежетание зубами во сне, ощущение перенапряжения в челюстях после пробуждения;
- при спазмах мышц головы – обручевидная боль в висках, в области лба, затылка;
- давящий, пульсирующий, сжимающий характер болевых ощущений;
- чувство тяжести в области спазма;
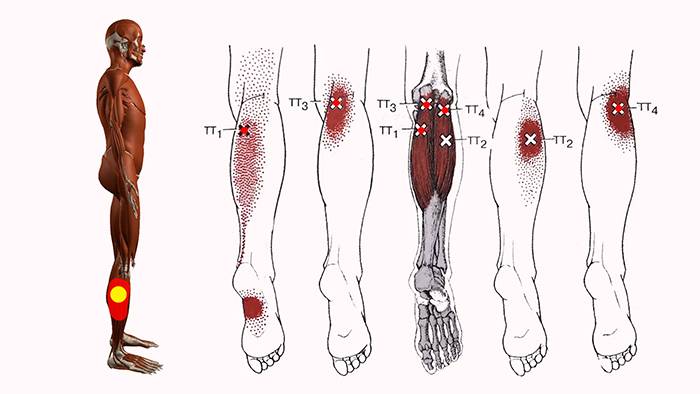
- болезненность при нажатии на триггерные точки (попробуйте пропальпировать область головы, когда она болит: при нажатии на определенные точки болезненность значительно возрастает);
- тошнота, рвота, головокружение;
- болезненная реакция на свет, громкие звуки (нечасто).
Когда стоит обратиться к врачу:
- головные боли возникли внезапно и не проходят;
- вы столкнулись с мышечными болями впервые после 50 лет;
- боли сопровождаются головокружением, слабостью, онемением конечностей;
- боли длятся более двух недель подряд;
- обезболивающие препараты или не действуют вообще, или дают незначительный кратковременный эффект;
- боль локализована с одной стороны головы/шеи.
Мышечные спазмы, провоцирующие боль, говорят о нарушении здорового функционирования организма
Чтобы не допустить развития заболевания, важно вовремя обратиться к врачу. Мы советуем посетить терапевта, невролога, эндокринолога, которые назначат вам развернутую лабораторную диагностику
По результатам исследований к вашему лечению могут подключить специалистов другого профиля: ортопеда, кардиолога, мануального терапевта. Комплексное лечение может включать в себя прием лекарственных препаратов, курс массажа, лечебную гимнастику. Хороший врач обязательно даст вам рекомендации по питанию, режиму дня.
Открытое восстановление ахиллова сухожилия
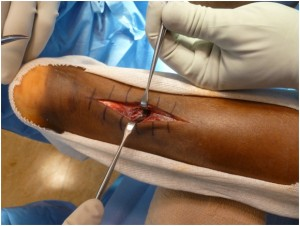
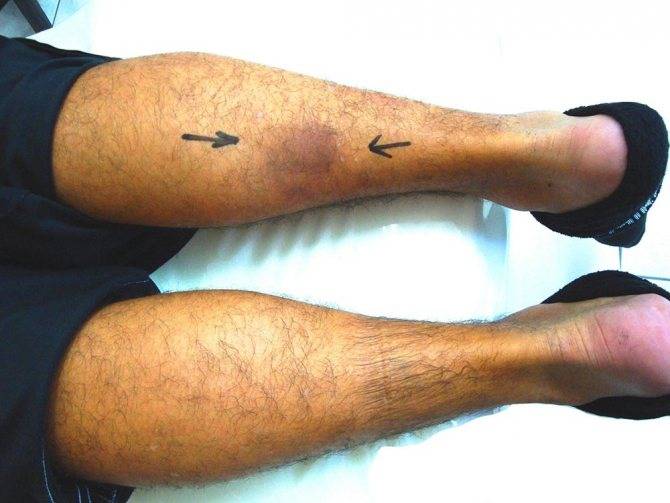
Восстановление ахиллова сухожилия чаще всего проводится через разрез кожи, выполненный в проекции разрыва сухожилия по задней поверхности голени. Достигается место разрыва ахиллова сухожилия, затем разволокненные концы экономно обрезаются, очищаются и готовятся к сшиванию. Стопа выводится в положение максимального подошвенного сгибания, для того чтобы натяжение сухожилия было минимальным, а разорванные концы сухожилия были максимально сближены, после чего происходит сшивание. После сшивания концов сухожилия рана тщательно промывается, контролируется кровотечение, на кожу накладываются швы, асептическая повязка, эластическая компрессия и иммобилизация при помощи гипсовой лонгеты или жесткого отреза. Холод местно. (см. рис. 1).
Возможным недостатком открытого восстановления разрыва ахиллова сухожилия является проблема ранозаживления, что может привести к глубокой инфекции, которую трудно устранить, или болезненный послеоперационный рубец.
Рисунок 1: Открытое восстановление разрыва ахиллова сухожилия
Миниинвазивный метод востановления ахиллова сухожилия
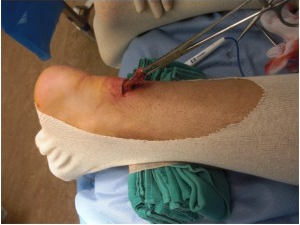
Другой метод восстановления ахиллова сухожилия осуществляется через «мини » разрез кожи. В данном случае в проекции разрыва сухожилия делается небольшой горизонтальный разрез длинной 1,5 -2,0 см. Свободные концы сухожилия мобилизуют и выводят в рану, разволокненные концы экономно обрезаются, очищаются и готовятся к сшиванию.
Через проколы кожи концы сухожилия прошиваются на расстоянии 2,0 — 4,0 см от места разрыва, стопа выводится в положение максимального подошвенного сгибания, чтобы натяжение сухожилие было минимальным, а разорванные концы сухожилия были максимально сближены, затем происходит сшивание.
После сшивания концов сухожилия рана тщательно промывается, контролируется кровотечение, на кожу накладываются швы, асептическая повязка, эластическая компрессия и иммобилизация при помощи гипсовой лонгеты или жесткого отреза. Холод местно.
Преимущества данной техники включают в себя меньшее повреждение мягких тканей, меньшие образования рубцовой ткани и лучший косметический эффект. Недостатки включают в себя более высокий риск повреждения сурального нерва, так как, в отличие от открытой операции, швы накладываются без раскрытия всей длины сухожилия, из-за чего сложно увидеть, находятся ли нерв в зоне оперативного вмешательства.
Нерв, который потенциально может быть поврежден, будет вызывать онемение по наружной поверхности тыла стопы, около мизинца. Не исключено, что сам шов сухожилия может быть не таким крепким, как при открытой технике, что может привести к более быстрому повторному разрыву. (см. рис. 2)
Рисунок 2: миниинвазивный метод востановления ахиллова сухожилия
Преимущества оперативного лечения ахиллова сухожилия включают в себя следующее:
- более быстрое восстановление
- возможность раннего объема движений в мышцах голени, следовательно программа реабилитации может быть более агрессивной
- ниже процент повторного разрыва (процент повторного разрыва значительно ниже у пациентов после операции (2-5%), чем у прошедших консервативное лечение(8-12%)
Возможные осложнения операционного и консервативного лечения
- асимметричная походка (приводящая к болям в других областях)
- тромбоз глубоких вен нижних конечностей
- тромбоэмболия легких
- несращение ахиллова сухожилия
- повторные разрывы
Диагностика разрыва ахиллова сухожилия
Врач обычно ставит диагноз после тщательного осмотра и выяснения обстоятельств травмы.
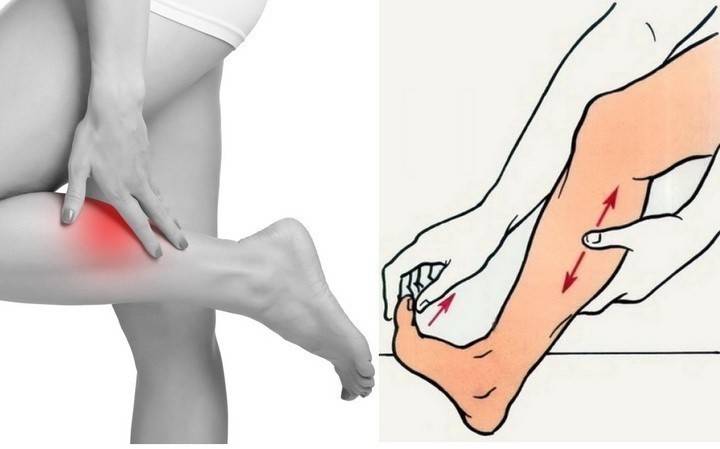
Простой тест сжатия голени, когда вы лежите на животе, покажет, есть ли нарушение целостности сухожилия
Этот тест определяет связь сухожилия с мышцами голени и исключает участие других сухожилий в движении стопы.
Обратите внимание: разрыв ахиллова сухожилия часто пропускают, ставя ошибочный диагноз растяжения. Диагностику могут затруднить отек и сохранение способности двигать стопой.
В ряде случаев может потребоваться рентгенография для оценки состояния пяточной кости.
Постановке диагноза могут помочь ультразвук и МРТ
В зависимости от тяжести травмы эти исследования также помогают определить наилучшую тактику лечения.
Лечение
Цель лечения состоит в восстановлении нормальной длины и натяжения сухожилия, что обеспечит вам возможность двигаться так же, как и до травмы. Кроме того, должен быть соблюден баланс между достаточной иммобилизацией и ранними движениями.
Иммобилизация необходима, чтобы создать условия для заживления и предотвращения повторных травм.
Движения в суставах стопы и голеностопа необходимы для предупреждения тугоподвижности и снижения тонуса мышц.
Лечение может быть консервативным или хирургическим. Оба метода имеют свои преимущества и показания.
Оба метода лечения подразумевают шесть недель иммобилизации в гипсе или специальном брейсе. Гипс могут менять через две, три или четыре недели для постепенного придания стопе функционально выгодного положения.
В дальнейшем, вне зависимости от метода лечения, необходимы регулярная физиотерапия и ЛФК.
Подходящее для вас лечение определит на консультации травматолог-ортопед.
Лечение дома
Лечение повреждений ахиллова сухожилия должно быть как можно более ранним. Если есть подозрение на разрыв, необходимо немедленно вызвать врача или обратиться в травматологичий пункт или больницу. До приезда врача можно использовать следующие средства:
- Создать покой поврежденной конечности. Боль – это сигнал организма к неподвижности.
- Придать ноге возвышенное положение для уменьшения отека и боли.
- Приложить холод на область травмы. Это также уменьшит отек и боль. Не прикладывайте лед непосредственно к коже.
- Придайте возвышенное положение поврежденной конечности. Гравитация поможет уменьшить отек, так как усилит отток межтканевой жидкости и крови от травмированной области.
Операция при разрыве ахиллова сухожилия
Операция заключается в сшивании концов разорванного сухожилия.
В ряде случаев, при плохом состоянии сухожилия, при запоздалой диагностике, повторных разрывах применяется эндопротезирование ахиллова сухожилия – имплантация искусственной ткани, заменяющей собой собственное сухожилие.
Операция имеет меньший риск повторных разрывов сухожилия, по сравнению с консервативным лечением.
Хирургическое лечение позволяет быстрее вернуться к прежнему уровню физической активности; кроме того, функция сустава восстанавливается лучше из-за меньшего сокращения мышц.
Операция является методом выбора для спортсменов или людей с высокой физической активностью, при запоздалой диагностике и повторных разрывах сухожилия.
Консервативное лечение
Консервативное лечение повреждений ахиллова сухожилия включает наложение гипса или специального брейса, физиотерапию и ЛФК.
Консервативное лечение чаще применяют у людей старшего возраста с низким уровнем физической активности и лиц с сопутствующими осложнениями.
При консервативном лечении есть риск избыточного удлинения сухожилия, что приведет к слабости мышц.
Кроме того при консервативном лечении выше риск повторных разрывов.
Продолжение лечения
Для увеличения объема движений и силы мышц, после прекращения иммобилизации необходимо пройки курс физиотерапии и ЛФК.
Виды атеросклероза нижних конечностей
Хронические облитерирующие заболевания артерий нижних конечностей (ХОЗАНК) – это целая группа заболеваний кровеносных сосудов, при которых сильно уменьшается приток крови по артериям из-за их сужения (стеноз) или полной закупорки (окклюзия).
В ХОЗАНКЕ можно выделить три основных вида заболеваний:
- облитерирующий атеросклероз (развивается в пожилом возрасте);
- облитерирующий эндартериит (тромбангиит, неспецифическое воспаление сосудистой стенки, встречается чаще в молодом возрасте);
- периферические формы неспецифического аортоартериита.
Самым распространенным из этих заболеваний считается, облитерирующий атеросклероз.
Почему после ОРЗ или ОРВИ болят ноги?
Одно из самых распространенных осложнений ОРЗ у детей — воспаление суставов. Признаки воспаления:
- ребенок жалуется, что у него болят ноги,
- при ходьбе хромает, наступает не на полную ступню,
- самые маленькие поджимают ноги и плачут, когда их пытаются поставить,
- кожа в области сустава краснеет и становится горячей,
- повышается температура,
- область сустава опухает.
Дети не всегда могут точно объяснить, что они чувствуют. Если ребенок после ОРЗ жалуется, что у него болят ноги, это не обязательно говорит об осложнениях. Вначале нужно исключить другие причины.
- Проверьте, нет ли на голенях и бедрах синяков, припухлостей от ушиба. Боль в ногах может быть следствием небольшой травмы, которую родители не заметили.
- Мышечный тонус может быть причиной болей. Немного помассируйте ноги, оцените, насколько напряжены мышцы.
- Если маленький ребенок поджимает ноги и плачет, ощупайте живот. Причиной таких симптомов могут быть нарушения пищеварения, сильная боль в животе.
Как предупредить появление мышечного спазма
Если вам не свойственны боли мышечного типа, вы все равно можете поддержать здоровье нервной системы и мышц, причем не только в области головы и шеи:
- старайтесь придерживаться распорядка дня;
- организуйте рабочее место, сделайте его удобным, чтобы сидеть без перекосов в естественном положении;
- работая за компьютером, устраивайте себе разминку раз в час на пару минут;
- гуляйте на свежем воздухе;
- тщательно проветривайте помещения дома;
- не злоупотребляйте курением, алкоголем;
- занимайтесь спортом хотя бы 1-2 раза в неделю;
- пейте достаточное количество чистой воды;
- поддерживайте ресурсность организма с помощью витаминов и минералов, назначенных вашим эндокринологом;
- регулярно проходите комплексные чек-апы организма, чтобы не допустить развития заболеваний.
В профилактике появления мышечных спазмов положительную роль играет плавание, йога, массаж. Контрастный душ приводит сосуды в тонус и нормализует кровообращение – это тоже очень важный момент для профилактики. Для сна подберите удобную ортопедическую подушку.
Если вас беспокоят мышечные спазмы, провоцирующие боль, не игнорируйте их. Здоровье можно восстановить и поддержать!
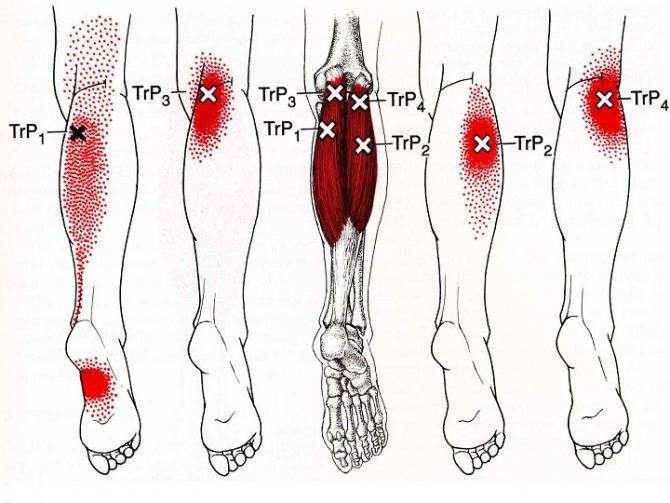
Что такое мышечный спазм, его виды и причины
Мышечные спазмы – это непроизвольные сокращения мышечной ткани. В отличие от естественных сокращений (например, в процессе переваривания пищи, при занятиях спортом, глотании воды), спазмы возникают без какой-либо внешней или внутренней причины, в отсутствие желания человека и непредсказуемо.
Как правило, мышечные спазмы в области головы затрагивают область висков, лба, затылка. Непроизвольные сокращения жевательных мышц могут возникнуть вследствие употребления стимулирующих веществ (кофеина, таурина, наркотических средств) или по внутренним физиологическим причинам. Во втором случае речь идет о:
- тризме – спазме, провоцирующем плотное сжатие челюстей;
- бруксизме – непроизвольных мышечных сокращениях, возникающих преимущественно во время сна, в ночное время, и сопровождающихся скрежетом верхнего ряда зубов и нижний.
Спазмы мышц в области шейного отдела позвоночника могут быть как односторонними, так и двусторонними. Часто они связаны с защемлением нервов или патологиями позвоночника (например, грыжей).
Преимущества
Виды спазмов мышц головы:
- эпизодические непроизвольные сокращения мышц: головная, шейная мышечная боль длится не более 14 дней за период 1 месяца;
- хронические спазмы: от 15 дней в месяц и более.
Обычно причинами спазмов мышц головы, челюстей, шеи являются:
- нарушение обмена веществ;
- недостаточная физическая активность;
- заболевания опорно-двигательного аппарата;
- сосудистые патологии;
- дефициты витаминов, микроэлементов;
- стресс: физиологическое, психологическое, эмоциональное перенапряжение;
- переохлаждение;
- повышенная температура тела;
- ожирение;
- генетическая предрасположенность;
- травмы;
- ущемление нервных волокон.
Как уменьшить послеоперациооную боль
К задачам послеоперационного обезболивания специалисты относят4:
- качественный период восстановления,
- ускорение реабилитации и выписки из стационара,
- уменьшение числа осложнений, в том числе развития хронической послеоперационной боли.
Наиболее эффективной считается так называемая мультимодальная схема4 послеоперационного обезболивания, концепция которой предполагает использование оптимальной комбинации лекарственных средств из разных групп в минимальных дозах4.
Группы препаратов, которые используются как обезболивающие после операции:
- Опиоидные анальгетики. Традиционно считались основой для операционного обезболивания, однако их изолированное применение дает ожидаемый результат всего в 25-30% случаев4, а введение максимально эффективной дозы связано с высоким риском побочных эффектов4, в том числе угнетение дыхания. Также после их отмены часто возникает еще большая болевая чувствительность.
- Нестероидные противовоспалительные средства (НПВС). Формирование послеоперационного болевого синдрома напрямую связано с травмой тканей и воспалением. Поэтому назначение НПВС, как препаратов, обладающих мощным противовоспалительным и обезболивающим эффектом, показано с первых минут после операции, а иногда во время хирургического вмешательства.
Они действуют непосредственно на причину развития повышенной чувствительности, а именно – на выработку простагландинов и других биологически активных веществ, участвующих в воспалительном процессе. Есть методики, которые предлагают использовать НПВС еще за 20-30 минут до разреза, что позволяет снизить интенсивность боли в области послеоперационных швов.4
При назначении с препаратами из предыдущей группы, НПВС дают возможность уменьшить дозу и усилить эффект опиоидов и предупредить их побочные эффекты4.
- Неопиоидные обезболивающие средства центрального действия. Не оказывают влияния на механизмы воспаления, но способны подавлять вторичную повышенную болевую чувствительность на уровне передачи нервных импульсов. Их применение за полчаса до окончания операции обеспечивает спокойное и безболезненное пробуждение после наркоза4. Хорошо зарекомендовали себя в комплексном обезболивании.
- Средства, влияющие на восприятие боли. Вводятся для предупреждения гиперчувствительности и развития хронического болевого синдрома4.
- Регионарное обезболивание (анальгезия). Применение метода основано на прерывании потока болевых импульсов от зоны повреждения к спинному и головному мозгу4.
Для каждого пациента комплексная схема обезболивания подбирается индивидуально
Во внимание принимаются такие факторы, как возраст, пол, объем хирургического вмешательства, сопутствующая патология, психические особенности, чувствительность к боли и ее наличие до операции
Причины и признаки першения в горле
Першение в горле могут вызвать разнообразные факторы, но этот симптом может быть признаком опасного заболевания
Першение в горле может возникнуть вследствие различных причин. Наиболее распространенные факторы появления этого симптома:
- Инфекционный процесс (фарингит, назофарингит, ларингит, ОРВИ и др.). При начинающейся простуде с момента попадания инфекции в организм и до появления первых клинических признаков проходит несколько дней. Именно першение в горле помогает определить развивающееся заболевание. На фоне этого появляется слабость, незначительно повышается температура тела.
- Аллергия. При контакте с аллергеном возникает аллергическая реакция. При этом наблюдается не только першение, но и отек век, ринит, чихание, слезотечение.
- Перенапряжение голосовых связок. У людей таких профессий, как оратор, преподаватель, певец, возможно перенапряжение связок в результате появляется першение, боль в горле, изменяется тон голоса.
- Невроз глотки. Причиной першение в горле может быть и невроз глотки. Патология развивается при нарушении работы центральной нервной системы. Возникновение невроза глотки может быть на фоне сифилиса, истерии, опухоли мозга, склероза и др. При неврозе, кроме першения, ощущается ком в горле, нарушается чувствительность, появляется чувство онемения.
- Опухоль глотки. Опухоль глотки – самая опасная причина появления першения. Для данной патологии характерны следующие симптомы: охриплость, кровотечение, отделение слизи, кашель.
- Травмы горла.
- Першение в горле также могут вызвать неблагоприятные факторы: вдыхание дыма, выхлопных газов, пыли, смога. Если в помещении сильно сухой воздух, то это приводит к дискомфорту в горле.
- Заболевания щитовидной железы.
Когда обращаться к врачу
Если першение в горле дополняется еще и другими тревожными симптомами – это опасный признак
Першение может сопровождаться различными симптомами, такими как:
- Сухой приступообразный кашель.
- Частое покашливание.
- Ком в горле.
- Осиплость.
- Повышение температуры.
- Стекание слизи по задней стенке глотки.
Если наблюдаются вышеперечисленные симптомы, то необходимо обратиться к врачу, чтобы не допустить развитие серьезных осложнений.
Если не предпринимать меры по устранению этого симптома, то першение может стать причиной приступообразного мучительного кашля, а также привести к першению и осиплости.
Профилактические меры
Чтобы никогда не знать горестей с голеностопом, нужно лишь помнить о профилактических мерах. Это и упражнения для ахиллова сухожилия, и грамотно подобранная обувь, и сбалансированное питание:
- Проводить разминку голеностопа перед сложными физическими упражнениями.
- Грамотно качать икроножные мышцы, укрепляя тем самым конечность.
- Практиковать упражнение «выпрыгивание» – они обеспечат эластичность волокон.
- Практиковать упражнения, направленные на растяжку сухожилия.
- Употреблять достаточное количество белка, кальция и витамина D.
- Минимизировать в повседневной жизни каблуки и шпильки.
- Покупать анатомически правильную обувь, а именно с жестким задником.
Если вы испытываете боль и дискомфорт в зоне сухожилия, самолечение может сыграть с вами злую шутку – привести к хромоте либо хроническому воспалению. Центр восстановительной медицины предлагает вам консультацию грамотных травматологов-ортопедов, передовую методику лечения и индивидуальную реабилитацию.
Свободные, ничем не ограниченные движения – часть нашей полноценной жизни, поэтому любой тревожный сигнал – повод нам позвонить.
Узнать цены клиники вы может в прайсе либо по телефонам: +7 (8552) 78-09-35, +7 (953) 482-66-62.
Лечение
Сложность лечения корешкового синдрома (радикулопатии) заключается в том, что при компрессии происходят изменения в структуре нервных волокон (иногда необратимые). Процесс регенерации нерва зависит от степени повреждения и для полного восстановления функции нервов может потребоваться от нескольких недель до нескольких месяцев.
Лечение корешкового синдрома направлено на снижение компрессии корешка и уменьшение отека и воспаления, что позволяет уменьшить боли и восстановить проводимость по нервам, а после купирования острой симптоматики необходимо принять меры для восстановления морфологической структуры нервов.
Методы лечения корешкового синдрома определяются исключительно на основании идентификации возможных причин, а также выделения основной причины, которая вызвала этот синдром.
Пациентам при остром корешковом синдроме назначается строгий постельный режим, пациент должен лежать исключительно на твердой поверхности.
Медикаментозное лечение:
- Анальгетики (кеторол, баралгин). Их использование позволяет устранить / уменьшить сильную боль.
- Противовоспалительные нестероидные средства (нурофен, диклофенак, мовалис). С их помощью не только уменьшается воспаление в области поврежденных нервов, но и уменьшается боль. Однако долгосрочное использование этой группы препаратов связано с рядом побочных эффектов. Использование НПВП возможно также в виде мазей, гелей (фастум гель, кетоналовая мазь), которые действуют местно, при этом уменьшаются возможные неблагоприятные эффекты.
- Мышечные релаксанты (мидокалм, сердалуд, баклофен) – препараты, предназначенные для устранения мышечных спазмов.
- Витамины группы B (например, мильгамма). Их действие связано с улучшением метаболических процессов в нервных тканях.
- Хондропротекторы – препараты для стимулирования процессов восстановления и замедления разрушения хрящевой ткани в области межпозвонковых суставов
Физиотерапия. Такие методы физиотерапии как электрофорез ,фонофорез, лазеротерапия, криотерапия помогают уменьшить отек в области компрессии корешка. Но при наличии подозрений на онкологический генез компрессии корешка физиопроцедуры противопоказаны.
Рефлексотерапия – воздействие на БАТ помогает улучшить проводимость по нервному волокну и таким образом помочь восстановить функции нервов
Массаж. Медицинские методики массажа широко применяются в лечении корешкового синдрома и оказывают эффект за счет снижения спазма и улучшения циркуляции крови в тканях.
Эпидуральные инъекции стероидов – могут достаточно быстро уменьшить отек и компрессию корешка. Наиболее эффективны трансфораминальные эпидуральные инъекции проводимые под рентгенологическим контролем, так как при этом методе препарат доставляется в переднее эпидуральное пространство.
Профилактика
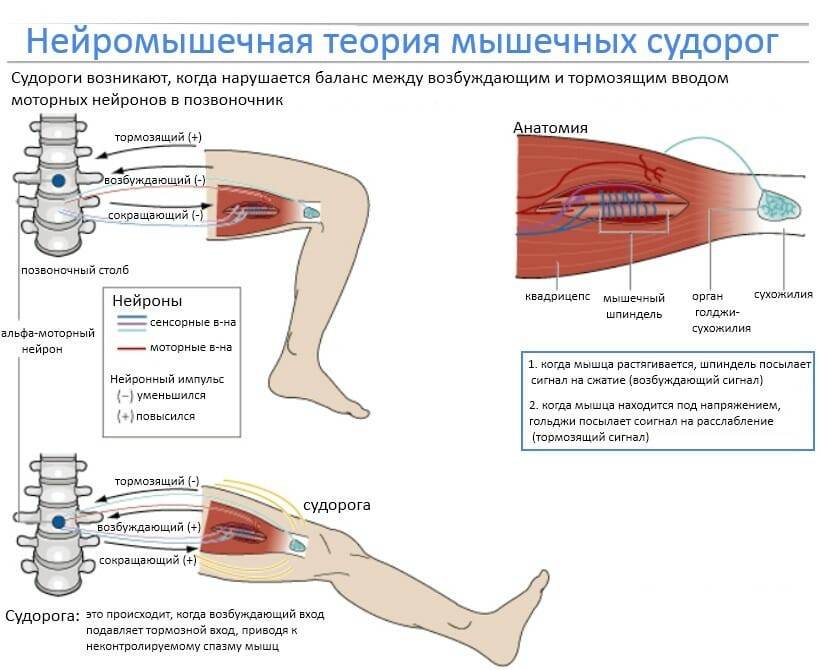
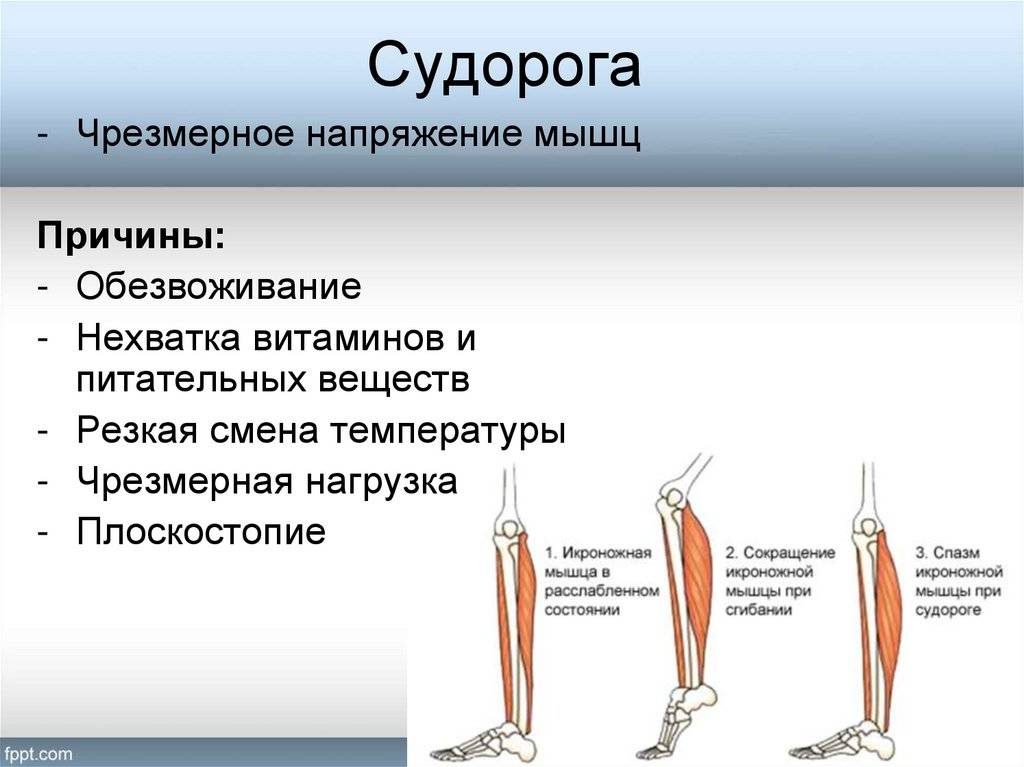
Отказ от вредных привычек, упорядочение образа жизни и питания – основные принципы профилактики. Наряду с этим полезны умеренные физические нагрузки – прогулки или занятия на велотренажере. Хорошо в свободное время выполнять простые упражнения на растяжку мышц. В любое время года нужно употреблять достаточное количество чистой воды – 30 мл на килограмм веса в прохладное время года и 50 мл в жаркое.
Тем, у кого крампи повторяются часто, желательно уменьшить употребление напитков, содержащих много кофеина, отказаться от курения. Во время сна нужно тепло укрываться, особенно держать в тепле ноги.
- Синдром Гийена-Барре
- ХВДП
Найти ближайшую к вам клинику
Детская поликлиника
400074 г. Волгоград, ул. Козловская, 33
понедельник-пятница с 8.00 до 20.00
суббота с 09.00 до 18.00
воскресенье c 9.00 до 14.00
Клиника на Невской
400087, г. Волгоград, ул. Невская, 13а
понедельник-пятница
с 08.00 до 12.00 медицинские осмотры;
с 12.00 до 18.00 оформление справок;
с 14.00 до 16.00 выдача заключений
суббота – с 09.00 до 14.00
воскресенье-выходной
Клиника на Ангарской
400049 г. Волгоград, ул. Ангарская, 13л
понедельник-пятница с 08.00 до 20.00 )
суббота-воскресенье с 08.00 до 20.00
Клиника на Кубанской
400131 г. Волгоград, ул. Кубанская, 15а
понедельник-пятница с 7.00 до 20.00
суббота с 07.30 до 19.00
воскресенье с 08.00 до 18.00
Как справиться с болью?
Если болят ноги после ОРЗ у ребенка, нужно обязательно обратиться за консультацией к ортопеду, сделать УЗИ суставов, сдать ревмопробы. Не затягивайте с обращением к врачу. Без лечения воспаление может перейти в хроническую форму. До консультации со специалистом нельзя греть и охлаждать пораженный сустав, делать примочки, компрессы и ванночки. Мама может облегчить состояние малыша простыми методами.
- Обязательны постельный режим и покой. Ноги лучше держать в слегка приподнятом положении: это поможет уменьшить отек.
- Если возраст ребенка позволяет, можно поить его теплым брусничным или клюквенным морсом. Эти ягоды эффективно очищают организм от токсинов, обладают противовоспалительным и противовирусным эффектом.
- Если ребенок плачет и не спит от боли в ногах после ОРЗ, можно дать ему рекомендованное врачом противовоспалительное или обезболивающее в возрастной дозировке.