О каких заболеваниях свидетельствует боль в мошонке?
-
орхоэпидидимит;
-
эпидидимит (воспаленные придатки яичек);
-
орхит (воспаление тканей яичка);
-
размножение кишечной палочки;
-
сперматоцеле (наличие избыточной жидкости в яичках);
-
ккрипторхизм (неопущение яичка);
-
гидроцеле (отек сошонки, возникающий из-за скопления жидкости);
-
водянка яичка;
-
гангрена Фурнье;
-
рак яичка;
-
киста яичка;
-
паховые грыжи (при этом заболевании также отмечается совмещенная боль в яичках и паху);
-
ушиб мошонки;
-
варикоцеле (это расширение вен яичек, возникающее после силовых нагрузок или при нарушении работы кровеносной системы);
-
перекрут яичка (особо опасная патология, требующая срочной госпитализации с проведением оперативного вмешательства);
-
паротит
-
энтерококки;
-
уреапламоз;
-
хламидиоз;
-
трихомониаз;
и другие.
Иногда тянущая боль в яичке может возникать из-за перенесенных простудных заболеваний, воспаления отдельных нервных окончаний, а также:
-
простатита (воспаление предстательной железы)
-
наличия камней в почках
-
паховой грыжи
-
после приема сильных лекарственных препаратов (антибиотиков, мочегонных средств и др.).
Эпидемиология/Этиология
Причины пубалгии
Данная патология распространена среди спортсменов, занимающихся футболом, хоккеем на льду, лакроссом, бегом на длинные дистанции, австралийским футболом, крикетом, а также другими видами спорта, где встречаются удары ногами. Это объясняется тем, что во всех перечисленных видах спорта выполняются повторяющиеся энергичные удары ногами, скручивания, резкие повороты и «срезывающие» движения, которые являются факторами риска пубалгии. В основном пубалгию обнаруживают у спортсменов-мужчин после 40 лет. В значительной мере мы можем объяснить данную статистику тем, что мужчины чаще занимаются видами спорта с более высоким риском пубалгии.
Вторая причина заключается в том, что у женщин, в отличие от мужчин, более прочно фиксируется прямая мышца живота на лобковом симфизе. Третья причина – это то, что у женщин более широкий таз, и, соответственно, более широкий подлобковый угол, что позволяет лучше защищать область лобка. Иными словам, анатомические и биомеханические особенности женского таза позволяют стабилизировать область лобка и снизить риск развития пубалгии.
Существует целый ряд причин, вызывающих пубалгию:
1. Дисбаланс между приводящими мышцами и мышцами брюшного пресса
Лобковый симфиз играет роль своеобразной точки опоры для таза, и структуры, которые повреждаются при развитии спортивной грыжи/атлетической пубалгии, имеют с ним тесную связь. Волокна прямой мышцы живота, соединенного сухожилия (слияние внутренней косой и поперечной мышцы живота), а также наружной косой мышцы соединяются, образуя лобковый апоневроз. Данная структура, которую еще называют апоневрозом прямой мышцы живота, соединяется с приводящими мышцами и тонкой мышцей.
Во время занятий спортом передняя часть таза, центром которого выступает лобковый симфиз, испытывает большую нагрузку. Противодействие длинной приводящей мышцы и прямой мышцы живота в точке опоры лобкового симфиза, как полагают, лежит в основе происхождения атлетической пубалгии.
Прямая мышца живота и длинная приводящая мышца являются относительными антагонистами во время ротации и экстензии. Сокращение прямой мышцы живота, при наличии нормального тонуса брюшной стенки, перераспределяет нагрузку на лобок, идущую спереди и сзади, и приподнимает эту область.
Исследования на трупах показали, что рассечение прямой мышцы живота ведет к чрезмерному заднему наклону таза и увеличению давления на область приводящих мышц. А длинная приводящая мышца, в свою очередь, имеет передне-нижний вектор силы. Травма одного из сухожилий указанных мышц приводит к поражению противоположного сухожилия как за счет изменения биомеханики, так и за счет нарушения анатомических связей между тенопериостальными точками крепления мышц.
В свою очередь, такое нарушение ведет к нестабильности лобкового симфиза. Поэтому, когда прямая мышца живота ослаблена, длинная приводящая мышца не находит сопротивления и беспрепятственно натягивается. Как правило, это происходит из-за хронических или резких интенсивных сокращений мышц у атлетов во время гиперэкстензии и/или скручивания туловища. Неравенство сил, действующих на переднюю часть таза, приводит к разрыву в месте прикрепления прямой мышцы живота.
3. Спортивная грыжа
a) Мышечно-апоневротический париетальный дефект:
- пучка поперечной мышцы живота;
- задней стенки пахового канала;
- передней стенки пахового канала.
b) Грыжа брюшной стенки неизвестного происхождения.
4. Местно-регионарные патологии
a) Сдавление нерва:
- подвздошно-пахового нерва;
- запирательного нерва;
- кожного нерва бедра;
- бедренно-полового нерва.
b) Мышечные нарушения:
- подвздошно-поясничной мышцы;
- хамстрингов;
- подвздошно-поясничный бурсит.
c) Нарушения работы суставного аппарата:
- коксит;
- сакроилеит.
- придатков;
- уретры;
- тестикул и мошонки;
- простаты.
К кому обратиться и как лечить
Если беспокоят боли в тазобедренном суставе, которые к тому же иррадиируют в пах, лучше обратиться к одному из следующих врачей: физиотерапевту, ревматологу, травматологу, ортопеду, неврологу. После обследования и выявления первопричин патологических процессов врач поставит диагноз и назначит курс лечения.
Больному следует:
</ol></ol>
- обеспечить покой;
- спать только на здоровой стороне;
- исключить нагрузки;
- менять положение тела;
- носить теплое и свободное белье;
- не переохлаждаться.
Весь спектр средств и манипуляций, выбор методов оздоровления будет зависеть от причин и признаков заболевания, степени осложнения патологии.
</ul>
- Медикаментозная терапия включает нестероидные противовоспалительные, противоревматические препараты, цитостатики, глюкокортикостероиды и хондропротекторы. В некоторых случаях необходимы гормональные средства и иммунодепрессанты, лекарства для улучшения кровообращения.
- В ситуациях, когда консервативные методы не дают результатов, осуществляется оперативное вмешательство, эндопротезирование.
- В отдельных случаях используются специальные ортопедические изделия, накладывается гипс.
- При необходимости и наличии показаний назначаются массаж, лечебная физкультура, полезны физиотерапевтические процедуры.
Осложнения гидраденита
У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Как проявляется гидраденит?
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Лечение перианального дерматита
Несмотря на то, что лечение назначается исходя из этиологии болезни, существует ряд принципов, придерживаться которых должен каждый пациент:
- Соблюдение правил личной гигиены. При первых признаках воспаления в области ануса, подмываться необходимо после каждого акта дефекации. Для этих целей необходимо использовать слабый раствор марганцовки или отвары противовоспалительных трав, что не позволит развиться вторичной инфекции;
- При дерматите перианальной области необходимо носить только хлопчатобумажное белье;
- Исключить из питания копченые, перченные и острые блюда. Диетическое питание сделает основное лечение более эффективным.
Медикаментозная терапия перианального дерматита у взрослых предполагает использование мазей и направлена на снятие зуда, жжения и раздражения вокруг анального отверстия. Для местного лечения назначают:
- цинковую мазь;
- антисептические препараты;
- антигистаминные средства;
- декспантенол.
При грибковом поражении прописывают противогрибковые медикаменты:
- Микосептин;
- Тридерм;
- Канастен;
- Кандид и др.
Лечение бактериального дерматита перианальной области предполагает вскрытие гнойных пустул и дальнейшую обработку их зеленкой, синькой, фукарцином и нанесением антибактериальных мазей.
При обнаружении энтеробиоза лечение проводят противоглистными препаратами:
- Пирантелом;
- Вормилом;
- Медамином;
- Пиперазином;
- Вермоксом.
Терапия аллергического перианального дерматита заключается в приеме антигистаминных препаратов:
- Супрастин;
- Диазолин;
- Тавегила;
- Кларитин.
Вышеперечисленные препараты также могут назначаться для устранения болезненного жжения и зуда.
Наличие хронических заболеваний кишечника и дисбактериоз являются показанием для лечения первичного недуга у проктолога или гастроэнтеролога.
Физиотерапевтическое лечение перианального дерматита направлено на снятие воспаления и стабилизацию процесса заживления пораженных участков кожи вокруг ануса. Наиболее эффективны такие процедуры, как ванночки с добавлением лекарственных средств, лечение магнитным полем, лазерная терапия, ультразвук и т. д.
Клиническая картина
Боль при пубалгии
К пубалгии могут привести такие виды активности как бег, удары ногами, режущие и скручивающие движения, резкие повороты и изменения направления движения. В США чаще всего подвержены заболеванию игроки в футбол, хоккей на льду и американский футбол. Многие пациенты до получения клинического диагноза в течение многих месяцев или даже лет страдают от симптомов пубалгии.
Спортсмены обычно предъявляют жалобы на одностороннюю боль в нижней части живота и передней части паха, которая появляется во время выполнения упражнений. Это глубокая острая боль, которая может отдавать в бедро, поясницу, низ живота, промежность и мошонку. Больше всего пациентов беспокоит односторонняя боль в паху, которая проходит во время отдыха и вновь появляется при возобновлении тренировок. Они также жалуются на боль при чихании или кашле. При этом односторонняя боль может перерасти в двустороннюю боль.
Иногда боль возникает постепенно, но 71% спортсменов отмечают, что она наступает резко и после определенного события. Таким событием может стать гиперэкстензия туловища и/или гиперабдукция, которая приводит к повышенному напряжению в области лобка.
Kachingwe и Grech описали 5 признаков и симптомов атлетической пубалгии. К ним относятся:
- Субъективные жалобы на глубокую боль в паху или в нижних отделах живота.
- Боль обостряется при беге на скорость, ударах ногами, «срезывающих» движениях, выполнении ситапов и стихает во время отдыха.
- Болезненная чувствительность в области ветви лобковой кости при пальпации (в месте прикрепления прямой мышцы живота и/или соединенного сухожилия).
- Боль при приведении бедра с сопротивлением (угол сгибания бедра — 0, 45 и 90 градусов).
- Боль при выполнении скручиваний с сопротивлением.
Применение фармакологических препаратов при боли в паху
Назначать медицинские препараты должен только доктор. Ниже приводится информация к ознакомлению.
Чтобы облегчить болевой синдром, можно принять: парацетамол и ибупрофен. При сильной боли — нимесил, нимесулид. Эти препараты окажут болеутоляющий эффект, но не лечат причину заболевания. При длительном приёме таких препаратов возможно появление побочных эффектов, основной из них — это возникновение эрозии и язв в желудке.
Для лечения мочекаменной болезни применяются препараты, действие которых направлено на растворение камней. Предпочтительнее препараты, изготовленные из растительного сырья. Например, канефрон или цистон. Но их нужно принимать длительно, при малых размерах камней или же для профилактики. Основной способ лечения — дробление и удаление с помощью специального аппарата.
Иногда физиотерапия даёт очень хороший результат для лечения болей в паху. К физиотерапевтическим процедурам относят: массаж, бальнеологические процедуры (использование минеральных вод), лечебную физкультуру и т.д.
Запомните главное — полноценное лечение в домашних условиях невозможно. Различные растирки, мази, настойки, приготовленные по народным рецептам могут быть дополнением к лечению, прописанному квалифицированным врачом. Но не использоваться как основное лечение.
Внимание! Данная статья размещена исключительно в ознакомительных целях и ни при каких обстоятельствах не является научным материалом или медицинским советом и не может служить заменой очной консультации с профессиональным врачом. За диагностикой, постановкой диагноза и назначением лечения обращайтесь к квалифицированным врачам!. Количество прочтений: 7406
Количество прочтений: 7406
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к .
В ЦЭЛТ вы можете получить консультацию специалиста-дерматолога.
- Первичная консультация – 3 200
- Повторная консультация – 2 000
Записаться на прием
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.
При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
БОЛЬ В ПРОМЕЖНОСТИ — ПРИЗНАК ПРОСТАТИТА
Практически в трех из четырех мужчин, страдающих от боли в промежности, обнаруживают простатит — воспаление предстательной железы.
При простатите боль в промежности имеет ноющий, сжимающий или жгучий характер, беспокоит постоянно или возникает с определенной периодичностью. Также большинство пациентов отмечают, что болевые ощущения отдают в яички, половой член, пах или прямую кишку.
Кроме того, боль в промежности часто сочетается с такими симптомами, как:
- боли внизу живота, мочевом пузыре, яичках и уретре
- затрудненное и частое мочеиспускание
- повышение температуры тела
- общая слабость,
- снижение потенции.
Диагностикой и лечением простатита занимается врач-уролог, поэтому при появлении вышеописанных симптомов необходимо обратиться к данному специалисту. Своевременное лечение поможет полностью позбудитись заболевания и избежать осложнений.
Как проводится диагностика
Боль в тазобедренном суставе и паху может появиться по многочисленным причинам. Изначально пациент нуждается в обследовании, чтобы установить правильно диагноз. От этого напрямую зависит, какая будет назначена терапия.
Для определения заболевания может потребоваться:
- рентгенография ТБС;
- допплерография, чтобы обследовать проходимость сосудов;
- КТ и МРТ;
- электромиография, чтобы обследовать сухожильные рефлексы;
- клинический анализ мочи и крови;
- УЗИ, чтобы определить жидкость в полости сустава;
- остеосцинтиграфия для выявления костных и суставных аномалий;
- денситометрия для определения плотности и прочности костей;
- биохимическое, бактериологическое и иммунологическое исследование.
Обычно достаточным является проведение рентгенографии ТБС, чтобы выявить проблему. При необходимости врач может назначить полную диагностику позвоночного столба.
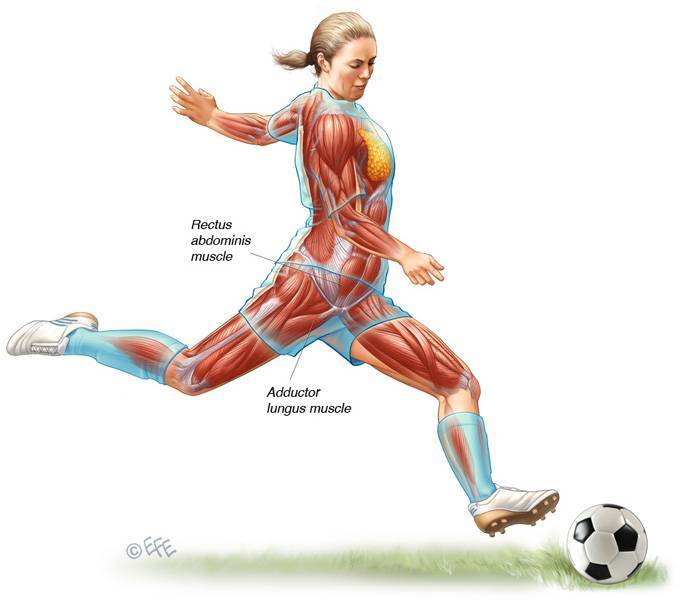
Клинически значимая анатомия
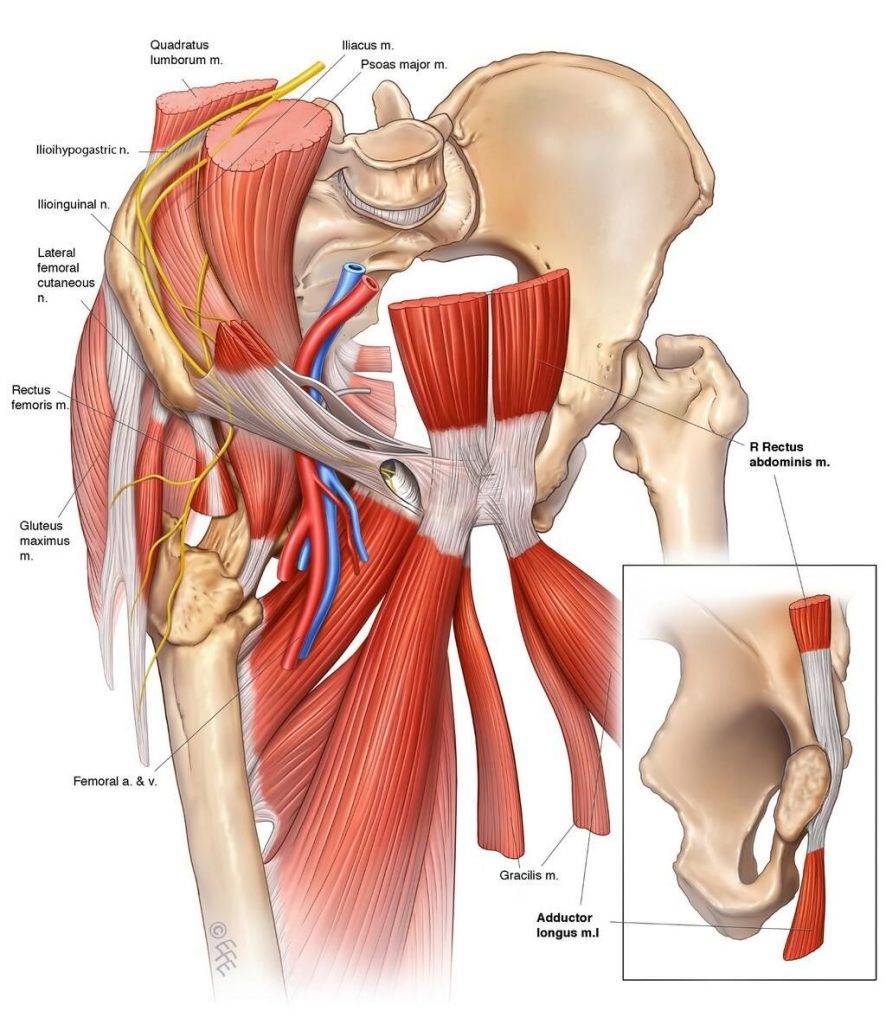
Анатомия паховой области
Затрагивая тему пубалгии, необходимо сделать небольшое отступление и вспомнить анатомию. В первую очередь мы должны вспомнить кости и мышцы: две бедренных кости, крестец и копчик, а также все мышцы, которые прикрепляются к лобковому симфизу – переднебоковые мышцы брюшного пресса (наружные и внутренние косые мышцы, поперечная мышца и прямая мышца живота), а также приводящие мышца бедра (гребенчатая, тонкая, длинная, короткая и большая приводящие мышцы).
Среди всех мышц, которые прикрепляются к симфизу, наибольшую роль в поддержании стабильности переднего наклона таза в сагиттальной плоскости играют прямая мышца живота и длинная приводящая мышца.
Перекрут яичка
Обычно такая патология встречается у детей в возрасте десяти-двенадцати лет. Она может возникнуть при внезапном напряжении мускулатуры брюшного пресса, приступах сильного кашля, в результате мастурбации. Недуг заключается в том, что половая железа переворачивается вокруг своей оси в горизонтальном или вертикальном направлении. Из-за этого происходит нарушение циркуляции крови и лимфы, сдавливание. При перекруте яичка у мальчика болит в паху слева или справа.
Патология является достаточно серьезной. В случае отсутствия адекватного лечения она приводит к серьезным осложнениям (геморрагическому инфаркту или процессу некроза в половой железе). Такие последствия развиваются уже через шесть-десять часов после начала болезни.
Детская боль в спине – диагностика и лечение
Если ребенок часто жалуется на боль в спине, этот факт нельзя недооценивать. Вам следует обратиться к специалисту, особенно если боль:
- острая и приступообразная, сопровождается лихорадкой, судорогами, слабостью, рвотой, головной болью, нарушением равновесия
- длится более двух недель
- появляется у ребенка до четырехлетнего возраста
- усиливается ночью и пробуждает ребенка ото сна.
Помните, определить, почему болит спина у ребенка может только специалист
Чтобы диагностировать причину болей в спине у ребенка, специалист примет во внимание много факторов, таких как локализация боли,
ее характер и любые сопутствующие симптомы, а также время суток, когда она возникает, усиливается или ослабевает, а также положение или движения,
которые активируют или успокаивают боль. Возраст ребенка, сопутствующие заболевания и образ жизни также важны
Дифференциальный диагноз
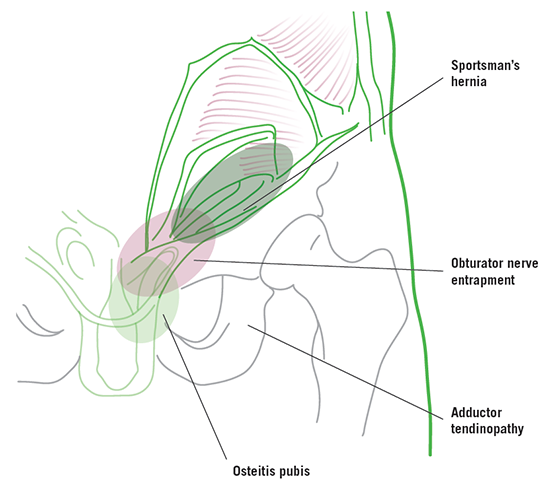
Импинджмент-синдром тазобедренного сустава
Диагностировать пубалгию довольно трудно из-за сложной анатомии, а также из-за того, что симптомы разных повреждений паха нередко дублируют друг друга
Клиницисту также следует принять во внимание, что у спортсменов с болью в паху могут быть сразу несколько диагнозов и наличие одного из них автоматически не исключает пубалгию. Из-за схожих симптомов между спортивной грыжей и другими болями в паху очень полезным представляется использование визуализирующих методов исследования, чтобы точно понимать причину боли
Пубалгию дифференцируют с разрывом вертлужной губы тазобедренного сустава, травмами приводящих мышц, синдромом щелкающего бедра, тендинитом подвздошно-поясничной мышцы, остеитом лобковой кости, импинджмент-синдромом тазобедренного сустава. Также необходимо исключить истинную паховую грыжу, мочеполовые и гинекологические расстройства, а также внутрибрюшные источники боли, которые могут имитировать симптомы спортивной пубалгии.
Обследование
https://youtube.com/watch?v=eUyxk5J7SrU
Физикальное обследование пациента со спортивной грыжей/атлетической пубалгией начинается с пальпации потенциальных мест повреждения. Для спортсменов характерна боль в нижней части живота, области приводящих мышц, а также симфизарная боль при пальпации. Осмотр пациента может выявить болезненную чувствительность в области лобкового бугорка или чуть выше него, рядом с местом прикрепления прямой мышцы живота или приводящих мышц бедра. Также необходимо пропальпировать прямую и косые мышцы живота, поперечную мышцу и соединенное сухожилие. Проба Вальсальвы с чиханием или кашлянием может помочь воспроизвести симптомы.
Чувствительные нарушения и дизестезия в нижней части живота, области паха, переднемедиальной области бедра и области половых органов могут возникнуть при защемлении ветвей подвздошно-подчревного, подвздошно-пахового и бедренно-полового нервов.
Ограниченная внутренняя ротация бедра, сгибание и отведение могут указывать на импинджмент-синдром тазобедренного сустава. Различные тесты, в частности – тест на передний импинджмент-синдром, проявляющийся болью при сгибании, приведении и внутренней ротации бедра, также способны указать на наличие патологий тазобедренного сустава. У пациента может наблюдаться слабость приводящих мышц и сгибателей бедра во время движения. Анализ ходьбы может помочь выявить двигательные нарушения в области таза и отклонение оси нижних конечностей.
Обследование пациентов с пубалгией может включать 4 болевых провокационных теста: односторонний тест на приводящие мышцы, проба на сжатие, на приводящие мышцы с обеих сторон и выполнение ситапов с сопротивлением.
При выполнении одностороннего теста на приводящие мышцы пациент должен лежать на спине (бедра отведены и согнуты под углом 80 градусов). Тест считается положительным, если при попытке свести ноги, преодолев сопротивление, пациент чувствует глубокую острую боль в паху на противоположной стороне.
Пациенты с пубалгией также будут чувствовать боль при выполнении пробы на сжатие в положении лежа на спине с согнутыми на 90 градусов бедрами. Выполнение ситапов с сопротивлением или кранчей с пальпацией нижнебокового края дистального отдела прямой мышцы живота может воссоздать симптомы.
Клиническая картина
Боль при пубалгии
К пубалгии могут привести такие виды активности как бег, удары ногами, режущие и скручивающие движения, резкие повороты и изменения направления движения. В США чаще всего подвержены заболеванию игроки в футбол, хоккей на льду и американский футбол. Многие пациенты до получения клинического диагноза в течение многих месяцев или даже лет страдают от симптомов пубалгии.
Спортсмены обычно предъявляют жалобы на одностороннюю боль в нижней части живота и передней части паха, которая появляется во время выполнения упражнений. Это глубокая острая боль, которая может отдавать в бедро, поясницу, низ живота, промежность и мошонку. Больше всего пациентов беспокоит односторонняя боль в паху, которая проходит во время отдыха и вновь появляется при возобновлении тренировок. Они также жалуются на боль при чихании или кашле. При этом односторонняя боль может перерасти в двустороннюю боль.
Иногда боль возникает постепенно, но 71% спортсменов отмечают, что она наступает резко и после определенного события. Таким событием может стать гиперэкстензия туловища и/или гиперабдукция, которая приводит к повышенному напряжению в области лобка.
Kachingwe и Grech описали 5 признаков и симптомов атлетической пубалгии. К ним относятся:
- Субъективные жалобы на глубокую боль в паху или в нижних отделах живота.
- Боль обостряется при беге на скорость, ударах ногами, «срезывающих» движениях, выполнении ситапов и стихает во время отдыха.
- Болезненная чувствительность в области ветви лобковой кости при пальпации (в месте прикрепления прямой мышцы живота и/или соединенного сухожилия).
- Боль при приведении бедра с сопротивлением (угол сгибания бедра — 0, 45 и 90 градусов).
- Боль при выполнении скручиваний с сопротивлением.
Консервативное лечение
Как правило, консервативное лечение пубалгии должно продолжаться не менее трех месяцев, после чего может быть поставлен вопрос об операции. В сезон спортсмены могут прибегнуть к 4-недельному отдыху для восстановления. Фармакологическое лечение включает применение НПВС и оральных стероидов (с постепенным снижением дозы). Также выполняются инъекции селективными кортикостероидами или обогащенной тромбоцитами плазмой непосредственно в место прикрепления прямой мышцы живота или длинной приводящей мышцы. После отдыха пациент может вернуться к спорту.
Если пациент продолжает чувствовать боль после физиотерапевтического лечения, то показаны эксплоративная операция и хирургическое восстановление.
Существует большое количество типов хирургических операций, из-за чего сравнивать их результаты оказывается сложно. Большинство техник имеют убедительные результаты, которые отражены в специальной литературе. Принципы оперативного вмешательства включают укрепление задней стенки пахового канала и укрепление прямой мышцы живота или соединенного сухожилия. Другой вид хирургического лечения – лапароскопия. В данной методике используется эндоскоп, с помощью которого проводится операция по реконструкции поврежденных тканей за лобковой костью и/или задней стенки пахового канала.
По данным Paajanen и соавт., лапороскопическая операция по поводу пубалгии у спортсменов является более эффективной, нежели консервативное лечение. После операции боль снижается в течение 1 месяца и 90% спортсменов, перенесших ее, полностью возвращаются к своему режиму тренировок спустя 3 месяца.
При наличии боли и дисфункции приводящих мышц рекомендуется проведение тенотомии. Также может рассматриваться проведение операции на тазобедренном суставе, если у спортсмена имеются патологии данной области. Считается, что при наличии у спортсмена только пубалгии, полное восстановление и возвращение в спорт возможно в течение 6-8 недель. Если кроме пубалгии пациент перенес операцию по поводу феморо-ацетабулярного импинджмента, то восстановление займет 4 месяца.