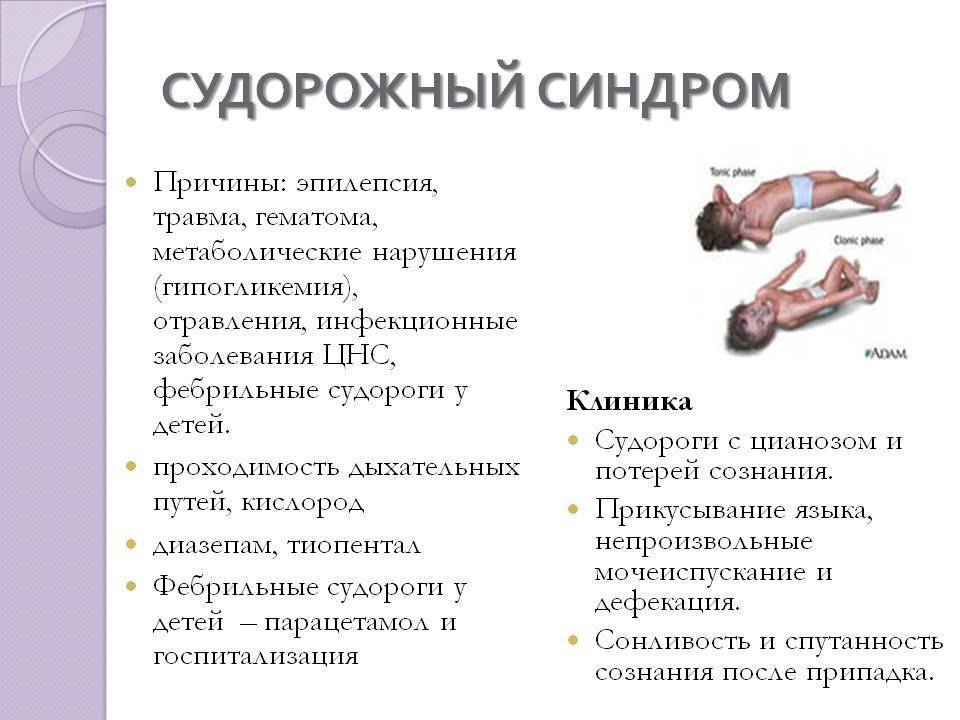
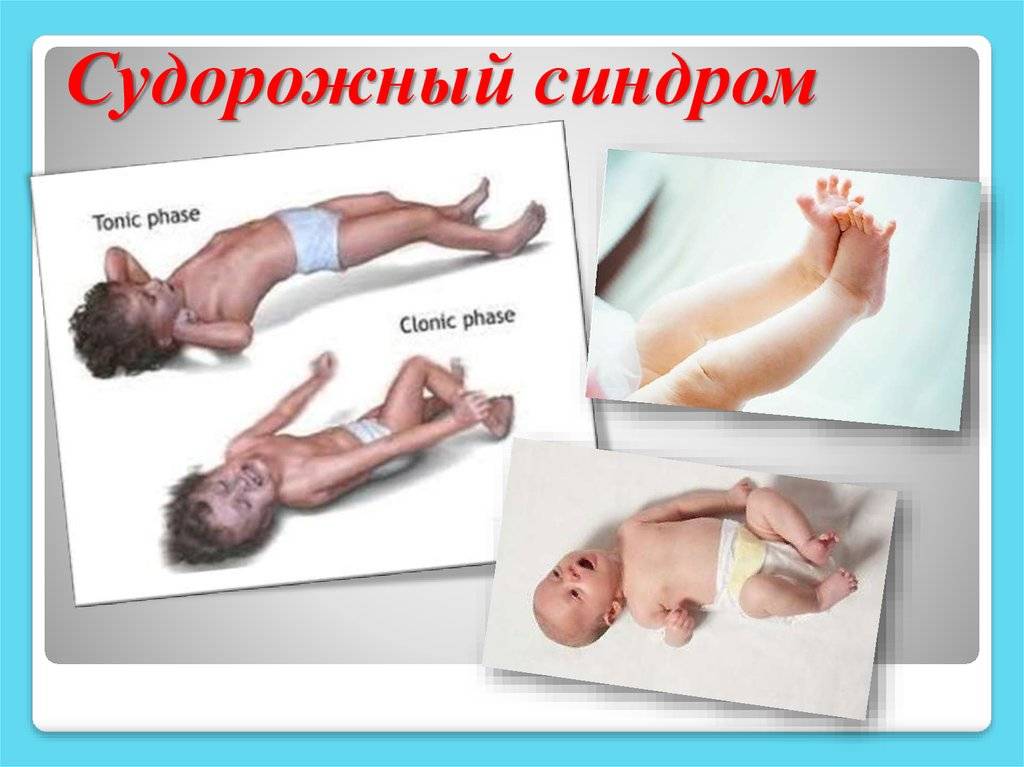
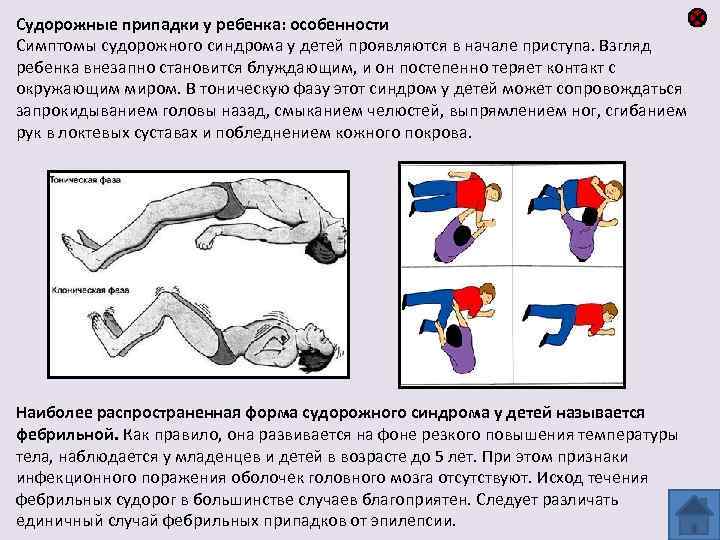
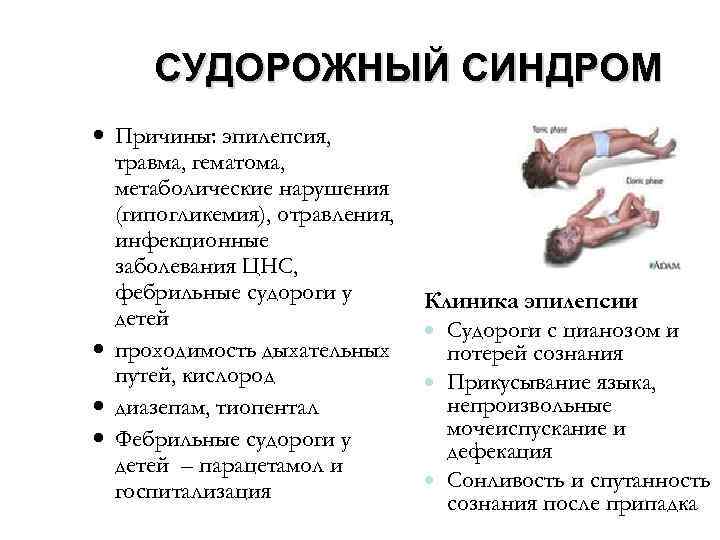
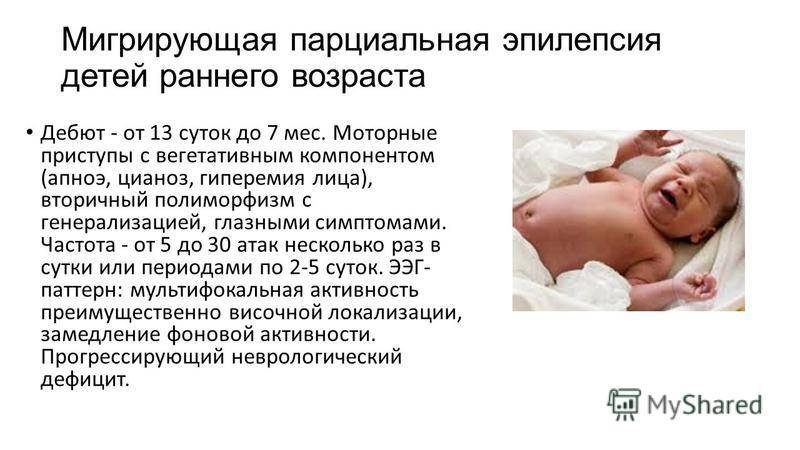
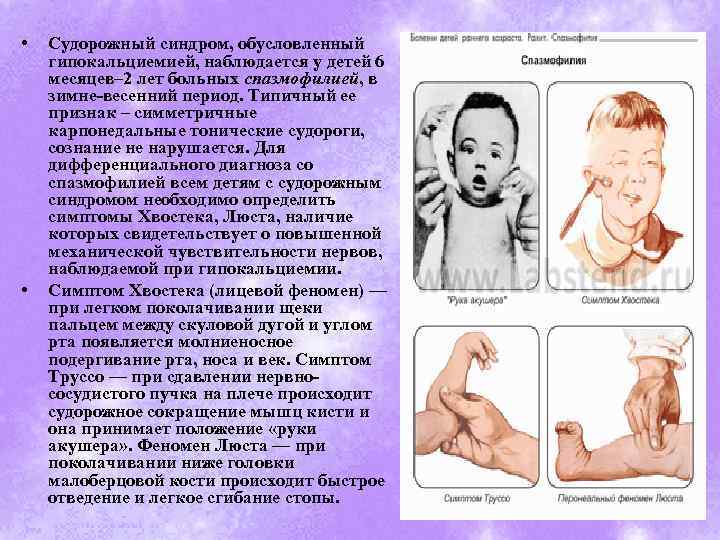
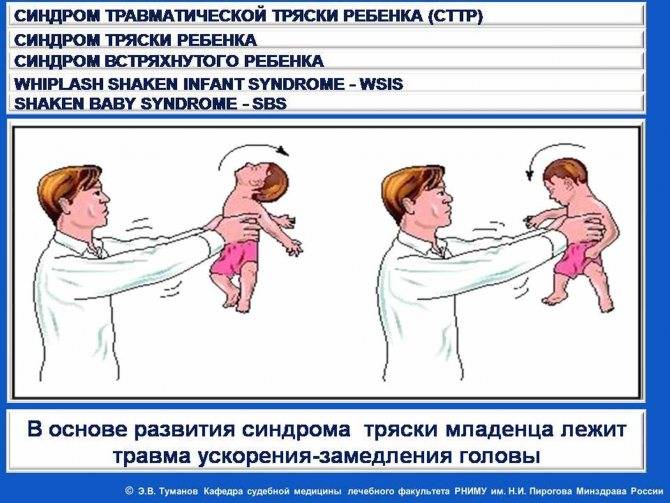
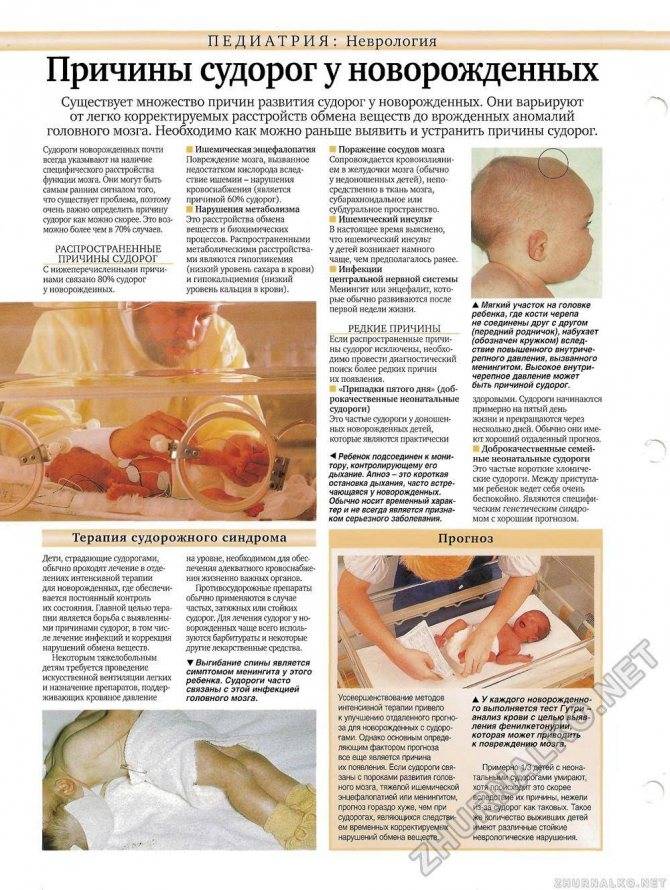
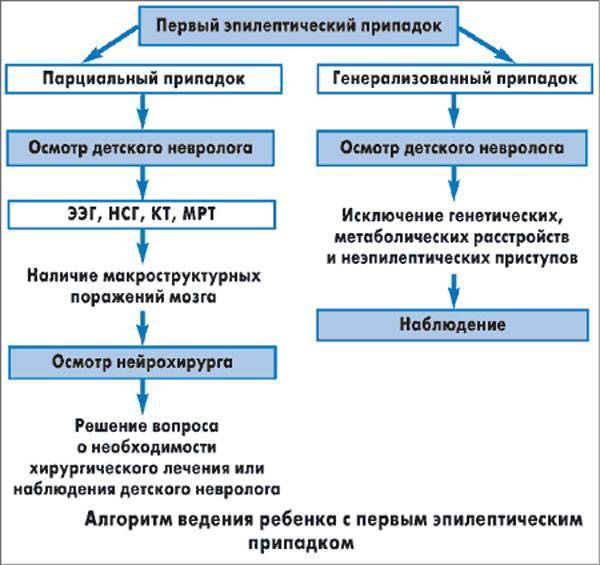
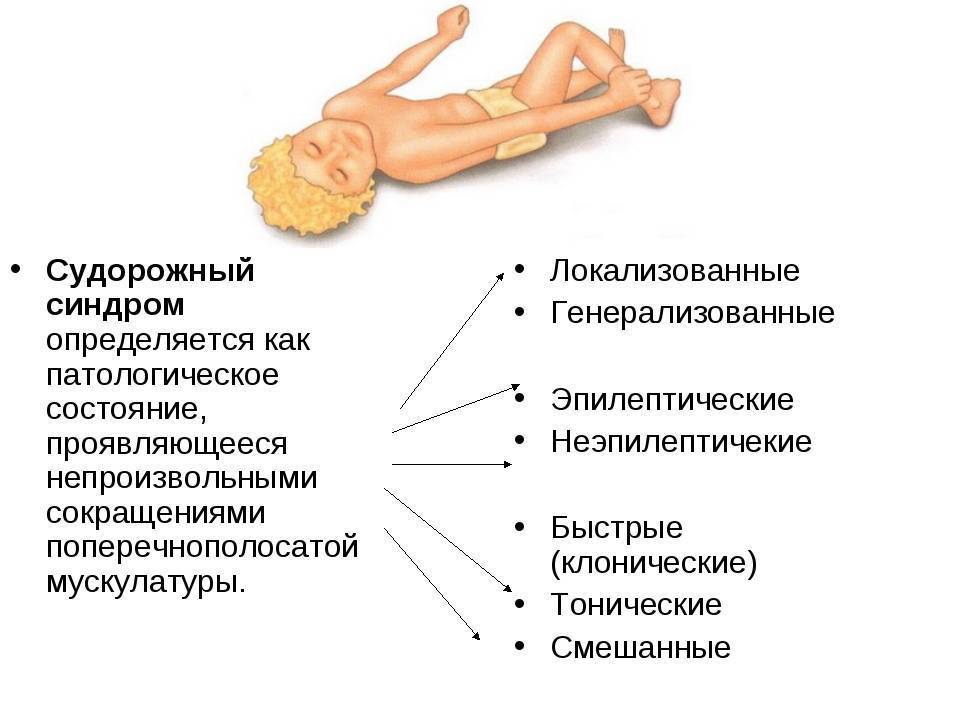
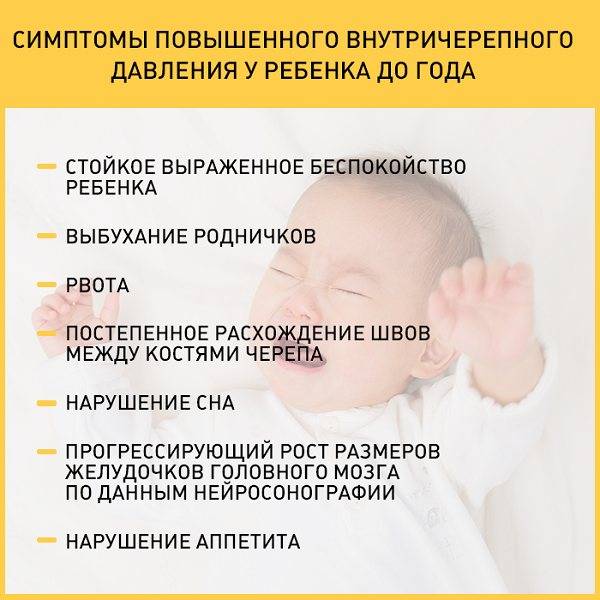
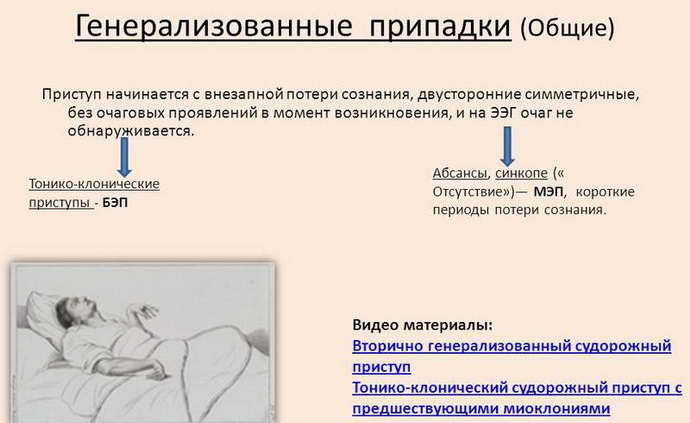
Симптомы абсансной эпилепсии
Абсансная эпилепсия может начаться в промежутке от 4 до 10 лет. Заболевание проявляется в виде пароксизмов с характерной клинической картиной. Абсанс начинается неожиданно и так же внезапно кончается. Во время припадка ребенок будто замирает. Он не реагирует на диалог, взгляд ребенка устремлен в одну сторону. Внешне можно подумать, что ребенок просто о чем-то задумался. Продолжительность такого приступа в среднем колеблется от 10 до 15 секунд. Приступ, как правило, забывается полностью. Состояние слабости или сонливости после пароксизма отсутствует. Такой вид абсанса называется простым, и встречается лишь у трети пациентов. В структуре абсанса гораздо чаще присутствуют дополнительные элементы. К данному приступу может добавиться тонический (закатывания глаз или запрокидывания головы назад) и атонический (выпадение предметов из рук) компоненты. Могут присоединиться такие автоматизмы, как облизывание, поглаживание рук, повторение отдельных звуков или слов. Такой вид абсанса называется сложным. И сложные, и простые абсансы можно отнести к проявлению типичной детской абсансной эпилепсии. Но, если приступ становится более продолжительный, частично или полностью утрачивается сознание, после приступа появляется слабость, то можно судить о неблагоприятном течении болезни.
Абсансная эпилепсия характеризуется высокой частотой пароксизмов. Припадки часто вызываются гипервентиляцией. В 30-40% случаев бывают генерализованные конвульсивные припадки, которые сопровождаются потерей сознания, а так же тонико-клоническими судорогами. Случается так, что такая форма припадка может опережать появление типичных абсансов. Детскую абсансную эпилепсию принято считать доброкачественной, так как влияние на интеллект и неврологические изменения отсутствуют.
Общие сведения о фокальной эпилепсии
Определение «фокальная эпилепсия» соединяет все формы эпилептических пароксизмов, которые возникают из-за наличия локального очага повышенной эпи-активности в церебральных структурах. Эпилептическая активность начинается фокально, но может распространяться от очага возбуждения на окружающие ткани головного мозга, что обуславливает вторичную генерализацию эпиприступа
Важно дифференцировать пароксизмы ФЭ и приступы генерализованной эпилепсии с первично-диффузным характером возбуждения. Помимо этого, существует мультифокальная форма эпилепсии
При этой форме эпилепсии имеются несколько локальных эпилептогенных зон в головном мозге.
Примерно 82% от всех эпилептических синдромов составляет фокальная эпилепсия, причём в 75% случаев она начинается в детском периоде. Чаще всего она возникает на фоне травматического, ишемического или инфекционного поражения, нарушений развития головного мозга. Вторичная фокальная эпилепсия подобного характера диагностируется у 71% всех пациентов, страдающих эпилепсией.
Классификация фокальной эпилепсии
Выделяют симптоматические, идиопатические и криптогенные формы фокальной эпилепсии. При симптоматической форме можно установить источник и причину появления патологии , а так же выявить морфологические изменения, которые фиксируются при томографических исследованиях.
Особенностью криптогенной ФЭ является то, что, не смотря на ее вторичный характер, ни один из существующих методов визуализации не способен выявить морфологические нарушения в структуре головного мозга.
Для идиопатической ФЭ не характерны типичные для данной группы патологий дефекты головного мозга. Субстратом для ее развития, как правило, выступает наследственная предрасположенность: генетически детерминированные каналопатии, дефекты мембран клеток ЦНС, дисгенезии коры больших полушарий. Прогноз при данном заболевании благоприятный, течение доброкачественное. Идиопатическая ФЭ включает: доброкачественную роландическую эпилепсию, детскую затылочную эпилепсию Гасто, синдром Панайотопулоса, доброкачественные затылочные эпилептические синдромы.
Причины абсансной эпилепсии
На развитие абсансной эпилепсии оказывает влияние совокупность провоцирующих факторов. Под воздействием этих факторов возникает деструкция вещества мозга. К таким факторам можно отнести травмы до родов, во время родов, в постнатальном периоде и гипоксия. Одной из причин данного заболевания может стать наследственность. Так же было доказано, что гипогликемия, митохондриальные нарушения, а так же болезнь Альперса оказывают влияние на развитие эпилепсии. Происходит изменение параметров отдельных корковых нейронов, происходит формирование очага эпилептической активности. Клетки создают импульсы, которые вызывают припадки. Эти припадки имеют специфическую клиническую картину, которая различается в зависимости от того, где расположены эти клетки.
Причины височной эпилепсии
Височная эпилепсия возникает, как правило, по двум причинам. К ним относятся перинатальные, то есть страдание головного мозга плода во время беременности, и постнатальные причины, то есть повреждение центральной нервной системы в первые годы жизни ребенка.
К перинатальным причинам так же относится:
- Гипоксия плода;
- Внутриутробная инфекция;
- Нарушения в формировании коры головного мозга.
К постнатальным причинам относится:
- Нарушения кровообращения мозга;
- Реакция на вакцины;
- Опухоли;
- Нейроинфекции (энцефаломиелит, энцефалит);
- Черепно-мозговые травмы.
Из-за своего расположения височная доля претерпевает наибольшее воздействие при родах. Во время конфигурации головы, в родовом канале происходит сдавливание гиппокампа. В этих защемленных участках может развиться ишемия и склероз. Это и становится причиной патологической электрической активности мозга.
Лечение
После тщательно проведенного обследования, постановки диагноза, выяснения всех сопутствующих факторов, детский врач не сможет точно ответить на вопрос: «излечима ли эпилепсия у ребенка или нет?». Так как устранить очаг, ее вызывающий, в мозгу невозможно. Но шансы на прекращение судорог, с учетом статистики, неплохие.
Неврологом назначается комплексное лечение, включающее в себя:
- медикаментозную противосудорожную терапию;
- оптимизацию режима дня;
- организацию специального питания;
- биорезонансную терапию;
- воздействие на головной мозг магнитным полем, вихревыми полями;
- ЛФК (лечебная физкультура).
- Антиконвульсанты – основа лечения эпилепсии у детей
Препараты и дозировка подбираются конкретно каждому пациенту. Так как из-за особенностей организма, предугадать выраженность действия тех или иных таблеток заранее невозможно.
В каждом конкретном случае, парадигма лечения избирается с учетом особенностей течения болезни и характеристик пациента.
Зрение вашего малыша: диапазон восприятия и дальность
Когда младенцы начинают видеть? И на каком расстоянии видят младенцы? Зрение новорожденного очень ограниченно. Оно может фокусироваться только на том, что находится на расстоянии 20–30 см — например, на вашем лице, когда вы держите ребенка на руках, или на бортике кроватки. Дальше 30 см малыш не может ясно различать предметы. Но то, что попадет в его диапазон зрения, он изучит достаточно пристально. Поначалу, когда ребенок смотрит на ваше лицо, его взгляд сосредоточится на какой-то одной детали (например, на ваших глазах), но вскоре он сможет охватить взглядом ваше лицо целиком.
Диапазон зрения постепенно расширится, и в возрасте около трех месяцев малыш может увидеть вас, когда вы находитесь посередине комнаты, и, может быть, даже улыбнется вам! Возможно, он также попробует обратить внимание на предметы, которые находятся совсем близко, например на игрушке. Постепенно дальность зрения малыша растет, и к четырем месяцам его заинтересует вид из окна, картины или декоративные украшения на стене, а к семи месяцам зрение вдаль уже практически окончательно сформируется
Опасность и последствия
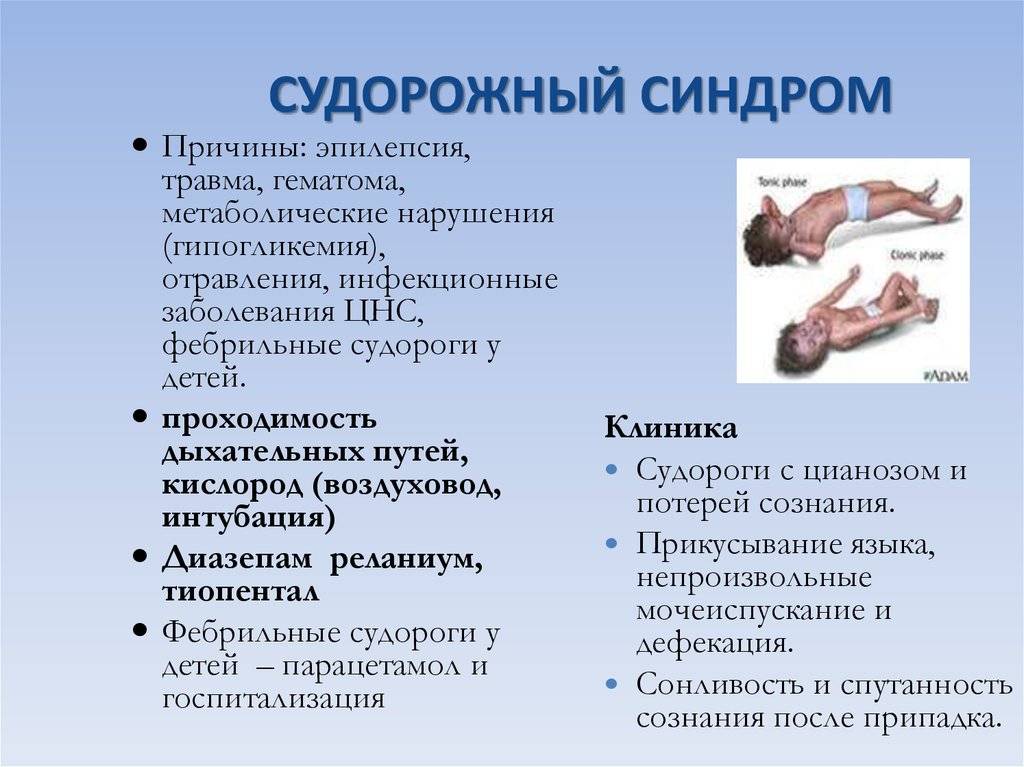
Необходимость лечения эпилепсии обусловлена развитием серьезных осложнений. Самые опасные последствия болезни:
- Эпистатус — состояние, при котором припадки идут один за другим без остановки.
- Травмирование во время приступа.
- Отставание в развитии.
- Нарушения психики.
- Переход детской эпилепсии в эпилепсию взрослых.
- Летальный исход вследствие удушья.
Задача родителей — четко выполнять рекомендации врача, давать ребенку назначенные лекарства строго по расписанию.
В 75% случаев симптомы болезни исчезают к подростковому возрасту и никогда не возвращаются. О подростковой эпилепсии, ее причинах и разновидностях читайте здесь.
Чем раньше будет начато лечение, тем больше вероятность полного выздоровления.
Родители должны регулярно посещать детского невролога, эпилептолога, проходить ЭЭГ. Такие дети могут посещать обычные детские сады, если приступы нечастые и несильные.
В противном случае рекомендуется отдать ребенка в специализированное детское учреждение, где есть специально обученный персонал.

С ребенком нужно долго гулять на свежем воздухе, заниматься подвижными играми.
Эпилепсия у детей до года переносится и лечится лучше, чем у взрослых.
Инвалидность присваивается пациентам с регулярными частыми припадками, стойким нарушением психики. Их количество не превышает 10% от всех заболевших.
Патогенез фокальной эпилепсии
Причинами развития фокальной эпилепсии являются: пороки развития, которые затрагивают ограниченный участок головного мозга (артериовенозные мальформации головного мозга, фокальная корковая дисплазия, врождённые церебральные кисты и т. п.), черепно-мозговые травмы, инфекции (абсцесс головного мозга, энцефалит, нейросифилис, цистицеркоз), нарушения сосудистой системы (перенесенный геморрагический инсульт), метаболическая энцефалопатия, опухоли головного мозга. При ФЭ одними из этиологических факторов при сохранной морфологии нейронов и мозгового вещества в целом могут быть приобретенные и генетически обусловленные метаболические дефекты нейронов некоторой зоны коры больших полушарий.
Перинатальные поражения ЦНС являются ведущей причиной среди факторов возникновения фокальной эпилепсии. Такими поражениями являются: гипоксия плода, асфиксия новорожденного, внутричерепная родовая травма, внутриутробные инфекции. Появление фокального паталогического очага в детском возрасте может быть связано с нарушением созревания коры.
Патофизиологической основой ФЭ выступает эпилептогенный фокус, в котором выделяют несколько зон. Зона патологического повреждения соответствует участку морфологических изменений церебральной ткани, которую можно зафиксировать при помощи МРТ.
Первичная зона — это та часть мозговой коры, в которой генерируются эпи-разряды.
Симптоматогенная зона – это область коры, при возбуждении которой возникает эпилептический приступ. Ирритативная зона— это область, которая регистрируется на ЭЭГ в межприступный промежуток, и является источником эпилептического приступа.
Зона функционального дефицита — это участок, отвечающий за неврологические расстройства, которые сопутствуют эпиприступам.
Симптомы и признаки височной эпилепсии
К клиническим проявлениям височной эпилепсии относят разнохарактерные приступы, вид которых зависит от того, в какой части височной доли расположен очаг: простые фокальные, сложные парциальные и вторично-генерализованные припадки. Больше чем у половины пациентов эпиприступу предшествует аура – состояние, по которому пациент может догадаться о надвигающемся припадке. Проявления ауры, так же как и форма приступа, зависит от местонахождения патологического очага.
Выделяют следующие виды ауры:
- зрительная – искажение визуального восприятия мира (искры, временная слепота или ухудшение зрения, зрительные галлюцинации);
- вкусовая – больной может чувствовать разнообразные вкусы во рту;
- обонятельная – пациент ощущает запахи, которых нет на самом деле;
- слуховая – в виде слуховых галлюцинаций.
Припадки не одинаковы в своих проявлениях. Наиболее интересными с точки зрения науки являются простые парциальные приступы, при которых больной остается в относительно ясном сознании, во время и после приступа может описать свое состояние. Классифицируют следующие разновидности приступов:
- моторные в виде судорог;
- сенсорные – сумма слуховых, вкусовых и тактильных галлюцинаций.
Как правило, пациенты из раза в раз испытывают одинаковые ощущения, т.е. один и тот же запах, вкус и т.д., с характерной негативной окрашенностью, например, запах гари.
В иных случаях сами пациенты описывают свои чувства во время эпиприступов как сон наяву: мир кажется искаженным, присутствует характерная для сна нереальность происходящего, нарушается восприятие времени и пространства.
Во время сложных парциальных приступов сознание отсутствует. На первый план выходят автоматизмы – однообразные движения: потирание ладоней, перебирание пальцами, комканье одежды. Возможны и более сложные случаи, когда больной в состоянии самостоятельно одеться или даже уйти из помещения.
Лечение
Очень часто дети, у которых обнаружены тикозный гиперкинез, не нуждаются в специальной терапии. Она абсолютно бессмысленна, а помогает лишь коррекция образа жизни пациента. Однако если тики генерализуются, то лечения не избежать. А вот какой из методов выберет врач, зависит от тяжести заболевания, возраста и физических показателей ребенка.
Возможен комплексный подход лечения тиков у детей. В него входит:
- Мероприятия, направленные на правильную организацию режима дня ребенка. Ограждение его от стрессов, волнений и прочих неприятностей.
- Безмедикаментозная терапия. В этот комплекс входит посещение психотерапевта, физиотерапевтические процедуры, рефлексотерапия.
- Лечение с помощью медикаментов.
На начальных этапах развития тиков у детей раннего возраста для видимой положительной динамики бывает достаточно лишь режимных мероприятий. Рационально организованное время занятий и отдыха, своевременный отход ко сну, правильное питание, занятия спортом являются залогом позитивного исхода нервного расстройства.
Семейная психотерапия имеет немаловажное значение. Если ситуация в семье дала толчок для развития тиков, то нужно постараться ее исправить
Малыш ни в коем случае не должен ставать свидетелем ссор или скандалов. Необходимо создать спокойную, доверительную обстановку, чтобы ребенок чувствовал себя любимым и защищенным. Одергивать и напоминать о его нервном нарушении не следует, поскольку это лишь усугубит ситуацию.
Хорошие результаты в профилактике и лечении тиков дают развивающие игры с использованием мелкой моторики, арт-терапия, релаксация. Из физиотерапевтических способов борьбы с этим расстройством чаще всего используются следующие:
- метод биологически обратной связи;
- метод аудиовизуальной стимуляции;
- иглорефлексотерапия;
- лазеротерапия;
- озокеритовые аппликации;
- массаж шейно-воротниковой зоны;
- электросон.
В тех случаях, когда медикаментозного лечения избежать не удается, то сначала назначаются седативные препараты. Они оказывают общее успокоительное действие, убирают нервозность и раздражительность. Если ожидаемого эффекта не наблюдается, врач назначает транквилизаторы. Их сфера действия – снятие эмоционального напряжения, тревожности и страхов.
При прогрессирующем тикозном гиперкинезе, не поддающемуся щадящему лечению, применяются более тяжелые препараты. К ним относятся нейролептики и антидепрессанты. К сожалению, эти медикаменты имеют массу побочных действий и используются только в крайнем случае, исключительно по назначению врача и строго соблюдая дозировку. Главным показателем к применению является безопасность ребенка с учетом особой чувствительности еще не сформированного организма, в том числе и нервной системы.
Лечение тиков у детей обычно проводится амбулаторно, поскольку госпитализация может являться дополнительным источником тревожных переживаний. По той же причине при медикаментозной терапии избегают введения препаратов с помощью инъекций.
Терапия фокальной эпилепсии
Лечение фокальной эпилепсии назначается врачом-неврологом и эпилептологом, и включает в себя прием антиконвульсантов. К антиконвульсантам относится: карбамазепин, топирамат, фенобарбитал, леветирацетам и др. Для лечения теменной и затылочной эпилепсии фармакотерапии будет достаточно. При височной фокальной эпилепсиии спустя 1-2 года терапии может возникнуть резистентность к проводимому противосудорожному лечению. Если эффект от терапии отсутствует, то врач назначает операцию.
Операция проводится нейрохирургами, и направлена на полное удаление очагового образования (мальформации, опухоли, кисты) или частичное удаление эпи-участка. Фокальная резекция применяется в том случае, если очаг эпилептической активности хорошо локализуем. Если к эпилептогенной зоне прилегают клетки, которые тоже являются источником эпилептической активности, то назначается расширенная резекция.
Профилактические меры
Предупредить такую болезнь как детская эпилепсия сложно, но можно. В первую очередь надо ответственно отнестись к периоду беременности, не допуская кислородного голодания – ни внутриутробного, ни после рождения малыша
Важно избегать травм и инфекций (особенно головного мозга), обеспечить ребёнку благоприятный стрессовый фон. Недостаточный сон, яркое освещение, громкие звуки, продолжительное сидение у экрана телевизора и компьютера – эти безобидные факторы способны спровоцировать приступ
Несмотря на то, что болезнь хроническая, в детском возрасте есть шансы полностью от неё избавиться. Своевременная диагностика, адекватное лечение, ответственное отношение родителей к рекомендациям врача дают благоприятные прогнозы.
Адаптация в обществе
Дети, как известно, по своей природе жестоки, поэтому ребенку с явными проявлениями гиперкинеза адаптироваться в новом коллективе будет весьма проблематично. Но он ведь не виноват в том, что нервный тик случился именно у него
В общении со взрослыми ему очень важно чувствовать толерантное отношение
А если дома на этой теме постоянно заостряют внимание, одергивают малыша, считая, что он делает это намеренно, ситуация лишь усугубляется
Родители должны быть всецело на стороне ребенка, причем он это должен чувствовать не только на словах. Вот как это должно выглядеть:
все разговоры о нервных расстройствах, в том числе и тиках, должны быть под запретом, тем более в присутствии малыша.
не акцентировать внимание на проблеме, вести себя свободно и естественно.
провести разъяснительную беседу с преподавателями или воспитателями коллектива, который посещает ребенок, призвать их к содействию.
подобрать малышу подходящее занятие для проведения досуга. Приветствуются одиночные виды активного спорта, например, лыжи или плавание.
обеспечить полноценное и разнообразное питание
В период переходного возраста организм подростка непредсказуем, к тому же претерпевает гормональные изменения. Если на этом этапе еще и обнаруживаются нервные тики, то это вообще может обернуться личной трагедией. В первую очередь страдает самооценка, ребенок замыкается в себе, не желает ни с кем общаться, а зацикливается лишь на своем недуге.
Задача родителей – вовремя рассмотреть угрозу и принять все меры по их устранению. Даже если тики не прошли сами собой, есть все шансы, что от них поможет избавиться правильно подобранная терапия или медикаментозное лечение. В любом случае можно и нужно стремиться жить полноценной жизнью.
Диагностика фокальной эпилепсии
Если парциальный пароксизм возник впервые, то пациенту необходимо детальное обследование, так как данный симптом может быть проявлением серьезной церебральной патологии. Во время консультации врач-невролог просит полностью описать длительность, характер, последовательность развития эпилептического приступа. Выявленные отклонения помогают установить расположение очага патологии.
Эпилептическая активность диагностируется с помощью ЭЭГ. Эпи-активность фокальной эпилепсии можно зафиксировать на ЭЭГ даже в межприступный период. Если ЭЭГ без приступа малоинформативна, то следует провести электроэнцефалоскопию с провокационными пробами и/или во время приступа. Субдуральная кортикография – это электроэнцефалоскопия с установлением электродов под твердой мозговой оболочкой. Помогает точно определить локализацию патологического очага.
Из инструментальных методов исследований наиболее эффективным для выяснения морфологических основ ФЭ является МРТ. Толщина срезов должна составлять около 1-2 мм, чтобы как можно точнее обнаружить мельчайшие дефекты вещества головного мозга. В случае симптоматической эпилепсии МРТ даёт возможность выявить первопричину: очаговые поражения, атрофии, дисплазии. В ряде случаев обнаружить подобные изменения не удается и тогда диагноз – идиопатическая или криптогенная ФЭ. В качестве дополнительного, но необязательного исследования может быть назначена ПЭТ головного мозга. ПЭТ зафиксирует эпилептогенный участок как зону повышенной метаболической активности. ОФЭКТ также применяется в качестве дополнительного метода диагностики, в ходе которого специалист способен отслеживать динамику перфузии церебрального вещества: в течение припадка будет наблюдаться картина гиперперфузии эпилептогенного очага, а в отрезок времени между пароксизмами – гипоперфузия.
Симптомы и лечение аденоидов у детей
- затрудненное или невозможное дыхание через нос;
- ребенок дышит ртом;
- аденоиды у маленьких детей (грудничков) вызывают проблемы с процессом сосания (малыш не доедает, капризничает и плохо набирает вес);
- анемия;
- проблемы с обонянием и глотанием;
- ощущение присутствия инородного тела в горле;
- ребенок разговаривает тихо;
- гнусавость в голосе;
- храп во время сна, расстройство сна;
- повторяющиеся отиты, хронический насморк;
- проблемы со слухом;
- жалобы на головные боли по утрам;
- избыточный вес, чрезмерная активность, снижение успеваемости в школе.
Ребенка с хроническим заболеванием (помимо классических симптомов) отличают немного выпученные глаза, выступающая вперед челюсть, неправильный прикус (верхние резцы выступают вперед), полуоткрытый рот и искривленная перегородка носа
Чаще обращайте внимание на то, как выглядит ребенок.
Если вы заметили у ребенка несколько из выше перечисленных признаков — это повод обратиться к оториноларингологу, чтобы диагностировать проблему и выбрать эффективный метод лечения с комплексным подходом к решению проблемы.