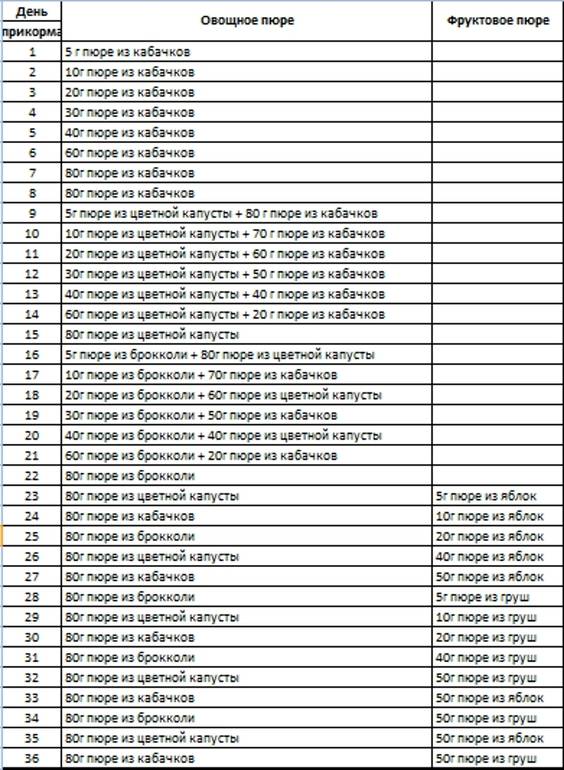
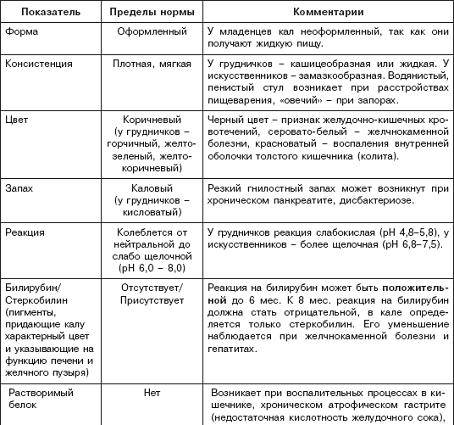
Классификация
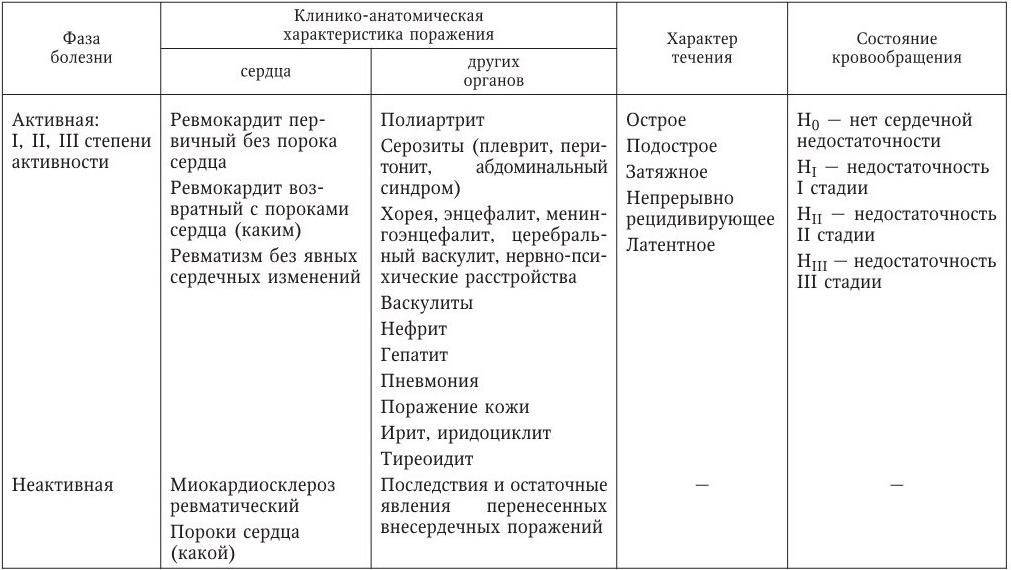
По активности (фаза):
- активный – яркое проявление симптомов, лабораторное подтверждение ревматизма;
- не активный – лабораторные данные не показывают воспаление, симптомы проявляются только при значительных физических нагрузках.
По степени активности:
- минимальная – симптомы практически не выражены, в анализах изменений нет;
- умеренная – заболевание подтверждено симптомами, лабораторными данными, инструментальных исследований, но состояние больного удовлетворительное, редко средней тяжести, почти всегда отсутствует лихорадка;
- максимальная – резко выраженная картина заболевания, больной в тяжелом состоянии, необходима срочная госпитализация и лечение в стационаре.
По месту локализации воспалительного очага (форма):
- суставная;
- кожная;
- сердечная (кардиты);
- нервная (малая хорея).
По времени течения заболевания:
- острое – не более 3 месяцев;
- подострое – от 3 месяцев до полугода;
- затяжное – больше полугода;
- непрерывно-рецидивирующее – не имеет установленных периодов ремиссии;
- латентное – симптомы скрыты. Осложнение: пороки сердца.
К каким докторам следует обращаться если у Вас Ревматизм у детей:
Педиатр
Кардиолог
Кардиоревматолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Ревматизма у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Что провоцирует / Причины Коронавирусной инфекции у детей:
В семейство коронавирусов входят два рода: коронавирусы и торовирусы. До недавнего времени считалось, что они возбуждают такие болезни: ОРЗ человека, бронхит птиц, инфекционный бронхит мышей, гепатит мышей и крыс, гастроэнтерит свиней. Эти болезни иногда заканчиваются у животных смертельным исходом.
В роду коронавирусов числится 3 серологические группы:
- коронавирусы человека, собак, кошек (2 серотипа), свиней (2 серотипа), кроликов;
- коронавирусы человека, свиней, мышей, крыс, крупного рогатого скота и индюков;
- коронавирусы кур (куриный бронхит) и индюков.
Коронавирусы часто меняются, потому возник SARS-coronavirus (SARS-CoV) – новый вариант вируса, который относится к самостоятельному типу. Он называется коронавирусом «атипичной пневмонии».
Самый большой геном среди всех РНК-содержащих вирусов именно у коронавирусов. Организация генома SARS-CoV хотя и сходна с таковой других групп коронавирусов, отличается от нес по белковому составу нуклеотиднои последовательности, что позволяет утверждать, что SARS-CoV не имеет полного родства с ранее изученными коронавирусами.
SARS-CoV очень похож, как утверждает множество исследователей, на бычий коронавирус. Менее всего он схож с коронавирусами свиней, человека, мелких грызунов, птиц и прочих животных.
Причины ревматизма
Гемолитический стрептококк группы А вызывает развитие ангины, скарлатины, рожи. Иммунная система человека активно реагирует на наличие такого патогена в организме – вырабатывает специфические антитела, которые ведут борьбу с микробом. Но ферменты, которые вырабатывает стрептококк, имеют токсическое действие на сердечную мышцу. Кроме того, они имеют схожую структуру с белками человеческого организма, поэтому антитела начинают атаковать не только микробов, но так же собственные ткани, развивается ревмокардит, ревматоидный артрит, гломерулонефрит.
Поэтому ревматическая лихорадка считается болезнью инфекционно-аллергической природы – в его развитии играют роль патогенный микроорганизм, с гиперреактивностью иммунной системы человека.
Многие из нас болели ангиной, но ревматическая лихорадка развивается только у 1-3% людей, этому способствуют такие факторы:
- некорректное лечение стрептококковой инфекции;
- генетическая предрасположенность;
- переохлаждение;
- дефицит витаминов и микроэлементов;
- наличие аутоиммунных заболеваний (волчанка, склеродермия и др.).
Online-консультации врачей
| Консультация нейрохирурга |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация массажиста |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
| Консультация маммолога |
| Консультация неонатолога |
| Консультация невролога |
| Консультация ортопеда-травматолога |
| Консультация психоневролога |
| Консультация инфекциониста |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация детского невролога |
| Консультация гастроэнтеролога |
| Консультация сексолога |
| Консультация хирурга |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Симптоматические проявления детского ревматизма
Как ранее указывалось, ревматизм поражает соединительные ткани в разных органах. На жизнедеятельность стрептококка организм отвечает активным синтезом белков острой фазы, которые стимулируют воспаление. Симптоматика ревматизма обычно проявляется уже на 1-2 неделю после заражения организма или активизации стрептококка.
Среди общих симптомов ревматизма можно выделить резкую гипертермию, ухудшение самочувствия и сильную слабость.
Более специфические симптомы болезни зависят от того, какие именно органы или структуры поражены. Чаще всего это суставы (суставная форма), сердце (сердечная форма) и ЦНС (неврологическая форма). Симптомы для каждой формы ревматизма отдельные:
| Суставная форма | Сердечная форма | Неврологическая форма |
Ревматизм поражает в основном коленный, локтевой, плечевой, голеностопный или лучезапястный сустав. У ребенка появляется:
Чаще всего суставная форма предшествует или сопутствует сердечной. В некоторых случаях некоторые симптомы отсутствует, поэтому болезнь долго не диагностируют. |
Развивается остро или постепенно. На наличие ревмокардита указывают:
Осложненными симптомами сердечной формы являются эндокардит и перикардит. Сопутствующими симптомами таких нарушений являются:
При возникновении рецидивов болезни состояние сердца может ухудшаться еще больше. |
Называется также малой хореей, возникает чаще всего у девочек. Основные симптомы:
Неврологические нарушения часто проявляются одновременно с сердечными. |
Для активной формы ревматизма также характерны расстройства со сторон других органов:
- Гепатит;
- Пневмония;
- Нефрит;
- Полисерозит;
- Ревматические узлы на коже.
В периоды ремиссии дети себя чувствуют гораздо лучше, чем при активном ревматизме. У них минимизируются симптоматические проявления болезни, но это при том условии, что не было задето сердце.
Online-консультации врачей
| Консультация гастроэнтеролога детского |
| Консультация сосудистого хирурга |
| Консультация аллерголога |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация педиатра-аллерголога |
| Консультация гинеколога |
| Консультация эндоскописта |
| Консультация пульмонолога |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация сурдолога (аудиолога) |
| Консультация детского невролога |
| Консультация инфекциониста |
| Консультация неонатолога |
| Консультация психоневролога |
| Консультация педиатра |
Новости медицины
Устройство и принцип работы магнитной мешалки,
26.05.2021
Быстрая доставка лекарств на сервисе mednex.com.ua,
30.04.2021
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Симптомы Коронавирусной инфекции у детей:
От 2 до 7 дней (максимум – 10) длится инкубационный период при заражении коронавирусной инфекцией. По симптомам заболевание схоже на респираторно-синцитиальную, парагриппозную и риновирусную инфекцию.
Основные симптомы:
- ринит
- боль при сглатывании
- недомогание
- головные боли
- бронхиальная обструкция (одна из форм дыхательной недостаточности).
Заболевание зачастую имеет легкое течение, симптомы выражены слабо. Температура тела в некоторых случаях поднимается до субфебрильной, но часто она нормальная. Основным симптомом является ринит. Болезнь длится в среднем около 5-7 дней.
Сочетание респираторного и гастроинтестинального синдромов (нарушения в работе желудочно-кишечного тракта) характерно именно для коронавирусной инфекции. Нерезко выражены такие симптомы как беспокойство, адинамия, потеря аппетита), они длятся около 2-3 дней. Зафиксированы редкие случаи, когда заболевание переходит в тяжелую форму. Тогда коронавирусная инфекция развивается схоже с гриппом, интоксикация выражена и проявляется как многократная рвота и резкое беспокойство.
У малышей раннего возраста проявляется не только катаральный синдром, но и рвота или срыгивания, а также жидкий стул энтеритного характера. Эти симптомы продолжаются на протяжении от 2 до 5 дней. А дети более старшего возраста жалуются на боли в животе, рвоту и жидкий стул.
Болезни, которые имеют течение, схожее с ТОРС, начинаются с повышения температуры. Она достигает 38—39 ˚С. Ребенок чувствует недомогание и легкий озноб. Появляется потливость, головгая боль, горло першит, кашель сухой, без отхаркивающейся мокроты. Часто проявляется миаглия (боль в мышцах). Кашель имеет тенденцию к усилению вечером и ночью. В редких случаях появляются такие симптомы коронавирусной инфекции у детей как тошнота, диарея, рвота (необильная).
На пике болезни температура поднимается повторно, боль усиливается. Ребенок начинает чувствовать, что ему не хватает воздуха в легких, дыхаие утрудняется. Дети страшего возраста могут жаловаться на сердцебиение, стеснение в области груди.
Врачи слышат в легких больного ребенка влажные менкопузырчатые хрипы в базальных отделах с обеих сторон, крепитацию. При перкуссии фиксируют притупление легочного звука. На высоте вдоха хрипы становятся более интенсивными, после кашля они не исчезают, зависимости от положения больного (сидя, стоя, лежа) не имеют. Фиксируется рост частоты сердечных сокращений, артериальное давление может снижаться.
Когда болезнь выходит на стадию острой дыхательной недостаточности, появляется одышка. Это также называется респираторным дистресс-синдромом. Часто назначают неинвазивную вентиляцию легких, т. к. ингаляция кислорода обычно не приносит результата. В тяжелых случаях используют искусственную вентиляцию.
На ренгенограмме видно наличие инфильтратов в периферических отделах легочных полей. Когда болезнь прогрессирует, инфильтраты становятся более широкими, двусторонними.
Анализ показывает лейкопению, лимфопению, увеличение относительного числа нейтрофилов, тромбоцитопению в периферической крови. Биохимический анализ крови показывает повышение активности ликтатдегидрогеназы, креа-ТИмипфосфокиназы, аспарагиновой и аланиновой трансаминаз, снижение натрия.
Что провоцирует / Причины Ревматизма у детей:
Ревматизм (и его рецидивы) возникает из-за инфицирования гемолитическим стрептококком группы А. В некоторых случаев возникновение связывают с L-формами. Была выдвинута токсико-иммунологическая гипотеза, касающаяся патогенеза рассматриваемой болезни. Ревматизм можно рассматривать как распространенный системный васкулит в ответ на стрептококковый антиген (антигены) с повышенной тропностью к тканям сердца.
Важно то, что у штаммов стрептококка, которые вызывали ревматизм у детей, были антигенные субстанции с некоторыми тканями человека и, что важнее всего, с сердцем. Потому стрептококк мог длительно пребывать в организме, есть вероятность возникновения «частичной иммунологической толерантности», когда иммунитет ребенка не вырабатывает достаточно антител для того, чтобы убить стрептококк
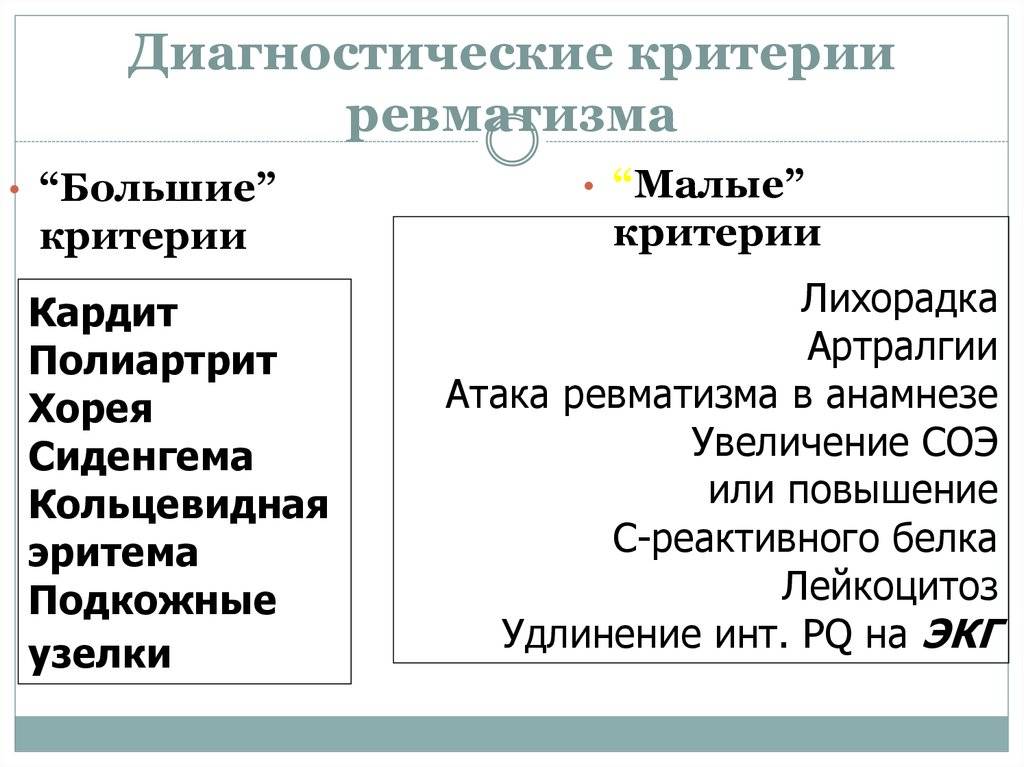
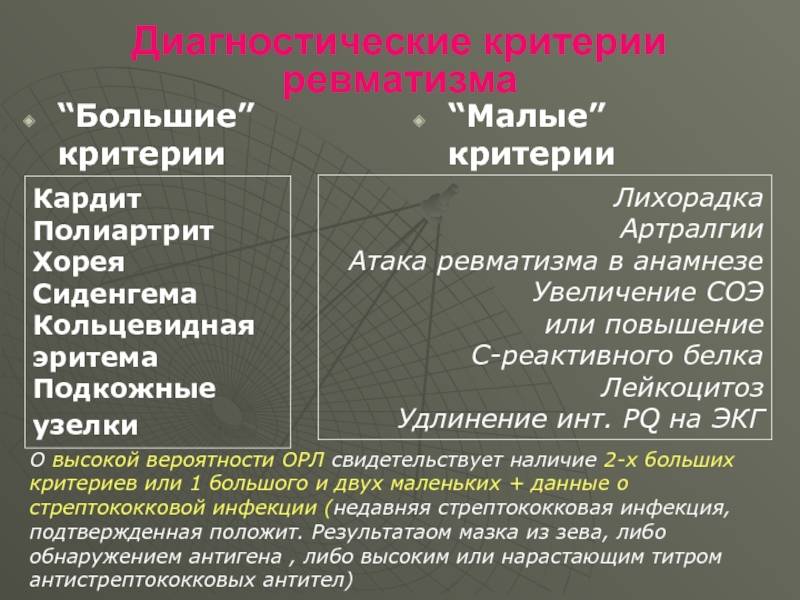
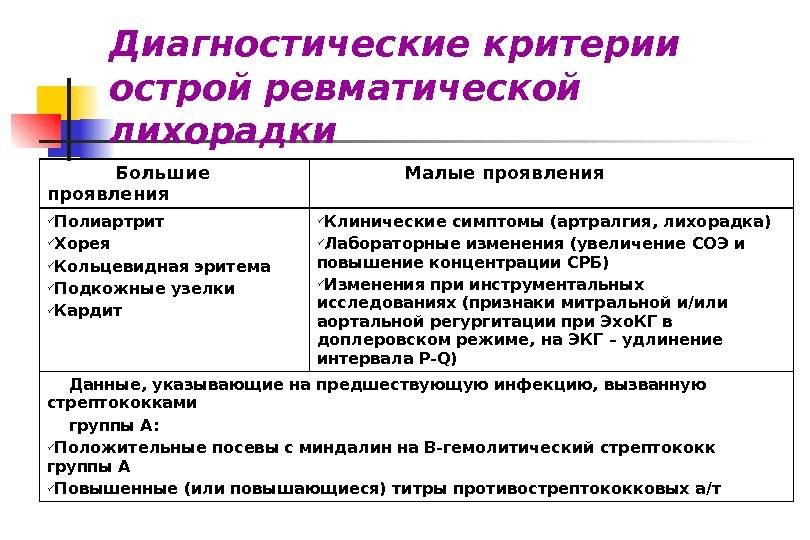
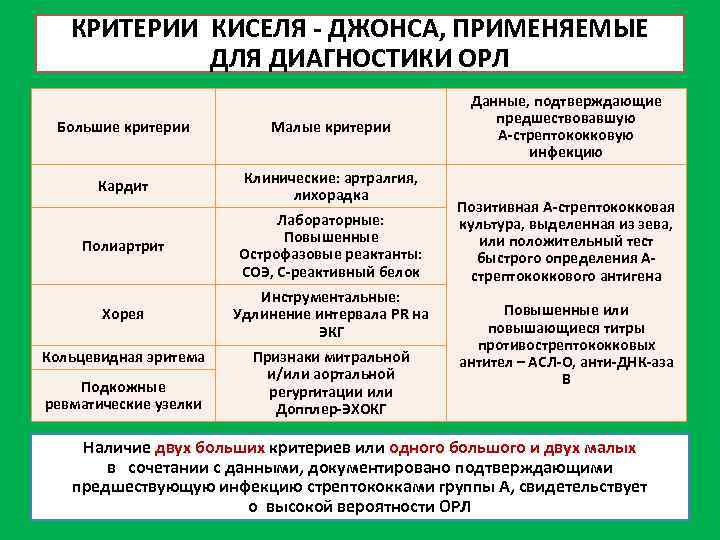
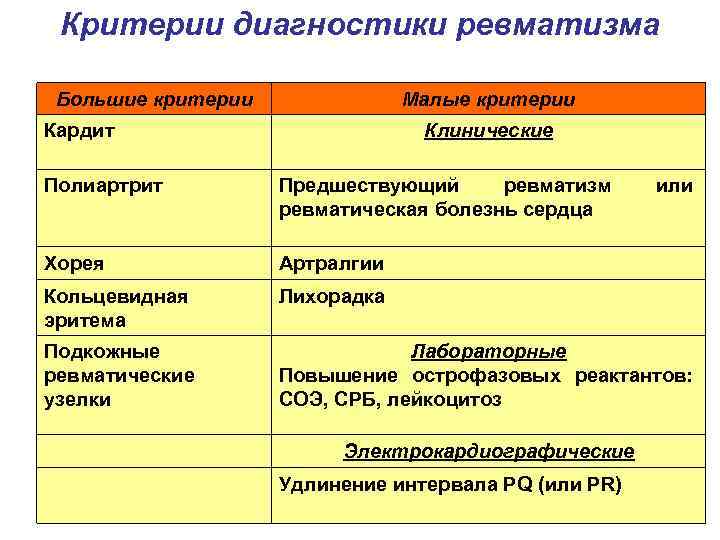
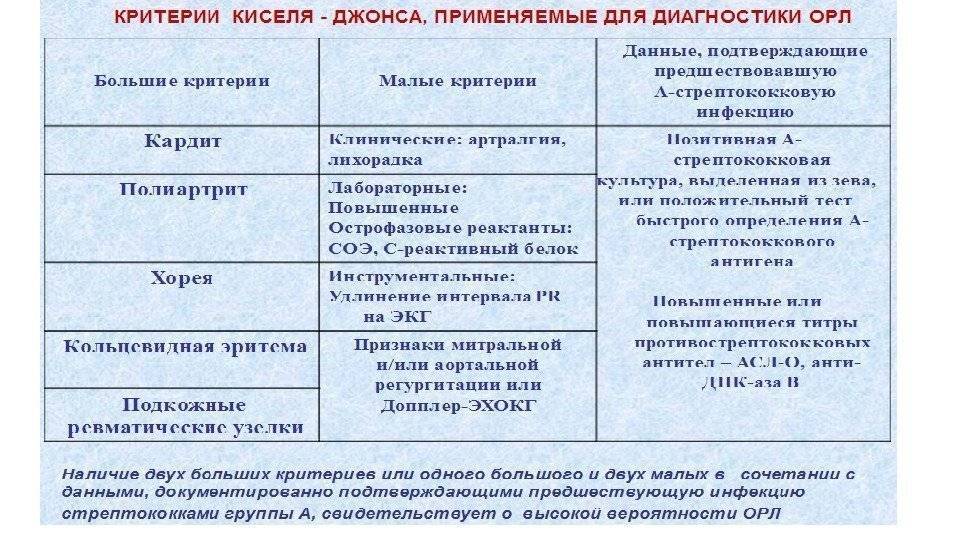
Характеристика симптомов ревматизма
Ревматизм у детей проявляется:
- симптомами общего недомогания, высокой температурой, повышенной утомляемостью (неспецифические симптомы);
- заболеваниями сердца (ревмокардит);
- кожи (ревматические узелки, кольцевидная эритема);
- суставов (ревматический полиартрит);
- нервной системы (малая хорея).
Чаще всего болезнь начинает себя проявлять с поражения суставов на фоне инфекции (ангина, тонзиллит, ларингит и т.д.) через несколько недель после перенесенного заболевания. Именно за эти несколько недель организм вырабатывает антитела, которые начинают уничтожать стрептококковые антигены в соединительной ткани.
Причины развития ревматизма у детей?
С чего же все начинается? С заражения стрептококком. Воспаляются нёбные миндалины – ребенок заболевает ангиной.
Организм стремится «выжечь» инфекцию, повышая температуру. У большинства больных воспалительный процесс идет обычным чередом, но некоторые дети реагируют на стрептококк чересчур остро. Вместо того, чтобы уничтожать незваных гостей, иммунная система начинает бороться с собственными тканями: зловредный возбудитель имеет в составе микробной клетки антигены, сходные с тканевыми. Из-за этих-то перекрестных антигенов и возникает путаница в организме: антитела, призванные уничтожить стрептококк, принимаются уничтожать внутреннюю оболочку сердца – эндокард, покрывающий сердечные клапаны, а также выводят из строя суставы и почки. На фоне воспаления эндокарда – эндокардита развивается порок сердца.
Страдают от ревматизма в основном дети от 5 до 15 лет. У девочек чаще страдает митральный клапан, у мальчиков – аортальный.
Читайте еще:
- Болят ножки. Почему?
- Что должны знать родители о детском ревматоидном артрите
- Боль в суставах у детей
К каким докторам следует обращаться если у Вас Коронавирусная инфекция у детей:
Педиатр
Инфекционист
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Коронавирусной инфекции у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
К каким докторам следует обращаться если у Вас Коронавирусная инфекция у детей:
Педиатр
Инфекционист
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Коронавирусной инфекции у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Причины и факторы
Детский ревматизм выявляется обычно в возрасте 7-15 лет. Причины и факторы его возникновения разнообразны:
- частые заболевания верхних дыхательных путей бактериального (стрептококкового) происхождения: ангина, скарлатина, ларингит, фарингит, тонзиллит, отит, синусит;
- наследственные причины и факторы;
- конституционная предрасположенность;
- частое переутомление, стрессы, гипервитаминоз.
Однако ведущей причиной остается бактериальное поражение организма стрептококком и его носительство, когда микроб слишком слаб, чтобы себя проявить. Следы его жизнедеятельности в соединительной ткани заставляют иммунную систему атаковать собственные клетки.
Основы ухода за ребенком больным ревматизмом
Диета
Пища легкоусвояемая, богатая белками, витаминами, продуктами содержащими калий. Ограничивают соль и жидкость. Понижают содержание легкоусвояемых углеводов в пище.
Запрет на продукты:
- соленые и острые;
- наваристые бульоны;
- сладости и кондитерские изделия;
- жирные сорта рыбы и мяса;
- специи и соусы.
Режим
В острый период ограничивают физическую активность, ребенку следует находиться в стационаре. Больные с умеренной и максимальной активностью заболевания 2-3 недели соблюдают строгий постельный режим. По состоянию ребенка, врач расширяет режим до общего. В санатории дети переводятся на активный восстановительный режим. Врач назначает специальную лечебную физкультуру.
Лечение Ревматизма у детей:
Лечение ревматизма у детей проводят в стационаре. В остром периоде болезни пациент обязательно должен придерживаться постельного режима, длительность которого определяет лечащий врач. При легкой форме постельного режима придется придерживаться около 1 месяца. Со 2-3-й недели детям показана лечебная физкультура. Организуйте досуг ребенка, чтобы он не скучал в постели. На помощь придут интересные книги, раскраски, настольные игры, разговоры.
Если у ребенка обычная форма ревматизма, специальная диета не нужна. В случаях, когда врач прописывает гормональную терапию, в рацион нужно добавить продукты с большим содержанием калия:
- капусту
- картошку
- овсяную и гречневую каши
- фрукты
- творог
При недостаточности кровообращения у ребенка с ревматизмом нужно ограничить жидкость и соли в рационе, устраивать разгрузочные дни и т.д.
Что касается медикаментозного лечения ревматизма у ребенка, возбудители-стрептококки можно убить множеством антибиотиков. Но используют в основном пенициллин. Сначала вводят на протяжении 7-10 суток лекарство парентерально, доза составляет 20 000-50 000 ЕД на 1 кг массы тела в сутки. После этого вводят бициллин-5 или бициллин-1 каждые три недели в дозах для дошкольников (первый раз — 750 000 ЕД, второй — 600 000 ЕД), для школьников в два раза больше. Стоит отметить, что при аллергии на пенициллин назначается эритромицин.
Если у ребенка значимое поражение сердца, назначаются глюкокортикоиды и нестероидные противовоспалительные препараты совместно. Лучше всего действует комбинирование преднизолона и ацетилсалициловой кислоты. Если эффект достаточный, снижают дозу через каждые 10 дней по 5 мг.
Негормональные противовоспалительные препараты приписывают ребенку, как правило, параллельно гормональным — ацетилсалициловая кислота в дозе 50-70 мг на 1 кг массы тела в сутки, но не более 2 г. В последнее время при ревматизме у детей применяют метиндол и вольтарен, которые обладают противовоспалительным эффектом.
Если поражение сердца незначительное, процесс не сильно активен, то гормональная терапия для лечения не применяется, врач назначает противовоспалительные препараты в индивидуальной дозировке. Помимо выше описанных методов терапии, нужно витамины, препараты калия, сердечные средства в некоторых случаях. Лечение в стационаре при ревматизме у детей длится от 1,5 до 2 месяцев. После этого нужно лечение в стационаре на протяжении 2-3 месяцев.
Прогноз при ревматизме у ребенка
В последнее время ревматизм всё чаще протекает доброкачественно. Но прогноз всё же серьезный, зависит от исхода поражения сердца. После первой атаки у 10-15% детей формируется порок сердца, после повторных атак этот процент значительно выше. Прогноз ухудшается, если во время атаки ревматизма появляется недостаточность кровообращения. Сердечных поражений можно избежать, если в первые три дня со времени возникновения атаки назначаются эффективные препараты для лечения.
Профилактические меры
Практически в 20% случаев после ревматизма развиваются пороки сердца. После острого эпизода проводится первичная профилактике в виде курса антибиотика, она же является вторичной — предотвращения рецидива. Инъекции бензантина пенициллина проводятся внутримышечно каждые 4 недели. К альтернативным препаратам относят клиндамицин и азитромицин.
Профилактические меры включают:
- предупреждение стрептококковой инфекцией;
- повышение иммунитета;
- излечение хронических инфекций;
- сбалансированный рацион;
- снижение уровня стрессов;
- прогулки на свежем воздухе;
Подросткам рекомендуют отказаться от сигарет и алкоголя. Все пациенты, перенесшие ревматизм, обследуются у педиатра регулярно. Предназначается санаторно-курортное лечение.
Патогенез (что происходит?) во время Коронавирусной инфекции у детей:
На данный момент патогенез инфекции недостаточно исследован. Известно, что поражаются в основном дыхательные пути человека. А у детей фиксируют поражение бронхов и легких.
От стадии болезни зависит, какие морфологические изменения при ТОРС будут зафиксированы. Ранние стадии характеризуются изменениями, характерными для острой дыхательной недостаточности. Фиксировалось появление гиалиновых мембран, диффузное повреждение альвеол, многоядерные клетки, отек интерстициальной ткани.
Те клетки эпителия, в цитоплазму которых попадал коронавирус, теряли реснички и погибали. Были случаи, в которых фиксировалась выраженная метаплазия (замещение одной ткани другой). На более поздних сроках появляются признаки пневмонической инфильтрации, а именно грубые изменения в легочной паренхиме сочетались с грибковыми поражениями легочных структур и других органов и систем.
Тяжёлый острый респираторный синдром проходит в острой форме. Через 6 или 7 дней у больных в большинстве случаев наступает улучшение с полным обратным развитием воспалительных изменений в органах дыхания.
В части случаев зафиксирован переход болезни в более тяжелую форму, при которой нарушается функция дыхания. В таких случаях необходима искусственная вентиляция легких. В ближайшие 2-3 месяца после болезни возможно повторение пневмонии, а также фиброз легких.
Коронавирусная инфекция у маленьких детей чаще всего проходит в среднетяжелой или легкой форме. Для заболевания характерно острое начало, развитие катаральных симптомов в носоглотке или же гастроинтестинальных проявлений (симптомы со стороны желудочно-кишечного тракта). Температура тела фебрильная или субфебрильная, в некоторых случаях она может оставаться в пределах нормы. Микст-инфекции, которые возникают при сочетании коронавирусов и других респираторных вирусов, в общем протекают не более тяжело, чем варианты моноинфекции.
Диагностика Коронавирусной инфекции у детей:
Диагностика коронавирусной инфекции у детей включает несколько этапов.
Гематологические показатели (показатела инализа крови) при коронавирусной инфекции и других ОРВИ существенно не отличаются. Тяжесть заболевания показывает картинка крови, она зависит от степени поражения респираторного тракта и от присоединения и последствий бактериальной флоры.
Для того чтобы диагностировать ТОРС, используют в первую очередь данные эпидемиологического анамнеза
Важно, посещал ли больной эндемические районы Юго-Восточной Азии и других стран, в которых были зафиксированы случаи SARS. Проверяют, имел ли больной общение с заболевшими КВИ или с теми, у кого подозревали КВИ
Лабораторные исследования базируются на ПЦР (выявляет возбудителя заболевания), РИФ (реакции иммунофлюоресценции). Проводится также тестирование в системах «ELIZA» с моноклопальными антителами. Также для диагностики порой выявляют нарастания титра антител в РСК и РТГА. Самыми перспективными считаются методы экспресс-диагностики коронавирусной инфекции — обнаружение антигена в клетках слизистой оболочки полости носа в РИФ и ПЦР.