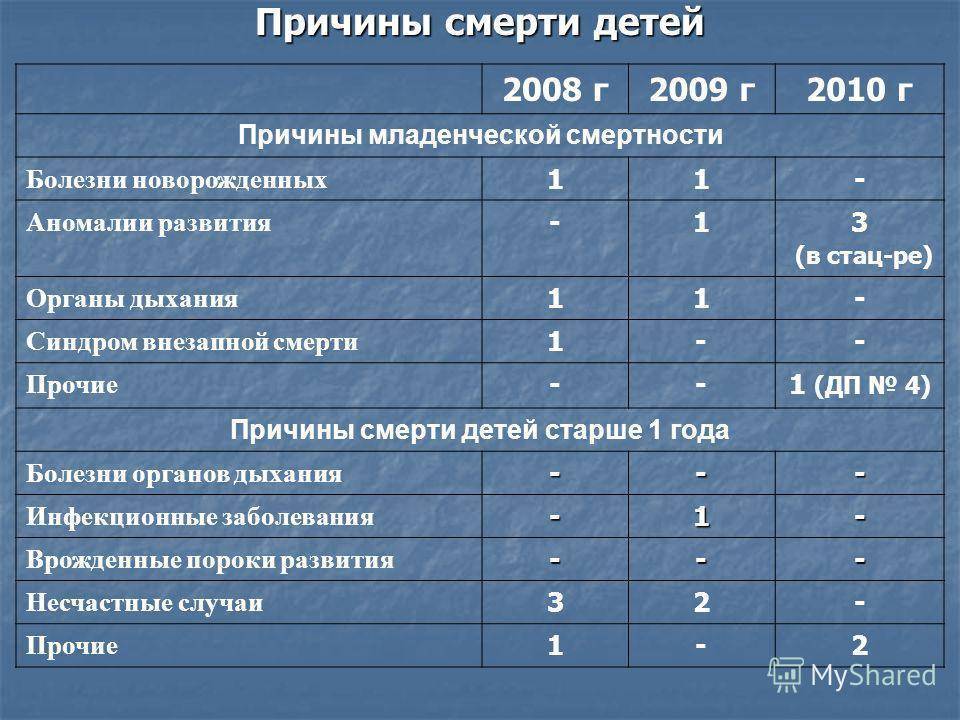
Синдром Marfan
Вовлечение сердца и сосудов при синдроме Marfan довольно часто. 30-60% детей с синдромом Marfan имеют кардиоваскулярные аномалии (дилятация корня аорты, аортальная недостаточность, аневризма корня аорты, пролапс митрального клапана или недостаточность митрального клапана).
Механизмом внезапной смерти является острое расслоение аорты с разрывом аорты. Данное нарушение может отмечаться у детей, но чаще всего возникает во время четвертой декады жизни
Рекомендуется обратить внимание на боль в груди и регулярно оценивать периферический пульс. У пациентов с синдромом Marfan, у которых имеется дилятация корня аорты с аортальной недостаточностью, должны быть ог-раничены физические нагрузки
УЗИ может выявить пациентов с прогрессирующим расширением корня аорты, которым требуется хиругическое вмешательство. Для замедления прогрессирования дилатации корня аорты применяют бета-блокаторы.
Определение
СВДС является диагнозом исключения и должен применяться только в тех случаях, когда смерть младенца является внезапной и неожиданной и остается необъясненной после проведения адекватного патологоанатомического исследования, включая:
- аутопсии (опытный педиатрической патологоанатомом , если это возможно);
- расследование места гибели и обстоятельств смерти; а также
- изучение истории болезни младенца и семьи.
После расследования выясняется, что некоторые из этих младенческих смертей вызваны удушьем, гипертермией или переохлаждением , пренебрежением или какой-либо другой определенной причиной.
Австралия и Новая Зеландия переходят на термин «внезапная неожиданная смерть в младенчестве» (SUDI) для профессиональной, научной и корональной ясности.
Кроме того, Центры США по контролю и профилактике заболеваний (CDC) недавно предложили называть такие смерти «внезапной неожиданной детской смертью» (SUID) и что СВДС является подмножеством SUID.
Возраст
СВДС имеет 4-параметрическое логнормальное возрастное распределение, которое позволяет щадить младенцев вскоре после рождения – время максимального риска для почти всех других причин смерти младенцев, не связанных с травмами.
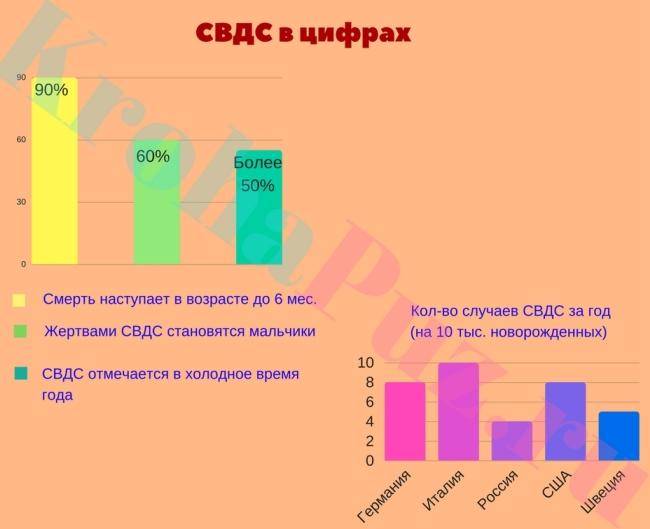
По определению, смерть от СВДС происходит в возрасте до одного года, причем пик заболеваемости приходится на возраст ребенка от 2 до 4 месяцев. Это считается критическим периодом, потому что способность младенца просыпаться ото сна еще не созрела.
Описание синдрома внезапной младенческой смерти
Случаи детской смерти по необъяснимой причине неоднократно описывались в медицинской литературе, однако СВДС в качестве посмертного диагноза ввели лишь в конце 60-х годов ХХ столетия.
Внезапная смерть во сне происходит из-за разных факторов (наличие у ребенка пороков развития, незамеченные родителями инфекционные заболевания и травмы), но эти факторы позволяет выявить изучение истории заболевания и вскрытие. Когда проведенные исследования не позволяют объяснить причину гибели малыша, в заключении о смерти указывается СВДС (это диагноз исключения).
МКБ 10 относит синдром внезапной детской смерти к классу состояний, характеризующихся как неуточненные, возникшие по неизвестной причине (код R95.0 с указанием на вскрытие, и код R95.9 без такого указания).
Анализируя причины и риски данного явления у детей до года, педиатры всего мира начали с 80-х годов проводить кампании, помогающие снизить количество смертей в колыбели. Медицина до сих пор не в состоянии ответить, почему происходит внезапная детская смерть во сне, но благодаря рекомендациям педиатров количество случаев СВДС в США упало вдвое, а в России снизилось на 75%.
Профилактика
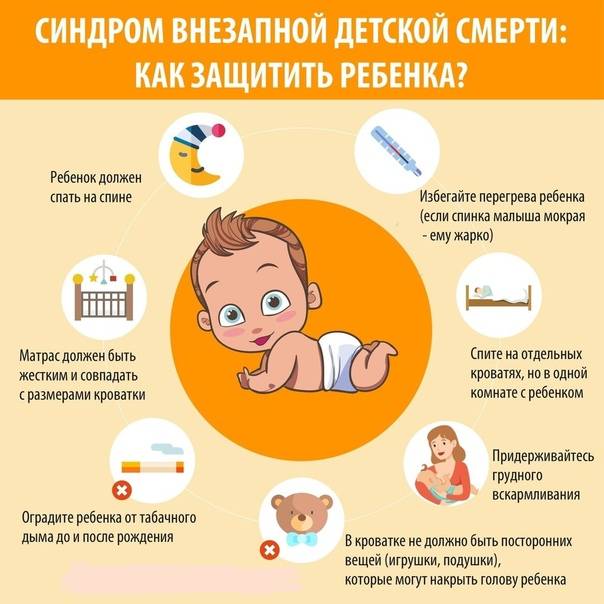
Было обнаружено, что ряд мер эффективен в предотвращении СВДС, включая изменение положения сна, кормление грудью, ограничение использования мягких постельных принадлежностей, иммунизацию младенца и использование пустышек. Использование электронных мониторов не оказалось полезным в качестве превентивной стратегии. Влияние фанатов на риск СВДС не изучено достаточно хорошо, чтобы давать какие-либо рекомендации по ним. Доказательства относительно пеленания в отношении СВДС неясны. Обзор 2016 года обнаружил предварительные доказательства того, что пеленание увеличивает риск СВДС, особенно у детей, которых кладут на живот или бок во время сна.
Меры, которые не показаны как полезные, включают устройства позиционирования и радионяни . Компании, продающие мониторы, не имеют одобрения FDA в качестве медицинского устройства.
Позиционирование сна
Показатель СВДС с 1988 по 2006 гг.
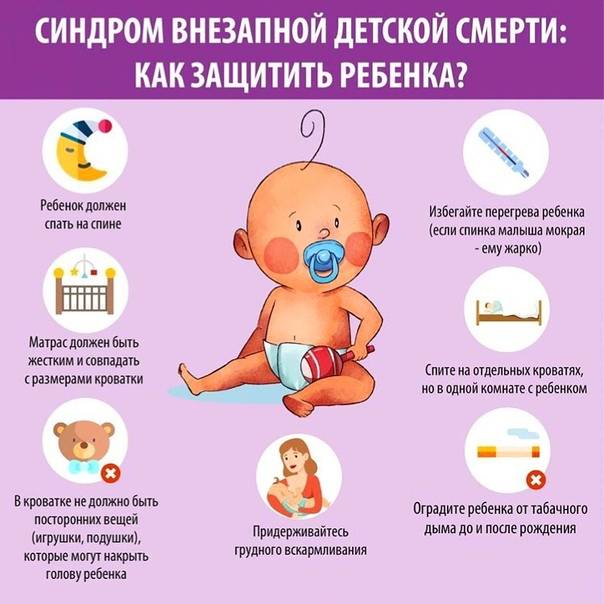
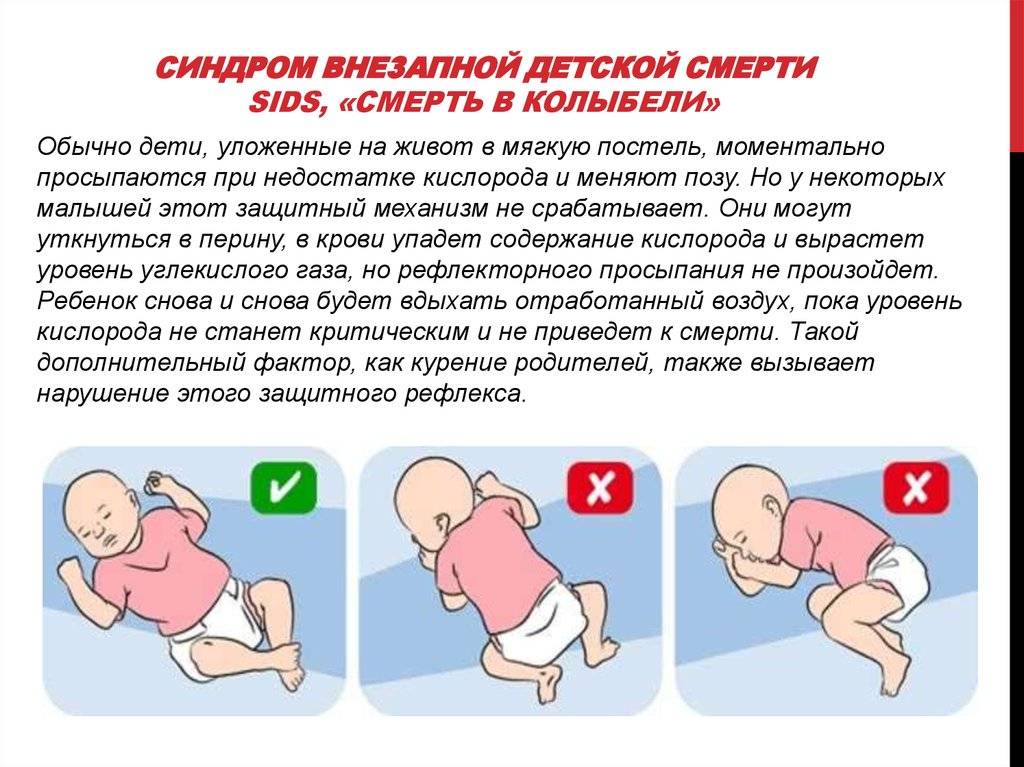
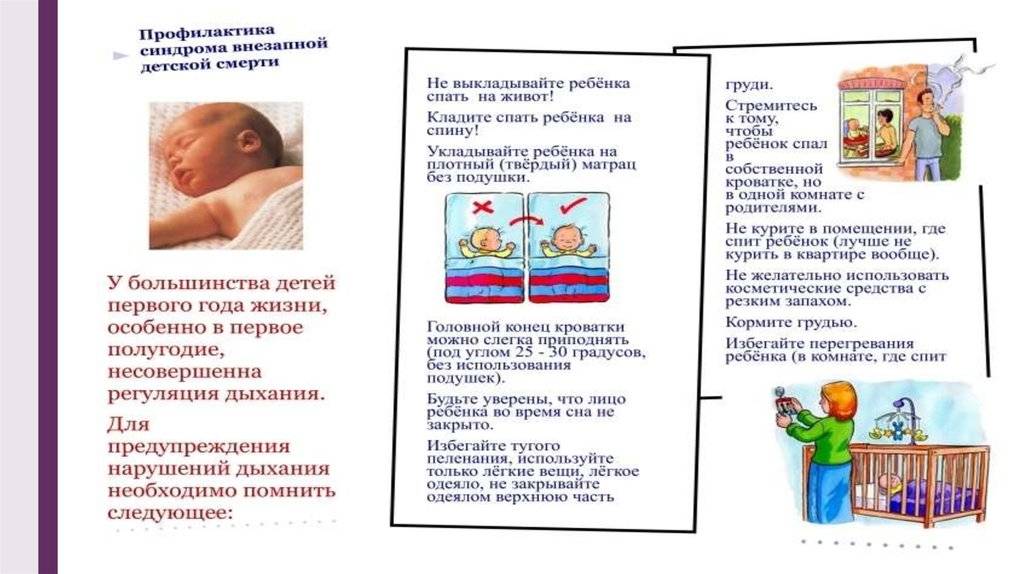
Было обнаружено, что сон на спине снижает риск СВДС. Таким образом, он рекомендован Американской академией педиатрии и продвигается в качестве передовой практики кампанией « Безопасно для сна » Национального института здоровья детей и человеческого развития США (NICHD) . Заболеваемость СВДС снизилась в ряде стран, в которых эта рекомендация получила широкое распространение. Сон на спине не увеличивает риск удушья даже у людей с гастроэзофагеальной рефлюксной болезнью . Хотя младенцы в таком положении могут спать более спокойно, это не вредно. Если вы живете в одной комнате с родителями, но в другой кровати, это может снизить риск вдвое.
Пустышки
Использование пустышек снижает риск СВДС, хотя причина неясна. Американская академия педиатрии считает соску использовать для предотвращения СВДС быть разумным. Похоже, что пустышки не влияют на грудное вскармливание в первые четыре месяца, хотя это распространенное заблуждение.
Постельные принадлежности
Эксперты по безопасности продуктов не рекомендуют использовать в кроватке подушки, слишком мягкие матрасы, приспособления для сна, накладки на бампер (бортики для кроватки), мягкие игрушки или пушистые постельные принадлежности и рекомендуют вместо этого тепло одевать ребенка и держать кроватку «обнаженной».
Одеяла или другую одежду нельзя накидывать на голову ребенка.
Использование « » или «мешочка для сна», мягкого мешка с отверстиями для рук и головы ребенка, можно использовать как тип постельного белья, которое согревает ребенка, не прикрывая его голову.
Вакцинация
Более высокие показатели иммунизации АКДС связаны с более низкими показателями СВДС, поддерживающими рекомендации по своевременной иммунизации АКДС.
Многие другие исследования также пришли к выводу, что вакцинация снижает риск СВДС. Исследования обычно показывают, что вакцинация снижает риск СВДС примерно вдвое.
Болезнь Kawasaki
Болезнь Kawasaki – наиболее частая причина приобретенных поражений коронарных артерий у детей младшего и старшего возраста. Болезнь Кавасаки встречается во всем мире, но наиболее распространена у жителей Азии. Аневризмы коронарных артерий – обычно проксимальные и видимы при УЗИ. Аневризмы часто бывают множественными и обычно поражают левую коронарную артерию.
Коронарная дилатация возникает остро почти у половины пациентов, и в большинстве случаев смерть наступает во время третьей или четвертой недели острого заболевания. Однако, коронарные нарушения сохраняются у 23% пациентов спустя 3 месяца и у 8% – спустя 2 года. ВСС наступает у 1-2% пациентов с нелеченным синдромом Kawasaki. Если пациенты, имеющие риск внезапной смерти, могут быть идентифицированы рано, то поражения коронарных артерий могут быть сведены к минимуму при раннем назначении гамма-глобулина и проведении терапии аспирином. Существуют разные мнения в отношении ведения пациентов, перенесших болезнь Kawasaki и у которых имеются хронические поражения коронарных артерий. Рекомендуется пристальное наблюдение и проведение антикоагулянтной терапии. Оправданы ограничения активности и интермиттирующая оценка перфузии миокарда различными методами, добутамин-стрессэхокардиографию или коронарную ангиографию. Вмешательства показаны пациентам с выраженными симптомами или ишемией миокарда.
Миокардит
На счет миокардита приходится 20-40% случаев ВСС, чаще всего он вызван Коксаки-вирусами группы В. Поражение сердца непредсказуемо и может вовлекать проводящую систему, вызывая блокаду сердца, или миокард, вызвая вентрикулярную тахикардию. Часто отмечается недавнее гриппопободобное заболевание, хотя симптомы могут быть слабовыраженными, а клиническое признаки сердечной недостаточности могут быть едва уловимыми или отсуствовать. ЭКГ выявляет диффузный низкий вольтаж, изменения ST-T и часто сердечную блокаду и вентрикулярную аритмию. Результаты эхокардиографии и биопсии миокарда подтверждают диагноз.
Лечение должно быть подобрано идивидуально для каждого пациента и может включать желудочковую электростимуляцию и антиаритмические препараты. Покой и исключение физического напряжения важны во время острой фазы и фазы заживления до нормализации результатов УЗИ, амбулаторного элетрокардиографического мониторинга и стресс-тестирования (stress testing). Физического напряжения следует избегать.
Гипертрофическая кардиомиопатия
Гипертрофическая кардиомиопатия (ГКМП) распространена гораздо шире, чем это признавалось раньше, встречаясь у 1 из 500 в популяции США. По данным британских учёных, более чем в 50% случаев это заболевание имеется у других членов семьи. Ежегодно отмечается до 4% случаев внезапных смертей у пациентов с гипертрофической кардиомиопатией, хотя данная цифра, вероятно, преувеличена из-за выбора пациентов.
Внезапная смерть чаще регистрируется в возрасте от 15 до 35 лет, причём во многих случаях является первым клиническим проявлением заболевания. В некоторых случаях этому предшествует эпизод синкопе. Каких-то особых критериев прогнозирования этих состояний нет. Однако, синкопе, очень молодой возраст при проявлении, крайние степени вентрикулярной гипертрофии, внезапная смерть от сердечных заболеваний в семейном анамнезе и нестойкая вентрикулярная тахикардия свидетельствуют о наличии более высокого риска развития ВСС.
По данным B.J.Maron, если первым проявлением заболевания явились сердечная недостаточность или цианоз, то летальный исход следует ожидать в течение одного года, а в случаях асимптомного течения заболевания или наличия только шума, выживаемость после первого года заболевания составляет более 50%, причём у 40-50% из них имеется улучшение.
Эта патология может оказаться трудной для идентификации. Физикальное исследование может не выявить отклонений. Если существует градиент оттока левого вентрикулярного тракта, то возникает сердечный шум, хотя таковой является исключением у детей и подростков. Тщательно собранный семейный анамнез может оказаться наилучшим подспорьем, так как ГКМП может быть и семейной (60% пациентов имеют больных родственников первого порядка). Наличие таких симптомов, как боль в груди, сердцебиения или непереносимость физической нагрузки, также подтверждает диагноз.
Поскольку диагностические проявления могут быть незаметны до подросткового и даже взрослого возраста, необходимо повторное обследование семей, члены которых страдают сердечными заболеваниями. При постановке данного диагноза необходимо исключить системную гипертензию, патологию коронарных артерий, пороки аортального клапана, коарктацию аорты и другие заболевания сердца, вызывающие его гипертрофию.
Патофизиология ГКМП включает диастолическую и систолическую дисфункцию, обструкцию выходного тракта левого желудочка, аномалии коронарных артерий ведущие к ишемии миокарда и аритмии.
По данным НИИ педиатрии, ГКМП чаще встречается у мальчиков в возрасте старше 10 лет. Заболевание имеет достаточно скудную клиническую картину, только 38,2% детей отмечали утомляемость и одышку при физической нагрузке. У всех детей выслушивался систолический шум, у 43,4% – расширение перкуторных границ сердца влево. В то же время у большинства детей отмечались различные нарушения ЭКГ (гипертрофия отделов сердца,нарушение реполяризации, удлинение интервала QT). У 25,2% детей наблюдались клинически значимые аритмии.
Идентификация пациентов, имеющих повышенный риск наступления внезапной сердечной смерти
Ребёнок с действительно здоровым сердцем не имеет риска наступления внезапной сердечной смерти, важной задачей является идентификация детей, которые внешне здоровы и асимптоматичны, но аномалии сердца которых требуют отнесения их к группе риска по ВСС. Из пациентов с врожденными пороками сердца наибольшему риску подвержены те, у которых структурные аномалии сердца не могут быть полностью исправлены хирургическим путем
Резидуальные дефекты проявляются перегрузкой давлением и объемом правого и левого желудочков. Пораженные камеры становятся дисфункциональными и склонны к жизнеугрожаемым аритмиям. Пациенты, у которых имеется высокая легочная гипертензия (первичная легочная гипертен-зия или синдром Eisenmenger), подвержены наибольшему риску.
Среди детей первого года жизни внезапная смерть обычно вызвана ductus-зависимыми сложными цианотическим врожденными сердечными пороками. В одном из обзоров 126 случаев внезапной смерти детей в возрасте до 2 лет 10% случа-ев были связаны с ВПС и 6% – с миокардитом.
Предполагается, что 10% из 7000 ежегодных «смертей в колыбели» являются результатом неразпознанных сердечных причин, особенно скрытых сердечных аритмий, в т.ч. аритмий, связанных с удлиненным интервалом QT.
После первого года к наиболее распространенным причинам внезапной смерти со стороны сердца относятся миокардит, гипертрофическая кардиомиопатия, аномалии коронарных артерий, аномалии системы проводимости, пролапс митрального клапана и расслоение аорты. Случаи внезапной смерти также имеют место среди лиц с ВПС, включая тех, у кого ранее проводилось хирургическое вмешательство на сердце. Среди пациентов, не подвергавшихся хирургическому вмешательству, были больные с распространенным стенозом аорты и обструкцией легочных сосудов, среди тех, кто подвергался операции – тетрада Фалло и транспозиция крупных артерий. 3/4 умерших пациентов, относились к III или IV функциональному классу NYHA, 87% имели рентгенологические признаки кардиомегалии, 46% – плохие гемодинамические показатели во время послеоперационной катетеризации, 43% – легочную ги-пертензию и 57% – аритмию (желудочковую экстрасистолию, блокаду сердца или трепетание предсердий) в течение года перед смертью. Таким образом, пациенты с данными симптомами требуют дальнейшего хирургического, консервативного или электрофизиологического вмешательства. В последние десятилетия наблюдалось снижение распротраненности внезапной смерти среди пациентов с ВПС, что соот-ветствует совершенствованию методов терапии.
Распространенность продромальных симптомов среди лиц, умирающих скоропостижно, различна в зависимости от метода исследования, но в целом составляет около 50%. Наиболее распространенные признаки – боль в груди и синкопе (или состояние близкое к синкопальному): оба симптома распространены среди молодых людей и могут быть вызваны многими кардиологическим и некардиологическими на-рушениями.
Немедленное кардиологическое обследование показано детям или молодым взрослым
- с болью в груди при физическом напряжении, на которую не влияют движение, вдох или пальпация, при отсутствии явных некардиологических причин, особенно, если у пациента имеется нарушение со стороны сердца с высоким риском смертельного исхода,
- внезапная смерть в семейном анамнезе,
- связанное с физическим напряжением неясное синкопе без продромы или с пред-шествующим учащением сердечного ритма.
Сбор анамнеза должен включать детальный опрос о семейных случаях внезапной или неожиданной смерти. Внезапная смерть брата или сестры первой степени родства определяет особенно высокий риск у данного пробанда. У 16% молодых людей, умерших скоропостижно, в семейном анамнезе имелась внезапная смерть.
Поскольку рутиная ЭКГ и эхокардиографический скрининг популяции не являются эффективным по вложенным затратам (приблизительно $250 000 на один выявленный случай), то наиболее практичным методом является тщательный и полный сбор анамнеза для идентификации кардиоваскулярных отклонений.
Основные гипотезы и причины
Большинство смертей младенцев фиксируется в возрасте 2-6 месяцев, когда многие системы организма еще находятся у грудничков в стадии становления. Поэтому выдвинутые гипотезы объясняют СВСМ отсутствием должной регулировки дыхания и кровообращения, недоразвитостью автономной нервной системы. Рассмотрим гипотезы, которые получили подтверждения в некоторых исследованиях, но полностью объяснить причины смерти так и не смогли.
Удлиненный интервал Q-T
Удалось выяснить, что у многих младенцев, погибших без причины, на выполненных незадолго до смерти кардиограммах фиксировалось увеличение интервала Q-T. Этот показатель характеризует время от начала сокращения сердечного желудочка до расслабления и свидетельствует о нестабильности проводимости сердечной мышцы.
Апноэ
Выявлено, что у младенцев, умерших без понятных причин, были замечены случаи апноэ – ночной остановки дыхания. Предполагают, что при значительных паузах между дыхательными движениями может наступить смерть – дыхание не возобновляется после большого интервала. Дыхательные дисфункции особенно опасны у недоношенных.
Дефицит серотониновых рецепторов
У определенного процента грудничков на вскрытии обнаруживают нехватку серотониновых рецепторов в ткани мозга. Эта часть мозга синхронизирует сердечно-дыхательную деятельность организма.
Незавершенная терморегуляция
Все системы организма могут нормально работать только при определенной температуре, поддерживаемой терморегуляцией. Несовершенство регуляторов температуры тела у младенцев рассматривается в качестве возможной причины внезапной смерти грудничка.
Генетика
Некоторые исследования указывают на то, что причиной смерти становились генные мутации (ген SCN4A). Они провоцировали нарушения дыхательных функций и при наложении внешних причин (перегревание, неудобная поза во сне) не позволяли младенцу совершить следующий вдох.
Эпидемиология
Arcutio, устройство, предназначенное для предотвращения детской смерти от удушья, Philosophical Transactions 422 (1732)
В мировом масштабе СВДС привел к примерно 22 000 смертей по состоянию на 2010 год, по сравнению с 30 000 смертей в 1990 году. Показатели значительно различаются в зависимости от населения: от 0,05 на 1000 в Гонконге до 6,7 на 1000 у коренных американцев.
СВДС был ответственен за 0,54 смертей на 1000 живорождений в США в 2005 году. Он является причиной гораздо меньшего количества смертей, чем врожденные расстройства и расстройства, связанные с короткой беременностью, хотя это основная причина смерти здоровых младенцев после одного месяца жизни.
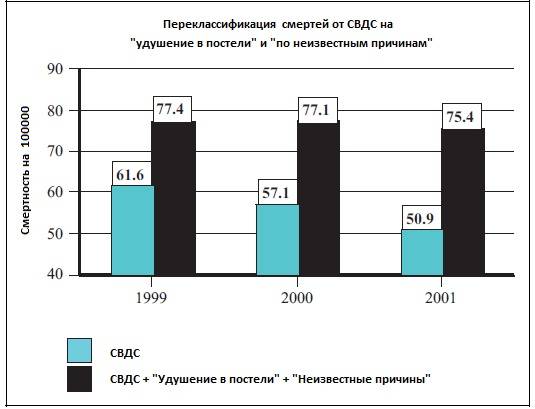
Смертность от СВДС в США снизилась с 4895 в 1992 году до 2247 в 2004 году. Но за аналогичный период времени, с 1989 по 2004 год, СВДС, указанная в качестве причины смерти от внезапной детской смерти (СВДС), снизилась с 80% до 55%. По словам Джона Каттвинкеля, председателя Специальной целевой группы Центров по контролю и профилактике заболеваний (CDC) по СВДС, «многих из нас беспокоит то, что уровень (СВДС) не снижается значительно, но что во многом это просто смещение кода “.
Раса
Показатели СВДС по расе / этнической принадлежности в США, 2009 г., CDC, 2013 г.
В 2013 году в США сохраняются устойчивые различия в смертности от СВДС среди расовых и этнических групп. В 2009 году уровень смертности колеблется от 20,3 на 100 000 живорождений для жителей Азиатско-Тихоокеанского региона до 119,2 на 100 000 живорождений для коренных американцев / коренных жителей Аляски. Младенцы афроамериканского происхождения имеют на 24% больший риск смерти, связанной с СВДС, и в 2,5 раза чаще заболевают СВДС, чем младенцы европеоидной расы. Показатели указаны на 100 000 живорождений и позволяют более точно сравнивать группы с разной общей численностью населения.
Исследования показывают, что факторы, которые непосредственно влияют на риск СВДС, – возраст матери, курение, безопасный сон и т. Д. – различаются в зависимости от расовой и этнической группы, и поэтому подверженность риску также варьируется в зависимости от этих групп. Факторы риска, связанные со склонностью ко сну в афроамериканских семьях, включают возраст матери, индекс бедности домохозяйства, статус проживания в сельской / городской местности и возраст младенца. Согласно исследованию, проведенному в Южной Каролине, более 50% младенцев афроамериканского происхождения были помещены в не рекомендуемые позы для сна. Культурные факторы могут быть как защитными, так и проблемными.
Показатель на 1000 рождений варьируется в зависимости от этнических групп в США:
- Жители Центральной и Южной Америки: 0,20
- Жители азиатских / тихоокеанских островов: 0,28
- Мексиканцы: 0,24
- Пуэрториканцы: 0,53
- Белые: 0,51
- Афроамериканцы: 1,08
- Индейцы: 1,24
Диагностика
Дифференциальная диагностика
Некоторые состояния, которые часто не диагностируются и которые можно спутать или сопутствовать с СВДС, включают:
- дефицит ацил-кофермента А-дегидрогеназы со средней длиной цепи (дефицит MCAD);
- детский ботулизм ;
- синдром удлиненного интервала QT (менее 2% случаев);
- Бактериальные инфекции Helicobacter pylori ;
- синдром потрясенного ребенка и другие формы жестокого обращения с детьми ;
- наложение , удушение ребенка во время сна опекуна
Например, младенец с дефицитом MCAD мог умереть от «классической СВДС», если бы его нашли спеленутым и лежащим с накрытой головой в перегретой комнате, где курили родители . Гены, указывающие на предрасположенность к MCAD и синдрому удлиненного интервала QT, не защищают младенца от смерти от классического СВДС. Следовательно, наличие гена восприимчивости, такого как MCAD, означает, что младенец мог умереть либо от СВДС, либо от дефицита MCAD. В настоящее время патологоанатом не может их различить.
В исследовании 2010 года было изучено 554 вскрытия новорожденных в Северной Каролине , в которых СВДС указан как причина смерти, и было высказано предположение, что многие из этих смертей могли быть вызваны случайным удушьем. Исследование показало, что в 69% вскрытий были перечислены другие возможные факторы риска, которые могли привести к смерти, такие как небезопасные постельные принадлежности или сон со взрослыми.
Было обнаружено несколько случаев детоубийства , когда изначально поставлен диагноз СВДС. Оценка процента смертей от СВДС, фактически являющихся детоубийством, варьируется от менее 1% до 5% случаев.
Некоторые недооценили риск двух смертей от СВДС в одной семье, и Королевское статистическое общество выпустило пресс-релиз, опровергающий эти показания экспертов по одному делу в Великобритании, по которому впоследствии приговор был отменен.
Транспозиция крупных артерий
Транспозиция крупных артерий после atrial-switch операции (Mustard или Senning) связана с показателем поздней внезапной смерти 2-8% , которая обычно вызвана дисфункцией синусового узла, но в некоторых случаях обусловлена вентрикулярной тахиаритмией. Из-за необходимости экстенсивной резекции в области предсердной проводящей ткани и в результате развивающегося фиброза пациенты подвержены риску развития атриальных тахикардий. Предполагается, что механизм ВСС состоит в предсердной тахикардии с быстрой проводимостью к желудочкам. Риск ВСС при этом увеличивается с возрастом. Водитель ритма может оказаться необходимым, так как у этих пациентов может оказаться определенной степени дисфункция синусового узла, а принимаемые антиаритмики могут подавлять функцию синусового узла. Некоторые центры рекомендовали антитахикардные pacemakers для пациентов с тяжелыми атриальными тахиаритмиями.
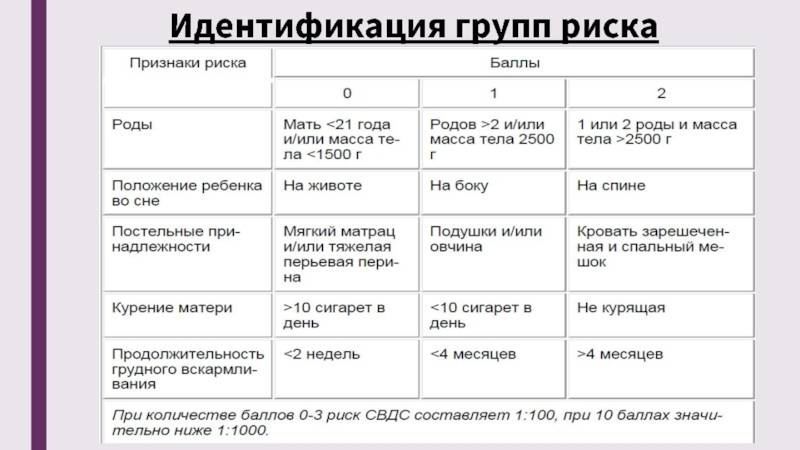
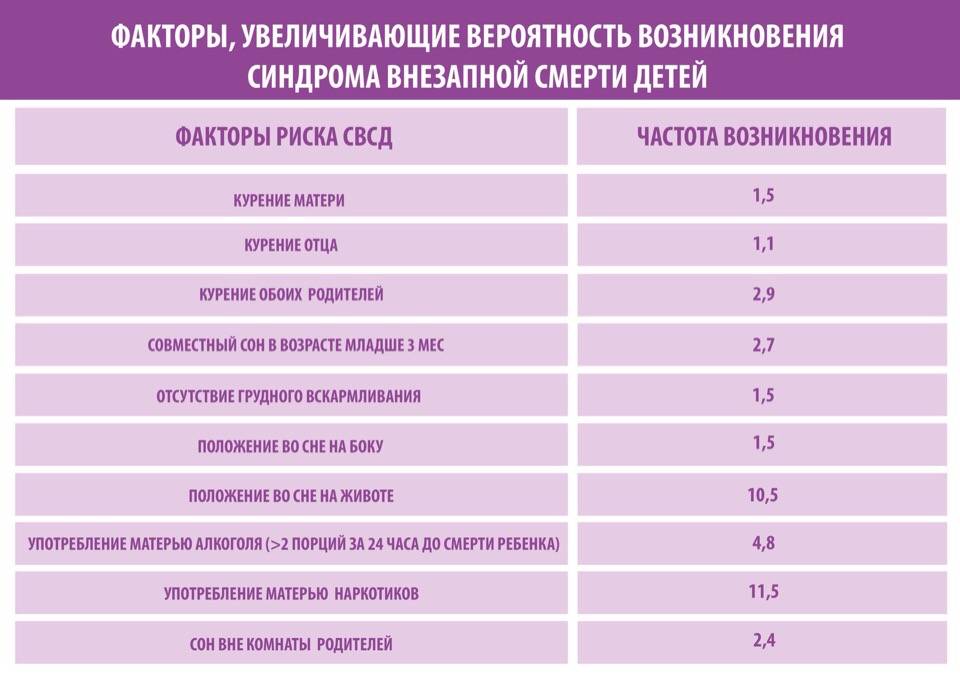
Причины (факторы риска) синдрома внезапной детской смерти
Сочетание некоторых факторов окружающей среды может сделать ребенка более уязвимым перед синдромом внезапной детской смерти.
Физические причины
К физическим причинам, увеличивающим риск СВДС, относятся:
- Аномалии строения мозга. Некоторые младенцы рождаются с заболеваниями, которые повышают риск смерти от СВДС. В большинстве случаев эти аномалии касаются частей мозга, контролирующих функцию дыхания и пробуждения ото сна.
- Низкий вес при рождении. Преждевременные роды и многоплодные роды увеличивают вероятность того, что мозг ребенка еще не созрел до нужной степени, и имеет низкую степень контроля над автоматическими процессами, такими как дыхание и сердечные сокращения.
- Дыхательная инфекция. Многие младенцы, умершие от СВДС, накануне перенесли инфекционное респираторное заболевание, что могло внести свой вклад в проблемы с дыханием.
Факторы риска синдрома внезапной детской смерти, связанные со сном
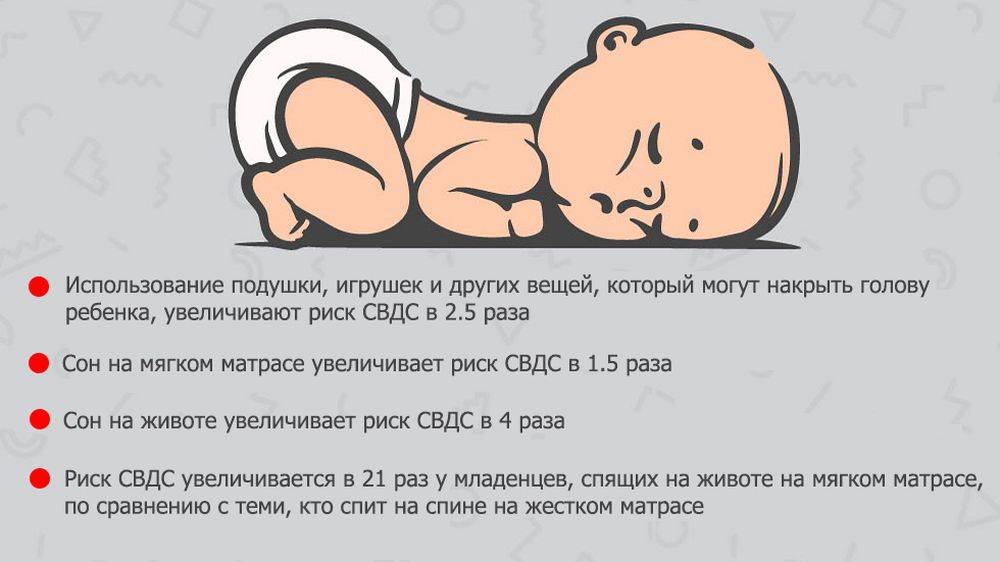
Положение ребенка в кроватке и некоторые атрибуты сна – могут увеличивать риск СВДС. Примерами этого являются:
- Сон младенца на животе или на боку. Дети, которые спят на животе или на боку – чаще имеют трудности с дыханием, нежели дети, спящие на спине.
- Сон на мягкой поверхности. Сон лицом вниз на мягком матрасе, укрывшись мягким одеялом – может привести к удушению тканью. Укрывание головки ребенка одеялом – также является рискованной практикой.
- Сон с родителями. Сон в одной комнате с родителями – снижает риск СВДС, однако сон в одной постели – значительно увеличивает этот риск. Хотя бы потому, что взрослые привыкли использовать более мягкие поверхности для сна, нежели требуются младенцу.
Хотя синдром внезапной детской смерти может случиться с любым ребенком, ученые выявили несколько факторов, которые способны увеличить риск этого синдрома. Они включают в себя:
- Пол. Мальчики чаще умирают от СВДС.
- Возраст. Младенцы наиболее уязвимы во время второго и третьего месяцев жизни.
- Национальность. По неизвестным причинам, чернокожие дети и дети американских индейцев погибают от СВДС несколько чаще, чем дети остальных рас и национальностей.
- Семейный анамнез СВДС. Дети, у которых родные или двоюродные братья/сестры умерли от СВДС, имеют особенно высокий риск развития СВДС.
- Пассивное курение. Дети, которые проживают в одном доме с курящими людьми, имеют более высокий риск СВДС.
- Преждевременные роды. Недоношенность и низкий вес при рождении способны увеличить риск смерти от СВДС.
Материнские факторы риска СВДС
Во время беременности можно прогнозировать повышенный риск смерти младенца от синдрома внезапной детской смерти, если будущая мать:
- Возраст менее 20 лет.
- Курит сигареты.
- Употребляет наркотики или алкоголь.
- Не имеет доступа к адекватной дородовой медицинской помощи.
Поддержка родителей
Наличие эмоциональной и психологической поддержки родителей, потерявших младенца от синдрома внезапной детской смерти – имеет чрезвычайно важное значение. Родители обычно чувствуют острую личную вину за случившееся; кроме того, немало беспокойства доставляет обязательное полицейское расследование смерти младенца, непременно проводящееся в каждом таком случае.
Если вы столкнулись с этой бедой – постарайтесь не замыкаться в себе, обсуждать эту беду и свои чувства с другими родителями, пережившими подобное.
Ваш врач может порекомендовать группу психологической поддержки, доступную в вашем городе, или интернет-форум, объединяющий таких людей, как вы
Беседы с близким другом или духовным наставником – также могут принести пользу.
Проговаривайте свои чувства
Старайтесь делиться с друзьями и членами семьи своими чувствами и переживаниями. Поверьте, многие люди искренне хотят помочь, но просто не знают, как подойти к вам, чтобы не причинить еще больше боли.
Старайтесь быть максимально ближе к супругу/супруге. Потеря ребенка является страшным ударом, способным разрушить ваш брак. Не пренебрегайте возможностью получения консультации семейного психолога, если это возможно. Делитесь своими чувствами и мыслями о произошедшем друг с другом.
Дайте себе время для исцеления душевной раны
Наконец, не запрещайте себе горевать. Не смущайтесь, если слезы волной начинают душить вас в «неподходящих» местах или ситуациях. Это не симптом психической болезни, это просто тяжелая душевная рана. Исцеление от нее требует времени.
Врожденная блокада сердца
Врожденная блокада сердца без ассоциированного ВПС встречается не часто – у 1 из 20000 детей. Она может ассоциировать с коллагенозами у матери. Дети, рождённые от матерей с СКВ, имеют риск развития AV-блокады более 16%.
В 25-33% случаев врождённая полная атривентрикулярная блокада сочетается с каким-либо органическим заболеванием сердца (часто при L-транспозиции сосудов).
Симптомы заболевания – бардикардия и, как следствие, может быть развитие синкопе. Если сердце структурно не изменено, то брадикардия переносится относительно хорошо; тем не менее при длительном последующем наблюдении у значительного процента этих пациентов отмечаются приступы Морганьи-Адамс-Стокса и даже вне-запная смерть, вероятно, из-за обусловленного брадикардией удлинения QT и tor-sades de pointes. Этот риск полностью устраняется при pacemaker-терапии.
Что может скрываться под маской СВДС
Синдром внезапной смерти ставится после вскрытия, как причина гибели грудничка, когда установить точный диагноз не удается. Предварительно исключают все возможные диагнозы – от инфекций до гипоксии. В неопределенных случаях, когда причина остается неизвестной, выбирается СВДС.
Последствия жесткого обращения
Хрупкий организм грудничка нередко реагирует смертью на жестокое обращение. Сильная тряска младенца на руках или в коляске нередко приводит к фатальным повреждениям сосудов мозга. Если травмы заметить можно, то выявить повреждения мелких сосудов получается не всегда или не сразу.
Непреднамеренное удушение
В ходе расследований причин внезапной смерти грудничков нередко выявляется случайное удушение. Его могут вызвать перекрытие кислорода младенцу тяжелым одеялом, перевернувшейся подушкой, материнской грудью при ночном кормлении. Опасность для грудничков представляет сон в одной постели с родителями, с переутомленной мамой, которая случайным движением может накинуть одеяло на голову ребенка.
Вирусные и бактериальные инфекции
Отсутствие надежной иммунной системы, неотрегулированность защитных механизмов нередко приводят к смерти грудничков от инфекций. При вскрытии проводят анализы на присутствие инфекционных агентов, исключают вероятность смерти от осложнений – сепсиса, менингита, пневмонии. Они могут протекать в раннем возрасте в атипичной форме и выявиться слишком поздно.