Причины аритмии у подростков и детей
У детей младшего возраста причиной аритмии может быть перинатальная патология (нарушения во время беременности и родов), которая может приводить к расстройству нейровегетативной регуляции сердечной деятельности с изменением взаимоотношений парасимпатического и симпатического отделов нервной системы. Вследствие этого возникает электрическая нестабильность проводящей системы и мышцы сердца.
Детская аритмия сердца может быть вызвана множеством причин, но их можно объединить в 3 группы:
1. Экстракардиальные (связанные с другими, несердечными, заболеваниями).
Аритмия сердца у детей чаще имеет экстракардиальное происхождение. В этом случае нарушение сердечного ритма у ребенка может быть результатом повреждения нервной системы (травмы, инфекции, опухоли, пороки развития и др.), приводящего к расстройству иннервации сердца, незрелости проводящей системы.
2. Кардиальные (связанные с патологией непосредственно сердца).
Кардиальные причины не являются ведущими у детей и подростков, но при обнаружении аритмии их исключают в первую очередь. Это могут быть пороки сердца, инфекционные заболевания, опухоли сердца, наследственные синдромы и т.д.
3. Смешанные.
Формы
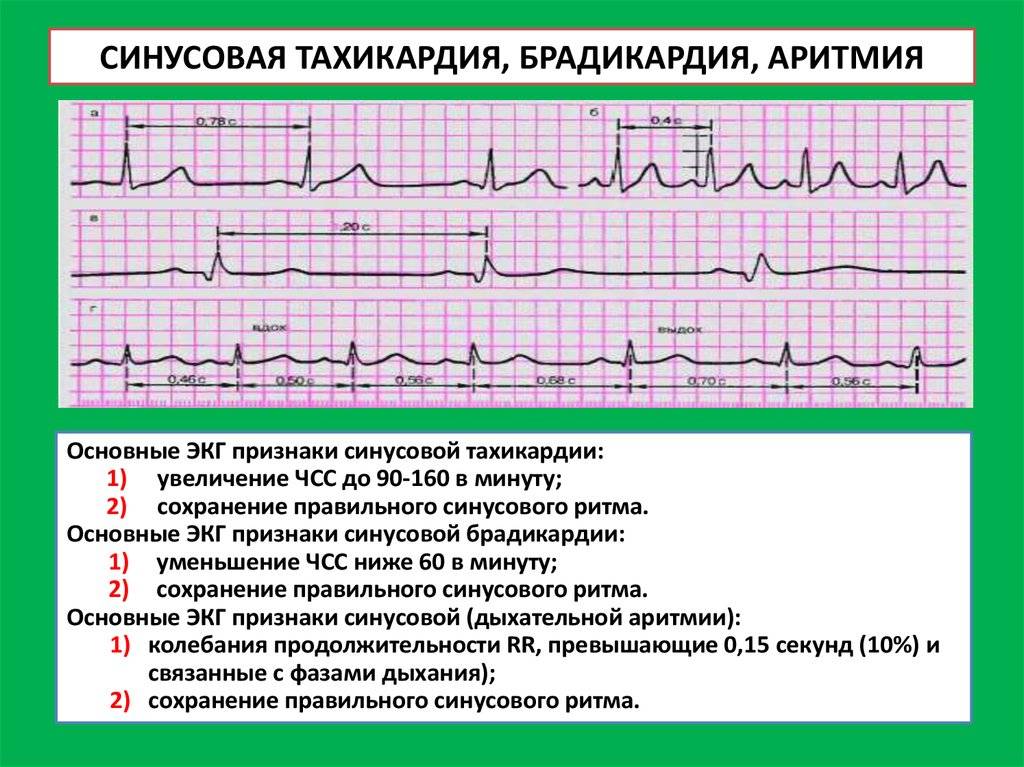
Синусовые аритмии сердца у ребенка можно разделить на тахикардии, брадикардии и экстрасистолии. Первые два характеризуются частотой сердечных сокращений. При тахикардии ЧСС высокая, и связана может быть как с физической или эмоциональной нагрузкой, так и с интоксикационными явлениями, гипоксией и прочими патологическими явлениями.
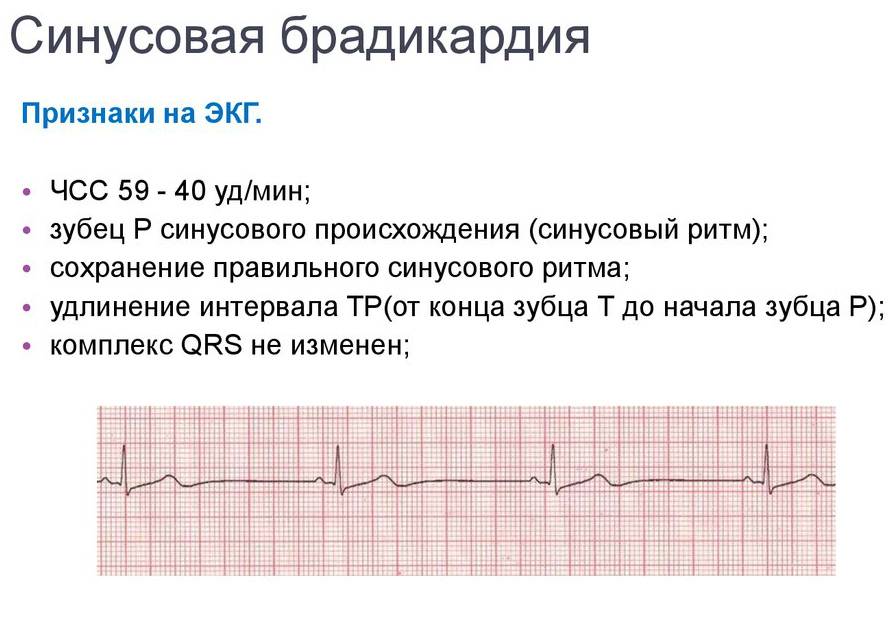
Брадикардия, напротив, предполагает уменьшение ЧСС, спровоцировать такое явление могут все факторы, перечисленные выше.
А экстрасистолия предполагает несвоевременную деполяризацию и сокращение камер или всего сердца. Чаще экстрасистолы носят именно функциональный характер, то есть связаны не с органической патологией, а со стрессами, к примеру. Проявляются специфически – ребенок может пожаловаться на ощущение «замирания», «остановки» сердца, резкого толчка в области груди или где-то в горле. Вместе с тем может закружиться голова, возникнуть ощущение нехватки воздуха. По факту никакой остановки сердца, конечно, не происходит – такие ощущения возникают вследствие компенсаторной паузы.
В зависимости от того, насколько выражены нарушения, выделяют умеренную и выраженную аритмию. Умеренная обычно носит функциональный характер, клинические проявления практически отсутствуют и специфической коррекции явление не требует. Выраженная синусовая аритмия у ребенка коррекции требует обязательно
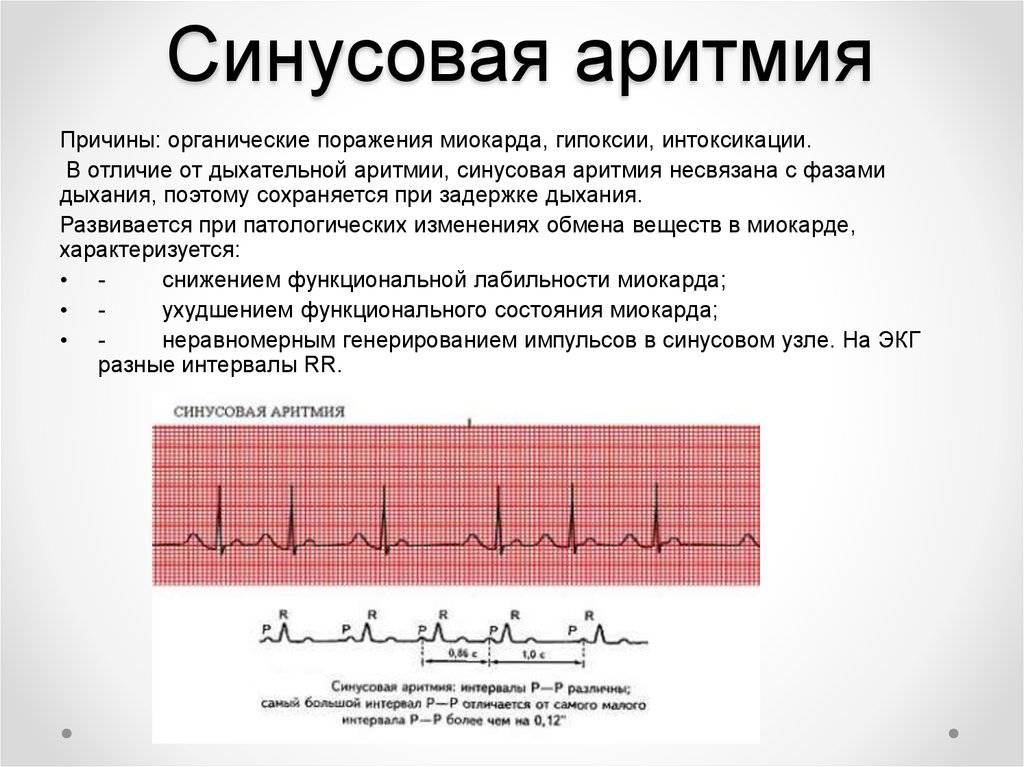
Важно понимать, что сама по себе синусовая аритмия – это не заболевание, а проявление основного заболевания (к примеру, миокардита или тиреотоксикоза). Возможных вариантов очень много, поэтому требуется тщательная диагностика
Этиология
Синусовая аритмия встречается у здоровых людей и рассматривается как вариант нормы, если не сопровождается клиническими проявлениями. У ребенка может наблюдаться после переедания, во время сна; как следствие физического перенапряжения – у спортсменов после тренировки.
Патологические причины:
- Кардиальные – нарушение трофики и воспаление, поражающие водитель ритма (миокардиодистрофия, врожденные аномалии сердца, миокардиты различной этиологии, недостаточность кровообращения).
- Экстракардиальные – бронхолегочная и эндокринная патологии, негативное воздействие некоторых лекарственных препаратов, дефицит микроэлементов.
- Комбинированные – если кардиологические причины сочетаются с другими факторами.
Предлагаю обсудить причины аритмии у подростков. Метаморфозы организма во время полового созревания детские эндокринологи образно называют «гормональным взрывом», а психологи и неврологи, работающие с тинейджерами, отмечают лабильность их нервной системы.
В этом возрастном периоде аритмия обнаруживается наиболее часто:
- именно у подростков обычно диагностируются вегетативные дисфункции, сопровождающиеся нарушением взаимодействия симпатической и парасимпатической нервной системы;
- нельзя забывать об ишемической болезни, которая, к сожалению, «помолодела» за последние десятилетия;
- желая казаться старше, подросток легко поддается влиянию сверстников, может втайне от вас попробовать алкогольные напитки или наркотики, взять в руки сигарету;
- молодежь склонна пренебрегать сном и отдыхом, просиживать долгие часы за компьютером.
Что такое Аритмия у детей –
Аритмия у детей – заболевание, которое характеризуется расстройствами сердечного ритма и фиксируется у детей и подростков всех возрастов, но в основном у детей старшего возраста.
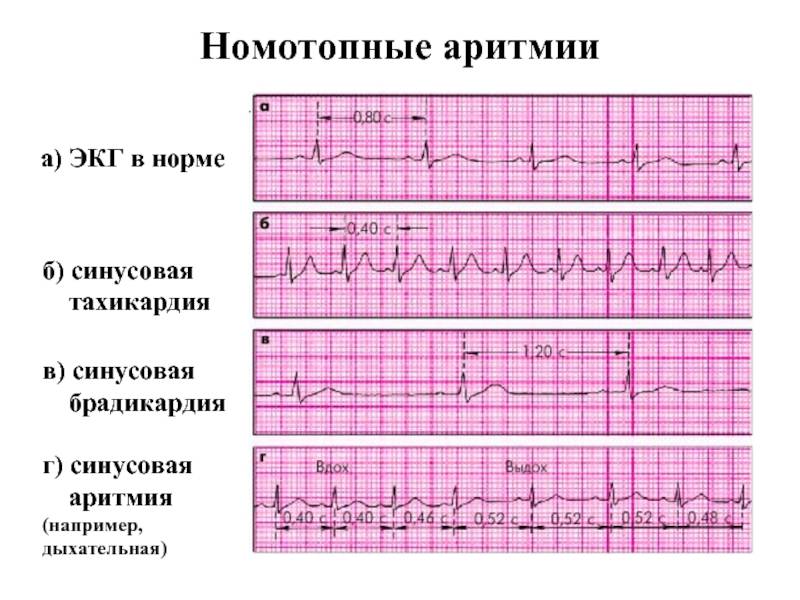
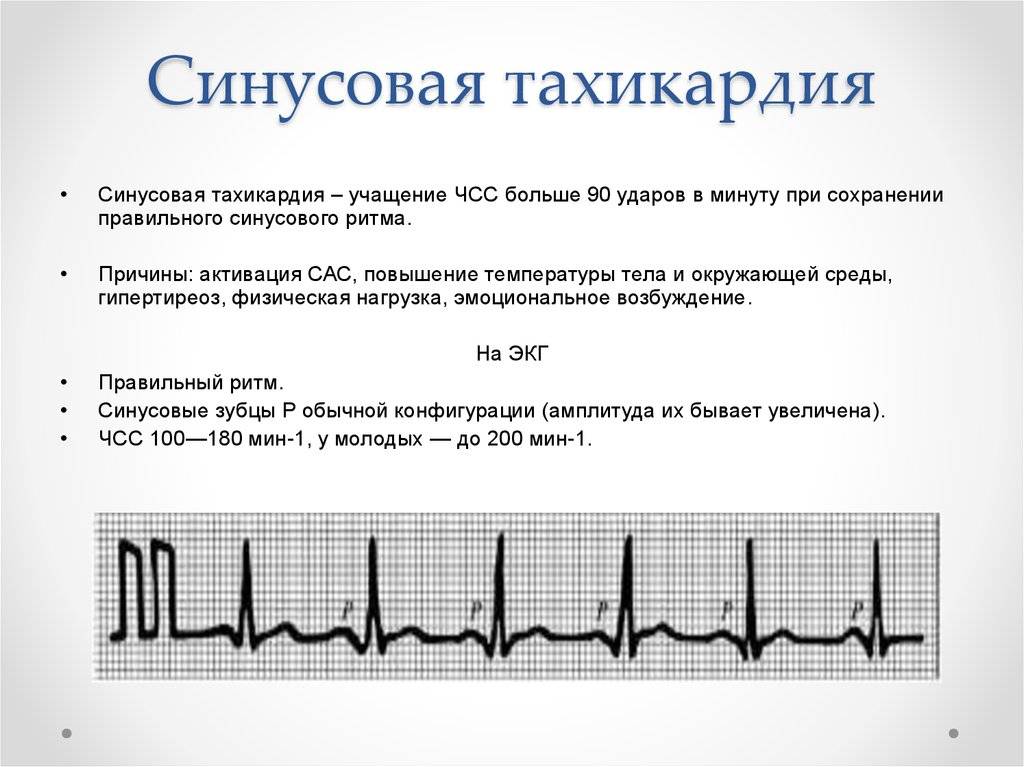
По форме аритмия может быть врожденной или приобретенной. Также данное заболевание делят на органическое и функциональное. Расстройства ритма возникают, когда нарушается какая-либо основная функция мышцы сердца – возбуждения, автоматизма, сократительной способности миокарда или проведения. По причине расстройства автоматизма возникает брадикардия или синусовая тахикардия, а также миграция источника ритма и синусовая аритмия и пр.
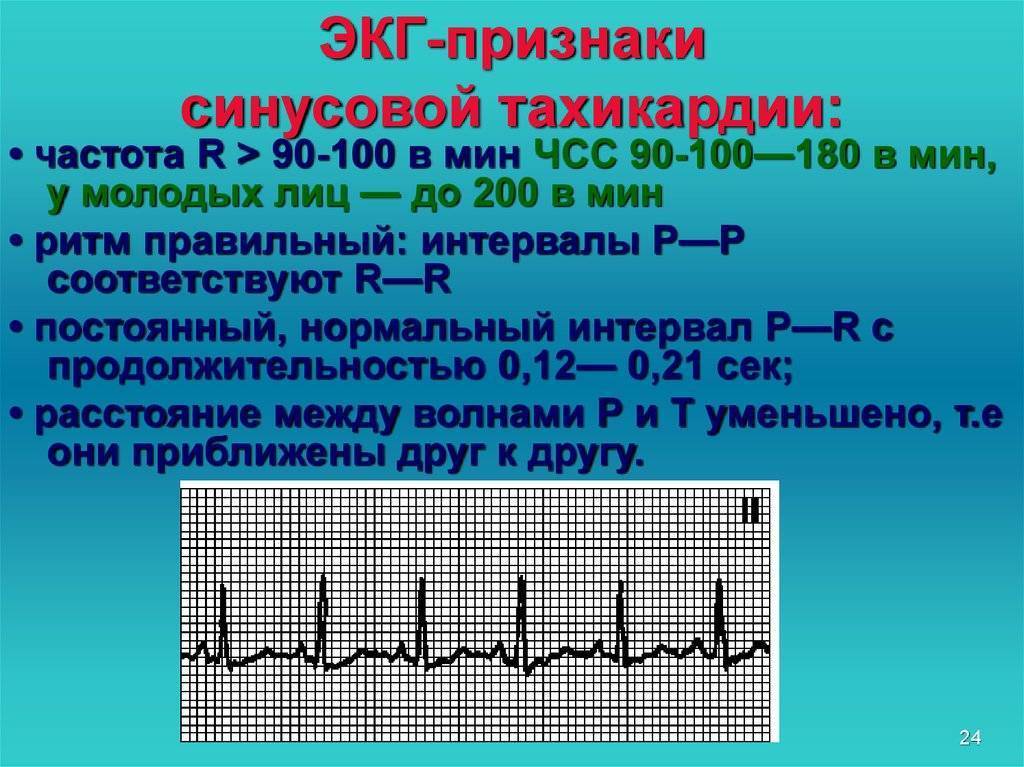
Синусовая тахикардия и брадикардия – заболевания, которые характеризуются учащением или замедлением нормального сердечного ритма на 20-30 ударов в 1 мин (нормы уточняются исходя из возраста ребенка).
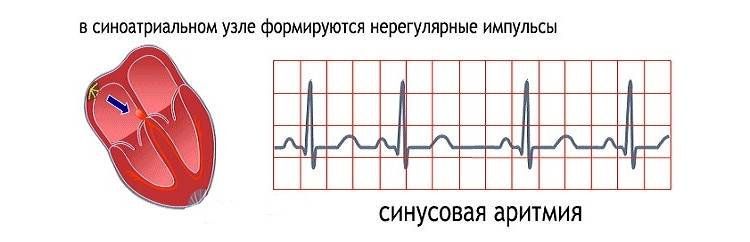
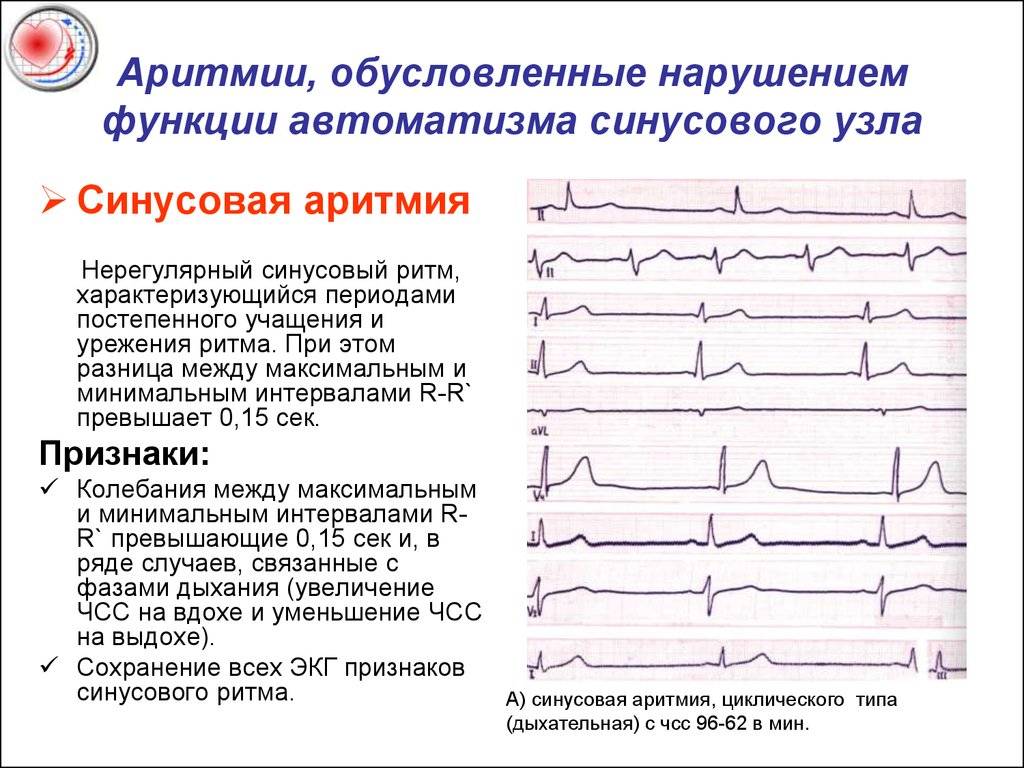
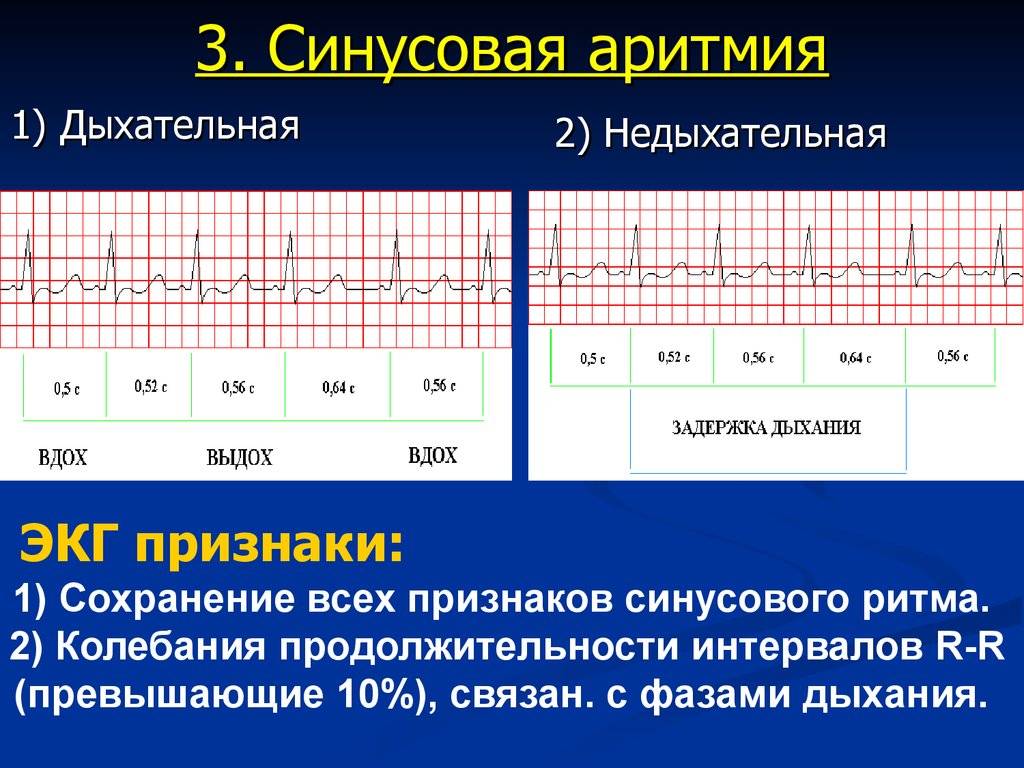
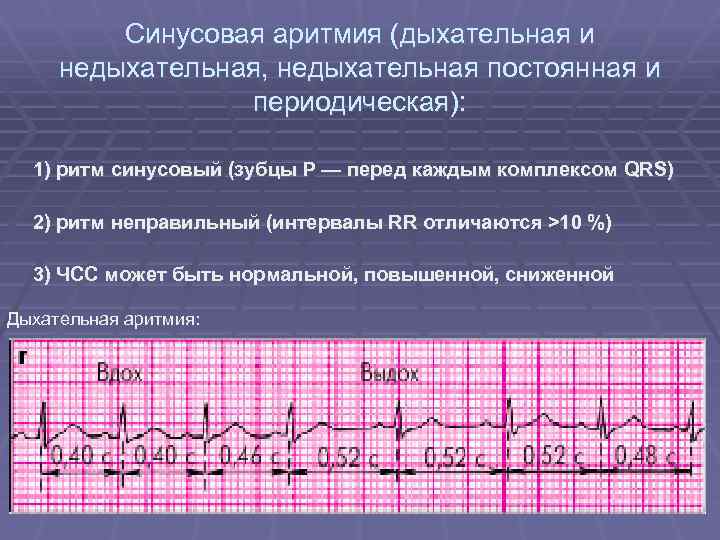
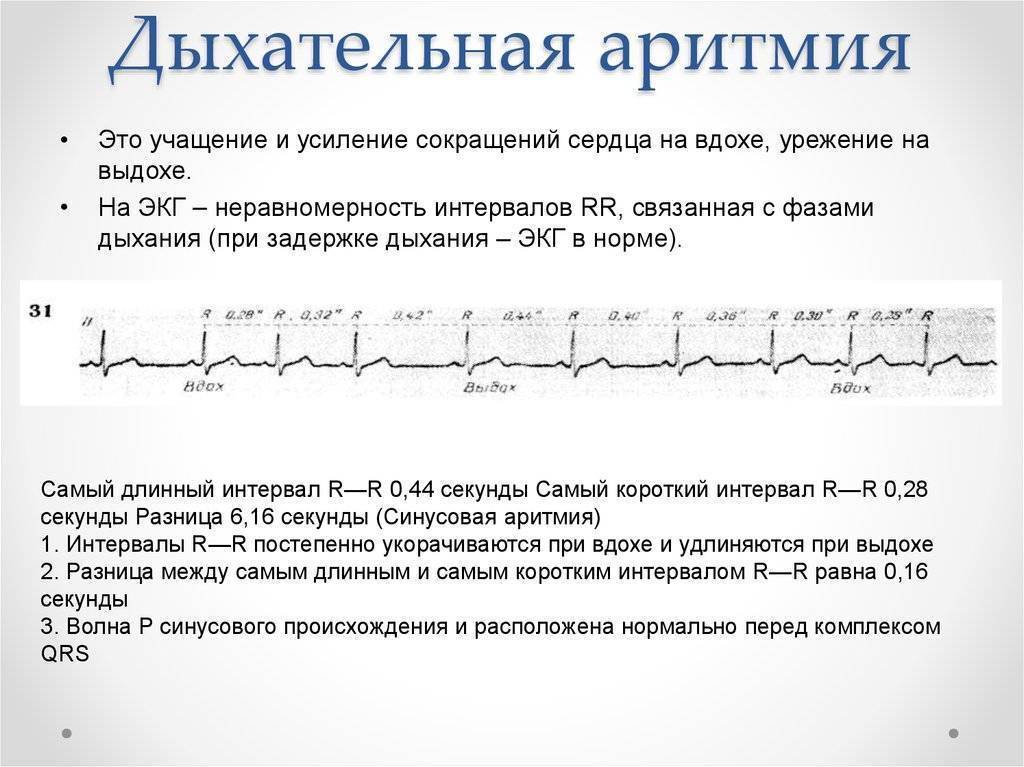
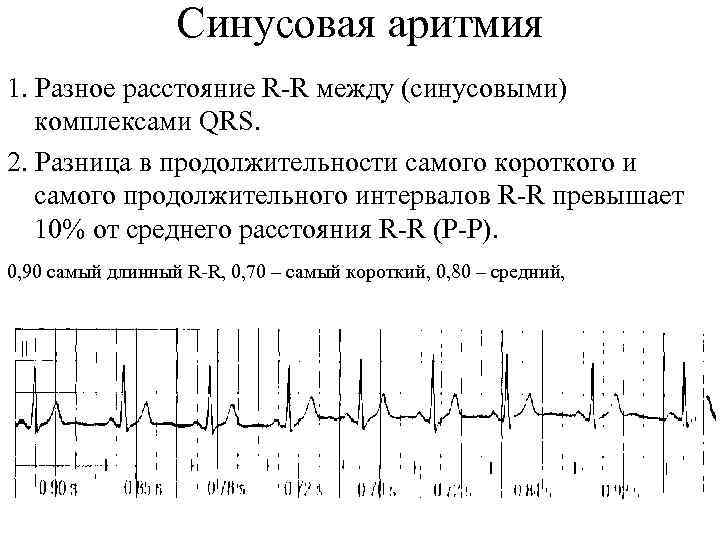
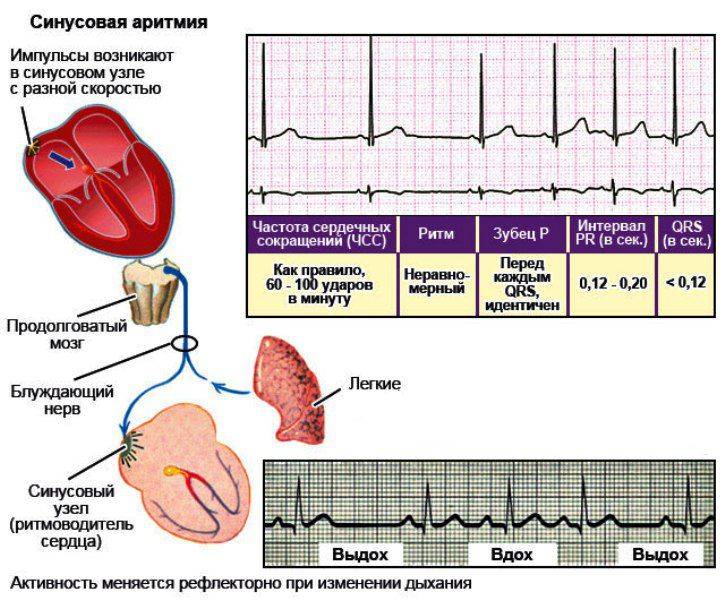
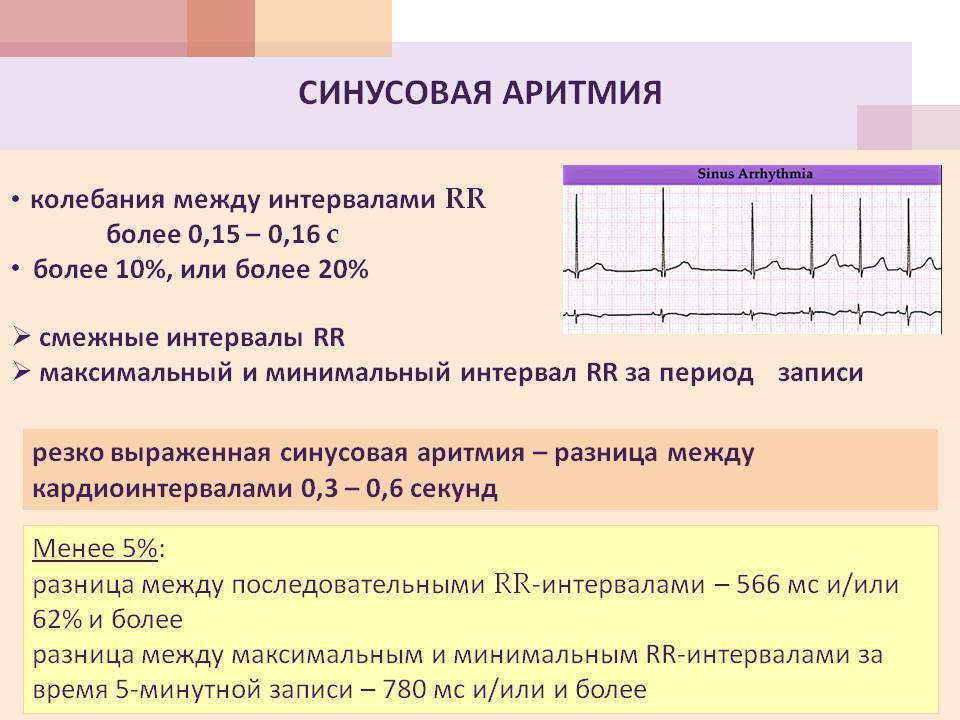
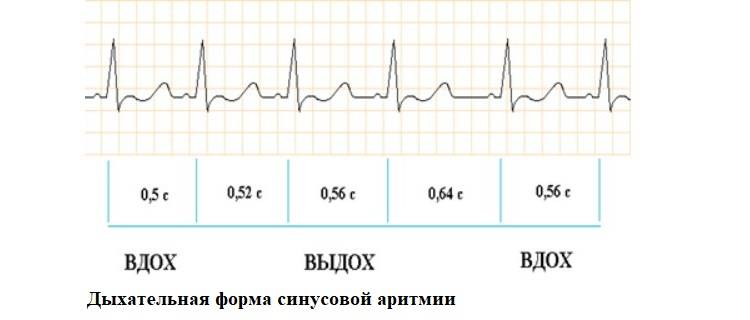
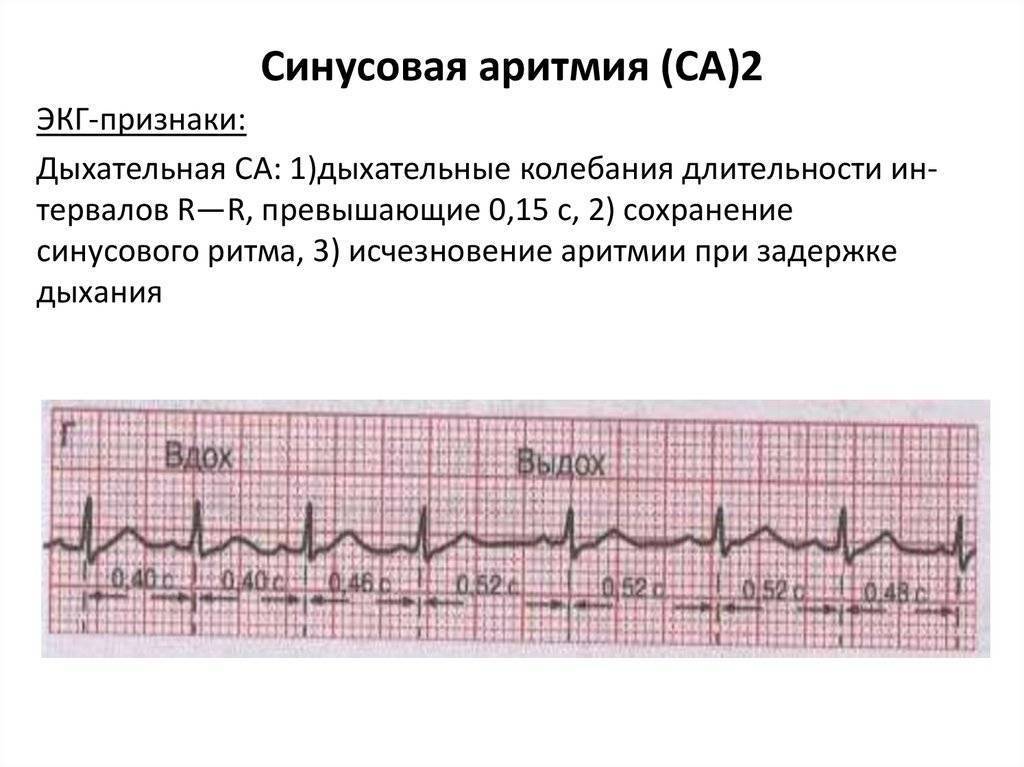
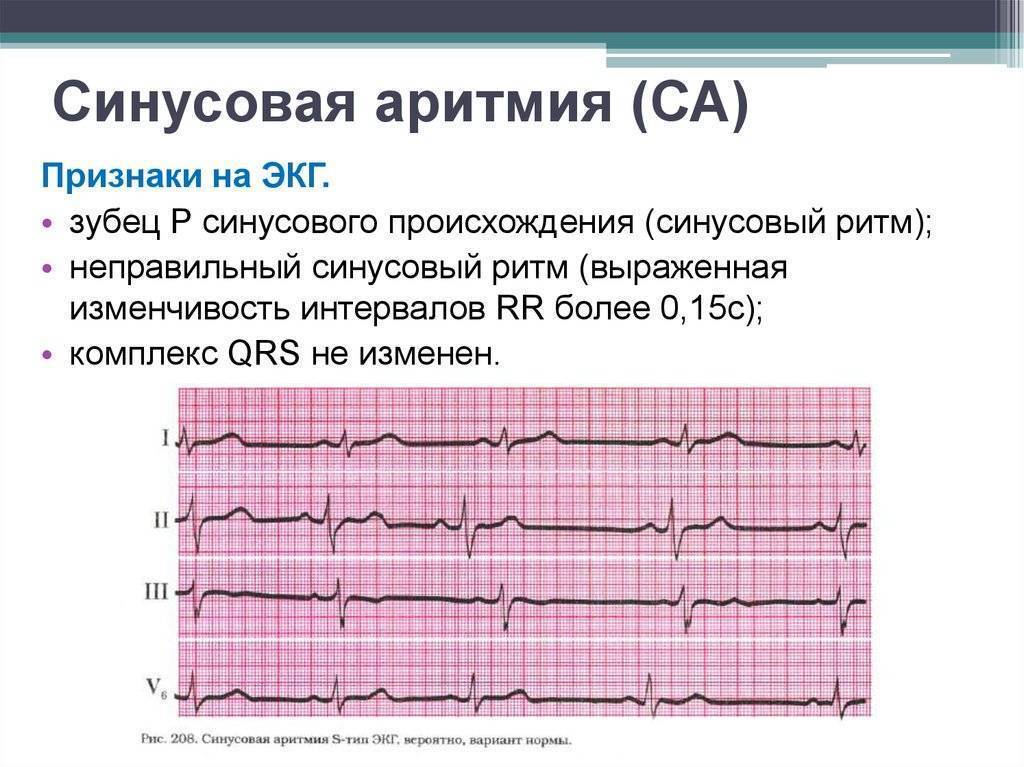
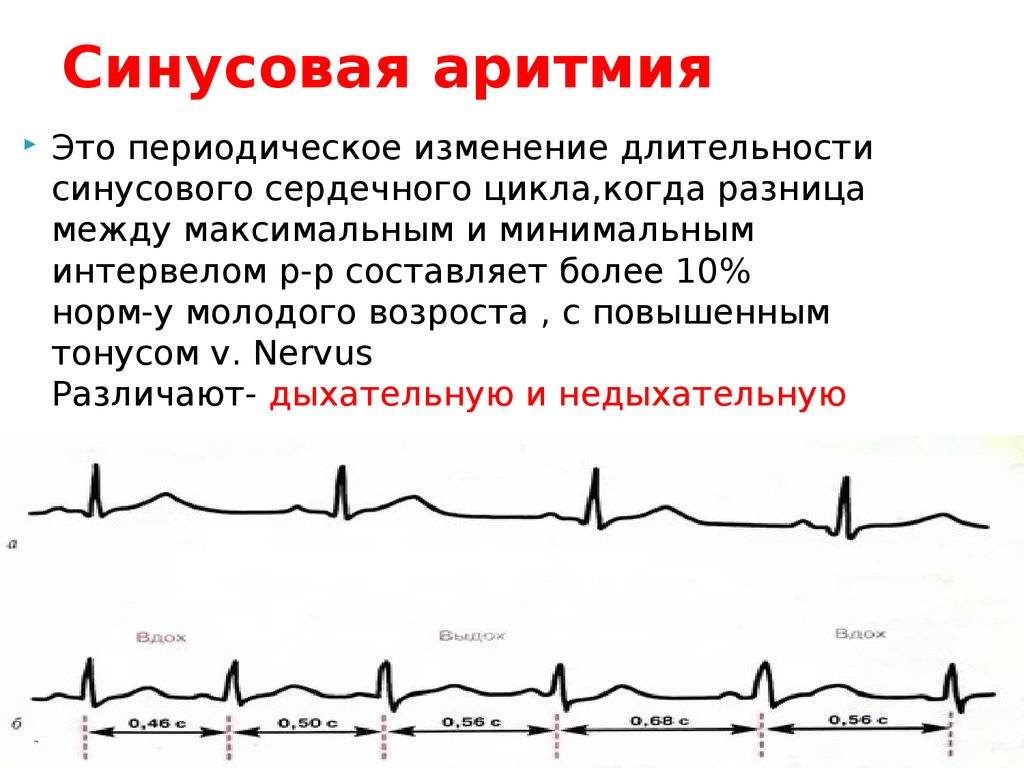
Синусовая аритмия – это заболевание, которое может иметь несколько вариантов. Наиболее частый – дыхательная аритмия, которой могут болеть дети любого возраста. У грудничков эта болезнь встречается редко, чуть чаще – у детей дошкольного возраста. Еще большее число заболеваний среди школьников. Во время физической нагрузки дыхательная аритмия уменьшается. На ЭКГ фиксируют значительную вариабельность длительности сердечных комплексов.
Миграция источника ритма – болезнь, которую можно диагностировать только при проведении ЭКГ по разной форме зубца Р в отдельных отведениях. Если источник ритма выходит за пределы синусового узла, что влияет на направление зубца Р, это говорит о патологии сердца в большинстве случаев. Специального лечения при миграции источника ритма у детей нет.
Расстройства возбуждения сердца могут вызвать экстрасистолию, пароксизмальную тахикардию.
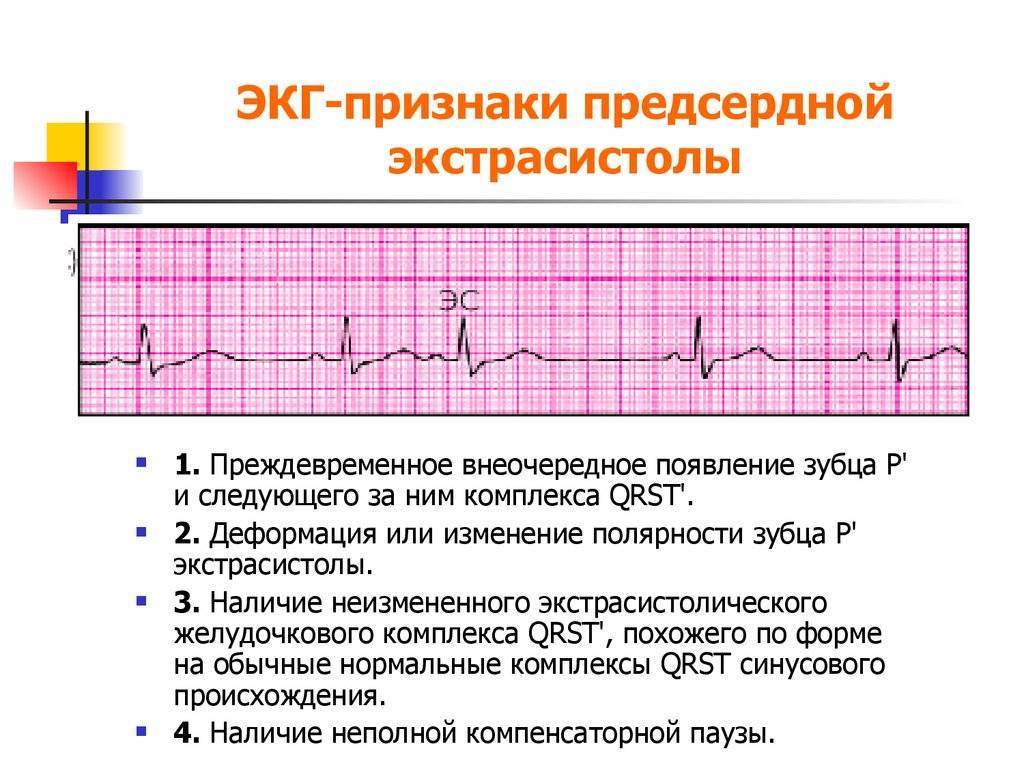
Экстрасистолия – это внеочередное сокращение сердца. Экстрасистолы делят по месту возникновения импульса возбуждения на наджелудочковые и желудочковые. Если чередование экстрасистол с нормальным ритмом правильное, это называется аллоритмией. Более частые случаи беспорядочного сокращения с нормальным ритмом. Экстрасистолия у детей может быть в любом возрасте. Жалоб у малыша не возникает. Но могут всё же быть жалобы на неприятные ощущения в области сердца. Чтобы поставить диагноз, проводят ЭКГ.
Функциональные экстрасистолы в большинстве случаев характерны для препубертатного и пубертатного периодов. Они меняются при смене положения тела, при физических нагрузках. Также при функциональных экстрасистолиях у детей могут быть очаги хронической инфекции, признаки вегетососудистой дистонии, эндокринные нарушения и проч.
Органические экстрасистолы носят более постоянный характер. У больного ребенка наблюдается нарушение общего состояния, есть признаки функциональной недостаточности сердца. Такой вид экстрасистол встречается при врожденных пороках сердца, миокардитах, а также может быть редко при ревматизме у детей.
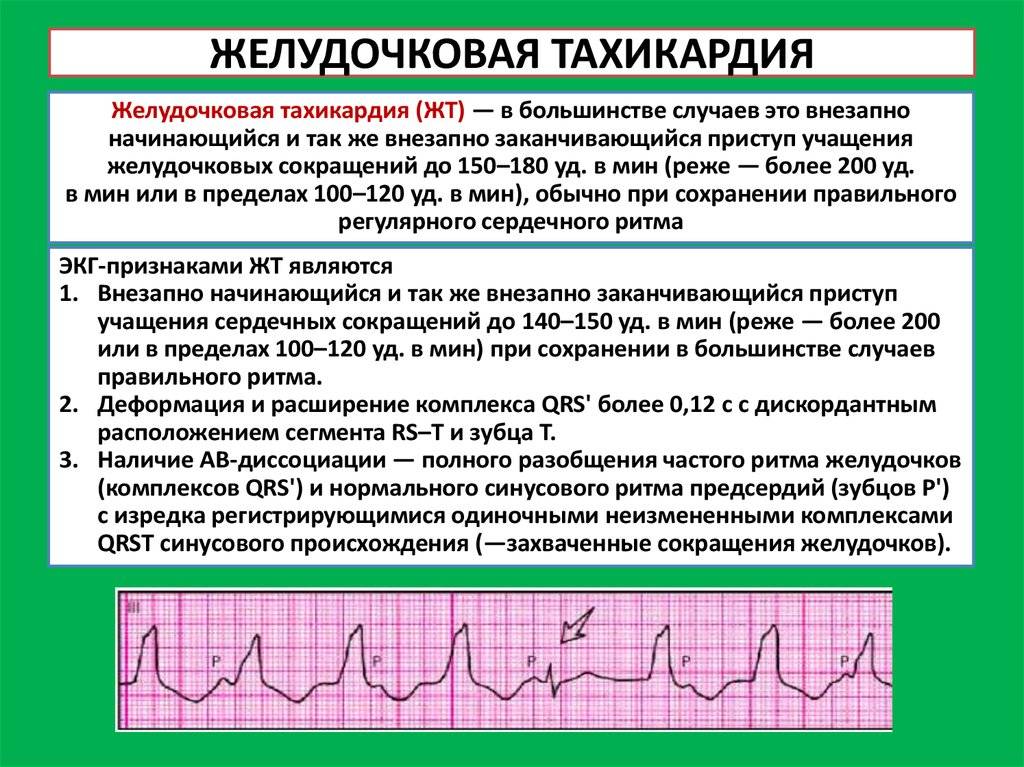
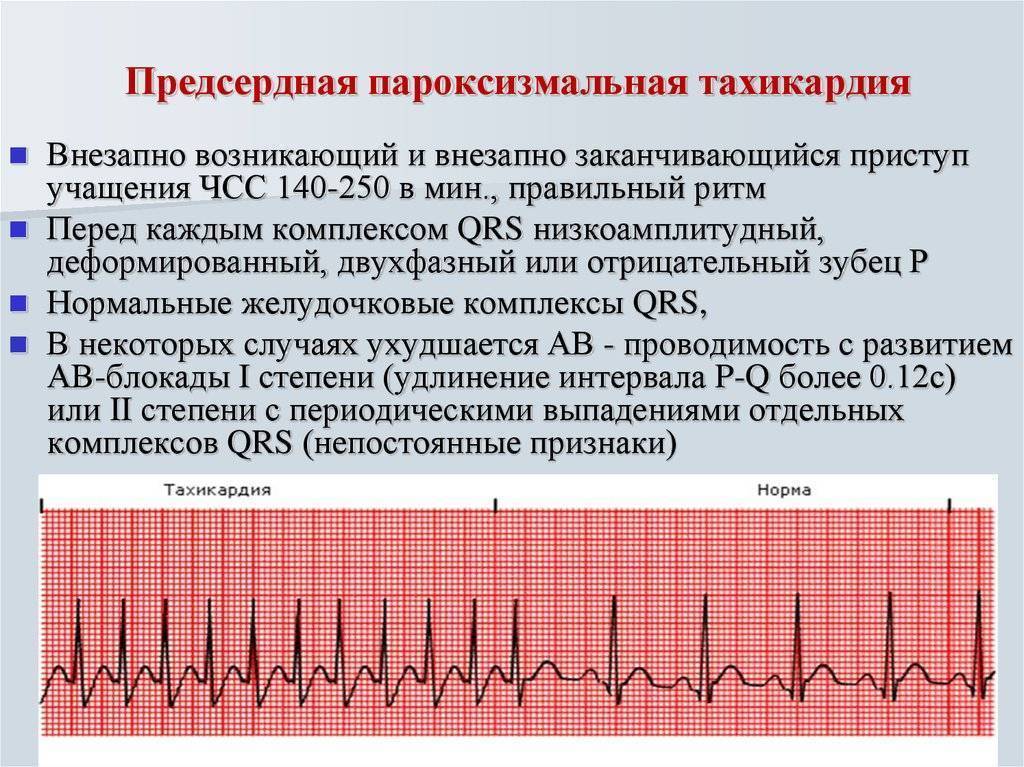
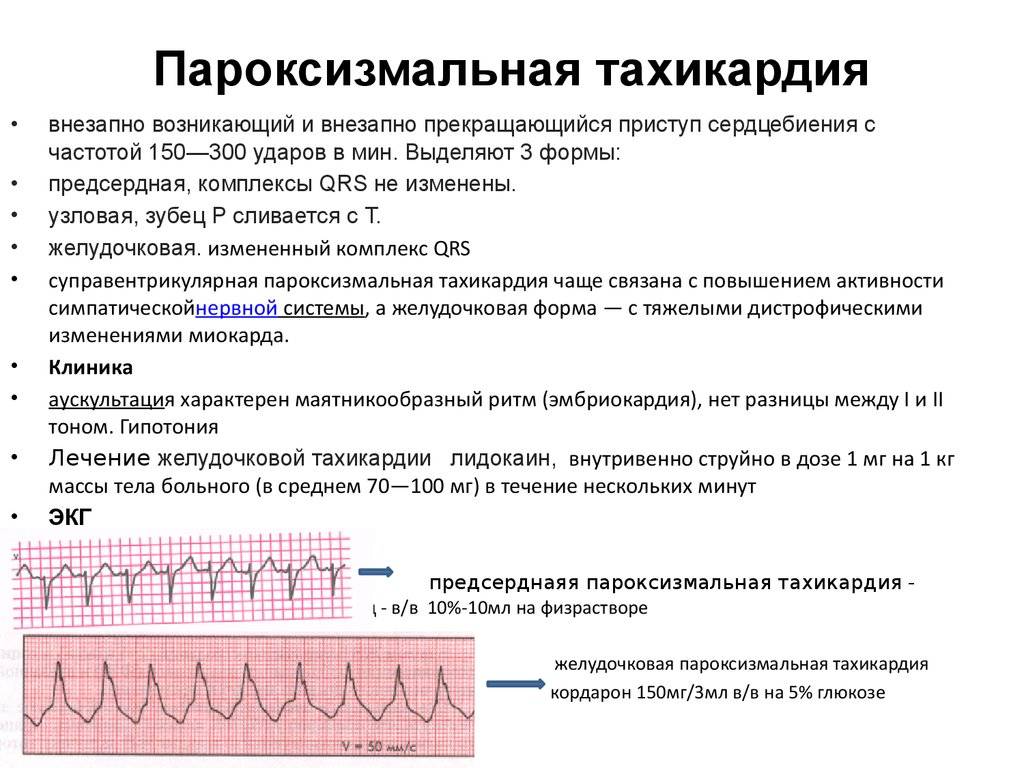
Пароксизмальная тахикардия – приступы резкого учащения сердцебиений, когда сердце бьется 160-180 ударов в минуту и чаще. Существует два вида этого заболевания: суправентрикулярный и желудочковый.
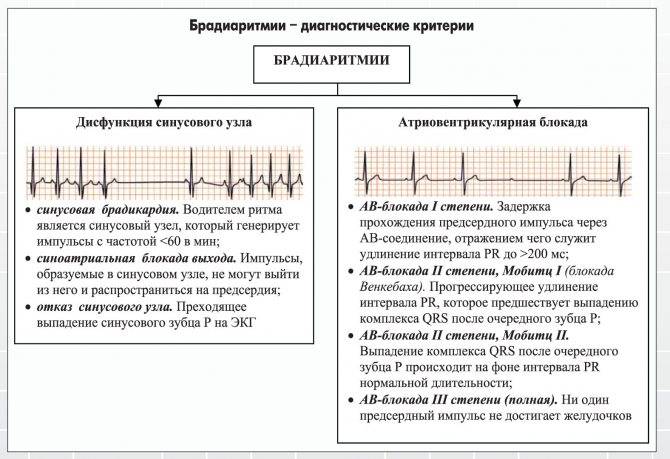
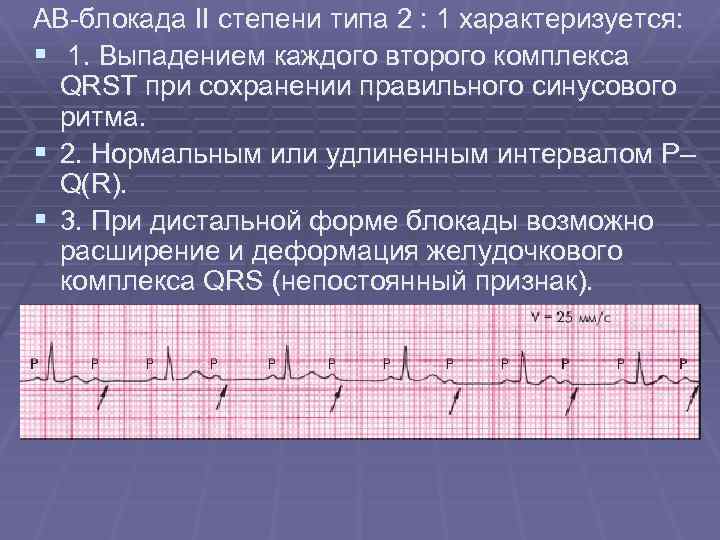
Нарушения функции проведения – блокады, которое в основном не приводят к аритмиям и могут быть выявлены только по ЭКГ. По симптомам можно выявить только полную атриовентрикулярную блокаду с приступами Морганьи—Эдемса—Стокса. В основе этого синдрома лежит острая ишемия мозга из-за внезапного уменьшения сердечного выброса
В таких случаях обращает на себя внимание резкая брадикардия
Нарушение функции проведения может быть функциональным нарушением или наблюдаться как при патологии сердца. Лечить нужно основное заболевание, которое стало причиной нарушений. При полной атриовентрикулярной блокаде применяют хирургические методы лечения, с электростимуляторами.
Мерцательная аритмия — это сложное нарушение ритма, связанное с изменением правильной деятельности предсердий. У детей такое нарушение встречается редко, в основном, если есть тяжелые поражения миокарда: идиопатический миокардит, врожденные пороки сердца, ревматизм. Формы мерцания предсердий: брадиаритмическая, тахиритмическая.
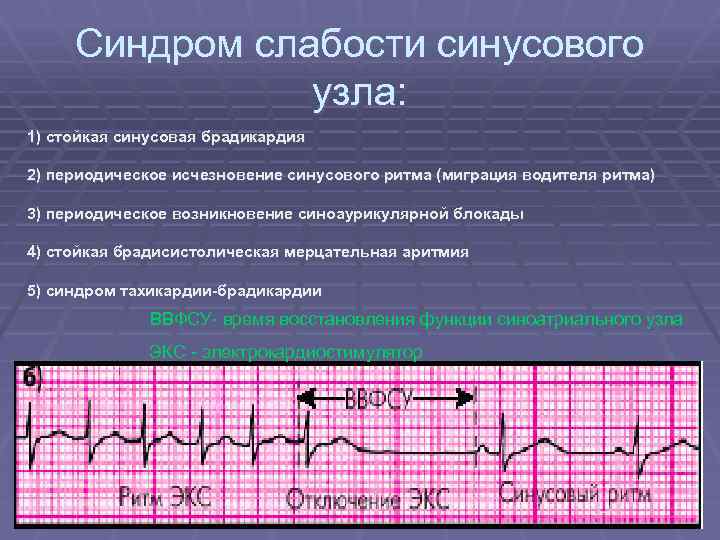
Синдром слабости синусового узла — синдром тахи-брадикардии — сложное нарушение ритма. Иногда он возникает при отсутствии врожденных пороков сердца, но чаще при их наличии или после операций на сердце.
Виды аритмии у детей и подростков

1. Аритмии вследствие расстройства образования импульсов:
-
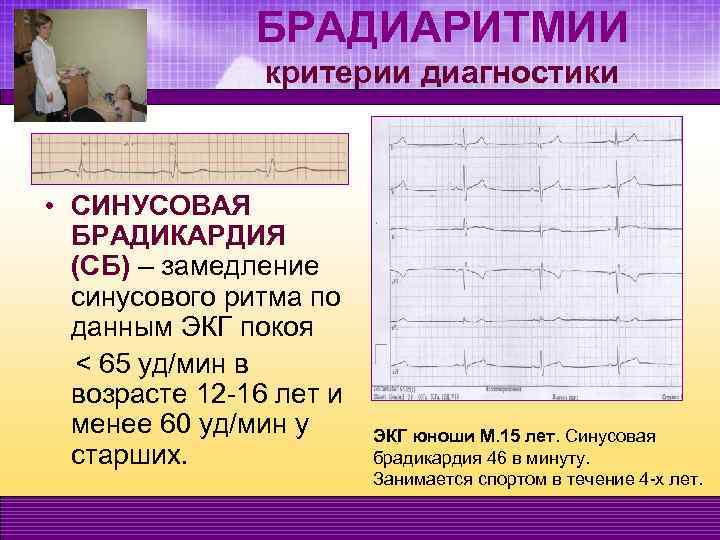
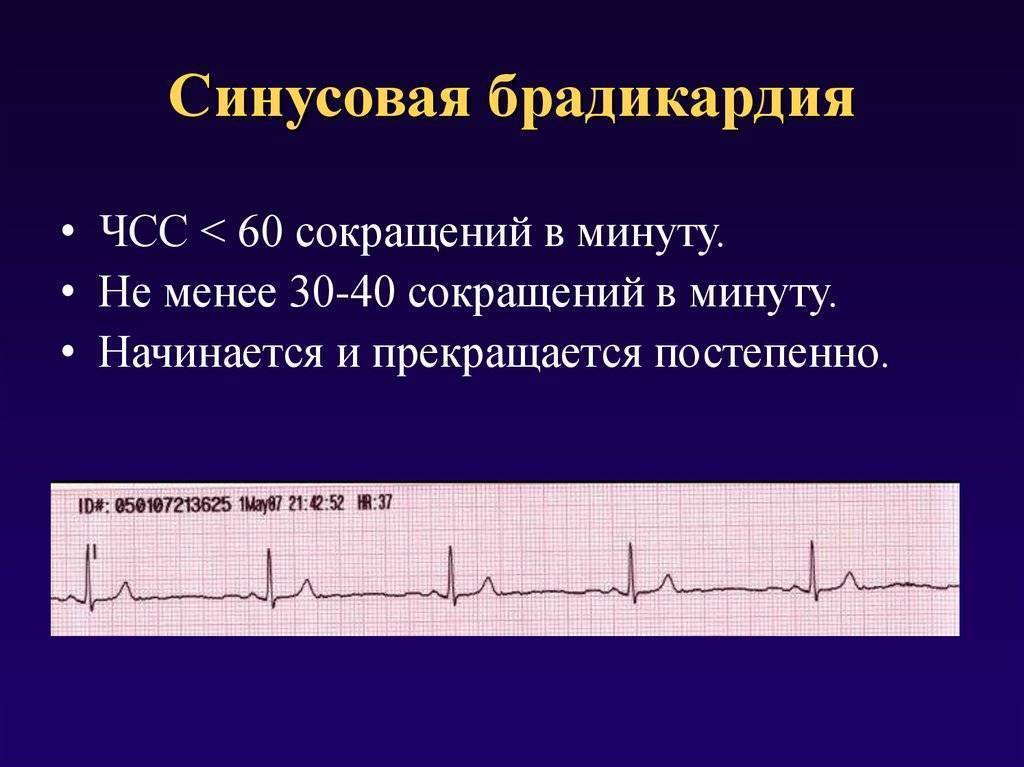
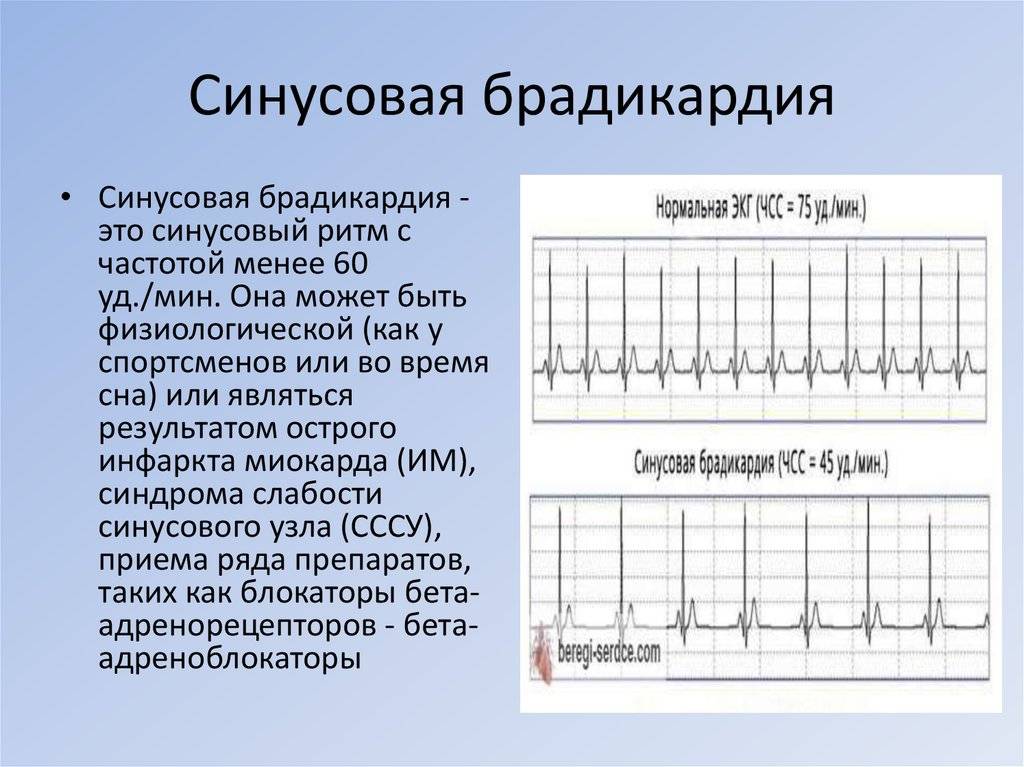
синусовая брадикардия – это урежение сердечных сокращений по сравнению с нормальными возрастными показателями;
-
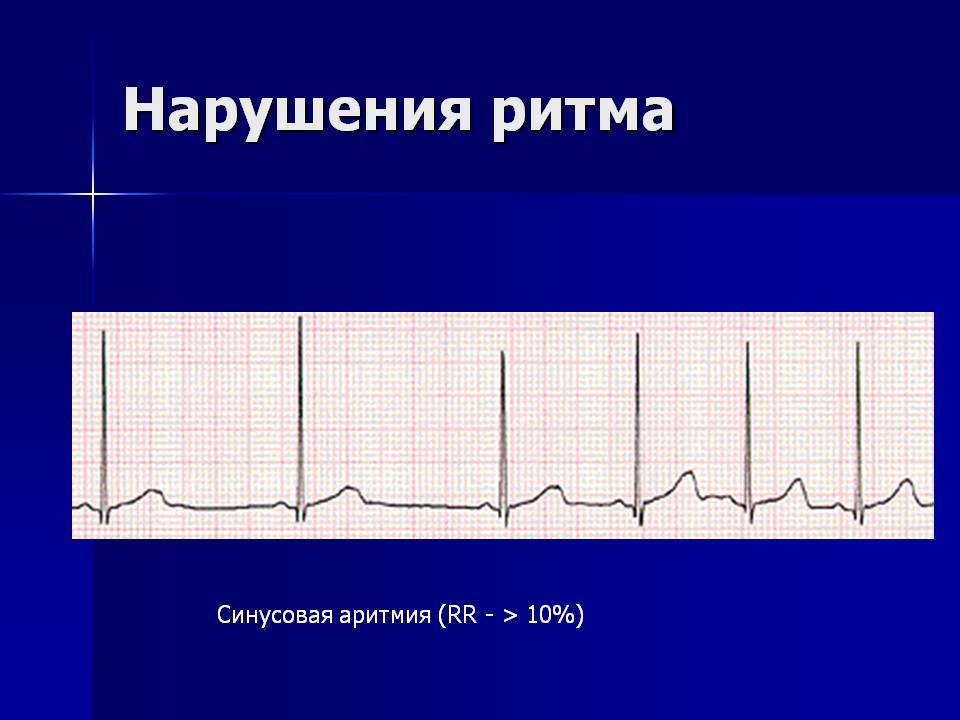
синусовая аритмия – может быть связана с дыханием (дыхательная) или нет;
-
синусовая тахикардия – это учащение ритма сердца, превышающее возрастные нормы;
|
Возраст ребенка |
Нормальная частота |
|---|---|
|
Новорожденные |
110–170 |
|
До года |
102–162 |
|
1–2 года |
94–154 |
|
3–4 года |
90–140 |
|
5–6 лет |
86–126 |
|
7–8 лет |
78–126 |
|
9–10 лет |
68–108 |
|
11–12 лет |
60–100 |
|
13–15 лет |
55–95 |
-
миграция водителя ритма – изменение источника образования импульсов;
-
экстрасистолия – преждевременно возникающие сокращение сердца, может быть наджелудочковой или желудочковой;
-
пароксизмальная и непароксизмальная (постоянная) тахикардия: наджелудочковая и желудочковая;
-
трепетание предсердий – это значительно ускоренное, но правильное, регулярное сокращение предсердий с частотой 250–300 в мин.;
-
мерцание предсердий – сокращение предсердий 400–700 в мин.;
-
трепетание желудочков – их сокращение с частотой 250–300 в мин.;
-
мерцание желудочков (фибрилляция) – хаотичностью их ритма (частота – до 400 и больше в мин.).
2. Аритмии, спровоцированные нарушением проведения импульса:
-
Атриовентрикулярные (АВ) блокады;
-
Внутрипредсердные блокады;
-
Внутрижелудочковые блокады;
-
Синоатриальная (СА) блокада;
3. Комбинированные аритмии:
-
Атриовентрикулярная диссоциация;
-
Синдром слабости синусового узла;
-
Синдром предвозбуждения желудочков.
Диагностика нарушений сердечного ритма у детей
Аритмия сердца у ребенка и ее характер определятся с помощью ЭКГ-обследования, которое проводят не только при подозрении на кардиопатологию или наличии «сердечных» жалоб, но и при других заболеваниях детского возраста.
ЭКГ позволяет успешно обнаружить патологические аритмии (полная АВ блокада, мерцательная аритмия) или аритмии, являющиеся вариантом нормы для детей (неполная блокада правой ножки пучка Гиса – НБПНПГ, синусовая дыхательная аритмия у детей).
Тем не менее, для постановки правильного диагноза и выяснения причин аритмии необходимо проведение комплексного обследования:
-
Изучение анамнеза ребенка, заболеваемости в семье;
-
Электрокардиография;
-
Рентгенографическое исследование органов грудной клетки;
-
Холтеровский мониторинг – длительная регистрация ЭКГ;
-
Стресс-тесты (тредмил-тест);
-
Лекарственные электрокардиографические пробы;
-
Нейрофизиологические исследования (ЭЭГ), реоэнцефалография;
-
Эхокардиографическое обследование (ЭХО-КГ).
Лечение аритмии у детей
Лечение аритмии у детей проводится только после тщательного обследования организма и выяснения причины ее возникновения. Синусовая тахикардия лечится в тех случаях, когда пациент тяжело переносит состояние ускорения сердечного ритма или дальнейшее сохранение подобного ритма будет ущемлять потребности организма в оксигенированной крови. Если тахикардия носит психогенный характер, возможно проведение аутотренингов или психологической помощи. Рекомендуется отказ от возбуждающих средств, крепких кофе, чая, острого, а также пересмотр принимаемых ребенком медикаментов.
То же самое – медикаментозные препараты – необходимо еще раз тщательно изучить, обращая особое внимание на список побочных эффектов, и при брадиаритмии. В этом случае также необходимо исследование кислотно-основного состояния организма ребенка, объема циркулирующей жидкости, а также определение показателя артериального давления
Лечение синусовой аритмии у детей не проводится, если она носит характер дыхательной и не приносит неудобств в жизнь ребенка. В противоположных случаях обращение у педиатру-кардиологу нельзя откладывать, что имеет и положительную сторону: все знают, что ранняя диагностика -это курс, в направлении которого движется современная медицина. К тому же, как говорилось выше, аритмия у ребенка может быть вызвана сопутствующими заболеваниями, лечение которых в половине случаев дает положительный результат без необходимости воздействия непосредственно на сердце.

Как бы вы ни лечились зависимости от решения врача-кардиолога – амбулаторно или в стационаре, вы можете рассчитывать на сохранение стандартов качества обслуживания. Внедрение новейших технологий обследования и сохранение опыта работы со стандартными методиками, современное диагностическое оборудование, правильно подобранное рациональное лечение, оптимальные сроки терапии и профилактические осмотры в последующем – это и другое с радостью предлагает детский медицинский центр имени Святослава Федорова. Делая верный выбор в медицинском учреждении для лечения вашего ребенка, вы обеспечиваете долгие годы здоровья и полноценной жизни для своего малыша.
С ценами на услуги медицинского цетра им. Федорова ознакомьтесь на странице “Цены”
Что провоцирует / Причины Аритмии у детей:
Синусовая тахикардия и брадикардия
Частота сокращений сердца может меняться из-за разных заболеваний, органических поражений сердечно-сосудистой системы ребенка. У детей причинами часто выступают функциональные нарушения. О патологии чаще всего говорит синусовая брадикардия. Лечить нужно основную болезнь, специальных мер нет.
Пароксизмальная тахикардия
По генезу пароксизмальные тахикардии связаны, как правило, с явлениями повторного «возвратного возбуждения» в результате существования дополнительных путей проведения. Если болезнь носит функциональный характер, приступы короткие, нет признаков нарушения кровообращения, есть связь с эмоциональными аспектами.
Функциональные аритмии
Это также достаточно большая группа, включающая:
-
Нарушения ритма нейрогенного происхождения
Известно, что сердце находится под влиянием вегетативной нервной системы, которая осуществляет контроль деятельности всех внутренних органов. Она состоит из симпатических и парасимпатических нервов. Их влияние на сердце противоположно. Повышение тонуса блуждающего нерва (это парасимптический нерв) тормозит работу сердца, а повышение тонуса симпатической нервной системы, наоборот, возбуждает его деятельность. Обычно влияние блуждающего нерва и симпатических нервов находятся в состоянии равновесия. Однако днем превалирует активность симпатического отдела вегетативной нервной системы, а в ночное время — парасимпатической.- Чрезмерной активации симпатического тонуса способствуют стресс, сильные эмоции, интенсивная умственная или физическая работа, курение, употребление алкоголя, крепких чая и кофе, острой пищи. Возникающие в эти моменты аритмии называют симпатозависимыми. Нередко такие нарушения ритма возникают у больных с неврозами. Активация симпатического тонуса происходит также при заболеваниях щитовидной железы, при интоксикации, лихорадочных состояниях, заболеваниях крови.
- Другую группу составляют вагозависимые аритмии (от лат. nervus vagus — блуждающий нерв). У таких больных перебои в работе сердца возникают ночью. К усилению парасимпатического влияния на сердце и, соответственно, к появлению вагозависимых нарушений ритма могут приводить заболевания желудочно-кишечного тракта: кишечника, желчного пузыря, язвенная болезнь желудка и 12-перстной кишки, заболевания мочевого пузыря. В больных органах формируются рефлексы, в результате которых повышается активность блуждающего нерва.
-
Дисэлектролитные
Аритмии могут возникать из-за изменения содержания в крови или в сердечной мышце ряда химических элементов. Это, прежде всего, калий, магний и кальций. -
Ятрогенные
«Ятрогения» происходит от греч. «iatros» — врач и «genes» — порождаемый, возникающий. Под этим термином понимается любое болезненное состояние, возникающее в результате лечения. Это понятие очень широкое. Оно включает все: от неверно истолкованных врачебных рекомендаций до ошибочно подобранного лечения. Не всегда ятрогения является непредвиденной ситуацией. Иногда врач выбирает из двух зол меньшее и сознательно применяет лечение, неизбежно вызывающее побочные эффекты.
Что касается аритмий, то существует очень много лекарственных препаратов, применение которых может осложниться возникновением нарушения ритма. Существует даже такой парадокс. Лечение одной аритмии специальными противоаритмическими препаратами может привести к возникновению другой. Прежде всего, это относится к передозировке лекарств.
Поэтому, применяя любой противоаритмический препарат, нельзя забывать о его способности вызывать аритмию (аритмогенном действии). Безопасное лечение возможно только при индивидуальном подборе (тестировании) противоаритмических средств. -
Механические
Возникают при травмах грудной клетки, падениях, ударах, при повреждении электрическим током и др. -
Идиопатические
Когда причину аритмии все же установить не удалось, ее называют идиопатической, то есть беспричинной. Следует оговориться, что такие аритмии встречаются не слишком часто.
Нормы артериального давления в зависимости от возраста
Для быстрого определения долженствующих значений АД в педиатрии применяют различные формулы для его расчета в зависимости от возраста маленького пациента. Для упрощения понимания нормы, какое артериальное давление у детей, таблица по возрасту представлена ниже.
| 1 год | 90-112/50-74 мм.рт. ст. |
| 3 года | 100-112/60-74 мм.рт. ст. |
| 4 года | 100-116/60-76 мм.рт. ст. |
| 5 лет | 100-116/60-76 мм.рт. ст. |
| 6 лет | 100-122/60-78 мм.рт. ст. |
| 7 лет | 100-122/60-78 мм.рт. ст. |
| 8 лет | 100-122/60-78 мм.рт. ст. |
| 9 лет | 100-122/60-78 мм.рт. ст. |
| 10 лет | 110-126/70-82 мм.рт. ст. |
| 11 лет | 110-126/70-82 мм.рт. ст. |
| 12 лет | 110-126/70-82 мм.рт. ст. |
| 13 лет | 110-136/70-86 мм.рт. ст. |
| 14 лет | 110-136/70-86 мм.рт. ст. |
| 16 лет | 120-139/80-89 мм.рт. ст. |
| 18 лет | 120-139/80-89 мм.рт. ст. |
Систолическое давление у детей в норме таблица не учитывает до 1 года. Для таких пациентов расчет показателей АД проводится по следующей формуле – 76+2*(число полных месяцев малыша). Показатели диастолического АД до 1 года колеблются от 2/3 до ½ от значения систолического давления.Для ребенка 10 лет норма артериального давления постепенно приближается ко всем известному показателю 120/80 мм.рт. ст.
Норма давления по возрастам у детей позволяет родителям контролировать этот показатель, чтобы в случае выявления сниженного или повышенного АД обратиться к врачу за консультацией и пройти диагностику с целью выявления различных заболеваний.
Изменение артериального давления может быть связано как с физиологическими причинами, так и быть результатом заболеваний или аномалий развития организма ребенка. Нормальное давление у детей констатируется в спокойном физическом и психологическом состоянии
Это важно учитывать при измерении АД в условиях больницы, когда не только у маленьких пациентов, но и у взрослых срабатывает феномен «белого халата» — повышение давления крови при страхе или психологическом дискомфорте в лечебных учреждениях. Грамотный врач, учитывая этот факт, всегда даст малышу привыкнуть к себе и условиям больничного кабинета, перед тем как делать измерение и заключение об уровне АД
При физических или эмоциональных нагрузках артериальное давление возрастает
Это воспринимается как норма у детей и взрослых, поскольку, таким образом организм приспосабливается к условиям окружающей среды. Поэтому важным правилом диагностики повышения или снижения артериального давления служит нахождение обследуемого в покое перед таким обследованием. Самостоятельное измерение родителями АД должно учитывать, что норма артериального давления у детей зависит от возраста, а часто еще и от массы тела
При физических или эмоциональных нагрузках артериальное давление возрастает. Это воспринимается как норма у детей и взрослых, поскольку, таким образом организм приспосабливается к условиям окружающей среды. Поэтому важным правилом диагностики повышения или снижения артериального давления служит нахождение обследуемого в покое перед таким обследованием. Самостоятельное измерение родителями АД должно учитывать, что норма артериального давления у детей зависит от возраста, а часто еще и от массы тела.
Повышение АД у детей может наблюдаться из-за таких патологий:
- Инфекционные заболевания, которые приводят к интоксикации, тахикардии и росту показателей АД и температуры тела.
- Гипертрофия миокарда, а также различные приобретенные и врожденные пороки сердца.
- Стеноз почечной артерии.
- Заболевание почек и мочекаменная болезнь.
- Патологии ЦНС.
- Опухоли надпочечников (феохромацитома), которые продуцируют избыток гормонов.
- Гипертиреоз.
- Метаболические расстройства.
- Диета с избытком соли.
- Первичная гипертоническая болезнь, которая возникает сама по себе.
Родителям в таком случае следует обратиться к врачу и указать, какое повышенное давление у ребенка наблюдалось и при каких обстоятельствах. Проведя обследование, а также оценив показатели АД в динамике, можно не только установить непосредственную причину артериальной гипертензии, но и эффективно устранить ее.
Вопрос, что делать, если у ребенка низкое давление, также очень актуален. К сожалению, в большинстве случаев, сниженное АД указывает на серьезные нарушения в гемодинамике, которые должны быть купированы немедленно. Чаще всего причинами низкого давления являются:
- Шоковые состояния различного генеза.
- Сосудистый и ортостатический коллапс.
- Гипотиреоз.
- Патологии кроветворной системы.
- Отравления различными токсичными веществами, тяжело протекающие инфекции, угнетающие ЦНС.
- Надпочечниковая недостаточность.
- Общее истощение организма из-за недоедания, на фоне онкологической патологии и т.д.
Электрокардиостимуляторы
В настоящее время существует множество вариантов постоянной электрокардиостимуляции. Общее у них одно: под кожу передней грудной стенки (обычно возле ключицы) имплантируют электрокардиостимулятор — металлическую коробочку небольших размеров, провода от которой (электроды) — идут через вены к правым отделам сердца. Эти провода улавливают собственную электрическую активность сердца (чтобы синхронизировать свою работу с ней) и передают в сердце импульсы. Современные электрокардиостимуляторы почти всегда стимулируют и предсердия, и желудочки. Кроме того, они настроены таким образом, чтобы частота сердечных сокращений увеличивалась при нагрузке и уменьшалась в покое. Противопоказаний для электрокардиостимуляции в сущности нет: имплантация кардиостимулятора — это несложная и неопасная процедура, которую можно выполнять в любом возрасте.
Отдельный вид электрокардиостимуляции — так называемая бивентрикулярная стимуляция. Ее выполняют не по поводу собственно нарушений проводимости, а чтобы добиться синхронного сокращения всех стенок левого желудочка. Поэтому установку бивентрикулярного стимулятора называют также ресинхронизационной терапией. Электроды от стимулятора идут к правому желудочку и к коронарному синусу (который непосредственно прилежит к левому желудочку). Этот вид лечения сильно помогает некоторым больным с сердечной недостаточностью.
Некоторые электрокардиостимуляторы также обладают функцией дефибриллятора: они распознают угрожающие жизни аритмии и автоматически дают разряд, чтобы их устранить.
Пациенты с электрокардиостимуляторами ведут обычный образ жизни. Им надо лишь избегать действия сильного магнитного поля. Так, больным с имплантированными кардиостимуляторами противопоказана магнитно-резонансная томография (МРТ).
Реполяризация желудочков – зубец T и зубец U
Во время реполяризации (расслабления) желудочков на кардиограмме регистрируют зубец T и иногда зубец U.
На схеме 6 слева красным цветом показано распространение волны реполяризации по желудочкам, а справа на ЭКГ отмечены зубцы T и U, которые формируются в этот период.
Схема 6. Реполяризация желудочков и формирование зубцов T и U
Параметры зубца T в норме:
- Зубец T положительный в отведениях I, II, V3-V6.
- Зубец T может быть отрицательным в отведениях III, aVL, V1.
- В отведениях от конечностей амплитуда T < 5 мм.
- В грудных отведениях амплитуда T < 10 мм.
ЭКГ 4. Примеры нормального зубца T в отведениях I, II, III
На ЭКГ 4 показаны фрагменты кардиограмм с нормальным зубцом T. Справа положительные зубцы T, зарегистрированные в I и II отведениях. Слева два примера записи отведения III: в одном случае зубец T положительный, в другом отрицательный. В III отведении отрицательный зубец T является вариантом нормы.
Зубец U представляет собой небольшое отклонение на ЭКГ сразу после зубца T. В большинстве случаев он не виден на кардиограмме. Зубец U обычно регистрируют при замедлении частоты сердечных сокращений (при брадикардии).
Параметры зубца U в норме:
- Наиболее выражен в отведениях V2 и V3.
- Амплитуда зубца U < 25% амплитуды зубца T, после которого он зарегистрирован, и как правило не превышает 2 мм.
На ЭКГ 4 не зарегистрирован зубец U, но он есть на ЭКГ 5 в отведениях V2 и V3.
ЭКГ 5. Пример ЭКГ в норме
Основые положения по нормальной морфологии сердечного цикла на ЭКГ:
- Сердечный цикл на кардиограмме регистрирует электрические процессы, происходящие в сердце: распространение возбуждения (деполяризация) и восстановление исходных потенциалов (реполяризация).
- Сердечный цикл состоит из зубца P, сегмента PQ, комплекса QRS, сегмента ST, зубцов T и U.
- Зубец P отражает возбуждение предсердий и в нормальных условиях характеризуется следующими признаками.
- Зубец P расположен перед комплексом QRS.
- Зубец P всегда положительный во II отведении и отрицательный в aVR.
- В V1 зубец P может быть положительным или двухфазным, в других грудных отведениях зубец P положительный.
- Амплитуда зубца P < 0,25 мВ (2,5 мм). Если высота зубца P > 0,25 мВ (2,5 мм), это указывает на отклонение от нормы.
- Длительность зубца P < 0,12 с (3 мм). Если длительность зубца P > 0,12 с (3 мм), это указывает на отклонение от нормы.
- Интервал PQ отражает распространение возбуждения по предсердиям и по атриовентрикулярному узлу. Длительность интервала PQ в нормальных условиях составляет 0,12-0,2 с (3-5 мм).
- Комплекс QRS регистрирует возбуждение желудочков и в нормальных условиях характеризуется следущими признаками.
- Длительность QRS составляет от 0,07 до 0,1 с (от 1,5 до 2,5 мм).
- Амплитуда QRS должна быть хотя бы в одном отведении от конечностей не менее 5 мм, и хотя бы в одном грудном отведении больше 8 мм.
- Амплитуда QRS в отведениях от конечностей не должна превышать 22 мм, и 25 мм в грудных отведениях.
- Зубец Q отражает возбуждение межжелудочковой перегородки.
- Нормальный зубец Q характеризуется следующими признаками.
- Глубина Q < 2 мм в отведениях I, II, aVL, aVF, V4-V6.
- Глубина Q может быть больше 2 мм в отведениях III, aVR.
- Ширина Q < 1 мм.
- Патологический зубец Q может указывать на инфаркт миокарда и характеризуется следующими признаками.
- Глубина Q > 2 мм
- Амплитуда зубца Q превышает 25% амплитуды следующего за ним зубцы R.
- Ширина Q > 1 мм.
- Любой Q в отведениях V1-V3 считается патологическим.
- Сегмент ST отражает период между окончанием деполяризации и реполяризацией желудочков. В нормальных условиях ST характеризуется следующими признаками.
- Снижение (депрессия) ST, измеренное в точках J и ST80 , меньше 0,5 мм в V2-V3 и меньше 1 мм в остальных отведениях.
- Повышение (элевация) ST, измеренное в точках J и ST80, меньше 2 мм в V2-V3 и меньше 1 мм в остальных отведениях.
- Зубец T отражает период реполяризации (восстановления) желудочков и в нормальных условиях характеризуется следующими признаками.
- Зубец T положительный в отведениях I, II, V3-V6.
- Зубец T может быть отрицательным в отведениях III, aVL, V1.
- В отведениях от конечностей амплитуда T < 5 мм.
- В грудных отведениях амплитуда T < 10 мм.
- Зубец U необязательный элемент кардиограммы и отражает конечную стадию реполяризации желудочков. В нормальных условиях U характеризуется следующими признаками.
- Наиболее выражен в отведениях V2 и V3.
- Амплитуда зубца U < 25% амплитуды зубца T, после которого он зарегистрирован, и как правило не превышает 2 мм.
Лечение тахиаритмий
При любом нарушении ритма следует учитывать и исключать влияние таких состояний как: наличие тиреотоксикоза, злоупотребление алкоголя, курение, нарушение водно-электролитного баланса и др., а также наличие заболеваний сердца, которые могут вызывать и поддерживать тахиаритмии.
Существует несколько способов лечения тахиаритмий:
-
1. Антиаритмическая терапия (при постоянном приеме медикаментов).
-
2. Электрофизиологические методики:
-
кардиоверсия/дефибрилляция;
-
электрокардиостимуляция;
-
катетерная аблация очага аритмии.
Достаточно эффективным и радикальным методом лечения является катетерная аблация (деструкция) очага аритмии. Операция, в среднем, длится около 1 часа, и через сутки пациент может быть выписан из стационара.
Выбор способа лечения пациента осуществляется специалистом с учетом клинической картины заболевания, данных инструментально-диагностических исследований и рекомендаций Всероссийского научного общества аритмологов, Всероссийского научного общества кардиологов. Самостоятельный прием препаратов, самолечение различными методами является крайне не желательным и не безопасным с учетом неизвестного характера, механизма и причин тахикардий.
В кабинете рентгенэндоваскулярной диагностики и лечения Клиники высоких медицинских технологий им. Н. И. Пирогова проводится диагностика данного вида НРС и катетерная аблация при всех видах тахикардий.
Записаться на консультацию к врачу – аритмологу Вы можете по тел. 8 812 676-25-25 или заполнив форму ниже
Что делать?
Если малыш плохо себя почувствовал, но ранее вы не обращались к врачу и достоверного диагноза на руках не имеете, не давайте ребенку никаких лекарств, даже если твердо уверены, что средство поможет.
Ни в коем случае не обращайтесь к методам так называемой «народной» медицины.
Когда следует обратиться к врачу
Сначала запишитесь к педиатру, а затем, если необходимо, педиатр даст направление к детскому кардиологу.
Конечно, самостоятельно выявить синусовую аритмию сердца у ребенка невозможно. Заподозрить развитие кардиологическое заболевание у ребенка можно по учащенной ЧСС. Часто синусовая аритмия практически не проявляет себя, и обнаруживают ее во время планового обследования.
Наш педиатр направит вас к детскому кардиологу, доктор внимательно проработает вашу проблему и обязательно поможет. Принимает врач в центре Москвы, в 5 минутах ходьбы от метро Маяковская.
Причины аритмии
Причины аритмии у ребенка объединяют в несколько групп:
- Связанные с работой сердца (кардиальные причины). К ним относятся врожденные и приобретенные пороки сердца, кардиты и кардиомиопатии, артериальная гипертензия, миокардиты и др. Также в эту группу можно отнести последствия тяжело перенесенных инфекционных заболеваний, таких как ангина, пневмония, дифтерия.
- Экстракардиальные причины. К ним можно отнести заболевания центральной нервной системы, травмы и опухоли головного мозга, наследственные заболевания, недоношенность, осложненное течение родов и т.д. Условно к этой группе относится аритмия у подростков, которая является следствием быстрого роста организма в условиях, когда сердце и сосуды не успевают за ростом мышц и скелета.