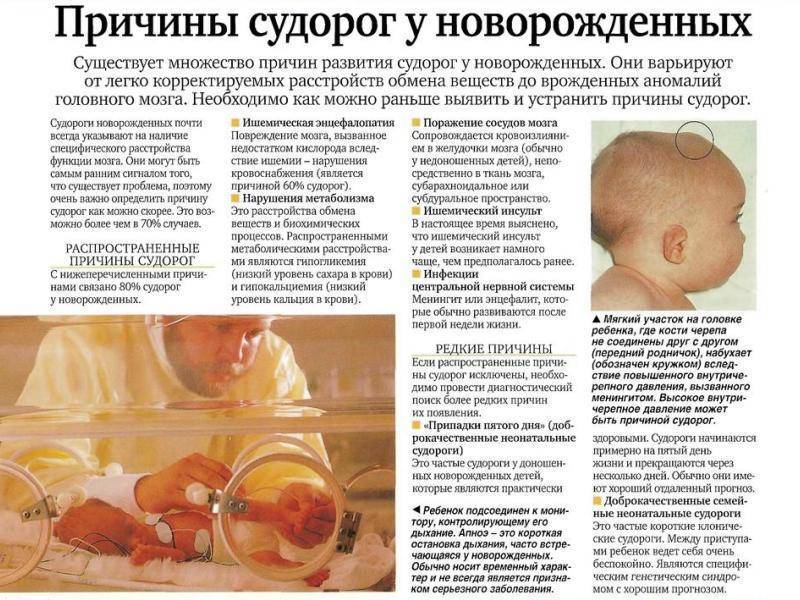
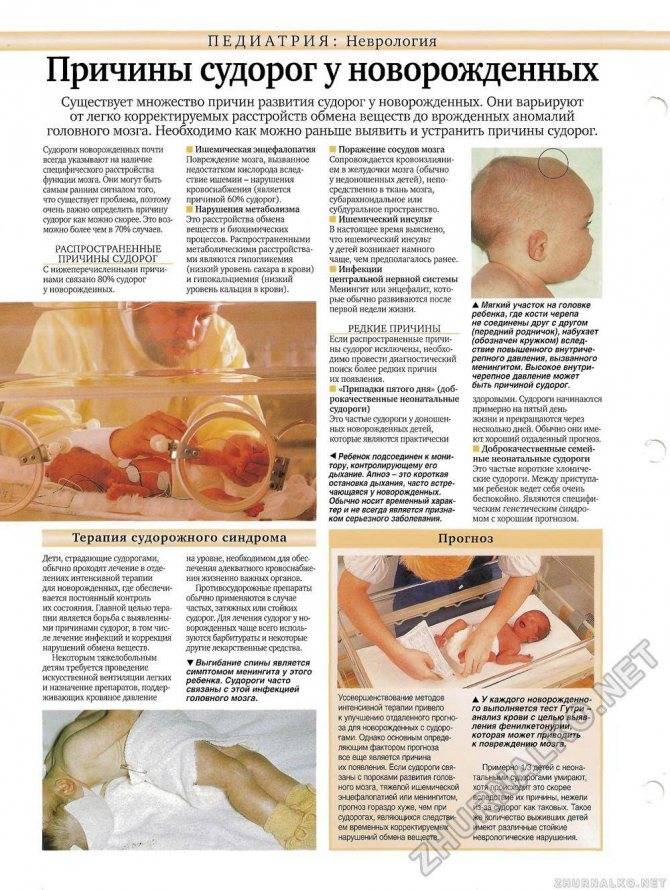
Причины
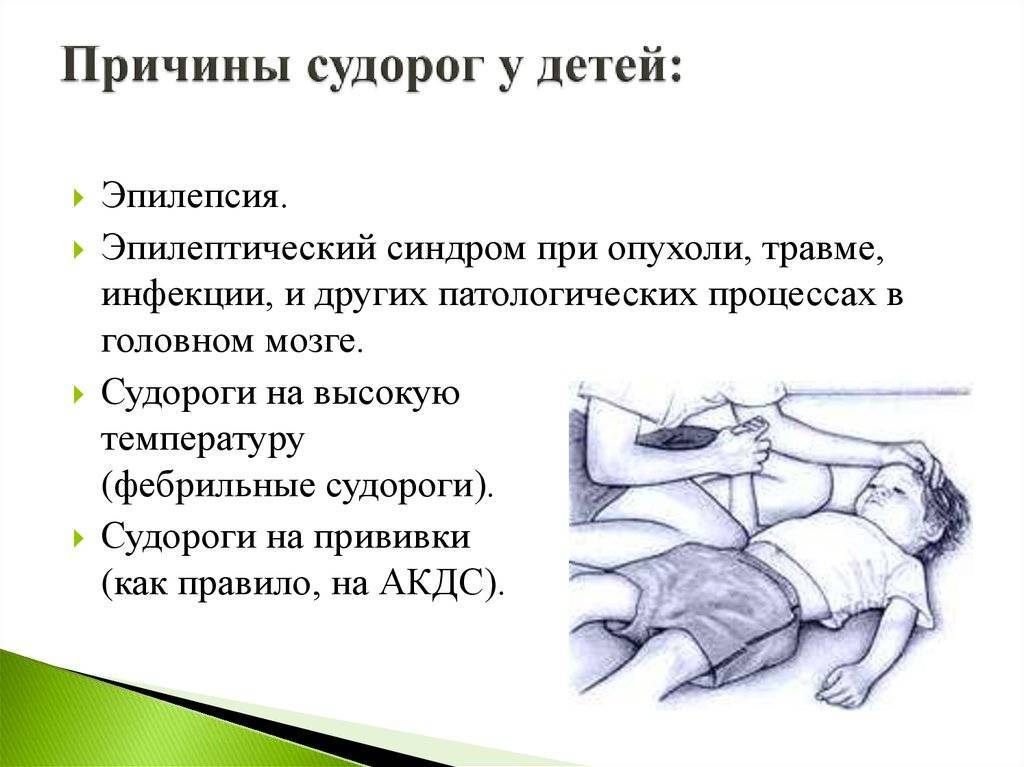
Работа головного мозга – это сложнейший процесс, требующий постоянного взаимодействия множества структур. Сбой на любом уровне может вызвать формирование эпилептогенного очага. Среди наиболее частых причин эпилепсии у взрослых и детей выделяют:
- наследственность;
- черепно-мозговые травмы;
- острые или хронические интоксикации, в особенности алкоголизм;
- инфекционные поражения головного мозга или его оболочек (энцефалиты, менингиты);
- острые и хронические нарушения мозгового кровообращения, в том числе инсульты;
- злокачественные и доброкачественные опухоли в полости черепа;
- родовые травмы;
- паразиты, развивающиеся в структурах головного мозга: эхинококк, свиной цепень;
- нейродегенеративные заболевания (болезнь Альцгеймера, рассеянный склероз, болезнь Пика);
- гормональные сбои, особенно недостаток тестостерона;
- нарушения обмена веществ и т.п.
Бывают случаи, когда причину появления эпилепсии так и не удается выявить. В этом случае заболевание называют идиопатическим.
Симптомы
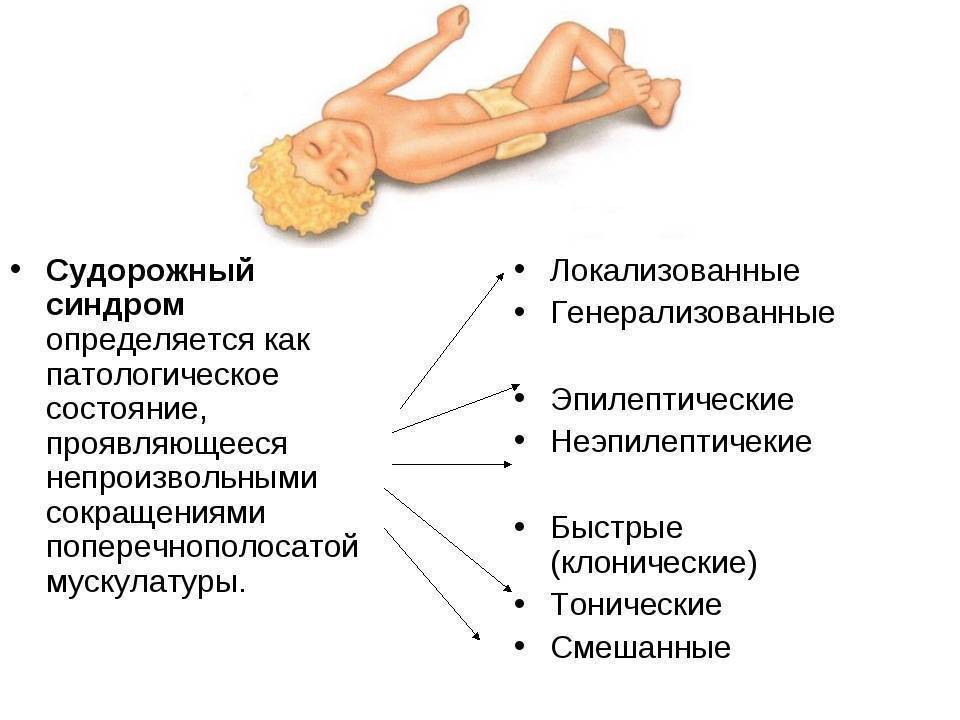
Протекают довольно однотипно. Внезапно ребенок перестает контактировать с окружающими, останавливается взгляд, делает несколько зевающих движений и теряет сознание с последующим падением. Мышцы конечностей начинают напрягаться или появляются все более явные подергивания, порой всего тела.
Визуально картина мышечного спазма всегда пугающая. Чем больше задействовано мышечной массы, тем конвульсии сильнее, вплоть до выгибания тела дугой или переломов костей конечностей. Дыхание становится поверхностным, нарушается его ритм, снижается сосудистый тонус, развивается резкая бледность, появляются холодный пот, приглушенность сердечных тонов. Часто возникает запрокидывание головы с западением языка, последующей рвотой или пеной на губах или прикусывание языка. Возможно непроизвольное мочеиспускание.
Длительность от нескольких секунд до 2-3-х минут или даже эпилептического статуса (непрекращающиеся). После окончания приступа пациент открывает глаза, как правило, не помнит, что с ним произошло, или погружается в глубокий сон.
Диагностика фебрильных приступов
Диагноз ФП — исключительно клинический: установление факта наличия эпилептических приступов на фоне повышенной температуры тела у детей в возрасте до 6 лет. Основная сложность, требующая повышенного внимания врачей к данной проблеме, — исключение других заболеваний (прежде всего, интракраниальных инфекций), а также синдромов HHE и DESC.
Большинство неврологов рекомендуют госпитализировать пациентов при первом эпизоде ФП (9). Необходимо проведение диагностических мероприятий, исключающих нейроинфекцию (менингиты, энцефалиты, абсцесс мозга). Известно, например, что герпетический энцефалит может дебютировать генерализованными судорожными приступами при высокой температуре. Малейшее подозрение врача на нейроинфекцию, а также такие признаки как длительный ФП, серийные приступы, коматозное состояние пациента, стойкая гипертермия до высоких цифр — требуют проведения спинномозговой пункции с анализом ликвора.
ЭЭГ исследование, как и длительный видео-ЭЭГ мониторинг с включением сна, играют незначительную роль в диагностике собственно фебрильных приступов. Вместе с тем, они важны для исключения эпилепсии, особенно — исследования в динамике. ЭЭГ исследование в межприступном периоде при типичных ФС не отличается от нормы (8). Некоторые авторы отмечают повышенную частоту обнаружения гипнагогической гиперсинхронизации, что не является достоверным критерием (5).
При атипичных ФП может регистрироваться продолженное региональное замедление (обычно в одном из височных отведений) (11). При синдроме фебрильных судорог плюс нередко определяются короткие диффузные разряды пикволновой активности в фоне.
Лечение эпилепсии
Сейчас для лечения эпилепсии широко применяют противосудорожные препараты. Их назначают в малых дозах, постепенно доводя до концентрации, достаточной для прекращения приступов. Препарат отменяют в случае, когда приступы не повторяются более 4-ех лет при нормальных показателях ЭЭГ. Иногда лекарства приходится принимать пожизненно, сочетать два и более препаратов, однако это оправдывается существенным повышением качества жизни больного.
Если было выявлено, что причиной судорожных припадков являются новообразования в мозгу, проводится хирургическое лечение.
В клинике «Семейный доктор» предоставляют все необходимое для диагностики этого опасного заболевания:
- консультацию профессионального невролога-эпилептолога;
- электроэнцефалографию (ЭЭГ) бодрствования и дневного сна;
- видео-ЭЭГ мониторинг дневного сна (ВЭЭГМ);
- ультразвуковое обследование;
- лабораторные анализы;
- дополнительную консультацию специалистов для уточнения причины возникновения судорожных припадков (психолога и психиатра, кардиолога, эндокринолога, гастроэнтеролога и других).
ЭЭГ и ВЭЭГМ могут быть проведены в один и тот же день. В этот же день можно записаться на консультацию эпилептолога.
Не откладывайте визит к врачу, диагностику необходимо проводить после первого же приступа! Чем раньше начато лечение, тем больше вероятность, что ваш ребенок сможет излечиться.
В клинике «Семейный доктор» прием ведет опытный эпилептолог – врач-невролог, специалист, способный вовремя распознать судорожный припадок и назначить эффективное лечение. Он знаком с особенностями протекания заболевания у детей самого раннего возраста.
+7 (495) 775 75 66
Симптомы и диагностика мышечных судорог
Характерно, что судорога часто довольно болезненна. Как правило, пациенту приходится прекращать деятельность и срочно принимать меры для облегчения судорог; человек не в состоянии использовать пораженную судорогой мышцу во время судорожного эпизода. Тяжелые судороги могут сопровождаться болезненностью и отеком, которые могут иногда сохраняться до нескольких дней после того, как судорога исчезла. В момент судороги затронутые мышцы будут выпирать, на ощупь будут твердыми и болезненными при пальпации.
Диагностика судорог обычно не представляет трудностей, но выяснение причин может потребовать как тщательного сбора истории болезни, так инструментальных и лабораторных методов обследования.
Лечение и помощь при асфиксии
Новорожденные в асфиксическом состоянии, не обходятся без помощи реанимации. Эффективность реанимационной помощи заключается в своевременном начале лечения. Мероприятия по реанимации и помощь новорожденным с асфиксией начинают проводить в зале для рожениц. Должен соблюдаться контроль основных параметров человеческой жизнедеятельности: дыхательных возможностей и их частоты, показателей артериального давления, гематокрита и кислотно-основных состояний.
Незамедлительно после рождения ребенка врач при помощи мягкого катетера и электроотсоса аккуратно убирает все излишки с верхних дыхательных путей (используются тройники, создающие прерывистое разрежение воздуха), пуповина отсекается незамедлительно. Ребенка помещают под источники тепла на реанимационном столе. Аспирируются повторно здесь же носовые ходы, ротоглотка, содержимое желудка. При диагнозе асфиксия легкой степени ребенка укладывают в коленно-локтевое положение, ему назначается ингаляция 60% кислородно-воздушной смеси, в пуповинную вену вводится кокарбоксилаза (8 мг/кг) и 10-15 мл 10% раствор глюкозы. При асфиксии средней степени тяжести новорожденному показана искусственная вентиляция легких при помощи маски, чтобы нормализовать дыхательные возможности. По мере возникновения восстановленного регулярного дыхания и окраски кожных покровов в розовый цвет (длительность 2-3 минуты), кислородная терапия продолжается путем ингаляционных мероприятий. Любой метод кислородной терапии предусматривает увлажненный и подогретый кислород. В пуповинную вену кокарбоксилаза вводится в той же дозе, которая назначена при легкой степени асфиксии.
При тяжелой степени асфиксии после того, как отсечена пуповина и удалено содержимое верхних дыхательных путей новорожденного, начинают проводить мероприятия интубации трахеи с контролем прямой ларингоскопии и искусственной вентиляции легких до полного восстановления регулярного дыхания (реанимационные мероприятия прекращаются после 15-20 минут жизни ребенка без единого вдоха и при наличии сердцебиения).
После восстановления дыхания ребенок переводится в палату в отделение для новорожденных (интенсивная терапия).
Уход за таким новорожденным имеет особое значение. Покой обеспечивается незамедлительно, головка укладывается на возвышенность. При диагнозе легкой асфиксии ребенок помещается в кислородную палатку. В кувезе находятся дети с диагнозами средней и тяжелой степени асфиксии. Зачастую проводится повторное удаление остатков слизи с ротоглотки и из желудка. У ребенка отслеживается температура, диурез, функционирование кишечника. По истечении 12-18 часов ребенку назначают первое кормление сцеженным грудным молоком (диагноз легкой и средней степени асфиксии). При тяжелой степени асфиксии новорожденных кормление происходит через сутки при помощи зонда.
Основные признаки
У грудничков до 1 года
Если родители ребенка заметили, что их поведение изменилось и есть какие-либо признаки того, что ребенок болен, то следует отметить следующий список симптомов, характеризующих пневмонию.
Клиническая картина может незначительно отличаться в разных возрастных группах.
Температура и кашель
Температура тела младенца или годовалого ребенка невысокая, это может быть одним из первых симптомов. Он может составлять от 37,1 до 37,5 градусов.
Хотя температура тела у ребенка не такая высокая, как принято считать при тяжелых инфекционных заболеваниях, это не свидетельствует о тяжести заболевания. Также у ребенка появляется кашель, который появляется приступами.
Особенности дыхательной системы
Характерный симптом пневмонии — учащенное дыхание, которое рассчитывается исходя из количества вдохов в минуту:
- У детей до 2 месяцев нормальным считается 50 вдохов. Если ребенок дышит на 60 вдохах, это признак пневмонии.
- С 2-х месячного возраста до 1-летнего возраста норма составляет 25-40 вдохов, превышение этой нормы более чем в 50 раз.
- У детей старше 1 года частота вдохов 40 в минуту является ненормальной.
Помимо того, что при развитии пневмонии наблюдается одышка, у ребенка может быть мокрота. Если кашель влажный, мокрота чаще всего может быть белого, желтого или зеленого цвета. Мокрота содержит гной, смесь гноя и слизи.
Изменения обычного рельефа кожи в области легких также можно обнаружить при дыхании. Когда ребенок дышит, кожа натягивается между ребрами в области больного легкого.
Носогубный треугольник
Наиболее характерный симптом пневмонии у грудничков — это появление синеватого налета на коже между верхней губой и носом ребенка.
Этот знак произносится при кормлении грудью.
Если дыхательная недостаточность слишком тяжелая, происходит небольшое посинение кожи.не только на носогубном треугольнике, но и на остальном теле ребенка.
У детей 2-3 лет
Если у ребенка старше двух лет появляются следующие симптомы, рекомендуется как можно скорее обратиться к врачу или вызвать скорую помощь для более детального обследования состояния ребенка. Лечение в домашних условиях не рекомендуется.
Жар и кашель
Первый симптом, характеризующий клиническую картину пневмонии, — это появление сильного кашля
На это стоит обратить особое внимание, если ваш ребенок переболел гриппом или острой респираторной инфекцией. Если в течение 3-5 дней после начала лечения улучшение не наступило, вероятно, у вас развилась пневмония
Если при лечении острых респираторных инфекций наблюдается заметное улучшение вашего здоровья, но затем резко поднялась температура и начались приступы кашля, это может быть признаком пневмонии или других осложнений.
Температура тела сначала часто бывает низкой, но со временем может достигать 39 градусов. Если лихорадка держится четыре дня и более, а использование жаропонижающих средств, таких как парацетамол, панадол или тайленол, неэффективно, вам следует как можно скорее вызвать скорую помощь.
Одышка
Одышка у детей определяется следующим образом:
- в возрасте от 1 года до 3 лет норма 25-35 вдохов;
- До 6 лет норма — 25 вдохов.
Превышение указанного числа в 10 и более раз считается ненормальным.
Эпилептический припадок
Судорожный припадок при эпилепсии, или, как его еще называют, эпилептический статус, пожалуй, является самым ярким примером того, что представляет себе обыватель при упоминании судорог.
Человек внезапно надает, тело его хаотично сокращается, слышны бессвязные хрипы, изо рта идет пена. Картина страшная, а ситуация требует быстрого медицинского вмешательства. Удивительно, но всего один внутривенный укол быстро возвращает человека к жизни.
Что делать? Основная задача свидетеля эпилептического статуса – обеспечить безопасность несчастного, чтобы он не нанес себе случайную травму об окружающие предметы. Если есть возможность, рекомендуется уложить его на мягкую поверхность, а голову повернуть набок, чтобы рвотные массы и пена не попали в дыхательные пути. Как можно быстрее вызвать скорую помощь.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Лечение
Первую помощь оказывают родители или окружающие люди (если приступ развился вне дома). Обеспечивается широкий доступ воздуха, желательно прохладного. Лежащему придают удобную позу, убирают предметы, которые могут привести к травматизации. При размашистых движениях необходимо бережное сдерживание рук и ножек. Нужно повернуть на бок голову, захватить салфеткой и удерживать пальцами язык при его западении и нарушении дыхания. Вложить любой плотный предмет между челюстями (ложку), чтобы малыш не прикусил язык и не захлебнулся рвотными массами или слюной. При необходимости очистить полость рта от этих выделений. Параллельно вызвать бригаду скорой помощи.
Все необходимые противосудорожные препараты находятся на строгом учете, отпускаются только по рецептам на специальных бланках. Поэтому ввести лекарственный препарат в экстренной ситуации может только медработник стационара или приехавшей бригады (седуксен, сибазон, реланиум, ГОМК).
Что касается профилактики фебрильных судорого противосудорожными препаратами, то она может быть эффективной, но какой ценой?
Значимое снижение частоты повторных приступов показано при назначении вальпроатов (известны под торговыми названиями Депакин, Конвулекс) или фенобарбитала, но не карбамазепина. Тем не менее, при назначении этих лекарств, особенно в раннем возрасте (когда фебрильные судороги случаются чаще всего) риск побочных эффектов обычно неприемлемо высок. Эмоциональные, поведенческие нарушения (сонливость, гиперактивность), нарушения сна – явления хоть и не угрожающие, но дискомфортные, а токсические поражения печени, поджелудочной железы, системы кроветворения – уже прямая угроза жизни. Хотя такие страшные последствия случаются редко, все же этот риск при доброкачественном течении простых ФС оправдать трудно.
Антиэпилептические препараты могут быть нужны, если у пациента не простые фебрильные судороги, а эпилепсия. При некоторых нечасто встречающихся формах эпилепсии приступы действительно провоцируются лихорадкой, как раз таким детям целесообразен длительный прием соответствующих препаратов под контролем эпилептолога. То есть, речь идет не об эпизодической профилактике в периоды с высокой температурой, а о настоящем продолжительном приеме антиконвульсантов. Но, повторюсь, эти формы встречаются не так часто и приступы в этих случаях бывают не только при высокой температуре.
Кстати, сам факт повышения температуры тела еще не гарантирует повторение фебрильного приступа. Некоторые инфекции, например, грипп, парагрипп, герпес 6 типа, часто провоцируют судороги, а другие возбудители вызывают только повышение температуры тела без судорог. Многие родители с удивлением отмечают этот факт – один раз ребенок переболел с судорогами, другой – только с высокой температурой, третий – снова с судорогами.
Таким образом, кратко:
Если у ребенка в жизни были только фебрильные судороги, то нет никакого смысла постоянно измерять ему температуру и снижать ее при любом повышении. Это не предотвращает риск повторения судорог и не влияет на долгосрочный прогноз. Попытки превентивного лечения лишь успокаивают родителей иллюзией помощи. Постоянные измерения температуры нервируют всех участников процесса и не дают полезной информации.
Последствия судорог у младенцев
В некоторых случаях судороги, которые перенес ребенок в течение первых недель жизни, проходят бесследно. К сожалению, не всегда родители навсегда забывают о судорожных проявлениях ребенка в период новорожденности. Мышечные спазмы грудничков имеют множество нежелательных последствий:
- Через 1-2 месяца после первого мышечного спазма из-за перенесенного временного кислородного голодания может начаться структурное необратимое изменение мозговой ткани. Чаще всего итогом этого процесса становятся геморрагии.
- Нарушение терморегуляции.
- Повышается риск развития у ребенка эпилепсии.
- Развитие косоглазия у ребенка.
- Тремор конечностей.
- Нистагм.
- Фебрильные судороги, случившиеся у ребенка в раннем постнатальном периоде, в 30% случаев появляются у ребенка в дальнейшем на фоне вирусных инфекций.
- Тяжелые нарушения интеллектуального развития.
- Риск внезапной остановки сердца.
- Неонатальные судороги, обусловленные патологиями внутриутробного развития, в 40% случаев заканчиваются летальным исходом.
Лечение гипертонуса у детей
Лечение гипертонуса у детей начинается в возрасте шести месяцев. Терапию назначает невролог. Она комплексная, поскольку недуг затрагивает разные органы и системы организма.
Гипертонус у детей лечится медикаментозными методами:
- полезен массаж;
- хорошо помогают электрофорез и магнитотерапия;
- целебное действие оказывают грязелечение и теплолечение парафиновыми ванночками и аппликациями;
- помогают расслабить и укрепить мышцы, улучшить координацию движений лечебная физкультура, плавание, фитбол;
- расслабляющее, успокаивающее и общеукрепляющее действие оказывают ароматические масла;
Что касается лекарств, то их назначают лишь в том случае, когда не помогают немедикаментозные методы. Это могут быть:
- средства, расслабляющие мышцы;
- мочегонные, снижающие количество жидкости в мозге;
- витамины группы В.
Лечение гипертонуса у детей в медицинском центре «Консилиум Медикал» носит комплексный характер, при этом вас обучают технике массажа, дают развернутые консультации по всем вопросам, касающимся здоровья и развития малыша.
Диагностика Фебрильных судорог у детей:
Диагностика фебрильных судорог у детей довольно сложна. Судороги и повышенная температура могут быть, как уже отмечало, при энцефалите и менингите у ребенка. Потому при диагностике необходимо, прежде всего, исключить эти заболевания. Ребенка осматривает детский невролог. Также дифференциальная диагностика проводится с эпилепсией.
Врачи могут назначить такие исследования:
- анализ спинномозговой жидкости
- биохимический и общий анализ крови
- биохимический и общий анализ мочи
- ядерно-магнитный резонанс или КТ
- ЭЭГ
- лабораторное обследование на метаболические нарушения
Для диагностики может понадобиться определение уровня натрия, глюкозы, магния, фосфора, кальция. Также проверяют функционирования почек и печени, если у пациента не так давно были рвота, понос или он получал мало воды. При фиксировании очаговых неврологических симптомов или признаков повышения внутричерепного давления применяют такие диагностические методы как МРТ или компьютерную томографию головного мозга.
ЭЭГ не устанавливает причину и не дает возможность прогноза повторения судорог. Этот метод применяют после первого приступа фебрильных судорог у детей, и если неврологическое обследование показало норму. Часто ЭЭГ ребенку назначают после повторяющихся или сложных фебрильных судорог.
Диагностика
Диагностикой и лечением эпилепсии занимаются неврологи. Некоторые из них специально расширяют свою квалификацию именно в этом направлении, что позволяет им действовать еще более эффективно.
Обследование больного с подозрением на эпилепсию включает в себя следующие методики:
сбор жалоб и анамнеза: врач подробно расспрашивает пациента о беспокоящих его симптомах, выясняет время и обстоятельства их возникновения; характерным признаком эпилепсии является появление приступов на фоне резких звуков, яркого или мигающего света и т.п.; особое внимание уделяется наследственности, перенесенным травмам и заболеваниям, образу жизни пациента и его вредным привычкам;
неврологический осмотр: врач оценивает мышечную силу, кожную чувствительность, выраженность и симметричных рефлексов;
ЭЭГ (электроэнцефалография): процедура регистрации электрической активности мозга, позволяющая увидеть характерную активность эпилептогенного очага; при необходимости врач может попытаться спровоцировать перевозбуждение с помощью вспышек света или ритмичных звуков;
МРТ головного мозга: дает возможность выявить патологические участки и образования: опухоли, трещины, очаги ишемии, последствия перенесенного инсульта и т.п.;
ангиография сосудов головы: введение в кровь контрастного вещества с последующей рентгенографией; позволяет увидеть участки сужения сосудов и ухудшения кровотока;
УЗИ головного мозга (Эхо-энцефалограмма): используется у детей первого года жизни, у которых еще не закрылся родничок; визуализирует опухоли и другие объемные образования, скопление жидкости и т.п.;
реоэнцефалография: измерение электрического сопротивления тканей головы, с помощью которого можно диагностировать нарушения кровотока;
общие обследования: общие анализы крови и мочи, биохимия крови, тесты на инфекции, ЭКГ и т.п. для комплексной оценки состояния пациента;
консультации узких специалистов: нейрохирурга, токсиколога, нарколога, психиатра и т.п
(назначается в зависимости от предполагаемой причины приступов).
Список исследований может меняться в зависимости от возраста больного, вида приступов, наличия хронических патологий и других факторов.

Осложнения
Наиболее грозным осложнением эпилепсии является эпилептический статус. Это состояние характеризуется следующими друг за другом приступами судорог, между которыми человек не приходит в себя. Это состояние требует экстренной медицинской помощи ввиду высокого риска развития отека головного мозга, остановки дыхания и сердцебиения.
Внезапно возникший приступ эпилепсии может стать причиной падения и травмы. Кроме того, частые приступы и отсутствие качественного лечения приводит к постепенному ухудшению умственной деятельности и деградации личности (эпилептическая энцефалопатия). Это особенно характерно для алкогольной эпилепсии.