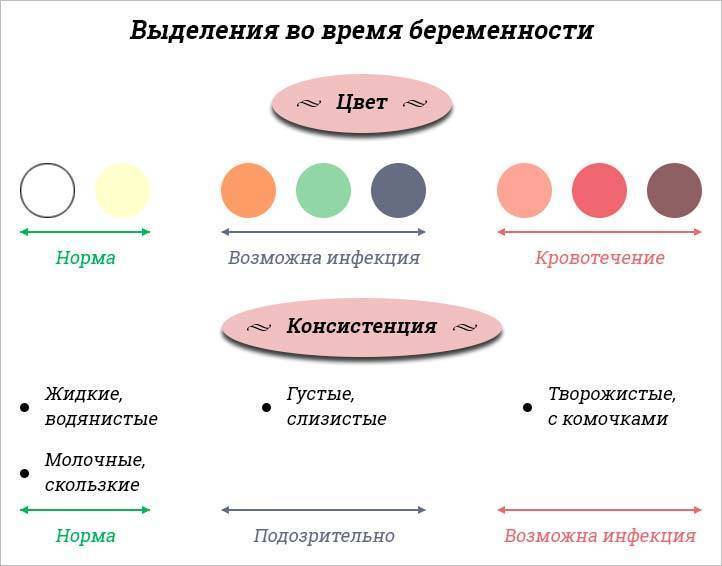
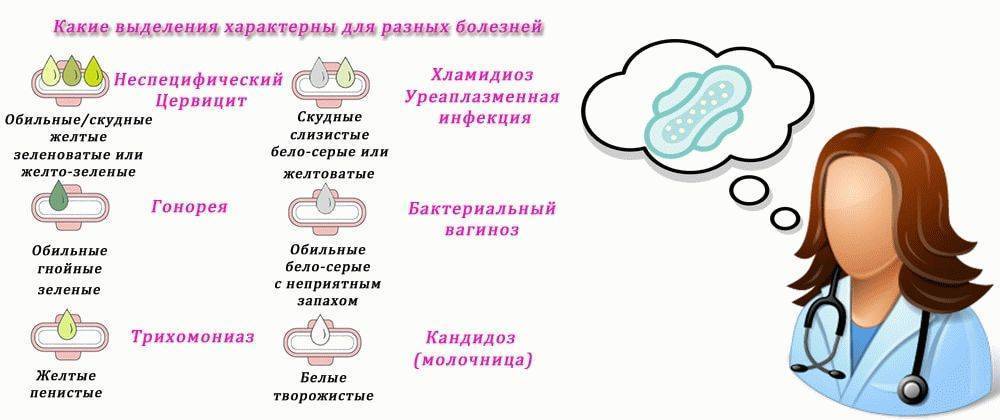
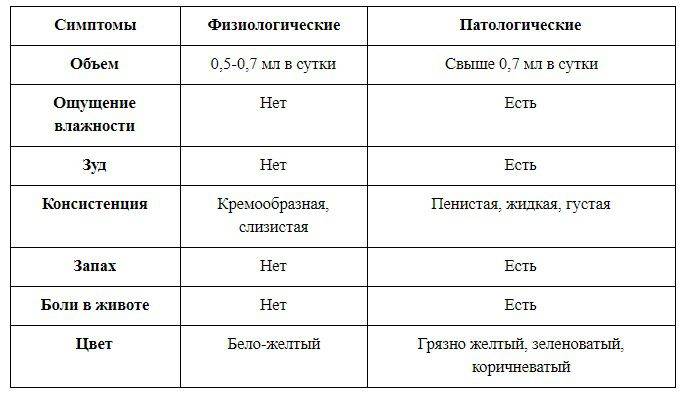
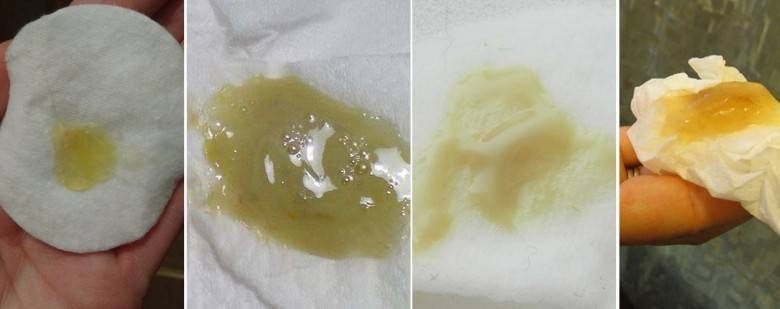
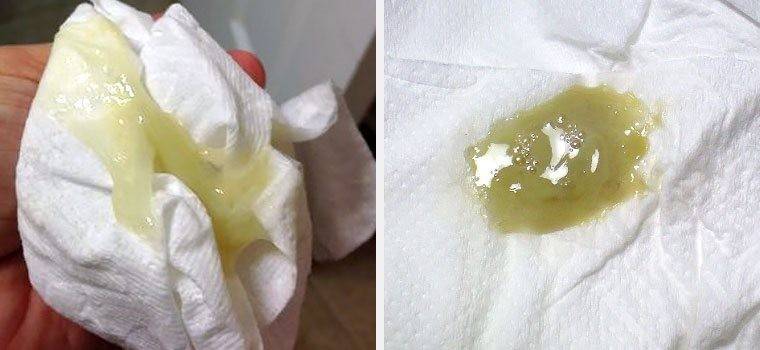
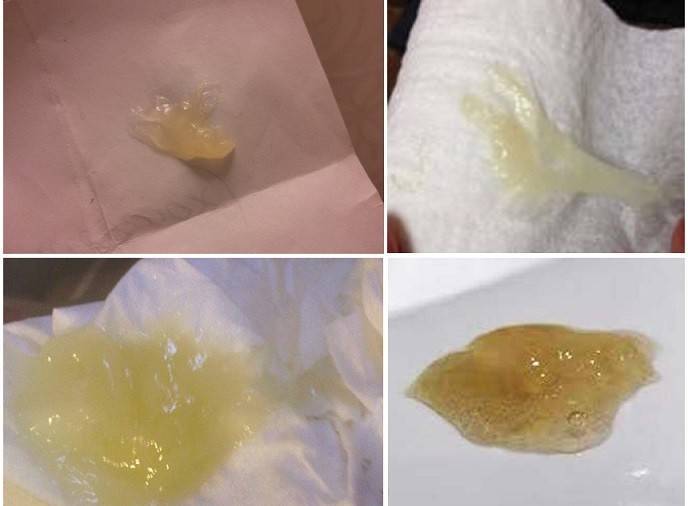
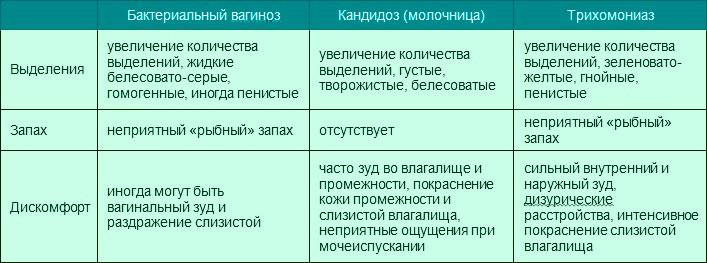
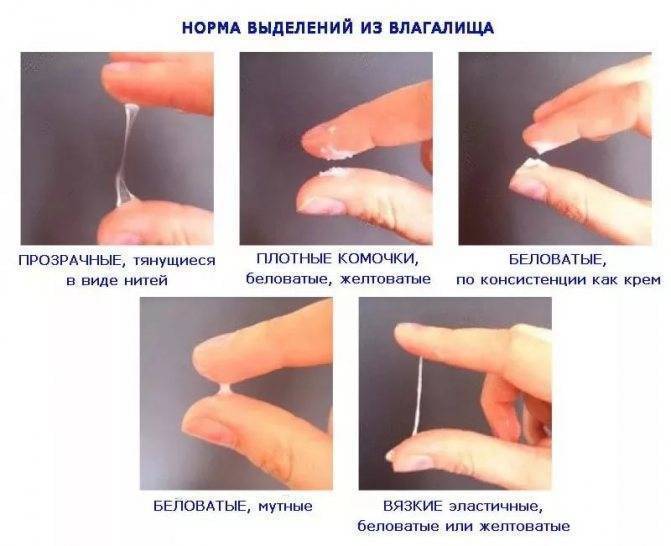
Белые
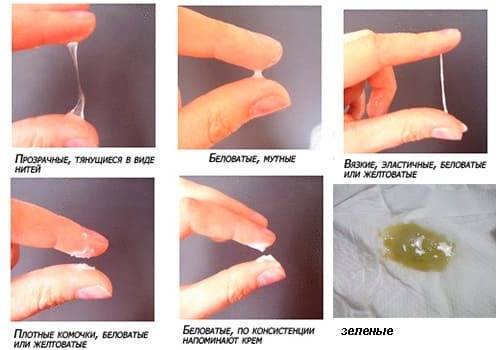
Бели сами по себе бывают разными.
- Если появились густые и неоднородные, очень обильные бели с примесью водянистого характера, это могут быть проявления трубных белей, которые возникают при воспалении фаллопиевых труб. Ситуация во втором триместре редкая, но и она может произойти.
- Бели со слизью называются шеечными, они обычно возникают при инфекциях, поразивших шейку матки.
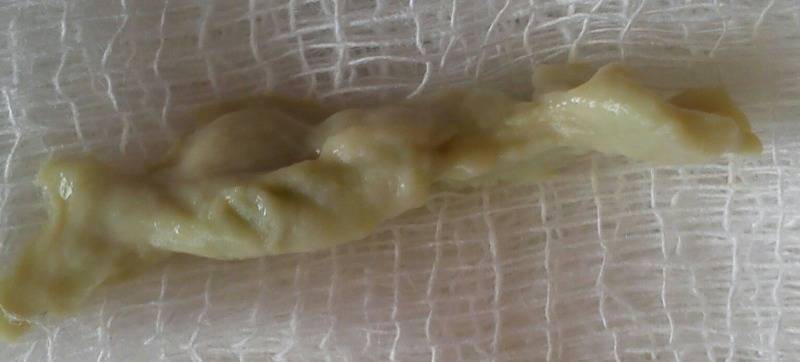
- Обильные влагалищные бели с кровяными или гнойными вкраплениями говорят о воспалительном процессе в оболочке влагалища. Если бели стали напоминать творог, появился зуд и запах дрожжей – речь идет о молочнице, которая также вполне может манифестировать во втором триместре беременности на фоне снижения иммунитета.
Выделения белого цвета, обильные и жидкие, полупрозрачные, которые усиливаются после того, как женщина некоторое время проведет в состоянии покоя в горизонтальном положении, могут говорить о том, что нарушена целостность плодных оболочек и воды начали подтекать. Паниковать не нужно. Современная медицина обладает множеством возможностей сохранить беременность даже в такой ситуации – нужно просто вызвать «неотложку» и как можно быстрее попасть в стационар. Женщине показано пребывание в стерильной палате, смена прокладок каждые 3 часа, строгий постельный режим. Ей будут вводить препараты с токолитическим действием. Есть большая вероятность, что поврежденные амниотические оболочки смогут стянуться и их целостность восстановится.
Густые белые выделения без зуда, неоднородные по своей консистенции, могут говорить о наличии аллергической реакции на мыло, средства интимной гигиены, на прокладки, на смазки-лубриканты, которые пара использует при половых контактах, а также на некоторые виды пищевых продуктов
Важно найти причину аллергии и устранить ее.
Что нужно знать в третьем триместре беременности?
Как видим, III триместр сопряжен не только с приятными волнениями в ожидании встречи с ребенком, но и с высоким риском осложнений. Поэтому в это время будущая мама должна беречь себя, максимально внимательно относиться к состоянию здоровья.
Питайтесь часто маленькими порциями.
Это поможет избежать одышки. Предпочтение отдавайте фруктам и овощам, белковой пище. Избегайте фастфуда, жирных, острых, сладких блюд.
Принимайте специализированные витаминно-минеральные комплексы для будущих мам.
Они позволят организму получать в достаточном количестве витамины и минералы, потребность в которых увеличивается во время вынашивания ребенка в несколько раз. Например, хорошо зарекомендовал себя комплекс Прегнотон Мама (подробнее о продукте можно узнать здесь). Он содержит необходимые женщине и ребенку полезные вещества. Так, липосомное железо, которое легко усваивается организмом, уменьшает вероятность преждевременных родов и развития послеродовых материнских инфекций. Омега-3 нужна для роста плода, формирования иммунитета, развития мозга. Фолиевая кислота на 50–70 % снижает риск развития осложнений, в том числе преэклампсии. Магний, биотин и селен помогают будущей маме справиться с тревожностью и нервозностью.
Часто гуляйте, для прогулки выбирайте места вдали от дорог.
Умеренная активность во время прогулки на свежем воздухе усиливает кровоток, что способствует активному кровоснабжению плода.
Выполняйте специальные упражнения.
Они помогут избавиться от тяжести в ногах, боли в пояснице. Комплекс упражнений нужно подбирать вместе с врачом с учетом состояния здоровья женщины. Нельзя делать упражнения, которые предполагают поднятие тяжестей, прыжки, толчки или другие резкие движения.
Носите бандаж.
Он обеспечит поддержку животу и сделает ваши движения свободнее.
Исключите перегрев.
До родов придется отказаться от посещения бани и сауны.
Кроме того, не забывайте регулярно наблюдаться у врача. После 28 недель женщина должна посещать гинеколога раз в две недели (при нормальном протекании беременности), а с 36 недель – еженедельно.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Профилактика и лечение геморроя
Лучший способ предотвратить геморрой – сделать стул мягким, легко проходящим через анальный канал. Независимо от размера или опухоли геморроя, лечение не требуется, если симптомы отсутствуют. Профилактика, пожалуй, самое эффективное лечение. Диета и адекватная гидратация очень важны для поддержания нормальной дефекации. Симптомы геморроя могут возникать при отхождении твердого стула и запорах, а также при диарее и частом испражнении. Людям с запорами может потребоваться диета с высоким содержанием клетчатки, достаточное количество жидкости и смягчители стула. Людям со слишком частым опорожнением кишечника могут потребоваться противодиарейные препараты и корректировка диеты. Эти профилактические меры уменьшают напряжение, необходимое для опорожнения кишечника, тем самым снижая давление в кровеносных сосудах и предотвращая отек. Внутренний геморрой всегда остается выпуклым или выпавшим и подвержен риску тромбоза или удушения в случае спазма анальных мышц.
Геморрой 1 степени лечат симптоматически. Возможен спазм анальных мышц. Могут помочь теплые сидячие ванны, сидение в теплой ванне в течение 20 минут два или три раза в день. Избегание острой пищи также может предотвратить анальный зуд. Могут быть полезны лекарства, отпускаемые без рецепта.
Чтобы предотвратить геморрой и уменьшить его симптомы, следуйте этим советам:
Ешьте продукты с высоким содержанием клетчатки. Налегайте на фрукты, овощи и цельнозерновые продуктя. Это смягчит стул и увеличит его объем, что поможет избежать напряжения, которое вызывает геморрой. Добавляйте клетчатку в свой рацион медленно, чтобы избежать проблем с газами.
Пейте много жидкости. Желательно, от шести до восьми стаканов воды и других жидкостей (не считая алкоголя) в день, чтобы стул оставался мягким.
Подумайте о пищевых добавках с клетчаткой. Большинство людей не получают достаточного количества клетчатки (от 20 до 30 граммов в сутки) в своем рационе. Исследования показали, что добавки с клетчаткой, отпускаемые без рецепта, такие как псиллиум (метамуцил) или метилцеллюлоза (цитруцел), улучшают общие симптомы и кровотечение при геморрое.
Не напрягайтесь. Напряжение и задержка дыхания при попытке дефекации создают повышенное давление в венах нижней части прямой кишки.
Идите в туалет, как только почувствуете позыв. Если позывы пройдут, ваш стул может высохнуть, и ему будет труднее пройти.
Выполняйте упражнения. Сохраняйте активный образ жизни, чтобы предотвратить запоры и снизить давление на вены, возникающее при длительном стоянии или сидении. Упражнения также могут помочь вам сбросить лишний вес, который может способствовать развитию геморроя.
Избегайте длительного сидения. Слишком долгое сидение, особенно на унитазе, усиливает давление на вены в анусе.
Принимайте сидячую ванну. Ванна с теплой водой позволяет уменьшить зуд, раздражение и спазм мышцы сфинктера. В аптеках продаются небольшие пластиковые ванночки, которые надеваются на сиденье унитаза, или вы можете сесть в обычную теплую ванну. Большинство экспертов рекомендуют 20-минутную сидячую ванну после каждого опорожнения кишечника (что сложно представить в реальной жизни) или хотя бы два или три раза в неделю
Постарайтесь после этого осторожно промокнуть анальную область; не трите и не протирайте сильно. Вы также можете использовать фен, чтобы высушить эту область.
Ищите средства для местного облегчения геморроя
Безрецептурные кремы от геморроя, содержащие местный анестетик, могут временно облегчить боль. Салфетки из гамамелиса успокаивают и не оказывают вредного воздействия. Небольшой пакет со льдом, приложенный к анальной области на несколько минут, также может помочь предотвратить боль. Наконец, сидение на подушке, а не на твердой поверхности помогает уменьшить отек уже имеющихся геморроидальных узлов и предотвращает образование новых.
Чем опасна молочница при беременности: последствия кандидоза
Несмотря на то, что кандидоз во время беременности в большинстве случаев не приносит вреда плоду, лечить болезнь все-таки нужно. Это необходимо делать хотя бы потому, что из-за сухости и зуда во влагалище качество жизни женщины существенно снижается: будущая мама становится раздражительной и нервной, а в некоторых случаях неприятные ощущения способны быть настолько интенсивными, что она не может нормально спать. Подобный стресс приводит к увеличению концентрации адреналина и кортизола в крови будущей мамы. Рост уровня этих гормонов может стать причиной спазма кровеносных сосудов, способного привести к кислородному голоданию плода. К счастью, такое неочевидное последствие случается редко.
Возникновение молочницы на ранних сроках беременности чревато не только снижением качества жизни женщины, но и тем, что именно в течение первого триместра происходит закладка большинства органов и систем эмбриона.
Поэтому стресс и постоянное чувство дискомфорта могут стать причиной нарушений формирования органов плода.
Крайне редко встречаются случаи, когда слизистая пробка, закрывающая шейку матки и препятствующая проникновению в ее полость патогенных микроорганизмов, в первые дни беременности оказывается не до конца сформирована. Это значит, что нельзя исключать возможность проникновения в полость матки возбудителей недуга. Однако такие случаи встречаются очень редко и являются, скорее, исключением.
Что касается развития кандидоза на более поздних сроках беременности, то в таком случае нужно учитывать возможность появления следующих проблем:
- Воспаление стенок влагалища приводит к тому, что они теряют эластичность. При прохождении ребенка по родовым путям возникает вероятность их разрывов.
- Из-за нарушения баланса вагинальной микрофлоры у будущей матери могут развиться другие инфекционные заболевания.
- Молочница способна привести к прогрессированию развития эрозии шейки матки. В свою очередь, шейка матки с эрозией (если речь идет именно о ней, а не об эктопии) хуже растягивается – это может стать причиной ее разрывов.
-
В случае естественного родоразрешения ребенок может заразиться молочницей при прохождении через влагалище. Если это произошло, болезнь обычно локализуется во рту или на кожных покровах новорожденного.
Мнение эксперта
Инфицирование младенца кандидозом во время его прохождения по родовым путям может быть особенно опасно для недоношенных детей. Дело в том, что у таких малышей недостаточно развита иммунная система, поэтому даже относительно безобидная инфекция может протекать весьма тяжело.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб - Крайне редко заболевание способно повлиять на плацентарный кровоток, инфицировать околоплодные оболочки и привести к преждевременным родам. К счастью, такое случается нечасто и в основном является результатом присоединения дополнительных инфекций.
Молочница при беременности и ее лечение
Причины возникновения
Молочница представляет собой инфекционное заболевание, которое вызывают условно-патогенные микроорганизмы – грибки рода Candida. В малых количествах они могут присутствовать во рту, влагалище и толстой кишке здоровой женщины, не вызывая при этом неприятных ощущений и быть без зуда. Однако в некоторых случаях (в частности – при беременности) может наблюдаться активный рост этого грибка из-за снижения уровня лактобактерий, формирующих микрофлору микрофлору влагалища – в связи с этим создаются подходящие условия для появления молочницы.
Молочница при беременности, лечение
Почему же молочница у женщин при беременности встречается так часто и каковы причины ее появления?
-
Иммунологические изменения. В первом триместре большинство будущих мам отмечает ухудшение иммунитета. Оно является важным условием нормального вынашивания ребенка. Если снижение защитных сил организма отсутствует, возникает опасность прерывания беременности: в таком случае иммунная система матери воспринимает плод в качестве чужеродного объекта и отторгает его.
Из-за ухудшения иммунитета возможен рост патогенной и условно-патогенной микрофлоры – в частности, грибка Candida.
- Гормональная перестройка организма. Рост выработки гормона прогестерона, который наблюдается во время вынашивания малыша, приводит к изменению слизистой оболочки и повышению уровня кислотности влагалища. Это создает оптимальные условия для роста грибка Candida.
- Неправильная интимная гигиена. Если во время подмывания женщина направляет струю воды от заднего прохода к лобку, это способствует переносу кишечной микрофлоры во влагалище. В результате этого нарушается здоровое физиологическое соотношение лактобактерий и условно-патогенных микроорганизмов, из-за чего развивается дисбиоз влагалища. Уменьшение количества лактобактерий приводит к изменению показателя рН влагалища до 4,5 и выше, в результате чего может развиться молочница.
Свечи от молочницы при беременности
- Несбалансированное питание. Если в рационе будущей мамы присутствует большое количество простых углеводов (в частности – сдобной дрожжевой выпечки и сахара), вероятность развития молочницы возрастает.
- Нарушение работы кишечника. Многие женщины (до 70%), ожидающие появления на свет малыша, сталкиваются с запором, а также страдают от дисбактериоза кишечника. Эти проблемы приводят к застою каловых масс и интоксикации организма, вследствие чего у будущей мамы может развиться как кишечный, так и вагинальный кандидоз.
Помимо указанных причин существуют следующие предпосылки к ее развитию:
- Стресс.
- Сахарный диабет и другие эндокринные нарушения.
- Хронические воспалительные процессы в органах малого таза.
- Ношение неподходящего нижнего белья (тесные синтетические трусы, трусики-стринги).
Разновидности аллергии
- Аллергический насморк (аллергический ринит). Воспаление слизистой оболочки носа, при котором часто раздражаются глаза. Аллергический насморк включает ответ организма на пылевого клеща, пыльцу растений и шерсть животных. Общими для этих форм аллергии является то, что они действуют через воздух и аллергены проникают в дыхательные пути.
- Аллергическая астма. Воспаление слизистых оболочек дыхательных путей, вызываемое аллергенами. Происходит временное сужение бронхов, что может привести к кашлю, проблемам с дыханием или нехватке воздуха. Аллергены так же проникают с воздухом и действуют на иммунную систему через дыхательные пути.
- Анафилаксия (анафилактическая реакция). Остро возникающая аллергическая реакция иммунной системы, при которой поражаются несколько органов или весь организм. Крайняя форма анафилаксии – анафилактический шок, который может привести к одышке, органной недостаточности и, в конечном счете, смерти в течение короткого времени.
- Лекарственная аллергия. Может быть вызвана как химическими препаратами, так и натуральными медикаментозными средствами.
- сильную сыпь и зуд по всему телу;
- затрудненное глотание;
- насморк, раздраженные глаза;
- отчетливый отек лица и шеи;
- одышка, учащенное сердцебиение;
- обморочное состояние.
Роды
Даже если будущая мать готовилась к наступлению родовых схваток и с нетерпением ждала этого момента, неожиданные признаки надвигающихся родов могут застать врасплох и вызвать панику.
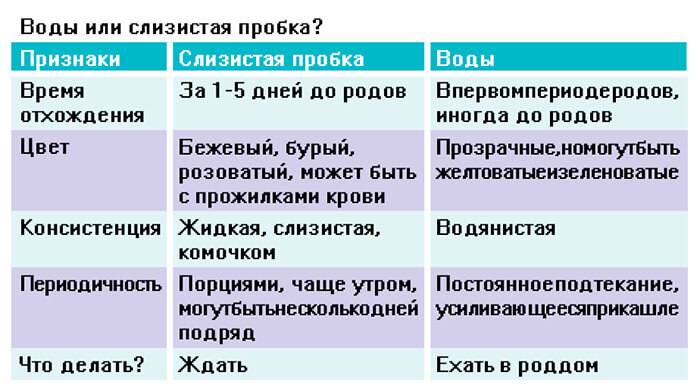
Обращаться в скорую помощь нужно, когда возникнет регулярная родовая деятельность или после отхождения околоплодных вод.
Регулярные родовые схватки повторяются каждые 10-15 минут, длятся не менее 10-15 секунд и их интенсивность и частота все время нарастают. Если появились регулярные схватки не реже чем 1 раз в 15-10 минут, с частотой 20-10 секунд или отошли воды, нужно вызвать скорую помощь, а до их приезда постараться успокоиться и собрать необходимые вещи.
Проверьте наличие всех документов – обменной карты, паспорта, родового сертификата, страхового полиса или контракта на роды.
Тревожные симптомы во время беременности
Кровотечения – одна из самых частых причин обращения беременных в «скорую помощь»– это различные кровотечения, связанные с беременностью или заболеваниями репродуктивных органов.
Акушерские кровотечения – это выделения с примесью крови или кровь, выделяющаяся из половых путей женщины во время беременности, роженицы или в послеродовом периоде. Интенсивность и продолжительность подобных кровотечений может сильно варьироваться в зависимости от причины, их вызвавших – от скудных мазков крови на белье, до обильных и длительных кровотечений.
Они могут возникнуть на любом сроке беременности и при их появлении, больная чаще всего ощущает общее недомогание, головокружение, может возникнуть предобморочное состояние или сильная боль в низу живота и пояснице.
Причины кровотечения при беременности:
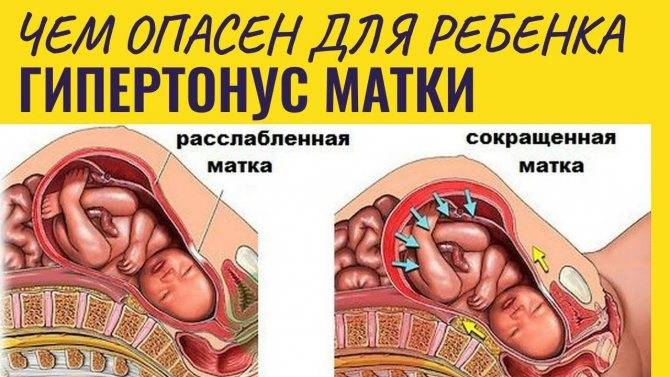
1. Самопроизвольный выкидыш или аборт – такая патология может возникнуть на любом сроке беременности, но выше всего риск – в течение первых трех месяцев беременности, в это время, в силу самых разных причин, беременности угрожает прерывание, начинается отторжение плода, отхождение плаценты, что может спровоцировать выкидыш. Это сопровождается следующей симптоматикой: появляются выделения с кровью или яркая алая кровь из половых путей, женщина ощущает острую боль, отмечается гипертонус передней стенки матки – «каменеет» живот.
Любые проявления первых признаков выкидыша, – это повод срочно обратиться за медицинской помощью, а до прибытия машины «скорой помощи» находится в полном покое, не вставать и принять 1-2 таблетки спазмолитиков (но-шпа, метацин или свеча с папаверином). При своевременно оказанной медицинской помощи увеличивается шанс сохранить беременность.
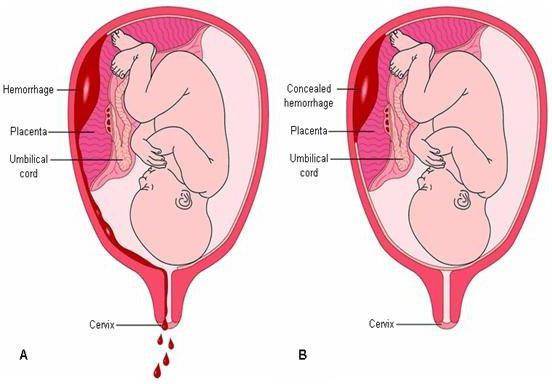
2. Предлежание плаценты – гинекологическая патология, при которой плацента прикреплена к месту выхода плода из матки. Такое расположение не мешает нормальному росту и развитию ребенка, но сильно увеличивает риск возникновения кровотечения.
Симптомы предлежания плаценты – это неожиданное кровотечение или мажущие выделения, которые возникают на фоне полного благополучия после двадцатой недели беременности. При появлении таких симптомов сразу же нужно позвонить в «скорую помощь», во время ожидания врачей, лечь на левый бок и постараться придать нижней половине туловища возвышенное положение – положить под бедра подушку или что-нибудь мягкое.
3. Преждевременная отслойка плаценты – «детское место» – это связь нерожденного малыша с матерью, при несвоевременном нарушении этой связи, возникает серьезная угроза вынашиванию ребенка. Риск возникновения подобной патологии увеличивается в последние месяцы беременности, первые признаки угрожающей отслойки плаценты – это болевой симптом, выделение крови из половых органов, слабость, гипертонус матки, возможно возникновение схваток.
При появлении подобных симптомов нужно сразу же вызвать скорую помощь, пока она не приедет, стараться не совершать лишних движений, лечь, приложить грелку со льдом на низ живота, и не принимать пищу или воду.
Любые , а также выделения из половых органов с примесью крови у беременной женщины – это признак серьезной акушерской патологии, которая возможно угрожает не только жизни будущего ребенка, но и жизни беременной женщины. Такие симптомы – явный показатель для экстренной госпитализации в гинекологическое отделение. Во время ожидания кареты «скорой помощи для беременных» нужно прекратить любые виды деятельности и находится в полном покое.
Белый цвет выделений
Белые выделения цвета молока (бели), по консистенции напоминающие сметану, сообщают об интенсивном производстве гормонов — эстрогена или прогестерона. При ожидаемом зачатии они могут свидетельствовать о том, что оно наступило. Если белые выделения не доставляют дискомфорта и не слишком обильны — это нормальное явление.
Патологией считается сопровождение белей зудом во влагалище и болевыми ощущениями в животе. Если бели становятся более густыми и творожистыми и приобретают кисловатый запах, то, скорее всего, ваш иммунитет резко снизился, что стало причиной возникновения молочницы. Чаще всего это состояние проходит самостоятельно. Но если молочница вызывает серьезный дискомфорт, лучше обратиться к гинекологу, и он назначит лечение этой грибковой инфекции. В третьем триместре пролечить молочницу необходимо в любом случае, поскольку во время родов ребенок может быть инфицирован.