Ощущения будущей мамы
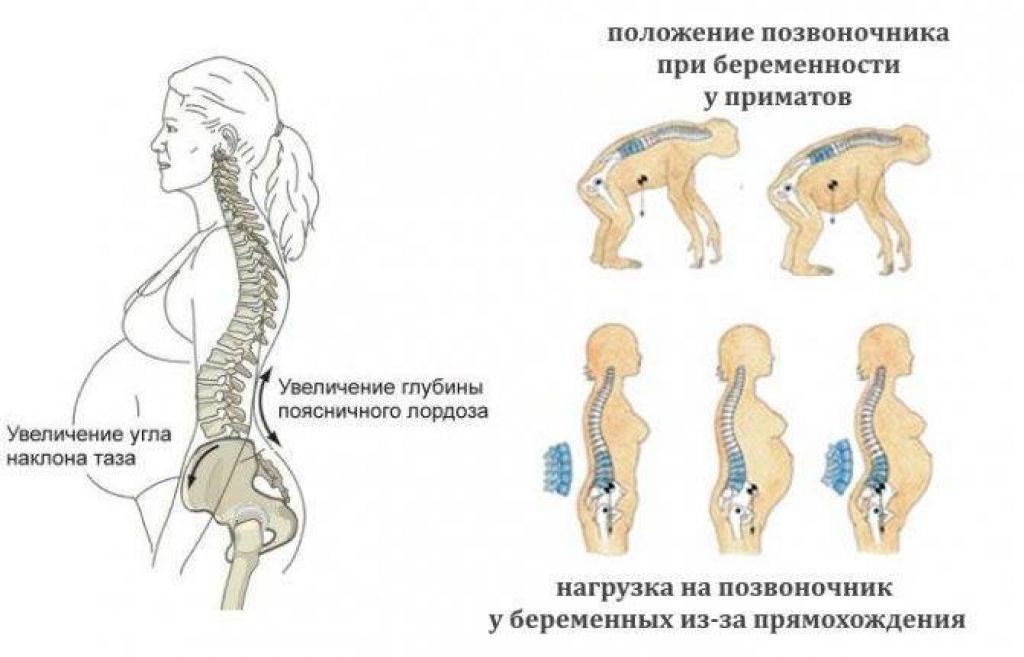
Из-за потяжелевшего живота, увеличившейся груди и скованности в движениях на 36 неделе вы можете чувствовать себя уставшей и разбитой. Но дышать, скорее всего, стало проще, и изжога отступила, ведь на этом сроке живот опускается в малый таз, и матка уже не давит на диафрагму и желудок.
Предвестники родов у первородящих
Примерно за 2 недели до предполагаемых родов вместо прогестерона главенствующую роль в гормональном фоне начинают играть эстрогены, от концентрации которых зависит скорость раскрытия шейки матки в начале родов. Беременная может почувствовать такие изменения в ощущениях и самочувствии:
- снижение массы тела и исчезновение отечности – так организм избавляется от лишней жидкости перед родами;
- изменения стула – разжижение вплоть до поноса и частые позывы – еще один способ выведения жидкости;
- отхождение слизистой пробки из цервикального канала, – это желеобразные выделения, светлые или желтоватые, иногда с примесью крови;
- тренировочные схватки – хаотичные сокращения матки, длящиеся несколько секунд, женщина отмечает, что тянет низ живота, но боль проходит самостоятельно.
У повторнородящих возникают те же симптомы, единственная разница – они могут появиться на 1-2 недели раньше и быть более ярко выраженными еще и потому, что опытная мама уже может отличить их от других состояний.
Диагностика
Фото: uib.no
Диагностика начинается со сбора жалоб пациентки и анамнеза заболевания. После чего врач назначает спектр лабораторный и инструментальных обследования, результаты которых помогут выставить верный диагноз.
В первую очередь выполняются общие лабораторные анализы (общий анализ крови, общий анализ мочи и биохимический анализ крови), которые позволяют оценить общее состояние организма человека. При симфизите не наблюдается специфическое изменение показателей, характерное исключительно для данного заболевания
Поскольку одной из причин развития симфизита является нарушение кальциевого обмена, следует особое внимание уделить уровню кальция в крови
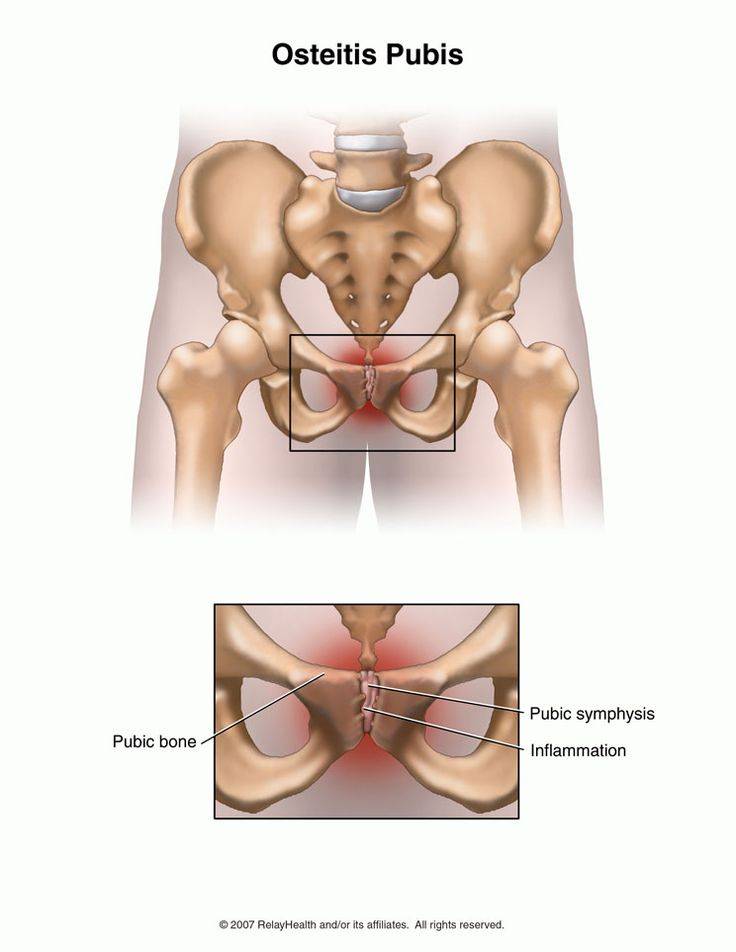
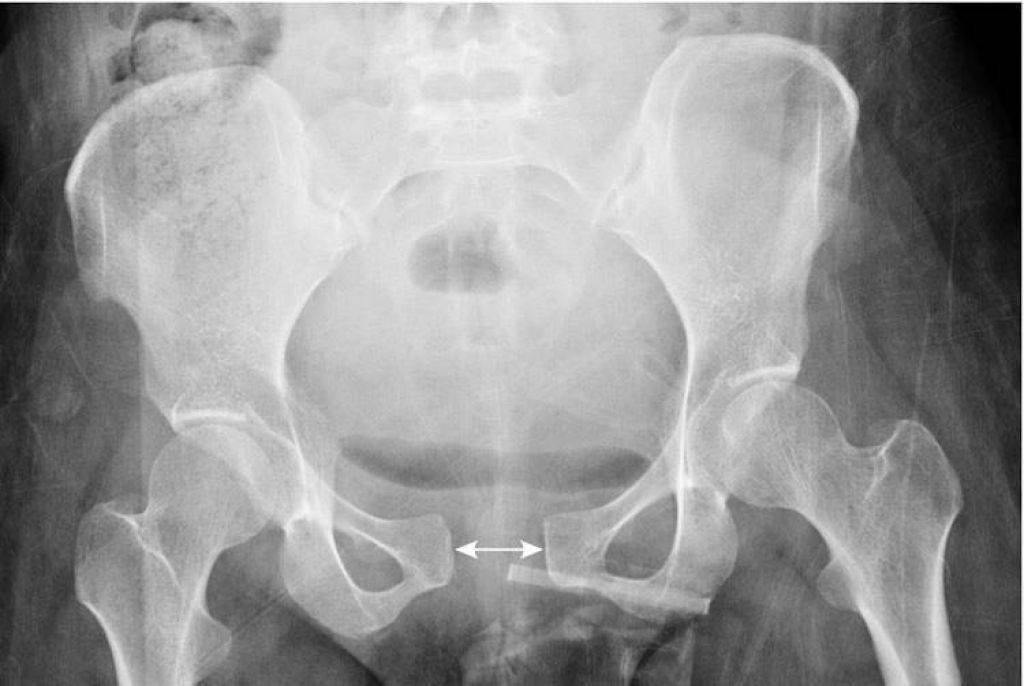
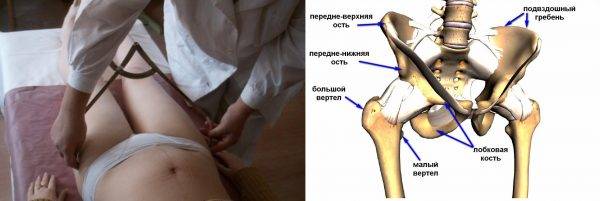
При влагалищном исследовании с помощью гинекологического зеркала отмечается появление боли в области лонного симфиза. Пальпаторно выявить незначительное расхождение в симфизе невозможно, лишь при расстоянии между лобковыми костями более 2,0 см, что характерно для 3 степени тяжести симфизита, расхождение выявляется в виде ощущения под пальцами некоторого углубления на месте соединения лобковых костей.
Наиболее точные сведения по поводу расстояния между лобковыми костями дает ультразвуковое исследование лонного сочленения. Результаты исследования позволяют оценить не только степень тяжести заболевания, но также дает возможность выбрать способ родоразрешения.
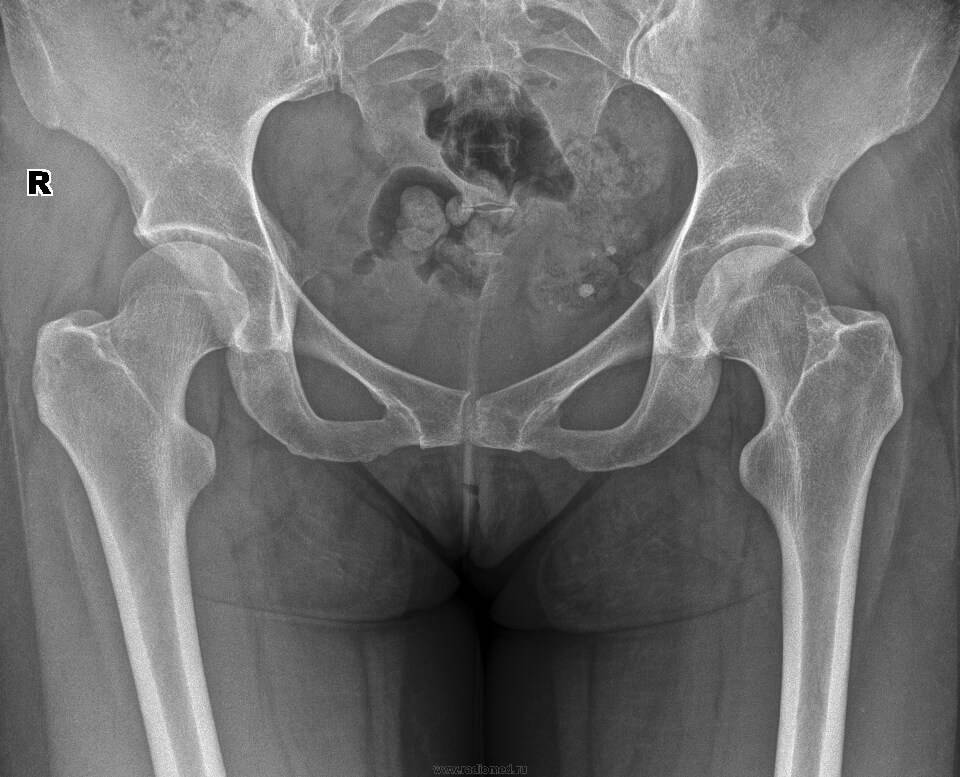
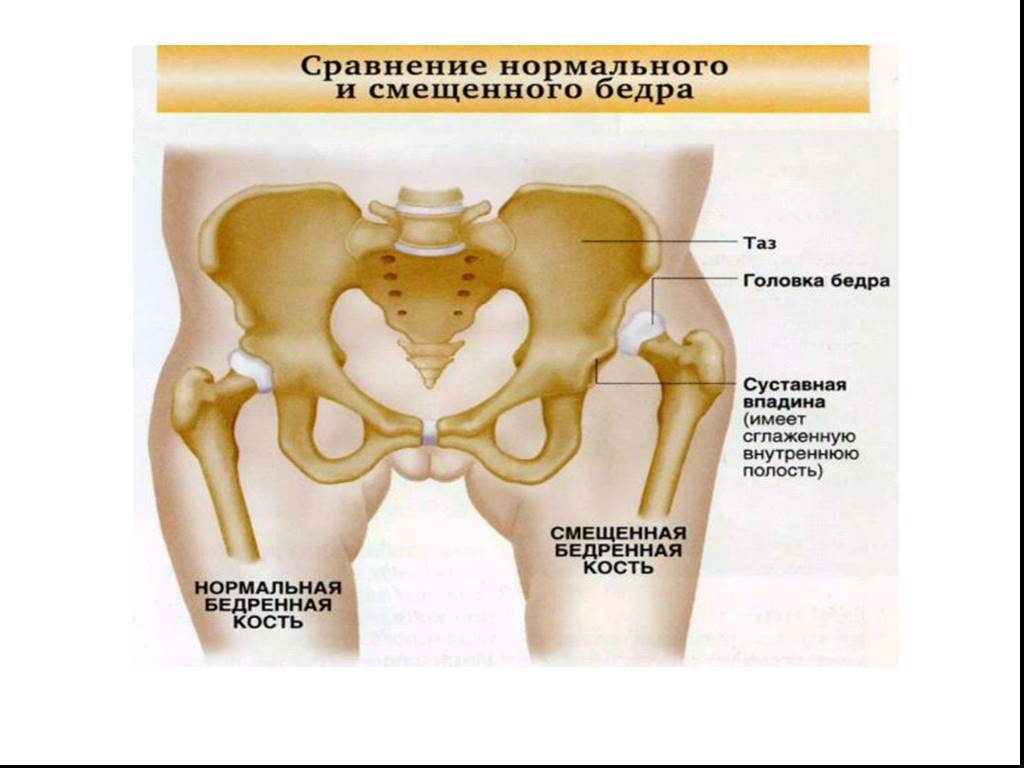
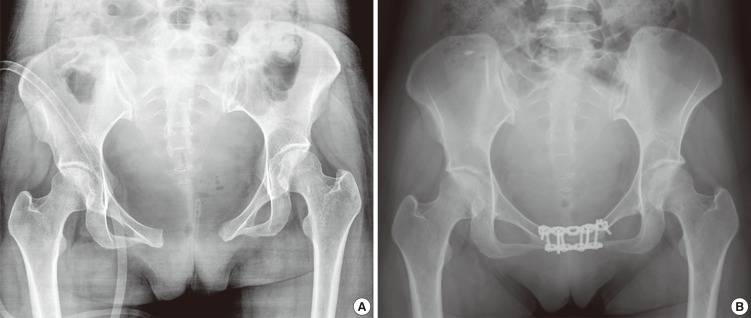
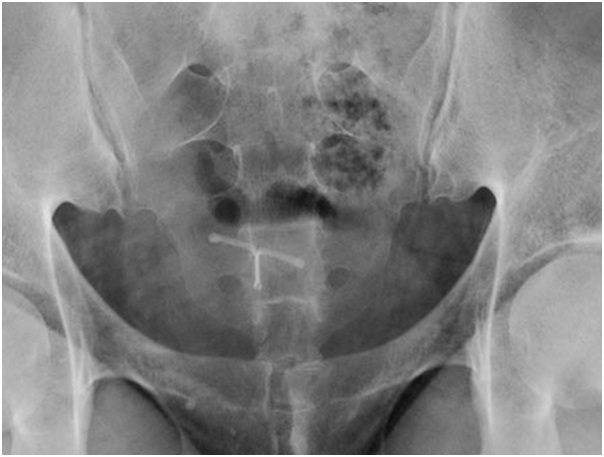
В послеродовом периоде проводится рентгенологическое исследование тазовых костей. Назначение данного исследования помогает оценить расстояние между лобковыми костями, на основе чего можно сделать заключение о степени тяжести заболевания. Кроме того, рентгеновский снимок визуализирует смещение лобковых костей при их наличии. Смещение может быть в сторону или вверх/вниз по отношению друг к другу. Во время беременности использование данного метода диагностики запрещено.
Диагностические обследования необходимы для установления точного диагноза, который позволяет определиться с дальнейшей тактикой лечения.
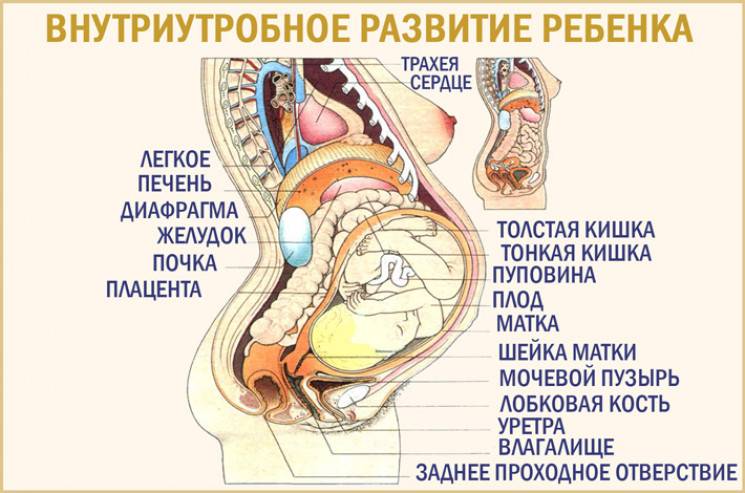
36 неделя беременности – что происходит с малышом?
Рассказывая о том, какими изменениями сопровождается 36 неделя беременности, что происходит с малышом, врачи не называют кардинальных усовершенствований. Плод уже полностью сформирован, поэтому его развитие направлено на улучшение взаимодействия отдельных органов и систем. Нервная, эндокринная, иммунная системы маленького организма работают в унисон. Плод осуществляет движение ручками и ножками, укрепляя костно-мышечную систему.
Кости утолщаются, становятся плотнее. При этом кости черепа срастаются не полностью: между ними остаются хрящевые участки и роднички. За счет этих анатомических структур при продвижении по родовым путям кости черепа заходят друг за друга, исключая вероятность сдавливания головного мозга плода.
36 неделя беременности – рост и вес плода
Ребенок на 36 неделе беременности весит почти 3 кг. Масса тела будущих малышей колеблется и в среднем составляет 2,4–2,8 кг. Стоит отметить, что данный показатель имеет индивидуальный характер и зависит от нескольких факторов:
- рациона беременной;
- наследственности (у мам с повышенной массой тела чаще рождаются крупные дети);
- скорости обменных процессов в организме плода.
Параллельно увеличению массы тела изменяется и длина ребенка. На 36 неделе беременности будущий малыш имеет рост 46–47 см. Данный показатель устанавливается в ходе УЗИ и указывает на длину тела от макушки до пят. Небольшие погрешности вычислений допускаются, так как малыш находится в согнутом состоянии с поджатыми к животу ножками.
Как выглядит ребенок на 36 неделе беременности?
Плод на 36 неделе беременности имеет окончательно оформившуюся внешность. Изменения на данном сроке практически не происходят. На лице заметно округляются щеки, как у всех новорожденных. Кожные покровы уже гладкие, мелкие складки отсутствуют. Первородной смазки становится меньше. Вместе с ней уменьшается и объем околоплодных вод.
Надбровные дуги хорошо просматриваются, на их поверхности имеются волоски (бровки). Реснички также присутствуют. Голова густо покрыта волосами небольшой длины, они уже пигментированы (на цветном УЗИ можно определить, какой цвет волос у малыша). Хрящи, образующие ушные раковины, становятся плотнее, внешне ухо выглядит, как у взрослого, только имеет меньший размер.
36 неделя беременности – развитие плода
Когда беременность 36 недель, развитие плода идет уже не такими быстрыми темпами. Однако процесс к этому сроку еще не заканчивается. Происходит развитие сосательного рефлекса. На снимках УЗИ отчётливо видно, как плод постоянно сосет свой большой пальчик. При этом будущий ребенок уже способен определять вкусовые оттенки поступающей из материнского организма пищи.
К другим особенностям развития малыша относят:
- Способность реагировать на внешние раздражители. Заслышав голос мамы, малыш начинает активно вертеть головой, увеличивается и частота его сердечных сокращений (до 140 ударов в минуту).
- Активно протекают процессы кровообращения и теплообмена.
- Печень непрерывно накапливает железо.
- Сформированы наружные половые органы: у девочек малые половые губы прикрыты большими, у мальчиков четко обозначены яички.
Шевеления на 36 неделе беременности
Двигательная активность плода на поздних сроках гестации снижается. Связано это с уменьшением свободного пространства в матке и увеличением размеров плода. Ребенок в 36 недель уже занял положение головой вниз, поэтому при движении его ножек мама ощущает шевеления в верхней части живота, а при движении ручек – внизу. Нередко это сопровождается болезненными ощущениями для будущей мамы.
Важное значение, как и на протяжении всего периода беременности, имеет количество совершаемых малышом движений. В норме мама должна насчитывать не меньше 10 эпизодов за 12 часов. Снижение или увеличение числа шевелений – признак возможной патологии
Однако, когда идет уже 36 неделя беременности, усиление двигательной активности ребенка оценивается врачами как признак скорых родов
Снижение или увеличение числа шевелений – признак возможной патологии. Однако, когда идет уже 36 неделя беременности, усиление двигательной активности ребенка оценивается врачами как признак скорых родов.
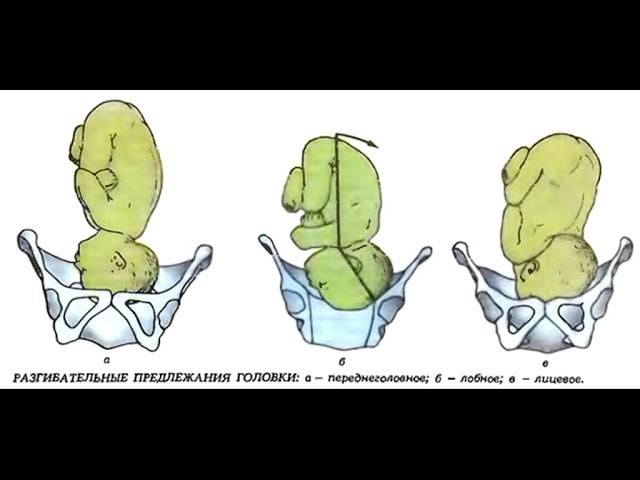
Положение плода на 36 неделе
Плод 36 недель в норме должен располагаться головой вниз. Этот правильный тип предлежания именуют головным. Непосредственно в таком положении должно начинаться продвижение малыша по родовым путям. Однако на практике это не всегда так. Зачастую при проведении третьего скрининга врачи фиксируют ножное или ягодичное предлежание. В таком случае принимается решение о планировании кесарева сечения. Это значительно снижает риски родовых травм и осложнения родов.
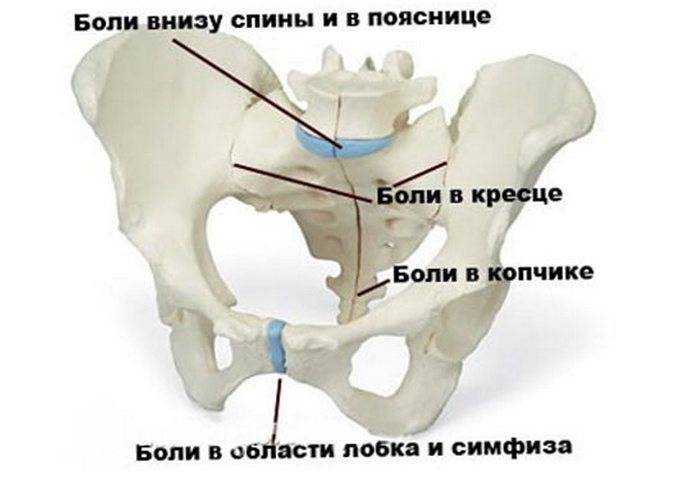
Лечение при болях в области лобковой кости
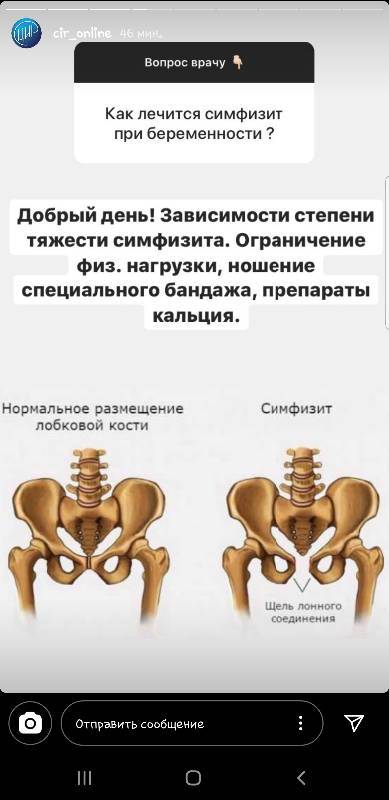
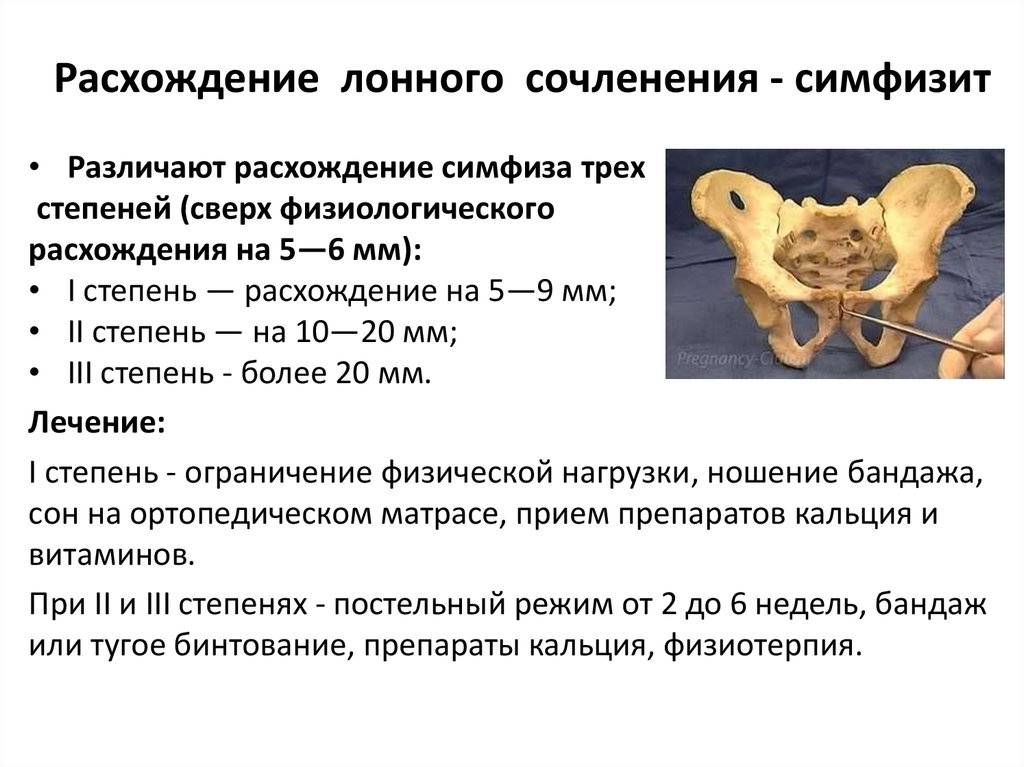
Лечение как таковое не проводят, после родов связки приобретают своё первичное состояние. Можно лишь на время уменьшить боль, приняв 1-2 таблетки Но-шпы или растерев область над лобком раствором Меновазина. А если есть отек лобка из-за имеющегося воспалительного процесса, то назначаются ещё и препараты типа Хондроксид гель или Беталгон мазь (наносить средства необходимо над пораженной областью). А для пополнения запасов кальция назначается Кальций D3-Никомед или его аналоги.
К третьему триместру рекомендуется даже снизить потребление продуктов, богатых кальцием, и прекратить приём «таблетированного» кальция, чтобы роды прошли без возможных осложнений.
Также при симфизите необходимо свести к минимуму такую двигательную активность, как подъем по лестнице, длительное хождение и пр.
Сидеть более 1 часа в одном положении и забрасывать ногу на ногу при сидении тоже не рекомендуется.
Стоять же необходимо твёрдо на обеих ногах, а не переносить весь вес на одну ногу.
При переворотах в постели необходимо поворачивать сперва верхнюю часть туловища, а потом сам таз.
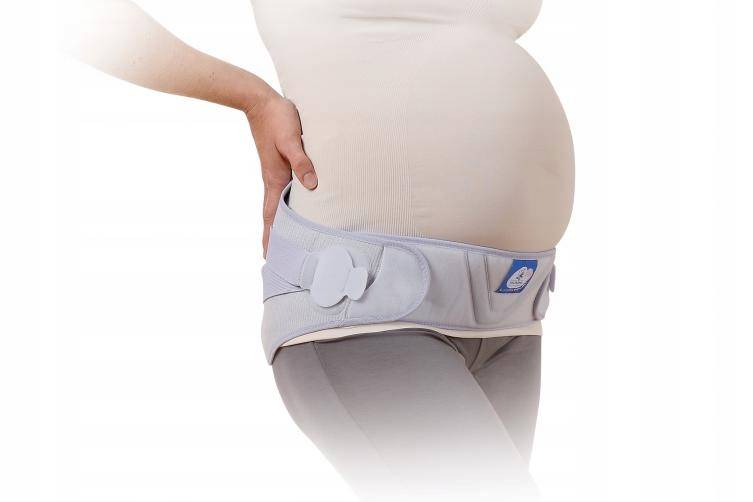
Ортопед/хирург/травматолог может прописать ношение специального тазового бандажа и выполнение комплекса специальных упражнений, которые способны укрепить связки и повысить тонус тазовых мышц, что уменьшит болевые ощущения при симфизите.
Тазовый бандаж фиксирует тазовое кольцо, не давая возможности лобковым костям смещаться и тем самым причинять боль.
На последних месяцах беременности или после родов может назначаться приём антибиотиков и УФ-облучение области лобка (тот же солярий) для снятия воспаления симфиза. Если воспаления нет, то просто носят беременность дальше и ждут родов.
Причины и признаки симфизита у беременных
Причины симфизита известны пока не все. Ученые постоянно дополняют перечень факторов, способствующих чрезмерному расхождению костей таза при беременности. В частности установлено, что вызвать нарушения структур симфиза могут следующие состояния:
- Недостаток кальция — главного элемента костной ткани;
- Избыточное производство релаксина при гормональных нарушениях.
- Наследственность — многие заболевания опорно-двигательного аппарата передаются п наследству.
- Недостаток коллагена — этот белок составляет основу связок и хрящей.
Неблагоприятные факторы, усиливающие предрасположенность к симфизиту
- осложнения предыдущих родов;
- крупный плод (от 4 кг);
- недостаточная физическая активность до беременности;
- врожденные патологии таза;
- переношенная беременность;
- многочисленные роды.
Причины фурункула
Причиной фурункула выступает бактериальная инфекция. Чаще всего – золотой стафилококк. Бактерии попадают в волосяной фолликул, вызывая воспаление. Проникновение инфекции облегчается при наличии повреждений кожи, в том числе:
- потертости, царапины, ссадины. У мужчин образованию фурункулов на лице могут предшествовать порезы при бритье;
- расчесы при дерматологических заболеваниях;
- нарушения защитных свойств кожи при длительном контакте с жидкостью. Поэтому повышенная потливость является фактором, повышающим риск возникновения фурункула. Также фурункулы могут возникать внутри слухового прохода или в носу, при этом провоцирующим фактором является длительное воздействие на кожу слизистых или гнойных выделений при заболеваниях, – соответственно, отите (воспалении уха) или рините (воспаления слизистой носа);
- постоянное загрязнение кожи, в том числе связанное с профессиональной деятельностью (при контакте кожи со смазочными маслами, цементной, угольной или известковой пылью и т.п.).
В обычных условиях защитная система организма препятствует развитию воспаления. Однако если иммунитет ослаблен, риск образования фурункулов возрастает. В случае множественных фурункулов (фурункулёза) фактор снижения иммунитета присутствует практически всегда. Образованию фурункулов способствуют:
- хронические инфекционные заболевания (туберкулёз, гепатит, синусит, тонзиллит, бронхит, пиелонефрит);
- ВИЧ;
- переохлаждение или, наоборот, перегревание. Переохлаждение часто становится фактором, провоцирующим образование фурункулов у подростков;
- неправильное питание (истощение организма, гиповитаминоз);
- заболевания, проявляющиеся в виде метаболических патологий (сахарный диабет, эндокринные нарушения);
- лечение препаратами, подавляющими иммунную систему (используются при лечении онкологических заболеваний и в некоторых других случаях);
- хроническое переутомление;
- стресс.
37 неделя беременности: что происходит с малышом
Ребёнок на 37 неделе беременности внешне выглядит так же, как и новорождённый кроха. Его кожа приобрела уже розовый цвет, в местах сгиба конечностей, а также в области ягодиц на ней образовались перетяжки, которые в норме есть у каждого малыша после рождения. Если провести УЗИ на этой неделе, можно увидеть пухлые щёчки. Индивидуальность развития каждого ребёнка можно увидеть по наличию волос на голове. Какие-то детки рождаются с шевелюрой, а некоторые и после рождения остаются лысыми. В норме у крохи к этому сроку хрящи ушных раковин становятся более плотными по своей структуре, что свидетельствует о готовности малыша появиться на свет в ближайшее время.
Все системы уже созрели, часть из них уже функционирует. Центральная нервная система осуществляет контроль деятельности каждого органа и обеспечивает регуляцию с помощью своих «помощников». Одним из них является эндокринная система, в которую входят органы, продуцирующие разные гормоны. Благодаря этим веществам в организме поддерживается гомеостаз (постоянство внутренней среды). Помимо эндокринной активно работает и иммунная система, вырабатывая большое разнообразие клеток, благодаря которым будет сформирован иммунный статус маленького человечка. Правда до полугода малыш будет получать антитела с молоком мамы, что будет защищать его от возбудителей различных заболеваний.
Костная ткань, как мышечная и жировая, развивалась на протяжении всей беременности. Кости скелета становились крепче с каждой последующей неделей, а вот косточки черепа и на этой неделе сохраняют свою подвижность
Это важно для дальнейшего прохождения малыша через родовые пути. И пусть его головка яйцеобразной формы после рождения не пугает вас
Вскоре после этого кости займут нормальное положение, и швы между ними затвердеют.
Плод на тридцать седьмой неделе
Плод на 37 неделе беременности продолжает накапливать и использовать необходимые ему вещества, которые он получает от материнского организма через пуповину. Так, железо участвует в формировании эритроцитов, входя в состав гемоглобина
Именно поэтому важно, чтобы в рационе беременной было достаточно продуктов, богатых железом
Вес плода на 37 неделе беременности может достигать 2900 г, но чем ближе к родам, тем больше разница в массе тела у разных малышей. Поэтому вам не стоит переживать, если вес вашего ребёночка отличается от данного значения. Рост малыша на этой неделе равен 50 см.
37 неделя беременности двойней
Главное отличие от одноплодной беременности заключается в том, что двойняшки имеют меньший рост и вес. На 37 неделе эти показатели, соответственно, равны 47 см и 2660 г. Также вполне вероятно, что беременная станет мамой в ближайшее время, ведь до 40 недель мало кто доходит с двойней.
Роды на 37 неделе беременности
По завершении этой недели роды перестанут считаться преждевременными, ведь малыш уже будет готов появиться на свет. Поэтому постарайтесь быть максимально осторожными на этой неделе. Но даже если вы родите в ближайшие дни, у ребёнка будут все шансы вырасти абсолютно здоровым. Считается, что вполне возможны роды в 37 недель у повторнородящих. Если вы ждёте уже не первого малыша, будьте внимательны к тому, что происходит в вашем организме, и настройтесь на то, что в любой момент вы можете отправиться в родильный дом.
Изменения в организме будущей мамы
Что могло измениться за последнюю неделю? К примеру, у вас мог опуститься живот. Обычно это происходит приблизительно с 36 по 38 неделю, но бывает и такое, что он и вовсе не опускается. Если же ваш животик опустился, вы почувствовали облегчение, имея возможность вдохнуть воздух полной грудью. Одышка тоже может быть забыта, изжога перестанет вас мучить. Но в то же время теперь давление на мочевой пузырь стало ещё больше, а это значит, что в туалет вы будете ходить чаще.
37 неделя беременности: живот
Когда тянет живот на 37 неделе беременности, любая женщина может начать переживать, особенно если ей предстоит рожать в первый раз. А вдруг это предвещает ближайшие роды? Попробуем разобраться с причинами таких ощущений.
Когда беременная ходит довольно-таки долго, будь это поход по магазинам или же просто пешая прогулка, живот может тянуть из-за того, что напрягаются мышцы матки. У некоторых женщин такие ощущения даже могут быть немного болезненными. Если у вас такое произошло, поищите возможность где-нибудь присесть, чтобы матка расслабилась.
Физическая терапия
В рамках терапии ДЛС
возможно использоваться следующие устройства:
Костыли с опорой под локоть.
Устройства поддержки таза:Пояснично-тазовый бандаж (бандаж должен быть расположен строго краниально по отношению к большому вертелу бедренной кости
В исследовании не рекомендуется использовать пояснично-тазовый бандаж в качестве монотерапии, поскольку стабильность поясничной области должна быть достигнута за счет правильного двигательного контроля и координации).
Рецептурные обезболивающие (прием НПВС во время беременности – с осторожностью). В очень тяжелых случаях – инвалидная коляска .
Планирование родов
- Женщинам с ДЛС следует рожать в вертикальном положении со слегка разведенными ногами.
- Величина промежутка между лобковыми костями никогда не должна превышать максимальную, поэтому пациенткам советуют носить специальные ленты на обеих ногах.
- Во время родов не следует упираться ногами в бедра акушерки, ставить подставки для ног, а также использовать хирургические щипцы, поскольку они могут еще больше растянуть связки.
- Во время схваток и родов ноги должны быть минимально разведены.
Профилактика
- Информирование пациентки:
- о ее болезни, а также о связи заболевания с требуемой и допустимой нагрузкой;
- о необходимости отдыха;
- для снижения страха;
- для мотивации пациентки к активному включению в лечебный процесс;
- советы для повседневной жизни (выполнять домашние дела по возможности сидя, спать с подушкой между ног, держать ноги согнутыми, чтобы встать/слезть с кровати).
- Поддержка спины:
- Пациентке следует избегать виды деятельности, создающие чрезмерную нагрузку на таз (приседания, интенсивные тренировки, длительное положение стоя, подъем и ношение тяжестей, перешагивания через вещи, скручивающие движения, уборка с использованием пылесоса и упражнения на растяжку).
- Пояснично-тазовый бандаж в сочетании с информированием более эффективен, нежели выполнение упражнений в сочетании с информированием или только информирование. Женщинам следует снимать бандаж только во время сна.
Аэробные упражнения
- Энергичная ходьба средней интенсивности, которая определяется как 64 — 76% от максимальной частоты сердечных сокращений, либо 3 раза в неделю по 25 минут.
- Упражнения на растяжку следующих мышц: хамстринги, внутренняя и боковая поверхность бедра, квадрицепс и мышцы спины. Выполнять следуем 3 раза в неделю по 2 раза в день. Длительность каждого упражнения – от 10 до 20 секунд.
Укрепляющие упражнения
Пациентки выполняли следующие упражнения: наклон туловища вперед, «кошка», диагональные скручивания, сгибание верхней части тела, подъем ног из коленно-локтевого положения (с параллельным выполнением упражнений Кегеля и контролем наклона таза).
Выполняются упражнения 3 раза в неделю (2 подхода по 3-5 повторений на каждую сторону).
Длительность каждого упражнения – от 3 до 10 секунд.
Упражнения для мышц малого таза . (Упражнения при нестабильности поясничного отдела позвоночника)
На ранних сроках беременности: для снижения риска развития дисфункции лонного сочленения:
Упражнения для глубоких мышц живота: для увеличения стабильности кора и предотвращения развития болей в области таза или спины у женщин во время беременности
Начинать следует с небольшого числа повторений, плавно увеличивая время мышечного сокращения
Особое внимание следует уделить поперечной мышце живота – важной мышце, при сокращении которой происходит синергическая активация тазовой диафрагмы
Упражнения на стабилизацию
- Упражнения помогают лучше включать мышцы тазовой области, благодаря чему улучшается двигательный контроль и стабильность данного региона.
- Прежде всего: сокращение поперечной мышцы живота.
- Специальная тренировка глубоких мышц: к примеру, сокращение поперечной мышцы живота с одновременной активацией многораздельных мышц поясницы в пояснично-крестцовой области.
- Тренировка поверхностных глобальных мышц.
- Упражнения, способствующие улучшению кровоснабжения мышц-ротаторов бедра.
- Много повторений с небольшими усилиями и ограниченной амплитудой движения.
- Положение — лежа на боку с подушкой между ног, либо сидя без опоры для ног.
Другие методы лечения
- Иглоукалывание.
- Чрескожная электронейростимуляция.
- Прикладывание холода.
- Использование тепла.
- Массаж.
Эффективность перечисленных методов пока не доказана. Определенную пользу может принести обращение к хиропрактику, а также беседа с практикующим специалистом в области реабилитации.
Описание
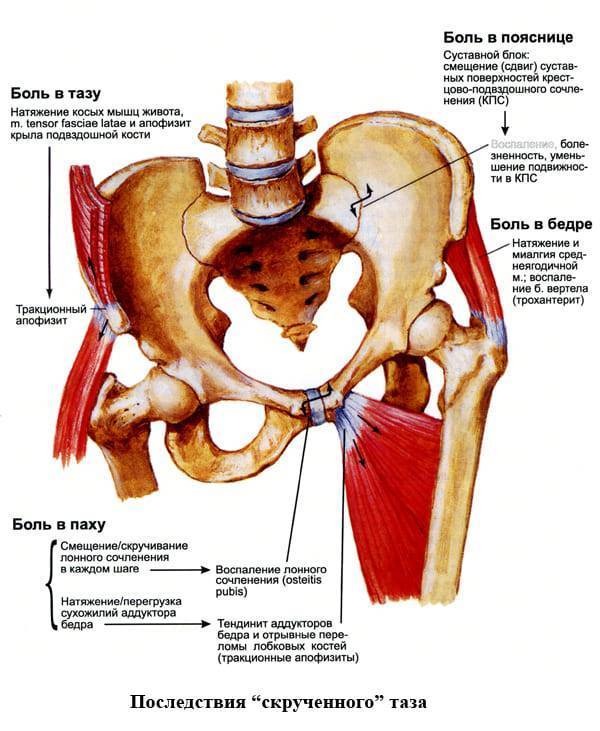
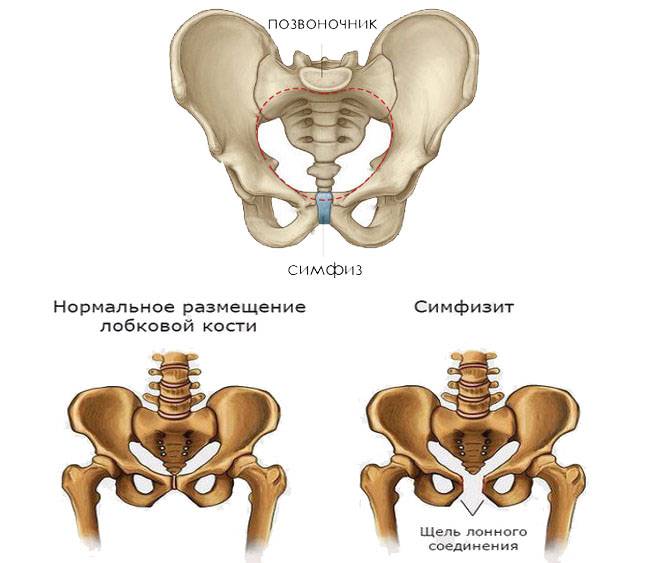
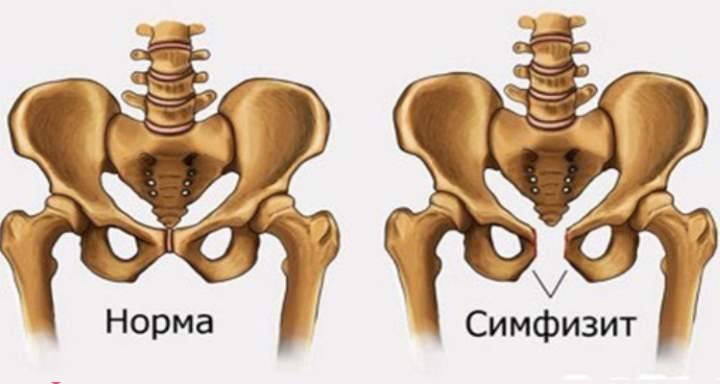
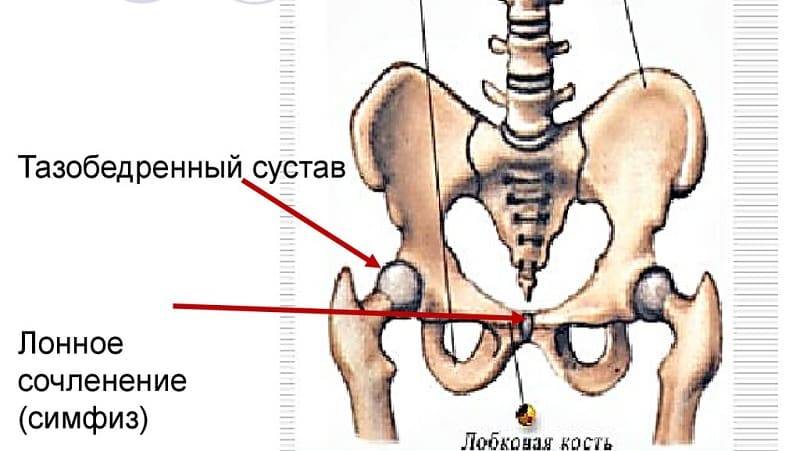
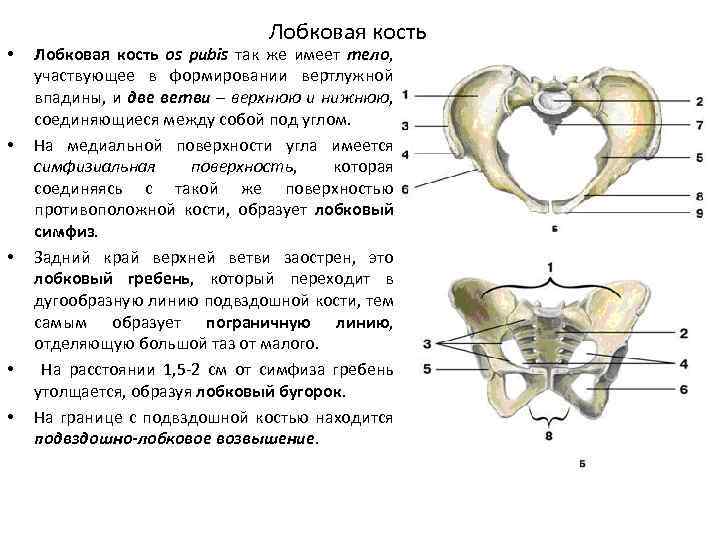
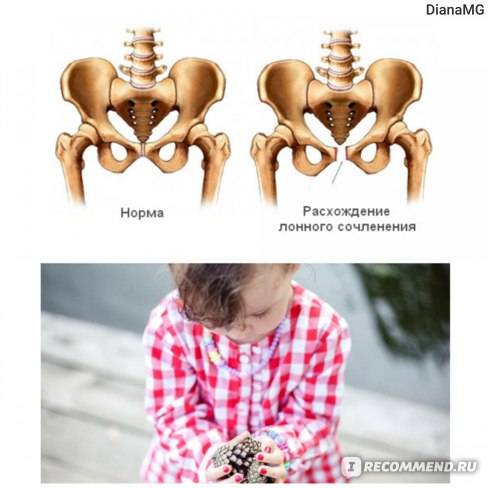
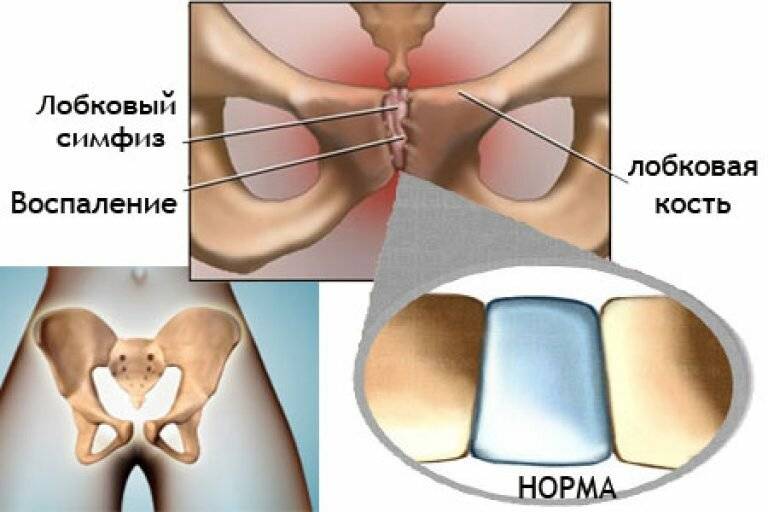
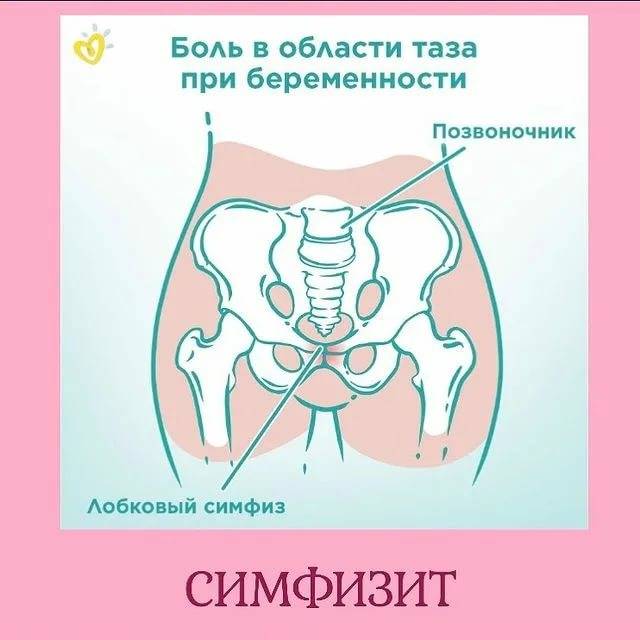
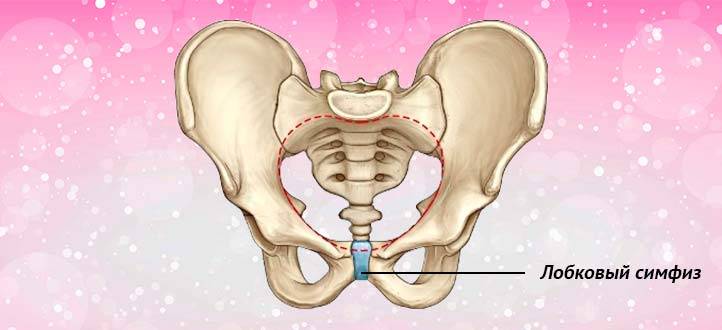
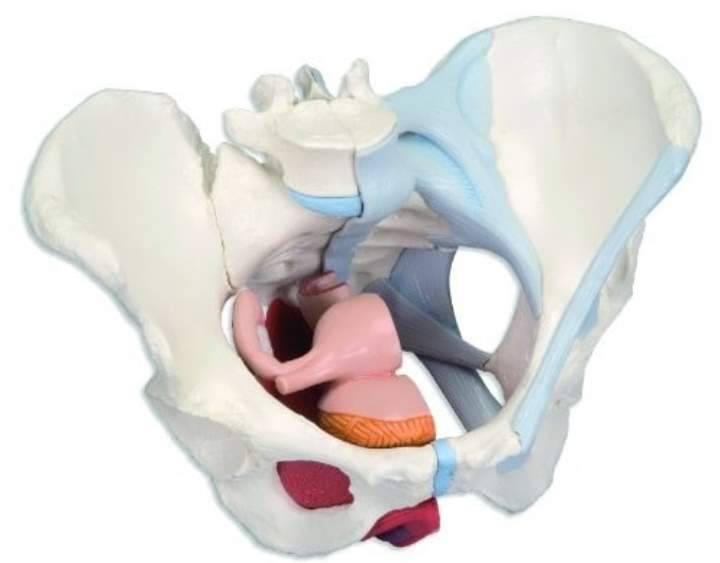
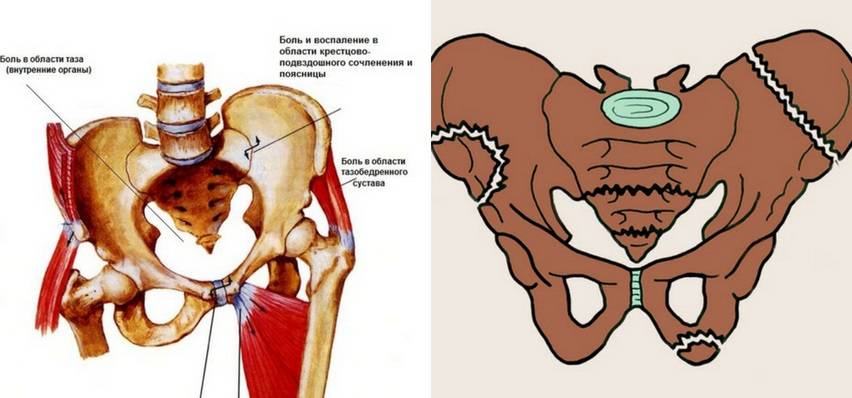
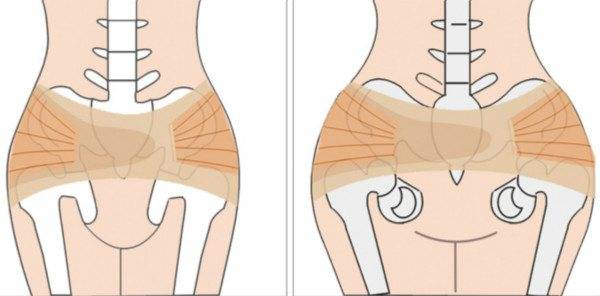
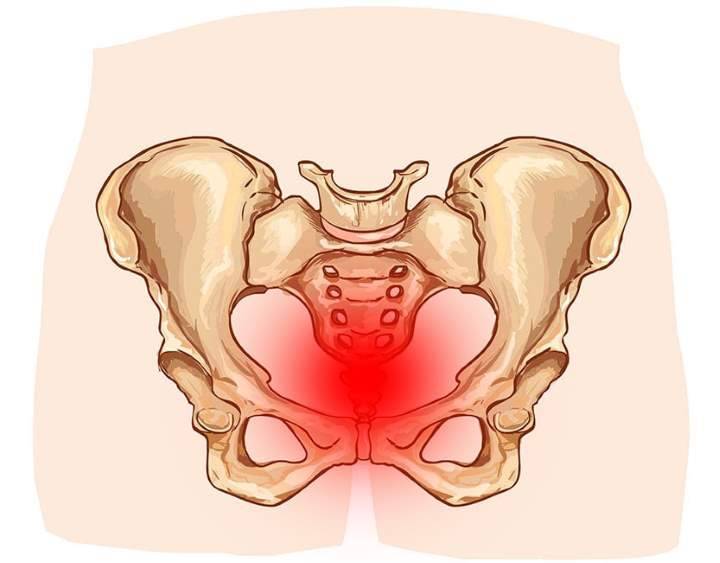
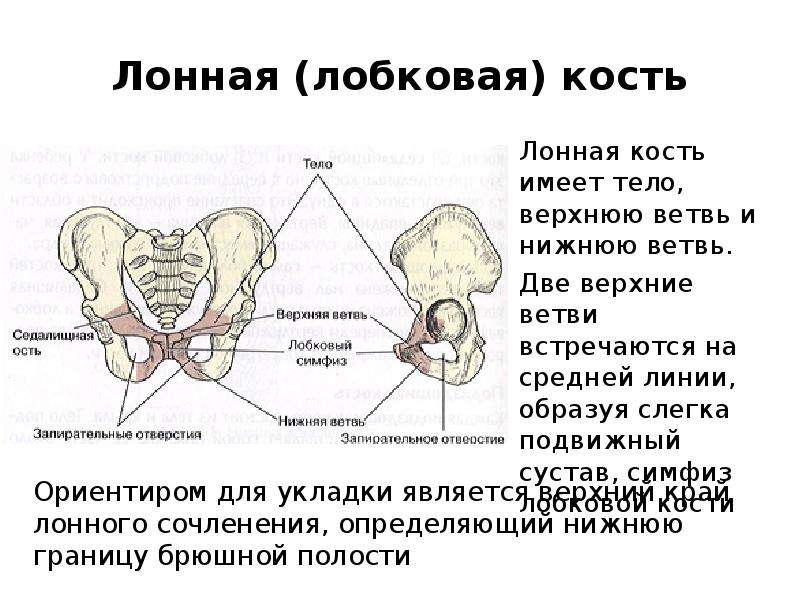
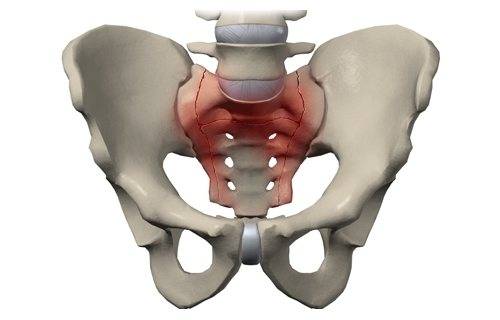
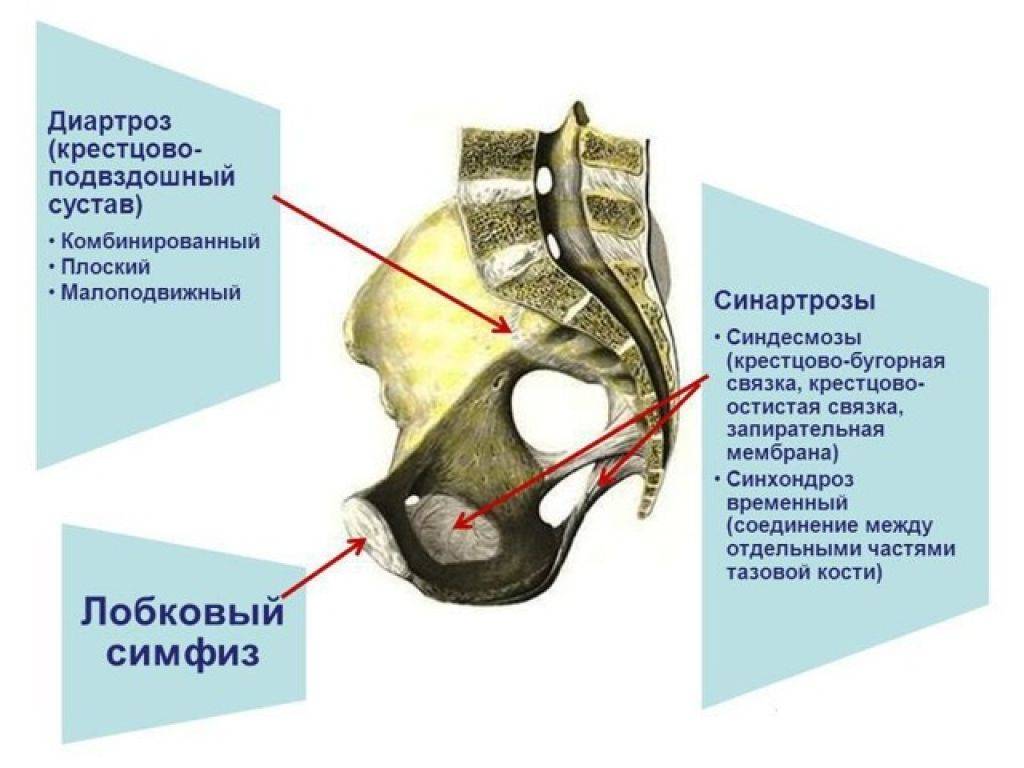
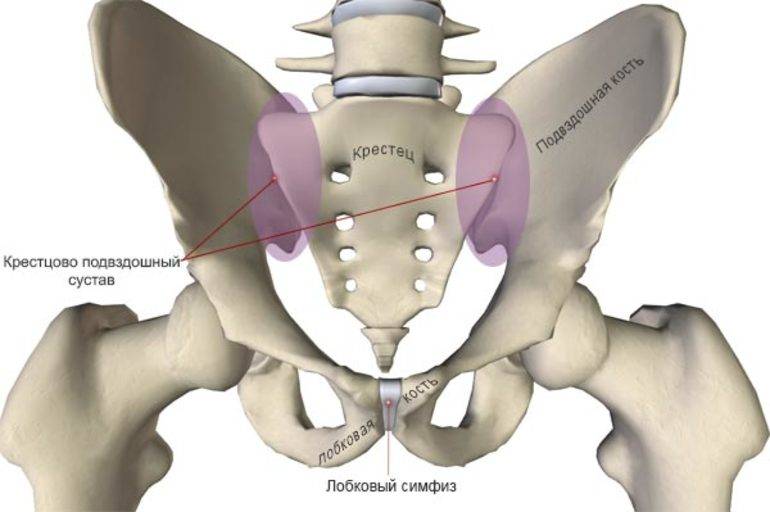
Симфизит – это воспалительное поражение лонного симфиза, сопровождающееся расхождением лобковых костей.
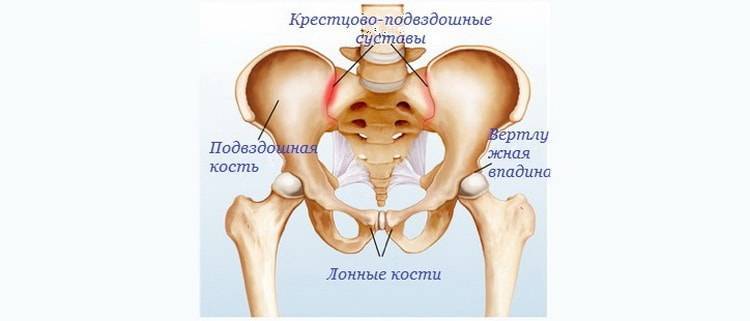
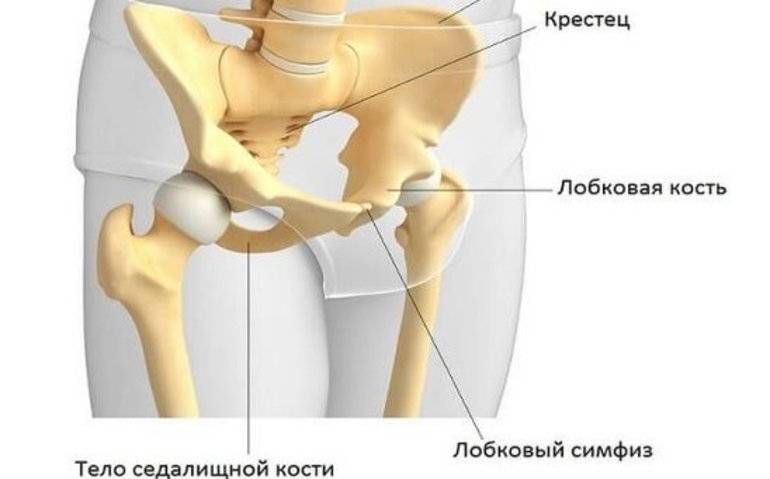
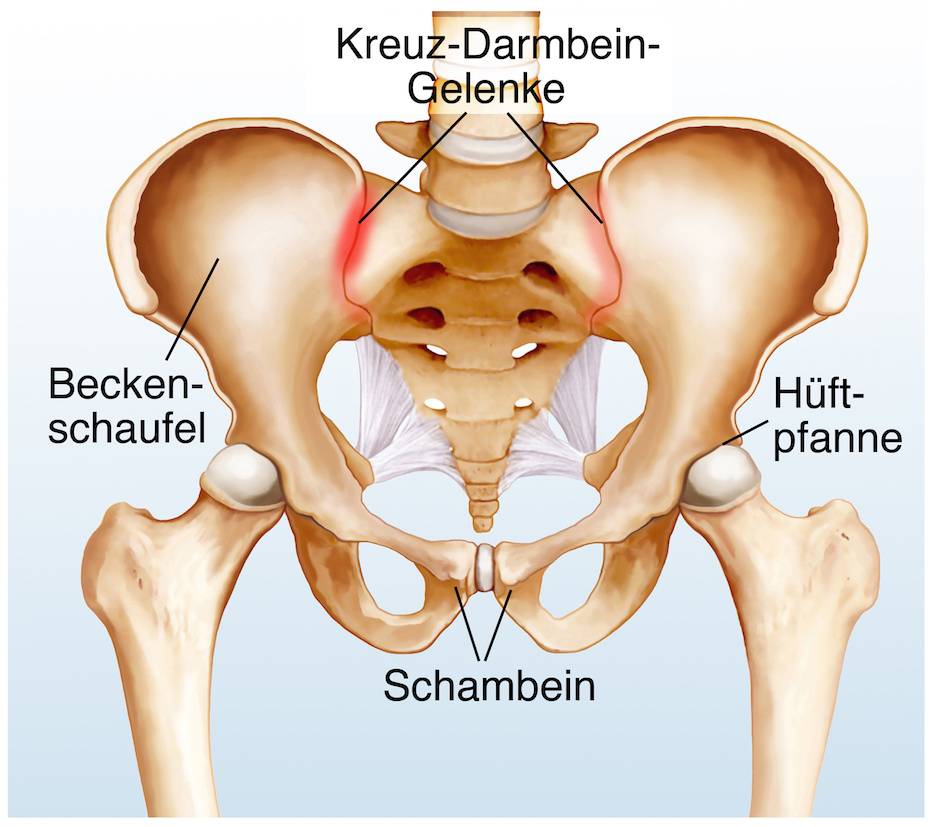
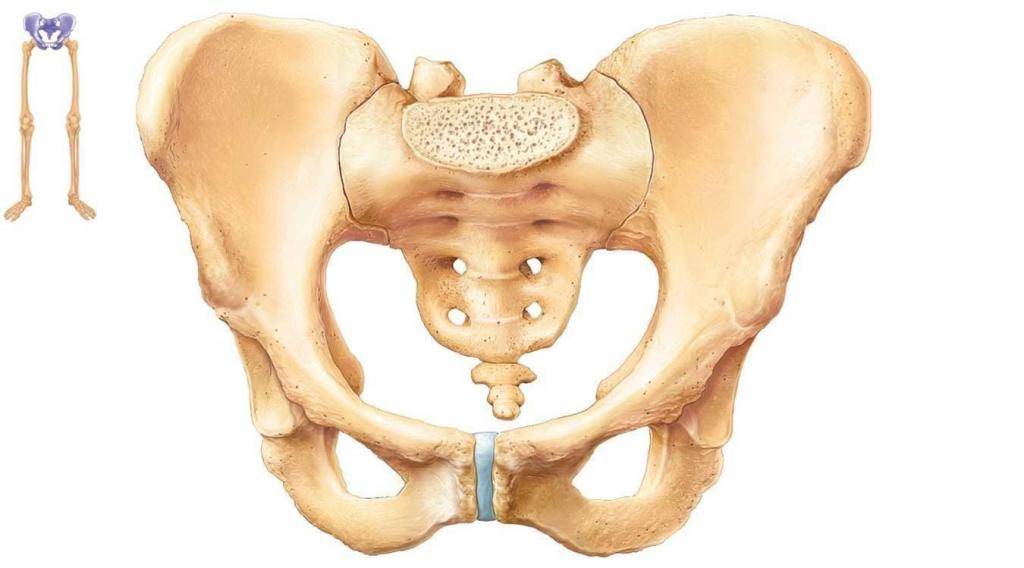
Таз женщины имеет вид кольца, которое состоит из восьми частей (копчик, крестец, две седалищные кости, две лонные кости и две тазовые кости). Внизу живота, в его средней части располагаются две лонные кости, которые соединяются между собой фиброзной тканью (симфиз). В ходе беременности данная ткань становится гораздо мягче. Это необходимо для того, чтобы роды проходили нормально и не возникало сложностей при прохождении ребенка по родовым путям. Однако в некоторых случаях соединительная ткань может слишком растянуться и привести к патологической подвижности лонных костей, что сопровождается воспалительной реакцией. Это неприятная, но достаточно распространенная патология. Согласно статистике, симфизит у женщин возникает в 50% случаев при вынашивании беременности. Как правило, первые симптомы появляются на 7 – 8 месяце беременности, однако в тяжелых случаях они могут появиться и на 4 – 5 месяце.
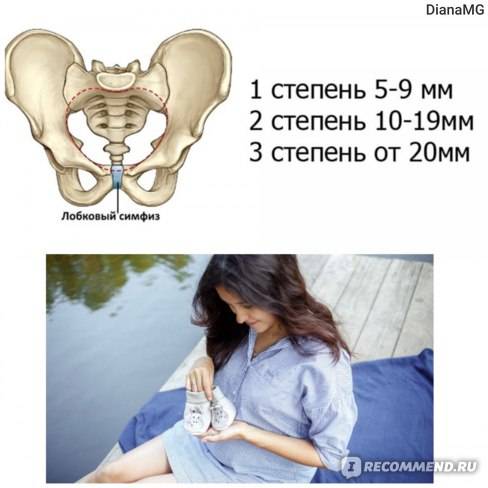
Выделяют 3 степени тяжести симфизита:
- 1 степень, при которой кости лонного сочленения расходятся на 0,5 – 0,9 см;
- 2 степень характеризуется расхождением симфиза на 1,0 – 1,9 см;
- 3 степень, при которой расстояние между лобковыми костями составляет свыше 2,0 см.
На данный момент не удалось выяснить точные причины развития симфизита. Однако существуют две теории, которые объясняют, почему у женщин возникает сильное расхождение лобковых костей и почему в этой области развивается воспалительный процесс:
- дефицит кальция в организме (во время беременности женщина должна употреблять не меньше 1000 мг данного минерала в сутки);
- высокий уровень релаксина в организме (гормона, выделяемого женскими половыми железами и плацентой, приводящего к ослаблению связок).
Среди факторов, увеличивающих риск развития симфизита можно отметить:
- генетические патологии костной и соединительной тканей, а также суставов;
- нарушение выработки коллагена;
- малоподвижный образ жизни;
- многочисленные роды или повторные роды, которые состоялись спустя небольшой промежуток времени после предыдущих;
- травмы таза в анамнезе (часто выявляются у людей, занимающихся спортом);
- большая масса плода (более 4 кг);
- симфизит при предыдущих беременностях;
- большой набор массы тела во время беременности.
Нередко симфизит передается по наследству. Если у матери женщины была данная патология, то у дочки, скорее всего, она также появится в будущем.
Прогноз симфизита зависит от степени выраженности процесса и клинических проявлений. Если обнаружить заболевание на ранней стадии, то прогноз достаточно благоприятный. В случае диагностирования 2 и 3 степени симфизита, прогноз менее благоприятный, так как лечение занимает достаточно длительный промежуток времени. При отсутствии лечения последствия симфизита могут быть достаточно серьезными. К таким можно отнести разрыв лонного сочленения, в результате чего возникает невозможность ходить, стоять или просто поднимать ноги. Во избежание осложнений симфизита рекомендуется своевременно обратиться за помощью к врачу-акушеру.
Оценка эффективности лечения на МРТ тазобедренного сустава
После пройденных восстановительных манипуляций важно провести повторную диагностику, позволяющую проконтролировать корректность назначенного лечебного курса. Лучшим способом сравнения скорости регенерации тканей служит МРТ
При наличии снимков ранее проведенного исследования функциональный диагност сравнивает стадийность заболевания, выявляет отсутствие или наличие рецидивов (опухоли или инфекции, поражающие таз), миграцию метастаз.
После оперативного вмешательства исследуется состав жидкости в суставных полостях, степень восстановления волокон. В некоторых случаях (при раковом поражении кости) приходится удалять шарнирную часть бедра и заменять ее протезом. Имплантационным материалом служит металлический сплав, поэтому сканирование посредством МРТ тазобедренного сустава получает противопоказание. Альтернативой служит такое же информативное обследование, как компьютерное сканирование.
Провести аппаратное исследование можно в специализированных диагностических центрах, содержащих кабинеты томографии. Выбрать ближайшее медучреждение можно на сайте «Единого центра записи» Москвы. Расширенный списочный состав клиник упрощает сравнение по рейтингам, адресам расположения, ценам на услуги. Отмечайте лучшие предложения и записывайтесь на диагностику через сервис. Это откроет доступ к дополнительным скидкам на выбранный вид томографии.
Диагностика
Как и при любых
дисфункциях, важно провести раннюю диагностику, чтобы она не превратилась в
долгосрочную проблему. Обычно диагноз ставят на основании симптомов, но на
самом деле визуализация — единственный способ достоверно диагностировать дисфункцию
лонного сочленения
Для подтверждения расхождения лобкового симфиза
используются МРТ, рентгенограмма, КТ или УЗИ. Хотя радиография не рассматривается
в качестве метода выбора из-за опасности воздействия на плод ионизирующего
излучения. Наиболее подходящим методом с превосходным пространственным
разрешением является МРТ, которая также позволяет избежать ионизирующее
излучение.
Другие методы,
которые могут помочь в диагностике и наблюдении — трансвагинальная или
трансперинальная ультразвуковая диагностика с использованием датчиков высокого
разрешения. С помощью такого метода как УЗИ возможно измерить межлобковую
полость. Это также может быть следствием диастаза лобкового симфиза после
родов.
Межлобковое расстояние в основном измеряют электронными калиперами
Также важно знать, что УЗИ позволяет измерить межлобковое пространство без ионизирующей радиации
Оценка исходов
Дисфункция лонного
сочленения описывается как набор признаков и симптомов дискомфорта и боли в области
таза. До сих пор нет единого, 100-процентного понимания, что именно вызывает
данной состояние. Поэтому не так просто изобрести какие-то еще критерии кроме
боли и нестабильности тазового пояса, которые могли бы показать разницу в
состоянии пациента в начале и конце терапии.
Впрочем, существуют исследования по разработке специальной шкалы для ДЛС. Необходимо провести больше исследований, связанных с оценкой исходов.
Осмотр
Важно провести
физикальное обследование, чтобы дифференцировать другие возможные причины симптомов, к примеру
– проблемы с поясничным отделом позвоночника или грыжу межпозвонкового диска. Вот
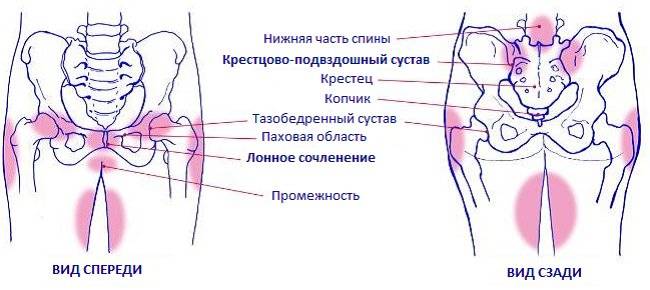
некоторые из методов обследования:. Пальпация:
Пальпация:
- Болезненность
лобкового симфиза. - Болезненность
крестцово-подвздошных суставов. - Крестцово-бугорная
связка. - Болезненность
следующих мышц: ягодичные, подвздошно-поясничная мыщца, грушевидная и паравертебральные
мышцы.
Провокационные тесты
(когда они оказываются положительными, это помогает установить ДЛС).
FABER-тест
Исследователь
фиксирует одну из передних верхних подвздошных остей. Пациентка, находящаяся в положении
лежа на спине, сгибает бедро и кладет стопу на противоположный коленный сустав,
при этом нога пассивно свисает кнаружи. Тест считается положительным, если есть
боль в крестцово-подвздошном сочленении
- Активное поднимание
выпрямленной ноги (ASLR) - Боль в симфизе при
стоянии на одной ноге. - Билатеральная
компрессия вертела бедренной кости.
Объем движений может быть снижен из-за боли. Особенно во время
латеральной ротации и абдукции.
Утиная походка может появиться из-за слабости средней
ягодичной мышцы, которая в норме выполняет функцию абдуктора.
Также заподозрить ДЛС
можно, если у пациентки возникает непрерывная боль во время следующих активностей:
- Ходьбы.
- Подъеме по лестнице.
- Повороте в кровати.
- Стоянии на одной ноге.
- Вставании со стула.
Существует ряд
тестов при боли в области симфиза во время беременности, которые обладают
высокой чувствительностью, специфичностью и надежностью (с коэффициентом каппы Коэна > 0.40).
- Пациент лежит, специалист пальпирует всю переднюю поверхность лобкового симфиза. Тест положительный, если в результате возникает боль, которая сохраняется более 5 секунд после окончания пальпации. (99% специфичность, 60% чувствительность и 0.89 коэффициент каппы Коэна).
- Симптом Тренделенбурга: При стоянии на одной ноге пациент не может сохранить положение таза в горизонтальной плоскости, поскольку противоположная ягодица опускается (в норме она должна подниматься) (99% специфичность, 60% чувствительность и 0.63 коэффициент каппы Коэна).
- FABER-тест (см. «пальпацию») (специфичность 99%, 40% чувствительность и 0.54 коэффициент каппы Коэна).