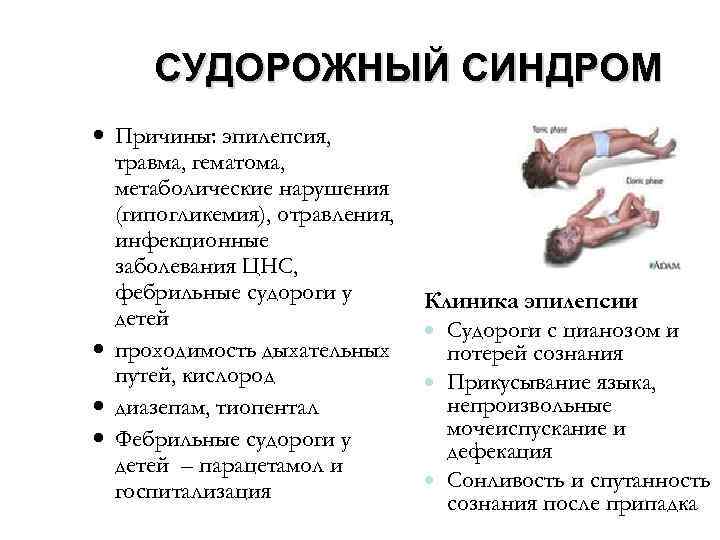
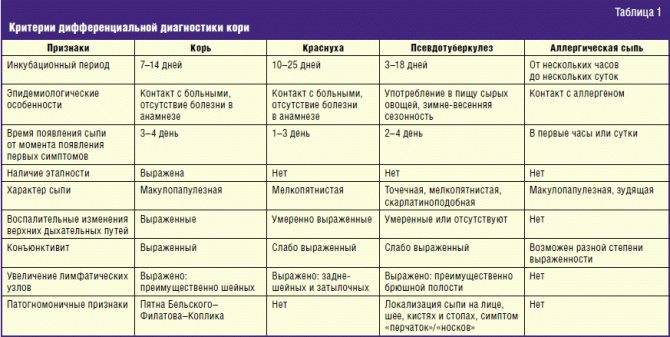
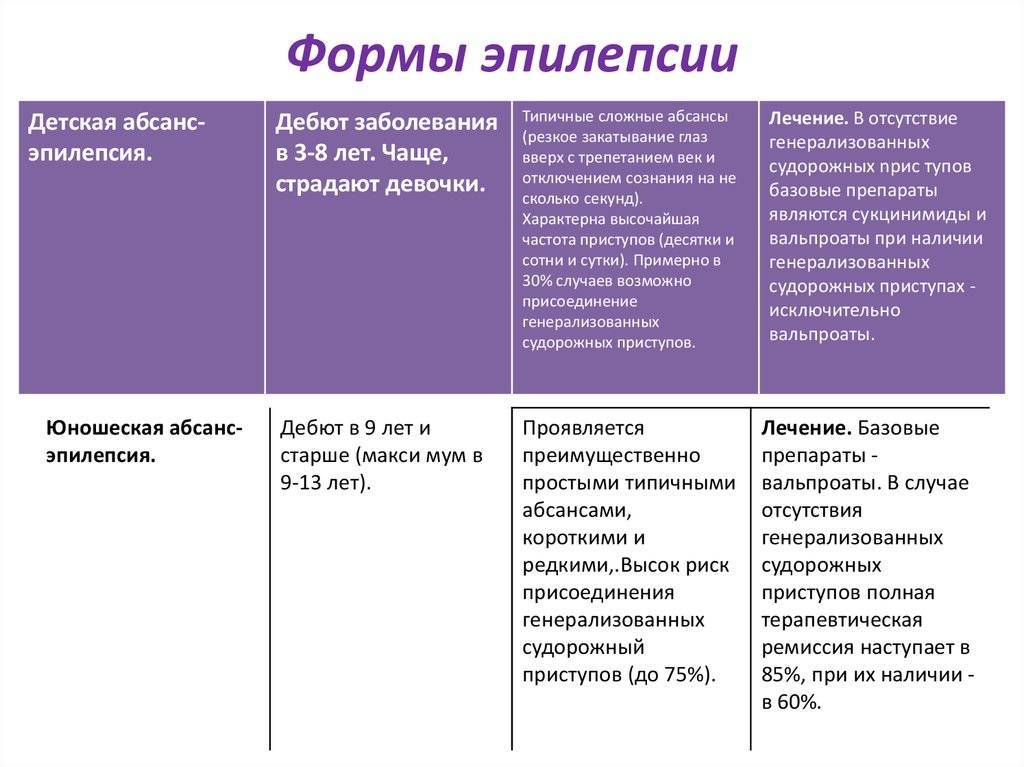
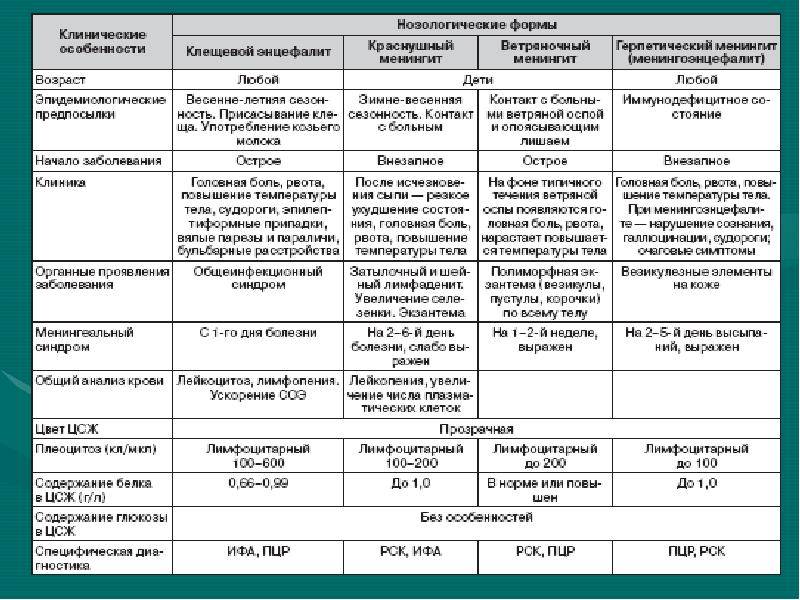
Лечение
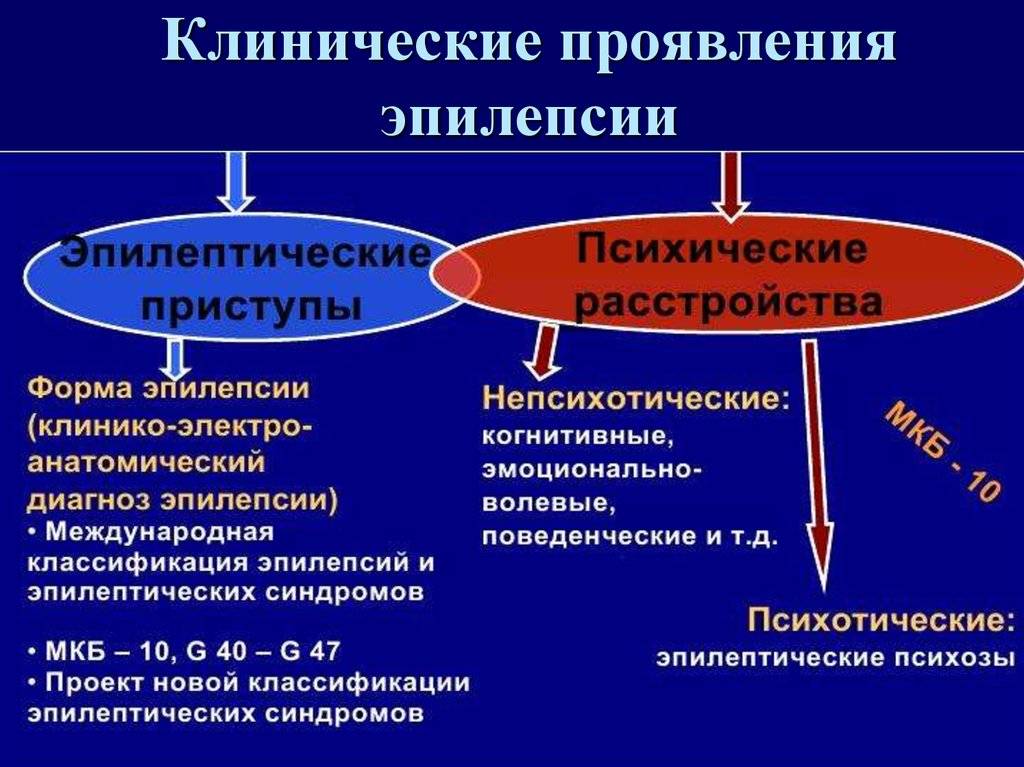
После тщательно проведенного обследования, постановки диагноза, выяснения всех сопутствующих факторов, детский врач не сможет точно ответить на вопрос: «излечима ли эпилепсия у ребенка или нет?». Так как устранить очаг, ее вызывающий, в мозгу невозможно. Но шансы на прекращение судорог, с учетом статистики, неплохие.
Неврологом назначается комплексное лечение, включающее в себя:
- медикаментозную противосудорожную терапию;
- оптимизацию режима дня;
- организацию специального питания;
- биорезонансную терапию;
- воздействие на головной мозг магнитным полем, вихревыми полями;
- ЛФК (лечебная физкультура).
- Антиконвульсанты – основа лечения эпилепсии у детей
Препараты и дозировка подбираются конкретно каждому пациенту. Так как из-за особенностей организма, предугадать выраженность действия тех или иных таблеток заранее невозможно.
В каждом конкретном случае, парадигма лечения избирается с учетом особенностей течения болезни и характеристик пациента.
Компьютерная и магнито-резонансная томография. (КТ и МРТ)
Эти методы исследования относятся к так называемым нейровизуализирующим методам, то есть результатом исследования является изображение структур нервной системы.
Различия между этими методами существенны не столько для пациента сколько для врача, назначающего это исследования: если КТ для сбора информации использует рентгеновское излучение (лучше визуализируются плотные структуры: кости, сосуды), то МРТ использует переменное магнитное поле (лучше визуализируются более рыхлые структуры – паренхима головного мозга и т.п.). Если ЭЭГ как метод позволяет выявить нарушения функции головного мозга, то томография зачатую позволяет пролить свет на причину выявленных нарушений. Именно сочетание этих двух подходов – исследование функции и визуализация – позволило разработать современную эффективную стратегию в лечении эпилепсии.
При подготовке к исследованию следует учесть, что длительность исследования составляет около 20 минут, и при этом рбенку необходимо сохранять полную неподвижность. Для детей лежать неподвижно в томографе сложно еще и из-за громкого шума, которое издает работающее оборудование.
Для детей младшего возраста (до 3-х лет) томографию приходится выполнять под наркозом
Более старшим детям, поддающимся словесному контролю, родители заранее и по возможности в игровой форме должны постараться объяснить важность полной неподвижности в момент сканирования. Некоторые мамы специально за несколько дней до исследования приводят детей в отделение томографии посмотреть на аппарат, и послушать «молоточки», чтобы дать возможность ребенку привыкнуть к незнакомой обстановке
Специалисты ИДНЭ рекомендуют проводить данные исследования на клинических базах:
- РДКБ, Москва (профессор Алиханов А.А., запись по телефону – +7495 936-9371).
- Москва, ул. Опарина д.4; 8 (495) 531-4444, 8 (495) 438 76 47; oparina4.ru (ФГУ Научный центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова)
- ЛДЦ-МИБС, Санкт-Петербург; www.ldc.ru +7812 244 00 24, +7812 374 30 74
Патогенез фокальной эпилепсии
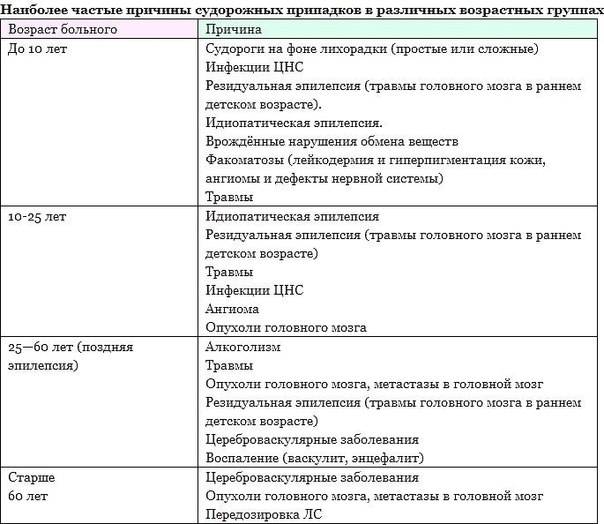
Причинами развития фокальной эпилепсии являются: пороки развития, которые затрагивают ограниченный участок головного мозга (артериовенозные мальформации головного мозга, фокальная корковая дисплазия, врождённые церебральные кисты и т. п.), черепно-мозговые травмы, инфекции (абсцесс головного мозга, энцефалит, нейросифилис, цистицеркоз), нарушения сосудистой системы (перенесенный геморрагический инсульт), метаболическая энцефалопатия, опухоли головного мозга. При ФЭ одними из этиологических факторов при сохранной морфологии нейронов и мозгового вещества в целом могут быть приобретенные и генетически обусловленные метаболические дефекты нейронов некоторой зоны коры больших полушарий.
Перинатальные поражения ЦНС являются ведущей причиной среди факторов возникновения фокальной эпилепсии. Такими поражениями являются: гипоксия плода, асфиксия новорожденного, внутричерепная родовая травма, внутриутробные инфекции. Появление фокального паталогического очага в детском возрасте может быть связано с нарушением созревания коры.
Патофизиологической основой ФЭ выступает эпилептогенный фокус, в котором выделяют несколько зон. Зона патологического повреждения соответствует участку морфологических изменений церебральной ткани, которую можно зафиксировать при помощи МРТ.
Первичная зона — это та часть мозговой коры, в которой генерируются эпи-разряды.
Симптоматогенная зона – это область коры, при возбуждении которой возникает эпилептический приступ. Ирритативная зона— это область, которая регистрируется на ЭЭГ в межприступный промежуток, и является источником эпилептического приступа.
Зона функционального дефицита — это участок, отвечающий за неврологические расстройства, которые сопутствуют эпиприступам.
Причины абсансной эпилепсии
На развитие абсансной эпилепсии оказывает влияние совокупность провоцирующих факторов. Под воздействием этих факторов возникает деструкция вещества мозга. К таким факторам можно отнести травмы до родов, во время родов, в постнатальном периоде и гипоксия. Одной из причин данного заболевания может стать наследственность. Так же было доказано, что гипогликемия, митохондриальные нарушения, а так же болезнь Альперса оказывают влияние на развитие эпилепсии. Происходит изменение параметров отдельных корковых нейронов, происходит формирование очага эпилептической активности. Клетки создают импульсы, которые вызывают припадки. Эти припадки имеют специфическую клиническую картину, которая различается в зависимости от того, где расположены эти клетки.
Классификация фокальной эпилепсии
Выделяют симптоматические, идиопатические и криптогенные формы фокальной эпилепсии. При симптоматической форме можно установить источник и причину появления патологии , а так же выявить морфологические изменения, которые фиксируются при томографических исследованиях.
Особенностью криптогенной ФЭ является то, что, не смотря на ее вторичный характер, ни один из существующих методов визуализации не способен выявить морфологические нарушения в структуре головного мозга.
Для идиопатической ФЭ не характерны типичные для данной группы патологий дефекты головного мозга. Субстратом для ее развития, как правило, выступает наследственная предрасположенность: генетически детерминированные каналопатии, дефекты мембран клеток ЦНС, дисгенезии коры больших полушарий. Прогноз при данном заболевании благоприятный, течение доброкачественное. Идиопатическая ФЭ включает: доброкачественную роландическую эпилепсию, детскую затылочную эпилепсию Гасто, синдром Панайотопулоса, доброкачественные затылочные эпилептические синдромы.
Что делать во время припадка?
Родители не сразу могут заметить приступы эпилепсии у ребенка, так как они возникают ночью. Приступы могут быть единичные и редкие, но как и любая форма эпилепсии, она нуждается в наблюдении врача-эпиептолога и невролога
Важно своевременно диагностировать роландическую эпилепсию. Если необходимо, начать лечение медикаментозно, что, конечно, назначается индивидуально в каждом случае
Также в более пристальном наблюдении нуждается доброкачественная роландическая эпилепсия, которая впервые проявила себя в раннем возрасте, так как возможно приступы будут учащаться из-за того, что нервные клетки еще незрелы.
Как проявляется роландическая эпилепсия?
Существует два вида приступов роландической эпилепсии:
- Простые парциальные припадки. Характеризуются непродолжительными судорогами одной половины лица, а так же односторонними короткими подергиваниями, обездвиживанием и онемением мышц глотки, гортани, губ и языка.
- Сложные парциальные припадки. Могут проявляться в виде моторных и вторично-генерализованных приступов. При моторных приступах происходят тонические судороги языка, глотки, сопровождающиеся повышенным отделением слюны и нарушением речи. При вторично-генерализованных приступах наблюдается переход в генерализованный судорожный приступ.
Рассмотрим характерные черты роландической эпилепсии у детей:
- Приступы эпилепсии возникают в ночное время суток. Чаще наблюдаются при пробуждении и засыпании ребенка;
- Приступ начинается с ощущения онемения, начинает пощипывать, покалывать в области глотки, языка, а затем в области десен. Дальше развивается сам приступ;
- Одним из более характерных проявлений простого припадка являются нестандартные звуки. Например: «бульканье в горле» или «хрюканье»;
- Продолжительность припадков может начинаться от 5-10 секунд и достигать 2-3 минут;
- Роландическая эпилепсия сложнее протекает у детей раннего возраста, и сопровождается более частыми припадками. Это связано с тем, что нервная система перестраивается и повышается выработка специфических веществ, которые начинают активируют передачу нервных импульсов. Со временем, по мере роста, припадки наблюдаются реже.
- Прогноз лечения роландической эпилепсии благоприятный. Кроме тяжелой злокачественной формы, всегда заканчивается самопроизвольной ремиссией.
Диагностика данного вида эпилепсии начинается с жалоб пациента, осмотра. Затем проводятся специфические тесты и электроэнцефалография.
ЭЭГ (электроэнцефалография) является одним из главных методов диагностики данного вида эпилепсии. Обнаруживается наличием высокоамплитудных пиков, а так же волн в центральных височных отделениях головного мозга (так называемый «роландический комплекс»). Эти волны локализуются на той стороне, которая является противоположной судорожному приступу.
Сложность диагностики может возникнуть из-за наступления приступов в ночное время. Например, если проведенное в дневное время ЭЭГ нормальное, но приступы сохраняются, то следует дополнительно провести полисомнографию. Полисомнография – это ЭЭГ, проведенное в ночное время.
Так же, при необходимости, для полной диагностики с другими неврологическими заболеваниями проводится КТ и МРТ (компьютерная томография и магниторезонансная томография).
Лечение эпилепсии у детей и подростков – особый подход
Диагностика эпилепсии у детей, лечение и дальнейший прогноз требуют комплексного подхода в зависимости от симптоматики и типа патологии. Компания «Медицинский Союз» предлагает обследование и терапию в лучших клиниках России, что значительно повышает шансы на успех. Клиники имеют прекрасно оснащенную диагностическую базу и высококвалифицированных медицинских сотрудников, а также активно внедряют новейшие разработки в области медицины.
Следует учитывать, что эпилепсия у детей и подростков имеет свои особенности, а лечение сосредоточено на выявлении причин и коррекции нарушений. Только использование новейших достижения и методик лечения позволяет с большой точностью определить интенсивность, частоту и стереотипность приступов. Мы предлагаем:
- комплексное обследование и подбор медикаментозной терапии под контролем современного медицинского оборудования;
- хирургическое лечение при необходимости;
- дополнительные процедуры: лечение лазером, рефлексотерапию, массаж;
- транскраниальную магнитную стимуляцию.
На основании результатов обследования назначается индивидуальная лечебная программа, после прохождения которой большинству пациентов удается вести полноценный образ жизни, не ограничивая себя в общении и двигательной активности.
Признаки и симптомы идиопатической эпилепсии
Идиопатическая генерализованная эпилепсия проявляется по разному, но есть общие признаки:
- Первые симптомы идиопатической эпилепсии начинают проявляться в детском и подростковом возрасте. При анамнезе близких родственников в 50% случаев возможно выявить наличие генетической предрасположенности;
- Припадки фиксируются в определенное время суток;
- Психоневрологическая симптоматика, специфичная для данной патологии, при рутинном обследовании выявляется крайне редко;
- Редко страдают высшие корковые функции (мышление память);
- Прогноз лечения благоприятный. Дети перерастают эту болезнь, но иногда случаются рецидивы.
Наименование нозологической группы рассматриваемого заболевания указывает на характер эпиприступов — генерализованные. Сами же приступы могут принимать различные клинические формы: абсансы, тонико-клонические или смешанные в виде сочетания первых двух типов.
Основные причины заболевания
У специалистов не существует однозначного взгляда на причины возникновения заболевания. Болезнь не передается на генетическом уровне, но при этом вероятность рождения ребенка с патологией увеличивается на несколько процентов, если в поколениях встречались больные эпилепсией.
Тяжесть приступов зависит от зоны локализации и скорости распространения эпилептической активности в головном мозге. Каждый больной, страдающий эпилепсией, имеет уникальные приступы, требующие тщательного обследования и составления индивидуального плана медикаментозной терапии.
При симптоматической эпилепсии у детей причины патологии четко определяются. Это могут быть:
- кисты;
- кровоизлияния в головной мозг;
- врожденные патологии;
- гормональный дисбаланс, обусловленный подростковым периодом;
- травмы головного мозга, как послеродовые, так и приобретенные;
- употребление алкоголя и наркотических средств;
- инфекционные заболевания головного мозга.
Идиопатическая эпилепсия у детей, в большинстве случаев возникает без видимых причин
Для успешного лечения очень важно выявить характер заболевания и подобрать правильную терапию
Диагностика эпилепсии
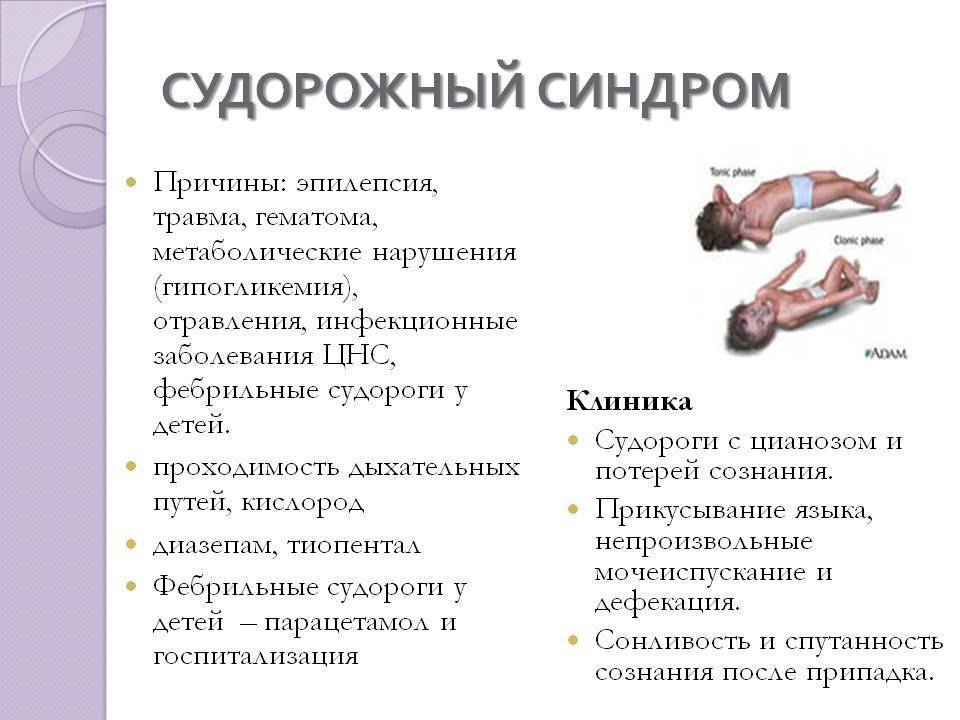
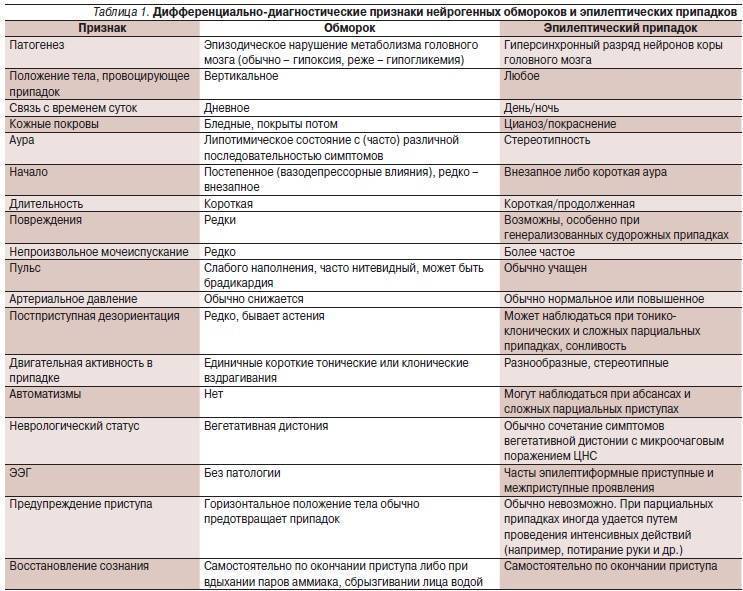
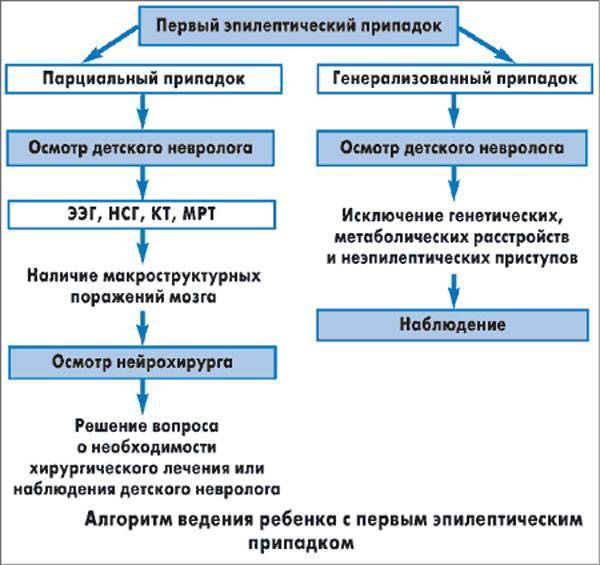
- Прежде чем поставить диагноз «эпилепсия», специалист в детской эпилептологии выясняет все нюансы протекания приступов: их частоту, что им предшествовало. Беседа с родителями, которые могут детально описать судорожный припадок своего ребенка, – это один из ключевых моментов в диагностике эпилепсии.
- Чтобы исключить любые другие причины возникновения судорог, назначаются лабораторные и инструментальные обследования, а также консультации узкопрофильных специалистов – кардиолога, эндокринолога, гастроэнтеролога и других.
- Для уточнения диагноза проводится электроэнцефалография (ЭЭГ). С ее помощью оценивается биоэлектрическая активность мозга, определяется участок повышенной возбудимости.
- Также применяется такое исследование, как Видео-ЭЭГ мониторинг, при котором одновременно с показаниями приборов на видеокамеру записывается поведение, пароксизмы, которые описывали родители пациента.
- Могут быть назначены, компьютерная томография, магнитно-резонансная томография (МРТ).
Причины и проявления эпилепсии
Эпилепсия – это заболевание, связанное с повышенной биоэлектрическою активностью в некоторых участках мозга (гиперсинхронный нейронный разряд). При приступе повышенная биоэлектрическая активность захватывает большую часть мозговой коры. Это состояние может приводить к судорогам или бессудорожным проявлениям эпилепсии.
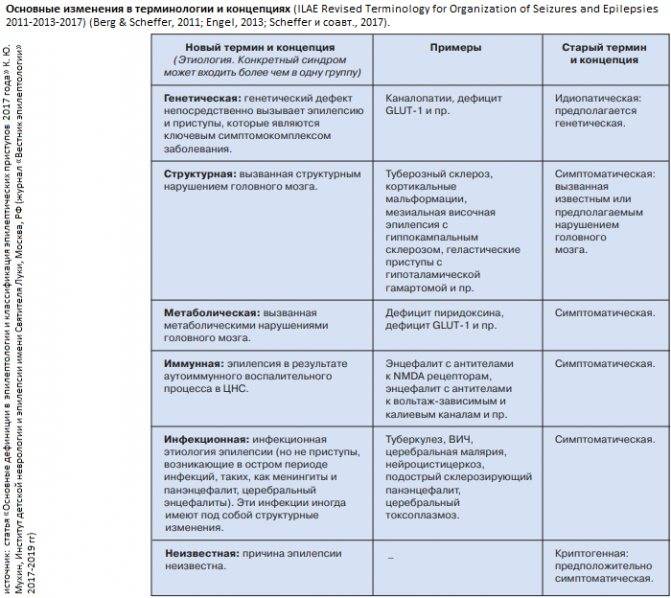
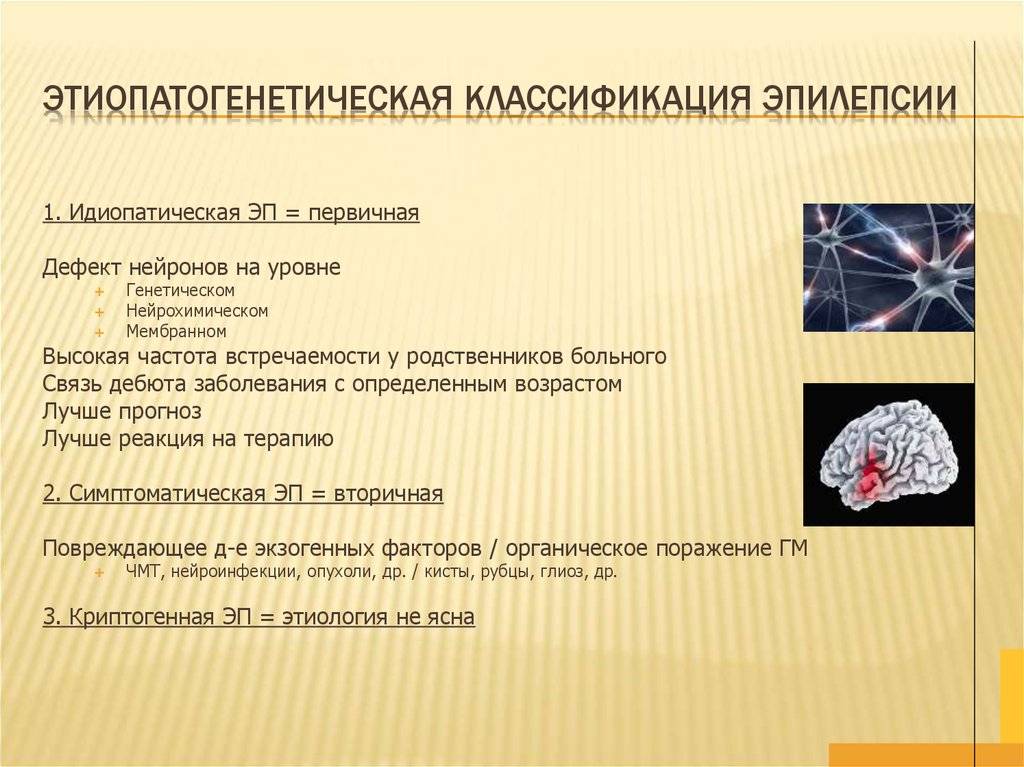
Симптоматическая, идиопатическая и криптогенная эпилепсия. Источником эпилептической активности может быть поврежденный чем-либо участок мозга, в этом случае речь идет о симптоматической эпилепсии. Поэтому при впервые выявленной эпилепсии мы всегда рекомендуем методы визуализации мозга, в первую очередь МРТ. Находками при МРТ бывают врожденные аномалии строения мозга, следы черепно-мозговых травм, воспалительных процессов, кисты и опухоли мозга. Возможна и эпилепсия из-за врожденных особенностей строения мозга – это идиопатическая (возникающая самостоятельно), криптогенная эпилепсия.
Симптомы и признаки эпилепсии зависят от того, в каком участке мозга появляется эпилептическая активность. Так, если изменения захватывают отделы, управляющие движением, возникают судороги: спазм отдельной группы мышц или генерализованные (захватывающие всё тело) судорожные приступы. При поражении отдела, отвечающего за психику и поведение возможны потеря сознания и нарушение поведения, «отключение» без полной потери сознания (абсанс, автоматизм). Намного реже приступы проявляются слуховыми или зрительными галлюцинациями, снохождением и сноговорением. Генерализованный судорожный приступ характеризуется судорогами всего тела и потерей сознания т.к. патологические изменения происходят во многих отделах головного мозга.
Тип и причина эпилептических приступов влияют на выбор схемы лечения, для каждого случая свой вариант противосудорожного лечения
Поэтому важно точно определить причину и характер судорог. Для этого мы предложим Вам ЭЭГ – регистрацию электрической активности мозга, МР-томографию мозга и помощь врача эпилептолога
На приеме у врача невролога-эпилептолога. Лечение эпилепсии у взрослых и детей в клинике “Эхинацея”
Общие сведения о фокальной эпилепсии
Определение «фокальная эпилепсия» соединяет все формы эпилептических пароксизмов, которые возникают из-за наличия локального очага повышенной эпи-активности в церебральных структурах. Эпилептическая активность начинается фокально, но может распространяться от очага возбуждения на окружающие ткани головного мозга, что обуславливает вторичную генерализацию эпиприступа
Важно дифференцировать пароксизмы ФЭ и приступы генерализованной эпилепсии с первично-диффузным характером возбуждения. Помимо этого, существует мультифокальная форма эпилепсии
При этой форме эпилепсии имеются несколько локальных эпилептогенных зон в головном мозге.
Примерно 82% от всех эпилептических синдромов составляет фокальная эпилепсия, причём в 75% случаев она начинается в детском периоде. Чаще всего она возникает на фоне травматического, ишемического или инфекционного поражения, нарушений развития головного мозга. Вторичная фокальная эпилепсия подобного характера диагностируется у 71% всех пациентов, страдающих эпилепсией.
Причины роландической эпилепсии
В большинстве случаев причиной роландической эпилепсии является наследственный фактор, который сочетается с незрелостью нервных клеток, а так же других структур головного мозга. В области роландовой борозды формируется зона судорожной готовности. Считается, что роландическая эпилепсия является возрастозависимым заболеванием. Нейроны, по мере их созревания, снижают возбудимость, тем самым происходит постепенное исчезновение очагов судорожной готовности. Следует отметить, что в процессе роста ребенка наблюдается уменьшение эпилептических припадков. До достижения подросткового возраста наблюдается полное выздоровление.
Симптомы фокальной эпилепсии
Фокальная эпилепсия характеризуется парциальными фокальными эпилептическими пароксизмами. Пароксизмы бывают простые, не сопровождающиеся потерей сознания, и сложные, без утраты сознания. Простые парциальные эпилептические припадки бывают вегетативными, соматосенсорными, моторными, сенсорными, с галлюцинаторным компонентом и с психическими расстройствами.
Сложные парциальные эпилептические приступы могут начинаться как простые, но затем происходит повреждение сознания. После припадка может быть спутанность сознания.
Вторично генерализованные парциальные припадки начинаются как простой или сложный фокальный приступ, но затем возбуждение переходит и на другие отделы коры головного мозга. Таким образом пароксизм приобретает клонико-тонический вид. У больного могут фиксироваться различные виды парциальных пароксизмов.
Симптоматическая фокальная эпилепсия сопровождается той симптоматикой, которая соответствует основному поражению мозга. Данный вид эпилепсии характеризуется снижением интеллекта, задержкой психического развития и нарушением когнитивной сферы ребенка.
Идиопатическая фокальная эпилепсия доброкачественна, и не характеризуется нарушениями психических и интеллектуальных сфер.
Лечение роландической эпилепсии
Среди ведущих эпилептологов и детских неврологов ведутся споры на тему целесообразности лечения доброкачественной роландической эпилепсии антиэпилептическими препаратами. Причиной этой дискуссии является вероятность выздоравления пациентов по мере их роста, а так же полное созревание нервной системы без лечения. Но, к сожалению, существует вероятность перехода из роландического вида эпилепсии в более сложные судорожные приступы. При возникновении повторных эпипритсупах назначается специфическое лечение. Помимо этого, детям раннего возраста назначают противосудорожную терапию.
Генетические исследования
В некоторых случаях причиной эпилепсии и задержки развития могут быть аномалии генов или хромосом. При подозрении на наследственную патологию врач направляет пациента на генетические исследования, включая ТМС (тандемная масс-спектрометрия – врожденные метаболические нарушения), исследование кариотипа, в том числе методом сравнительной геномной гибридизации (аномалии хромосом); исключение отдельных генетических заболеваний или исследование панелей генов («Наследственные эпилепсии», «Аутистическая», «Неврологическая»). Исследование панели генов, отвечающих за спектр нарушений (эпилепсия, аутистикоподобное поведение и др) с большей вероятностью позволяет выявить причину заболевания.
Генетические исследования проводят с целью установления причины заболевания, определения прогноза; кроме того, некоторые наследственные заболевания имеют специфическое лечение, и прогноз в этом случае зависит от того, насколько быстро был установлен верный диагноз.
Специалисты ИДНЭ рекомендуют проводить данные исследования на клинических базах:
В ИДВНЭ им Свт. Луки Вы можете сдать ряд генетических анализов, включая самую важную при эпилепсии расширенную генетическую панель «Наследственные эпилепсии и сходные состояния», полное секвенирование экзома и хромосомный микроматричный анализ.
1 группа инвалидности
Значительно выраженные нарушения психических функций
При значительно выраженных нарушениях наблюдается наличие грубой очаговой неврологической симптоматики, резкое снижение памяти, внимания, утрата прежних знаний и навыков, резкие аффективные нарушения, адинамия, апатия, акинез, галлюцинаторно-бредовые переживания и другие.
Отсутствие критики к своему состоянию, реакции или неадекватное поведение на обычную ситуацию, несоблюдение личной безопасности, затруднение контакта с людьми на бытовом уровне.
Наличие эпиприступов любой частоты.
Значительно выраженные нарушения психических функций приводят к ограничению способности контролировать свое поведение 3-й степени, к ориентации 3-й степени, самообслуживанию 3-й степени, трудовой деятельности 3-й степени; обучению 3-й степени. Устанавливается I группа инвалидности.
Нарушение стато-динамической функции
Незначительно выраженные нарушения стато-динамической функции
Незначительно выраженные нарушения стато-динамической функции проявляются:
легкий парапарез, тетрапарез, гемипарез, монопарез нижней конечности с гипотрофией мышц бедра и голени на 1,5-2,0 см (вялый парез), снижение мышечной силы (до 4 баллов); легкий парез одной или обеих верхних конечностей с гипотрофией мышц плеча, предплечья на 1,5-2,0 см (вялый парез), снижение мышечной силы во всех отделах одной или обеих верхних конечностей до 4 баллов.
Незначительно выраженные нарушения стато-динамической функции (в виде легкого снижения силы в одной или во всех четырёх конечностей до 4 баллов из 5-ти необходимых) к ограничению категорий жизнедеятельности не приводят, группа инвалидности не устанавливается.
Не показано оформление инвалидности при легком снижении силы до 4 баллов.
3 группа инвалидности
Умеренно выраженные нарушения стато-динамической функции
При умеренно выраженных нарушениях наблюдаются:
умеренный парез обеих нижних конечностей, тетрапарез, гемипарез, монопарез с гипотрофией мышц бедра на 5-7 см, голени — на 4-5 см, повышением мышечного тонуса по спастическому типу или гипотонией мышц, умеренным снижением мышечной силы (до 3 баллов), спастической, паретической, перонеальной походкой с незначительным или умеренным свисанием стоп; передвижение иногда с использованием дополнительной опоры (трость); умеренный парез верхней конечности со снижением мышечной силы во всех отделах одной или обеих верхних конечностей до 3 баллов.
Умеренно выраженные нарушения стато-динамической функции (в виде умеренного снижения силы в одной или во всех четырёх конечностей до 3 баллов из 5-ти необходимых) приводят к ограничению способности к передвижению 1-й степени, самообслуживанию 1-й степени, трудовой деятельности 1-й степени, обучению 1-й степени. Устанавливается III группа инвалидности.
2 группа инвалидности
Выраженные нарушения стато-динамической функции
При выраженных нарушениях статодинамической функции наблюдаются:
выраженный парез обеих нижних конечностей, тетрапарез, трипарез, гемипарез с выраженным повышением мышечного тонуса по спастическому типу или гипотонией мышц со снижением мышечной силы (до 2 баллов) нижних конечностей, спастической, паретической походкой с выраженным свисанием стоп, передвижение с дополнительной опорой (костыли); выраженный парез верхней конечности со снижением мышечной силы во всех отделах одной или обеих верхних конечностей до 2 баллов.
Выраженные нарушения стато-динамической функции (в виде значительного снижения силы в одной или во всех четырёх конечностей до 2 баллов из 5-ти необходимых) приводят к ограничению способности к передвижению 2-й степени, самообслуживанию 2-й степени, трудовой деятельности 2-й степени, обучению 2-й степени. Устанавливается II группа инвалидности.
1 группа инвалидности
Значительно выраженные нарушения стато-динамической функции
Значительно выраженные нарушения проявляются:
нижняя параплегия, резко выраженный тетрапарез, парапарез с повышением мышечного тонуса по спастическому типу или гипотонией со снижением мышечной силы (до 1 балла), с невозможностью самостоятельного передвижения; резко выраженный парез верхней конечности со снижением мышечной силы во всех отделах одной или обеих верхних конечностей до 1 балла.
Значительно выраженные двигательные нарушения (обездвиженность) приводят к ограничению способности к передвижению 3-й степени, самообслуживанию 3-й степени, трудовой деятельности 3-й степени, обучению 3-й степени. Устанавливается I группа инвалидности.
Диагностика лобной эпилепсии
Диагностика данного вида эпилепсии осуществляется с помощью МРТ. Магниторезонансная томография в 60 % случаев выявляет очаг патологии. Так же используются функциональные методы нейровизуализации, которые помогают добиться локализации фокуса. Результаты интериктальной и иктальной ЭЭГ, как правило, будут нормальны.
В большинстве случаев прогноз частоты возникновения приступов на фоне принимаемой терапии не внушает оптимизма.
Очень высока вероятность ошибочной дифференциальной диагностики — гипермоторные приступы расценивают как психогенные приступы, семейные пароксизмальные дистонические хореоатетозы, пароксизмальные кинезиогенные хореоатетозы, эпизодические атаксиии. Симптоматические лобные абсансы за счёт схожих клинических проявлений и ЭЭГ-характеристик ошибочно классифицируют как типичные абсансы.
Терапия фокальной эпилепсии
Лечение фокальной эпилепсии назначается врачом-неврологом и эпилептологом, и включает в себя прием антиконвульсантов. К антиконвульсантам относится: карбамазепин, топирамат, фенобарбитал, леветирацетам и др. Для лечения теменной и затылочной эпилепсии фармакотерапии будет достаточно. При височной фокальной эпилепсиии спустя 1-2 года терапии может возникнуть резистентность к проводимому противосудорожному лечению. Если эффект от терапии отсутствует, то врач назначает операцию.
Операция проводится нейрохирургами, и направлена на полное удаление очагового образования (мальформации, опухоли, кисты) или частичное удаление эпи-участка. Фокальная резекция применяется в том случае, если очаг эпилептической активности хорошо локализуем. Если к эпилептогенной зоне прилегают клетки, которые тоже являются источником эпилептической активности, то назначается расширенная резекция.
Диагностика
Диагностирование затруднено в случаях, когда заболевание берет свое начало с кратковременных абсансов. Особенности подросткового периода пациентов также могут повлечь за собой осложнения при диагностике. Основная задача обследования заключается в выявлении пароксизмальной активности и подтверждении идиопатического течения эпилепсии.
Обследование содержит:
- Неврологический осмотр. Патологии не диагностируются путем изучения неврологического статуса больного. При оценке психического статуса можно выявить определенные особенности психического состояния пациента.
- Консультация эпилептолога. Дает возможность подтвердить диагноз, позже необходимо повторить для корректировки методов лечения.
- Консультация генетика. Здесь проводится анализ, касательно родственных связей пациента, определяются возможные случаи данного заболевания у близких.
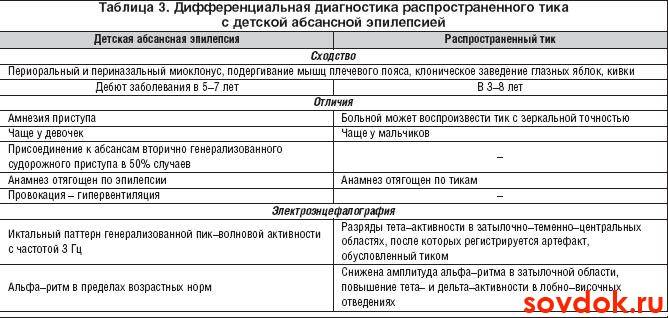
- Электроэнцефалография. Дает понимание того, имеется ли эпилептическая активность мозга, и ее типичные признаки. Для ЮАЭ характерны наличие генерализованных спаек, частота которых 3,5-4,5 Гц, либо полиспайки. При исследовании часто применяется ЭЭГ с провокационными пробами либо суточному ЭЭГ-мониторингу. Интериктальной ЭЭГ определяется нормальная базовая биоэлектрическая активность мозга, на ее фоне появляются фокальные эпилептиформные разряды.
- МРТ головного мозга. Назначается для того, чтобы исключить органическую патологию и вторичный характер абсанс эпилепсии.
Для юношеской миоклонической эпилепсии, эпилепсии пробуждения с ГТКП, ДАЭ необходимо дифференциальное диагностирование. Эпилепсия пробуждения отличается наличием генерализованных судорожных приступов, возникают которые при переходе сон-бодрствование. Детская абсанс эпилепсия отлична ранним началом, ежедневными частыми абсансами, редким возникновением ГТКП, стойкой ремиссией в возрасте 12 лет.
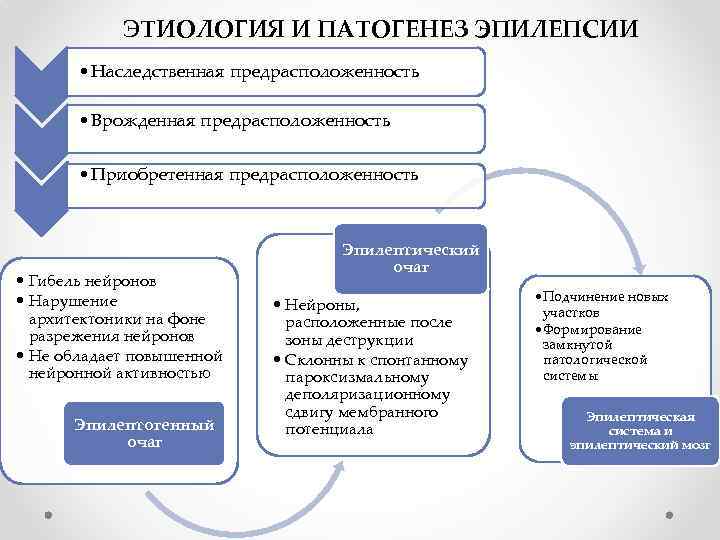
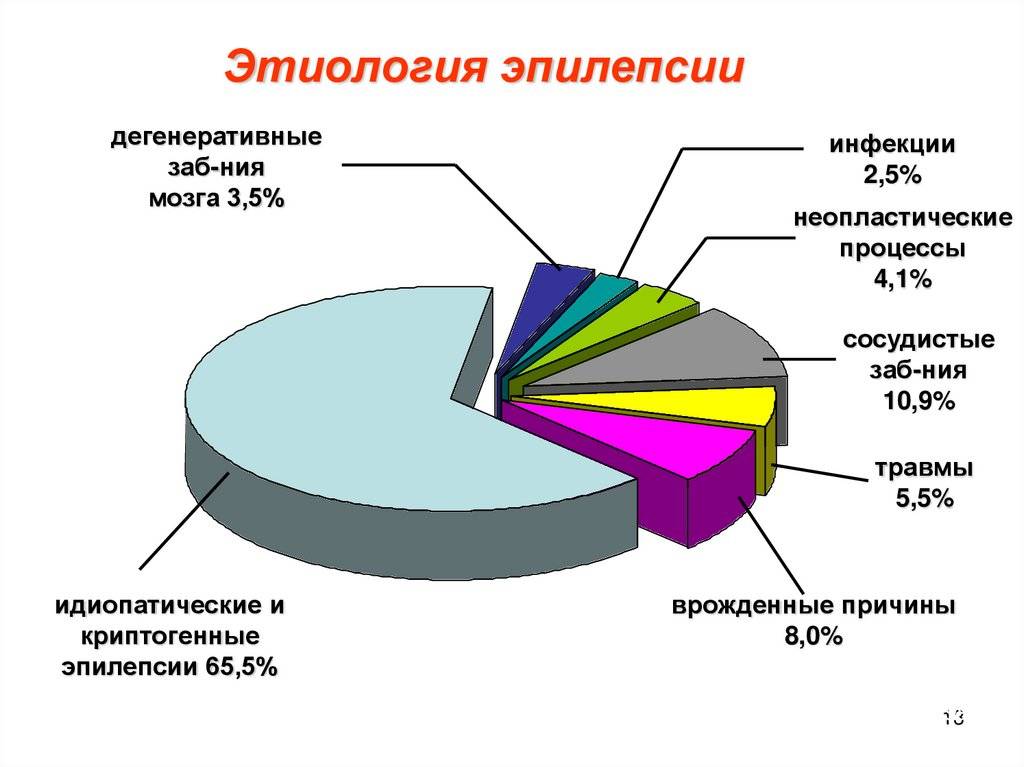
Эпилепсия: причины возникновения заболевания
Причины, приводящие к формированию эпилептического очага, разнообразны, ведущими среди них являются органические поражения мозга и наследственное отягощение. Развитие методов нейровизуализации позволило расширить и углубить представления об органической основе эпилепсии. Исследования с помощью методов компъютерной томографии (КТ), магнитно-резонансной томографии (МРТ), позитронно-эмиссионной томографии (ПЭТ) позволили выявить у значительного числа больных эпилепсией структурные изменения головного мозга. В детском возрасте они чаще всего являются следствием перинатальных повреждений мозга (гипоксии, инфекций, родовой травмы), врожденных пороков развития мозга. У взрослых основное значение приобретает повреждение мозга в связи с:
- черепно-мозговыми травмами,
- инфекциями центральной нервной системы,
- метаболическими расстройствами,
- токсическими факторами.
При эпилепсии пожилых людей главными факторами риска являются цереброваскулярные заболевания и опухоли головного мозга. Случаи, когда установлены наличие органического поражения головного мозга и его причина, относят к симптоматической эпилепсии. К криптогенной эпилепсии относят те клинические наблюдения, когда удается выявить поражение мозга, но причина его остается неизвестной. В большинстве случаев эпилепсии никакой причинной связи заболевания с конкретной патологией выявить не удается (идиопатическая эпилепсия). В развитии этой формы эпилепсии большое значение придают генетической отягощенности.
По мнению ученых, по наследству передается не сама болезнь, а предрасположенность к ней, обусловленная определенными биохимическими изменениями вещества мозга, повышающими его «судорожную готовность». Наследственно обусловленная предрасположенность к судорогам может проявиться при неблагоприятных условиях: врожденных пороках развития, болезнях матери во время беременности, родовых травмах, различных инфекционных заболеваниях, травмах раннего периода детства. Согласно современным представлениям, эпилепсию обусловливает комбинация наследственных и средовых факторов.
Значимость различных этиологических факторов заболевания существенно изменяется с возрастом. Так, в детском возрасте чаще встречаются генетически обусловленные формы эпилепсии, у взрослых наблюдается значительное превалирование симптоматических эпилепсий, в развитии которых генетические факторы не имеют решающего значения.
Определение концентрации препаратов в крови.
Современные подходы к лечению предполагают не только адекватный подбор дозы лекарства, но и контроль за достижением правильной концентрации препарата в крови. Это исследование бывает необходимо в случаях, когда у врача есть повод предположить, что получаемая доза недостаточна (усиленный метаболизм препарата в печени, или усиленное его выведение с мочой). Особенности ферментных систем у разных людей могут значительно отличаться, поэтому врач должен обладать критериями для индивидуального подбора дозы препарата.
Если пациент получает препараты из группы вальпроевой кислоты (Депакин, Конвулекс и др), карбамазепина (Тегретол, Финлепсин и др.), фенобарбитал, фенитоин — перед приемом эпилептолога необходимо определение концентрации препарата в крови (утром, до приема препарата).
Специалисты ИДНЭ рекомендуют проводить данные исследования на клинических базах:
- Определение концентрации АЭП (включая новые АЭП!) может быть проведено в нашей лаборатории «ЭндоМедЛаб».
- Лаборатория Инвитро invitro.ru
- Лаборатория Гемотест http://www.gemotest.ru/