Как избавиться от запаха пота?
Избыточное потоотделение и неприятный запах тела могут причинять неудобство, негативно влияя на самооценку человека и его уверенность в себе. Для устранения запаха пота, как правило, нужно избавиться от лишних бактерий на коже и содержать соответствующую область (обычно подмышки) в чистоте и сухости.
Далее описаны различные методы лечения, а также для удобства сравнения кратко приведены их достоинства и недостатки.
Правила ухода за телом
Запах пота под мышками обычно доставляет наибольшие неприятности. Это связано с большим количеством апокриновых желез, расположенных в этих областях. Чтобы не допустить появления запаха, необходимо следить за чистотой подмышек и не позволять бактериям размножаться. Для этого нужно правильно ухаживать за телом:
- Ежедневно принимать теплую ванну или душ, чтобы уничтожить лишние бактерии на коже. В жаркие дни ванну или душ можно принимать дважды.
- Тщательно мыть подмышки с антибактериальным мылом.
- После ванны или душа пользоваться дезодорантом или антиперспирантом.
- Регулярно брить подмышки, чтобы пот испарялся быстрее и у бактерий было меньше времени на его расщепление.
- Носить одежду из натуральных тканей, таких как хлопок, лен, шелк и шерсть, позволяющих коже «дышать», а поту — быстрее испаряться.
- Регулярно стирать одежду.
- Ограничить потребление специй и чеснока, так как из-за них пот может приобретать специфический запах. Также есть основания полагать, что потребление красного мяса в больших количествах усиливает неприятный запах тела.
Средства от запаха пота: дезодоранты и антиперспиранты
В дезодорантах и антиперспирантах используются разные активные ингредиенты, поэтому их механизм действия отличается. Дезодоранты маскируют запах пота при помощи парфюмерных отдушек. Антиперспиранты содержат хлорид алюминия (см. ниже), который сокращает потоотделение. При сильном потоотделении роликовые антиперспиранты обычно более эффективны.
Хлорид алюминия является активным ингредиентом в большинстве антиперспирантов. Он предотвращает выработку пота. Если приведенные выше советы не помогают устранить неприятный запах тела, может потребоваться более сильный антиперспирант с более высоким содержанием хлорида алюминия. Врач или фармацевт может порекомендовать подходящий продукт и объяснить, как часто нужно им пользоваться.
Как правило, раствор хлорида алюминия наносится перед сном. Ночью пот не выделяется, что позволяет раствору проникнуть в потовые железы и заблокировать их работу. Благодаря этому на следующий день потоотделение сокращается. Утром можно принимать душ, это не уменьшает эффективность средства. По мере того как раствор хлорида алюминия начнет работать, наносить его нужно будет реже (через день или 2-3 раза в неделю).
Хирургическая операция от запаха пота
Если неприятный запах тела очень силен, а справиться с ним с помощью гигиены кожи и других средств от пота не удается, можно решить проблему радикально. Так, хирурги могут удалить из подмышки небольшой участок кожи вместе с потовыми железами. Другой вариант операции — извлечение потовых желез вместе с жировой тканью подмышки во время липосакции.
Еще один вариант — торакоскопическая симпатэктомия. В ходе операции хирург делает 2-3 небольших точечных надреза в каждой подмышке. В один из надрезов вводится небольшая видеокамера (эндоскоп), позволяющая хирургу видеть на мониторе, что происходит под кожей. В остальные надрезы вводятся хирургические инструменты или электроды, при помощи которых удаляются нервы. После уничтожения нервной импульсации апокриновые железы в подмышках перестают работать.
Торакоскопическая симпатэктомия сопряжена с риском повреждения близлежащих артерий или крупных нервов. Кроме того, после операции может компенсаторно усилиться потоотделение в других частях тела. Следует обязательно обсудить с хирургом риски данной процедуры до операции.
Ботулотоксин при повышенной потливости
Еще одно средство, применяемое для контроля избыточного потоотделения в области подмышек, — ботулинический токсин, который часто продается под торговым названием «Ботокс».
Ботулотоксин — это сильный яд, но в малых дозах он не опасен для здоровья. В пораженную область, например, в подмышки, ладони, ступни или лицо, делается от 12 до 20 уколов ботулотоксина. Он блокирует сигналы головного мозга, которые тот посылает в потовые железы, что позволяет снизить потоотделение. Процедура занимает 30–45 минут, а ее эффект сохраняется от 2 до 8 месяцев. После этого лечение нужно повторять.
Чрезмерное потоотделение: причины
Количество выделяемого пота регулируется нервными импульсами и гормональным составом крови. Потовые железы реагируют на эти сигналы двумя способами:
-
увеличивают или уменьшают количество производимого пота;
-
раскрываются, активно выбрасывают влагу на поверхность кожи, или закрываются.
В норме температура тела повышается, центр терморегуляции в мозге фиксирует изменения, затем подает необходимые сигналы в железы, последние увеличивают производство пота и раскрываются. На поверхности кожи появляется влага, которая начинает активно испаряться. Температура тела снижается, железы уменьшают производство пота и закрываются.
Однако в ряде случаев эта система работает не совсем корректно. Например, у некоторых людей потовые железы имеют высокую чувствительность к адреналину: зафиксировав гормон в крови, они моментально раскрываются. В результате, стоит человеку чуть поволноваться, его тело покрывается липким потом даже без перегрева. У кого-то потовые железы вообще не могут закрываться. Поэтому такие люди в любых ситуациях потеют интенсивнее, чем остальные.
Повышенное потоотделение, возникающее время от времени или присутствующее постоянно, называется гипергидрозом. Вышеописанные случаи относятся к первичному гипергидрозу. Чаще всего он затрагивает область подмышек, ладоней, ступней ног, поскольку на этих участках сосредоточено наибольшее количество потовых желёз.
Несмотря на то, что чрезмерная потливость не считается болезнью, она может быть симптомом другого заболевания. В таком случае ее называют вторичным гипергидрозом.
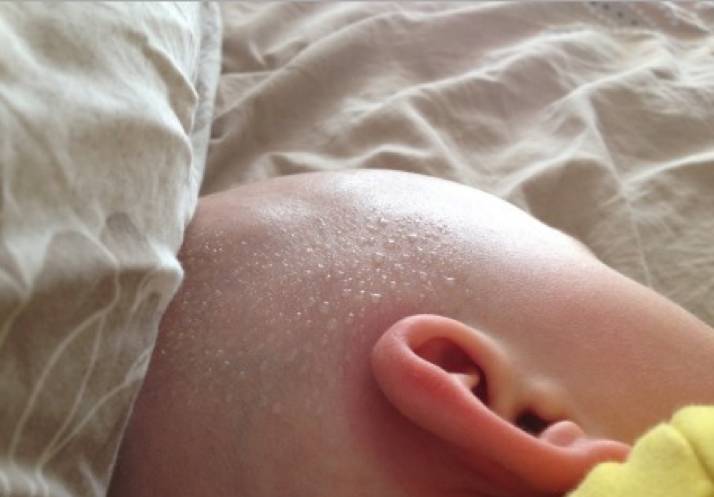
Почему ребенок потеет, когда ест?
- Усталость. Ребенок грудного возраста может вспотеть при кормлении, потому что ему тяжело еще сосать молоко или смесь. Для него это физическая нагрузка, которая и приводит к выделению пота.
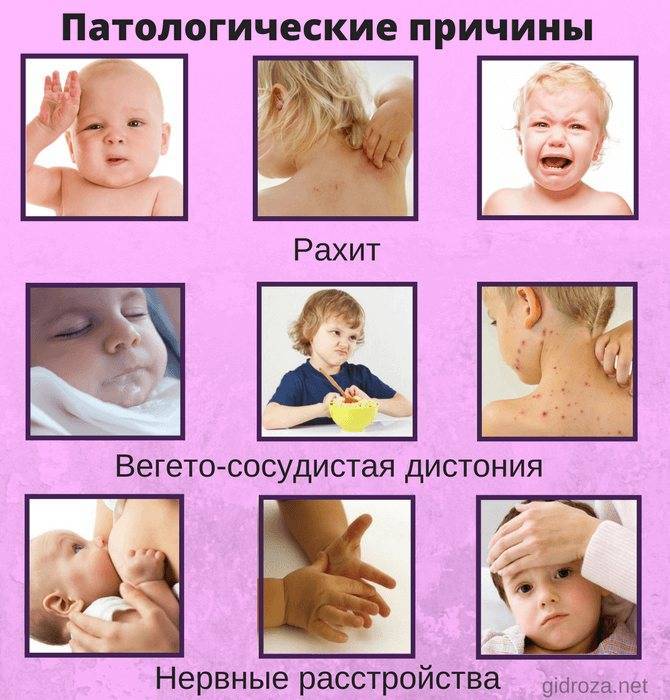
- Рахит. Потливость во время кормления может наблюдаться и при недостатке витамина D.
- Нарушения работы нервной системы.
- Вегетососудистая дистония.
Выше были перечислены довольно серьезные причины повышенной потливости ребенка, не стоит сразу ставить диагнозы на дому для своих детей и волноваться раньше времени. Если вас беспокоит повышенная потливость, то необходимо обязательно проконсультироваться с врачами-специалистами, а при необходимости провести полное обследование организма, особенно если родители не могут понять, почему потеет маленький ребенок, так как малыши не способны рассказать, что их беспокоит.
Причины возникновения
Несмотря на бесчисленные и многолетние исследования нервных тиков у детей, прийти к единой точке зрения по поводу провоцирующих факторов врачам так и не удалось. Но среди множества теорий выяснили, что наиболее вероятные – это последствия психотравмирующих влияний. К таковым относятся:
- Испуг.
- Страх.
- Развод родителей или вынужденное расставание с одним из них.
- Смена окружения.
- Первое сентября. Первые дни пребывания в школе служат для малыша огромным стрессом.
- Рождение второго ребенка в семье.
Наследственность также играет не последнюю роль в возникновении тиков. Дети, чьи родители пережили в детстве гиперкинез, имеют намного больше шансов приобрести его тоже.
Нестабильная обстановка в семье или ближайшем окружении, с которым ребенок сталкивается в садике, школе, во дворе, безусловно, является главным провоцирующим фактором. Детские отношения, общение со сверстниками и взрослыми, могут иметь самый разнообразный характер. Часто в них присутствуют и конфликтные ситуации, они и служат отправной точкой нервных расстройств.
Причинами нервных тиков у детей могут быть и органические повреждения головного мозга. Иногда они являются следствием следующих событий:
- тяжелого течения беременности матери и сложных родов;
- черепно-мозговой травмы;
- перенесенного нейроинфекционного заболевания.
Отдельно следует упомянуть, что причины развития тиков могут быть скрыты в нехватке каких-либо витаминов, минералов или микроэлементов. Так как детский организм только формируется и очень неустойчив к внешним воздействиям, то гиповитаминоз способен вызвать нарушения или сбои работы нервной системы.
Замечено, что заболевание протекает волнообразно. Если ребенок находится в спокойном, уравновешенном психическом состоянии, то тикозные движения могут снизиться до минимальных проявлений или не наблюдаться вообще. В то же время любая стрессовая ситуация, страх или тревога, служат толчком к обострению состояния и усилению тиков.
Зрение вашего малыша: диапазон восприятия и дальность
Когда младенцы начинают видеть? И на каком расстоянии видят младенцы? Зрение новорожденного очень ограниченно. Оно может фокусироваться только на том, что находится на расстоянии 20–30 см — например, на вашем лице, когда вы держите ребенка на руках, или на бортике кроватки. Дальше 30 см малыш не может ясно различать предметы. Но то, что попадет в его диапазон зрения, он изучит достаточно пристально. Поначалу, когда ребенок смотрит на ваше лицо, его взгляд сосредоточится на какой-то одной детали (например, на ваших глазах), но вскоре он сможет охватить взглядом ваше лицо целиком.
Диапазон зрения постепенно расширится, и в возрасте около трех месяцев малыш может увидеть вас, когда вы находитесь посередине комнаты, и, может быть, даже улыбнется вам! Возможно, он также попробует обратить внимание на предметы, которые находятся совсем близко, например на игрушке. Постепенно дальность зрения малыша растет, и к четырем месяцам его заинтересует вид из окна, картины или декоративные украшения на стене, а к семи месяцам зрение вдаль уже практически окончательно сформируется
Какого цвета будут глаза вашего малыша?
Цвет глаз является наследственным признаком и определяется преимущественно одной хромосомой, содержащей два гена. Один определяет уровень меланина в радужной оболочке, другой контролирует активность меланоцитов. Два этих гена играют основную роль в формировании цвета глаз. В этом процессе задействованы и другие гены, однако их роль менее значительна.
Точно предсказать цвет глаз ребенка на основании цвета глаз родителей невозможно. Хотя в каких-то случаях генетика может вам подыграть и ожидания подтвердятся.
Вот некоторые вероятные закономерности, когда дело касается цвета глаз ребенка:
-
Если у обоих родителей глаза голубые, то высока вероятность, что и у ребенка глаза будут голубыми.
-
Если у обоих родителей глаза карие, то высока вероятность, что и у ребенка глаза будут карими.
-
Если у кого-то из бабушек и дедушек глаза голубые, вероятность, что у вашего ребенка будут голубые глаза, выше.
-
Если у одного родителя глаза голубые, а у другого карие, то для ребенка вероятность иметь карие или голубые глаза – 50/50.
ПОШИРЕНІ ЗАПИТАННЯ
-
Когда цвет глаз ребенка можно считать окончательным?Обычно цвет глаз окончательно формируется к концу первого года жизни, однако изменения цвета замедляются после того, как ребенку исполняется шесть месяцев. У некоторых детей цвет может продолжать меняться в течение нескольких лет.
-
Все ли дети рождаются с голубыми глазами?Нет. Часто у детей белой европеоидной расы при рождении глаза серые или голубые из-за недостатка пигмента. Позже при контакте со светом цвет глаз начинает меняться. Дети со смуглой кожей чаще всего рождаются с карими глазами.
-
Что влияет на цвет глаз ребенка?Цвет глаз является наследственным признаком и определяется преимущественно одной хромосомой, содержащей два гена. Один определяет уровень меланина в радужной оболочке, другой контролирует активность меланоцитов. Два этих гена играют основную роль в формировании цвета глаз.
-
Если при рождении глаза серые, как они изменятся?При рождении цвет глаз ребенка может быть серым или голубым из-за недостатка пигмента. При контакте со светом чаще всего цвет глаз начинает меняться в сторону насыщенного голубого, зеленого, болотного или карего. Изменения происходят в течение периода от шести месяцев до года.
Цвет глаз вашего малыша так же уникален, как и сам малыш. И каким бы цвет не стал в итоге, смотреть в эти глазки – счастье! Надеемся, что вам было интересно прочесть, что влияет на цвет глаз ребенка. Совсем скоро вы узнаете, каким будет постоянный цвет глаз у вашего ребенка – лишь одна из множества уникальных черт внешности и характера, которые будут постепенно проявляться на ваших глазах.
Факторы, влияющие на цвет радужки
Цвет глаз новорожденного определяется не только оттенком радужки его мамы и папы. На него влияют еще и такие факторы, как:
- Гены родственников, причем не обязательно близких. Иногда младенцу передается цвет глаз дедушек и бабушек, как родных, так и двоюродных. А иногда дети наследуют его от своих давних предков.
- Цвет кожи, раса и национальность родителей.
- Количество пигмента. Оно бывает различным уже при рождении новорожденного и именно от того, сколько в радужке меланина, зависит их цвет глаз.
Меланин — пигмент, выполняющий важную функцию — окрашивает радужку в определенный цвет. Накапливается меланин в хроматофорах, находящихся на наружном слое радужки. Наиболее распространенный цвет — темно-коричневатый. Чем меланина в хроматофорах меньше — тем более светлым будет оттенок. Этим и обуславливается синий, голубой или серый оттенки. При большом количестве меланина — радужка будет коричневатой.
Иногда, под воздействием патологических изменений в печени, радужка приобретает желтеет. А при нарушении в организме процесса выработки меланина — радужка становится розовой или красноватой.
Если глаза малыша приобрели явный желтый оттенок — это повод для обращения к врачу. Желтизна радужки чаще всего появляется при желтухе и заболеваниях печени.
Наблюдаются у большинства малышей в первые месяцы их жизни, но остаются таковыми далеко не всегда. К году такие глаза могут стать карими либо сероватыми.
Это самый изменчивый цвет радужки — как правило, его оттенок неоднократно сменится до того времени, пока не станет постоянным. Если глаза у ребенка и остаются голубыми, то окончательный их цвет устанавливается к 2-4 годам.
Как правило, молочно-голубой оттенок глаз у новорожденного меняется на более темный или более светлый, он может даже стать зеленоватым или сероватым. Чаще всего голубоглазыми бывают светлокожие люди с волосами золотистых или пепельных оттенков.
Голубые глаза появились у людей из-за мутации, при которой в радужке вырабатывается очень мало меланина.
Голубой оттенок связан с тем, что в наружном слое радужки имеются коллагеновые волокна при том, что синих или голубых пигментов там вовсе нет. Сам же этот оттенок обусловлен оптическим рассеянием света.
Серый — распространенный цвет радужки. Если плотность коллагена в строме высока, то глаза у ребенка окажутся светло-серыми, при меньшей плотности — станут серо-голубоватыми.
Присутствие меланина придает желтоватый или коричневатый оттенок. Серый цвет также, как и голубой, зависит не от присутствия пигмента, а от рассеяния света.
Если малыш от рождения сероглазый, то с возрастом, скорее всего, цвет кардинально не поменяется. Они лишь могут незначительно посветлеть или потемнеть, либо приобрести голубоватый или зеленоватый оттенок.
Синий также связан не с количеством меланина в радужной оболочке, а с рассеянием и преломлением лучей света. Он бывает, когда волокна коллагена на наружном слое радужки менее плотные, а меланина в нем очень мало. Чем меньше бывает плотность коллагена, тем более яркий либо темный синий оттенок получится. Порой он бывает очень глубоким и темным — оттенка индиго.
Как уже было отмечено, что почти все детки появляются на свет с синими или небесно-голубыми глазами. По мере накопления меланина в радужке, ее цвет у многих из них приобретает коричневатый оттенок, который со временем станет более насыщенным.
Карий цвет обусловлен большим количеством меланина в радужной оболочке, из-за чего поглощается большинство световых лучей. А отраженный свет и дает коричневатый оттенок.
Определяется малым количеством меланина и присутствием во внешних слоях радужки желтоватого или светло-коричневатого пигмента липофусцина. Из-за того, что рассеиваемые в строме голубой или синий накладываются на него, и образуется этот цвет.
Яркий и насыщенный зеленый — большая редкость, так как чаще всего зеленые глаза бывают с сероватыми или светло-коричневатыми вкраплениями. Чаще встречаются в Северной или Центральной Европе. Иногда встречаются у уроженцев юга Европы.
Зеленые глаза самых разных оттенков встречаются только у 2% населения Земли.
Если у новорожденного глазки травяного или изумрудного цвета, то они такими и останутся на всю жизнь. Со временем они могут лишь слегка посветлеть или потемнеть.
Лечение
Если мы говорим только о приливах в период менопаузы, то они безвредны и женщина не нуждается в лечении. Но следует поговорить с врачом, если приливы частые и изнурительные,
или если они сопровождаются другими симптомами, такими как общее недомогание, усталость, непонятная слабость, необъяснимая потеря веса, одышка, боли в груди, диарея.
Вы можете попробовать эти советы, чтобы ослабить симптомы менопаузы:
Носите легкую, свободную одежду, сделанную из натуральных волокон.
Попробуйте медленное и глубокое брюшное дыхание. Делайте 6 – 8 вдохов в минуту в течение 15 минут утром, 15 минут вечером, и когда подступает “горячая волна”.
Ежедневно делайте физические упражнения. Ходьба, езда на велосипеде, плавание – все это будет полезно для вас.
Спите в хорошо проветриваемом, прохладном помещении.
Сократите употребление кофе, алкоголя, сахара.
Сбросьте вес, если он у вас избыточен
Бросайте курить, если вы еще курите.
Принимайте прохладный душ перед сном
Принимайте витамины группы В, витамин Е.
Льняное семя содержит омега-3 жирные кислоты и фенольные соединения (лигнаны), которые действуют как фитоэстрогены. Результаты исследований пока неоднозначны, но льняное масло помогает некоторым женщинам облегчить симптомы.
Если приливы во время менопаузы значительно ухудшают качество жизни, поговорите с врачом о назначении заместительной гормональной терапии (ЗГТ).
ЗГТ включает в себя прием эстрогена, чтобы компенсировать снижение уровня собственного эстрогена во время менопаузы. ЗГТ может облегчить многие симптомы, но назначают ее на срок не более 5 лет.
Хотя это эффективная терапия для ослабления симптомов менопаузы, особенно приливов и ночных потов, она имеет ряд побочных эффектов, таких как боли в груди, головные боли и вагинальное кровотечение.
Она также связана с повышенным риском образования тромбов и рака молочной железы у некоторых женщин.
ЗГТ не рекомендуется для женщин, которые имели определенные виды рака молочной железы или имеют высокий риск заболеть раком.
ЗГТ должна быть предложена женщине только после тщательного обследования и обсуждения рисков и преимуществ.
Прилывы, не связанные с менопаузой требуют тщательного обследования у врача, чтобы своевременно выявить причину и вовремя начать лечение.
Что такое потоотделение с точки зрения работы организма
Потоотделение не подчиняется сознательной воле человека, а управляется вегетативной нервной системой (ВНС). Когда ВНС фиксирует повышение температуры тела или температуры окружающей среды, она подает сигнал в гипоталамус — главный центр терморегуляции организма. Гипоталамус обрабатывает полученную информацию и передает нервный импульс в потовые железы: потовые протоки начинают интенсивно сокращаться, впитывать влагу из окружающих тканей и выбрасывать её наружу. Так на поверхности кожи образуется пот.
При этом сам по себе пот не имеет запаха: на 99% он состоит из воды, оставшаяся часть приходится на соли и белки. Но секрет, вырабатываемый железами, создает питательную среду для бактерий, которые вызывают запах.
Поскольку у человека не всегда есть возможность принять душ сразу после того, как он вспотел, количество бактерий и продуктов их жизнедеятельности увеличивается. Поэтому чем интенсивнее потоотделение и чем дольше человек не принимает никаких мер, тем быстрее появится запах и тем неприятнее он будет.
Разновидности фронтита
Типы фронтита различаются в зависимости от путей проникновения инфекции, типа и время развития патологии.
Специалисты различают:
- Острый фронтит. Характеризуется внезапным возникновением воспалительного процесса, развитие – стремительное, окончание заболевания – полное.
- Хронический фронтит. Возникает как следствие плохо вылеченной острой формы заболевания; при нем длительные периоды обострения сменяются короткими паузами ослабления симптомов.
- Аллергический фронтит. Немедленная реакция на аллергены: частое чихание, зуд носа и глаз, повышения температуры может не быть или она невысокая;
- Вирусный фронтит. При воздействии вируса начинается быстрый подъем температуры, жалобы на боль в горле, чихание, появляется жидкая полупрозрачная слизь.
- Бактериальный фронтит. При бактериальной атаке температура поднимается, но медленно; больной не чихает, а слизь формируется густая, с характерным оттенком.
- Катаральный фронтит. Заявляет о себе тяжестью в лобной области, заложенностью носа; может не давать осложнений, а может перейти в более острую стадию.
- Гнойный фронтит. Образование и скопление гнойного содержимого в лобных пазухах пагубно влияет на состояние больного; возможна даже потеря сознания.
- Пневмосинус. Особая форма фронтита, которая характеризуется растяжением лобной пазухи; при этом воздух в пазуху поступает, но выхода для него нет. В этом случае воспаления может не быть, а боль в лобной части будет ощущаться.
Независимо от типа фронтита, он может затрагивать или одну пазуху (правую или левую) или быть двусторонним, когда в воспалительный процесс вовлечены обе пазухи.
Особенности течения болезни
Изначально у ребенка проявляются моторные тики, а если ситуация ухудшается, то к ним присоединяются и вокальные. Однако бывают случаи, когда гиперкинез начинается со звуковых тиков, что значительно усложняет диагностику и затягивает лечение.
В тяжелых случаях наблюдается одновременно несколько видов спонтанных движений. Иногда им сопутствуют и голосовые тики.
Нервные тики у детей имеют свои характерные особенности, дающие возможность отличать их от других патологий двигательных функций. Их можно выделить в несколько пунктов:
- Самоконтроль. Работает он, следует отметить, только на ранних стадиях заболевания. Это означает, что ребенок может контролировать свои приступы, только со временем делать это становится все сложнее.
- Усиление симптомов на фоне стрессовых ситуаций. Такая же тенденция наблюдается в конце дня вследствие переутомления нервной системы. Осенне-зимний период является пиком протекания заболевания.
- Никоим образом не страдает сознание ребенка. Этот факт позволяет исключить развитие эпилепсии.
- Гиперкинезы не проявляются во сне. Особенность актуальна при наличии вокальных тиков и подтверждает отсутствие патологий верхних дыхательных путей.
- Нервный тик глаза у ребенка сначала можно принять за развивающийся конъюнктивит, но вскоре все становится понятно.
Замечена такая закономерность: чем раньше заболевание проявится у ребенка, тем тяжелее оно будет протекать. Если не предпринять соответствующие меры, гиперкинез перерастает в хроническую форму. В таком случае лечение усложняется тем, что постепенно могут быть вовлечены несколько групп мышц. Патологические движения переходят с головы на нижние органы и становятся более сложными, присоединяются вокальные тики. Врачи оценивают их как генерализированные.
Тикозные проявления, возникшие после десятилетнего возраста, почти всегда квалифицируются, как преходящие. Это означает, что они пропадают спонтанно и незаметно, так же, как и появились. Их также называют транзиторными. Особого участия с медицинской стороны они не требуют.
Лечение
Очень часто дети, у которых обнаружены тикозный гиперкинез, не нуждаются в специальной терапии. Она абсолютно бессмысленна, а помогает лишь коррекция образа жизни пациента. Однако если тики генерализуются, то лечения не избежать. А вот какой из методов выберет врач, зависит от тяжести заболевания, возраста и физических показателей ребенка.
Возможен комплексный подход лечения тиков у детей. В него входит:
- Мероприятия, направленные на правильную организацию режима дня ребенка. Ограждение его от стрессов, волнений и прочих неприятностей.
- Безмедикаментозная терапия. В этот комплекс входит посещение психотерапевта, физиотерапевтические процедуры, рефлексотерапия.
- Лечение с помощью медикаментов.
На начальных этапах развития тиков у детей раннего возраста для видимой положительной динамики бывает достаточно лишь режимных мероприятий. Рационально организованное время занятий и отдыха, своевременный отход ко сну, правильное питание, занятия спортом являются залогом позитивного исхода нервного расстройства.
Семейная психотерапия имеет немаловажное значение. Если ситуация в семье дала толчок для развития тиков, то нужно постараться ее исправить
Малыш ни в коем случае не должен ставать свидетелем ссор или скандалов. Необходимо создать спокойную, доверительную обстановку, чтобы ребенок чувствовал себя любимым и защищенным. Одергивать и напоминать о его нервном нарушении не следует, поскольку это лишь усугубит ситуацию.
Хорошие результаты в профилактике и лечении тиков дают развивающие игры с использованием мелкой моторики, арт-терапия, релаксация. Из физиотерапевтических способов борьбы с этим расстройством чаще всего используются следующие:
- метод биологически обратной связи;
- метод аудиовизуальной стимуляции;
- иглорефлексотерапия;
- лазеротерапия;
- озокеритовые аппликации;
- массаж шейно-воротниковой зоны;
- электросон.
В тех случаях, когда медикаментозного лечения избежать не удается, то сначала назначаются седативные препараты. Они оказывают общее успокоительное действие, убирают нервозность и раздражительность. Если ожидаемого эффекта не наблюдается, врач назначает транквилизаторы. Их сфера действия – снятие эмоционального напряжения, тревожности и страхов.
При прогрессирующем тикозном гиперкинезе, не поддающемуся щадящему лечению, применяются более тяжелые препараты. К ним относятся нейролептики и антидепрессанты. К сожалению, эти медикаменты имеют массу побочных действий и используются только в крайнем случае, исключительно по назначению врача и строго соблюдая дозировку. Главным показателем к применению является безопасность ребенка с учетом особой чувствительности еще не сформированного организма, в том числе и нервной системы.
Лечение тиков у детей обычно проводится амбулаторно, поскольку госпитализация может являться дополнительным источником тревожных переживаний. По той же причине при медикаментозной терапии избегают введения препаратов с помощью инъекций.
Квалификация
В 1999 году окончила Московский медицинский институт им. Н.И.Пирогова ( РНИМУ) по специальности «Педиатрия».
В 1999-2001 гг. Клиническая Ординатура на базе ЦНИИКВИ по специальности «Дерматовенерология».
2001-2003 гг. младший научный сотрудник отделения наследственных болезней кожи в ЦНИИКВИ.
С 2004 года член Евразийской Трихологической Ассоциации.
Повышение квалификации
В 2008 году закончила курсы повышения квалификации на базе Многопрофильного учебного Центра Дополнительного профессионального образования «Образовательный стандарт» по программе «Трихология».
В 2010 году повыщение квалификаци на базе “лазеры”.
В 2012 году присуждена ученая степень Кандидата медицинских наук.
В 2016 году прошла курс повышения квалификации в ГБУЗ МО МОНИКИ им. М.Ф. Владимирского по специальности «Дерматовенерология».
В 2017 году профессиональная переподготовка по специальности «Организация здравоохранения и общественное здоровье» на базе Учебного центра Дополнительного профессионального образования «Образовательный стандарт».
В 2017 году семинар на базе Института Пластической Хирургии и фундаментальной косметологии «Основы дерматоскопии. Дерматоскопия в практике косметолога».
В 2019 году участник IX Международного форума дерматовенерологов и косметологов.
В 2019 году закончила курс повышения квалификации на базе РУДН по специальности «Трихология. Диагностика и лечение заболевания волос».
В 2020 году участник Курса «Внутренний контроль качества и безопасности медицинской деятельности».
Постоянный участник тематических профессиональных семинаров, форумов
Чрезмерное потоотделение лица и головы: причины
Постоянно взмокшие волосы и вид, будто только что вышел из сауны, — с этими неприятными явлением сталкиваются люди, страдающие чрезмерной потливостью головы.
Факторы, из-за которых потеет голова:
-
длительный стресс;
-
частое употребление алкоголя;
-
курение большого количества сигарет (больше двух пачек в день);
-
повышенная тревожность;
-
употребление большого количества острой и жирной пищи;
-
гормональный сбой;
-
прием некоторых фармакологических препаратов.
Иногда потливость головы — симптом серьезной патологии, которая требует внимания специалиста. Поэтому для выяснения точной причины потливости стоит обратиться к врачу.
Если говорить конкретно о гипергидрозе лица:
-
потливость височных зон может проявиться после паротита;
-
потливость подбородка нередко возникает как следствие повреждения слюнной железы в ходе хирургического вмешательства;
-
потливость носа бывает при наличии хронического дерматоза;
-
потливость лба связывают с вегето-сосудистой дистонией.