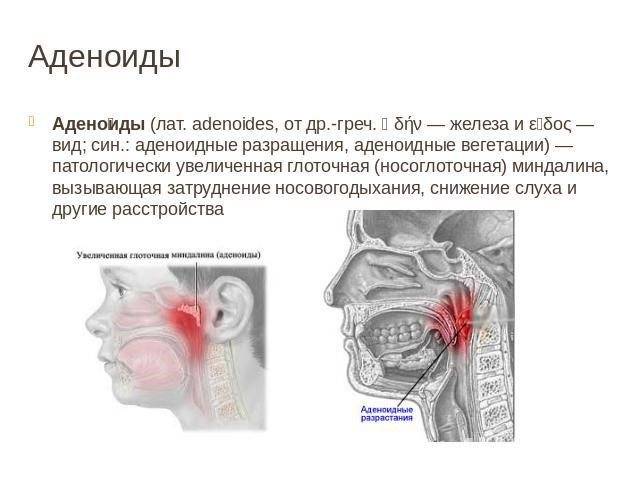
Причины и факторы риска
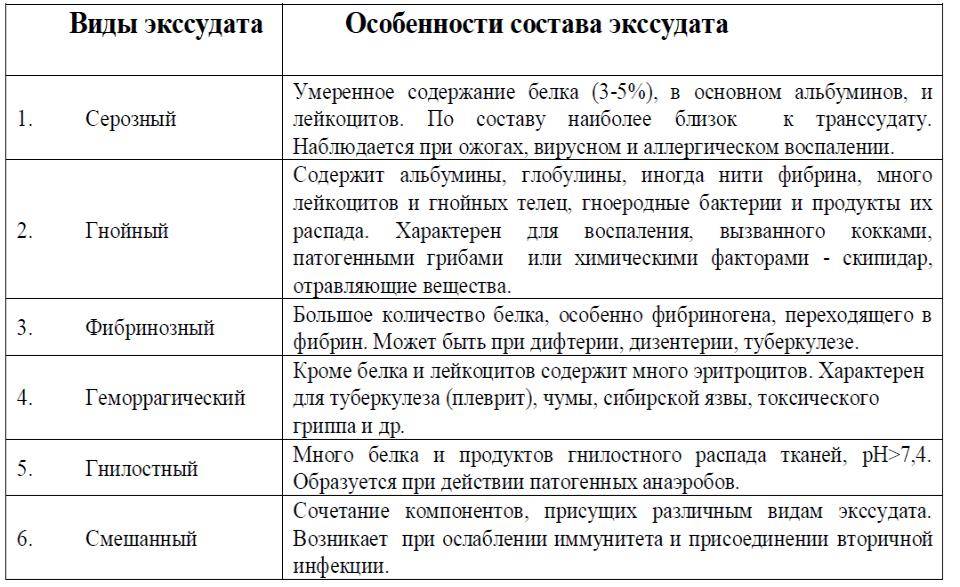
На здоровой слизистой живут, не причиняя вреда человеку целые колонии бактерий. При возникновении благоприятных факторов для размножения они начинают усиленно делиться и вызывать воспалительные процессы.
Провоцируют такое поведение микроорганизмов следующие события:
- переохлаждение организма;
- респираторная инфекция;
- ангина, дифтерия, корь;
- стрептококки;
- иногда грибки.
Наследственность играет не последнюю роль, если один из родителей в детстве болел аденоидитом, вероятность заболевания у ребенка резко возрастает. В группу риска входят дошкольники (с 3 лет) и дети младшего школьного возраста (до 12 лет). Старшеклассникам и взрослым этот диагноз ставят редко.
Лечение аденоидов без удаления
Как лечить аденоиды подсказывают данные исследований. В каждом случае есть свои нюансы. Чаще всего мы рекомендуем такие исследования:
- Исследование слюны методом ПЦР на вирусы группы герпеса (герпес 1, 2, 6 типов, Цитомегаловирус, вирус Эпштейн-Барр), кандиду, гемолитический стрептококк. Такое исследование не связано с забором крови (нужно только немного слюны) и дети хорошо его переносят.
- Бактериологический посев из носа и глотки на микробную флору с определением чувствительности к противомикробным препаратам.
- Анализ крови общий, антистрептолизин «О» (АСЛО), иммунограмма (определение иммунного статуса), IgA хламидии пневмонии и микоплазме пневмонии.
- Если требуются уточнения – эндоскопия аденоидов для определения их размеров, наличия воспаления и отёка.
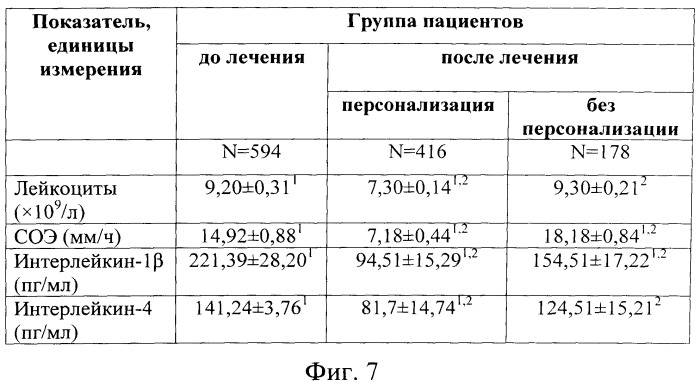
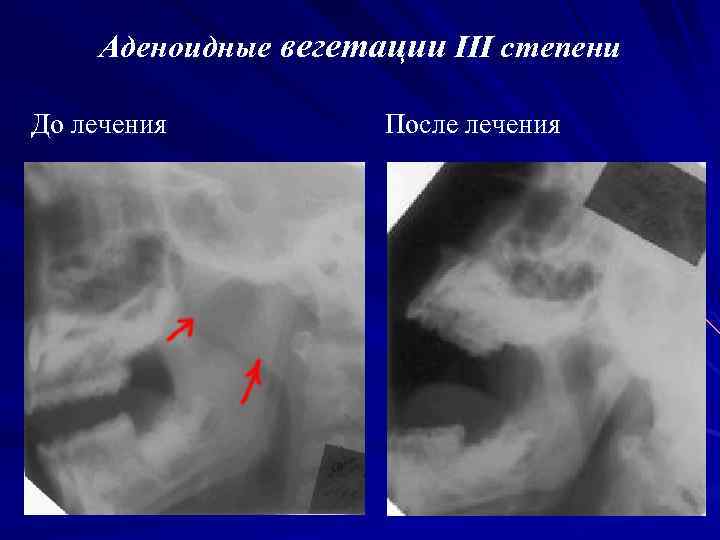
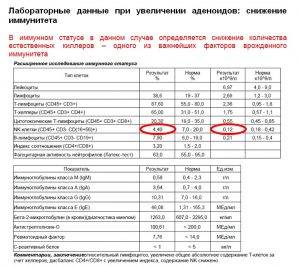
Типичные результаты анализов при увеличении аденоидов
 |
После оценки результатов исследований формируем схему лечения аденоидов для каждого ребенка: в каждом случае результаты анализов имеют свои нюансы. Хорошо показало себя местное лечение, прежде всего введение лекарств (иммунорегуляторов, противомикробных и противоотёчных препаратов) с помощью ингалятора-небулайзера. Ингаляции можно проводить самостоятельно дома. Так мы практически не вмешиваемся во внутренние среды организма и в то же время доставляем лекарства прямо к аденоидам, в очаг воспаления. Отсюда безопасность лечения и хороший эффект, уменьшение размеров аденоидов.
Что чаще всего мы включаем в схему лечения:
- Противомикробные, противовирусные или противогрибковые лекарства, в зависимости от того, какая инфекция была выделена из носоглотки;
- Иммунорегуляторы местного действия, подбираются по данным анализов и вводятся через ингалятор-небулайзер;
- Противоотёчные, противоаллергические или противовоспалительные средства для восстановления носового дыхания.
Такая схема начинает работать обычно с 10-15 дня от начала курса лечения. В первые дни лечения мы проводим промывание полости носа и носоглотки, процедуру проводит врач в клинике. Промывание помогает очистить слизистую оболочку от микробов и слизи, улучшает ее восприимчивость к лечению. Постепенно размеры аденоидов уменьшаются, иммунитет лучше «запоминает» инфекции, ребенок становится менее восприимчивым к простудным заболеваниям.
Как можно вылечить аденоиды второй степени
Лечение может быть как консервативным, так и хирургическим при наличии каких-либо осложнений.
Консервативное лечение
Первое что нужно делать при обострении аденоидита — промывать чаще нос. Это может быть как самостоятельно приготовленный солевой раствор (1 ч.л. соли на 1 л воды), аптечный физиологичный раствор, так и морская вода (Аквамарис и др).
Сначала нужно промыть нос от слизи, а уже затем закапывать сосудосуживающие капли (Називин , Нафтизин и др.). Они помогут снять отечность и улучшат носовое дыхание. Капли необходимо капать 3 раза в сутки и не более 5 дней.
Через 30 минут необходимо закапать нос лекарственным препаратом. Это может быть одно из:
- 2% раствор протаргола;
- Назонекс;
- Кора дуба;
- Изофра;
- 20% раствор альбуцида;
- Полидекса.
При тяжелом течении заболевания врач может назначить антибиотик.
Очень полезны при лечении и физиопроцедуры.
Лазерная терапия довольно эффективна для уменьшения разросшейся ткани на 1 и 2 степени аденоидита. Она улучшает иммунитет и циркуляцию крови.
С помощью процедуры электрофореза в носовые ходы вводятся препараты — димедрол и хлористый кальций. Медицинский аппарат помогает глубоко проникнуть в ткани и оказать положительное действие.
Лечение аденоидов 2 степени без обострения не требует медикаментозной терапии и заключается лишь в :
- закаливании;
- ежегодном прибывании у моря как минимум 2 недели;
- приеме иммуномодулирующих препаратов для профилактики вирусных и бактериальных инфекций.
Оперативное лечение
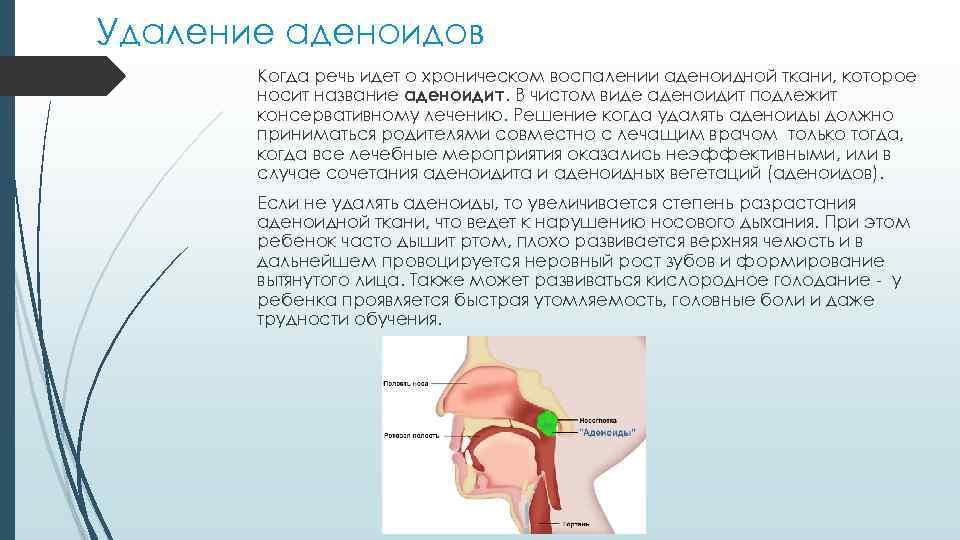
Показанием к удалению аденоидов является не степень разрастания, а то какие осложнения они несут за собой.
Среди наиболее частых осложнений:
- частые остановки дыхания во время сна;
- нарушение слуха, частые отиты и другие болезни среднего уха;
- деформация костей лицевого черепа, формирование «аденоидного лица»;
- отставание в умственном и физическом развитии;
- частые ОРВИ (более 10 в год);
- отсутствие носового дыхания после консервативных методов лечения.
Операция по удалению аденоидов происходит с полным или частичным удалением разрастаний.
К хирургическому лечению аденоидов относятся:
- удаление с помощью эндоскопа. Очень быстро и точно удаляется вся разросшаяся ткань
- традиционная операция. Миндалина удаляется с помощью аденотома (специальный нож). Такая операция психологически тяжелее для ребенка
Обычно аденоиды растут до 6-7 лет, а уже затем их размеры начинают уменьшаться. Если получается с помощью консервативной терапии дотянуть до этого возраста — это замечательно. Если нет — не бойтесь операции!
Совет от доктора
Как обобщение, хочу сказать, что всем известная шутка про лечение насморка за 7 дней и за неделю с детьми не работает! Те, кто относятся к насморку ребенка как к «обычным соплям, которые и сами пройдут», сталкиваются чаще всего в дальнейшем с целой кипой осложнений. Поэтому, чем раньше вы обратитесь к ЛОР врачу и начнете грамотное лечение, тем выше вероятность, что проблема аденоидов обойдет вас стороной!
Запишитесь к детскому врачу-оториноларингологу по телефону единого контакт-центра в Москве +7 (495) 775 75 66, заполните форму или обратитесь в регистратуру клиники “Семейный доктор”.
Здоровья вам и вашим малышам!
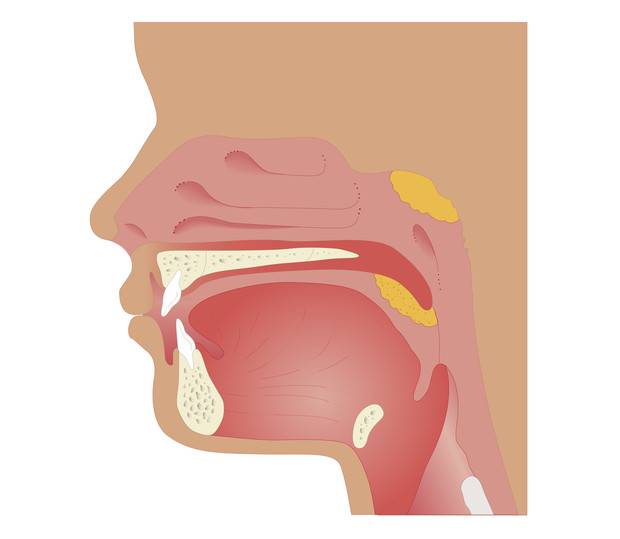
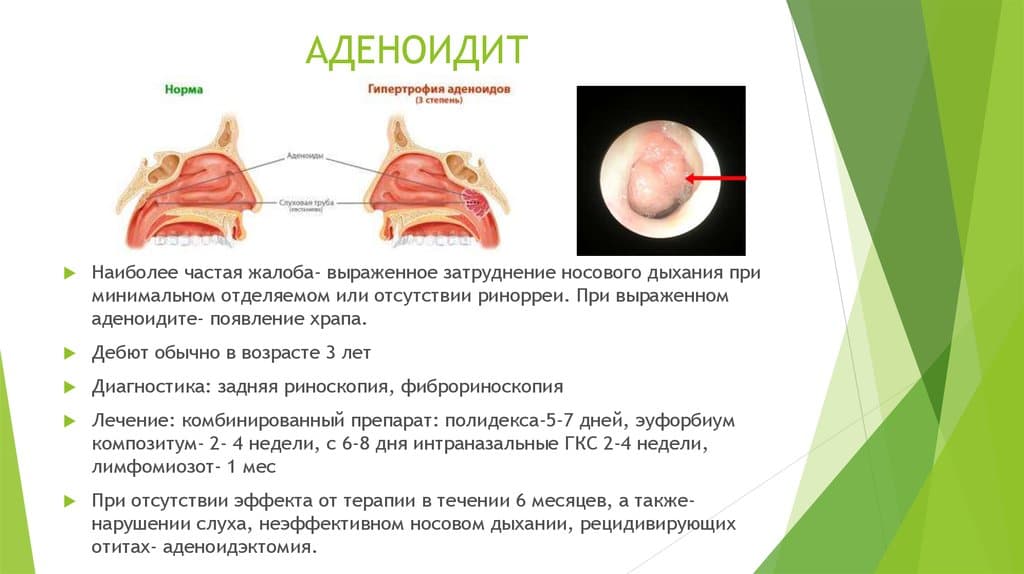
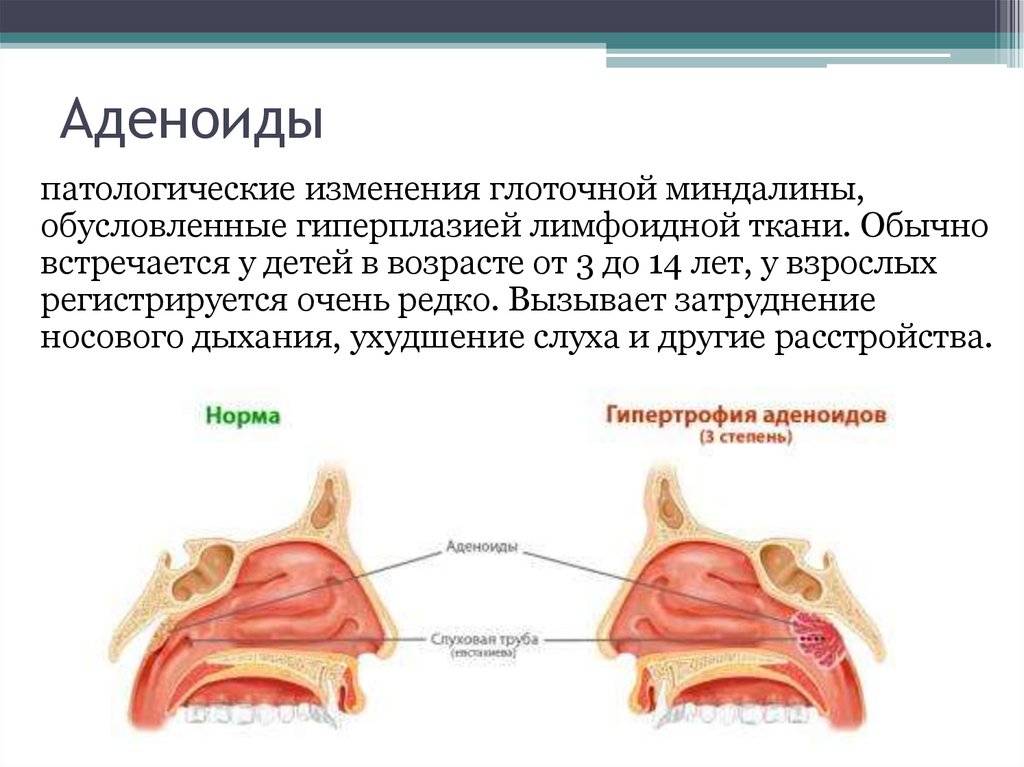
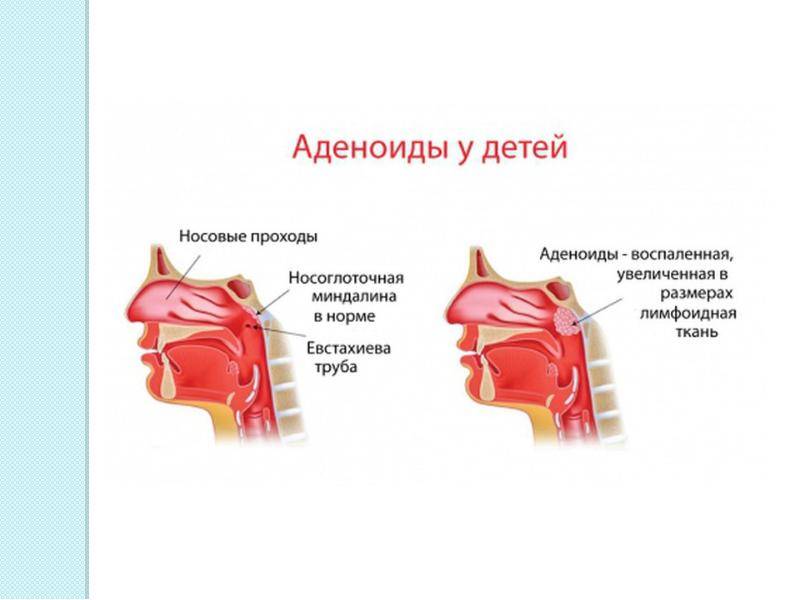
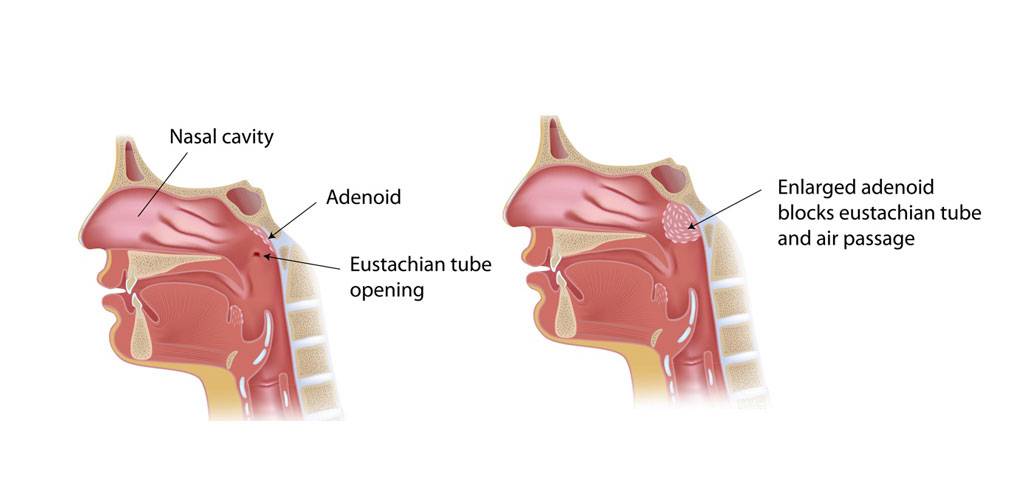
Симптомы
Увеличение глоточной миндалины развивается постепенно. В зависимости от выраженности процесса симптомы аденоидов усиливаются, и их последствия становятся необратимыми.
Заболевание сопровождается местными проявлениями, вызванными патологическим увеличением объема лимфоидной ткани, и общими, связанными с хроническим недостатком кислорода в тканях организма.
Местные проявления патологии:
- затруднение носового дыхания, вынуждающее пациента дышать через рот;
- ночной храп, который может привести к развитию синдрома апноэ во сне;
- воспалительные изменения слизистой оболочки носа (ринит), слизистые выделения, чихание, заложенность носа;
- снижение слуха при перекрытии устья слуховой трубы, через которую среднее ухо сообщается с носоглоткой;
- гнусавость голоса в результате поражения мягкого неба и нарушения резонирующей функции;
- деформация лицевого скелета: вытягивание лица, нарушение строения верхней челюсти и носовых ходов, патология прикуса.
Общие симптомы аденоидов возникают на поздней стадии болезни. Нарушение функции дыхания приводит к недостаточной вентиляции легких и к развитию кислородной недостаточности. Прежде всего, страдает нервная система: дети становятся раздражительными, плаксивыми, сонливыми. Замедляется их рост и развитие
В дальнейшем такой ребенок испытывает трудности при обучении в школе, у него ухудшается память, внимание и другие высшие мозговые функции
Симптомы и лечение аденоидов требуют постоянного наблюдения у квалифицированного ЛОР-врача
Важно проводить комплексные консервативные лечебные мероприятия, а при их неэффективности вовремя выполнить операцию
Почему аденоиды растут?
- частые эпизоды ОРИ; сохранение увеличенного размера после перенесённых вирусных (грипп, парагрипп, аденовирусы) и бактериальных заболеваний, в том числе детских инфекций (скарлатины, дифтерии, кори, ангины и др.);
- персистенция в носоглотке высоко патогенной бактериальной, грибковой микрофлоры;
- аллергия: у 73% детей с хроническим аденоидитом выявлена пищевая аллергия, у 90% детей с аллергическим ринитом увеличенные аденоиды.
- плохая аэрация носоглотки;
- иммунодефицитные состояния и врождённые заболевания, сопровождающиеся снижением неспецифического иммунитета
- действие внутриклеточных инфекций (герпетическая, хламидийная, микоплазменная и др.);
Предрасполагающие факторы: заболевания желудка (гастроэзофагеальная рефлюксная болезнь), плохая экологическая обстановка; пассивное курение, пренебрежительное отношение к закаливанию, занятиям физической культурой.
Программы лечения аденоидов в «ЛОР-клинике в Чертаново»
«ЛОР-клиника в Чертаново» предлагает своим пациентам комплексные программы по лечению хронического аденоидита и профилактике обострений, включающие осмотры врача с применением эндоскопической аппаратуры, тимпанометрию, санацию носоглотки на аппарате Кавитар, лечебные манипуляции при осложнении со стороны ушей, терапевтический лазер и посещение соляной пещеры для проведения сеансов галотерапии. Стоимость программ в зависимости от включенных процедур составляет 30000 – 35000 рублей. При лечении в рамках комплексной программы Вы получаете ощутимую экономию (до 30%) от стоимости услуг по обычному прайс-листу клиники.
При тяжелом, длительно текущем хроническом аденоидите, на фоне тяжелой сопутствующей патологии, когда курсы консервативного лечения не имеют положительного эффекта, ставится вопрос об оперативном лечении и удалении аденоидов. В послеоперационном периоде для предотвращения рецидивов заболевания необходимо регулярное наблюдение у ЛОР-врача и проведение курсов профилактического лечения.
Помните, что здоровье Вашего малыша в Ваших руках! И при регулярной профилактике Ваш малыш будет развиваться и расти здоровым и счастливым!
Методы консервативного лечения аденоидов
Аденоид – это орган иммунной системы. Его ткань содержит клетки, вырабатывающие антитела к болезнетворным микроорганизмам. При успешности консервативного лечения, полностью сохраняется этот защитный барьер. Назначаются антибактериальные препараты, так как аденоидит (воспаление аденоидной ткани) возникает в первую очередь из-за воздействия патогенной микрофлоры. Для удаления бактерий со слизистой оболочки носа и носоглотки проводятся курсы промываний носа с помощью вакуумного насоса. Физиопроцедуры, такие как КУФ-тубус, лазерные и магнитные аппараты, быстро снимают воспаление, улучшают кровообращение и местный иммунитет. В лечении аденоида участвует не только врач-отоларинголог, но и аллерголог-иммунолог, он назначает общеукрепляющие препараты, стимулирующие защитные силы организма, чтобы снизить количество ОРЗ. Но эффективность консервативных методов лечения составляет около 50% и остается риск повторных обострений при столкновении с инфекцией, а значит, симптомы могут возобновиться.
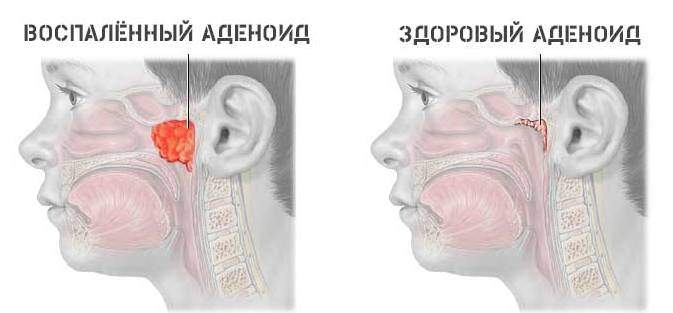
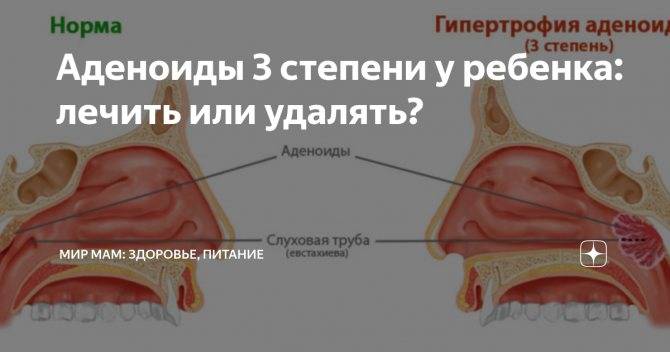
Легкая простуда или хронические аденоиды – как разобраться?
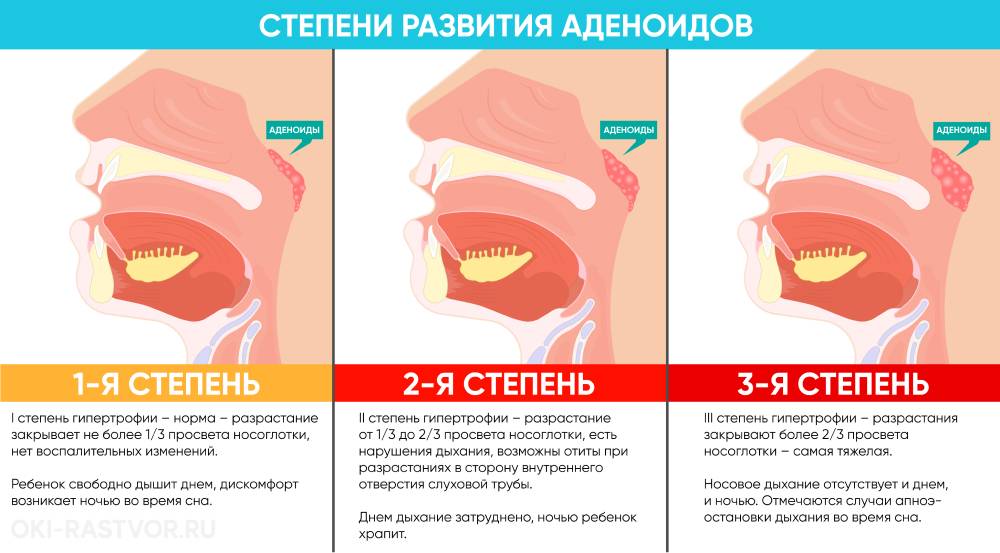
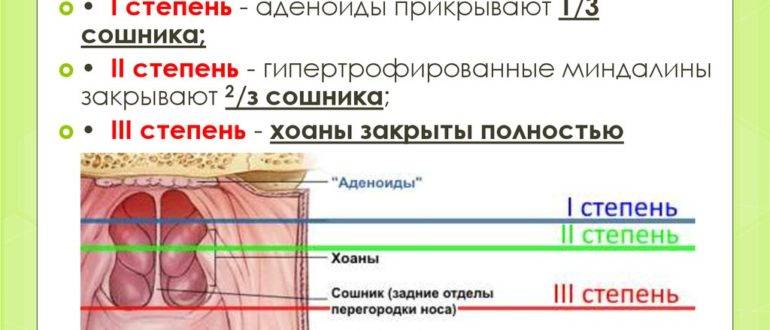
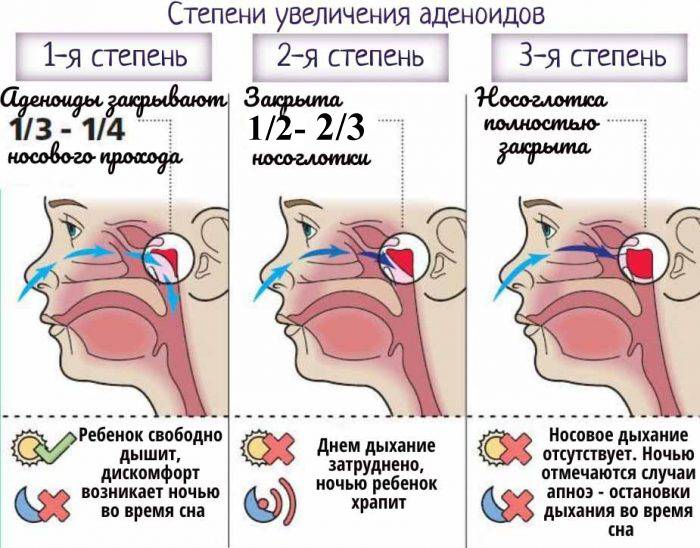
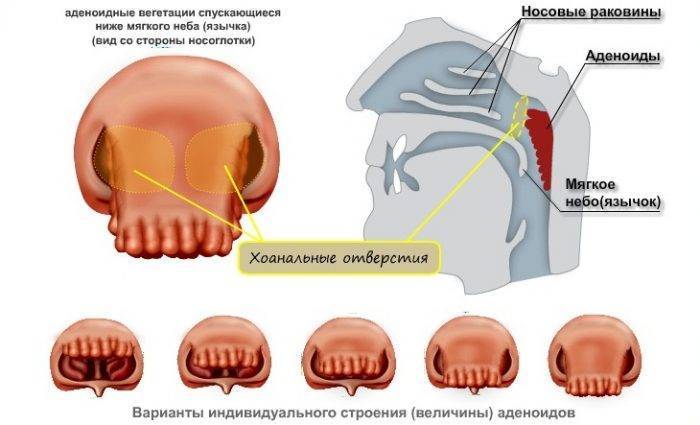
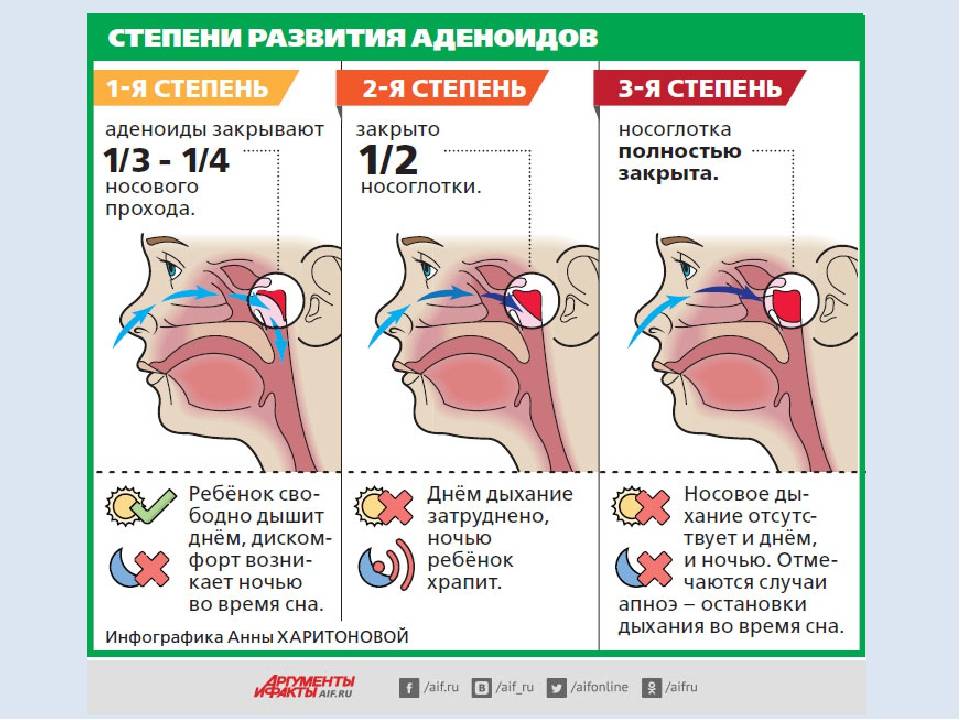
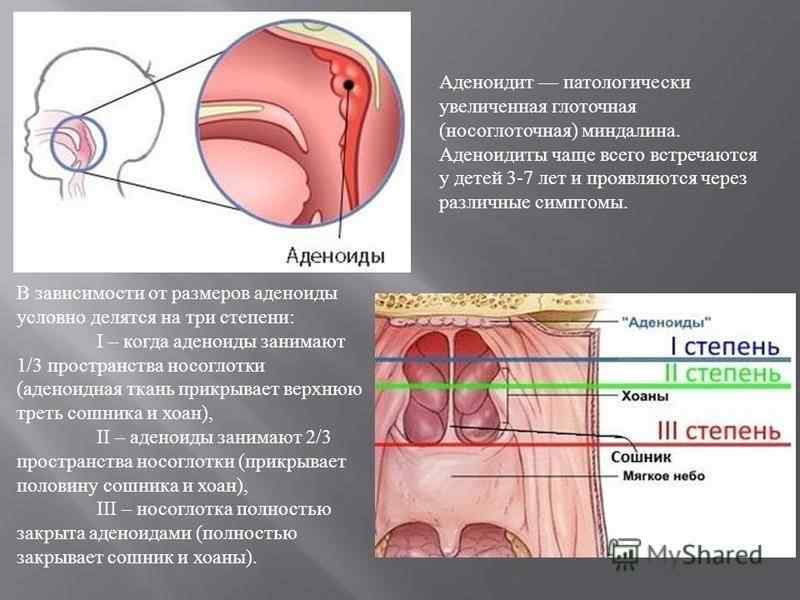
Врачи выделяют 3 степени аденоидов, лечение каждой из которых требует особого подхода.
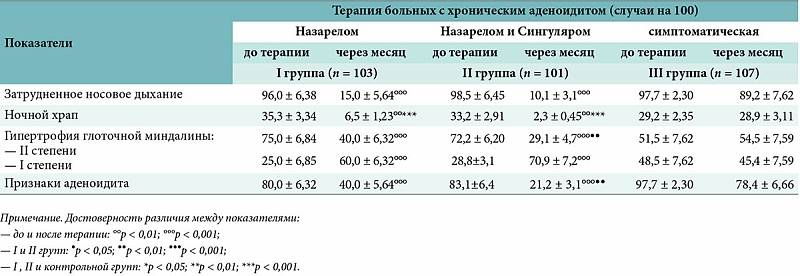
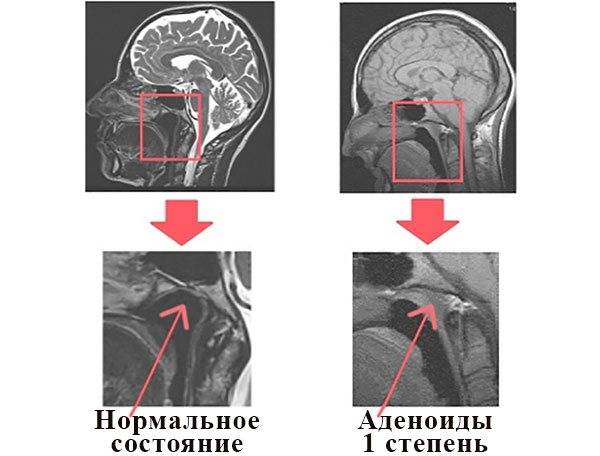
- Аденоиды 1 степени – затрудненное носовое дыхание наблюдается только ночью. Днем ребенок активен, не кашляет, не жалуется на боль в ушах или не испытывает иного дискомфорта, связанного с проблемой.
- Аденоиды 2 степени – дыхание через нос практически не осуществляется ни днем, ни ночью. Ребенок храпит и часто болеет ангинами, фарингитами, тонзиллитами и другими заболеваниями, связанными с постоянным попаданием холодного воздуха, вирусов и бактерий непосредственно в глотку.
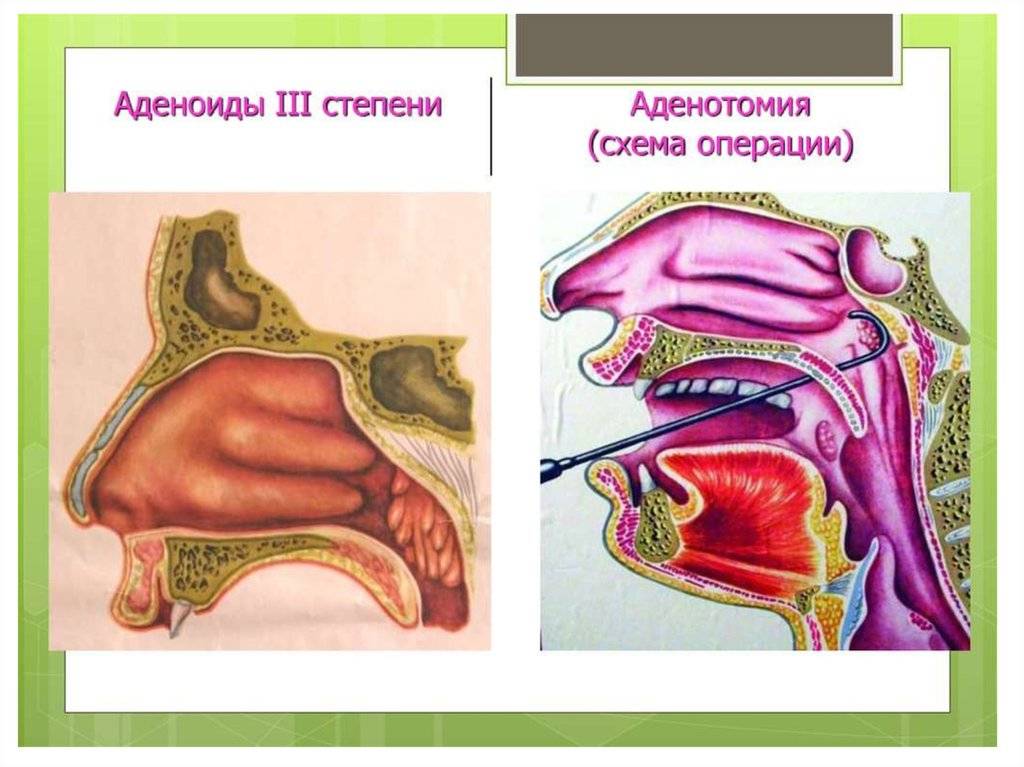
- Аденоиды 3 степени – миндалина разрастается до критических размеров, полностью перекрывая воздушные ходы. К постоянным простудам присоединяются симптомы неврологического характера.
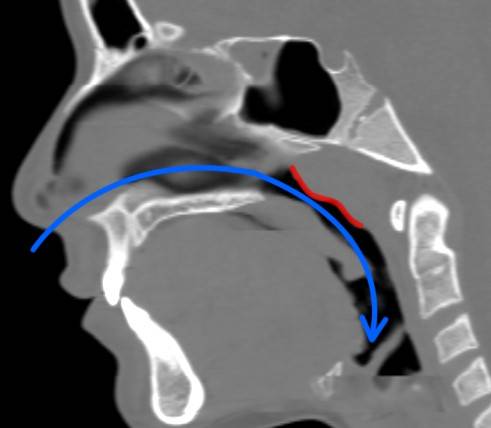
Диагностика
При постановке диагноза учитываются сбор анамнеза, анализ симптомов, данные физикального и инструментального осмотра. При риноскопии устанавливается степень аденоидных разрастаний и отечности слизистой, а также характер отделяемого секрета. Задняя риноскопия визуализирует гипертрофированную, отечную миндалину, иногда с фиброзным налетом. Мезофарингоскопия выявляет гиперемию задней стенки глотки и небных дужек, увеличение лимфоидных фолликулов.
Рентгенография позволяет уточнить объем лимфоидной ткани и исключить гайморит. Компьютерная томография необходима для дифференциации с опухолевым процессом. Дополнительно проводятся микроскопическое исследование мазка из зева и лабораторный анализ крови.
Профилактика
К профилактическим мерам относят:
- избегание стрессовых ситуаций;
- отказ от алкоголя и табакокурения;
- режим дня, полноценный и спокойный сон;
- отказ от жаренной, консервированной и острой пищи;
- прием лекарств только назначенных врачом и под его контролем;
- употребление продуктов со значительным содержанием клетчатки: свежих фруктов-овощей, зелени;
- своевременное диагностирование и лечение заболеваний всех органов, не только сердца;
- обязательные консультации с врачом при появлении симптомов болезни.
Если была проведена операция по установке кардиостимулятора, человеку следует исключить влияние на него электрических приборов, мобильного телефона
При заболевании важно своевременно посещать лечащего врача для проведения оценки состояния сердца и общего самочувствия больного
Этиология
Глоточная миндалина в составе лимфоглоточного кольца выполняет функцию барьера на пути инфекции и других вредных факторов. Гипертрофия миндалины при внедрении бактерий и вирусов обусловлена притоком крови и активной работой иммунных клеток. В норме после уничтожения возбудителя лимфоидная ткань возвращается в исходное состояние. Однако многочисленные инфекционные атаки могут вызвать нарушение регенерации клеток органа и компенсаторное разрастание тканей, затрудняющих носовое дыхание.
Помимо частых респираторных инфекций, развитию хронического аденоидита у детей способствуют:
- Незрелость иммунной системы в детском возрасте.
- Заболевания верхних дыхательных путей (ринит, фарингит, тонзиллит, синусит), при которых на слизистой носоглотки постоянно присутствуют микроорганизмы, поддерживающие воспаление миндалины.
- Иммунные дисфункции, которые развиваются на фоне тяжелых системных болезней, а также искусственного вскармливания и дефицита витамина D в младенчестве.
- Генетическая предрасположенность к гиперплазии лимфоидной ткани с образованием вегетаций.
- Органические дефекты носовой полости.
- Влияние внешних факторов (загрязненный воздух, повышенный радиоактивный фон, переохлаждение, химические и паровые ожоги).
Как лечить аденоидит у детей?
Без операции можно избавиться от аденоидитов 1 – 2 степени. При этом необходимо соблюдать комплексный подход, совмещая общее лечение и местное воздействие на вегетации. Ниже представлена примерная схема терапии.
Общее лечение заключается в следующем:
- иммуномодуляторы (Иммунал, Эхинацеи настойка);
- иммуностимуляторы курсом 10 – 15 дней (ФИБС, Экстракт алоэ, Апилак);
- витамины и микроэлементы;
- антигистаминные препараты курсом 7 – 14 дней (Фенкарол, Супрастин, Диазолин, Пипольфен);
- при остром гнойном аденоидите показаны антибиотики и сульфаниламиды.
Местное лечение предлагает такие варианты:
- капли с противовоспалительным эффектом при аденоидите – Протаргол, Назонекс;
- промывание носа – используют как при аденоидах, так и при их воспалении; для промывания можно использовать растворы морской соли, Элекасол, Мирамистин, Ротокан, Фурацилин;
- капли в нос с сосудосуживающим эффектом – уменьшают отек тканей, убирают насморк, облегчают последующую процедуру промывания носа; можно капать нос Тизином, Виброцилом, Санорином;
- введение в полость носа лекарств в виде капель, спрея или раствора, нанесенного на турунду – Биопарокс, Протаргол, Колларгол, Альбуцид, Софрадекс, Авамис;
- ингаляции через небулайзер – Цедовикс, Ментоклар.
Стоит отметить, что с возрастом ребёнка аденоиды могут уменьшаться в размерах самостоятельно. Это связано с тем, что с подросткового возраста общая заболеваемость респираторными инфекциями существенно снижается. Носоглоточная миндалина перестаёт постоянно контактировать с патогенными микроорганизмами и начинает регрессировать (уменьшаться в размерах).
Хронический аденоидит
Гипертрофия аденоидов и их хронический воспалительный процесс (хронический аденоидит) являются, пожалуй, самой распространенной патологией в детской ЛОР-практике.
Заболевание характеризуется патологическим разрастанием лимфоидной ткани носоглоточной миндалины и, при присоединении инфекционного фактора, ее хроническим воспалением.
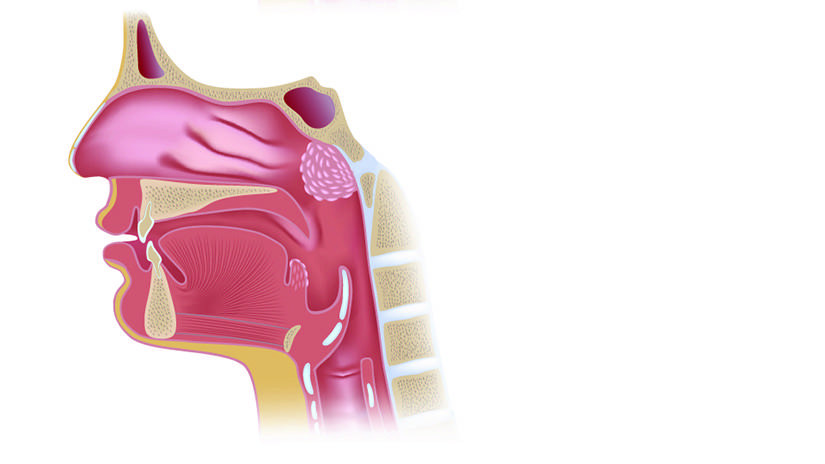
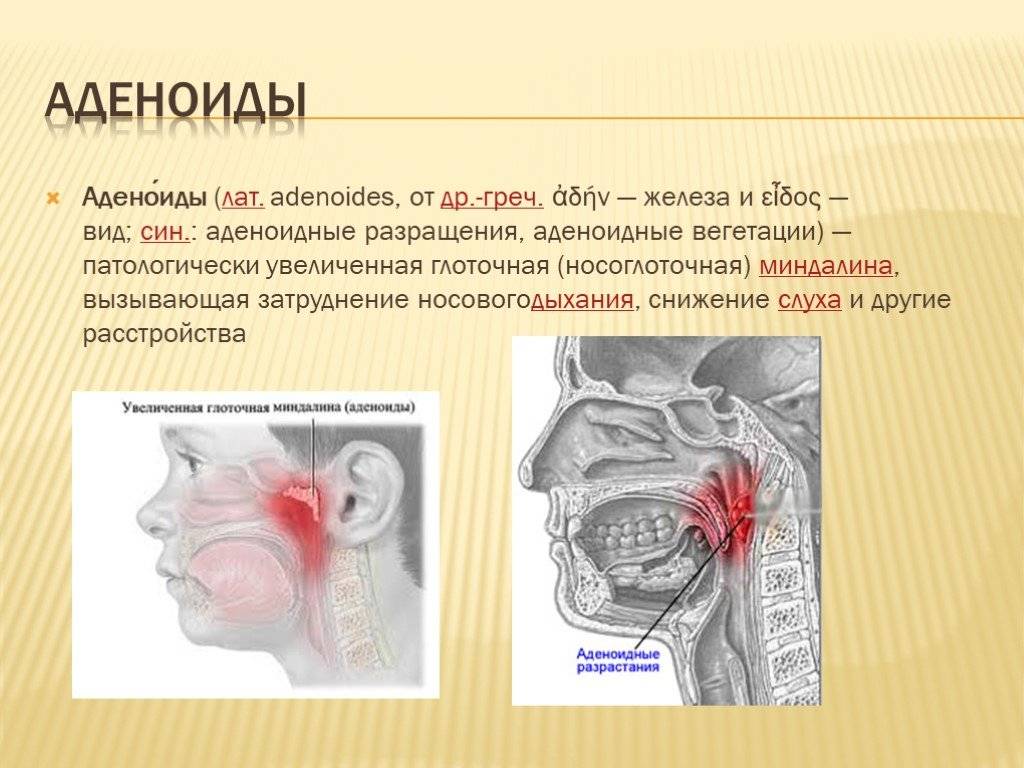
Для понятия механизмов развития заболевания обратимся к анатомо-физиологическим особенностям. Носоглоточная миндалина находится в своде носоглотки и входит в систему лимфаденоидного глоточного кольца Пирогова-Вальдейера, выполняющего барьерную, защитную функцию в организме. При нормальном физиологическом процессе воздух, проходя через полость носа и носоглотки, увлажняется, согревается и очищается от патогенной микрофлоры благодаря слаженному барьерному механизму и наличию иммунокомпетентных клеток в лимфоидной ткани носоглоточной миндалины. При иммунной недостаточности носоглоточная миндалина не может полноценно выполнять защитную функцию и возникает ее пролиферация и впоследствии, при присоединении инфекционного фактора, воспалительный процесс.
Методы лечения аденоидов у детей
До недавнего времени основным методом лечения аденоидов у детей являлась аденотомия и аденэктомия – неполное или полное удаление аденоидных вегетаций из носоглотки. Операция может проводиться как под местной, так и под общей анестезией с использованием рутинной или эндоскопической технологии. Однако аденотомия не всегда приводит к ликвидации патологического состояния, поскольку часто возникают послеоперационные рецидивы гипертрофии и воспаления глоточной миндалины. Аденотомия в 1950-е годы применялась столь широко, что около 50% детского населения США и Великобритании было лишено миндалин. Впоследствии было установлено, что именно этот контингент чаще всего страдал от полиомиелита, особенно его бульбарной формы. Часто дети подвергались повторным операциям в связи с рецидивами аденоидов (повторным их увеличением). Симптомы аденоидита возвращались, т.е. операции были неэффективными.
Учитывая высокую роль лимфоидной ткани глотки в формировании иммунологической защиты организма сегодня значительно сужены показания к хирургическому лечению аденоидных вегетаций. В связи с этим становится актуальной разработка консервативных методов лечения хронического аденоидита, особенно у детей с аллергическими заболеваниями дыхательных путей.
Лечение аденоидита, как лечение любого заболевания, должно быть комплексным с учётом причин и характера течения воспалительного процесса. Лечение подбирается индивидуально, основывается на данных осмотра, результатах лабораторных методов исследования, истории заболевания ребенка.
На сегодняшний день по основному эффекту терапевтического действия можно выделить следующие направления в медикаментозном лечении аденоидита:
- промывание полости носа – ирригационная терапия;
- противовоспалительная терапия;
- антимикробная терапия;
- иммунокоррегирующая терапия;
- физиотерапия (облучение ультрафиолетом, лазерную терапию, электрофорез).
Подробнее разберем каждый пункт.
Роль ирригационной терапии заключается в механическом удалении слизи, которая в условиях воспаления содержит микроорганизмы, продукты воспаления и др. Удаляя патологический секрет из полости носа, улучшается очищается поверхность слизистой оболочки носа, носовое дыхание, что облегчает проникновение лекарств (при необходимости). Выбор препаратов для промывания с увлажнением слизистой оболочки носа и глотки достаточно широк. По своему составу препараты представляют из себя солевые растворы разной концентрации. Следует учитывать, что промывание носа иногда приводит к осложнениям в виде тубоотита и острого среднего отита, т.к. может быть попадание раствора в слуховую трубу. Частое, избыточное промывание носа способствует формированию субатрофического ринита, ринофарингита.
При выявлении патогенной микрофлоры применяются по показаниям антибактериальные препараты, как правило, в период обострения аденоидита. По состоянию ребенка и выраженности симптомов, назначаются препараты местного и системного действия. Назначают аминопенициллины (амоксициллин), цефалоспорины (цефуроксим аксетил, цефиксим, цефтибутен и др.), макролиды (азитромицин, клиндамицин и др.). В детской практике предпочтительны растворимые формы солютаб, суспензии. Применение системных антибиотиков влечет за собой массу нежелательных эффектов: раздражаются слизистые ЖКТ, может быть рвота, диарея, дисбактериозы, кандидозы полости рта.
У часто болеющих детей возможно применение противовирусных препаратов. Назначаются они обычно в острый период болезни или при рецидиве. Вне обострения вирусы малодоступны медикаментозным средствам. Показано применение препаратов-индукторов интерфероногенов. В частности, есть положительный опыт применения иммуномодуляторов системного действия – имунорикса, бронхомунала, рибомунила, циклоферона и др.
Если ребенок входит в группу “часто болеющих детей” необходимо наблюдение его у иммунолога. В детском возрасте возможны как врожденные и транзиторные, так и приобретенные нарушения функции иммунной системы. Это требует определения состояния иммунной системы (иммунного статуса), и ее коррекции по показаниям.
Лечение лимфостаза нижних конечностей
Все консервативные методы лечения используются только на первой стадии заболевания, когда еще структурные изменения соединительной ткани и кожи не начались. Как будет проходить лечение лимфостаза, напрямую зависит от того, какая причина его вызвала. Прежде всего, нужно устранить этиологический фактор (к примеру, при наличии опухоли малого таза, которая сдавливает лимфососуды, требуется ее удаление).
Основные рекомендации для больных с такой патологией:
- аккуратно и своевременно стричь ногти;
- при выполнении массажа не прибегать к приемам разминания;
- нельзя надевать обувь со шнуровкой или на каблуках (каблук способствует увеличению нагрузки на ноги и тем самым ухудшает лимфоток, а шнуровка может перетянуть мягкие сосуды и ткани, что тоже скажется на развитии этого заболевания);
- категорически запрещено посещать сауну, баню или загорать (тепловое воздействие расширяет сосуды, включая лимфатические, что негативно сказывается на лимфо-, кровотоке в нижних конечностях);
- обрабатывать малейшие повреждения кожи (включая укусы насекомых) растворами антисептиков;
- избегать статистических нагрузок и подъема тяжести (длительное сидение или стояние);
- нельзя сидеть в положении нога на ногу, что, кстати, является излюбленной позой каждой женщины, поскольку так Вы затрудняете кровоток и лимфоток в органах малого таза и ногах;
- отказаться от облегающей одежды и тесного нижнего белья (прежде всего они сдавливают лимфоузлы, а трение кожи приводит к трофическим нарушениям);
- использовать специальные масла при приеме ванны, а после водных процедур обязательно протирать кожу ног лосьонами и кремами без консервантов и отдушек, что не просто ее защитит, но и смягчит, положительно сказавшись на защитном барьере;
- запрещается ходить босиком за пределами дома (существует высокая вероятность того, что кожа стоп повредится и образуются язвы, которые будут плохо заживать);
- использовать пудру (детскую присыпку, тальк) при сильной потливости ног, что уменьшает риск развития трофических нарушений и потоотделение).
Лечение лимфедемы в домашних условиях должно быть комплексным, включающим медикаментозную и компрессионную терапию, специальный массаж, тщательный уход за стопами, соблюдение диеты, занятия спортом и лечебной гимнастикой.
- Диета при лимфостазе должна быть низкокалорийной и практически бессолевой, поскольку соль, удерживающая жидкость в организме, лишь способствует прогрессированию отеков. Пища больных лимфостазом должна быть богата растительными и животными белками, полиненасыщенными жирными кислотами. Следует ограничить употребление сладостей, хлебобулочных и макаронных изделий, некоторых видов круп. А вот употребление свежих фруктов, овощей и кисломолочных продуктов только приветствуется.
- Медикаментозное лечение состоит в приеме таблетированных препаратов. Нормализовать циркуляцию лимфы поможет прием троксевазина, детралекса и таблеток венорутон форте. Для улучшения периферического кровообращения назначают но-шпу и теоникол. Восстановить микроциркуляцию крови поможет лекарство трентал.
- При лимфостазе обязательны сеансы лимфодренажного массажа, совмещающего глубокое массирование лимфатических узлов с ритмичными и нежными поглаживаниями наружных кожных покровов. После массажа, продолжительность которого занимает около часа, рекомендуется наложение лечебного бандажа.
- Компрессионная терапия сводится к ношению специального компрессионного белья с распределенным давлением или к регулярным перевязкам пораженных конечностей. Для перевязок можно использовать эластичный бинт или специальные изделия из медицинского трикотажа. Способствуя оттоку лимфы, эти меры помогают значительно уменьшить отеки.
- Пациентам с лимфостазом очень полезны сеансы лечебной физкультуры, плавание и скандинавская ходьба.
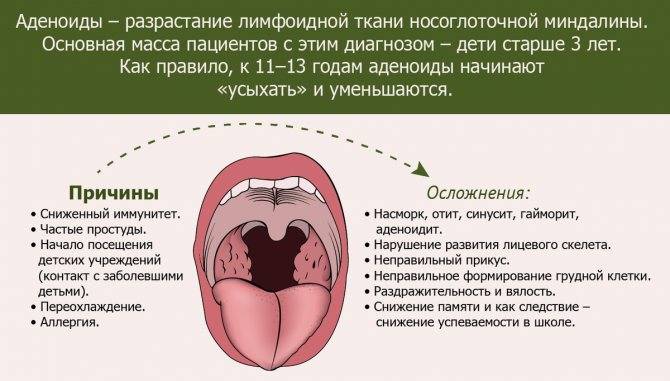
Причины
Разрастание глоточной миндалины характерно для детей в возрасте от года до 14 лет. Аденоиды могут сохраняться и у взрослых людей, но чаще они постепенно уменьшаются в размерах и атрофируются.
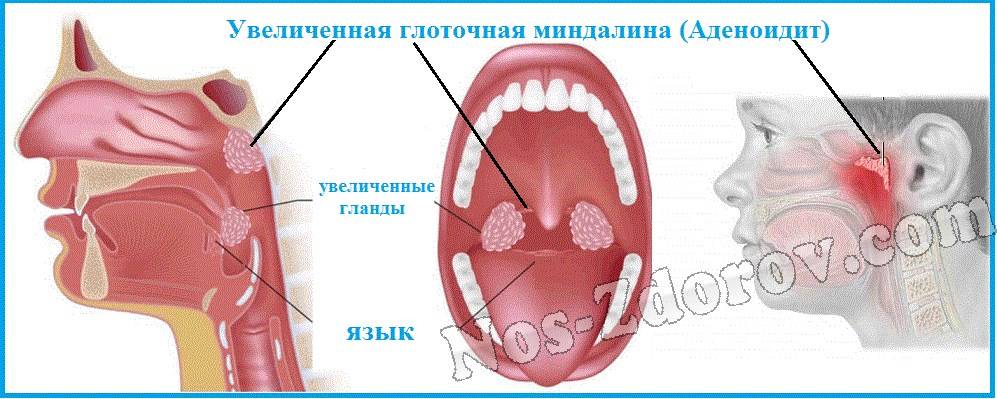
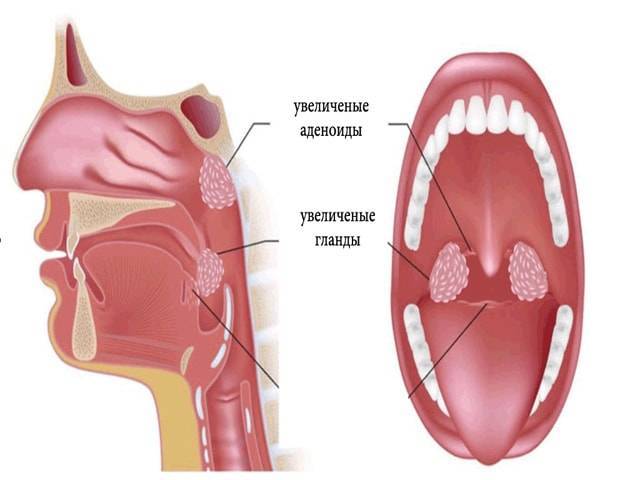
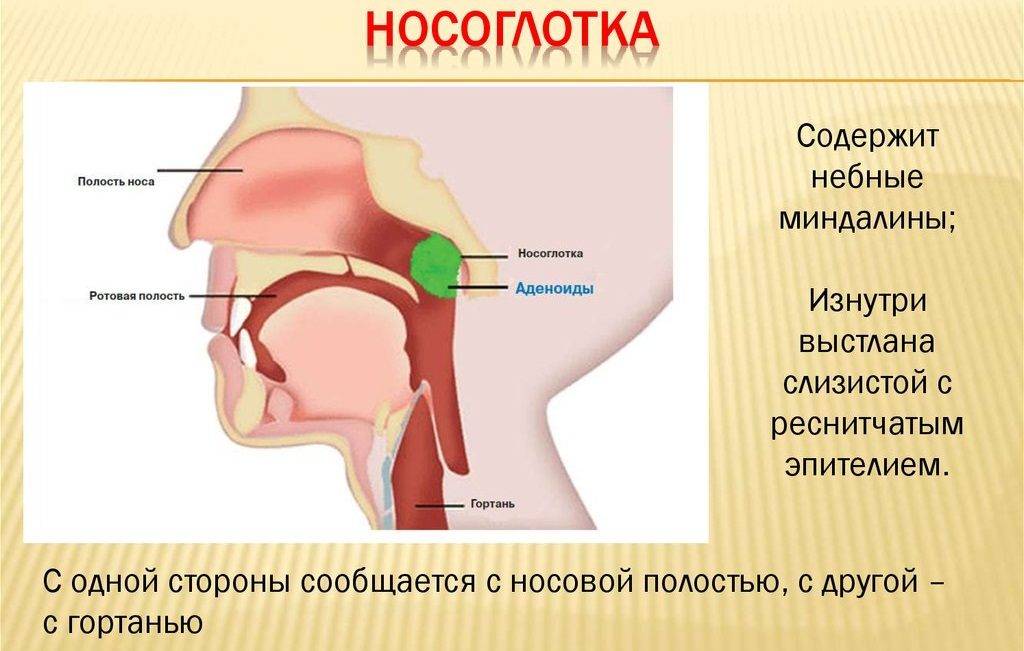
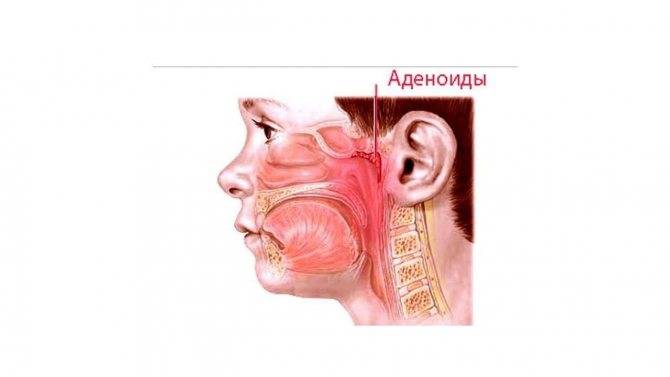
Глоточная миндалина представляет собой скопление лимфоидной ткани. Это орган иммунной системы,основная задача которого – борьба с инфекцией носоглотки.
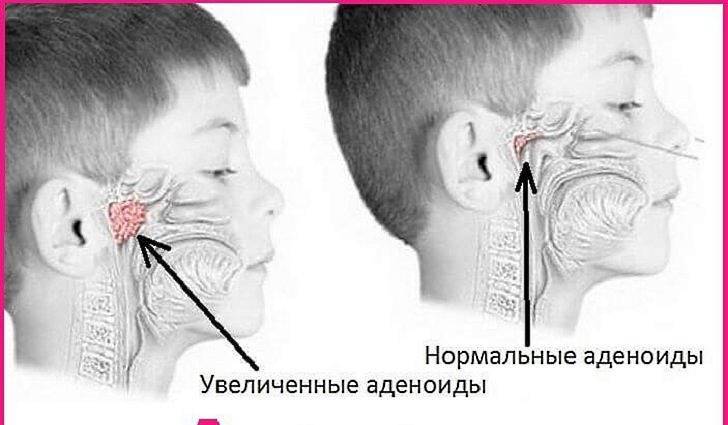
Увеличение миндалины называют аденоидами или аденоидными вегетациями.
Появление аденоидов провоцируют следующие факторы:
- Снижение общего иммунитета. Аденоидные вегетации чаще встречаются у детей, которые часто и длительно болеют.
- Другие очаги инфекции (кариозные зубы, фарингит, тонзиллит, отит). Частые обострения хронического воспаления провоцируют рост носоглоточной миндалины.
- Генетическая предрасположенность. Если у родителей наблюдались похожие проблемы, риск гипертрофии аденоидов у ребенка возрастает.
- Аллергия. Неблагоприятная экологическая обстановка, распространение химических, пищевых и других аллергенов приводит к отеку тканей, вторичному инфицированию увеличенной миндалины.
Возможные осложнения и последствия заболевания
Полноценное носовое дыхание важно для человека любого возраста. Но серьезные последствия чаще встречаются у маленьких детей, чем у подростков и взрослых
Осложнения можно разделить на несколько групп:
- Отсутствие нормального носового дыхания в детском возрасте приводит к нарушениям формирования прикуса, зубов и костей лицевого черепа. Дыхание ртом провоцирует частые и длительные простуды, храп.
- Проблемы со средним ухом. Расположенная рядом с аденоидами слуховая труба играет важную роль в нормальной работе среднего уха. Если разросшиеся аденоиды перекрывают устья слуховых труб, возникают частые отиты. Итогом может стать стойкая потеря слуха.
- Соматические болезни. Недостаток кислорода ведет к гипоксии головного мозга. Ребенок быстрее устает, отстает в развитии, у него нарушаются сон и аппетит.
В тяжелых случаях у малыша может деформироваться грудная клетка из-за неправильного дыхания, нарушается речь, работа желудочно-кишечного тракта и эндокринных желез. В настоящее время такие осложнения практически не встречаются.
Лечение хронического аденоидита и/или гипертрофии аденоидов
Консервативные методы
Медикаментозное лечение включает в себя назначение сосудосуживающих капель коротким курсом местного противовоспалительного лечения, общее противовоспалительное или противоаллергическое лечение, отхаркивающие препараты, при бактериальной инфекции антибактериальные препараты, а также лечение осложнений, если они имеют место.
ВАЖНО: методы лечения, как и медикаментозную терапию, назначает только врач специалист. В идеале – лор-врач под контролем эндоскопического осмотра аденоидов и лабораторных показателей
Аппаратное, манипуляционное и физиолечение включает в себя как механическую санацию аденоидных вегетаций, например промыванием аденоидов с помощью электроотсоса, так и многочисленные варианты физиолечения как в виде монотерапии, так и комбинируя разные методы: УЗОЛ-терапия носоглотки; лазеротерапия красным, фиолетовым, инфракрасным лазером; магнитотерапия; лечение на аппарате Интралор; фотохромотерапия оранжевым цветом и т.д. Метод воздействия выбирается лор-врачом в зависимости от клинической картины и индивидуальных особенностей пациента. Данные методы позволяют в большинстве случаев обойтись без необоснованного назначения антибиотикотерапии, значительно улучшить прогноз течения заболевания, избежать развития осложнений, ускорить выздоровление или значительно продлить ремиссию заболевания, избежать длительных остаточных явлений.
Клинические проявления
Воспаление аденоидной ткани называется аденоидит. Течение его бывает острым, подострым и хроническим
Коснемся кратко основных симптомов, на которые стоит обращать внимание родителям:
1. Насморк, чаще всего он имеет затяжное течение.
2. Преимущественное дыхание через рот. Обусловлено затрудненным носовым дыханием. Степень затруднения напрямую зависит от степени гипертрофии аденоидной ткани. Часто появляется гнусавость. При длительном течении хронического аденоидита и дыхании через рот, возможно изменение лицевого скелета, что в дальнейшем проявляется стойким нарушением произношения речи.
3. Ночной храп, беспокойный сон.
4. Утренний кашель, обусловленный поперхиванием слизью, стекающей из носоглотки за ночь.
5. Снижение слуха, рецидивирующие отиты из-за механической обтурации слуховых труб аденоидными вегетациями. При этом гипертрофия может быть и 1-2 степени, при расположении аденоидов возле устьев слуховых труб, которые отвечают за вентиляцию среднего уха через слуховую трубу. Ребенок начинает постоянно переспрашивать или смотреть мультики слишком громко.
6. Быстрая утомляемость, апатия. Обусловлены постоянным кислородным голоданием головного мозга, особенно при хроническом аденоидите. Возможно отставание от сверстников в умственном и физическом развитии.
Лечение аденоидита
Лечение аденоидита принято разделять на консервативное и оперативное. Консервативное лечение требует от родителей, в первую очередь, большого терпения (надо научить малыша правильно высмаркиваться, проводить с ним туалет полости носа иногда несколько раз в день!), посещения процедур (промывание носа ЛОР врачом, физиолечение и др.), четкого выполнения всех назначений врача. Это далеко не быстрый процесс, но если родители и врач заодно, и действуют сплоченной командой, то результат не заставляет себя ждать! Но бывают случаи, когда консервативное лечение неэффективно, тогда врач принимает решение об оперативном вмешательстве, и не всегда это зависит только от степени аденоидов. Чаще всего показаниями к оперативному лечению являются: полное отсутствие носового дыхания, рецидивирующие отиты (тубоотиты), ночное апное, стойкое снижение слуха.
«Если они участвуют в иммунном ответе, зачем их удалять? Ничего лишнего в организме нет!»
Действительно, аденоидная ткань является частью лимфоидного кольца глотки, как было сказано выше, но только частью! Здесь важно оценивать соотношение вреда и пользы для организма. В случае хронического аденоидита сама миндалина становится местом обитания и размножения патогенных микроорганизмов, что явно не приносит пользы ребёнку, а частые обострения приводят к увеличению аденоидной ткани в размере, вызывая параллельно заболевание ушей, с последующим стойким снижением слуха.. «Если их удалить – они вырастут заново!»
«Если их удалить – они вырастут заново!»
На данном этапе развития медицины это мнение является ошибочным. Операция аденотомия выполняется под общим наркозом, с использованием эндоскопической техники. Современное оснащение позволяет удалять аденоидную ткань полностью под визуальным контролем, тем самым гарантируя отсутствие рецидивов. При аденотомии под местной анестезией, как выполнялось ранее повсеместно, действительно высок риск повторных аденотомий, так как чаще всего часть миндалины не удаляется с первого раза, что и вызывает рецидив.
А как их увидеть? И как понять из-за чего?
Диагностика:
Золотым стандартом диагностики гипертрофии аденоидов, аденоидита является эндоскопия полости носа и носоглотки. Преимущество данного современного метода бесспорно перед устаревшими способами – задняя риноскопия, пальцевое исследование, рентгенография носоглотки
Во время эндоскопического осмотра хорошо визуализируется состояние аденоидной ткани, ее размеры, можно оценить степень увеличения, расположение ее по отношению к устьям слуховых труб, что очень важно при частых отитах
Лабораторная диагностика. Помимо стандартных исследований:
- (общий анализ крови, общий анализ мочи), для определения возможного носительства патогенных микроорганизмов назначается бактериальный посев со слизистой оболочки носоглотки на микрофлору и чувствительность к антимикробным препаратам;
- для определения аллергического состояния – специфические показатели – общий ИГ Е, эозинофильный катионный белок, риноцитограмма.
- при подозрении на наличие неспецифических внутриклеточных возбудителей показан анализ крови на определение антител к предполагаемым микробам (микоплазма, хламидии и др.), вирусам (Эпштейн Барра, цитомегаловирусная инфекция, герпес 6 типа и др).