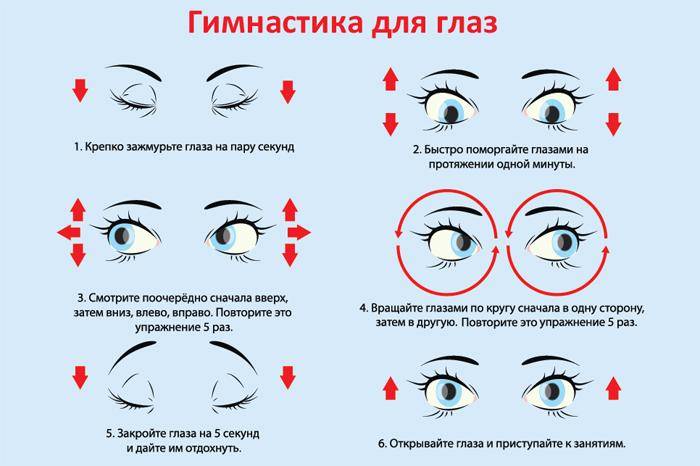
Диагностика и лечение
У части детей к 14-му дню жизни желатинозная пробка самостоятельно рассасывается, воспаление стихает, и заболевание заканчивается без всяких последствий. Но в некоторых случаях этого не происходит, и тогда требуется помощь детского офтальмолога.
Лечение дакриоцистита новорожденных состоит из двух этапов.
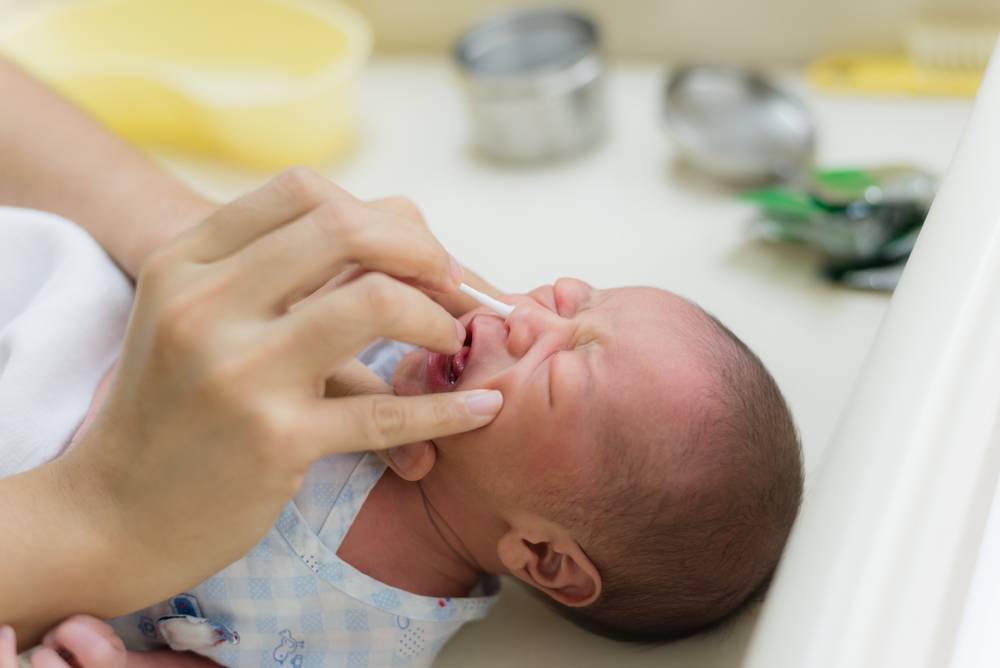
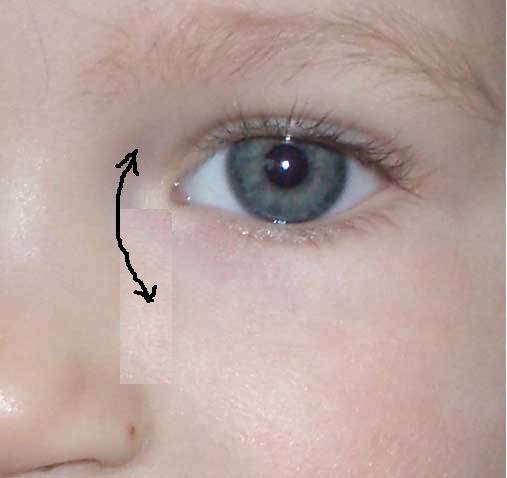
Первый этап заключается в массаже слезного мешочка. Слезный мешочек находится у внутреннего края глазной щели. Взрослый человек может прощупать его у себя через кожу. Массаж проводит мама, после каждого дневного кормления движениями с усилием вверх и вниз — по 6-10 движений. Если при массаже количество гнойного отделяемого в глазной щели увеличивается (выходит из слезного мешка) — массаж проводится правильно. Массаж тем более эффективен, чем младше ребенок. Не имеет смысл делать массаж еле касаясь, нужно его делать с разумным усилием.
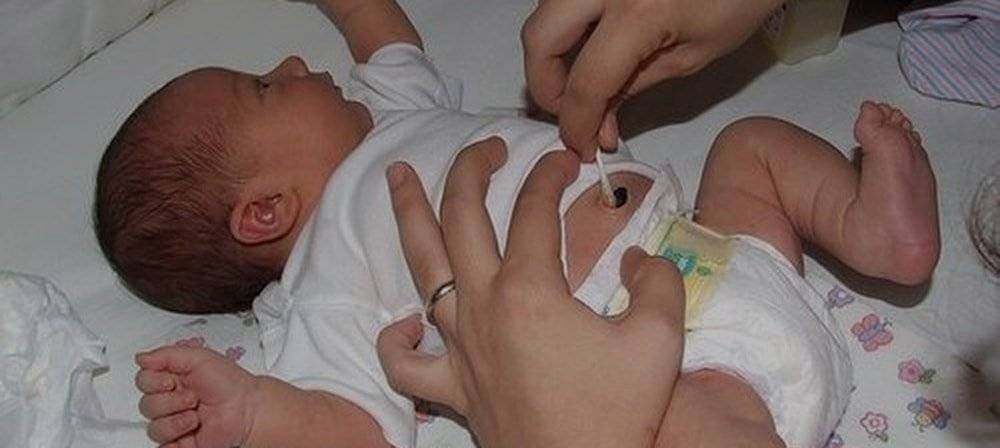
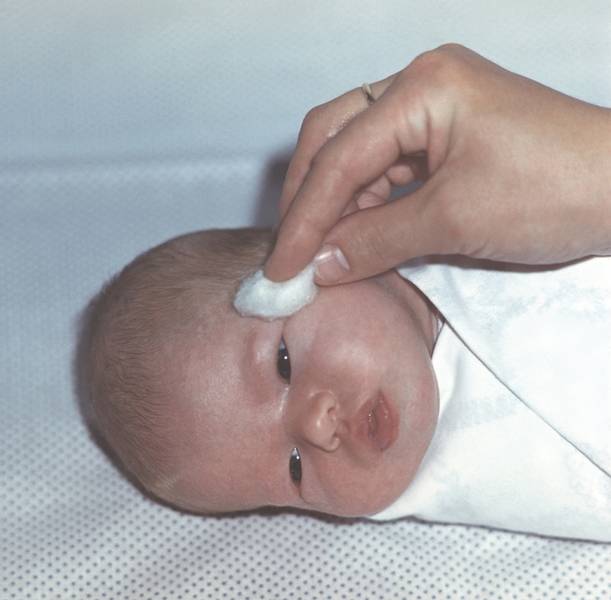
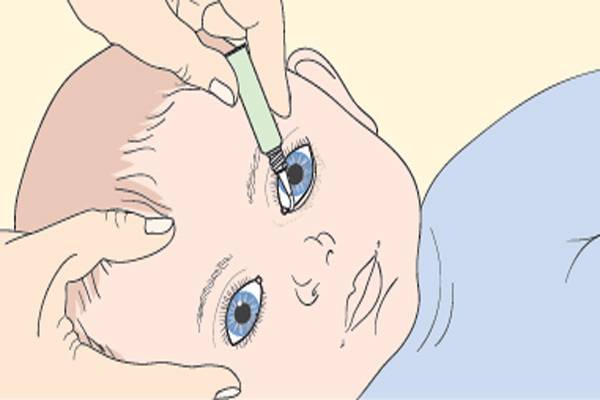
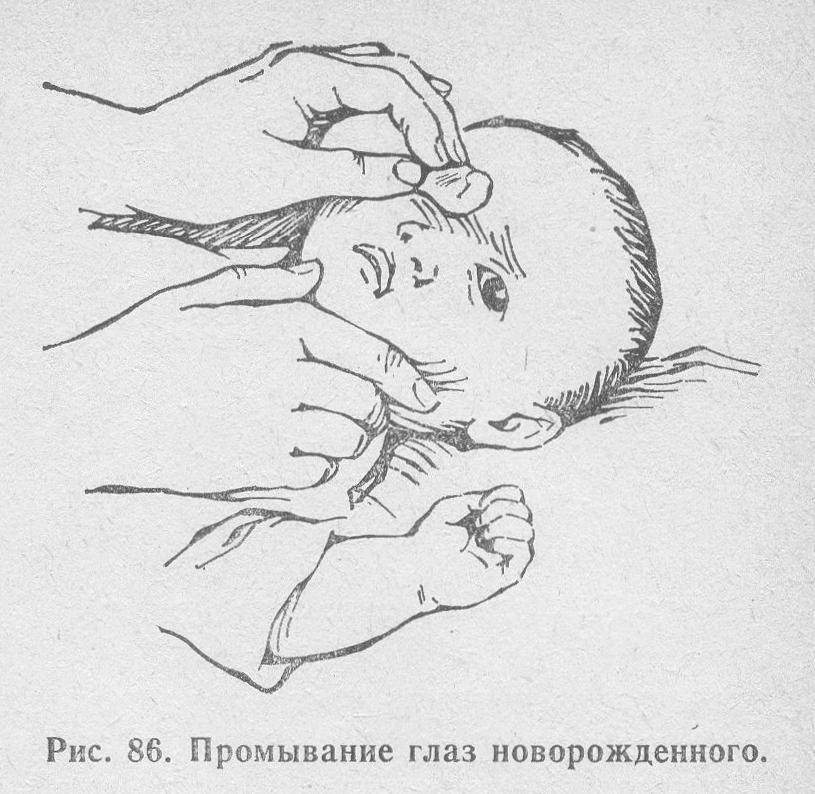
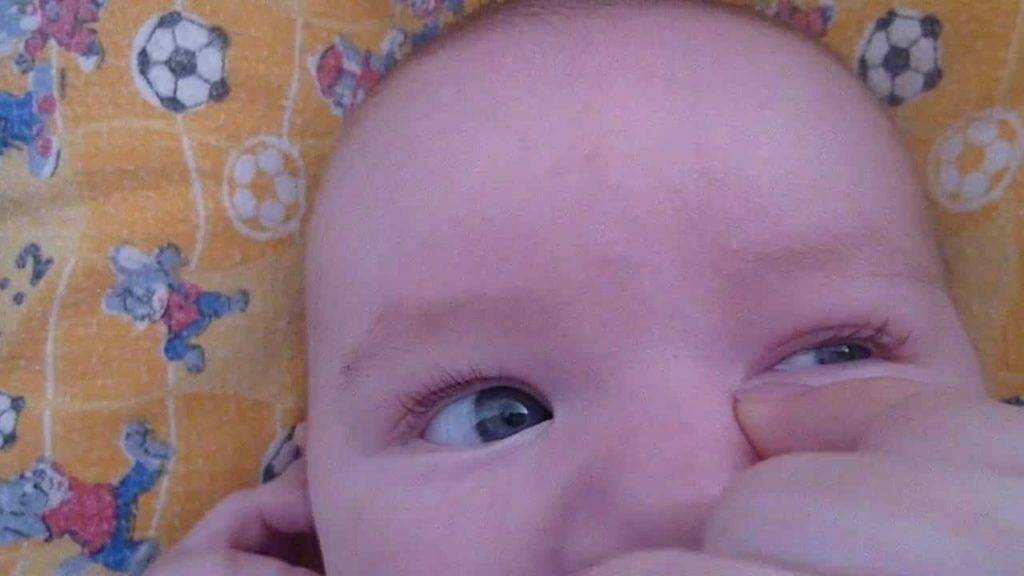
Массаж — самая важная процедура на первом этапе лечения дакриоцистита новорожденных, так как он воздействует на причину и направлен на улучшение проходимости слезных путей. Однако и со скопившимся гноем мириться нельзя. Необходимо промывать глазное яблоко, с тем чтобы удалить частицы гноя. Лучше всего это делать раствором фурацилина (одна таблетка на стакан кипятка). Протирают глазную щель стерильным ватным тампоном от виска к носу. Лучше использовать ватные тампоны, а не марлевые, так как марлевые оставляют ворсинки. После того как гной эвакуирован необходимо закапать раствор антибиотика. Как правило, это левомицитин 0.25% .
Обычно назначения врача выглядят примерно так:
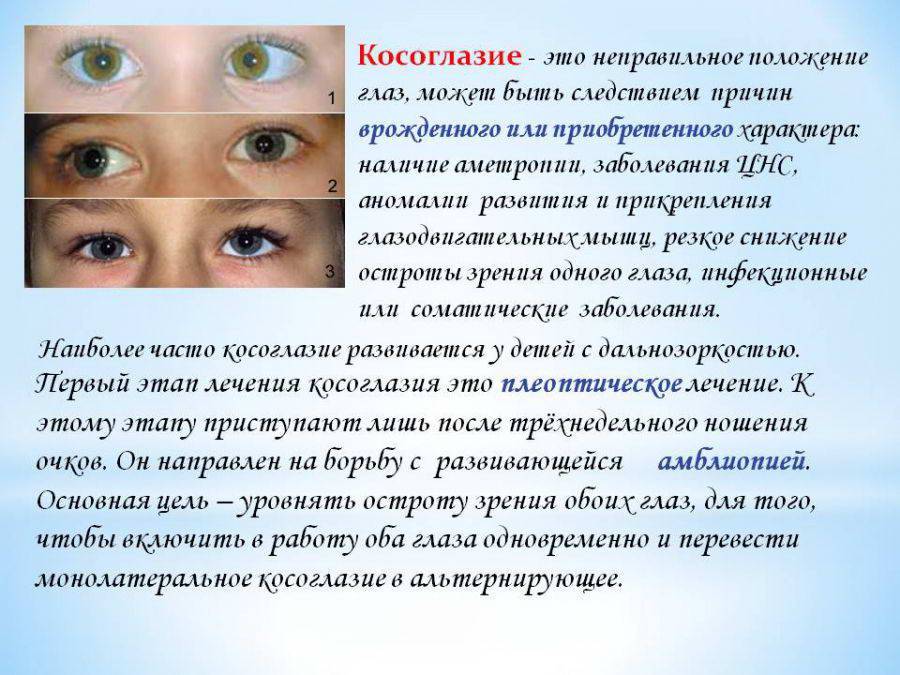
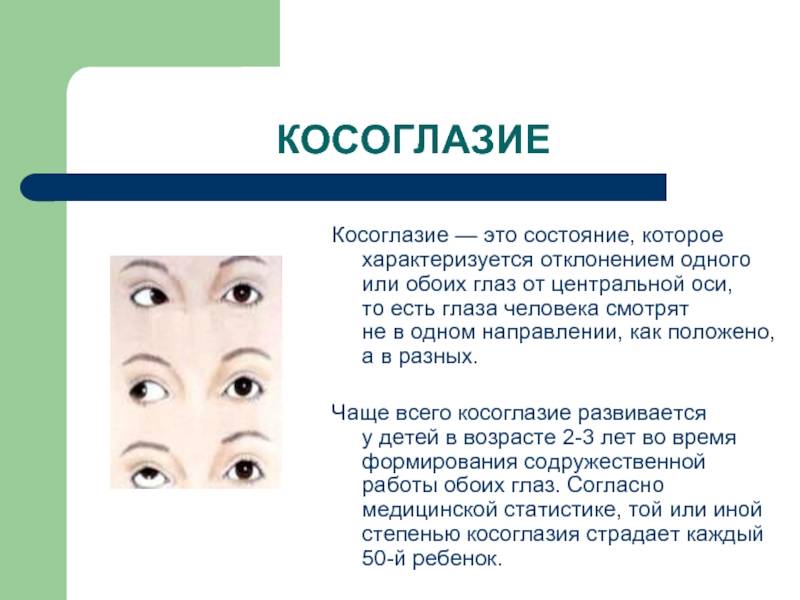
Что такое скрытое косоглазие?
При скрытой гетеротопии визуально не наблюдаются какие-либо отклонения. Глаза ребенка выглядят здоровыми, они двигаются синхронно. Дефект становится заметным при выпадении одного глазного яблока из зрительного процесса, что приводит к отсутствию бинокулярности. Так, если закрыть один глаз или прикрыть его рукой, то есть искусственно создать монокулярное зрение, другой начинает косить. Причина этого — неодинаковый тонус глазодвигательных мышц.

Скрытое косоглазие не требует лечения. В той или иной степени оно наблюдается у 70-80% людей и называется также гетерофорией. Бинокулярное зрение при этом не нарушается. В некоторых источниках данный вид заболевания рассматривают как разновидность непостоянного косоглазия. Однако это другая патология или точнее — степень ее развития. Впоследствии страбизм становится постоянным.
Что такое функциональное косоглазие у детей?
Не следует путать непостоянное косоглазие с функциональным, которое патологией не является. Оно наблюдается почти у всех младенцев примерно до 6 месяцев, в течение которых у ребенка могут косить глазки. Физиологическая форма страбизма связана со слабостью глазных мышц. Глаза малыша не могут двигаться согласованно. Причиной этого явления могут быть и особенности строения лицевого скелета. Через несколько месяцев обе стороны его выровняются, а глазные мышцы окрепнут. Ребенок сможет смотреть на один объект двумя глазами, двигая ими синхронно. Примерно у 9 из 10 новорожденных функциональное косоглазие проходит самостоятельно без какой-либо терапии. Если же глазные яблоки продолжают отклоняться от точки фиксации, необходимо принять меры по устранению дефекта. Возможно, развивается патология. Чем раньше будет начато лечение, тем быстрее получится избавиться от отклонения.
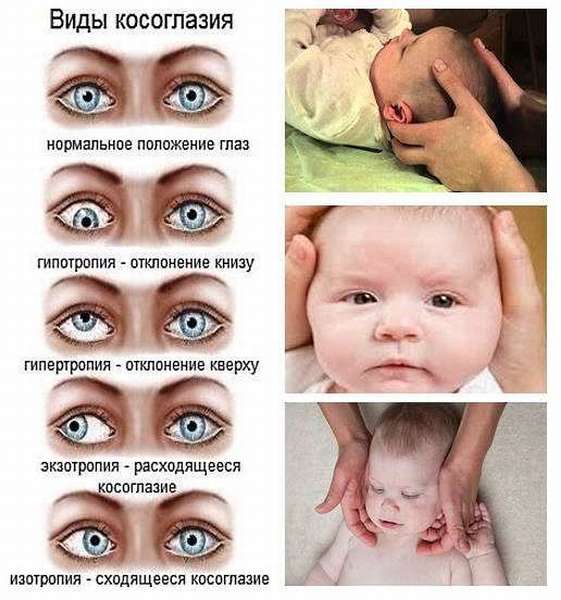
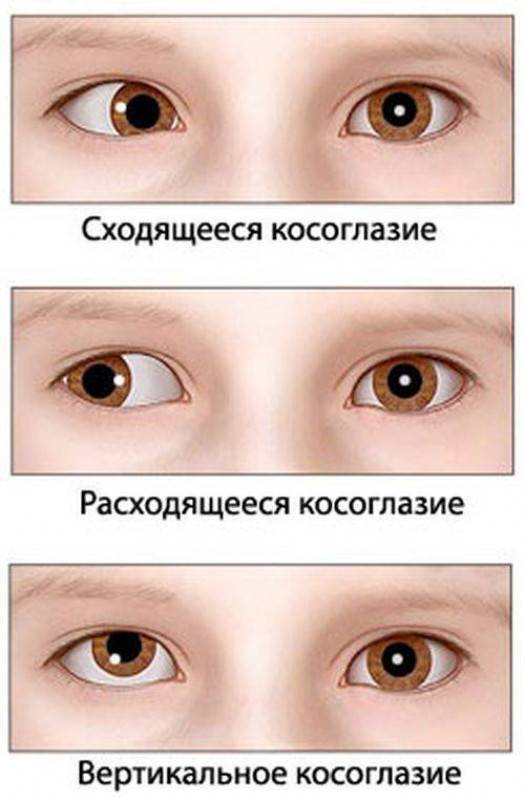
Виды косоглазия у детей
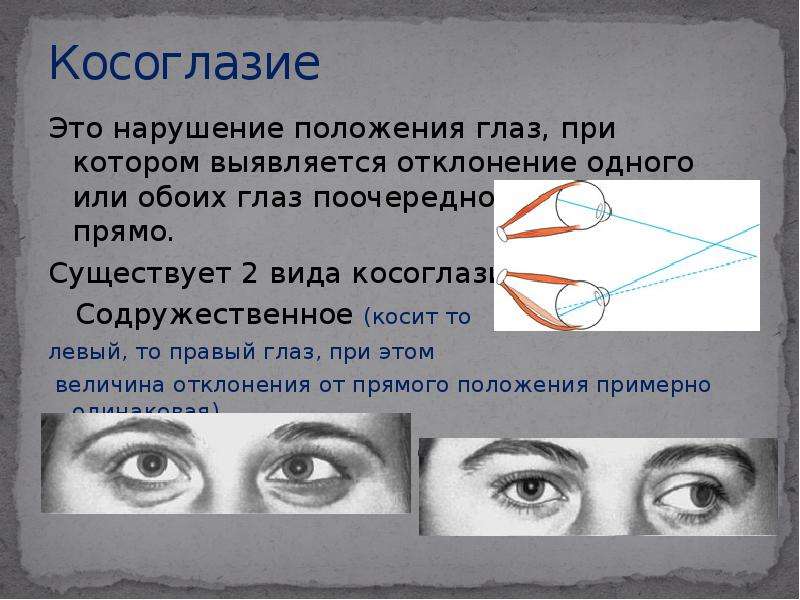
По происхождению косоглазие у ребенка может быть содружественным и паралитическим. Это две основные разновидности патологии. В первом случае у малыша косит то один, то второй глаз. При этом угол отклонения на обоих примерно одинаковый. Заболевание зачастую развивается на фоне анизометропии — разной рефракции глаз, или аметропии, причем, как правило, при гиперметропии средней или высокой степени. Сходящееся косоглазие наблюдается у детей с дальнозоркостью, а расходящееся — с близорукостью.
Выделяют следующие причины содружественного страбизма у детей:
- снижение остроты зрения на одном глазу;
- офтальмологические недуги, которые приводят к резкому ухудшению зрительных функций или слепоте;
- некорригируемая аметропия, то есть отсутствие оптики при миопии, гиперметропии или астигматизме;
- офтальмопатологии и патологические процессы, сказывающиеся на прозрачности оптических сред — хрусталика и роговицы;
- поражения ЦНС;
- разное строение глазных яблок.
Содружественное косоглазие у детей проявляется следующим образом:
- один глаз отклоняется к виску или к носу;
- попеременное отклонение глазных яблок от точки фиксации;
- они сохраняют подвижность во все стороны;
- отсутствует стереоскопическое зрение;
- понижение остроты зрения на поврежденном глазу;
- ухудшение степени аметропии.
При монокулярном зрении ребенок может часто спотыкаться, натыкаться на предметы. Это может свидетельствовать о том, что он видит картинку не в 3D-формате, а только одним глазом.
Диагностика птоза у ребенка
Несмотря на яркое внешнее проявление птоз верхнего века нуждается в профессиональной диагностике. Это необходимо для установления причины его возникновения, которая поможет определить, как лечить птоз верхнего века.
Диагностика птоза выполняется достаточно быстро. Для этого специалист измеряет высоту век, проверяет их симметричность, определяет полноту движения
Также офтальмолог обращает внимание на остроту зрения и состояние глазного дна
Как правило, назначают следующие диагностические процедуры:
- УЗИ глазного яблока;
- компьютерную периметрию, электроэнцефалографию;
- ОКТ.
В редких случаях для постановки точного диагноза необходима МРТ. Также врач-офтальмолог в обязательном порядке назначает консультацию невролога.
Кроме того, специалист узнает информацию о семье младенца, принимая во внимание наследственность. Если птоз носит приобретенный характер, то врач может спросить о наличии иных заболеваний, которые могут стать причиной птоза
Что будет делать врач
Сначала сурдолог проверит, действительно ли у ребенка есть нарушения слуха. Если в ходе диагностики тугоухость подтвердится, врач назначит лечение
Важно знать, что нейросенсорная тугоухость не лечится, ее можно скорректировать только с помощью слуховых аппаратов (СА). В случае тяжелых потерь СА могут оказаться неэффективными, тогда ребенку будет рекомендована кохлеарная имплантация
Как сурдологи диагностируют тугоухость
Сначала врач побеседует с вами, а потом осмотрит ребенка. Специалист проверит состояние слуха у ребенка с помощью объективных методов диагностики.
Есть и субъективные методы – это тональная или игровая аудиометрия. Базовый метод, который прекрасно подходит для взрослых. Но есть нюансы: участие пациента. Когда пациенту нет еще 3 лет, он не может осознанно выполнять распоряжения врача, а значит, результат такого теста будет недостоверен.
Если ребенку больше 3 лет, его слух можно проверить с помощью тональной аудиометрии
Игровая аудиометрия – диагностика слуха, в которой участвует сурдопедагог. Он помогает врачу и с помощью игровых методик определяет, как малыш реагирует на звуки определенного тона.
Игровую аудиометрию проводят при участии сурдопедагога
Поэтому в случае с маленькими детьми «золотым стандартом» является объективная аудиометрия, то есть ОАЭ, КСВП, АСВП, АSSR-тесты и другие. При этом по сравнению с традиционной регистрацией коротколатентных слуховых вызванных потенциалов (КСВП), регистрация акустических стволовых вызванных потенциалов (АСВП) отличается автоматическим алгоритмом, когда в анализе данных не участвует специалист.
На приеме обычно сурдологи начинают с осмотра наружного слухового прохода и барабанной перепонки с помощью отоскопа. Этот прибор в буквальном смысле позволяет заглянуть в ухо. Отоскопия – безболезненная и безопасная процедура, но маленький ребенок может испугаться чужого человека и активно протестовать.
Отоскопия позволяет визуально оценить состояние слухового прохода и барабанной перепонки
Затем врач померяет вызванную отоакустическую эмиссию. Измерение ОАЭ позволяет оценить состояние внутреннего уха и диагностировать нейросенсорную тугоухость.
Измерение ОАЭ – быстрая и безболезненная процедура
Еще один аппаратный метод диагностики – акустическая импедансометрия. Суть метода: с помощью прибора доктор измеряет акустическую проводимость среднего уха. Есть два типа импедансометрии: тимпанометрия и акустическая рефлексометрия.
Это тоже безопасная и безболезненная диагностическая процедура. Позволяет выявить нарушения функции среднего уха, патологию лицевого нерва и слуховых анализаторов.
Самый надежный метод диагностики слуха у новорожденных и младенцев – регистрация коротколатентных слуховых вызванных потенциалов (КСВП). С помощью специального оборудования врач регистрирует импульсы ствола мозга, которые возникают в ответ на звуки. Во время процедуры ребенок должен спать. Для регистрации КСВП на кожу головы малыша врач накладывает датчики прибора, обработав кожу специальным скрабом. Это, пожалуй, единственный момент в подготовке, который может не понравиться маленькому пациенту.
Внешне это напоминает регистрацию кардиограммы.
Регистрацию КСВП проводят во время сна пациента
Процедура безболезненная и безвредная. Регистрация КСВП позволяет диагностировать нарушения слуха, порог слышимости, а также необходима для отбора пациента на кохлеарную имплантацию.
Регистрация КСВП может проводиться в любом возрасте
Причины конъюнктивита у грудничков
Если заболевание развивается сразу после того, как ребенок появился на свет, его причиной могли стать:
В этой статье
- Зараженные околоплодные воды. Так как во время беременности мама и ребенок имеют единый кровоток, то возможно заражение плода внутриутробной инфекцией. Инфицирование происходит и во время прохождения по родовым путям.
- Наличие гонореи у матери. Возбудитель гонореи — микроб гонококк — попадает в конъюнктивальный мешок ребенка, когда его головка проходит через родовые пути.
- Нарушение стерильности в процессе родов.
- Несоблюдение правил ухода за новорожденным.
Конъюнктивит у месячного ребенка иногда развивается после выписки из роддома, если члены семьи, которые имеют контакт с малышом, не соблюдают элементарные санитарные нормы.
Лечение вирусного конъюнктивита у младенцев
Терапия вирусного конъюнктивита исключает использование антибиотиков, так как бактерицидные препараты не уничтожают вирусы. В этом случае они совершенно бесполезны. Конъюнктивит такого вида лечат противовирусными средствами. Как правило, используют глазные капли:
- «Офтальмоферон» — противовирусное и противовоспалительное средство;
- «Актипол» — препарат с противовирусным эффектом, ускоряющий регенерацию тканей.
Иногда в лечении применяются таблетки «Анаферон». Препарат разрешается использовать с 1 месяца жизни, но в ряде случаев врач выписывает его для лечения ребенка до 1 месяца.
Врожденный птоз верхнего века
Врожденный птоз возникает у новорожденных в случае предрасположенности малыша к наследственным заболеваниям. Иногда птоз у малыша может возникнуть даже в случаях, когда у родителей птоз протекал в слабой форме. В редких случаях у новорожденного развиваются следующие патологии, сопровождаемые опущением верхнего века:
- Пальпебромандибулярный синдром: во время него при движении жевательных мышц происходит движение верхней складки века.
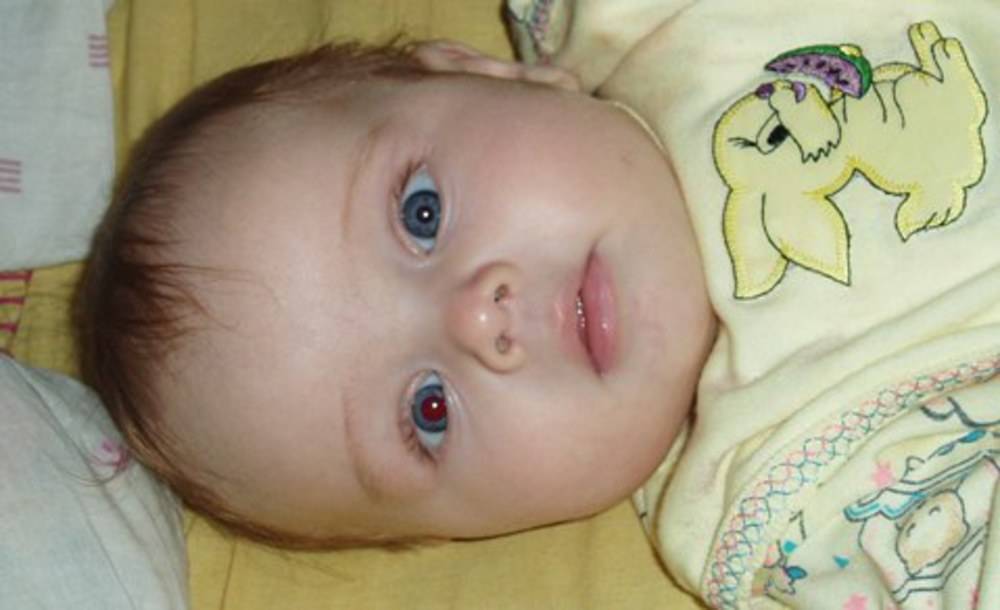
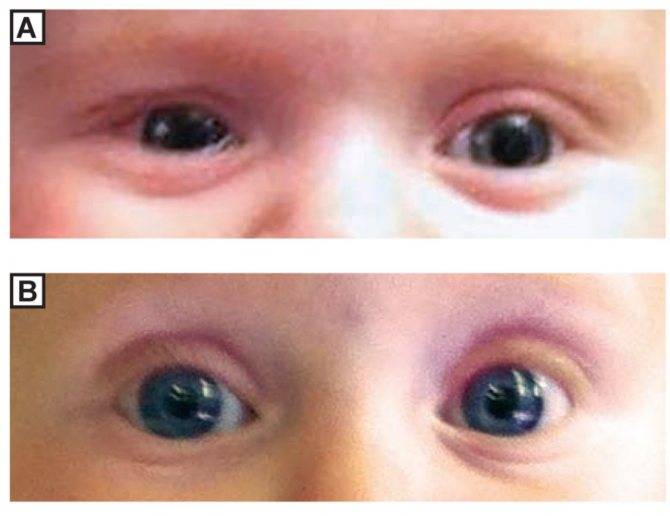
- Синдром Горнера врожденного характера: он сопровождается опущением верхнего века, разным цветом глаз, западанием глазного яблока и практически полным отсутствием реакции зрачка на свет.
- Блефарофимоз: патология генетического характера, при которой глазная щель слишком маленькая, а мыщцы, отвечающие за работу верхних век, недоразвиты.
Все эти заболевания называют псевдоптозом. При каждом из них избыточные кожные складки нависают над глазом, но веки при этом остаются поднятыми. Сами по себе лечения они не требуют, однако к нему прибегают в случаях, если у подросшего ребенка они вызывают дискомфорт.
Лечение ран и ссадин
В первую очередь необходимо обеззаразить полученную рану. Это сделать надо до лечения. Иначе в рану и ткани может попасть инфекция, которая вызывает воспалительные процессы.
При порезах, ранах и ссадинах действуют по следующему алгоритму:
- Промывание – рану промывают под проточной водой, желательно с хозяйственным мылом. Можно растворить в бутылке с водой мыло и промыть раствором рану. Таким образом, смывается грязь, песок, а также останавливается кровотечение, если оно небольшое.
НЕЛЬЗЯ: не используйте воду из открытых водоемов (река, озеро, пруд), так как в них живут микроорганизмы, способные вызвать заражение и инфицирование.
Если вы получили рану на природе, и под рукой нет чистой воды, то промывать рану нужно любым антисептиком на водной основе – перекись водорода, хлоргексидин, мирамистин, раствор марганцовки или фурацилина. Все или любое из этих средств необходимо всегда держать в своей аптечке.
- Удаление посторонних включений и предметов. На данном этапе удаляются инородные тела из раны. Делается это при помощи пинцета, очень аккуратно.
НЕЛЬЗЯ: расширять рану, копаться в ней и т.д. Лучше обратиться за помощью к специалистам.
- Остановка кровотечения – если кровь после промывания раны не остановилась, то необходимо прижать рану салфеткой или ватным тампоном, которые предварительно нужно смочить в перекиси водорода. В тех случаях, когда рана глубокая, сопровождающаяся сильным кровотечением, то перекись не поможет. В таких случаях нужно наложить на рану чистую салфетку и отправиться в травмпункт.
- Обработка раны – для обработки можно использовать любой антисептик. Желательно, чтобы он был на водной основе.
НЕЛЬЗЯ: поливать раны и ссадины спиртовыми растворами (йод, зеленка, водка и т.п.), так как они могут привести не к лечению, а к ожогам. Такими растворами можно лишь смазывать ткани, окружающие рану.
- Заживляющие мази – эти составы необходимо использовать, чтобы раны быстрее заживали. Это могут быть спреи, гели, мази, желе. Например, солкосерил, пантенол, аргосульфан, эплан и т.д. После того как рана обработана, ее протирают сухой чистой салфеткой и наносят мазь.
НЕЛЬЗЯ: использовать на свежих ранах бактерицидные порошки, потому что они препятствуют процессу стягивания краев.
- Наложение повязки – если повреждение небольшое, то повязка не требуется. Если небольшие повреждения оставить открытыми, то они заживают намного быстрее. К тому же салфетки и бинты прилипают к коркам, а при снятии повязки корки срываются вместе с бинтами и это не только сопровождается болью, но и нарушает заживляемость раны. При больших ранах без повязок не обойтись. Это нужно для защиты и нанесения заживляющих средств, но к повязкам прибегают после того, как будет сформирована и подсохнет корочка. На глубокие раны повязка накладывается так, чтобы края раны были максимально стянуты.
Зрение новорожденного малыша после рождения
Новорожденные малыши видят совсем не так, как взрослые. Младенцы еще не способны различать очертания маленьких предметов, но их зрачок уже может реагировать на яркий свет. В первый месяц жизни кроха видит все вокруг себя в черно-белом цвете, так как его глазки еще не воспринимают яркие тона. Очень хорошо младенец может видеть все крупные предметы, расположенные на уровне 20-30 см от его лица, и воспринимать их.
Важно! Если мама заметила, что ее ребенок не реагирует на свет, его глаза смотрят в разные стороны, и взгляд затуманенный, необходимо обратиться за консультацией к специалисту
Малыш плачет
Физиологические особенности зрения младенца
Каждую новоиспеченную мамочку волнует вопрос, когда открываются глаза у новорожденных, и что они могут уже видеть. У всех грудничков имеется физиологическая, совершенно нормальная для них, дальнозоркость. С рождения и до 6-7 лет их глаза продолжают активно формироваться. Возможности малыша хорошо видеть повышаются с каждым днем. Все изменения в организме происходят поэтапно в согласовании с другими сферами развития.
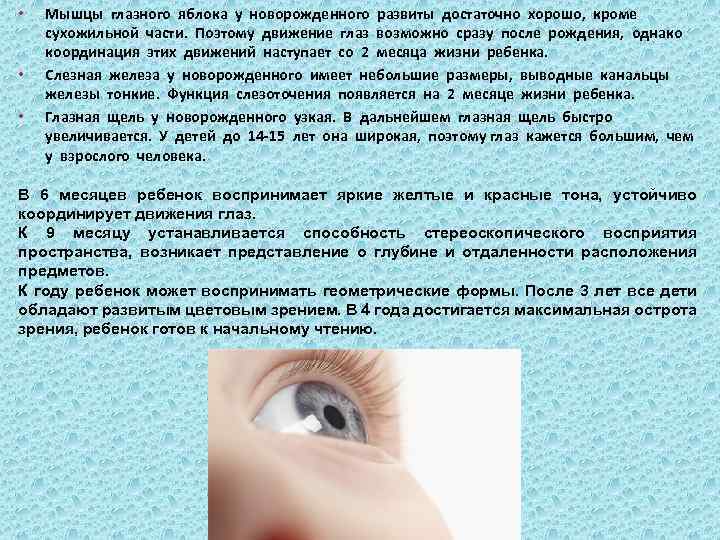
Зрение активнее всего развивается в возрасте до 12 месяцев:
- Первые дни жизни. В первые часы и дни жизни малыш не может вообще фокусировать взгляд. Все, что он видит, – это черно-белые пятна и размытые очертания, расположенные на уровне 40 см от его глаз. Последние хорошо различают яркий свет и темноту. В ответ на яркий луч света кроха начинает моргать, зажмуривается, пытается закрыть ручкой лицо. Также он может вздрагивать всем телом. На внезапный и яркий свет младенец может отреагировать громким и недовольным плачем.
- В 1 месяц малыш видит лицо мамы и папы, когда они берут его на руки, и даже может уловить улыбку на нем.
- В 2 месяца кроха следит за движущимися в горизонтальном положении предметами и даже пытается повернуть для этого голову. Уловить перемещающиеся в вертикальном направлении предметы он еще не способен. Если ранее кроха видел размытый образ, то в этот период жизни у него начинает проявляться резкость изображения.
- В 3 месяца младенец видит уже намного больше, лучше и дальше. Он с интересом может подолгу следить за перемещением предметов, не только крупных, но и небольших. Узнает лица всех членов семьи.
- В 4 месяца малыш уже хорошо координирует свои движения и может ухватиться ручкой за предмет, который его заинтересовал.
- В 5 месяцев ребенок понимает, что предметы существуют даже тогда, когда он их не видит. Еще может узнавать знакомые предметы по их очертаниям или отдельным частям.
- В 6 месяцев активно развивается трехмерное зрительное восприятие, совершенствуется хватательный рефлекс. Кроха учится фокусировать и задерживать взгляд на объектах, расположенных недалеко. Начинает воспринимать простые фигуры.
Дополнительная информация. Восприятие цвета формируется постепенно: сначала малыш начинает различать красный цвет и ему отдавать предпочтение. Следующим он видит желтый. Синий и зеленый цвета кроха постигает и осознает в последнюю очередь.
Новорожденный не открывает глаза
Птоз верхнего века у новорожденных: причины возникновения
В числе причин возникновения птоза у малышей — травмы глаз или головы, дефекты врожденного характера, из-за которых мышцы глаза теряют тонус или нарушается нервно-мышечная передача верхнего века. Иногда глазная мышца бывает плохо развита или вовсе отсутствует.Также стать причиной птоза могут родовые травмы, опухоль на оболочке нерва, располагающегося на верхнем веке или на кровеносных сосудах.
Кроме того, птоз века у ребенка может возникнуть из-за неврологических заболеваний, вызывающий паралич мышц или нервов, которые отвечают за их работу.
Острый птоз развивается по нейрогенным причинам. Кроме того, он часто возникает при синдроме Горнера (обычно на одном глазу).
Птоз верхнего века у новорожденных редко возникает в качестве самостоятельного заболевания. Чаще всего его развитие свидетельствует о наличии других серьезных патологических процессов. Строго запрещено пытаться избавиться от опущения века народными средствами или с помощью применения медикаментозных средств. В лучшем случае они будут бесполезны, в худшем же — навредят малышу. Так, неправильно подобранное лечение может спровоцировать развитие других серьезных заболеваний глаз таких, как косоглазие и астигматизм.
Помочь в лечении птоза верхнего века у новорожденного сможет только врач-офтальмолог, который и определит истинную причину развития патологии.
Возможные травмы
Несколько возможных травм могут возникнуть в результате падения, в том числе:
Сотрясение
Врач должен оценить травмы головы при сотрясении мозга.
Сотрясение представляет собой тип травмы головы, что обычно происходит, когда удар по голове заставляет мозг получать толчок внутри черепа. Трудно обнаружить сотрясение мозга у малыша, потому что они не могут описать свои симптомы.
Признаки сотрясения мозга у младенца включают:
- потеря сознания
- безутешный плач
- рвота
- избыточная сонливость
- длительные периоды тишины
- отказ от еды
- временная потеря недавно приобретенных навыков
- раздражительность
Повреждения мягких тканей.
Скальп — это кожа, покрывающая голову, и она содержит много мелких кровеносных сосудов. Даже незначительный разрез или травма могут обильно кровоточить, поэтому повреждение может выглядеть более серьезным, чем есть.
Иногда, внутренняя гематома под скальпом может привести к отеку на голове ребенка, что может длиться несколько дней.
Перелом черепа
Череп — это кость, которая окружает мозг. Возможен перелом черепа, при падении с высокого места.
Младенцы с переломом черепа могут иметь:
- вдавленная область на голове
- прозрачная жидкость, вытекающая из глаз или ушей
- синяки вокруг глаз или ушей
Немедленно отведите ребенка в отделение скорой помощи, если у него есть какие-либо из этих признаков.
Мозг — это тонкая структура, которая содержит много кровеносных сосудов, нервов и других внутренних тканей. Падение может повредить эти структуры, иногда сильно.
У родителей мощная интуиция
Если что-то кажется неправильным с ребенком, важно понять это, чтобы обратиться к врачу. Всегда лучше быть в безопасности и следить за тем, чтобы не было серьезных травм
Симптомы конъюнктивита
В диагностике конъюнктивита важно определить тип патологии. Вид недуга зависит от причин, его вызвавших
У новорожденных, как и у взрослых, конъюнктивит бывает нескольких типов. Самыми распространенными из них являются бактериальный, вирусный и аллергический.
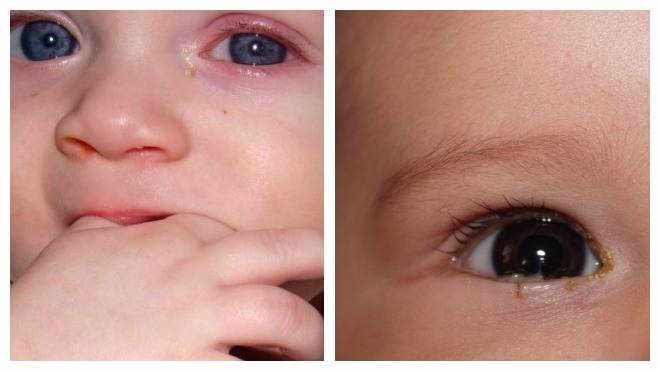
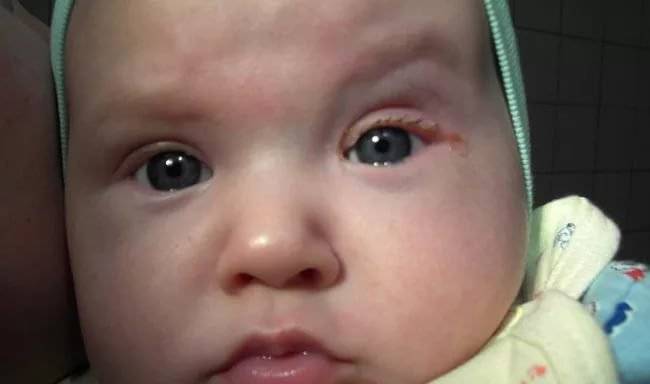
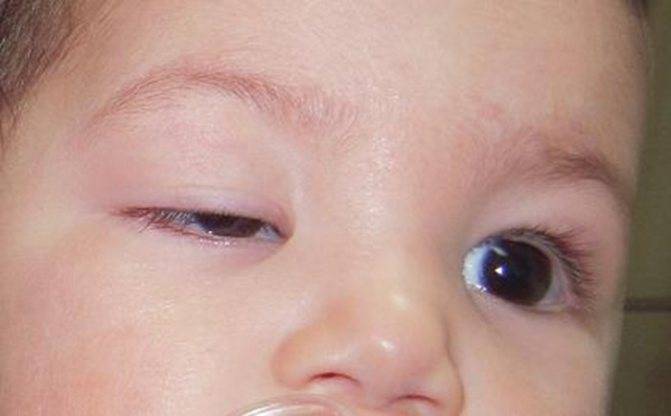
Понять, как отличить конъюнктивит от дакриоцистита у грудничков, помогут следующие признаки:
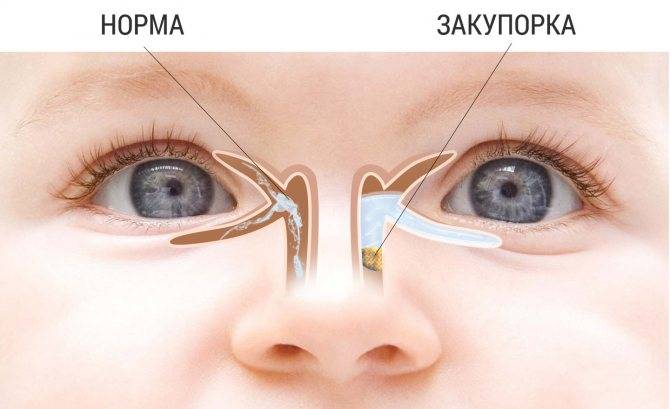
- Во время дакриоцистита у грудничков воспаление, как правило, возникает с одной стороны. Конъюнктивит обычно охватывает оба глаза.
- Характерным признаком дакриоцистита новорожденных служит увеличение слезного мешка, воспаление визуально становится заметным. При конъюнктивите отек незначительный.
- Болевые ощущения при дакриоцистите возникают в области между уголком глаза и носа.
Во время конъюнктивита боль отмечается в уголках глаз.
Во многих случаях при конъюнктивите наблюдается зуд в глазах. Для дакриоцистита у новорожденных этот симптом не столь характерен. Когда воспаляется слезный мешок, он затрагивает кровеносные сосуды, из-за чего может повышаться температура тела. В случае с конъюнктивитом такого симптома, как правило, не наблюдается.
Определить, что это — конъюнктивит или дакриоцистит — может только специалист. Поэтому при первых симптомах воспаления глаз нужно записаться на прием к офтальмологу.
Методы лечения у двух этих заболеваний разные. Например, для устранения непроходимости слезных каналов при дакриоцистите часто прибегают к операции, чтобы проколоть их. В случае с конъюнктивитом этого не требуется. Общими способами терапии являются промывания, применение мазей, капель и массажей. Однако конкретные препараты и технику массажа назначает только врач.
Отметим еще одну важную деталь. Такое заболевание, как конъюнктивит, является заразным. Дакриоцистит не передается другим малышам.
Лечение заболевания, вне зависимости от того, поставлен диагноз конъюнктивит или дакриоцистит, требует квалифицированной медицинской помощи. Самолечение в обоих случаях противопоказано.
Когда конъюнктивит или дакриоцистит не находится в запущенной стадии, то после назначения лечения и получения рецепта препаратов терапия может проводиться дома. Капли и мази специалист подбирает в соответствии с природой заболевания
Но важно учитывать дозировку
При лечении грудничков она будет минимальна. Кроме того, многие мази имеют ограничения по возрасту. Далеко не все препараты можно применять с рождения.
Если же врач все-таки назначил мазь, чтобы лечить конъюнктивит или дакриоцистит, ее необходимо правильно использовать. Храниться средство должно в прохладном месте, как правило, его оставляют в холодильнике. Но перед использованием мазь нужно согреть, для этого достаточно потереть тюбик в руках.
В домашних условиях для промывания глаз, когда у малыша конъюнктивит или дакриоцистит, можно использовать настои трав, некрепкий черный или зеленый чай, слабый раствор марганца. Однако все средства народной медицины следует применять, только посоветовавшись с врачом.
Подводя итог, сделаем вывод, что рассмотренные в статье заболевания имеют совершенно разную природу. Фактически это два разных недуга, к которым приводят разные причины. Соответственно, каждый из них требует применения определенных методов лечения. Средства, которые помогают в одном случае, в другом могут серьезно навредить.
Перечисленные в статье симптомы помогут по внешним признакам определить вид заболевания. Однако до консультации с врачом нельзя начинать лечение и применять какие-либо средства.
Еще раз отметим, что оба заболевания могут иметь серьезные последствия, если вовремя не обратиться к специалисту. Не стоит рассчитывать только на собственные знания.
Причины истинного косоглазия у детей
Каковы причины истинного косоглазия? Болезнь может быть врожденной или приобретенной. Бывает, что ребенок рождается с патологией зрения, но зачастую косоглазие развивается на фоне неврологических заболеваний, а также из-за дальнозоркости или анизометропии (разница рефракции между левым и правым глазом).
Как только ребенок начинает собирать мозаику, играть с конструкторами, зрительная нагрузка повышается, а в это время продолжается рост и формирование оптических структур глаза, формируется бинокулярное зрение.
Провоцирующим фактором для развития истинного косоглазия у детей может стать любой стресс: испуг, травма, инфекционные заболевания, протекающие с многодневной температурой. Если своевременно не начать лечение косоглазия, оно может перерасти в серьезную функциональную патологию. К сожалению, люди с не вылеченным косоглазием воспринимают мир плоским, им недоступно восприятие объема.