Зачем нужны?
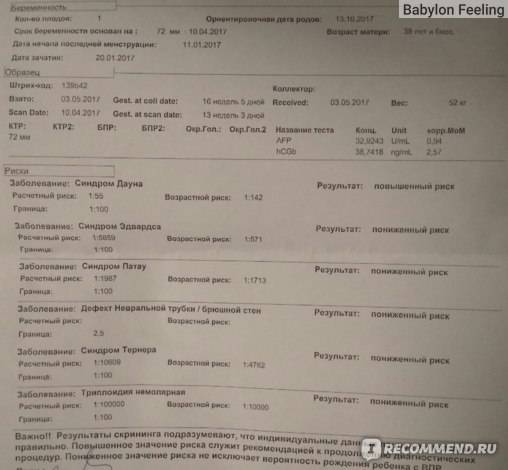
Что могли предложить государственные и частные медучреждения несколько лет назад, да и сейчас тоже? Прежде всего, это двойной скрининг в 11-13 недель: УЗИ, на котором замеряют КТР, ТВП и наличие/размер носовой кости ребенка + биохимический анализ крови, оценивающий уровни β-ХГЧ и PAPP-A. Исходя из данных УЗИ, анализа крови и возраста матери система просчитывает индивидуальные риски рождения ребенка с хромосомной патологией. При высоких рисках генетик предлагает провести инвазивную диагностику (биопсию хориона, амниоцентез, кордоцентез) или подождать повторного скрининга в 16-18 недель. Но каково это – жить в ожидании?
Давайте добавим к этому то, что беременность после ЭКО особенно долгожданная, выстраданная. И если не проводилась предимплантационная генетическая диагностика эмбрионов, то мысли о хромосомной патологии нет-нет, но добавят свою ложку дегтя. А инвазивный скрининг пугает еще сильнее, ведь с ним всегда остается вероятность непреднамеренного прерывания беременности и внутриутробного инфицирования. А между тем вероятность рождения ребенка «с особенностями» достаточно велика.
Риск рождения ребенка с хромосомной патологией
|
синдром Дауна |
синдром Шерешевского-Тернера |
синдром Клайнфельтера |
синдром Эдвардса |
синдром Патау |
триплоидия |
|
1:700 |
1:1 500 |
1:700 |
1:6 000 |
1:7 000 |
1:1 000 |
Преимущества теста НИПТ:
Это позволяет заблаговременно спланировать место появления ребенка на свет и быть готовыми своевременно оказать малышу необходимую медицинскую помощь в требуемом объеме. Проводить такие роды и вести ранний неонатальный период таких «особенных» малышей призваны Перинатальные центры, оснащенные всем необходимым оборудованием и имеющие профильных опытных специалистов.
Своевременная информация о состоянии здоровья плода бесценна, она дает возможность и время родителям на то, чтобы осознать проблему, провести необходимые дообследования и консультации и принять наиболее правильное решение, подготовиться к родам, спланировать последующие после родов мероприятия.
Плюсы и минусы
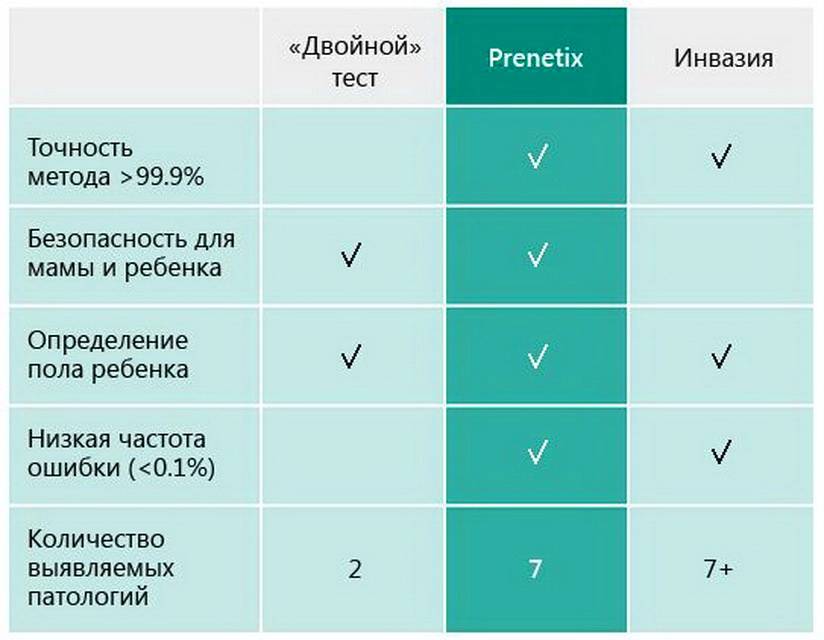
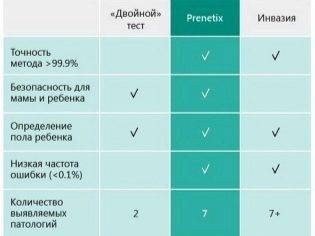
Несомненный плюс такого теста заключается в возможности как можно раньше диагностировать патологии в развитии малыша. Если даже женщина сделает тест в 10 недель, то к первому скринингу она уже будет точно знать, все ли в порядке с малышом. Точность исследования позволяет не допускать никаких переживаний по поводу возможных отклонений в менее точном «двойном» или «тройном» тесте, которые применяются при прохождении скрининговой диагностики.
Тест Prenetix полностью безопасен для ребенка и женщины, и это главное его преимущество. К тому же с его помощью можно уже на ранних сроках выяснить пол малыша, на 10-11 неделе его не покажет УЗИ.
Среди минусов можно назвать достаточно высокую стоимость такого анализа, а также тот факт, что тест нельзя сделать в любой консультации или поликлинике.
Подобными исследованиями занимаются только специализированные медико-генетические центры, которые, увы, пока что в России есть не в каждом городе. В некоторых случаях, чтобы пройти обследование, придется отправиться в один из крупных городов, в которых такие центры есть, например, в Москву, Казань или Самару.
Несмотря на то, что вероятность ошибки Prenetix стремится к нулю, Минздрав России продолжает относить тест к разряду скрининговых исследований, на основании которых диагнозы ставить не положено. Поэтому при подтверждении заболевания у ребенка женщине, чтобы прервать беременность по медицинским показаниям на сроке более 12 недель, придется пройти инвазивные процедуры, результат которых и станет основанием для прерывания.
Стоимость анализа в разных клиниках России в среднем составляет от 23 000 рублей до 55 000 рублей.
Что это такое?
Всем беременным в первом, втором и третьем триместрах проводят скрининг – исследование, задача которого – установить, насколько вероятно рождение у конкретной женщины ребенка с хромосомными патологиями, к которым относятся синдромы Дауна, Тернера, Эдвардса, Патау и другие аномалии, вызванные лишней или недостающей хромосомой, а также мутациями некоторых генов.
Точность скрининга, как известно, оставляет желать лучшего. Да и не требуется ее от обследования, цель которого – лишь установить вероятность, а не поставить диагноз. Именно поэтому всех беременных делят на две группы – на тех, у кого риски родить больного малыша невелики, и тех, у кого риски высокие.
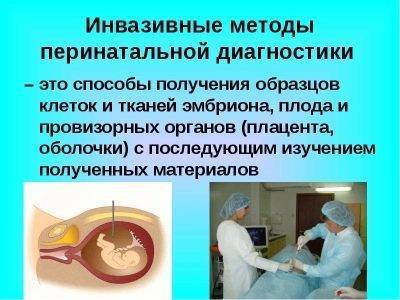
По сложившейся практике женщин с высокими рисками направляют на консультацию к специалисту-генетику. Тот, в свою очередь, оценивает вероятность патологии и дает женщине направление на обследование инвазивными методами. В начале второго триместра проводят биопсию ворсин хориона, чуть позже – амниоцентез и кордоцентез. Все эти способы подразумевают проникновение в «святая святых» – полость матки.
В брюшной или влагалищной стенке делается прокол тонкой и очень длинной иглой под наблюдением УЗИ и берется на анализ либо образец околоплодных вод с частицами эпителия крохи, либо кордовая кровь из пуповины или клетки хориона. Полученный материал изучают на предмет ДНК плода и с точностью до 98-99% говорят, здоров ребенок или болен. Такие методы заставляют женщин впадать в ступор от страха боли и возможных последствий. А они могут быть достаточно опасными – от инфицирования плодных оболочек до выкидыша.
Обо всех рисках женщине сообщают заранее, и у нее есть возможность самой принять решение – рисковать или нет. Даже высокий риск, по данным скрининга, например, 1: 50, означает всего лишь, что больной ребенок родится в одном случае на 50 родов у женщин с аналогичными результатами УЗИ и анализа крови на гормоны и белки, характерные для беременности. Если подумать, то вероятность не так велика, а инвазивными процедурами можно покалечить и, по сути, убить вполне здорового ребенка. Выбор непростой.
Ранее женщинам, у которых первый скрининг оказался плохим, рекомендовали подождать до второго, который проводится во втором триместре. Сейчас предлагают инвазивные методы.
Кому нужен?
Такой тест показан женщинам с отягощенным генетическим анамнезом и будущим мамам, которых врачи относят к группе повышенного риска. Среди них:
- беременные, которым более 35 лет;
- женщины, беременные от мужчин, которым более 45 лет;
- женщины, которые ранее рожали ребенка с хромосомными аномалиями развития;
- будущие мамы, которые перенесли несколько выкидышей подряд или было несколько случаев замершей на ранних сроках беременности;
- женщины, забеременевшие в результате инцеста или состоящие в родственном браке;
- женщины, независимо от возраста и анамнеза, если пренатальный всеобщий скрининг показал высокие риски рождения больного ребенка;
- женщины, которым по разным причинам (например, при угрозе выкидыша) нельзя сделать инвазивную диагностику.
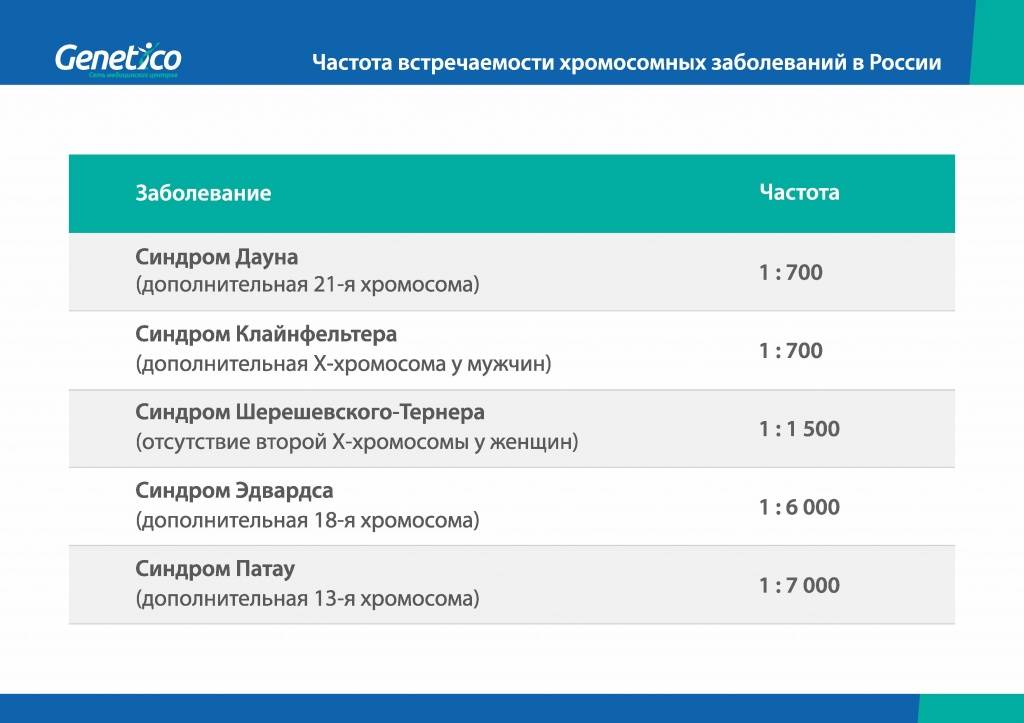
Частота хромосомных аномалий плода:
Хромосомные аномалии плода могут быть спонтанными, спорадическими и возникать даже у молодых и здоровых женщин, ведущих правильный образ жизни и не имеющих хронических заболеваний. Не всегда удается проследить связь с каким-либо фактором, который мог привести к этому. Именно поэтому пренатальная диагностика сейчас рекомендуется и проводится абсолютно всем беременным.
Частота хромосомных аномалий плода составляет от 1 случая на 700 рождений (для болезни Дауна) до 1 случая на 6 000-7 000 рождений для более редких синдромов. С увеличением возраста беременной частота хромосомных аномалий возрастает, возраст отца имеет несколько меньшее значение. Особенно большое значение пренатальная диагностика приобретает в случаях, когда у женщины имеется повышенный риск рождения ребенка с хромосомными отклонениями:
- возраст беременной более 35 лет, особенно – более 39 лет
- возраст отца более 45 лет
- случаи рождения ребенка с врожденными аномалиями у ближайших родственников или у самой женщины
- длительное бесплодие и неудачные попытки ЭКО в анамнезе
- прием беременной до зачатия ряда серьезных медикаментозных препаратов – цитостатиков, глюкокортикоидов и др.
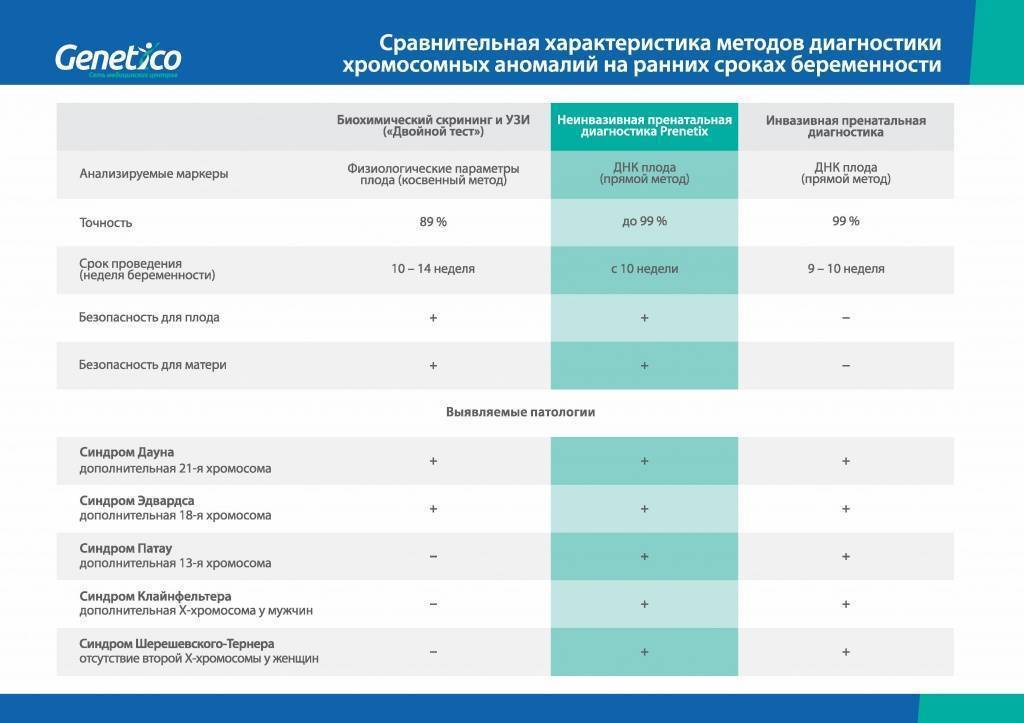
Выявление хромосомных аномалий плода:
Традиционная пренатальная диагностика, которая утверждена в настоящее время действующими приказами Министерства Здравоохранения, включает в себя комбинированный скрининг первого триместра беременности (комбинация УЗИ и анализа крови беременной женщины на биохимические маркеры, косвенно указывающие на повышенный риск генетической патологии плода). Этот метод безопасен для матери и ребенка, однако, обладает не очень высокой точностью, так как анализирует косвенные показатели. УЗИ проводится в сроки с 11/12 акушерских недель беременности до 13 недель и 6 дней (считая от первого дня последней менструации при регулярном менструальном цикле). После проведения УЗИ и сдачи анализа крови с помощью специальной компьютерной программы производится расчет риска рождения ребенка с наиболее частыми генетическими аномалиями. При расчете риска также учитываются возраст женщины, ее вес, анамнез, способ наступления беременности (ЭКО), наличие многоплодия.
В случае если полученный в результате расчета риск для данной беременной превышает средний популяционный риск, беременной женщине может быть предложено дообследование в Медико-генетическом Центре, инвазивная пренатальная диагностика. Кроме того, в связи с определенным процентом ложноположительных результатов скрининга часть беременных со здоровым плодом будут получать «тревожные результаты теста» и в связи с этим, испытывать стресс.
Им будет рекомендовано провести инвазивную диагностику, которая не подтвердит подозрения скрининга. Эта диагностика является высокоточной, так как напрямую изучает ДНК плода, однако, небезопасна. Для анализа необходимо получить кровь плода или ткань хориона, поэтому приходится прибегать к пункции передней брюшной стенки беременной:
- плацентобиопсии (забору ткани плаценты)
- амниоцентезу (забору околоплодных вод)
- кордоцентезу (забору пуповинной крови).
Процедура проводится амбулаторно, под контролем УЗИ, малоболезненна, но сопряжена с некоторым риском серьезных осложнений (боли, выкидыш, кровотечение, внутриматочная инфекция, остановка сердечной деятельности плода в редких случаях). Именно поэтому такой интерес вызвало появление нового современного перспективного метода НИПТ – возможности неинвазивного получения плодной ДНК для анализа.
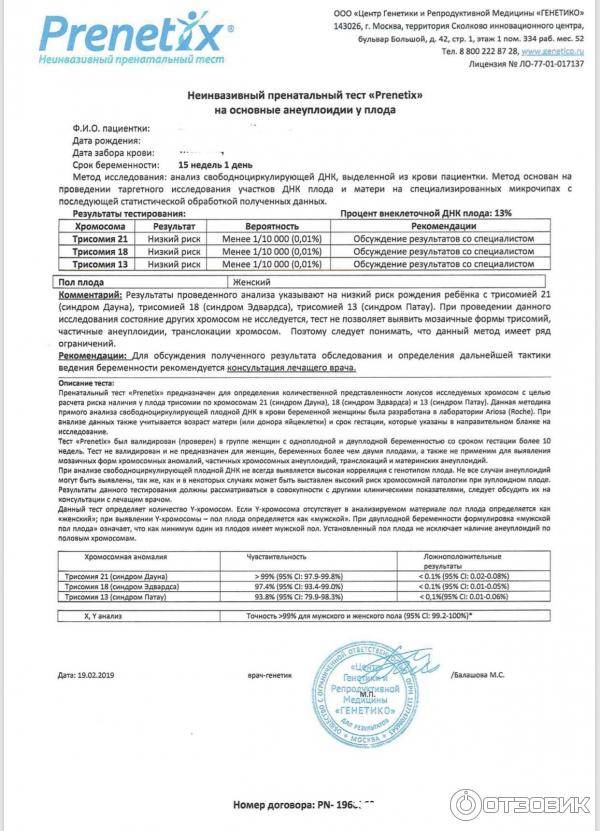
Что показывает?
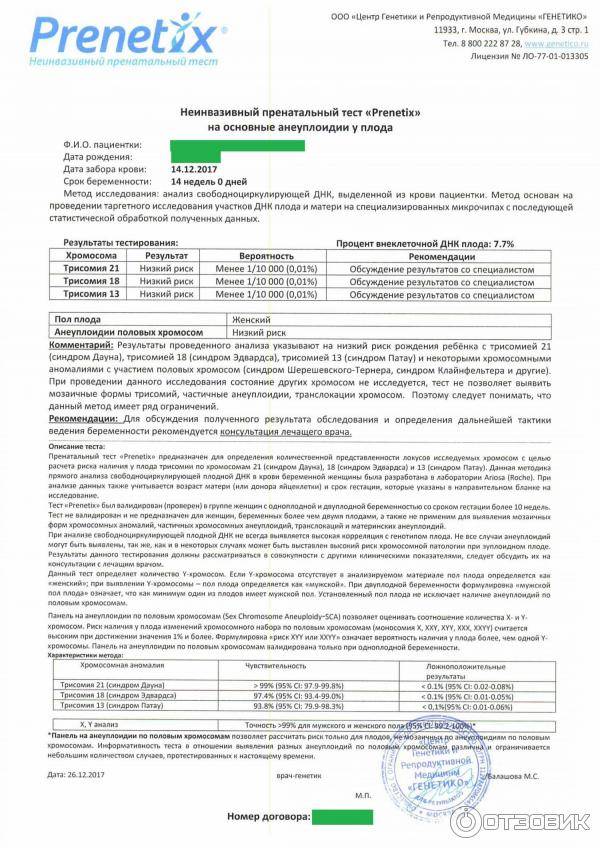
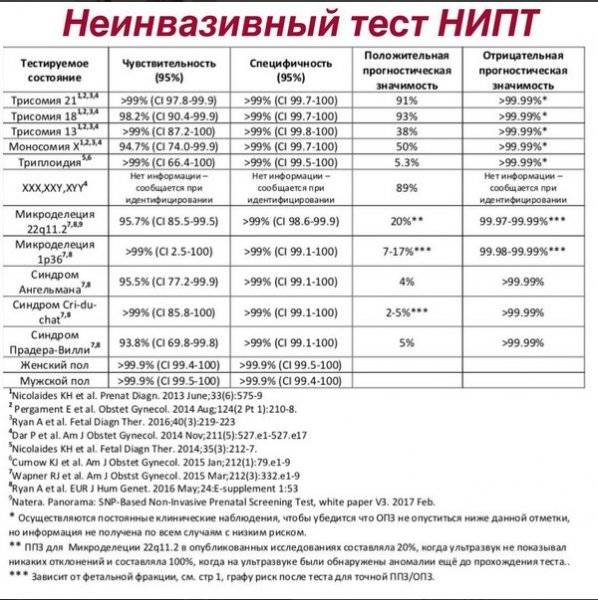
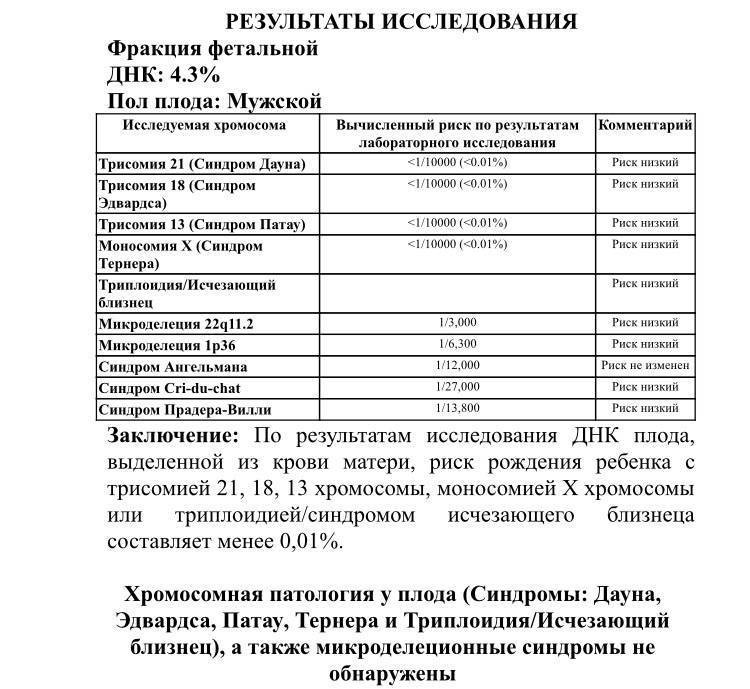
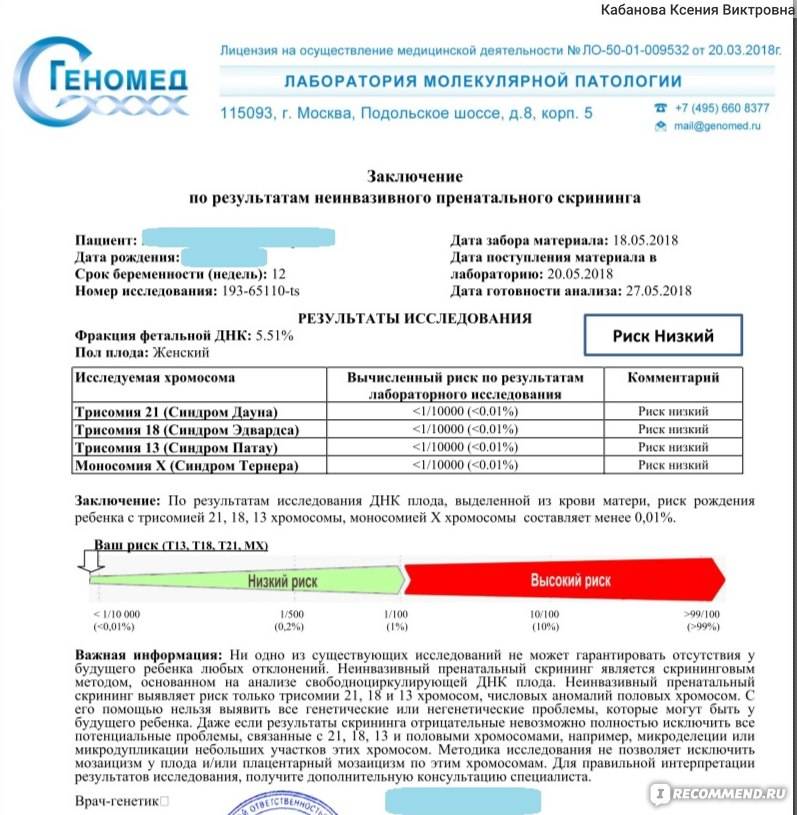
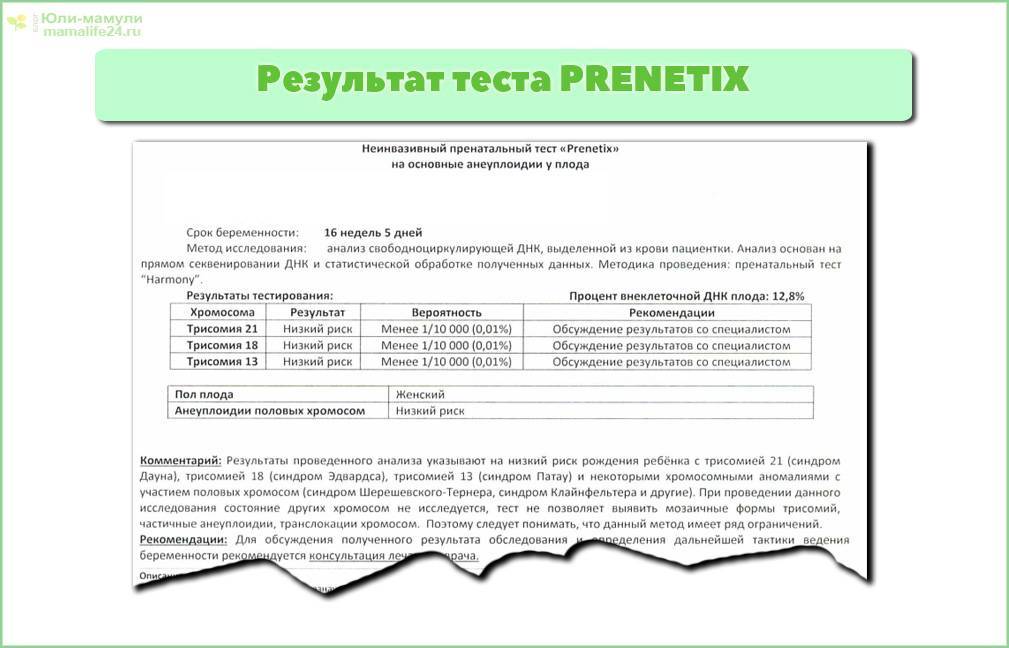
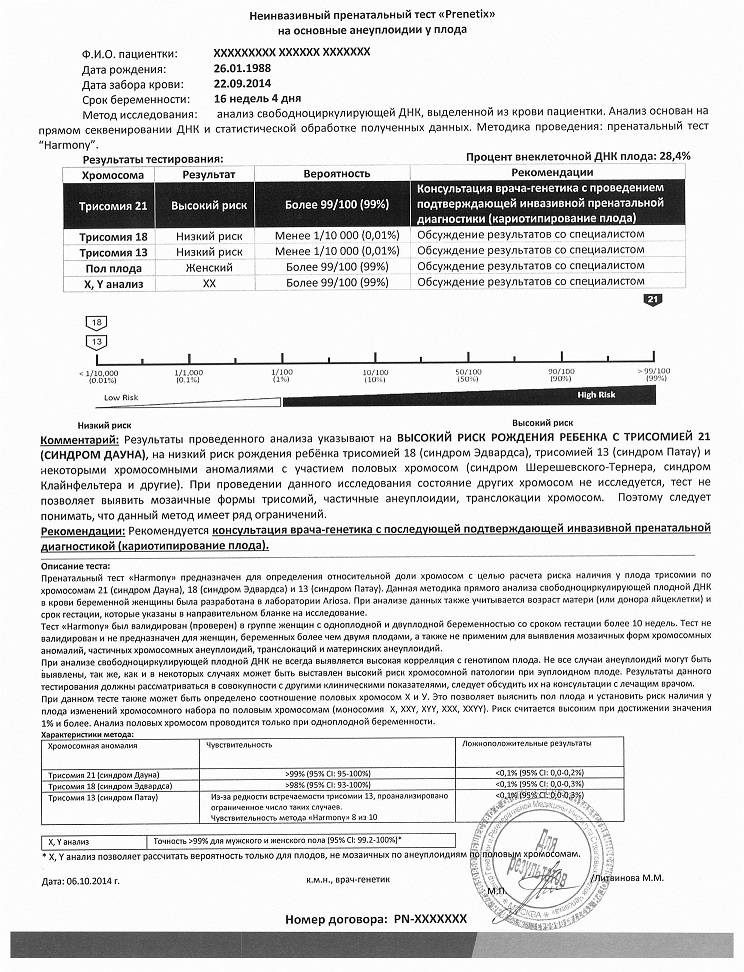
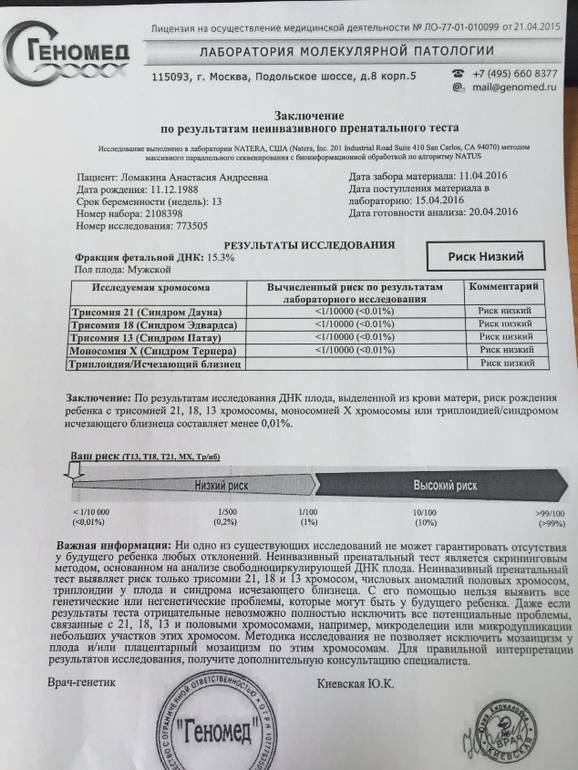
Анализ позволяет установить с точностью до 99%, есть ли у ребенка самые распространенные генетические аномалии – такие, как трисомия 21 – синдром Дауна, трисомия 18 – синдром Эдвардса, а также синдромы Тернера, Клайнфельтера, Патау. Тест позволяет выяснить, есть ли у ребенка Х-хромосомные аномалии у девочек или Y-хромосомные аномалии у мальчиков.
Точность исследования в клинических условиях испытывали уже более 13 раз, в испытаниях приняли участие 22 тысячи российских женщин. Число будущих мам, которые делали такой тест во всем мире, уже более миллиона. Точность исследования составила 98,9%.
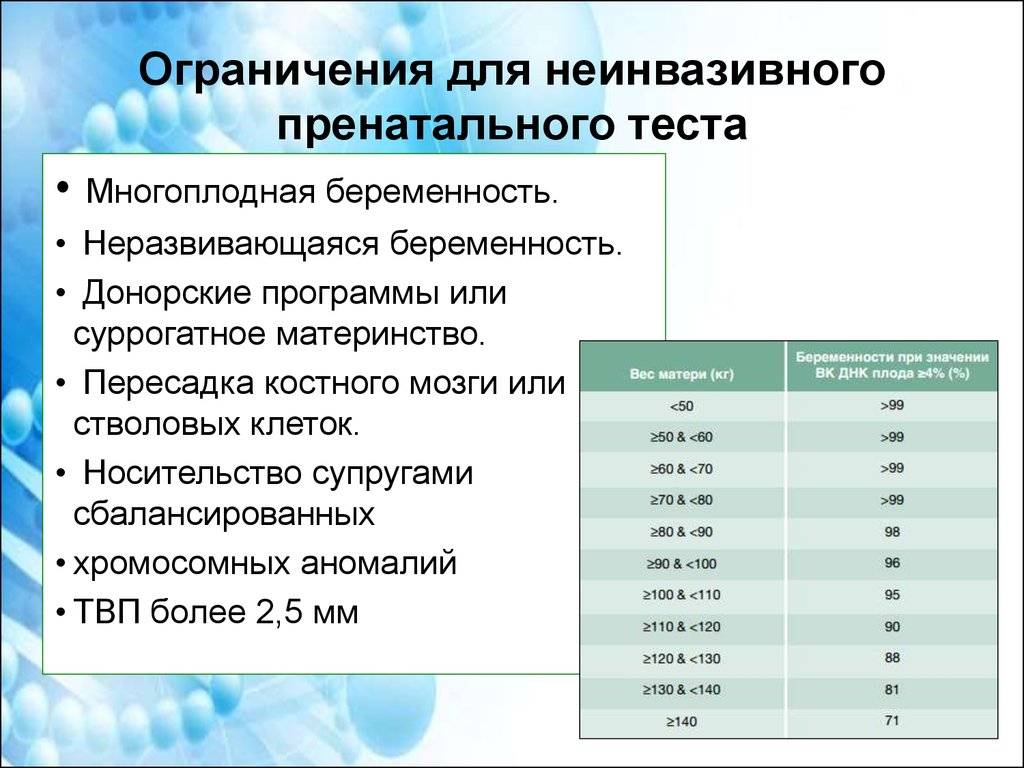
Если исследования проводят женщине, беременной двойней, определяют только патологии в 21, 18 и 13 паре хромосом. Зато этот метод допустимо проводить беременным, которые для зачатия пользовались вспомогательными репродуктивными методиками, в частности, ЭКО с применением донорской яйцеклетки.
Как проводится?
Тест делается очень просто и не требует от женщины никакой специальной подготовки. В назначенный день следует прибыть в медико-генетический центр и просто сдать обычный анализ крови из вены. Лаборант возьмет не более 20 мл крови. Этого количества будет достаточно, чтобы в лабораторных условиях методом центрифугирования разделить кровь на слои. Затем в образце выделят два генома – один материнский, другой – ребенка.
В кровь матери эритроциты малыша начинают проникать примерно после 8 недели беременности. Делать неинвазивный тест можно начиная с 10 недели беременности. После выделения клеток крови, принадлежащих плоду, специалисты при помощи теста и его специального алгоритма Genetico – NGS, выводят вероятность присутствия у ребенка патологий. Делается анализ от 12 до 14 дней.
Рассчитать срок беременности
Чем отличается от классического скрининга?
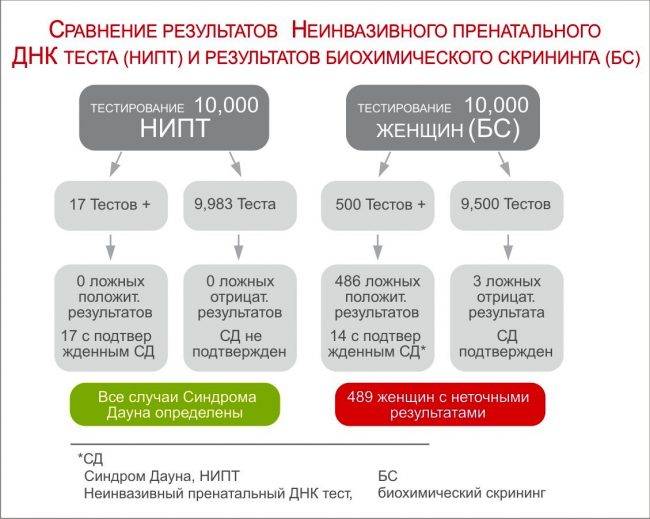
Точность неинвазивного пренатального теста составляет 99%. Классический комбинированный скрининг обладает точностью 85%. Повышенная точность Lifecodexx позволяет отказаться от ненужных инвазивных методик (амнио- и кордоцентез) подтверждения или опровержения риска.
Амниоцентез и кордцентез создают стресс для беременной, могут спровоцировать нежелательные последствия, вплоть до прерывания беременности. Практика показывает, что в ряде случаев эти исследования проводятся необоснованно — из-за погрешности комбинированного теста. К тому же, иногда могут быть получены необъективные результаты из-за пресловутого человеческого фактора, когда для роста культур клеток создают неблагоприятные условия.
Скрининг НИПТ исключает проведение ненужных вмешательств. Они потребуются только в том случае, если Lifecodexx показывает высокий риск хромосомных аномалий. При этом ошибка теста обнаруживается менее, чем в 1% случаев.