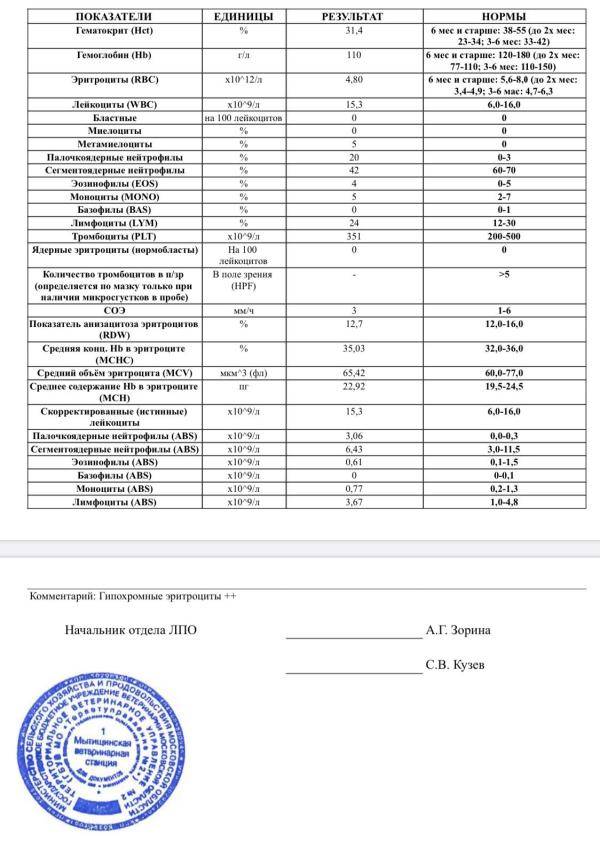
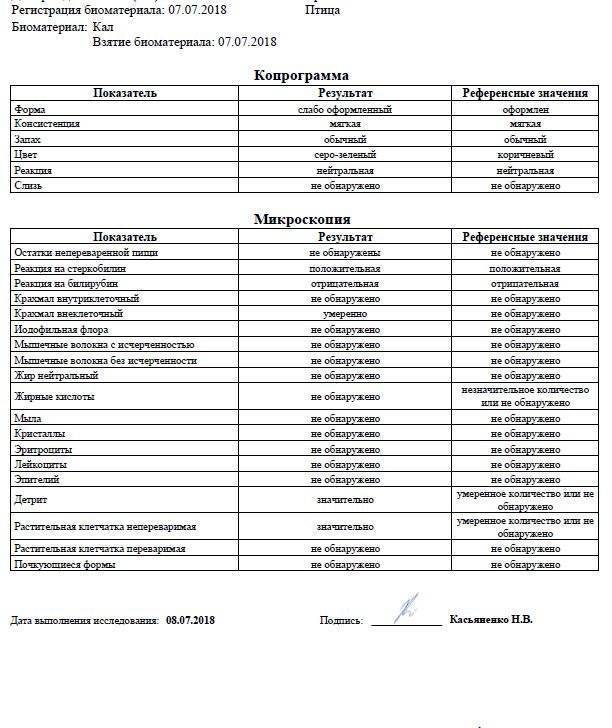
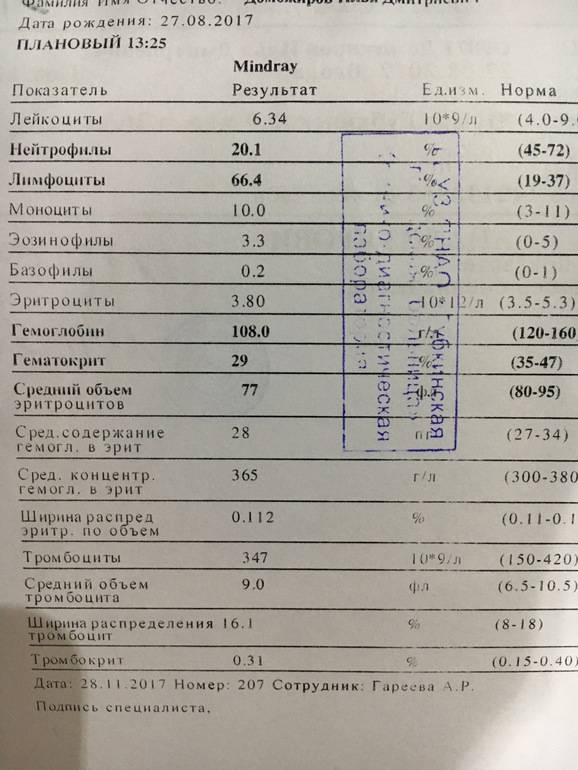
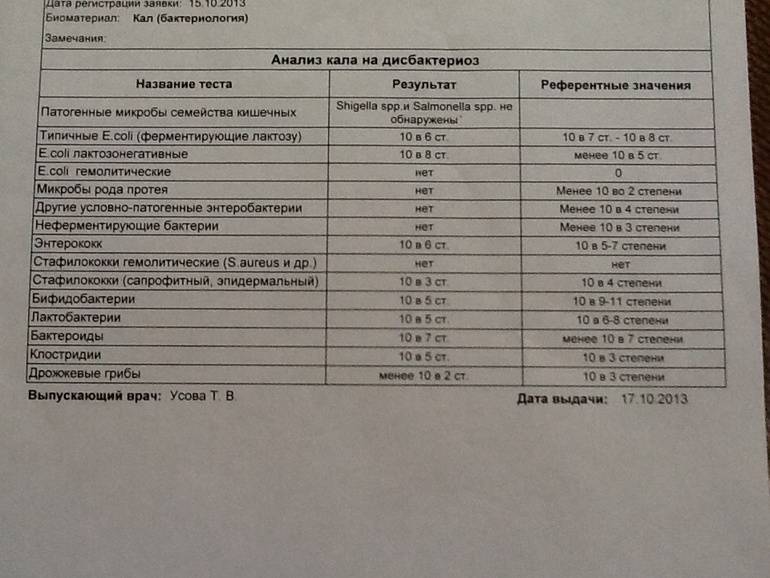
Почему лейкоциты повышены: возможные заболевания
В некоторых случаях показатели превышают допустимые значения в силу патологического процесса. Причинами этого могут быть:
- Глистная инвазия. Любые кишечные паразиты (чаще у детей выявляются глисты, особенно при наличии кошек/собак и при проживании в собственном доме) провоцируют повышенные лейкоциты в крови и высокий показатель эозинофилов.
- Инфекция. На любое вторжение (бактериальное, вирусное или грибковое) организм практически мгновенно реагирует увеличением защитных клеток — лейкоцитов. В первые дни болезни наблюдается максимальный скачок этого показателя, но даже после выздоровления (при отсутствии симптомов) некоторое время может сохраняться незначительный лейкоцитоз.
Лейкоцитоз характерен как для обычных в детском возрасте инфекций (ОРЗ, ОРВИ, ветрянка, краснуха, цистит), так и для более тяжелых патологий (туберкулез, гепатит, бруцеллез). - Аллергия. Попадание аллергена в организм тут же отзывается лейкоцитозом. Если на месте аллергической реакции возникает воспаление (зуд, отек, покраснение), это тут же провоцирует дополнительную выработку лейкоцитов.
- Заболевания селезенки. Селезенка — орган утилизации отживших свой срок лейкоцитов. При ее повреждении или спленэктомии (операции по удалению селезенки) наблюдается значительный, длительно фиксируемый лейкоцитоз.
- Аутоиммунные нарушения. Наиболее серьезные причины лейкоцитоза кроются в аутоиммунной агрессии лейкоцитов против собственных клеток организма. Сбой, приведший к такому патологическому состоянию, наблюдается при красной волчанке и ревматоидном артрите.
- Эндокринная патология. Например, при гипотиреозе (недостаточной функции щитовидной железы) наблюдается базофилия — повышение уровня базофилов.
- Кровопотеря, гемолитическая анемия. Снижение количества эритроцитов в крови в связи с кровопотерей или анемией заставляет костный мозг работать в усиленном режиме. При этом синтезируются и новые (незрелые) лейкоцитарные клетки, поэтому практически всегда данным состояниям сопутствует нейтрофильный лейкоцитоз.
- Онкология. Очень важный признак: очень часто при онкологии в крови обнаруживается большое количество моноцитов. Колебание лейкоцитов 0,1 – 300 х 109/л (от лейкопении до масштабного лейкоцитоза) наблюдается при лейкозе — раковом перерождении лейкоцитов.
У новорожденных, особенно в первые недели жизни, высокий уровень лейкоцитов объясняется тем фактом, что плод первое время не нуждается в собственной иммунной системе, привыкнув развиваться за счет материнского иммунитета. Вместе с грудным вскармливанием мать поставляет антитела и другие вещества малышу, замещая тем самым иммунитет грудного ребенка. Потому переизбыток лейкоцитов в анализе у новорожденных малышей – стандартное явление, свидетельствующее о недостаточной зрелости его иммунитета.
Диагностика
Лейкоциты у новорожденного или детей старшего возраста подсчитываются в ходе общеклинического анализа крови, который требует изучения биологического материала, взятого из пальца.
Взятие крови из пальца для общего анализа
Для получения врачом наиболее достоверной информации, пациентам необходимо подготовиться. У детей подготовительные мероприятия ограничиваются отказом от еды минимум за 8 часов до выполнения такого диагностического теста.
Тем не менее полученной информации будет недостаточно для выяснения причинного фактора: для этого необходимо комплексное обследование организма, схема которого подбирается индивидуально для каждого ребенка.
В то же время есть несколько общих мероприятий, которые выполняет непосредственно клиницист:
- изучение истории болезни для поиска базовой острой или хронической патологии;
- сбор и анализ жизненного анамнеза для выявления факта влияния источников, не связанных с протеканием какого-либо патологического процесса или заболевания;
- измерение температурных показателей и частоты сердечного ритма;
- глубокая пальпация передней стенки брюшной полости – это поможет оценить размеры селезенки;
- детальный опрос пациента или его родителей – для составления полной картины симптоматики.
Среди дополнительных методов диагностирования стоит выделить специфические лабораторные тесты, инструментальные процедуры, а также консультации детских специалистов из различных направлений медицины.
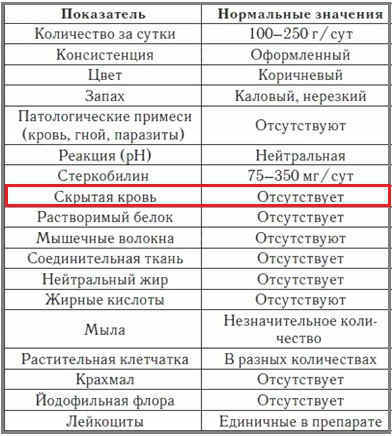
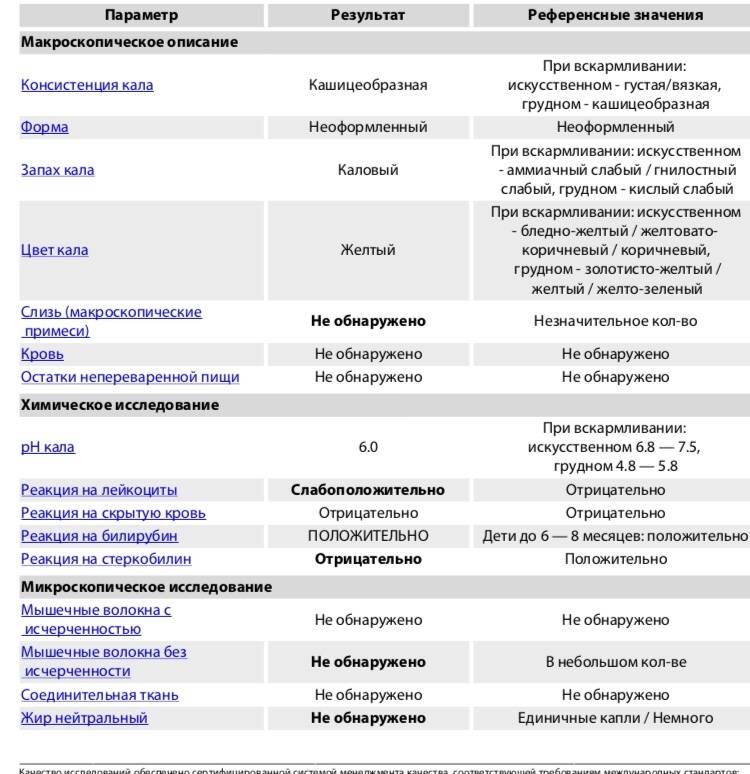
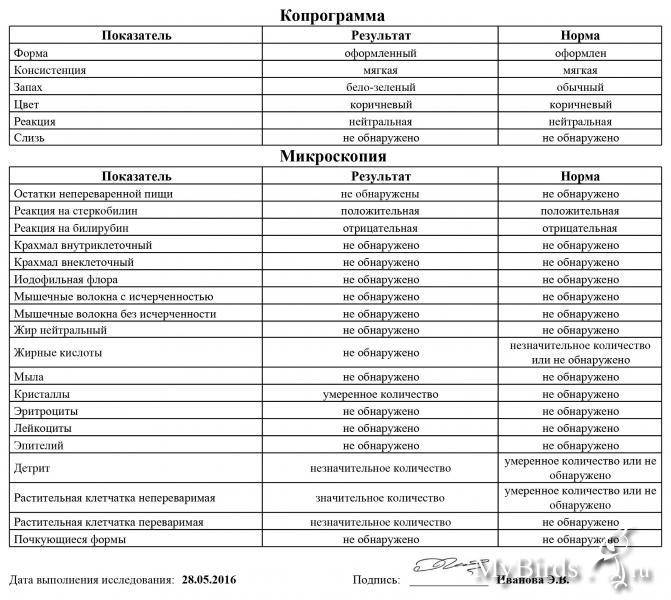
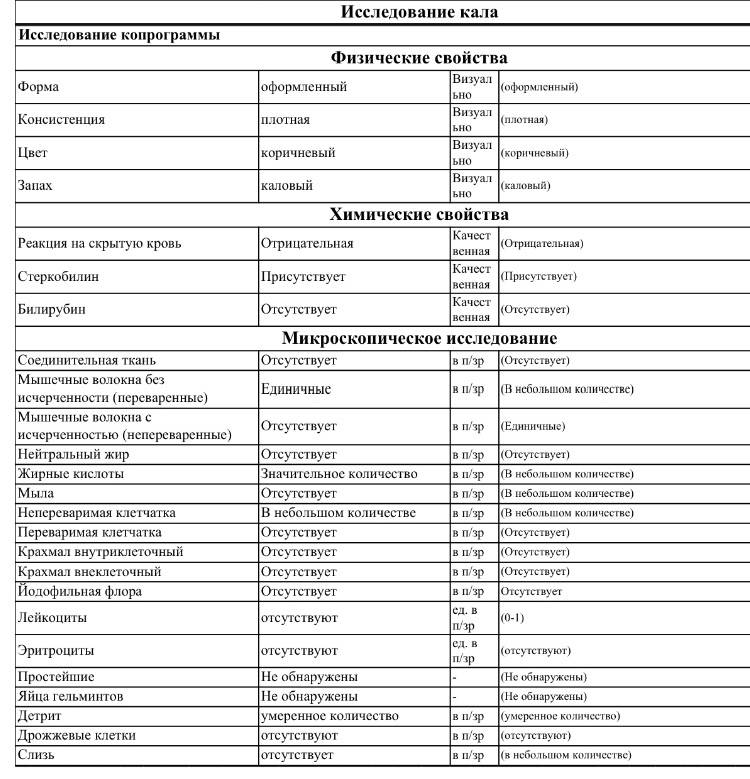
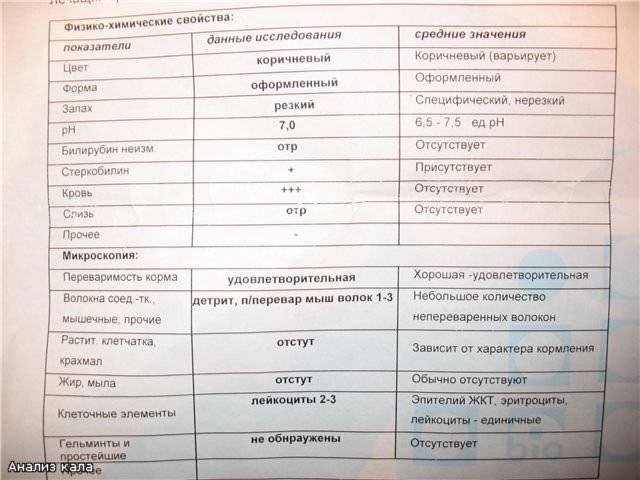
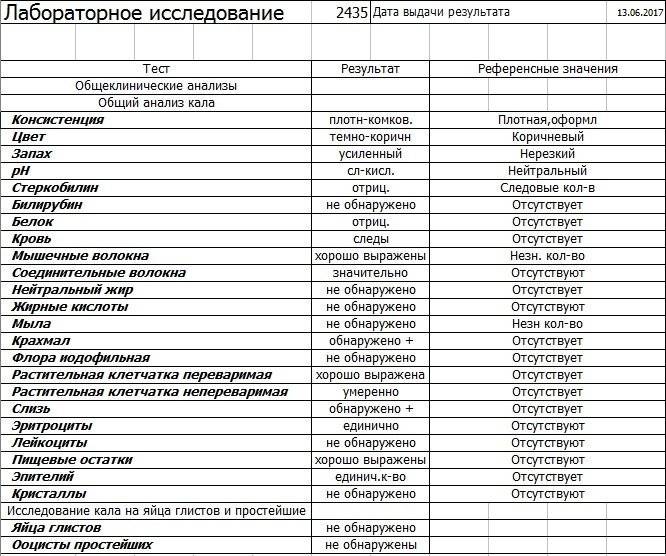
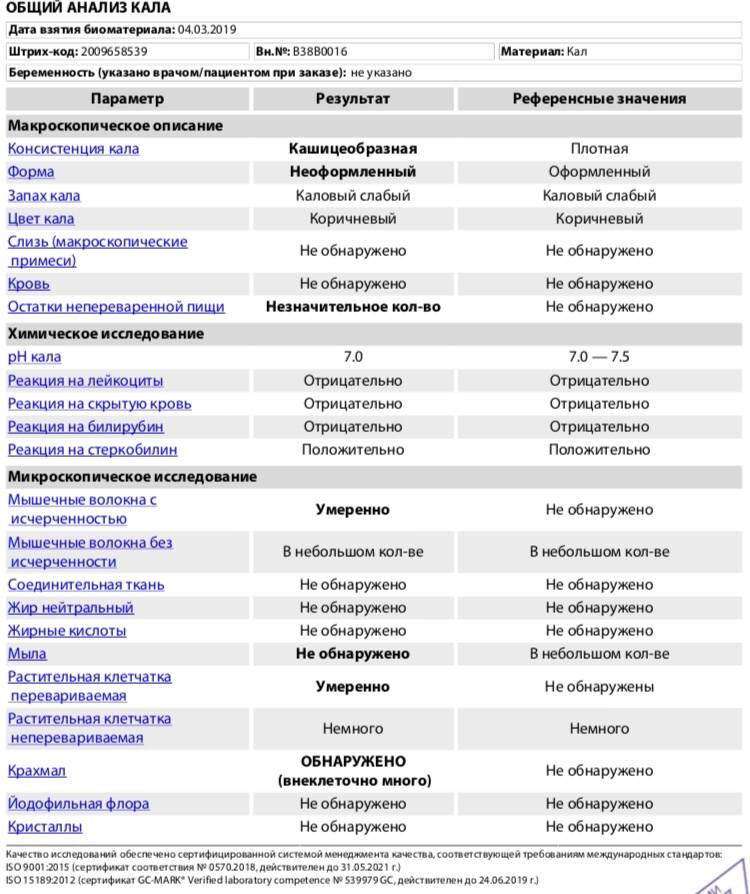
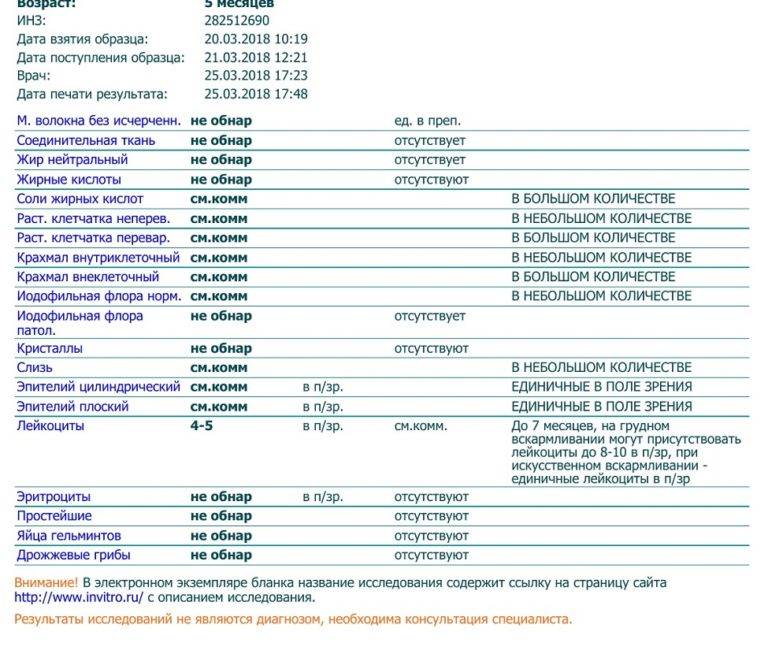
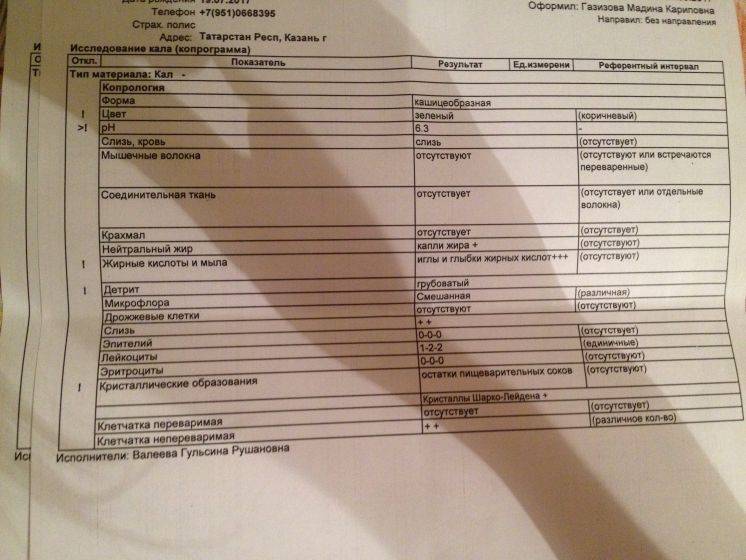
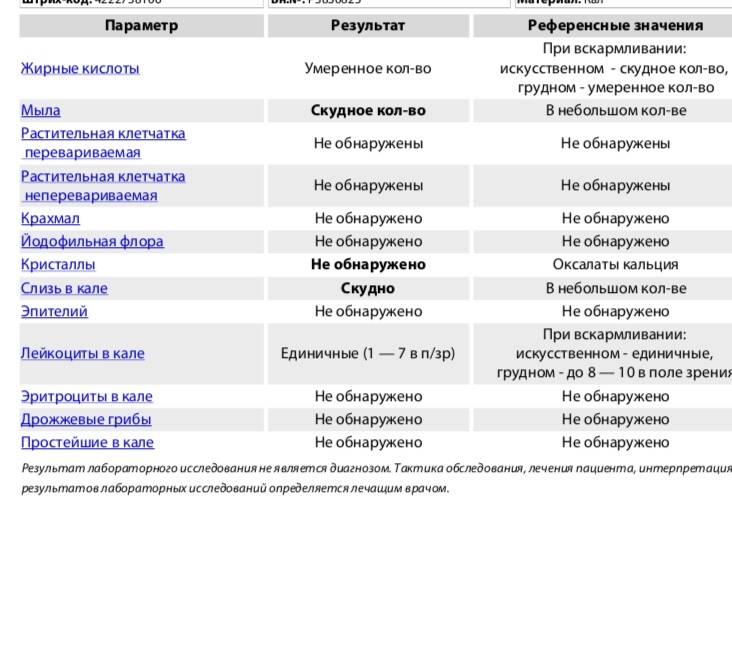
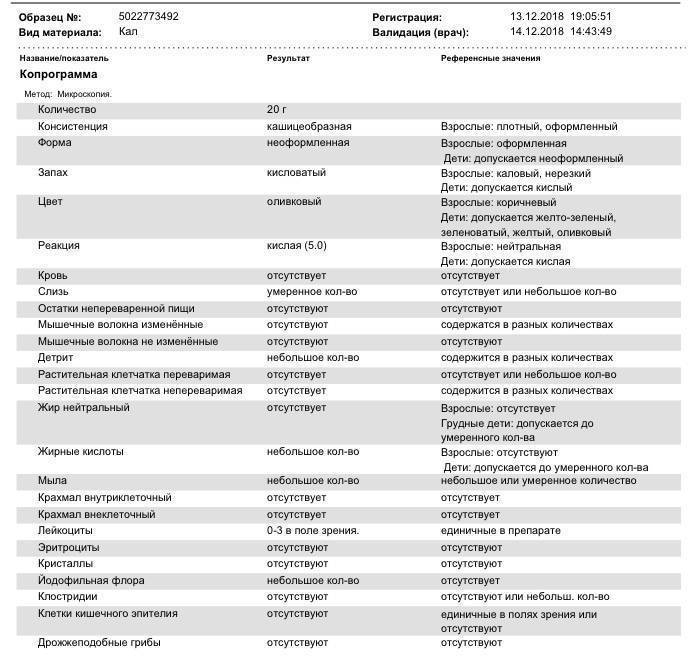
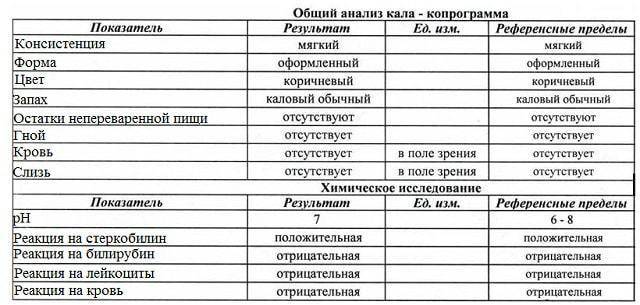
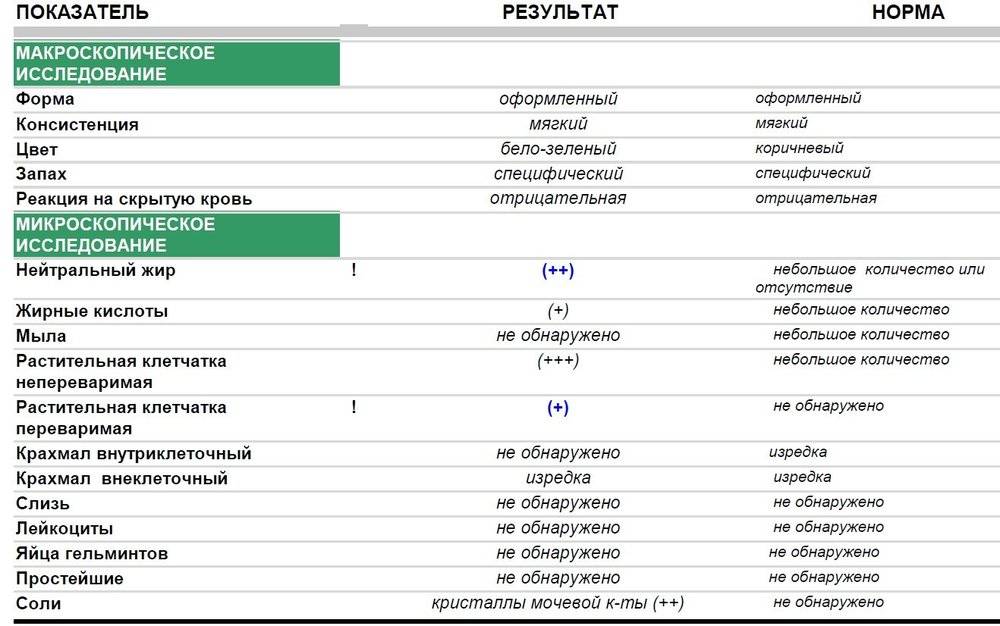
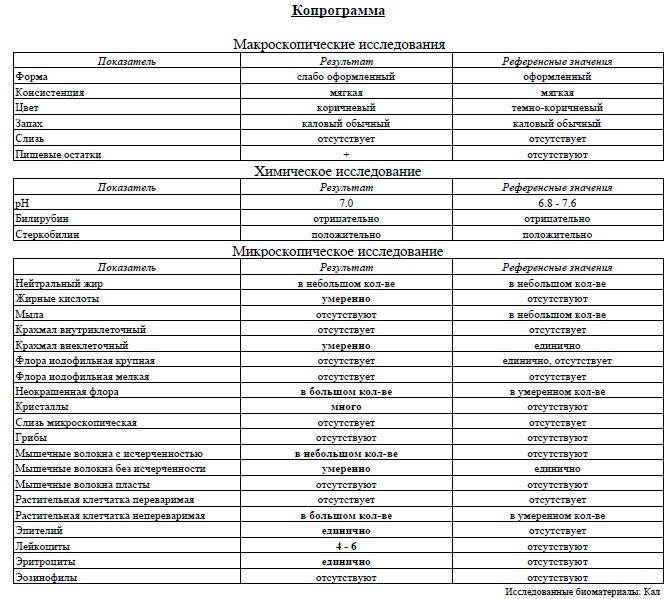
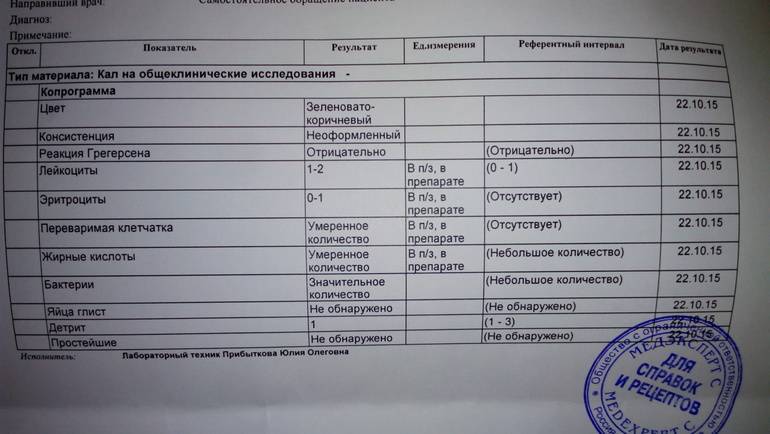
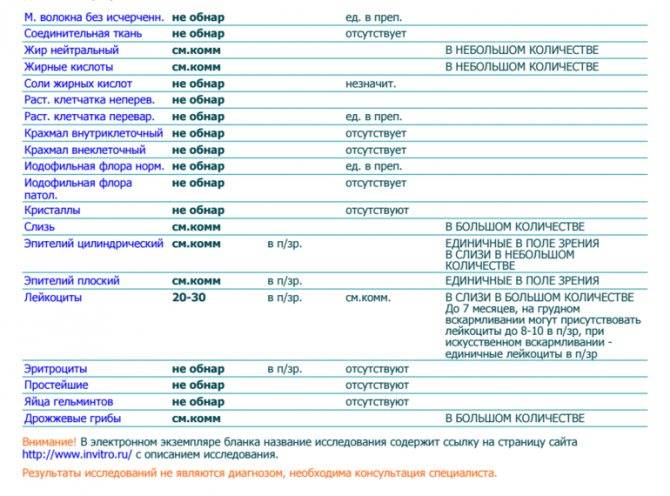
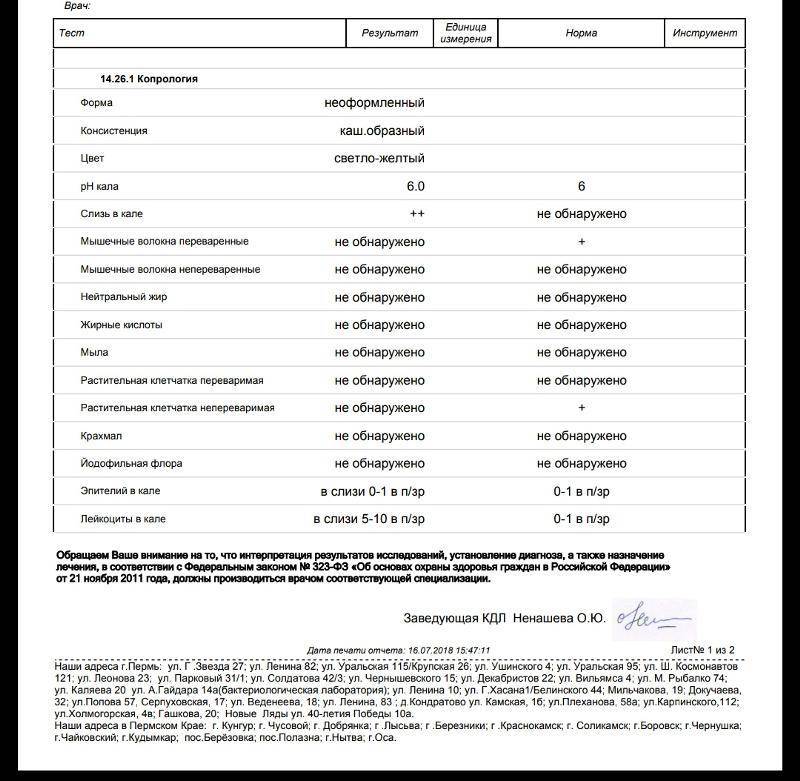
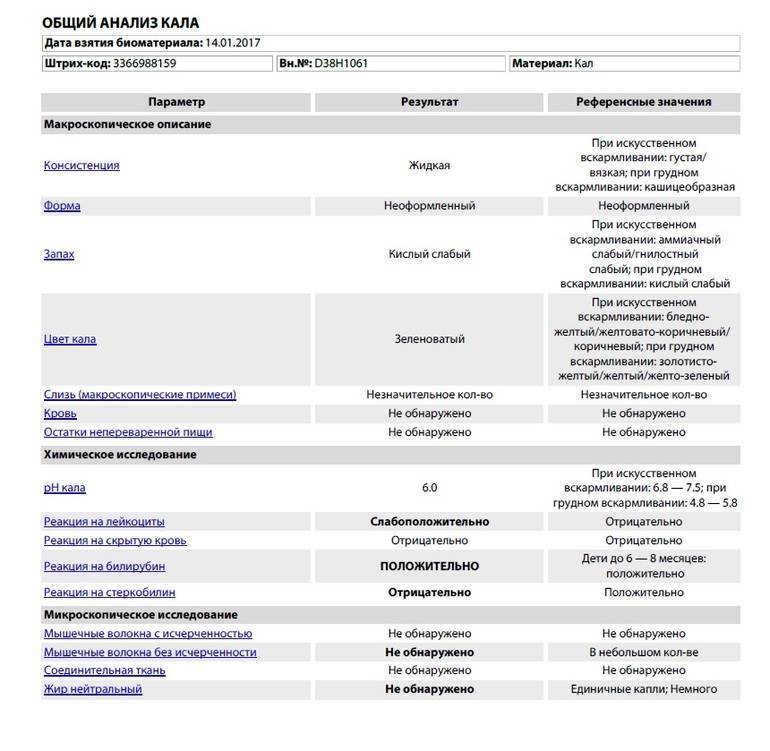
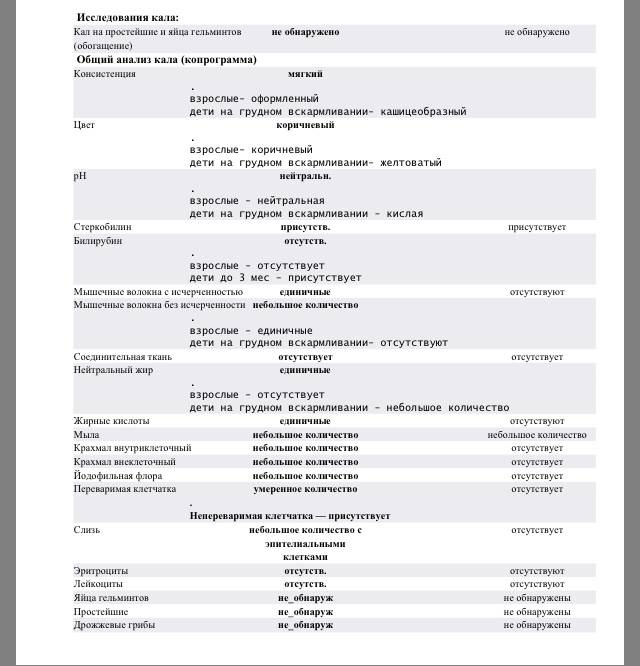
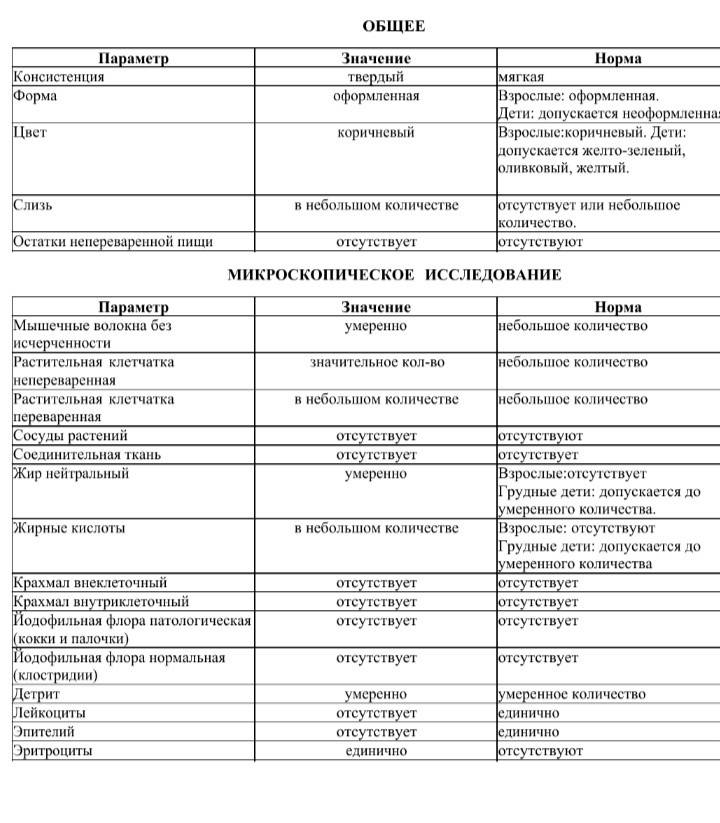
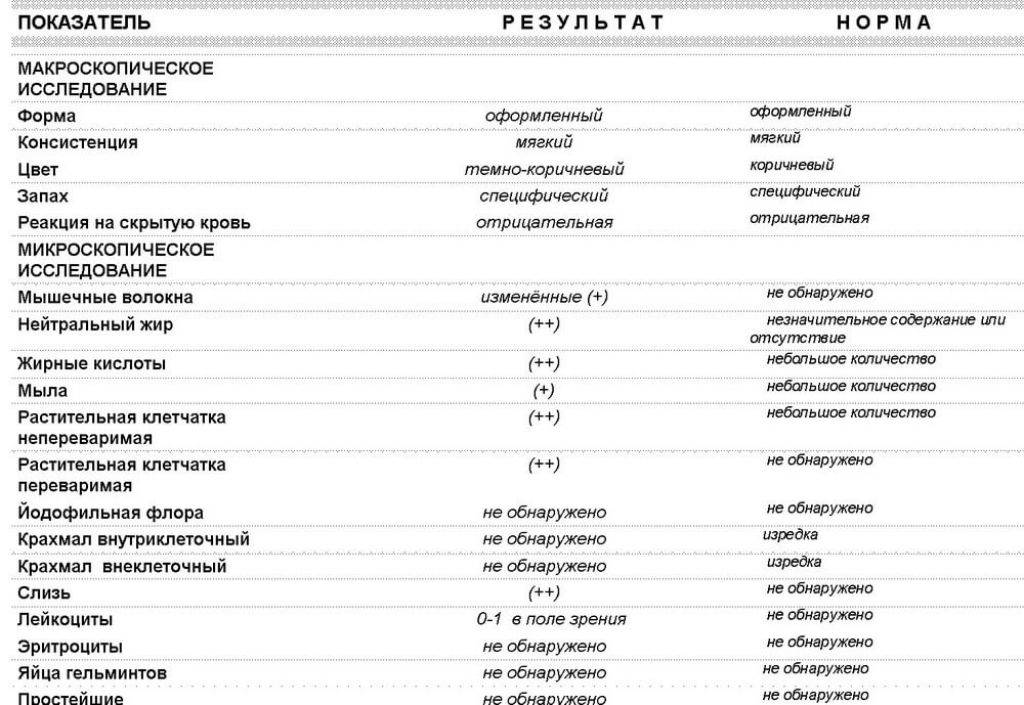
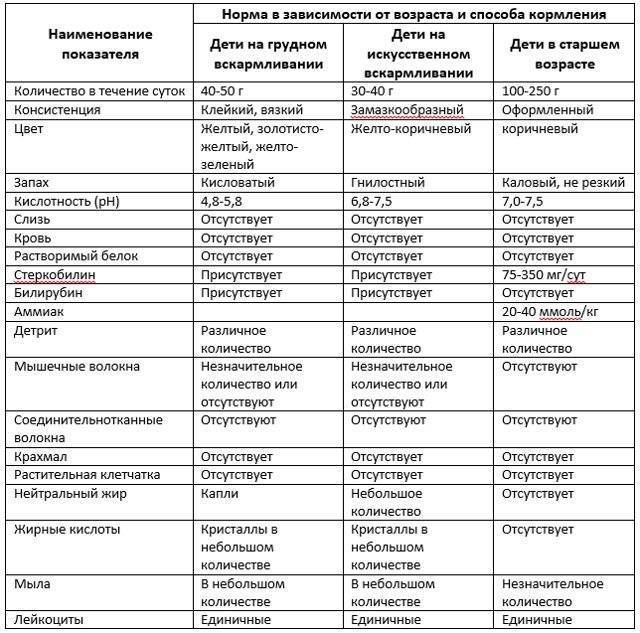
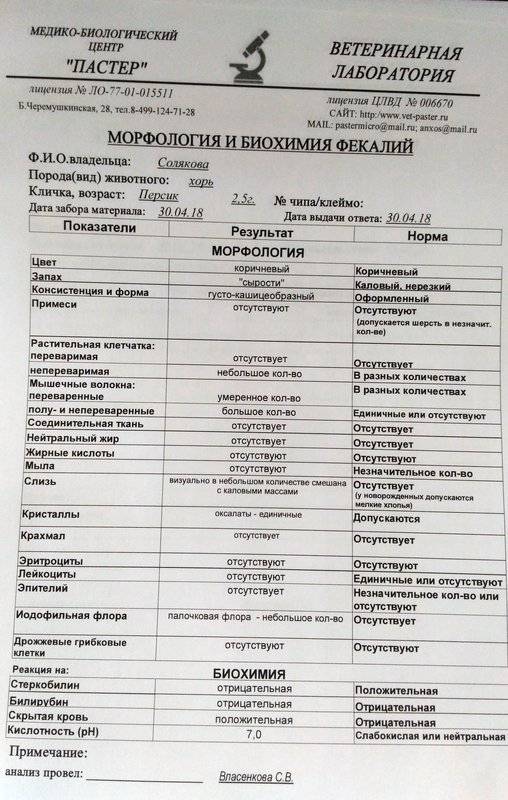
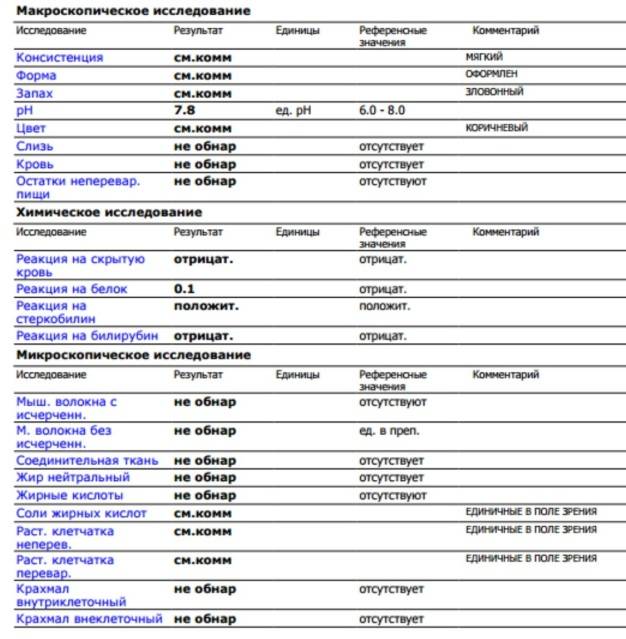
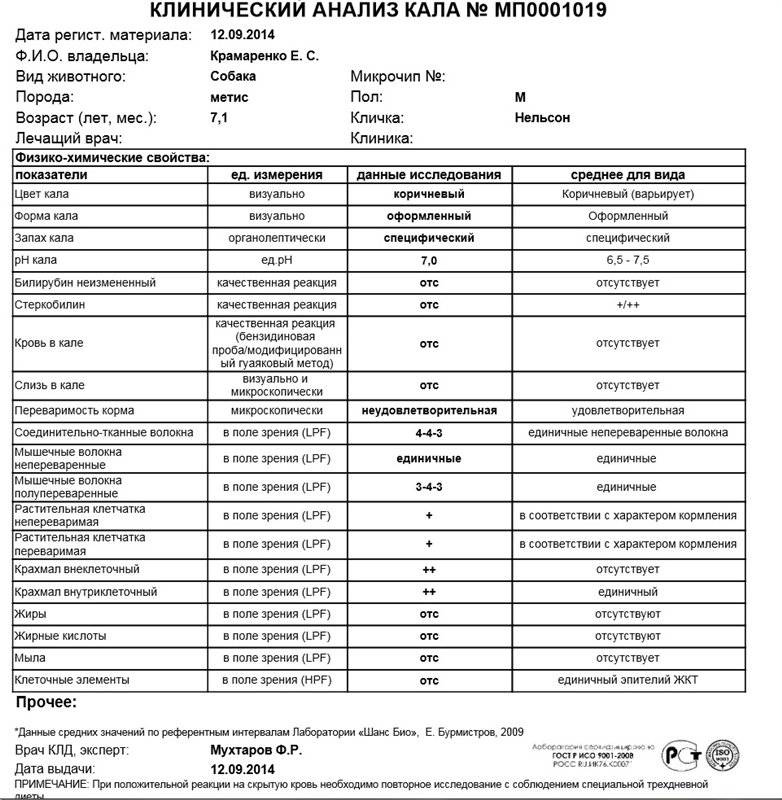
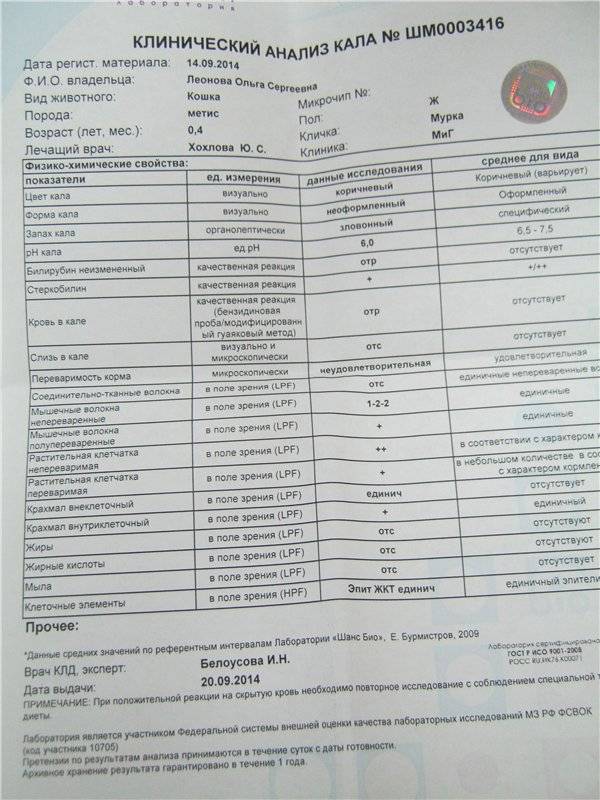
Нормальные показатели копрограммы
Иногда лейкоциты в кале у детей возникают после длительного лечения антибиотиками или другими лекарствами. В данном случае проблема устраняется после исключения или замены препарата. Превышается норма и в случае затяжной диареи. Причём этот фактор наблюдается не только у младенцев, но и у детей старше 8 лет. Родители могут не слишком волноваться о здоровье детей, если они:
- не капризничают;
- активны и веселы;
- не испытывают коликов в животе и аллергических реакций;
- хорошо себя чувствуют;
- кушают с аппетитом.
А вот возникновение противоположных признаков – повод для серьёзного беспокойства.
При запоре у детей тоже отмечается повышенное содержание лейкоцитов в копрограмме. Об этом же состоянии внутренних узлов вен кишечника сигнализируют эритроциты в кале. Данных кровяных телец, главная функция которых – перенос кислорода по организму, много в кале быть не должно. Их обилие в копрограмме свидетельствует о кровотечении в кишечнике или анальной трещине. Также эти тельца появляются в копрограмме ввиду неправильного забора анализа или помещения материала в нестерильный контейнер.
Допустимая норма для детей от 2 до 12 лет – от 8 до 109/л, у новорожденного этих телец в кале (так же, как эритроцитов и гемоглобина в крови) больше, чем у детей постарше. Конечно, норма может быть слегка превышена в том случае, если кроха недавно переболел, неправильно питается или нервничает. Стресс у ребенка происходит из-за прорезывания зубов, испуга, накалённой обстановки в семье, трудностях в школе и т. д. При прорезывании зубов родители нередко замечают изменения в кале, повышенную раздражительность малыша и слюнотечение. Но чаще всего много лейкоцитов в испражнениях — сигнал о заболеваниях.
Что делать и как лечить?
Чтобы снизить уровень лейкоцитов, сначала необходимо выяснить причину их появления и поставить диагноз. Сам по себе лейкоцитоз — это не заболевание, а лишь следствие какой-либо причины, которую может установить только грамотный специалист.
Лечение может быть разным в зависимости от причины:
- нестероидные противовоспалительные препараты назначают от воспалительных процессов;
- антибиотики применяют при вирусных и инфекционных заболеваниях;
- диета назначается, если отклонения вызваны нарушением питания;
- противомикробные мази или спрей используют при лечении травм и повреждении тканей;
- при онкологии лечение подбирается индивидуально;
- антигистаминные препараты снимают последствия аллергических изменений;
- если резкое повышение лейкоцитов было вызвано препаратом, уменьшают его дозировку или отменяют.
Физиологический лейкоцитоз не требует лечения. Нужно сдать анализ повторно, если были нарушения в подготовке к нему (например, прием пищи).
Почему лейкоциты повышены: возможные заболевания
В некоторых случаях показатели превышают допустимые значения в силу патологического процесса. Причинами этого могут быть:
- Глистная инвазия. Любые кишечные паразиты (чаще у детей выявляются глисты, особенно при наличии кошек/собак и при проживании в собственном доме) провоцируют повышенные лейкоциты в крови и высокий показатель эозинофилов.
- Аллергия. Попадание аллергена в организм тут же отзывается лейкоцитозом. Если на месте аллергической реакции возникает воспаление (зуд, отек, покраснение), это тут же провоцирует дополнительную выработку лейкоцитов.
- Заболевания селезенки. Селезенка — орган утилизации отживших свой срок лейкоцитов. При ее повреждении или спленэктомии (операции по удалению селезенки) наблюдается значительный, длительно фиксируемый лейкоцитоз.
- Аутоиммунные нарушения. Наиболее серьезные причины лейкоцитоза кроются в аутоиммунной агрессии лейкоцитов против собственных клеток организма. Сбой, приведший к такому патологическому состоянию, наблюдается при красной волчанке и ревматоидном артрите.
- Эндокринная патология. Например, при гипотиреозе (недостаточной функции щитовидной железы) наблюдается базофилия — повышение уровня базофилов.
- Кровопотеря, гемолитическая анемия. Снижение количества эритроцитов в крови в связи с кровопотерей или анемией заставляет костный мозг работать в усиленном режиме. При этом синтезируются и новые (незрелые) лейкоцитарные клетки, поэтому практически всегда данным состояниям сопутствует нейтрофильный лейкоцитоз.
- Онкология. Очень важный признак: очень часто при онкологии в крови обнаруживается большое количество моноцитов. Колебание лейкоцитов 0,1 – 300 х 109/л (от лейкопении до масштабного лейкоцитоза) наблюдается при лейкозе — раковом перерождении лейкоцитов.
Профилактика лейкоцитов в копрограмме
Для профилактики лейкоцитов в копрограмме грудничка мать соблюдает диету, кормит грудью и аккуратно вводит прикорм в рацион малыша. Диета матери при лактации тесно связана с состоянием микрофлоры кишечника крохи. Регулярное питание младенца грудным молоком повышает уровень бифидобактерий, предотвращающих поражение кишечника болезнетворными бактериями.
Стоит отметить, что повыситься уровень лейкоцитов в кале может ввиду неверной организации питания ребенка. Так, ежедневное изменение рациона питания, связанное с экспериментированием по подбору детского питания, приводит к аллергической реакции, которая тоже влияет на уровень лейкоцитов. Аллергия у детей возникает и от употребления матерью в пищу запрещённых продуктов, что категорически недопустимо.
Чтобы состояние кишечника детей было нормальным, родителям следует выполнять профилактические меры:
- вводить прикорм постепенно, согласовывая все действия с педиатром;
- соблюдать диету;
- кормить по расписанию;
- следить за физическим и психологическим состоянием малыша;
- не пренебрегать капризностью крохи;
- при подозрении на недомогания спрашивать, как он себя чувствует;
- для детей 6 — 7 лет школьная программа бывает слишком сложной, что приводит к стрессам, потому родители помогают делать уроки;
- нездоровое количество лейкоцитов в кале у детей любого возраста может не возникнуть, если сохранять дома спокойную обстановку и не нарушать режим питания.
Если у детей старше года диагностируется повышенное содержание лейкоцитов – это может быть признаком кишечной инфекции. Для профилактики родителям нужно следить за действиями малыша: маленькие дети, сделавшие первые шаги, ввиду любопытства тянут в рот всякие предметы, что и приводит к кишечной инфекции или заражению паразитами. Также некоторые родители для профилактики повышенного количества лейкоцитов у детей любого возраста используют раствор, состоящий из:
- корней валерианы;
- цветков ромашки;
- листьев перечной мяты;
- плодов малины или малинового варенья.
Соблюдая указанные правила, родители реже сталкиваются с проблемой появления лейкоцитов в кале у детей. Им стоит помнить, что крепким иммунитет становится только при нормально функционирующем кишечнике малыша.
Состояние здоровья детей определяют на основании клинической картины и результатов анализов. И если обнаружены лейкоциты в кале ребенка – выявляют и устраняют причину данного фактора.
голос
Рейтинг статьи
Диета перед сдачей анализа
Независимо от того, каким именно методом будет производиться исследование, к нему следует подготовиться, соблюдая диету. Врачи рекомендуют 2 типа диет:
- По Певзнеру. Этот советский врач разработал ряд диет для терапии недугов ЖКТ и реабилитации перенёсших холецистит и гепатит. Во время диеты ребенка кормят картофелем, сливочным маслом, овощами, овощными супами, гречневой и рисовой кашей, квашеной капустой и яблоками. Для улучшения перистальтики кишечника крохи из меню исключают мясные, рыбные и кондитерские изделия.
- По Шмидту. В меню входят молочная овсяная каша, картофель, яйца, молоко и сливочное масло. Также эту диету назначают перед копрологией на наличие кровотечения. Тогда меню ребенка не должно содержать зелёных овощей, помидоров, рыбы и мяса.
Также родителям стоит учесть, что некоторые медицинские средства могут искажать результаты копрограммы. Этот вопрос до проведения анализа следует обсудить с лечащим педиатром или детским гастроэнтерологом.
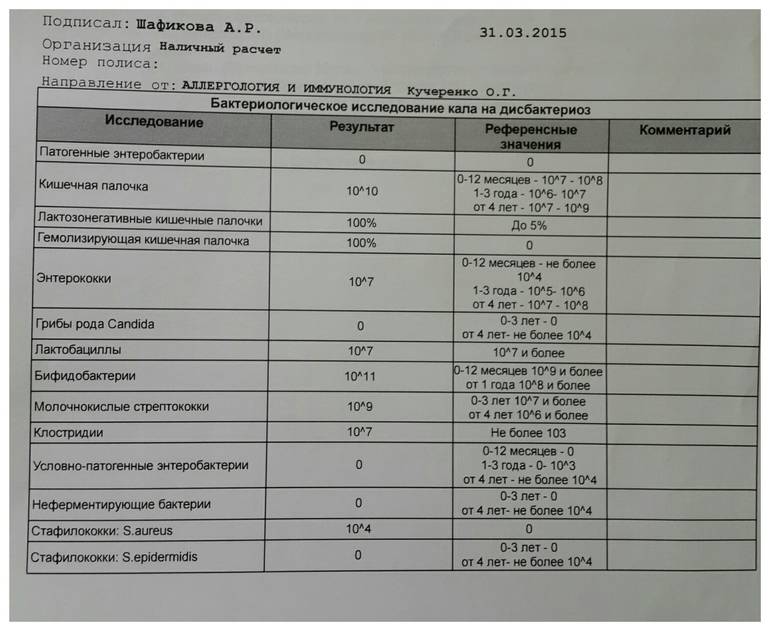
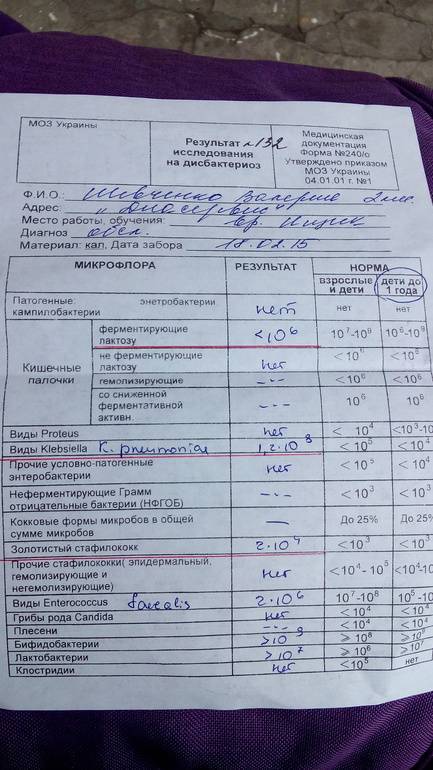
Что не так с этим исследованием? Его же так часто назначают врачи!
- Давайте оговоримся: его назначают врачи только в странах бывшего СССР. За пределами этих государств простой посев стула для выявления дисбаланса микрофлоры не выполняется. Вы не найдете указаний на необходимость этого исследования ни в руководстве WGO по синдрому раздраженного кишечника, ни в рекомендациях ACG (Американской коллегии гастроэнтерологов) по острой диарее, ни в стандарте AAFP (Американской ассоциации семейных врачей) по наблюдению новорожденных с коликами. Ну и, естественно, никакого диагноза «дисбактериоз» нет ни в Международной классификации болезней, ни в хотя бы одном (!) нерусскоязычном учебнике.
- В нашем желудочно-кишечном тракте обитает не менее 1000 (тысячи!) видов бактерий, а число всех выявленных видов составляет 2172. Выполняя «анализ кала на дисбактериоз» мы помещаем в питательную среду стул и дожидаемся роста (появления колоний) приблизительно 20 видов бактерий, которые мы выбрали только потому, что они в состоянии расти в этой питательной среде. Большая часть кишечных обитателей не культивируется, то есть увидеть своими глазами их колонии в чашке Петри мы не можем. Иными словами, делая выводы о состоянии микрофлоры по размножению 20 видов, мы игнорируем подавляющее большинство бактерий.
- Норму количества бактерий в стуле, которые мы видим в бланке анализа на дисбактериоз, определяли неизвестно как. Есть целый отраслевой стандарт лечения пациентов с дисбактериозом. В нем нет ни единой фразы о том, почему нормальным мы должны считать содержанием каких-нибудь энтерококков от 10^5 до 10^8 в грамме стула. Ссылок на литературу в стандарте полно, но, что подозрительно, среди них нет ни одной зарубежной публикации. Ну а сами статьи и учебники не описывают, как именно сравнивали микрофлору здоровых и больных людей, то есть как именно был сделан вывод о нормальном содержании той или иной бактерии.
- Бактерии, обнаруживаемые в стуле (который формируется в толстой кишке) — это совсем не те же бактерии, что обитают в ротовой полости или тонкой кишке. Кроме того, бактерии в стуле (то есть в просвете кишки) — это совсем не бактерии, обитающие в слизи, защищающей кишечную стенку. Вообще, через наш пищеварительный тракт «пролетает» безумное количество чужеродных бактерий, грибов и вирусов. К счастью, большая их часть не могут подобраться к кишечной стенке: обитающая там пристеночная микрофлора конкурирует с «пришельцами». Мы называем это явление колонизационной резистентностью, и именно ему мы обязаны тем, что первая же проглоченная со стаканом московской воды условно-патогенная бактерия не вызывает у нас понос.
- Состав и соотношение кишечных бактерий у каждого человека свои. Изучив (не посевом кала, конечно, а сложнейшими генетическими методами) состав бактерий в стуле, можно, например, угадать принадлежит ли образец жителю Нью-Йорка или побережья Амазонки. Ну, или в каком регионе отдельной страны (например, Дании). проживает человек, отправивший на анализ свои фекалии. В общем, истинный состав кишечной микрофлоры — наши «отпечатки пальцев», и предполагать некую общую норму, а уж тем более судить о «нормальности» флоры всего по 20 видам из 1000 — смешно.
- То, будут ли размножаться бактерии на питательной среде, зависит не только от того, какие бактерии в стуле живут, но и от того, как стул собрали (с унитаза, со стерильной бумаги), как хранили (в холодильнике, у батареи, у окна), как быстро доставили в лабораторию. Много ли людей, которым рекомендовали анализ на дисбактериоз читали вот эту инструкцию, согласно которой кал нужно собрать в стерильную посуду, поместить в холодильник и нести в лабораторию не в руках, а в термосе с кубиком льда? Впрочем, даже при совершении этих действий результат анализа на дисбактериоз интерпретировать нормальный врач не может. А значит, не должен и пытаться это сделать.
В питательной среде появились колонии бактерий. К счастью для нас, действительно опасная Сальмонелла растет в питательной среде. Большая часть кишечных бактерий, увы, нет.
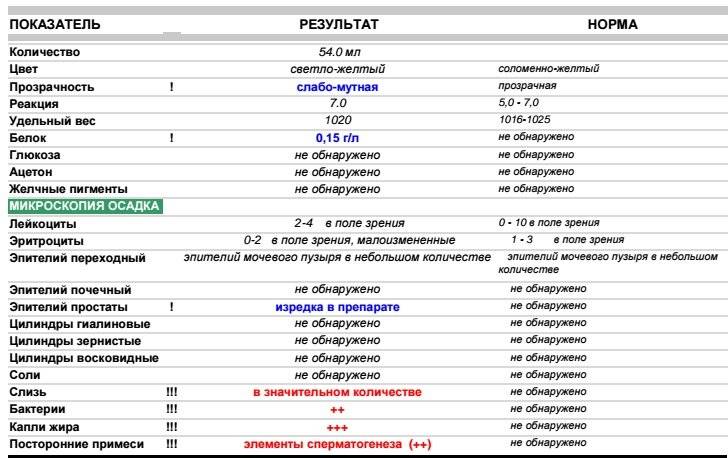
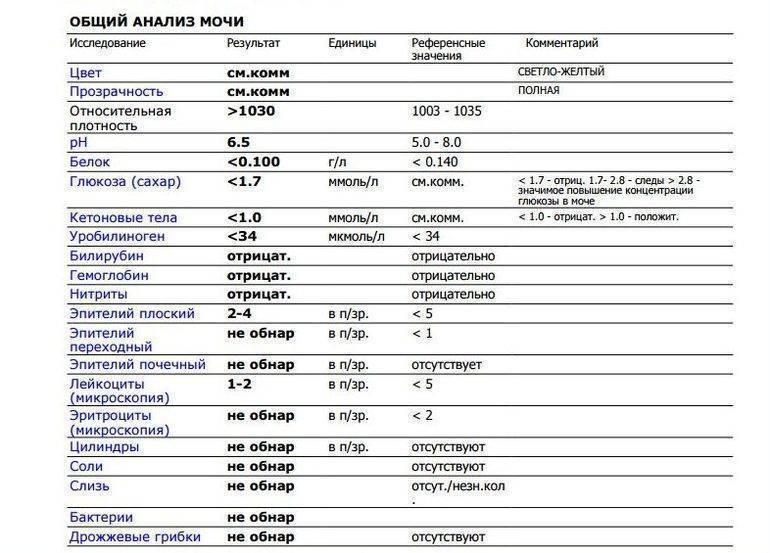
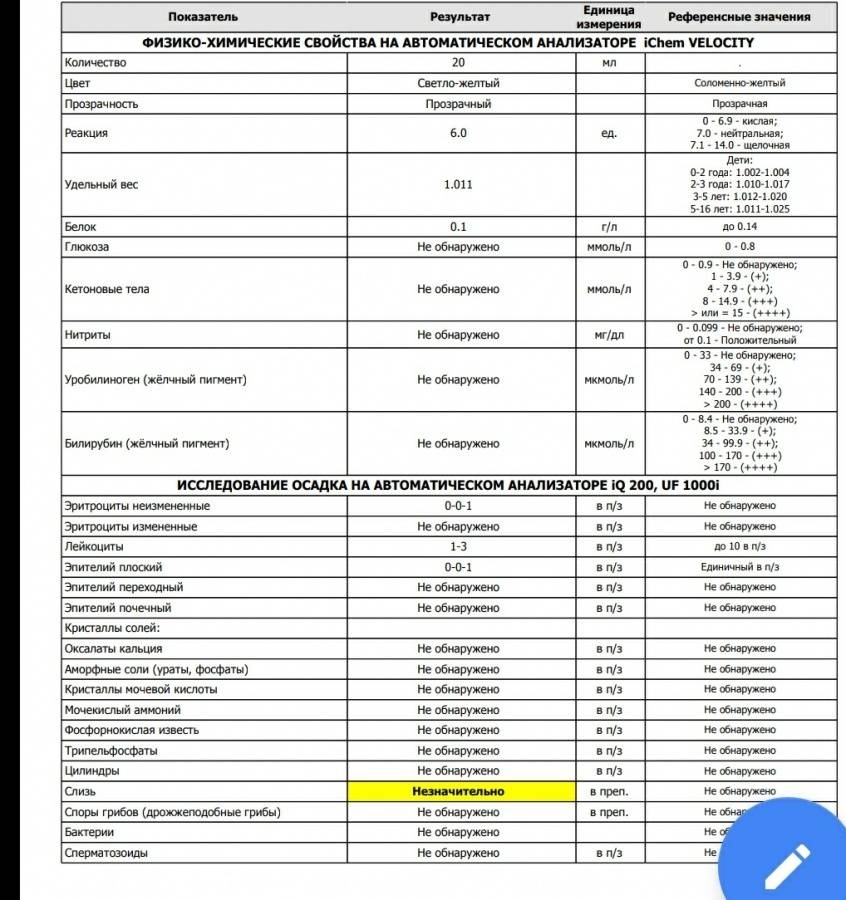
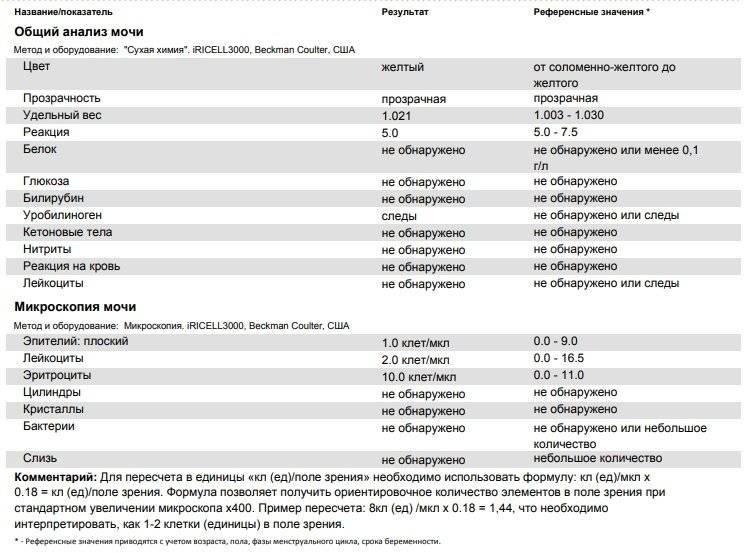
Причины повышенных лейкоцитов
Уровень и вид белых телец в моче зависит от вида патологии:
- пиелонефрит. В урине появляется много одноядерных лейкоцитов, развивается активный воспалительный процесс;
- гломерулонефрит. Количество лейкоцитов ниже, чем при пиелонефрите. Причина – аллергический генез гломерулонефрита, связь патологии с иммунной системой. В урине повышается уровень лейкоцитов-эозинофилов, что свидетельствует о развитии аллергического воспаления.
Высокий уровень белых клеток крови – один из признаков других воспалительных заболеваний:
- цистит. Болезнетворные бактерии и кишечная палочка провоцируют воспаление в тканях мочевого пузыря. По причине короткой уретры, близкого расположения ануса, наружных половых органов заболевание чаще диагностируют у девочек. Цистит нередко развивается на фоне застоя мочи;
- мочекаменная болезнь. Некачественная вода приводит к отложению солей в мочевыводящих путях даже у маленьких детей. Крупные камни в почках нередко перекрывают мочеточник, ухудшается отток урины. В застоявшейся жидкости развиваются бактерии;
- аллергические заболевания. При иммунологических сбоях развивается аллергическое воспаление, увеличивается количество эозинофилов;
- воспалительный процесс в нежной слизистой оболочке половых органов. Причины воспаления – плохой уход за гениталиями, редкая смена подгузников у грудничков. Отмечено проникновение патогенной микрофлоры в слизистую, активизация лимфоцитов, появление белых телец вместе со слизью в анализе урины. При отсутствии негативных процессов в мочеполовой системе выведенная жидкость у ребенка прозрачная, светло-желтая, кровь, взвесь в мочевом пузыре, различные включения отсутствуют. Появление специфических примесей должно побудить родителей обследовать ребенка у детского уролога и гинеколога.
Важность диеты накануне копрограммы
Показатели лейкоцитов, как и другие цифры в бланке анализа, могут быть искаженными, если нарушено питание ребенка. Существует два вида диеты, которую рекомендуют перед копрограммой.
- По Шмидту. Рекомендована молочная пища: молоко, сливочное масло, овсяная каша на молоке. Также следует употреблять за день до анализа картофель, нежирное мясо, яйца.
- По Певзнеру. Рекомендована гречневая и рисовая каша, яблоки, квашеная капуста, черный и белый хлеб, картофель, сливочное масло.
Также следует помнить, что прием некоторых лекарственных препаратов может дать искаженные результаты анализа.
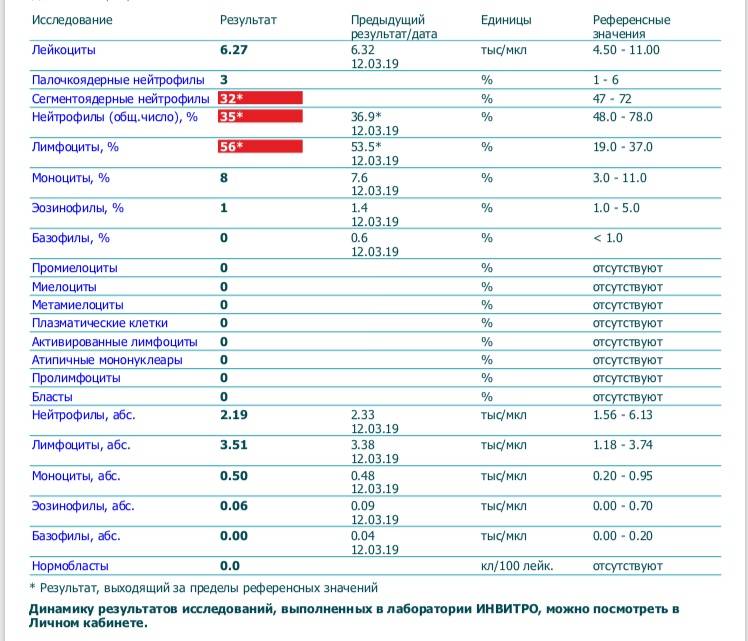
Что такое лейкоциты и для чего они нужны?
Белые кровяные клетки вырабатываются костным мозгом и перемещаются по всему организму, проникая даже в самые укромные его участки. Если в каком-либо органе или ткани обнаруживается воспаление — количество телец начинает увеличиваться именно в этом очаге, а костный мозг приступает к их выработке с новой силой. Сами же лейкоциты подразделяются на несколько видов. Клетки с зернистым составляющим принято называть гранулоцитами, без наличия зёрен – агранулоцитами.
К первой категории относят палочкоядерные и сегментоядерные, базофилы и эозинофилы. Агранулоциты делятся на лимфоциты и моноциты. Все они имеют различное строение и выполняют отличные друг от друга функции в процессе кроветворения. Общее количество лейкоцитов называется лейкоцитарной формулой организма. Белые кровяные тельца стоят на страже защиты ребёнка от различных заболеваний, развивающихся из-за проникновения вирусов и инфекций в организм.
Стоит отметить, что они являются главным помощником при восстановлении тканей после травм и воспалений, а также способствуют проявлению реакций организма на аллергены, непривычные нагрузки, колебания температуры окружающей среды.
Об анализе
Для исследования проводят забор венозной крови. Анализ фолиевой кислоты показывает, достаточное ли ее количество поступает в организм вместе с пищей. Именно с едой человек получает основную часть фолиевой кислоты. Вещество содержится в спарже, шпинате, капусте, мясе, рыбе, грибах, томатах, зелени.
Характерной особенностью В9 является его неустойчивость под действием высоких температур, а также специфика процесса усвоения. С учетом этих факторов, человек должен употреблять не менее 50 мкг за сутки. Витамин депонируется в печени, в небольшом количестве продуцируется микрофлорой кишечника. Однако запасы могут покрыть потребность организма в фолацине только на протяжении месяца. Вне полноценного питания развивается дефицит вещества, что отрицательно сказывается на:
- кроветворении (выработке гемоглобина, эритроцитов, тромбоцитов, лейкоцитов);
- работе иммунитета (повышается риск онкопатологий и заболеваний сердечно-сосудистой системы);
- состоянии кожи (медленно заживают царапины, наблюдается шелушение);
- регенерации слизистых оболочек (повышается риск заболеваний ЖКТ);
- обменных процессах (замедляется синтез аминокислот и белковых молекул);
- работе нервной системы (плохое настроение, нарушение концентрации внимания, апатия).
Сдать анализ крови на фолиевую кислоту необходимо при планировании беременности, так как ее достаточное количество влияет на течение гестации и развитие плода. Дефицит может стать причиной нарушений формирования нервной трубки, аномалий развития органов центральной нервной системы у ребенка. Нехватка витамина В9 может привести к частичному или полному отслоению плаценты, прерыванию беременности, мертворождению. Авитаминоз нарушает состояние и будущей матери. Ее могут беспокоить боли в ногах, головокружение, анемия.
Дефицит фолиевой кислоты для детей чреват замедлением развития и неврологическими расстройствами. При хроническом недостатке у девочек возможно запоздалое половое созревание, а у женщин ― раннее наступление климакса. При авитаминозе у мужчин есть вероятность нарушений сперматогенеза.
Все неприятные последствия дефицита витамина В9 можно предотвратить, вовремя скорректировав питание или с помощью специальных лекарственных препаратов. Однако перед тем как предпринять терапевтические меры, нужно точно установить нехватку, поскольку избыточное количество фолиевой кислоты также может нанести вред здоровью.
Как понизить уровень лейкоцитов в копрограмме
Терапия излишнего количества лейкоцитов заключается в устранении причины и понижении лейкоцитарного уровня. Ребенка обязательно показывают врачу, если возникают следующие симптомы:
- частая усталость и сонливость;
- общее недомогание;
- повышенная температура тела;
- мочеиспускание реже привычного с нехарактерным запахом и цветом;
- тихий плач, при котором почти не видно слез;
- сухость во рту;
- частый понос с резко выраженным запахом;
- рвота.
Обратившись своевременно к врачу, сдав анализы и немедленно начав лечить ребенка, родители увеличивают шансы на хороший прогноз заболевания и быстрое восстановление организма крохи. Врач назначает лечение «Лактазаром», «Ациполом», «Бифидумбактерином», «Линексом» или другими препаратами. Стоит отметить, что «Гентамицин» разрешён только детям старше 3 лет и взрослым – у младенцев возникают проблемы со слухом.
Слишком долго лечить прописанными препаратами тоже нельзя – может возникнуть дисбактериоз. Но самостоятельно назначать или отменять лекарства нельзя – такие действия выполняются только под пристальным контролем врача. Неправильно подобранное лечение может только усугубить положение.
Диагностика лейкоцитов и слизи в кале грудничка
При обнаружении слизи в кале у детей диагностируют:
- Дизентерию. Повышенное количество нейтрофилов нередко ее признак.
- Спастический колит. Выраженные симптомы заболевания – плохо переваренная клетчатка и повышенное количество лейкоцитов.
- Язвенный колит. При нём воспаление распространяется только на толстую кишку. У новорожденного возникает диарея, а в запущенном состоянии язвенный колит приводит к кишечной перфорации, острой токсической дилатации, слабости сфинктера, сопровождающейся недержанием кала и газов, и даже раку толстой кишки.
- Фолликулярный энтерит. В копрограмме содержится слизь в виде комочков.
- Дисбактериоз. Нередко сопровождается кишечной палочкой или паразитами в кишечнике новорожденного.
Почему в кале детей содержатся лейкоциты?
Для защиты от инфекций организм вырабатывает лейкоциты. Причём с увеличением возраста норма показателей снижается. Так, у ребёнка в возрасте 14 — 16 лет нормальный уровень нейтрофилов составляет 7,5*109/л, а у грудничка – 15*109/л. Организм новорожденного активнее борется с инфекционными недугами.
Без причины лейкоцитарный уровень не повышается. У новорожденного кал стерилен и имеет оливковый цвет. Затем родители замечают изменение цвета кала. В этом нет причины для беспокойства, поскольку зеленовато-коричневыми опорожнения будут до 2-недельного возраста ребенка. В этот период формируется стул малыша. У детей в возрасте от 1 года и постарше он оформленный.
А вот при серьёзном превышении лейкоцитов в кале, появлении нехарактерного запаха или цвета кала следует обратиться к педиатру. Возможно, такое состояние вызвали инфекционные заболевания. Чтобы определить и устранить причины, спровоцировавшие данное состояние, требуется качественная диагностика, на основе которой врач направляет к нужному специалисту. Чаще всего нужна консультация детского гастроэнтеролога, который в дальнейшем и определяет подходящее лечение.
Как сдаётся анализ?
При исследовании крови на общий или, как его еще называют, клинический анализ ребенок по возможности должен быть голодный, т. е. процедура делается натощак. Обычно кабинеты забора крови в поликлиниках работают с 8.00. до 9.30. В это время показатели крови в организме самые оптимальные.
Кровь надо сдавать именно натощак, т. к. после приема пищи желудок начинает активно работать и количество лейкоцитов может увеличиться, а это в свою очередь, может дать доктору неправильную информацию о состоянии здоровья ребенка. Также перед сдачей анализа нельзя проходить никаких процедур, таких так рентген, ФГДС и различные физиотерапевтические процедуры, это так же может привести к повышению лейкоцитов в крови.