1.Что такое врожденный порок сердца, его причины и разновидности
Врожденный порок сердца – это сердечно-сосудистое заболевание, которое возникает еще до рождения, во время развития плода. При этом врожденный порок сердца может проявиться и сразу после рождения, и в старшем возрасте. А некоторые врожденные патологии сердца могут вообще не вызывать никаких симптомов.
Причины порока сердца
В большинстве случаев установить точную причину того, почему появился порок сердца, невозможно. Однако есть некоторые факторы, которые увеличивают шанс на рождение ребенка с пороком сердца. К их числу можно отнести:
- Генетические или хромосомные аномалии у ребенка, например, синдром Дауна;
- Прием наркотиков, алкоголя и некоторых лекарственных препаратов матерью во время беременности;
- Вирусная инфекция (например, краснуха, грипп), перенесенная матерью в первом триместре беременности;
Кроме того, риск рождения ребенка с пороком сердца увеличивается, если у родителей ребенка или у братьев и сестер есть это заболевание.
Стоит отметить, что помимо врожденного порока сердца существуют и приобретенные пороки сердца. Приобретенный порок сердца может развиться из-за некоторых заболеваний, например ревматизма, инфекционного эндокардита, атеросклероза, сифилиса, а также после травмы.
Виды врожденных патологий сердца
Наиболее распространены следующие врожденные проблемы с сердцем:
- Дефекты клапанов сердца. Дефекты клапанов сердца могут стать причиной сужения (или стеноза) клапанов, а также их полного закрытия, что препятствует нормальному кровотоку. Другие проблемы могут быть связаны с тем, что клапаны не закрываются так, как это необходимо, тем самым не позволяя крови течь в обратном направлении.
- Дефекты перегородок между предсердиями и желудочками. Отверстия между камерами сердца могут привести к смешиванию обогащенной и не обогащенной кислородом крови между правой и левой сторонами сердца, чего в норме быть не должно.
- Патологии сердечной мышцы, которые могут привести к сердечной недостаточности.
Симптомы Врожденных пороков сердца (ВПС) у детей:
Классификация
Различают больше 100 видов врожденных пороков сердца у детей. Существует также большое количество классификаций, в том числе МКБ-10. Часть исследователей делят ВПС на синие и белые. При синих у ребенка наблюдается синий оттенок кожи, а при белых кожа бледная. Пороки синего типа включают транспозицию магистральных сосудов, тетраду Фалло, атрезию легочной артерии и т.д. Пороки белого типа: дефект межжелудочковой перегородки, дефект межпредсердной перегородки и пр.
Рекомендуется как можно раньше выявлять пороки сердца, чтобы своевременно оказать помощь ребенку. Распознать ВПС у младенцев можно по таким признакам:
- после рождения у малыша оттенок кожи и губ бледный или синюшный
- синюшность может появляться при крике грудничка или при кормлении материнским молоком
- конечности могут быть прохладными
- шумы при прослушивании сердца (не во всех случаях)
- признаки сердечной недостаточности
При врожденных пороках сердца у детей наблюдаются изменения на электрокардиограмме, при эхокардиографическом исследовании, при рентгенографическом обследовании. На протяжении первых 10 лет жизни малыш с ВПС может выглядеть здоровым, даже кожа будет нормального оттенка. Но дальше ребенок начинает отставать в физическом развитии, у него появляется одышка при физических нагрузках, кожа синеет или бледнеет. Тогда рекомендуется срочно обратиться к врачу.
Диагностика пороков сердца у детей
При первичном осмотре педиатр, неонатолог или детский кардиолог проводит осмотр, аускультацию возможных шумов в сердце. Проверяется наличие отечности, одышки, нарушений ритма сердца, проблемы с физическим или интеллектуальным развитием. По результатам осмотра решается вопрос о необходимом обследовании.
Эхокардиография сердца (ЭхоКГ) – объединяет в себе УЗИ сердца и кардиограмму. Метод определяет ритмограмму и структурные изменения в сердце. ЭхоКГ информативный метод.
Рентгенология показывает реальные размеры сердца, его камер и соотношение органа с размером грудной клетки.
Коронарография – через вены или артерии на руке, паху, или шеи (только через вену) вводят катетер, который достигает сердца. Затем по нему пропускают контрастное вещество. Этот метод определяет сократительную функцию сердца.
В медицинском центре «Парацельс» используется оборудование экспертного класса от производителей с мировым именем.
Задача детского отделения Медицинского центра «Парацельс» – предоставить полный комплекс медицинской помощи от профилактики до лечения, при появлении симптомов порока с момента рождения до 18 лет.
В нашем детском отделении прием ведут врачи, которые прошли специальную подготовку для выявления нарушений здоровья у детей и младенцев, с учётом всех возрастных особенностей.
Детские врачи клиники “Парацельс” работают по принципам доказательной медицины (международным протоколам, составленным на основе клинических испытаний). Это сводит к минимуму вероятность постановки ложного диагноза.
Большая роль в ранней диагностике пороков сердца у детей принадлежит родителям. От того, насколько родители внимательно следят за здоровьем своего ребенка, насколько правильно смогут описать его состояние врачу, зависит в каком направлении будет проводиться предварительное обследование.
Что такое врожденный порок сердца
Пороком сердца называют структурный дефект этого органа. Если Ваш ребенок имеет врожденный порок сердца, это означает, что он родился с нарушением анатомического строения сердца.
Некоторые врожденные пороки сердца у детей являются легкими и не нуждаются в лечении. Например, небольшое отверстие между камерами сердца, которое самопроизвольно закрывается со временем. Другие врожденные пороки сердца у детей являются более сложными и могут даже потребовать ряда операций, выполняемых поэтапно, в течение нескольких лет.
Дополнительная информация: МАРС или малые аномалии развития сердца.
Необходима тщательная диагностика типа и характеристик врожденного порока сердца, чтобы определить дальнейшую тактику его ведения, необходимость и объем оперативных вмешательств, и ожидаемый прогноз.
Почему возникает гематома мозга
Для развития патологии необходимо, чтобы были изменения в структуре мозга или его сосудов.
Кровоизлияние в мозг у новорожденного опасно для нервной системы
Кровоизлияние возникает под действием нескольких групп факторов, которые условно разделяют на:
- антенатальные – влияние оказывается внутриутробно (то есть, во время беременности);
- интранатальные – те, что действуют в момент родов;
- постнатальные – действуют после рождения ребенка.
Предпосылкой для возникновения кровоизлияния может быть внутриутробная инфекция, чаще всего виноваты вирусы. Они могут нарушать формирование мозговых структур, вызывать пороки развития головного мозга. Интранатальными факторами выступают преждевременные роды, которые могли случиться из-за отслойки нормально расположенной плаценты или на фоне угрозы прерывания и гипертонуса матки. Опасны для ребенка стремительные роды, сильное кровотечение у матери.
Постнатальные факторы чаще являются реакцией на медицинское вмешательство. Организм каждого недоношенного ребенка индивидуален и имеет различную степень приспособительных возможностей. Поэтому он может отреагировать на реанимационные мероприятия и манипуляции по-разному. Кровоизлияние в постнатальном периоде может произойти в следующих случаях:
- искусственная вентиляция легких с высоким положительным давлением на вдох;
- избыточное количество внутривенных капельниц;
- многократные инструментальные исследования, требующие наркоза;
Чаще всего кровоизлияние возникает на фоне уже имеющихся нарушений мозгового кровотока, нарушении проницаемости стенок сосудов и/или нарушений работы системы свертывания крови.
Чаще кровоизлияние наблюдается у недоношенных детей, рожденных до 35 недель. Для них опасна не только родовая травма, но и повышение артериального давления (артериальная гипертензия), которая увеличивает проницаемость сосудистой стенки – под давлением кровь может как бы просачиваться сквозь стенки сосудов.
Внутрижелудочковое кровоизлияние возникает у недоношенных детей
https://youtube.com/watch?v=5nVrBdF3Y4c
3.Диагностика и лечение болезни
Диагностика порока сердца
Если порок сердца не был диагностирован в детстве, у взрослых он чаще всего выявляется по время обследования у кардиолога или другого специалиста при прослушивании сердца. На порок сердца могут указывать нехарактерные шумы или стук. Для подтверждения диагноза могут назначаться дополнительные исследования, такие как:
- УЗИ;
- Эхокардиограмма или чреспищеводная эхокардиография;
- Катетеризация сердца;
- Рентгенограмма грудной клетки;
- ЭКГ;
- МРТ.
Лечение врожденного порока сердца
Схема лечения порока сердца зависит от степени тяжести заболевания. Некоторые пороки сердца легкой степени не требуют вообще никакого лечения. В более серьезных случаях используется лекарственная терапия, специальные процедуры или хирургическое лечение
Важно, что люди с пороком сердца любой степени должны регулярно проходить кардиологическое обследование, чтобы контролировать болезнь
Лечение пороков сердца
Медикаментозное лечение пороков сердца, как правило, не считается эффективным. Поэтому терапия нацелена на антибактериальное лечение при остром ревматизме, устранение проявлений хронической ревматической болезни сердца, сердечной недостаточности и других тяжелых осложнений. Единственно верным способом лечения пороков сердца на сегодняшний день считается хирургическая операция.
Хирургические методы лечения пороков сердца:
- протезирование клапана – при тяжелой недостаточности и тяжелом стенозе клапана дефектный клапан заменяют искусственным (существуют механические и биологические протезы клапанов сердца);
- имплантирование нескольких протезов клапанов сердца – при сочетанных и комбинированных пороках;
- закрытие дефекта межпредсердной/межжелудочковой перегородки – наложение шва или заплаты из искусственного материала;
- перевязка открытого артериального протока;
- рентгенохирургические, транскатетерные операции на работающем сердце (закрытие дефекта перегородок амплацером, транскатетерная имплантация аортального клапана – TAVI, наложение клипсы на створки митрального клапана при тяжелой недостаточности митрального клапана, закрытие открытого артериального протока и др.).
В нашей клинике вы можете пройти диагностику и лечение пороков сердца. Также наши врачи-кардиологи сведущи в амбулаторном ведении больных с пороками сердца и в амбулаторном ведении больных с протезами клапанов сердца.
Причины
В 90% случаев врожденный порок сердца у новорожденного развивается вследствие воздействия неблагоприятных факторов окружающей среды. К причинам развития данной патологии относят:
- генетический фактор;
- внутриутробную инфекцию;
- возраст родителей (мать старше 35 лет, отец – старше 50 лет);
- экологический фактор (радиация, мутагенные вещества, загрязнения почвы и воды);
- токсические воздействия (тяжелые металлы, алкоголь, кислоты и спирты, контакт с лакокрасочными материалами);
- прием некоторых лекарственных препаратов (антибиотики, барбитураты, наркотические анальгетики, гормональные контрацептивы, препараты лития, хинин, папаверин и др.);
- заболевания матери (тяжелый токсикоз во время беременности, сахарный диабет, нарушения обмена веществ, краснуха и др.).
К группам риска по возможности развития врожденных пороков сердца относятся дети:
- с генетическими заболеваниями и синдромом Дауна;
- недоношенные;
- с другими пороками развития (т. е. с нарушениями функционирования и структуры других органов).
Симптомы врожденного порока сердца
Тяжелые врожденные пороки сердца (ВПС) обычно становятся очевидными вскоре после рождения или в течение первых нескольких месяцев жизни. Симптомы ВПС могут включать:
- Светло-серый или синий цвет кожи (цианоз)
- Учащенное дыхание
- Раздувание ноздрей при вдохе
- Кряхтение при дыхании
- Отеки на ногах, животе или области вокруг глаз
- Одышка во время кормления, которая сопровождается плохими прибавками веса
Менее тяжелые ВПС могут оставаться невыявленными много лет, поскольку зачастую не имеют никаких внешних проявлений. Если симптомы ВПС проявляются у детей старшего возраста, они могут включать в себя:
- Быстрое появление одышки во время физических упражнений
- Быстрая утомляемость при физической нагрузке
- Отек рук, лодыжек или стоп
Когда обращаться к врачу
Тяжелые ВПС часто диагностируются до родов, или вскоре после рождения ребенка. Однако если порок сердца ранее не был выявлен у Вашего ребенка, но Вы заметили у него какие-либо из “тяжелых” симптомов, перечисленных выше – обратитесь к своему педиатру.
Если Ваш ребенок имеет любой из “легких” симптомов ВПС, перечисленных выше, Вам также следует обратиться к своему педиатру. Врач обследует ребенка и поможет определить, вызваны эти симптомы ВПС или каким-то другим заболеванием.
Признаки
 Новорожденный ребенок, имеющий порок сердца, беспокойный и плохо набирает вес.
Новорожденный ребенок, имеющий порок сердца, беспокойный и плохо набирает вес.
Основными признаками врожденного порока сердца могут быть такие симптомы:
- синюшность или бледность наружных кожных покровов (чаще в области носогубного треугольника, на пальцах и стопах), которая особенно сильно проявляется во время грудного вскармливания, плача и натуживания;
- вялость или беспокойство при прикладывании к груди;
- медленная прибавка в весе;
- частое срыгивание во время кормления грудью;
- беспричинный крик;
- приступы одышки (иногда в сочетании с синюшностью) или постоянно учащенное и затрудненное дыхание;
- беспричинная тахикардия или брадикардия;
- потливость;
- отеки конечностей;
- выбухание в области сердца.
При обнаружении таких признаков родители ребенка должны незамедлительно обратиться к врачу для обследования ребенка. При осмотре педиатр может определить сердечные шумы и рекомендовать дальнейшее лечение у кардиолога.
Методы диагностики ВПС
Диагностика ВПС основывается на сборе данных анамнеза (наличие пороков развития, в том числе врожденных пороков сердца, генетических заболеваний у ближайших родственников; информация о беременности и наличии этиологических факторов у родителей).
При сборе жалоб обращают внимание на отставание ребенка в развитии, плохую прибавку в весе, плохой аппетит, вялое сосание из груди либо бутылочки, отказ от груди, цианоз, частые респираторные инфекции.
Физикальное обследование
При физикальном обследовании обращают внимание на цвет кожных покровов, определяют пульс и АД (на правой руки и любой ноге), выполняют аускультацию сердца, легких, обращают внимание на наличие периферических отеков, проводят пульсоксиметрию, определяют диурез.
Инструментальная диагностика
Однако, ведущую роль в диагностике и подтверждении, дифференциальной диагностике ВПС играют инструментальные методы обследований: рентгенологическое обследование органов грудной клетки, электрокардиография, эхокардиография, МРТ, КТ, катетеризация полостей сердца.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Профилактика и прогноз при ППС
Таких мер профилактики, которые бы на сто процентов спасали бы от приобретенного порока сердца, нет. Но есть ряд мер, которые позволят снизить риск развития пороков сердца. Имеются ввиду следующие:
- своевременная терапия инфекций, вызванных стрептококком (в частности ангины);
- бициллинопрофилактика при факте ревматической атаки;
- прием антибиотиков перед хирургическими и стоматологическими манипуляциями при наличии риска инфекционного эндокардита;
- профилактика сифилиса, сепсиса, ревматизма: санация инфекционных очагов, правильное питание, режим труда и отдыха;
- отказ от вредных привычек;
- наличие умеренной физической нагрузки, доступные физические упражнения;
- закаливание.
Прогноз для жизни и трудоспособности людей с пороками сердца зависит от общего состояния, тренированности человека, физической выносливости. Если отсутствуют симптомы декомпенсации, человек может жить и работать в обычном режиме. Если же развивается недостаточность кровообращения, труд должен быть или облегчен, или прекращен, показано санаторное лечение на специализированных курортах.
Необходимо наблюдаться у кардиолога, чтобы отслеживать динамику процесса и при прогрессировании заболевания вовремя определить показания к кардиохирургическому лечению порока сердца.
Патогенез (что происходит?) во время Врожденных пороков сердца (ВПС) у детей:
Формирования сердца плода происходит к концу I триместра беременности. При помощи такого метода как УЗИ уже на 16-18-й неделе можно выявить большую часть вырожденных пороков сердца. Диагноз ставится окончательно во II или III триметре. При ВПС у детей может быть цианоз, если увеличено количество восстановленного гемоглобина эритроцитов до 50 г/л. На это влияют такие факторы как:
- увеличение количества венозной крови, поступающей в большой круг кровообращения при наличии сброса крови из правых отделов сердца в левые
- степень оксигенации крови в легких
- степень использования кислорода тканями
Цианоз влияет на изменения периферической крови: полицитемию и гипергемоглобинемию. Хроническая кислородная недостаточность вызывает изменение ногтевых фаланг – пальцы напоминают барабанные палочки.
Существует 3 фазы течения врожденных пороков сердца:
Первая фаза – происходят реакции адаптации и компенсации на нарушения динамики кровообращения. Если гемодинамика нарушена значительно, появляется нестойкая гиперфункция миокарда, аварийный вариант по В. В. Ларину и Ф. 3. Меерсону, поэтому легко развивается декомпенсация.
Вторая фаза – относительной компенсации. Физическое развитие ребенка улучшается, как и его моторная активность.
Третья фаза – терминальная. Она наступает при исчерпывании компенсаторных возможностей и развитии дистрофических и дегенеративных изменений в сердечной мышце и паренхиматозных органах. Различные заболевания и осложнения приближают развитие этой фазы болезни, которая обязательно оканчивается летальным исходом.
Ф. 3. Меерсон и его коллеги выделяют 3 стадии компенсаторной гиперфункции сердца:
1. Аварийная
Увеличивается интенсивность функционирования структур миокарда. Появляются признаки острой сердечной недостаточности. Появляется изменение обмена.
2. Вторая стадия
Фиксируют нормальную интенсивность функционирования структур миокарда. Прогрессируют нарушения обмена, структуры и регуляции сердца.
3. Стадия прогрессирующего кардиосклероза и постепенного истощения
Снижается интенсивность синтеза нуклеиновых кислот и белков в гипертрофированном миокарде.
В периоде относительной компенсации постепенно развивается синдром капилляротро-фической недостаточности системы гемомикроциркуляции, приводящий к несоответствию транскапиллярного кровотока сердечному выбросу. Как следствие этого появляются метаболические расстройства в тканях, а также дистрофические, атрофические и склеротические изменения во внутренних органах.
Диагностика врожденных пороков сердца
Врач может заподозрить порок сердца случайно, при обычном физикальном осмотре, во время аускультации сердца. Он может услышать специфический шум в сердце, который возникает, когда кровь течет через измененное пороком сердце и/или кровеносные сосуды. Эти шумы нередко слышны через обычный стетоскоп.
Большинство шумов в сердце ребенка являются “невинными” – это означает, что они возникают не по причине ВПС, и не представляют никакой опасности для здоровья ребенка. Однако некоторые шумы могут указывать на ненормальный ток крови в сердце, а значит – на ВПС.
Если после физикального осмотра и сбора анамнеза у врача появилось подозрение на порок сердца, врач может назначить определенные анализы и тесты, для уточнения своих подозрений, например:
Эхокардиография (ЭХО-КГ, УЗИ сердца). Этот метод обследования позволяет врачу увидеть порок сердца, иногда даже до рождения ребенка. Это поможет выбрать оптимальную тактику, заранее госпитализировать вас в специализированную клинику и тд. В этом методе используются ультразвуковые волны, которые проникают в ткани, но не оказывают никакого вреда, ни вам, ни ребенку.
Врач может назначать ЭХО-КГ после рождения ребенка с определенной частотой, чтобы наблюдать динамику изменений в сердце – в тех случаях, когда операция не показана незамедлительно.
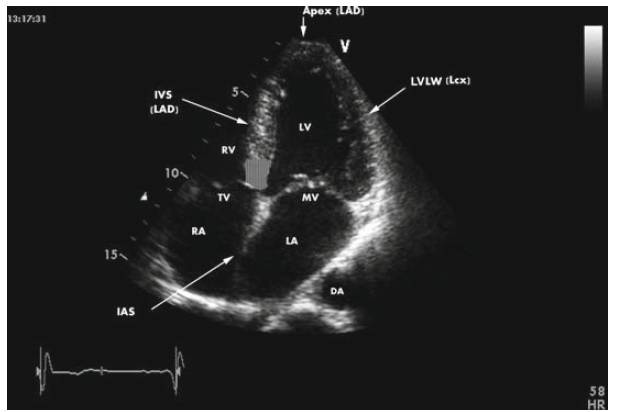
Электрокардиограмма (ЭКГ). Этот неинвазивный тест записывает электрическую активность сердца вашего ребенка и может помочь в диагностике некоторых пороков сердца или проблем с ритмом сердца. Электроды, подключенные к устройству, располагаются на теле вашего ребенка в определенном порядке, и улавливают тончайшие электромагнитные волны, которые исходят из сердца вашего ребенка.
Рентгенография грудной клетки. Врачу может потребоваться снимок грудной клетки вашего ребенка, чтобы увидеть, нет ли увеличения сердца, а также скопления жидкости в легких. Эти симптомы могут указывать на наличие сердечной недостаточности.
Пульсоксиметрия. Этот тест измеряет количество кислорода в крови вашего ребенка. Датчик помещается на кончик пальца вашего ребенка, или прикрепляется к его ножке, и по степени проникновения красного света сквозь ткани – определяет уровень кислорода в крови (сатурацию). Недостаток кислорода в крови может указывать на проблемы с сердцем.
Катетеризация сердца. Иногда врачу требуется проведение инвазивных методик, таких как катетеризация сердца. Для этого тонкая, гибкая трубка (катетер) вводится в крупный кровеносный сосуд в паху ребенка, и проводится по сосудам вверх, до самого сердца.
Катетеризация иногда необходима, поскольку она может дать врачу значительно больше информации об особенностях порока сердца, чем эхокардиография. Кроме того, во время катетеризации сердца, можно выполнить некоторые лечебные процедуры, о чем будет сказано ниже.
Online-консультации врачей
| Консультация ортопеда-травматолога |
| Консультация уролога |
| Консультация вертебролога |
| Консультация офтальмолога (окулиста) |
| Консультация проктолога |
| Консультация массажиста |
| Консультация эндокринолога |
| Консультация аллерголога |
| Консультация специалиста банка пуповинной крови |
| Консультация инфекциониста |
| Консультация сурдолога (аудиолога) |
| Консультация сосудистого хирурга |
| Консультация педиатра-аллерголога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация специалиста в области лечения стволовыми клетками |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Механизм развития
В течении врожденного порока сердца у новорожденного выделяют три фазы:
- I фаза (адаптация): в организме ребенка происходит процесс адаптации и компенсации к гемодинамическим нарушениям, вызываемых пороком сердца, при тяжелых нарушениях кровообращения наблюдается значительная гиперфункция сердечной мышцы, переходящая в декомпенсацию;
- II фаза (компенсация): наступает временная компенсация, которая характеризуется улучшениями со стороны моторных функций и физического состояния ребенка;
- III фаза (терминальная): развивается при исчерпывании компенсаторных резервов миокарда и развитии дегенеративных, склеротических и дистрофических изменений в структуре сердца и паренхиматозных органов.
Во время фазы компенсации у ребенка появляется синдром капиллярно-трофической недостаточности, который постепенно приводит к развитию метаболических нарушений, а также к склеротическим, атрофическим и дистрофическим изменениям во внутренних органах.
Правильные действия
Основа профилактики заболеваний сердца у детей – соблюдение регулярных медицинских осмотров у неонатолога и педиатра по алгоритму:
- Первичное обследование проводит врач-неонатолог в родильном доме, когда при помощи аускультации оценивает сердечную деятельность.
- Скрининг для диагностики врожденных пороков сердца делают, если наблюдают шумы в органе.
- На основании данных сатурации и УЗИ сердца доктор подтверждает или снимает диагноз.
- После выписки из роддома ребенка до месяца на дому курирует врач общей практики. В норме после третьей-четвертой недели закрывается венозный проток и начинает полноценно функционировать кровеносная система. Врачебный осмотр помогает выявить малейшее отклонение от нормы, диагностируя шумы у новорожденных.
- Особо важен грудной возраст ребенка (младенец до года), когда завершается полная перестройка кровообращения и доктор делает вывод о природе шума.
- Синюшность кожи – основной симптом нарушения гемодинамики. В комплексе с выраженной слабостью, головокружением и низким гемоглобином – это показания для обследования.
- Помимо аускультации, всех детей с признаками шумов в сердце нужно направлять на фонокардиографию, эхокардиографию, УЗИ сердца и магистральных сосудов.
- Отказ от обследования и лечения ребенка с шумами в сердце приводит к серьезным нарушениям гемодинамики, сердечной недостаточности. Не допустить развития патологии органа помогают регулярные осмотры у детского врача.
Что такое врожденный порок сердца?
Это аномальное развитие сердечной мышцы и ее сосудов, приводящее к отклонениям в их структуре, нарушению сократительной функции сердца, дефектам системы кровообращения. Увы, отдельные пороки сердца у новорожденных оказываются чересчур серьезными и несовместимыми с жизнью.
Рождение детей с отклонениями, дефектами в физиологической структуре сердца фиксируют достаточно часто – у 6-8 из 1000 новорожденных. Всего известно около 100 видов врожденных пороков сердца, однако наиболее распространены следующие:
- дефекты перегородок, стенок сердечной мышцы;
- нарушение работы сердечных клапанов из-за изменения их формы;
- уменьшение или увеличение объема легочного кровотока из-за дефектов сосудов;
- смешение венозной и артериальной крови при недостатке в ней кислорода.
Сердечные аномалии часто развиваются уже на 2-м месяце вынашивания ребенка под воздействием различных негативных факторов. К сожалению, далеко не все из них можно диагностировать при беременности, поэтому некоторые врожденные пороки сердца у детей выявляют уже после рождения или в процессе развития ребенка.
Методы диагностики сердечных пороков
Для того чтобы установить диагноз порока сердца, собирается анамнез, выявляется наличие заболеваний, которые могли привести к деформации сердечного клапана: ревматические болезни, инфекционные, воспалительные процессы, аутоиммунные заболевания, травмы.
-
Обязательно проводится осмотр пациента, выявляется присутствие одышки, цианоза, отеков, пульсации периферических вен. С помощью перкуссии выявляют границы сердца, проводят прослушивание тонов и шумов в сердце. Выявляют размеры печени и селезенки.
-
Основным методом диагностики клапанной патологии является эхокардиография, которая позволяет выявить порок, определить площадь отверстия между предсердием и желудочком, размеры клапанов, сердечную фракцию, давление в легочной артерии. Более точную информацию о состоянии клапанов можно получить при проведении чреспищеводной эхокардиографии.
-
Также используется в диагностике электрокардиография, которая позволяет оценить наличие гипертрофии предсердий и желудочков, выявить признаки перегрузки отделов сердца. Суточное холтеровское мониторирование ЭКГ позволяет выявить нарушения ритма и проводимости.
-
Высокоинформативными методами диагностики пороков сердца являются МРТ сердца или МСКТ сердца. Компьютерные томографии дают точные и многочисленные срезы, по которым можно точно диагностировать порок и его вид.
-
Не последнюю роль в диагностике занимают лабораторные исследования, среди которых – анализы мочи, крови, определение сахара в крови, уровня холестерина, ревматоидные пробы. Лабораторные анализы позволяют выявить причину заболевания, что играет важную роль для последующего лечения и поведения больного.
Диагностика Врожденных пороков сердца (ВПС) у детей:
Врачи обращают внимание на проявленные симптомы, которые были описаны выше, и такие факторы:
- тахипноэ с ретракцией ребер
- цианоз и его реакция на оксигенотерапию
- разница артериального давления на руках и ногах
- характер пульса
- наличие сердечных шумов или их отсутствие на фоне разлитого цианоза
- кардио- и гепато-мегалия
При диагностике используют рентген и ЭХО-кардиографию, ФКГ, ЭКГ, клинический анализ крови. Среди специальных методов исследования при подозрении на ВПС у детей – ангиография и зондирование сердца.
Если ребенок без подозрения на ВПС попадает к кардиологу, у него могут выявить сердечные шумы. У старших детей выявляют мягкий систолический шум в шестом межреберье, который становится более интенсивным после физической нагрузки, при лихорадке и изменении положения тела. Может быть также машинообразный шум во втором межреберье слева от грудины – при открытом артериальном протоке. Пансистолический шум с эпицентром в четвертом-пятом межреберьях слева от грудины выявляют при ДМЖП и митральной регургитации у ребенка. Если есть диастолически шумы, необходимо дополнительное кардиологическое обследование.
Эхокардиография – метод кардиологического обследования, который дает детальную информацию о характере сердечных аномалий и внутрисердечной гемодинамике. раньше вместо этого метода применялась катетеризация сердца. Этот метод не применяется изолировано, его нужно сравнивать с результатами ФКГ, ЭКГ и пр.
Врач при диагностике после определения основных гемодинамических нарушений должен уточнить анатомический вариант порока сердца. Далее уточняют фазу течения порока, ищут вероятные осложнения, которые могли возникнуть.
Разновидности и последствия патологии
Аневризма межпредсердной перегородки представляет собой аномальное выбухание стенки между предсердиями в одну из сторон. Чаще всего выпячивание происходит в сторону, где находилось открытое овальное окно (ООО), так как в этом месте сердечная мышца ещё недостаточно прочна. Овальное окно между предсердиями необходимо плоду в период нахождения в утробе матери, когда у него ещё не функционирует лёгочное дыхание. Оно способствует перераспределению кровотока между левым и правым предсердиями и после появления младенца на свет должно закрываться.
Однако в практической деятельности специалистов медицинских центров “Целитель” в Махачкале встречаются такие случаи, когда окно у новорожденного остаётся открытым или не полностью закрытым в течение достаточно длительного времени (год и более). Это приводит к тому, что под давлением кровотока недостаточно окрепшая стенка миокарда начинает выпячиваться в какую-то сторону. Во врачебной практике сочетание аневризмы с имеющим место дефектом перегородки у детей встречается намного чаще, чем отдельно АМПП без каких-то дополнительных патологий сердца.Типы аневризмы классифицируют в зависимости от того, в какую сторону направлен прогиб межпредсердной перегородки, такие как:
- С выпячиваением в правое предсердие.
- В левое предсердие.
- S-образная, при которой разные части перегородки выбухают в разные стороны.
Если возникновение аневризмы не приводит к перераспределению кровотока из одной сердечной камеры в другую, то опасности такая патология не представляет, прогноз можно назвать благоприятным. В противном случае вследствие возрастания кровяного давления в лёгочном стволе возможно развитие лёгочной гипертензии.
Причины возникновения
Наиболее частые источники шумов в сердце у ребенка связаны с нарушением тока крови и возникновением завихрений в надклапанном отделе аорты, легочном стволе или полостях органа. Причины этого нарушения гемодинамики – дефект клапанного аппарата или перегородки, сосудистая аневризма, снижение вязкости крови на фоне анемии и такие случаи:
- если ребенок недоношенный, источник шума – недостаточно сформированное сердце, неполное закрытие аортального протока после рождения;
- когда в первые трое суток после рождения выслушивается мягкий систолический шум, это свидетельствует об анатомической обструкции выходов желудочков, что требует ежедневного наблюдения в динамике;
- смешанный систолодиастолический шум чаще возникает при неполном заращении аортального протока, который закрывается по окончании перестройки с фетального кровотока после рождения;
- наиболее частая причина шума в сердце у новорожденного – открытый аортальный проток (завихрения негромкие, дующие, больше слышны между II и I тонами сердца);
- выслушивание шумов у ребенка во время систолы удобно на третьи-четвертые сутки при кардиомиопатии и нарушении переходного кровообращения, образовании патологического шунта из правых отделов сердца влево и наоборот;
- главный признак патологии органов сердечно-сосудистой системы и врожденных клапанных пороков – нарушение гемодинамики, цианоз (посинение кожных покровов), артериальная гипоксемия и снижение сатурации (насыщение кислородом крови) менее 75%;
- у детей старшего возраста источник шумов – перенесенная болезнь, простуда, ангина или ОРВИ. В результате чего воспалительный процесс и бактериальная культура провоцируют поражение клапанов сердца, эндокардит (воспаление эндокарда);
- если ребенок старше пяти лет и при аускультации слышен шум, нередко причина в аномалии левого желудочка, добавочной хорде, обнаружить которую можно только на УЗИ сердца. Когда нет нарушения гемодинамики, лечение не требуется.
В отличие от патологического шума, функциональный всегда слышен во время систолы, он с меньшей интенсивностью. У новорожденных аускультативно определяют большее распространение завихрений за пределы границ сердца. Если у ребенка не учащенное сердцебиение, нет цианоза и признаков сердечной недостаточности, то такой шум неопасный, но требует наблюдения. Достаточно иметь оценку функциональных шумов в динамике времени, учет данных кардиограммы, УЗИ сердца.