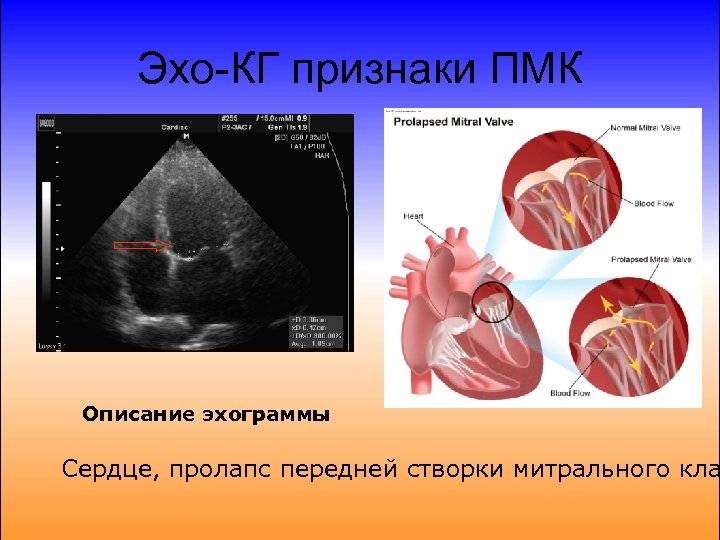
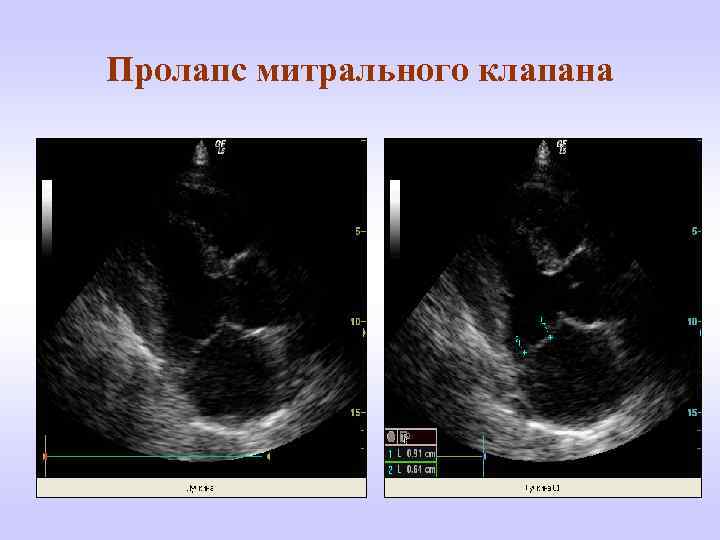
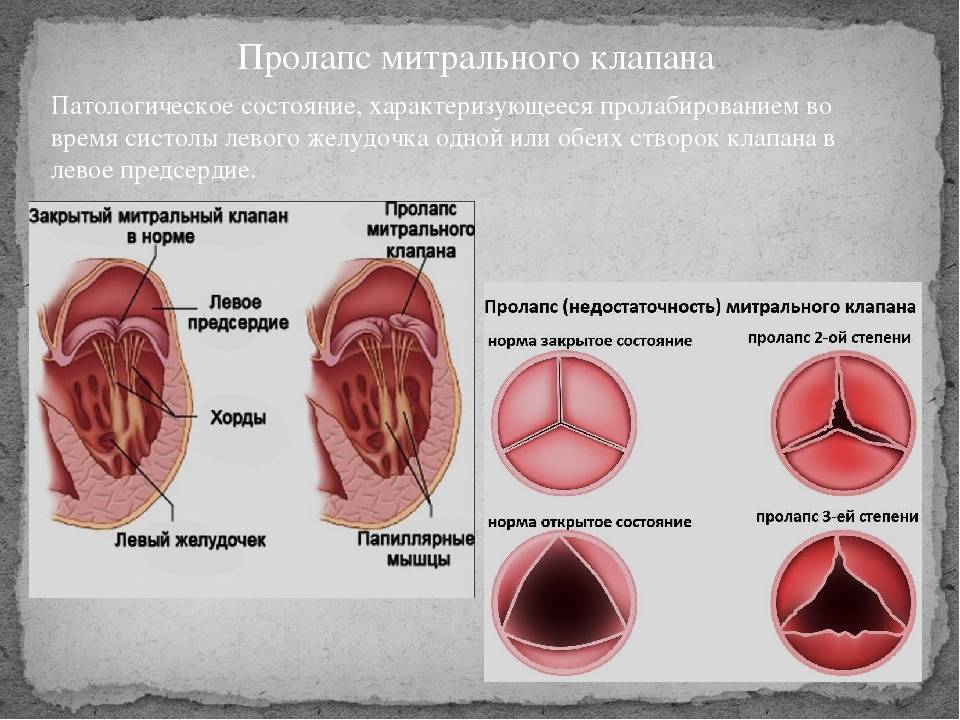
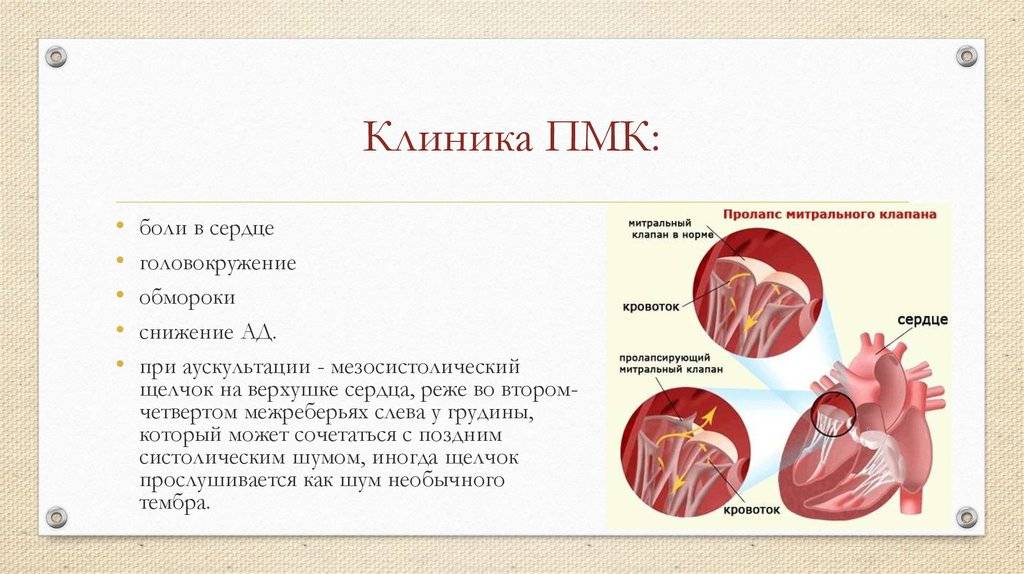
Какова клиническая картина пролапса?
Обычно пролапс клапана (нетяжелых степеней) протекает бессимптомно. Возможно сочетание пролапса клапанов с клиническими проявлениями вегето-сосудистой дистонии (болями в левой половине клетки, нетяжелыми нарушения ритма (тахикардиями и экстрасистолией), скачками артериального давления, паническими атаками). Причины вегето-сосудистой дистонии (диагноза, без которого легко обходятся европейские и американские кардиологи) очень тесно связаны с причиной пролапсов (и синтез коллагена, и нормальные процессы в нервной системе нарушаются при дефиците магния в организме).
1
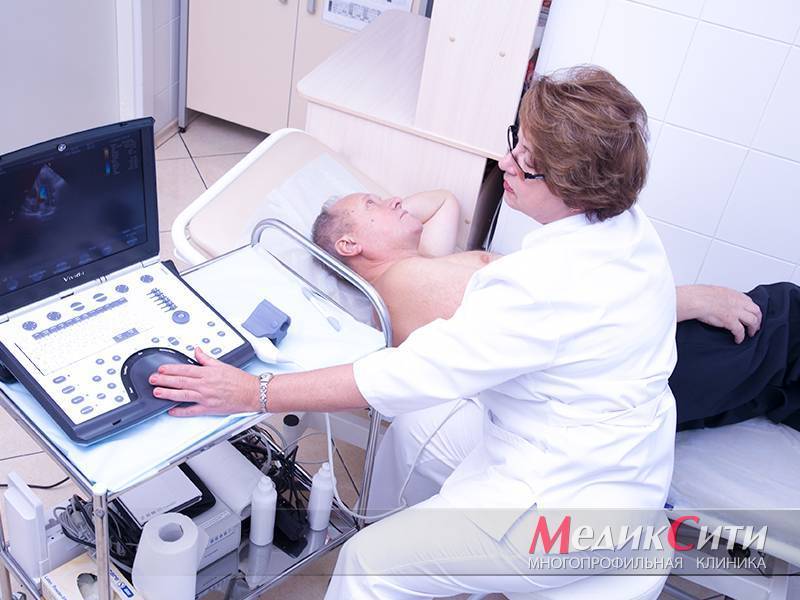
Врач-кардиолог МедикСити проводит эхокардиографию с допплеровским цветовым картированием
2
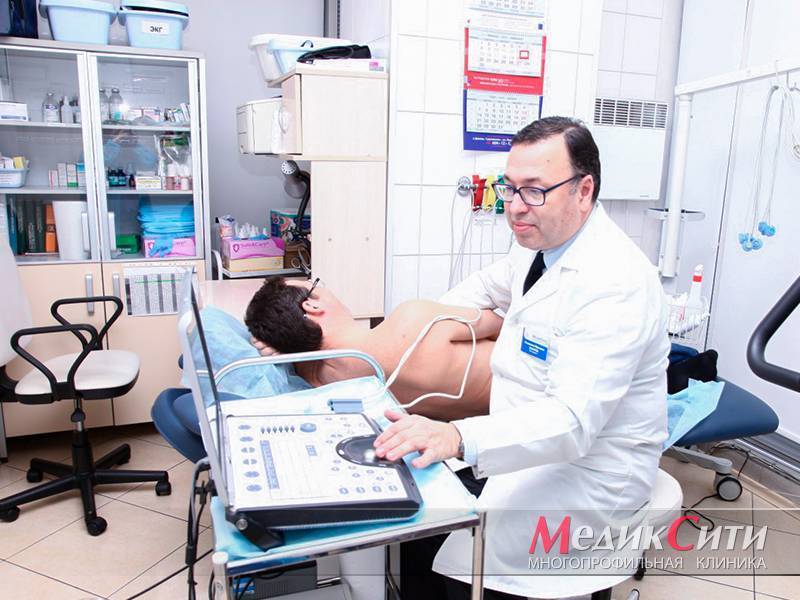
Врач-кардиолог МедикСити проводит диагностику пролапсов клапанов сердца на ультразвуковом сканере VIVID i
3
Врач-кардиолог МедикСити проводит эхокардиографию с допплеровским цветовым картированием
Левое предсердие
Левое предсердие имеет цилиндрическую форму, его объем у новорожденных
составляет 4-5 см3, к концу года достигает 10-14 см3,
к 7-9 годам 24-32 см3, 18-25 годам – 90-135 см3.
Размеры левого предсердия зависят от возраста. У детей до 1 года жизни
переднезадний размер составляет 0,8-1,7 см, у детей до 6 лет – 0,8-2,2
см, до 12 лет – 1,0-2,2 см, до 17 лет – 1,1-2,2 см. Ширина левого
предсердия у детей до 1 года жизни составляет 1-1,17 см, у детей до
6 лет – 1,1-2,1 см, 7-12 лет – 1,3-2,1 см, 13-17 лет – 1,5-2,3
см.
Одномерная эхокардиография левого предсердия
В одномерном режиме проводится визуализация передне-заднего размера
левого предсердия в IV стандартной позиции. В этой позиции ультразвуковой
луч пересекает область левого предсердия, прилежащую к атриовентрикулярному
отверстию.
Семиотика левого предсердия
Увеличение диаметра левого предсердия
- Открытый артериальный проток.
- Дефект межжелудочковой перегородки.
- Недостаточность митрального клапана.
- Стеноз митрального клапана.
- Надклапанное митральное кольцо.
- Рестриктивная кардиомиопатия.
- Гипертрофическая кардиомиопатия.
Уменьшение диаметра левого предсердия
- Синдром гипоплазии левого желудочка.
- Тотальный аномальный дренаж легочных вен.
- Компрессия левого предсердия экстракардиальной опухолью
средостения. - Большой дефект межпредсердной перегородки.
- Миксома левого предсердия.
- Тетрада Фалло.
- Аномалия Эбштейна.
- Двойное отхождение магистральных сосудов от правого
желудочка.
Увеличение экскурсии задней стенки левого предсердия
Связано с увеличением трансмитрального кровотока при различных физиологических
и патологических состояниях.
- Недостаточность митрального клапана.
- Начальные стадии гипертонической болезни.
- Гиперкинетический кардиальный синдром.
- Спортивное сердце.
Дополнительные эхосигналы в полости левого предсердия
- Надклапанное митральное кольцо.
- Тромб левого предсердия.
- Отрыв сухожильных нитей от передней митральной створки.
- Отрыв сухожильных нитей от задней митральной створки.
- Миксома левого предсердия.
- “Болтающийся” митральный клапан (floppy
mitral valve). - Подвижные бактериальные вегетации митрального клапана.
Левое предсердие изучают в нескольких сечениях: парастернальное сечение
длинной оси левого желудочка, в прекции 4-х камер с верхушки и из
эпигастрального доступа
Обращают внимание на форму камеры (в норме
она должна быть овальной), наличие внутриполостных образований, взаимосвязь
с левым желудочком
К каким докторам следует обращаться если у Вас Пролапс митрального клапана (ПМК) у детей:
Педиатр
Кардиолог
Ревматолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Пролапса митрального клапана (ПМК) у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
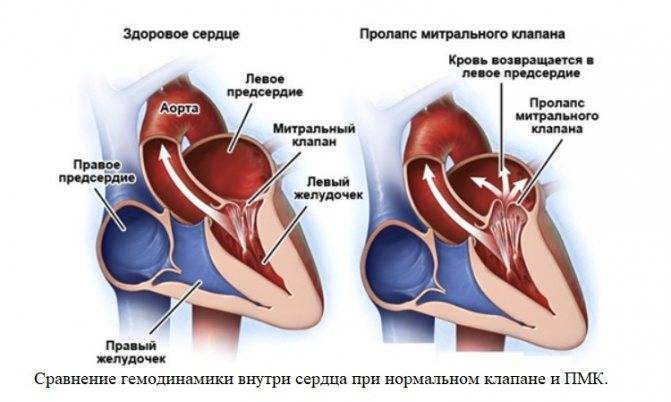
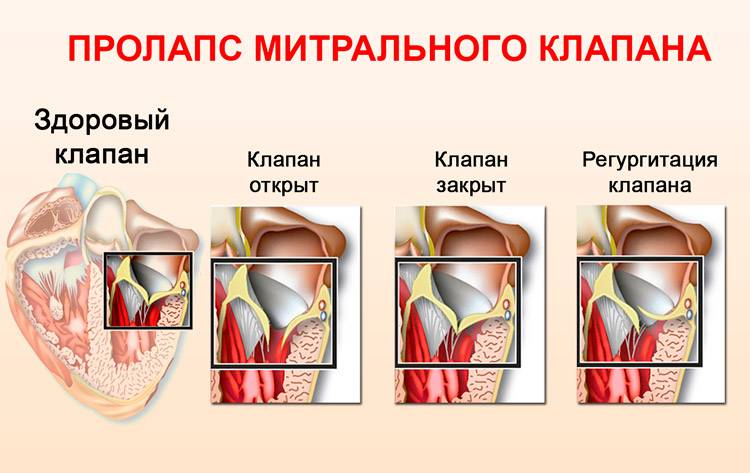
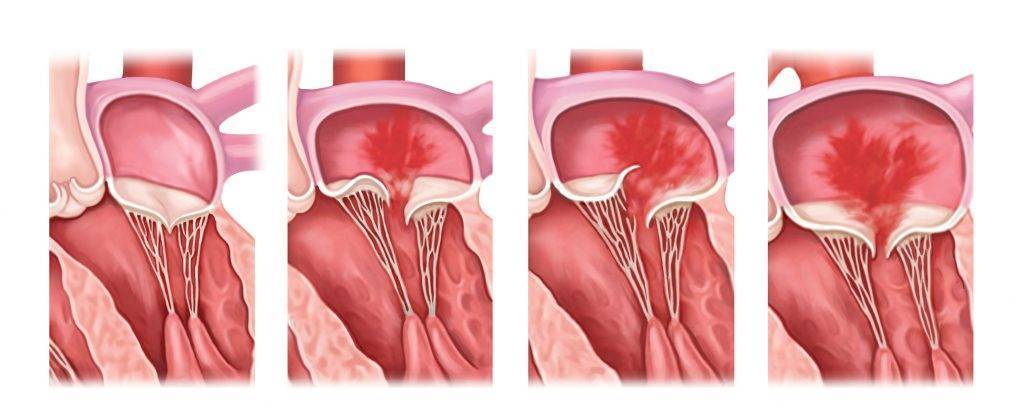
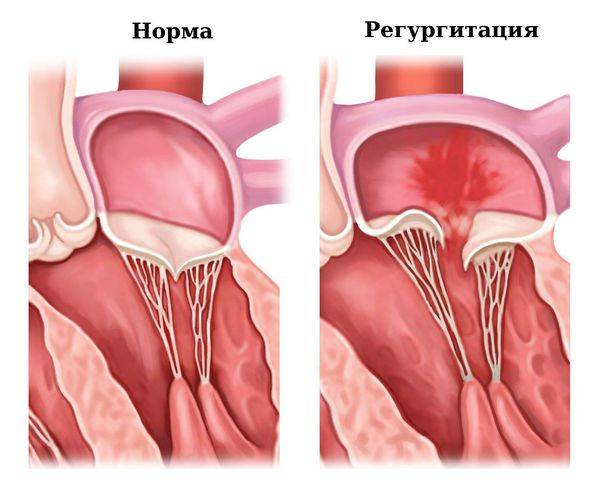
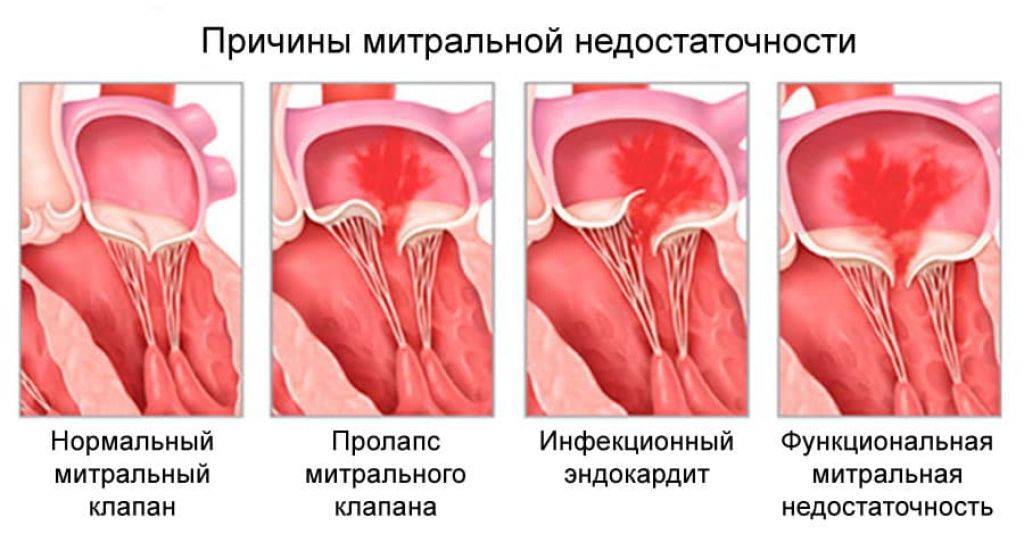
1.Что такое регургитация митрального клапана?
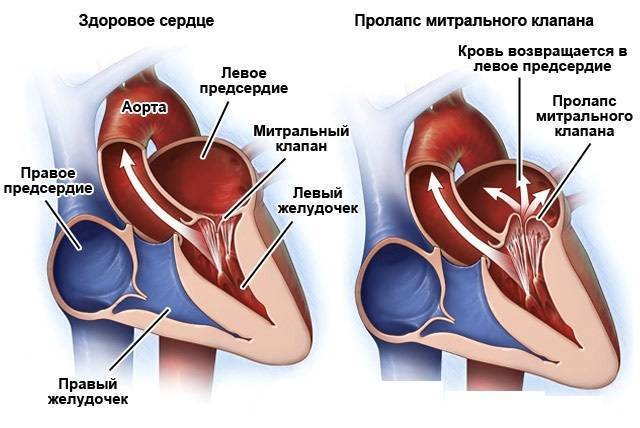
Регургитация митрального клапана характеризуется неестественным потоком крови из левого желудочка в левое предсердие во время систолы – сокращения сердечной мышцы.
При правильной работе сердечного клапана кровь движется из предсердия в желудочек. На фоне ревматической лихорадки, расширения кольца митрального клапана, ишемической дисфункции сосочковых мышц и других неблагоприятных факторов направление движения крови меняется в обратную сторону.
Согласно статистическим данным, митральной регургитации подвержены около 70% населения земного шара. Незначительные проявления этого патологического процесса могут встречаться даже у абсолютно здоровых людей.
Причины
Прогиб двустворчатого клапана может быть врожденным (первичным) и приобретенным (вторичным). Врожденный ПМК является достаточно распространенным явлением. Он встречается у новорожденных и вызван патологиями внутриутробного развития, которые приводят к ослаблению соединительной ткани. При врожденных причинах развития заболевания отмечают изменение анатомии хорд, створок, структуры клапана. Также может наблюдаться изменение способности мышц левого желудочка к сокращению.
У пациента с такой патологией периодически возникают боли в области сердца, одышка, может кружиться голова, имеется предрасположенность к обморокам, тяжело переносятся физические и психоэмоциональные нагрузки. Как правило, негативные симптомы появляются в стрессовых ситуациях, а в обычное время человек чувствует себя нормально. Опасность врожденного ПМК заключается в том, что он в два раза увеличивает вероятность внезапной сердечной смерти в молодом возрасте.
Внезапная сердечная смерть – редкое явление, распространенность которого составляет 0.2-0.4%. В группе повышенного риска находятся молодые люди с поражением обеих створок клапана.
При врожденном пролапсе митрального клапана следует ежегодно проходить эхокардиографическое обследование. При выявлении опасных изменений врач назначает лечение, которое нормализует работу сердца.
Приобретенный ПМК
Большинство диагностированных случаев заболевания являются приобретенными. ПМК может развиться на фоне ишемической болезни сердца, эндокардита, после перенесенного инфаркта. Среди других причин возникновения болезни Барлоу:
- приобретенные нарушения соединительной ткани;
- вегетососудистая дистония;
- травматические повреждения грудной клетки;
- патологическое изменение мышцы желудочка;
- ревматизм;
- тяжелое течение беременности у матери, которое сопровождалось интоксикацией.
Заболевание проявляет себя многочисленными признаками: одышкой при физических нагрузках, которая может сохраняться даже в покое, а также аритмией и отеками. Пациент жалуется на повышенную утомляемость, тревожность, которая может сопровождаться паническими атаками.
Лечение приобретенного ПМК зависит от степени поражения и симптоматики. В большинстве случаев пациенту подбирают лекарственную терапию, которая корректирует работу сердца. При тяжелых поражениях показано хирургическое вмешательство.
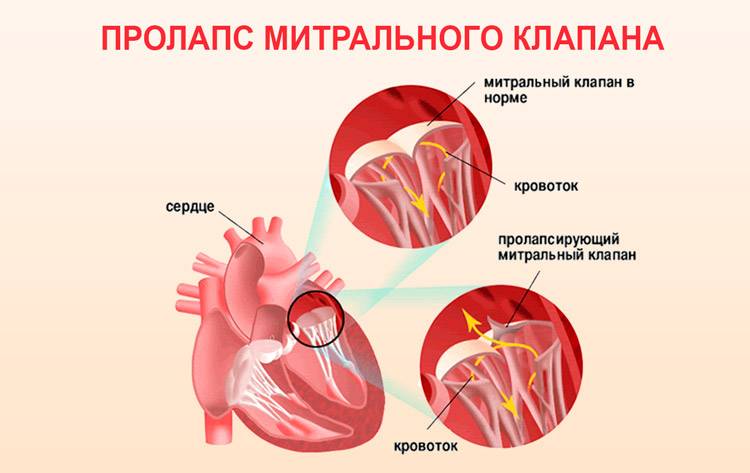
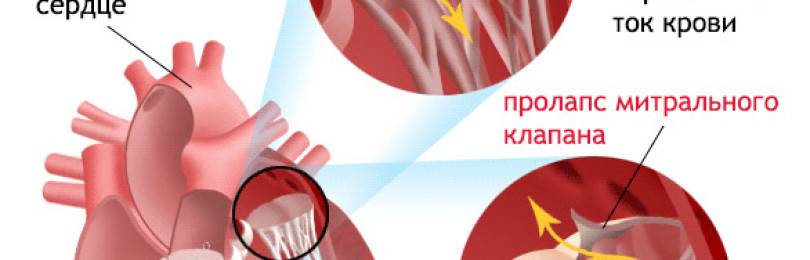
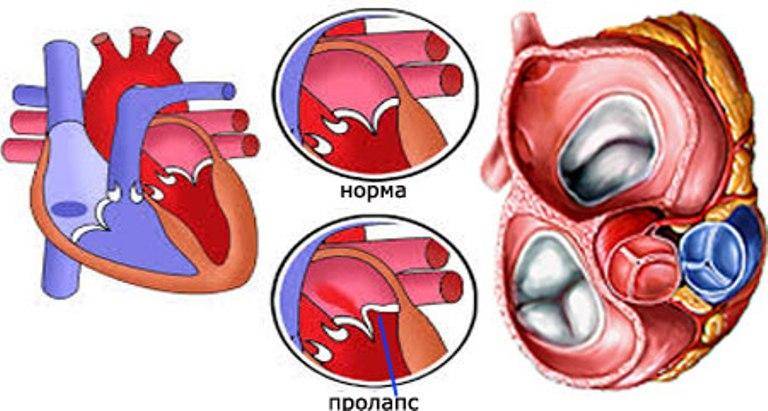
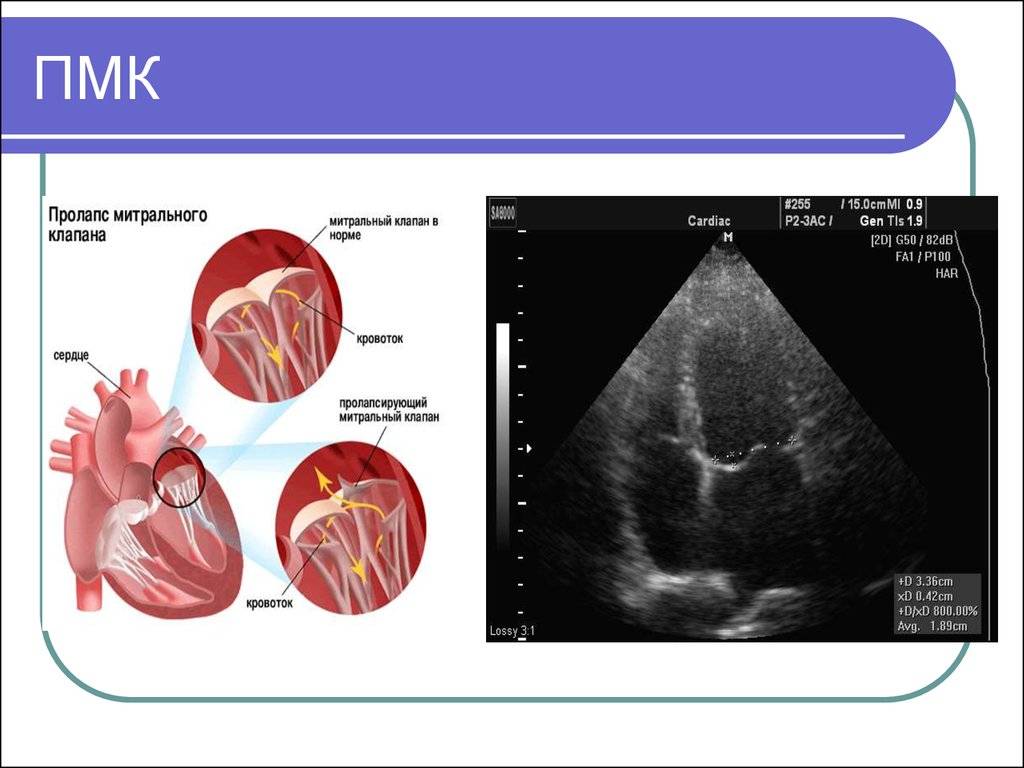
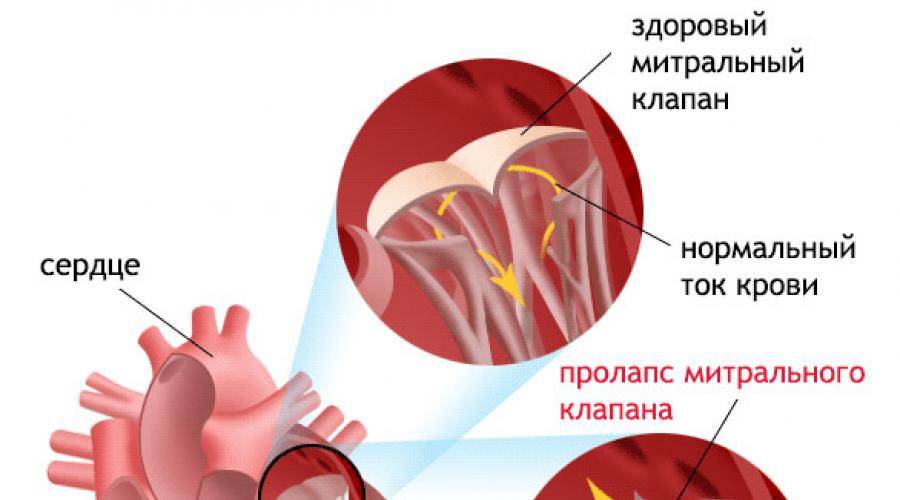
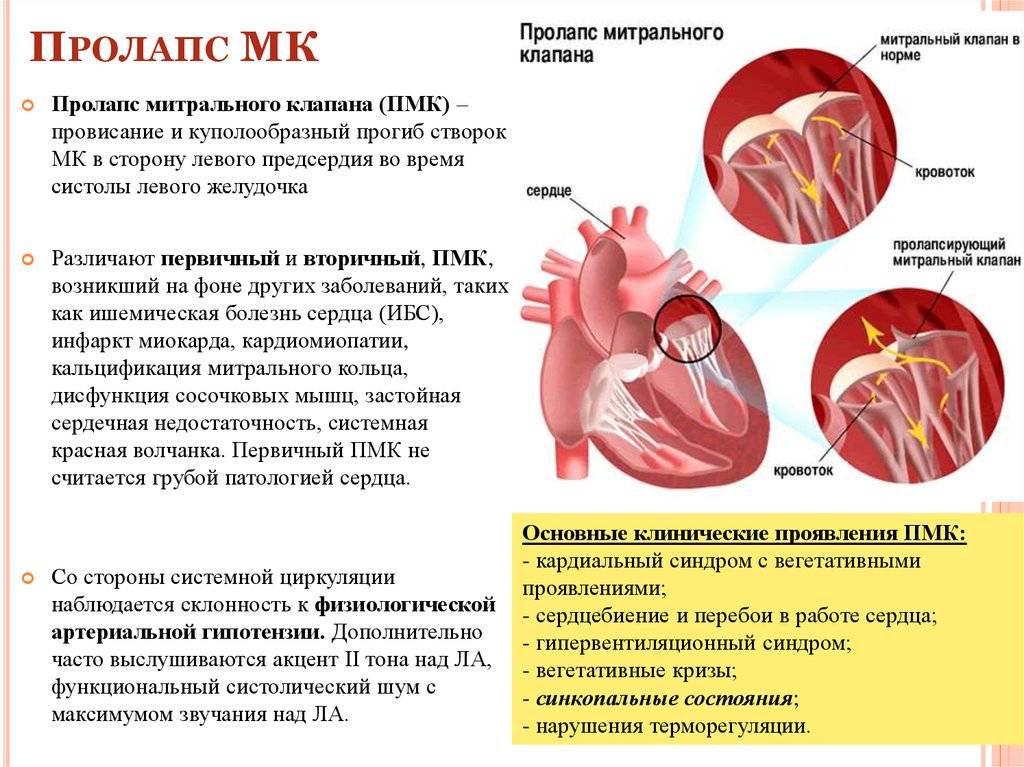
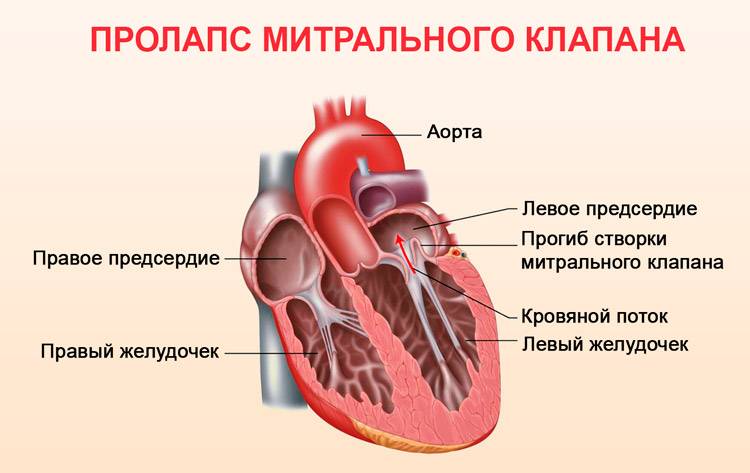
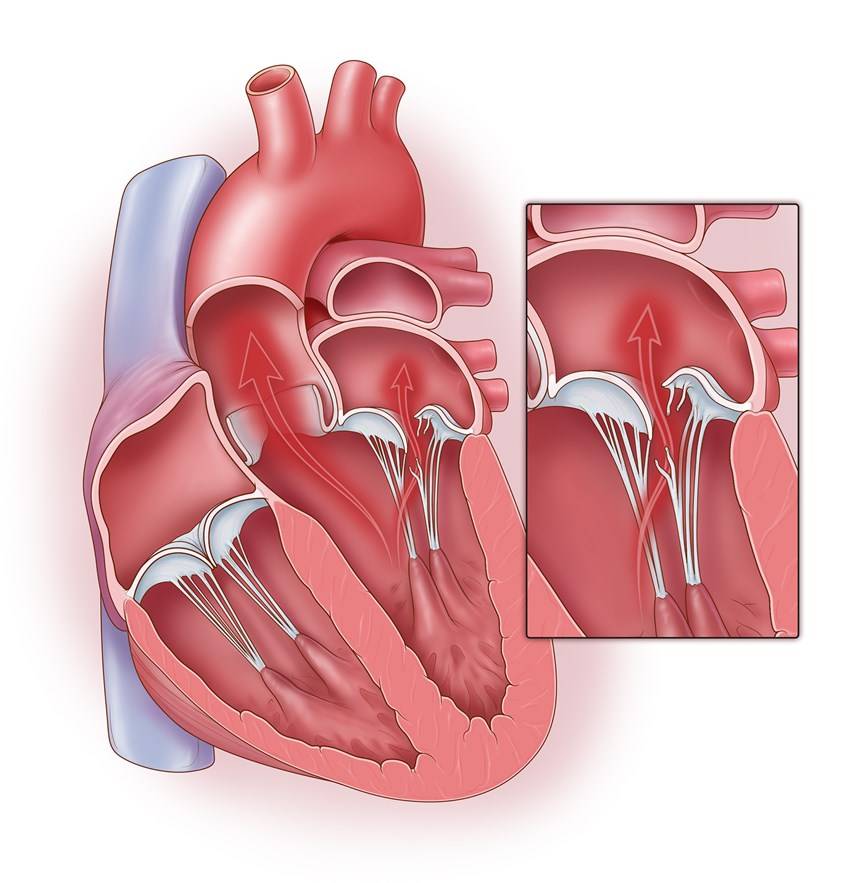
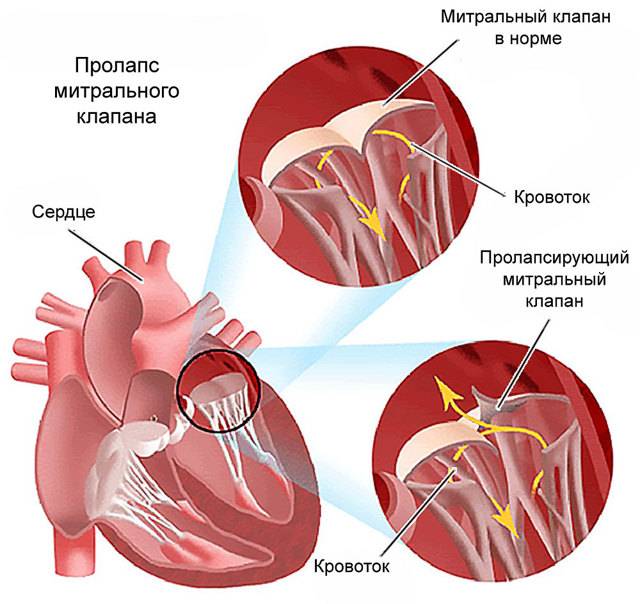
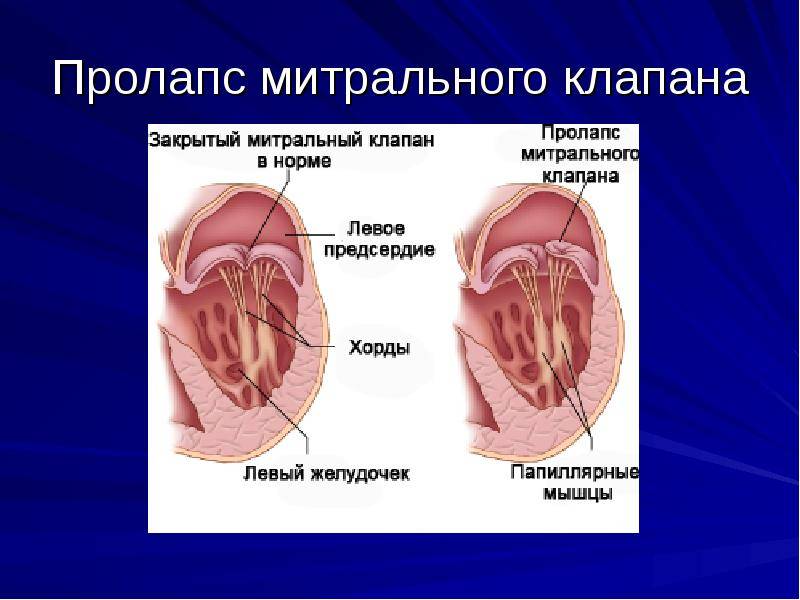
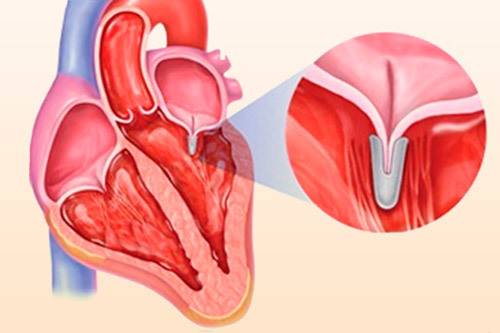
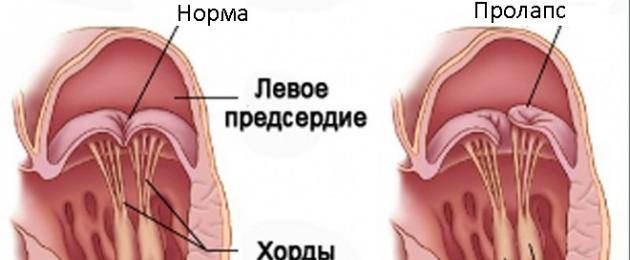
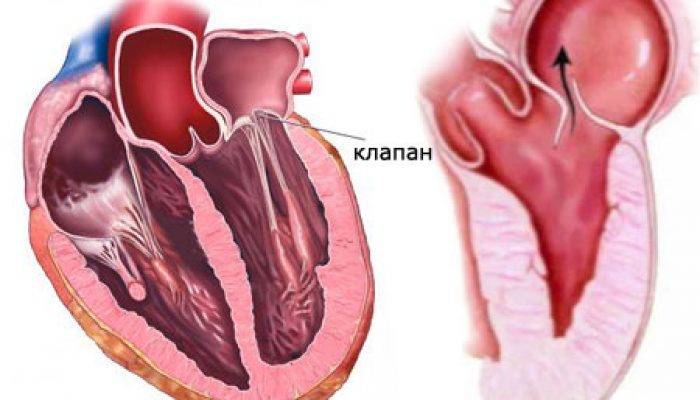
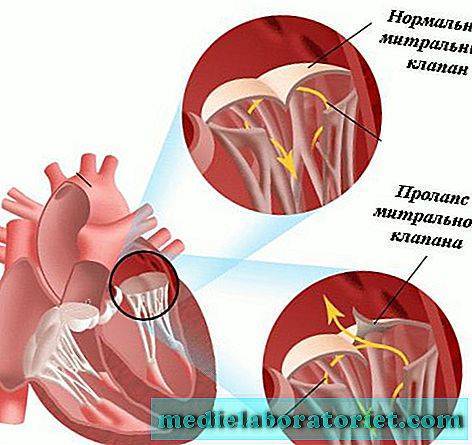
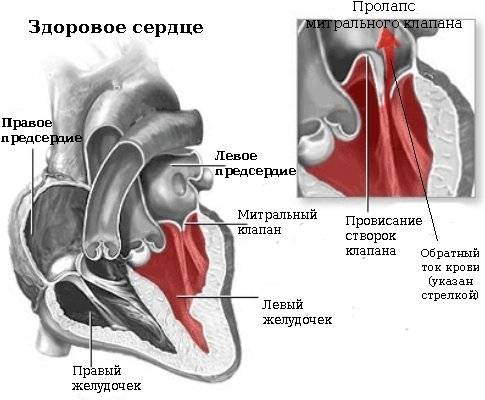
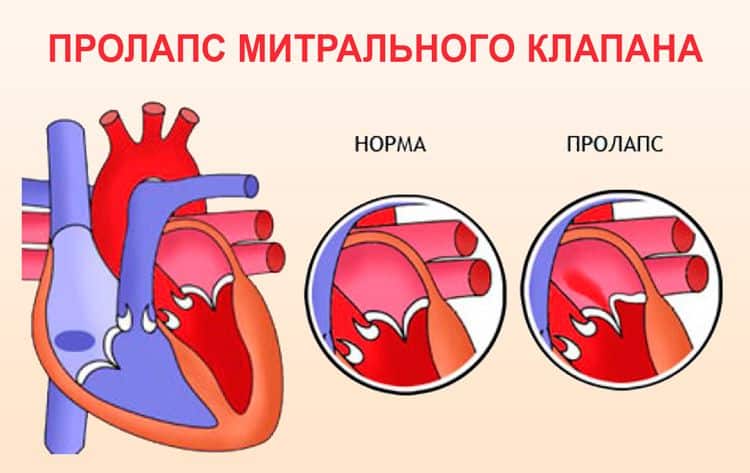
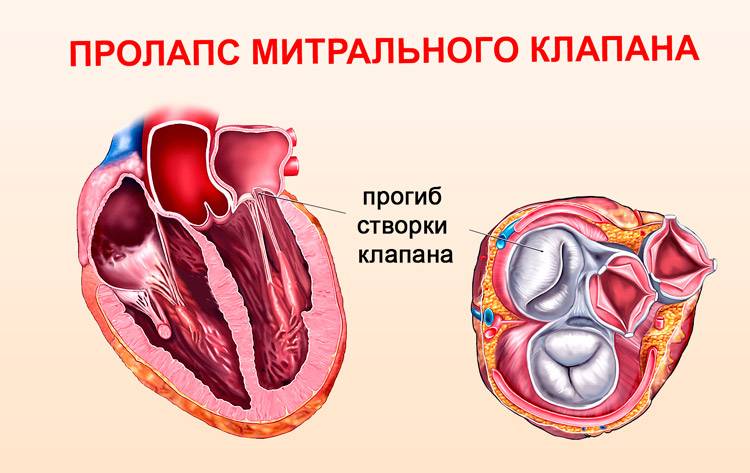
Что такое пролапс?
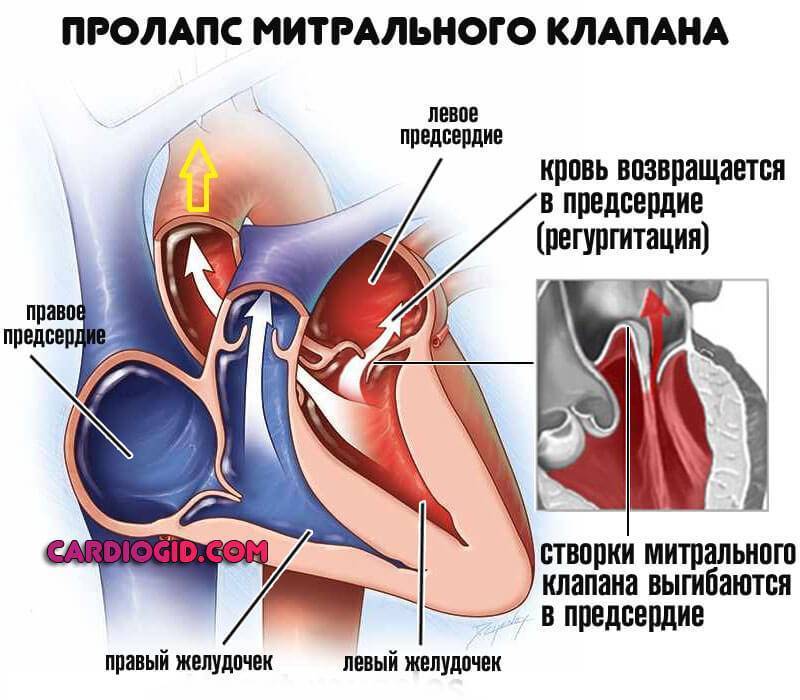
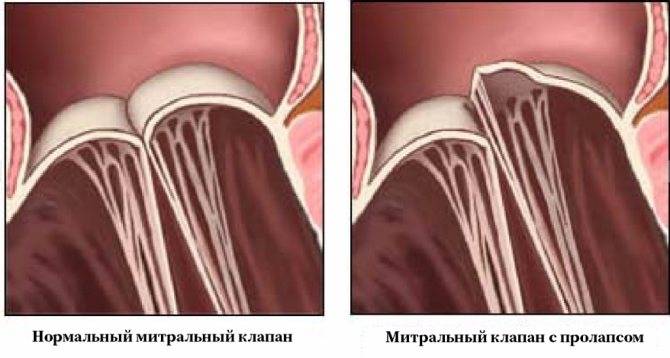
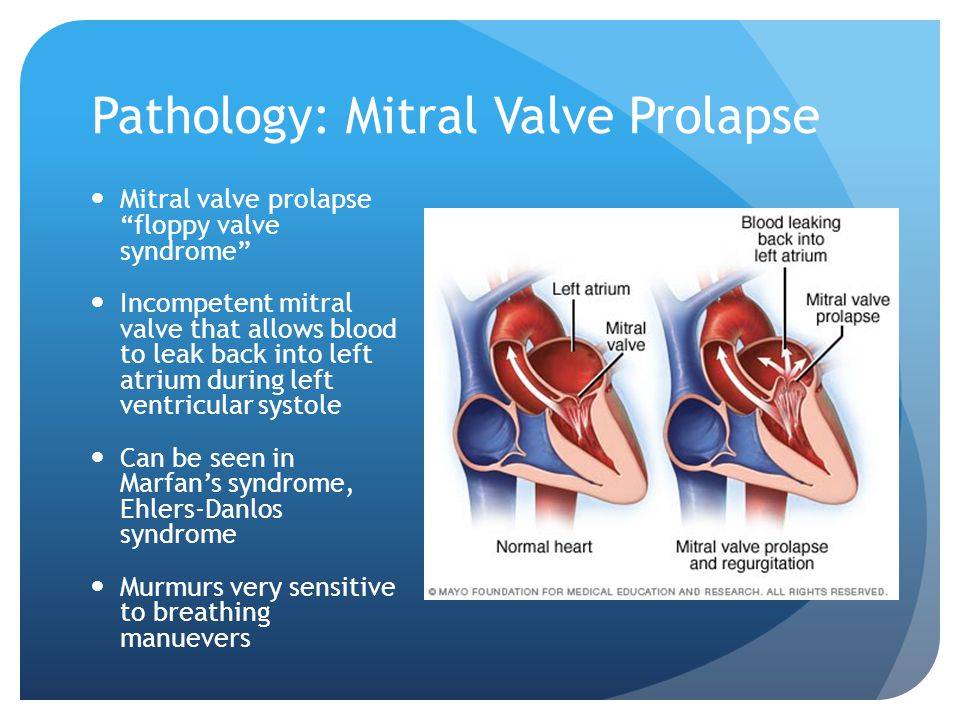
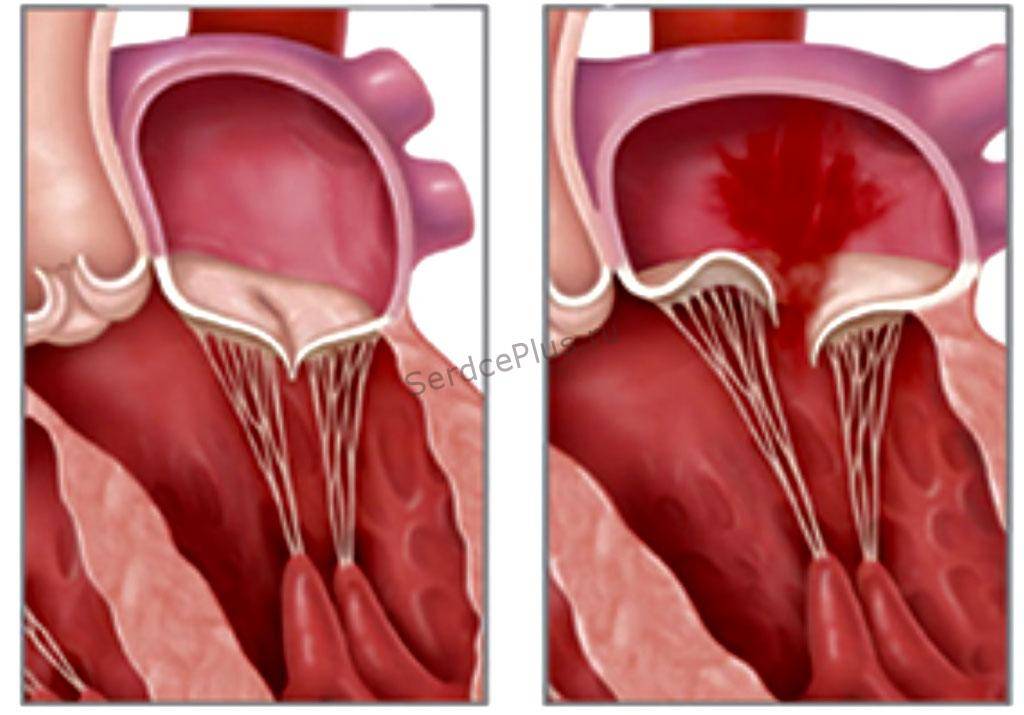
Пролапс клапанов сердца является наиболее распространенной аномалией развития клапанной системы. Клапаны, которые позволяют крови течь только в одном направлении, представляют собой структуры, богатые коллагеном. Это придает им прочность и эластичность. Соответственно при патологии обмена коллагена клапаны могут иметь повышенную подвижность и растяжимость, “провисать”. Вот это “провисание” клапанов и называется пролапсом.
Само по себе провисание клинического значения не имеет, однако при высоких степенях пролабирования кровь получает возможность течь в обратном направлении, понижая эффективность насосной работы сердца (так называемая регургитация). Степень регургитации и является главным клиническим критерием тяжести пролапса.
Чаще всего встречается пролапс митрального клапана, находящегося между левым предсердием и левым желудочком.
Дополнительные трабекулы в полости левого желудочка
Могут быть единичными и множественными. Дополнительные трабекулы определяются
в 16% аутопсий .
ЭхоКГ критерии
Двухмерная ЭхоКГ
- Эхоплотное линейное образование, обнаруживаемое
в двух плоскостях сечения и, не имеющее связи с клапанным аппаратом. - С помощью двух перпендикуляров в проекции длинной
оси , проведенных на уровне папиллярных мышц и свободных краев митрального
клапана полость левого желудочка условно делят на три отдела. В основе
классификации трабекул, лежит критерий крепления их концов к стенкам
левого желудочка. Если точки крепления расположены в одном отделе,
то трабекула является поперечной, если в прилежащих, то диагональной,
а при прохождении трабекулы от верхушечного к базальному отделу –
продольной.
Поперечная локализация трабекул левого желудочка трактуется, как наиболее
аритмогенная, так как может являться дополнительным путем проведения
импульса, и следовательно может провоцировать синдром преждевременного
возбуждения желудочков в виде двух вариантов: синдрома WPW и синдрома
укороченного интервала P-Q . Диагональное или продольное расположение
не приводит к нарушению функциональной характеристики левого желудочка,
однако часто сопровождается систолическим шумом в сердце, имитирующим
врожденный порок сердца.
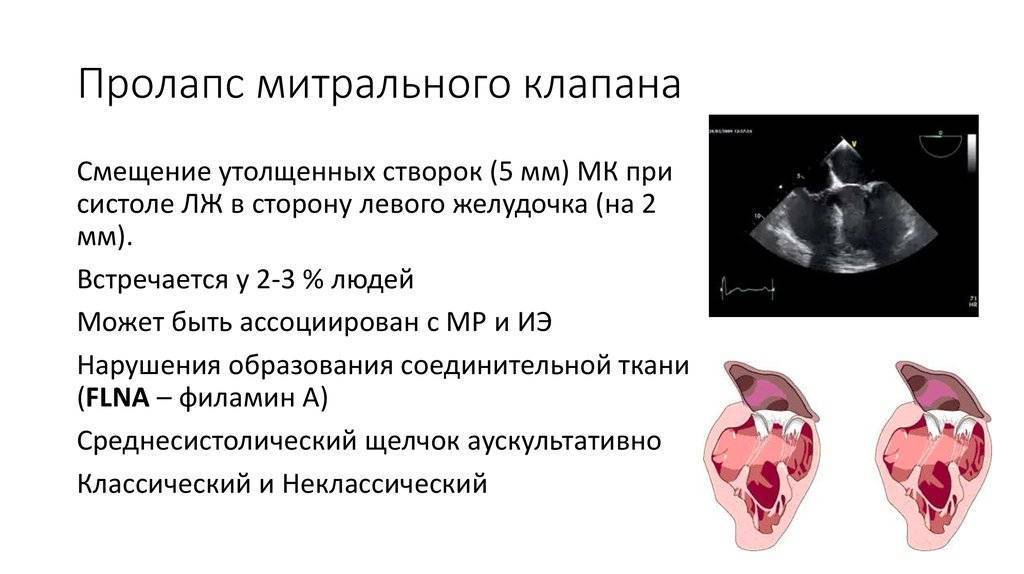
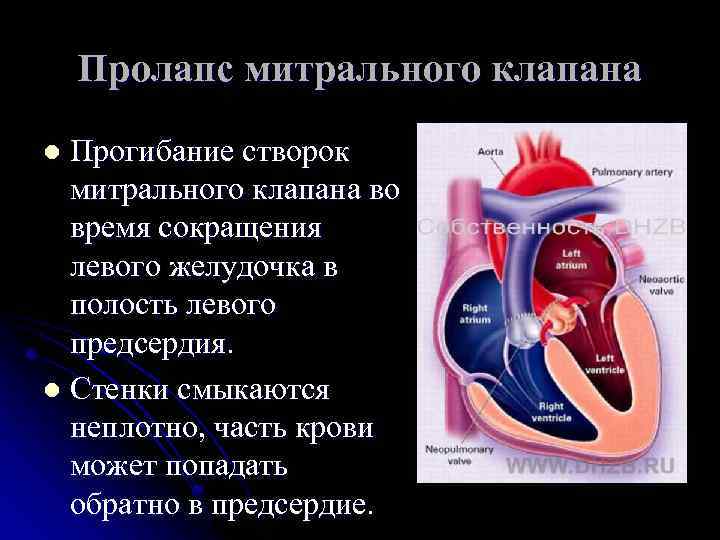
Патогенез (что происходит?) во время Пролапса митрального клапана (ПМК) у детей:
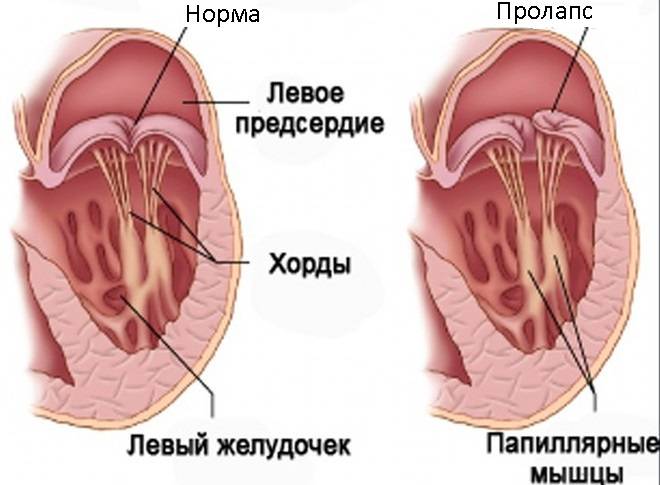
В основе пролабирования клапанов сердца лежит соединительнотканная дисплазия клапанных и подклапанных структур. При ПМК у ребенка часто есть дополнительные хорды, удлиненные или короткие хорды, открытое овальное окно, минимальная дисфункция трикуспидального клапана и т. д.
В тканях в повышенном количестве накапливаются кислые мукополисахариды и снижается количество коллагеновых волокон в структуре соединительной ткани. В период систолы под влиянием повышенного впутрижелудочкового давления сверхрастяжимые створки клапанов сердца прогибаются в полость предсердия.
Если у ребенка есть основная болезнь, которая проявляется в том числе нарушением обмена кислых мукополисахаридов, синдромы пролабирования клапанов сердца носят характер вторичных.
Правый желудочек
Функциональная анатомия правого желудочка
Объем правого желудочка у новорожденных составляет 8,5-11 см3,
у детей первого года жизни – 13-20 см3, в 7-9 лет – 28-40 см3,
к 18 годам достигает 150-225 см3. У новорожденных и детей до
1 года длина правого желудочка составляет 4,3-6,2 см, ширина 2,1-3,2
см, у 7-12 летних детей длина желудочка увеличивается до 5-7,2 см,
ширина – до 2-3,5 см. К 18 годам длина правого желудочка достигает
7,3-9,2 см, ширина – 3-5 см. Толщина свободной стенки правого желудочка
у детей до 1 года равна 0,1-0,16 см, к 6 годам она возрастает до 0,2
см, а к 12 годам достигает 0,32 см. Полость правого желудочка имеет
выраженную трабекулярность, при этом основания сосочковых мышц располагаются
в толще трабекул.
Одномерная эхокардиография правого желудочка
Приточный отдел правого желудочка изучают в I стандартной позиции,
отточный в IV позиции. Поперечный размер правого желудочка по данным
эхометрии не соответствует анатомическому поскольку ультразвуковой
луч пересекает полость желудочка в зоне соответствующей 1/3 максимального
поперечного диаметра сферы. Толщина свободной стенки правого желудочка
в одномерном и двухмерном изображении обычно больше, чем анатомическая
из-за выраженной трабекулярности полости. Нормальные значения полости
правого желудочка и толщины его свободной стенки представлены в таблицах
5, 8, 15.
Семиотика правого желудочка
Дилатация правого желудочка
- Идиопатическая дилатация легочной артерии.
- Врожденное отсутствие клапана легочной артерии.
- Частичное отсутствие перикарда.
- Дефект межпредсердной перегородки (первичный, вторичный).
- Аномальный дренаж легочных вен (частичный, тотальный).
- Аномалия Эбштейна (имеется в виду увеличение атриализированной
порции желудочка). - Недостаточность трикуспидального клапана.
- Недостаточность клапана легочной артерии.
- Фистула правой коронарной артерии в правый желудочек.
- Врожденное отсутствие клапана легочной артерии.
- Опухоль правого желудочка.
- Синдром гипоплазии левого желудочка.
- Транспозиция магистральных сосудов.
- Легочная гипертензия (первичная, вторичная).
- Миокардит.
- Застойная сердечная недостаточность.
- Рестриктивная кардиомиопатия.
- Изменение позиции сердца (ротация правого желудочка
кпереди).
Уменьшение полости правого желудочка
- Атрезия трикуспидального клапана.
- Тампонада перикарда.
- Атрезия легочной артерии с интактной межжелудочковой
перегородкой. - Концентрическая гипертрофия правого желудочка.
- Аневризма межжелудочковой перегородки.
- Сдавление правого желудочка объемным образованием
средостения. - Изменение позиции сердца (ротация правого желудочка
кзади).
Гипертрофия свободной стенки правого желудочка
(увеличение толщины стенки более 3 – 5 мм)
- Стеноз легочной артерии (инфундибулярный, клапанный,
надклапанный, стеноз левой или правой ветви легочной артерии). - Легочная гипертензия (первичная, вторичная).
- Рестриктивная кардиомиопатия.
- Опухоль правого желудочка.
- Тетрада Фалло.
- Транспозиция магистральных сосудов.
- У новорожденных, рожденных от матерей,страдающих
диабетом. - Гипертрофическая кардиомиопатия с обструкцией выходного
тракта правого желудочка.
Дополнительные эхосигналы в полости правого желудочка
- Аномальные мышечные пучки.
- Опухоли правого желудочка (чаще рабдомиомы).
- Разрыв аневризмы синуса Вальсальвы в полость правого
желудочка. - Аневризма межжелудочковой перегородки.
- Тромб в правом желудочке.
Двухмерная эхокардиография правого желудочка
Правый желудочек визуализируют во взаимно перпендикулярных осях сканирования:
приточную порцию – в проекции 4-х камер с верхушки и поперечном парастернальном
сечении; отточную – в парастернальной проекции выходного тракта
правого желудочка и поперечном сечении на уровне магистральных сосудов.
Объемная перегрузка правого желудочка
- Дилатация правого желудочка.
- Парадоксальное движение межжелудочковой перегородки
(см) (при наличии легочной гипертензии может не определяться). - Увеличение экскурсии передней створки трикуспидального
клапана. - Систолическое трепетание трикуспидального клапана.
- Уменьшение амплитуды и скорости открытия передней
створки митрального клапана.
Гипертрофия правого желудочка
- Увеличение толщины свободной стенки правого желудочка
более 5 мм. - Гипертрофия (правосторонняя) межжелудочковой перегородки.
- Повышенная трабекулярность полости правого желудочка.
Этиология заболевания
Основная причина заболевания – дисгенезия соединительной ткани, которая входит в состав многих органов и, в частности, клапанного аппарата.
Недоразвитие соединительной ткани может быть вызвано по разным причинам. Это могут быть инфекции, интоксикации и производственные вредности, которые оказывали влияние на организм беременной женщины и плод. Однозначного ответа на то, из-за чего возникает заболевания, нет.
Приобретенная форма патологического заболевания возникает после перенесенного воспалительного заболевания, в частности, инфекционный эндокардит, ревматизм.
2.Опасность патологии клапанов
Любая патология в механике одного или нескольких сердечных клапанов неизбежно отражается на функционировании миокарда в целом, а значит, и на всей системе жизнеобеспечения – сколь бы устойчивой она ни была. Наиболее общим негативным эффектом в этом смысле является то, что сердечная мышца, автоматически компенсируя дефицит крови и работая с постоянной перегрузкой, постепенно гипертрофируется – увеличивается в объеме, растягивается. В итоге может развиться т.н. сердечная недостаточность в той или иной (иногда жизнеугрожающей) степени. Могут возникнуть аритмия, тенденция к тромбообразованию из-за застоя крови, эрозия и пр. Однако, проблемы с клапанами могут начинаться практически бессимптомно, и самым первым признаком зачастую становится «безобидная» одышка, т.е. ощущение нехватки воздуха. Собственно, это и есть дефицит кислорода в крови, которая не оксигенируется или не очищается должным образом.
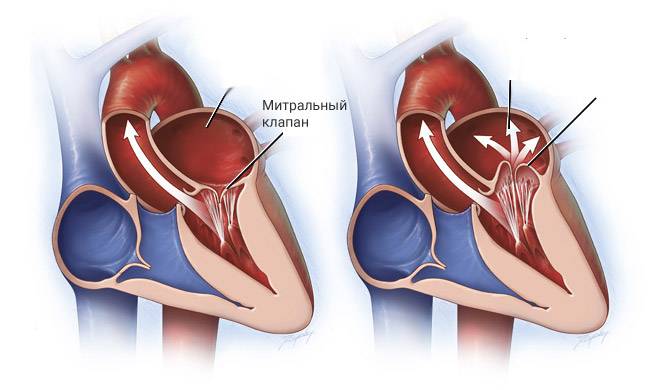
2.Почему возникает митральная регургитация?
Митральный клапан представляет собой своеобразные створки, отделяющие левое предсердие от желудочка. Из-за различных факторов, ухудшающих его функционирование, клапан недостаточно плотно прилегает к стенкам желудочка. В результате две соединительные пластинки – составляющие клапана – не могут эффективно блокировать обратный ток крови, возлагая на сердце дополнительную нагрузку по нормализации циркуляции кровяного потока. Это явление не проходит бесследно для организма человека. Последствиями регургитации митрального клапана могут стать такие заболевания, как аритмия, сердечная недостаточность и эндокардит.
Выделяют две основные формы митральной регургитации: хроническую и острую. Рассмотрим более подробно их различия и особенности протекания.
- Острая митральная регургитация. Острая регургитации митрального клапана возникает на фоне различных сердечных патологий: дисфункции или разрыва сосочковых мышц, острой ревматической лихорадки, инфекционного эндокардита, отрывов створок митрального клапана, расширения левого желудочка. Острая регургитация развивается мгновенно. Из-за возможных сильных кровотечений, вызванных разрывом сердечных тканей, она может быть опасна для жизни человека.
- Хроническая митральная регургитация. Причины возникновения хронической регургитации митрального клапана также связаны с заболеваниями сердца – пролапсом митрального клапана, расширении его кольца. Хроническая форма регургитации встречается гораздо чаще, чем острая. Для нее характерно медленное и постепенное развитие, поэтому заболевание чаще всего диагностируется у пожилых людей.
Питание
Диагноз “болезнь Барлоу” требует от пациента пересмотра своих привычек и образа жизни. Чтобы избежать чрезмерных нагрузок, необходимо отказаться от злоупотребления алкоголем и кофеином, избегать курения, интенсивных физических перегрузок.
На сердечно-сосудистую систему негативно влияет избыток жиров, соли. При ПМК стоит отказаться или свести к минимуму употребление жирных мясных блюд, магазинных кондитерских изделий, копченостей, маринадов, жирных и острых соусов, закусок с большим содержанием соли. Выбор продуктов при ПМК довольно широк. В организм должно поступать достаточное количество калия и магния, витаминов. Оптимальной является диета, которая включает нежирное мясо, свежие и запеченные овощи, фрукты, растительные масла, рыбу и морепродукты, орехи, молоко и молочные продукты с низкой жирностью, злаки. Вместо сдобы и мучных изделий промышленного производства стоит употреблять хлеб из муки грубого помола.
В качестве десерта подойдет мед, курага, чернослив, изюм, финики. Чай и кофе лучше пить с молоком.
Источником полезного для сердца магния является миндаль, овсяная крупа, кешью, семена тыквы, гречневая крупа. Калий содержится в кураге, изюме, фасоли, семенах тыквы и льна, бананах, картофеле.
3.Симптомы и заболевания
К основным симптомам нарушений в системе клапанов относятся:
- недостаточное, затрудненное дыхание, не соответствующее физической нагрузке или положеннию тела (напр., лежа);
- головокружение, слабость, усталость, дурнота, обмороки при незначительных нагрузках;
- болезненные или иные дискомфортные ощущения в грудной клетке, синхронные с процессами вдоха-выдоха;
- отеки в нижней части ног и/или живота; субъективно это может ощущаться как метеоризм (скопившиеся кишечные газы) или отрыжка.
Пороки клапанов, т.е. неправильное их строение или функционирование, могут быть как врожденными, так и приобретенными (напр., вследствие инфекций, нездоровых привычек и пр.). Наиболее распространенные из них:
- стеноз – сужение просвета;
- регургитация – неполное закрытие с обратным кровотоком;
- пролапс (обычно митрального клапана) – провисание клапанных створок в предсердие.
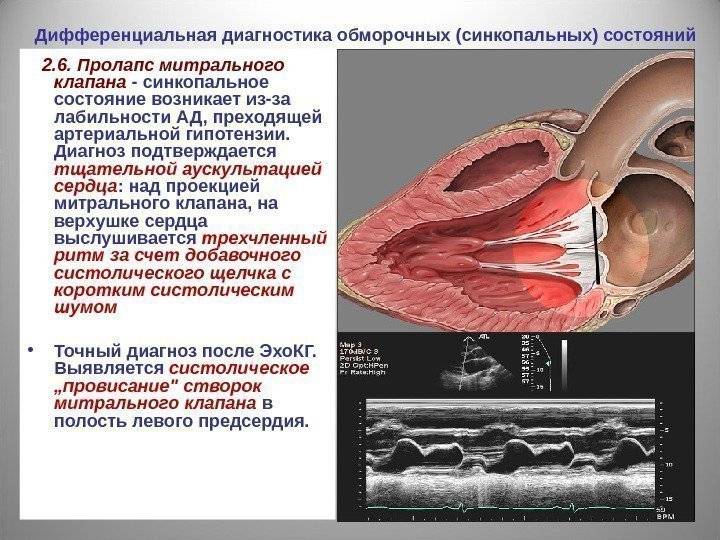
Диагностика митральной недостаточности
Эхокардиография (ЭХОКГ) занимает ведущее место в диагностике недостаточности митрального клапана и определения показаний по тактике ведения больного. При недостаточной информативности трансторакальной ЭХОКГ и уточнения возможности реконструктивной операции на митральном клапане должна быть выполнена чрезпищеводная ЭХОКГ.
ЭХОКГ позволяет определить этиологию митральной недостаточности, ее тяжесть –компенсаторные возможности левого желудочка, наличие осложнений (левожелудочковая недостаточность, легочная гипертензия, правожелудочковая недостаточность), выявить другие пороки сердца.
- Незначительная недостаточность митрального клапана менее 20%
- Умеренная недостаточность 20-40%
- Тяжелая недостаточность 40%
Если ИБС не является причиной митральной недостаточности и нет данных за сопутствующую ИБС показания к операции могут быть определены без катетеризации сердца.
Применение инвазивных методов обследования показано пациентам с ишемической дисфункцией митрального клапана:
Коронароангиография позволяет уточнить наличие стенозирующего поражения коронарных артерий и определить показания к реваскуляризации миокарда в сочетании с хирургической коррекцией митральной недостаточности.
Показания к оперативному лечению митральной недостаточности
Классификация рекомендаций и уровни достоверности в формате АКК/ААС:
- Класс I: Состояния, при которых есть доказательства и/или общее согласие, что процедура или метод лечения является благоприятным, полезным и эффективным.
- Класс II: Состояния, при которых есть противоречивые доказательства и/или расхождение во мнениях о полезности/эффективности процедуры или метода лечения.
- Класс IIА: Вес достоверность/мнение в пользу полезности/эффективности.
- Класс IIБ: Польза/эффективность менее хорошо установлены достоверностью/мнением.
- Класс III: Состояния, при которых есть доказательства и/или общее мнение, что процедура/метод лечения не полезны, не эффективны, а в некоторых случаях могут быть вредны.
Кроме того, уровни достоверности в поддержку рекомендаций изложены следующим образом:
- Уровень достоверности А: Данные получены из многочисленных рандомизированных клинических испытаний.
- Уровень достоверности В: Данные получены из единичных рандомизированных исследований или нерандомизированных испытаний.
- Уровень достоверности С: Только единодушное согласие экспертов, отдельные исследования случаев и стандарты лечения.
3.Симптомы заболевания
Для хронической митральной регургитации характерно отсутствие симптомов на протяжении многих лет. Как правило, больные долгое время не знают о заболевании сердца, признаки которого проявляются постепенно. Острая форма регургитации гораздо серьезнее и сопровождается такими же симптомами, как кардиогенный шок и острая сердечная недостаточность.
Перечислим основные симптомы регургитации митрального клапана:
- постоянная одышка;
- слабость и повышенная утомляемость;
- головокружение;
- болевые ощущения в груди;
- спутанность сознания;
- отечность нижних конечностей.
При обнаружении хотя бы двух вышеотмеченных симптомов обязательно обратитесь к хорошему кардиологу. Возможно, вам требуется немедленного лечения.
Профилактика
Начинается с закладки эмбриональных листков плода. А значит, и с охраны здоровья будущей матери, особенно в первом триместре беременности.
При выявлении отклонений в любом возрасте создавать охранительные меры, особенно в спортивной сфере.
На сегодняшний день имеется доказательная база, что при чрезмерных физических нагрузках банальный пролапс может стать причиной остановки сердца. Для устранения такой возможности стоит провести пробы в кардиологическом центре на допустимые физические нагрузки для конкретного ребенка – тредмилтест.
ЛФК и подготовительная группа на занятиях по физкультуре показана всем школьникам с пролапсом митрального клапана. А вот от основной и спортивных секций лучше воздержаться.
Показано летнее оздоровление, санация любых хронических очагов.
Помните! Пролапс митрального клапана – возможная предстадия болезни.
Евстахиев клапан
Евстахиевая заслонка (заслонка нижней полой вены-valvula venae
cavae inferioris) располагается на уровне передней арки нижней полой
вены и, обычно после периода новорожденности не превышает в длину
одного сантиметра или полностью рудиментируется. Клапан представляет
собой складку эндокарда шириной в среднем до 1 см. У зародыша заслонка
направляет струю крови из вены к овальному отверстию. После рождения
при отсутствии сообщения между предсердиями эта функция заслонки теряет
свое значение. По данным секционного материала Евстахиев клапан обнаруживается
у 86% детей.
При популяционных исследованиях с использованием эхокардиографии,
необычно длинный Евстахиев клапан (более 1 см) определяется у 0,20%
населения, и рассматривается как стигма (рис.161).
По нашим данным эта малая аномалия предрасполагает к суправентрикулярным
аритмиям, верятно рефлекторно вследствие раздражения пейсмекерных
образований предсердия.
Рис.161
Увеличенная
Евстахиева заслонка
нижней полой вены.
ЭхоКГ критерии .
Визуализация клапаноподобной структуры в правом предсердии в области
впадения нижней полой вены.