Почему тысячи пациентов выбирают Центр АКМЕ
Центр АКМЕ более 10 лет помогает детям и их родителям побороть алалию и стать полноценными членами общества. Коррекция алалии зависит от формы заболевания и назначается индивидуально для каждого маленького пациента.
В процессе лечения глобальную работу проводит логопед и другие смежные специалисты, составляя схемы коррекции и реабилитации в зависимости от состояния здоровья и возраста ребенка. Курсы с логопедом призваны развить речевые навыки ребенка, научить правильному произношению слов и построению фраз, расширению словарного запаса.
Все занятия проводятся в игровой форме: ребенок расслаблен и заинтересован в процессе
Игра помогает развить память, внимание и понимание сути предметов, их функций и назначения
Логопедический массаж нацелен на расслабление мышц лица, тонизированию мышечной ткани. Это позволяет уменьшить проявление части симптомов.
Особую роль в коррекции играет физиотерапия — воздействие электрическими импульсами на определенные зоны мозга. Это абсолютно безопасно и безболезненно.
Центр «АКМЕ» работает по безмедикаментозным методикам. Только в крайних случаях пациенту прописываются те или иные препараты.
Вовремя привлеченные грамотные специалисты, владеющие современными методиками лечения алалии помогут ребенку избавится от заболевания, полноценно влиться в жизнь общества, а главное — обучаться в простой школе наравне с другими сверстниками.
За 10 лет работы Центр «АКМЕ» помог более 1578 пациентам, которые после прохождения курса реабилитации радуются жизни полной красок и эмоций.
Чтобы ваш ребенок как можно раньше подарил вам и себе радость общения – позвоните нам по телефону 8-495-792-1202 или заполните заявку ниже, и мы перезвоним в ближайшие 15 минут.
Центр «АКМЕ» — мы работаем, чтобы в вашей семье были гармония и счастье!
Причины
Факторы, которые провоцируют развитие гипоксии новорожденного, весьма многочисленны. Условно их можно разделить на 4 большие группы:
Антенатальные причины (действующие во время беременности)
К ним относятся:
- тяжелые соматические болезни матери (сердечно-сосудистая, дыхательная, эндокринная патология),
- хроническая интоксикация беременной (курение, прием алкоголя, употребление наркотиков, профессиональные вредности, нарушенная экология).
Также в этот список входят:
- недоношенная и переношенная беременность,
- гестозы,
- сильные ярко выраженные анемии,
- кровотечения во время беременности (предлежание, отслойка плаценты),
- внутриутробное инфицирование плода хроническими материнскими инфекциями и перенесенная во время беременности острая инфекция,
- многоводие и маловодие,
- многоплодная беременность.
Кроме того, виной гипоксии могут быть:
- резус-конфликтная беременность и антифосфолипидный синдром,
- перманентная угроза прерывания беременности и развитие фетоплацентарной недостаточности,
- постоянные стрессы, неблагоприятные условия проживания, неполноценное питание.
Интранатальные причины (осложненное течение родов)
В данную группу входят:
- затяжные или наоборот, стремительные роды,
- родовая травма плода (повреждение головного или спинного мозга),
- родостимуляция окситоцином,
- оперативное родоразрешение (наложение акушерских щипцов, кесарево сечение).
Также в данную группу входят:
- падение кровяного давления в родах,
- преэклампсия и эклампсия в родах,
- отслойка плаценты в родах,
- гипоксия женщины во время общего наркоза,
- разрывы матки,
- аномалии родовой деятельности (дискоординация родовых сил).
Патология со стороны пуповины
- истинные узлы и их затягивание пуповины,
- разрыв пуповинных сосудов,
- обвитие пуповины,
- сжатие пуповины.
Плодовые причины (со стороны плода).
К данным причинам относятся:
- гемолитическая болезнь плода и новорожденного (анемия вследствие гемолиза эритроцитов),
- пороки развития плода (аномалии сердечно-сосудистой и легочной систем),
- инфекционные внутриутробные заболевания,
- кровоизлияния в головной мозг, надпочечники.
Асфиксия новорожденного
Асфиксия, переходящая впоследствии в гипоксию новорожденного развивается в результате закупорки дыхательных путей (заглатывание ребенком околоплодных вод и мекония, закупорка слизью, тугое обвитие пуповины, длительное и проблематичное рождение головки и другие).
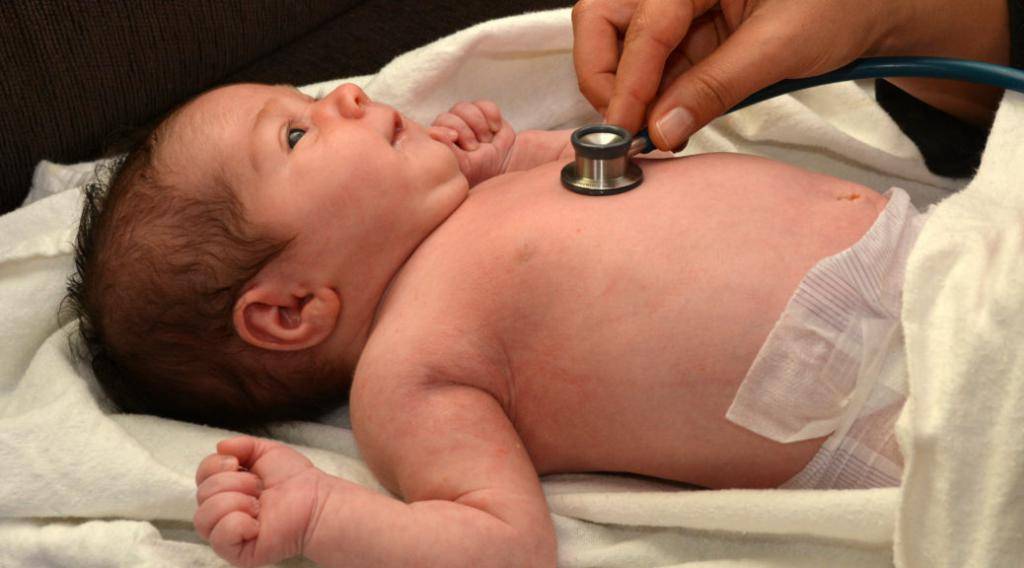
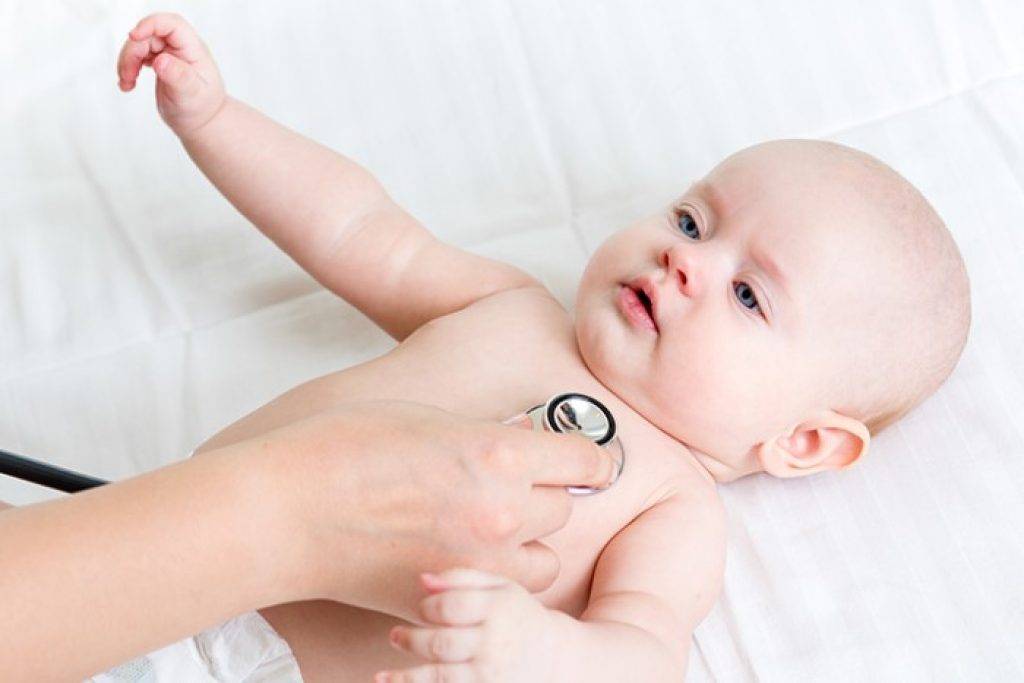
Аускультация сердца
Аускультация сердца у детей младшего возраста проводится в
положении лежа с разведенными и фиксированными (“кольцом” согнутых
пальцев рук помогающего при обследовании) или в положении сидя с разведенными в
стороны руками ребенка. У детей старшего возраста аускультация проводится в
различных положениях (стоя, лежа на спине, левом боку).
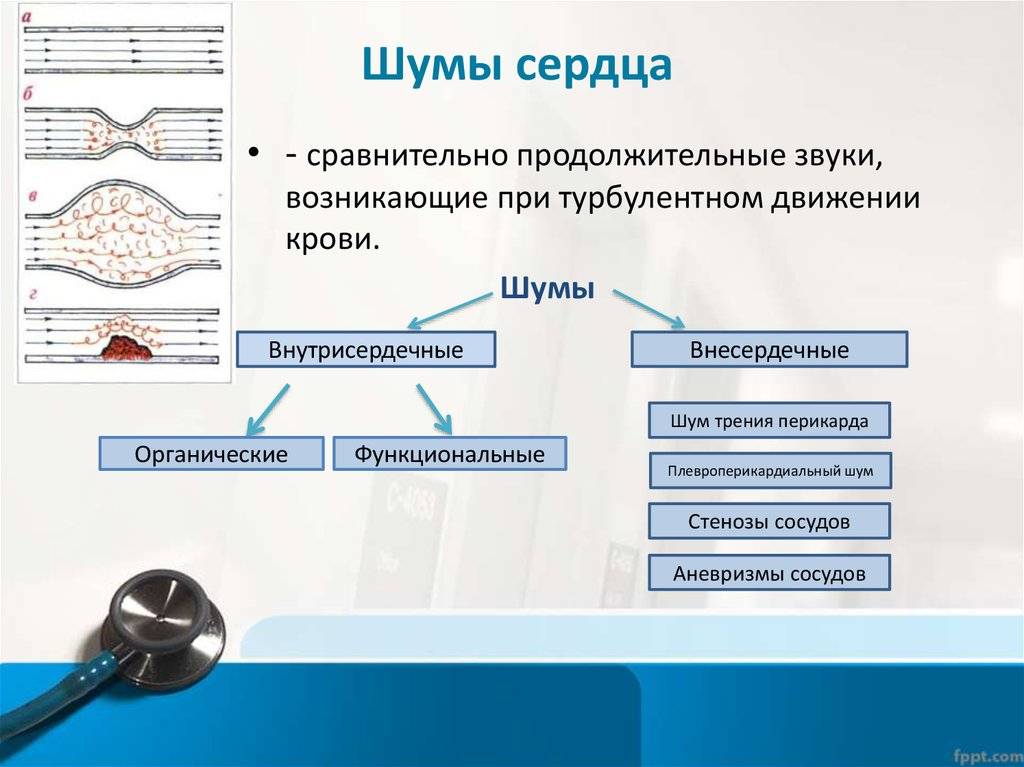
Во время деятельности сердца возникают
звуковые явления, которые называются сердечными тонами:
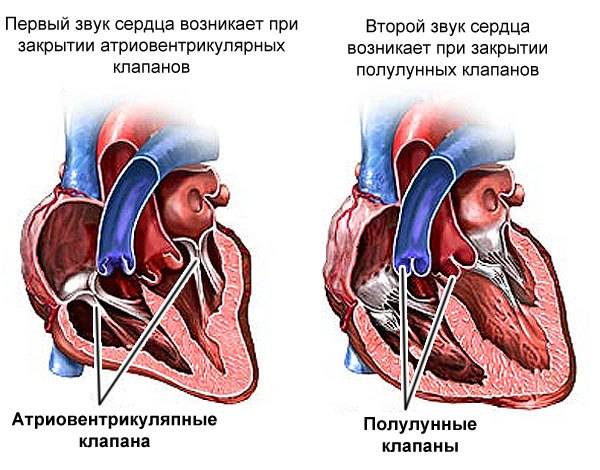
1.I тон обусловлен захлопыванием митрального и трикуспидального
клапанов, колебаниями миокарда, начальных отделов аорты и легочного ствола при
растяжении их кровью, а также колебаниями, связанными с сокращением предсердий;
2.II тон образуется за счет колебаний, возникающих в начале
диастолы при захлопывании полулунных створок клапана аорты и легочного ствола,
за счет колебания стенок начальных отделов этих сосудов.
Звучность тонов меняется в зависимости от близости расположения
фонендоскопа к клапанам – источникам звукообразования.
Общепринятые толчки и порядок аускультации:
1.область верхушечного толчка – выслушиваются звуковые явления при
закрытии митрального клапана, поскольку колебания хорошо проводятся плотной
мышцей левого желудочка и верхушка сердца во время систолы ближе всего подходит
к передней грудной стенке;
2.2-го межреберья справа у края грудины – выслушивание звуковых
явлений с клапанов аорты, где она очень близко подходит к передней грудной
стенке;
3.2-го межреберья слева от грудины – выслушивание звуковых явлений
с полулунных клапанов легочной артерии;
4.у основания мечевидного отростка грудины – выслушивание звуковых
явлений с трехстворчатого клапана;
5.точка Боткина – Эрба
(место прикрепления 3- 4-го ребер слева к грудине) – выслушивание звуковых
явлений с митрального и аортального клапанов.
У детей дошкольного возраста лучше выслушивать сердце в период
задержки дыхания, так как дыхательные шумы могут мешать аускультации сердца.
При аускультации сердца следует сначала оценить правильность ритма, затем
звучание тонов, их соотношение в разных точках аускультации (I тон следует
после продолжительной паузы сердца и совпадает с верхушечным толчком. Пауза
между I и II тонами короче, чем между II и I). У верхушки сердца и основания
мечевидного отростка у детей всех возрастных групп I тон громче, чем II, только
в первые дни жизни они почти одинаковы. У детей первого года жизни I тон на
аорте и легочной артерии громче, чем II, что объясняется низким кровяным
давлением и относительно большим просветом сосудов. К 12- 18 месяцам сила I и
II тонов у снования сердца сравнивается, а с 2- 3 лет начинает превалировать II
тон. В точке Боткина сила I и II приблизительно одинакова. У 80 % детей могут
выслушиваться функциональные (“неорганические”,
“акцидентальные”, “непатологические”, “невинные”,
“физиологические”, “вторичные”, “непостоянные”,
“преходящие”, “временные”) шумы – дополнительные звуковые
явления в области сердца, не связанные с анатомическим повреждением сердца и
крупных сосудов.
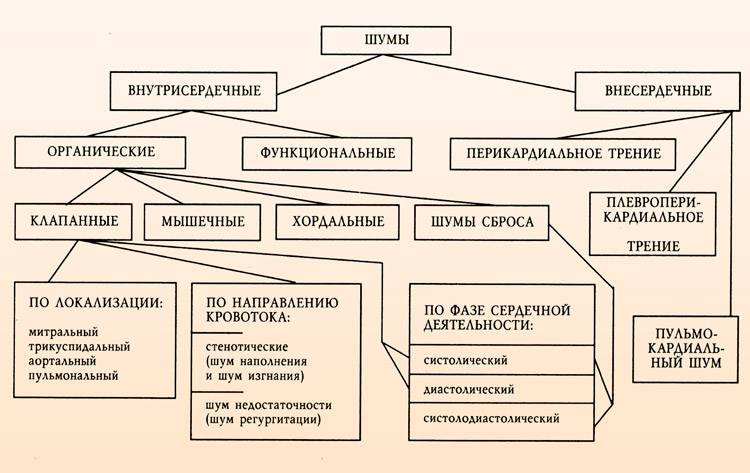
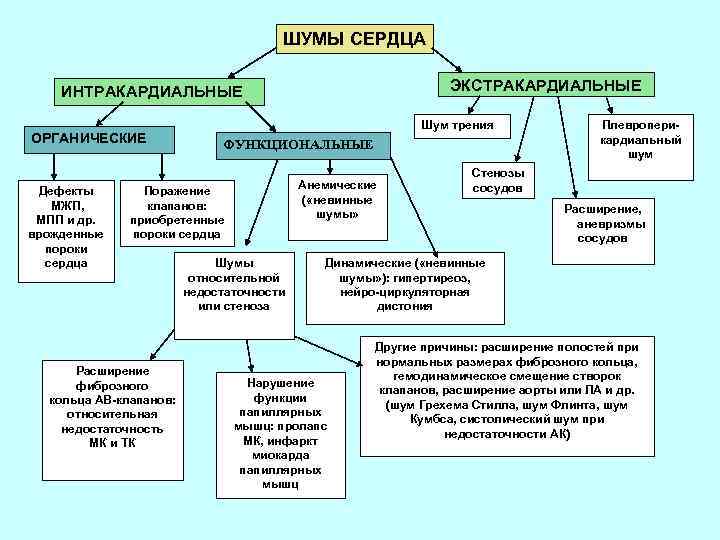
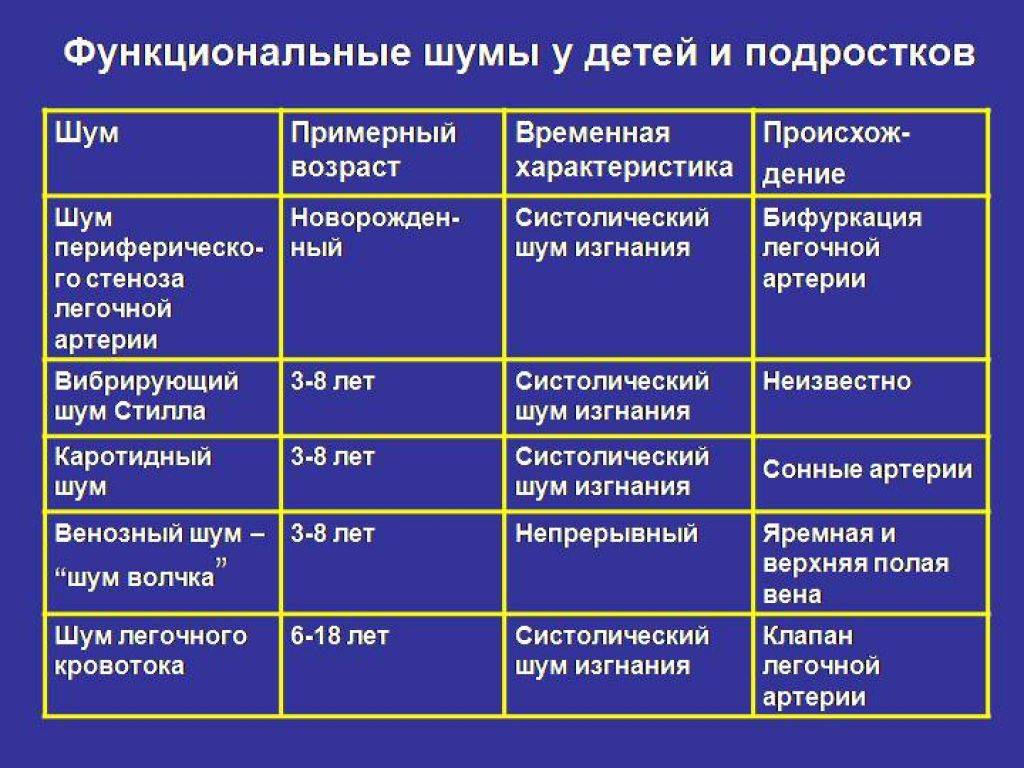
Происхождение функциональных шумов:
1.шумы формирования сердца возникают в связи с неравномерным
ростом отделов сердца, несоответствием камер и отверстий сердца, створок
клапанов и хорд, диаметра и толщины стенок сосудов, что ведет к дополнительной
турбулентности крови и вибрации створок клапанов, изменению резонансных свойств
работающего сердца;
2.шум малых аномалий, не ведущих к нарушению
гомодинамики, – относительное сужение крупных сосудов – индивидуальные
особенности архитектоники трабекулярной поверхности эндокарда, своеобразие
структур и расположения папиллярных мышц и хорд, обусловливающих дополнительную
турбулентность крови;
3.шумы мышечного происхождения:
атонические, гипертонические нейровегетативные, миокардиодистрофические, после
физической нагрузки;
4.шумы при изменении состава, скорости
движения крови – анемические, тахемические, при эксикозе, при гиперволемии;
5.шумы при острых и хронических инфекциях и интоксикациях;
6.внесердечные шумы:
компрессионные (при сдавлении крупных сосудов), сердечно-легочные, шум легочной
артерии в районе ее бифуракции, при деформации грудной клетки.
Хирургическое лечение
В особых ситуациях оториноларинголог может назначить аденотомию — операцию по удалению вегетаций. Существует ряд показаний к аденотомии:
- когда не удается эффективно лечить ребенка консервативными способами;
- невозможность полноценно дышать носом приводит к частым болезням: ангина, фарингит и т.д.
- повторяющиеся воспаления в ушах;
- ребенок храпит, возникают остановки дыхания во сне (апноэ).
Вмешательство противопоказано при болезнях крови, в период обострения инфекционных заболеваний и детям младше двух лет.
Перед аденотомией нужно убрать воспаление, вылечив аденоидные вегетации. Сама операция длится всего 15-20 минут и проходит под местным наркозом. Пациент во время манипуляции располагается в кресле, немного запрокинув голову, а ЛОР-врач с помощью особого инструмента — аденотома — захватывает ткань вегетаций и отрезает ее резким движением руки. После манипуляции возможно небольшое кровотечение. Если операция прошла успешно и осложнений не выявлено, пациента отпускают домой.
Альтернатива стандартной операции, более современное вмешательство, – эндоскопическая аденотомия. Проводится с помощью эндоскопа. Этот способ значительно увеличивает процент проведенных операций без осложнений.
После вмешательства нужно сутки соблюдать постельный режим и пару недель ограничить себя в физических нагрузках и активности. Следует уменьшить время нахождения на солнце, противопоказаны горячие ванны. Оториноларинголог посоветует курс дыхательной гимнастики, который непременно поможет пациенту восстановиться и вернуться к нормальному образу жизни.
Последствия неправильного прикуса
Если проблема не была обнаружена в раннем возрасте или ей никто не занимался, то это приводит к серьезным осложнениям. И дело не только в ортодонтии, но и в целом ряде других нарушений, которые потребуют долгого, не всегда безболезненного, и дорогого лечения:
- Искривления зубов, которые с возрастом начнут прогрессировать – чем старше становится человек, тем труднее это исправить.
- Асимметрия лица, появление неровного, съехавшего в сторону подбородка, впалые щеки, визуально тонкие губы, непропорциональный размер лба.
- Дефекты речи – шепелявость, картавость и заикание.
- Проблемы с дыханием, риск искривления носовой перегородки и храпа.
- Стираемость эмали из-за непроизвольного скрежета зубов (бруксизма).
Указанные осложнения – это только малая доля проблем, которые ждут взрослеющий организм из-за смещения челюстей. Гораздо прозаичнее будет появление кариеса, регулярное воспаление десен или травматический стоматит из-за прикусывания языка и щек, в том числе во сне.
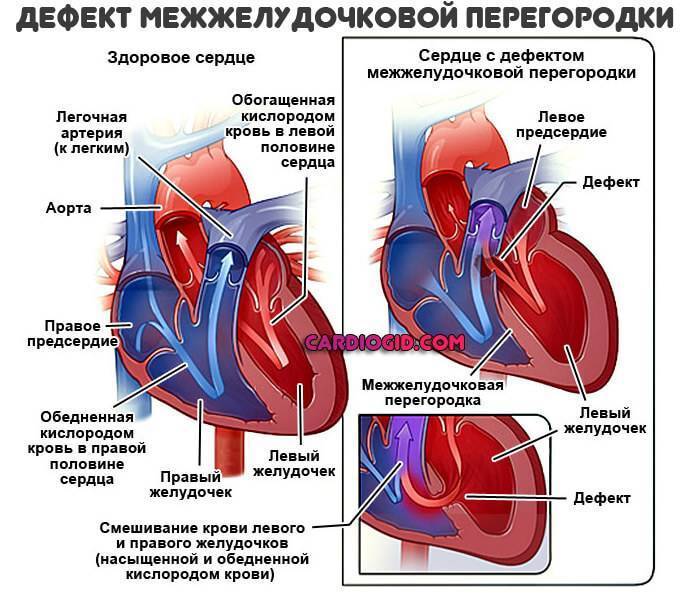
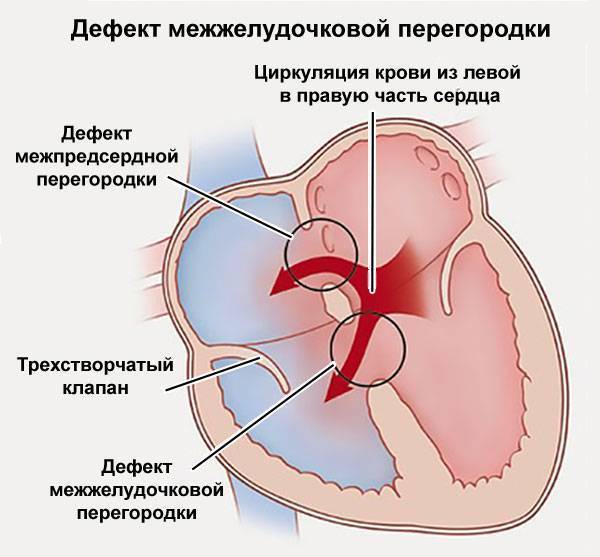
Чем опасна патология?
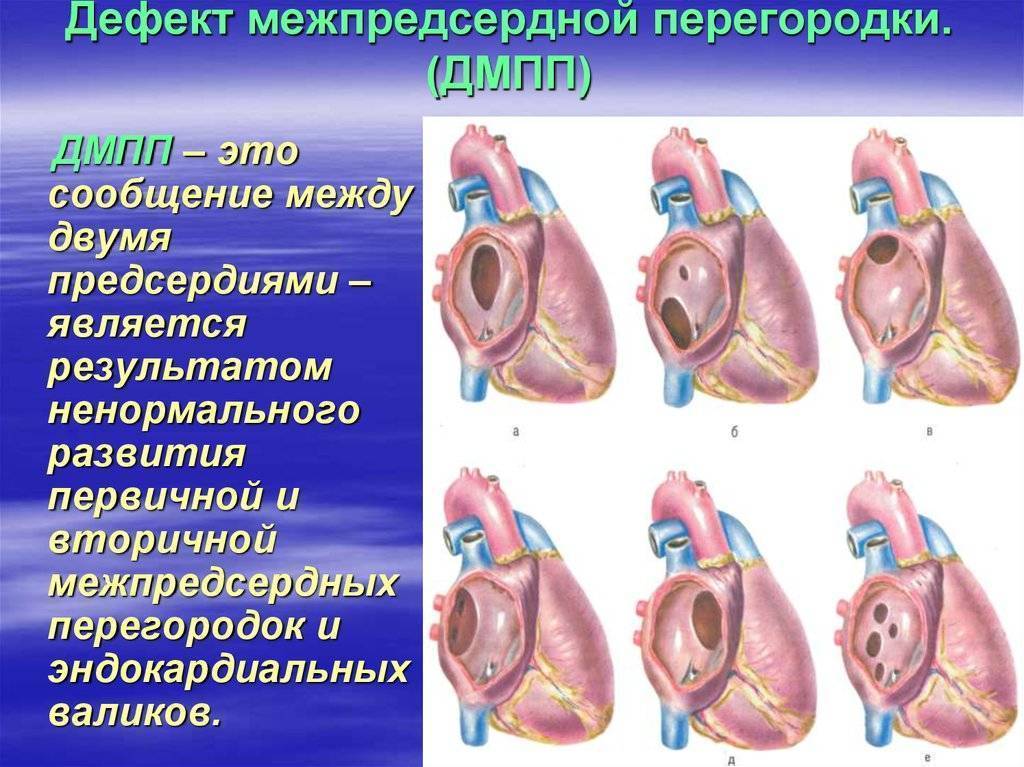
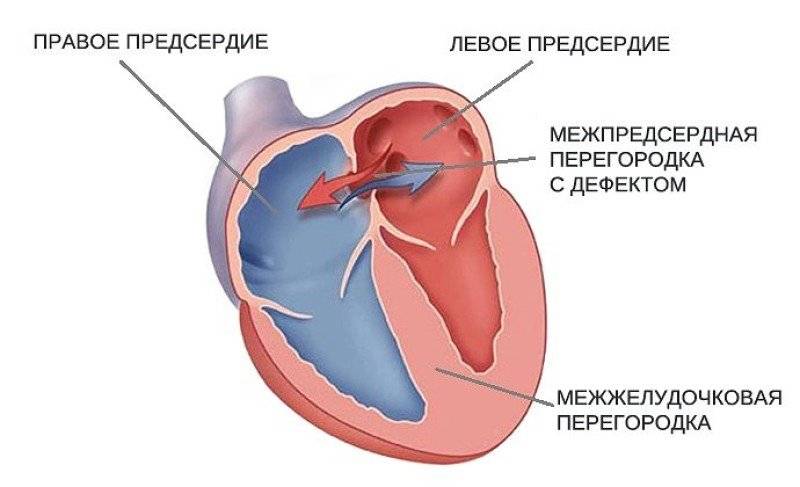
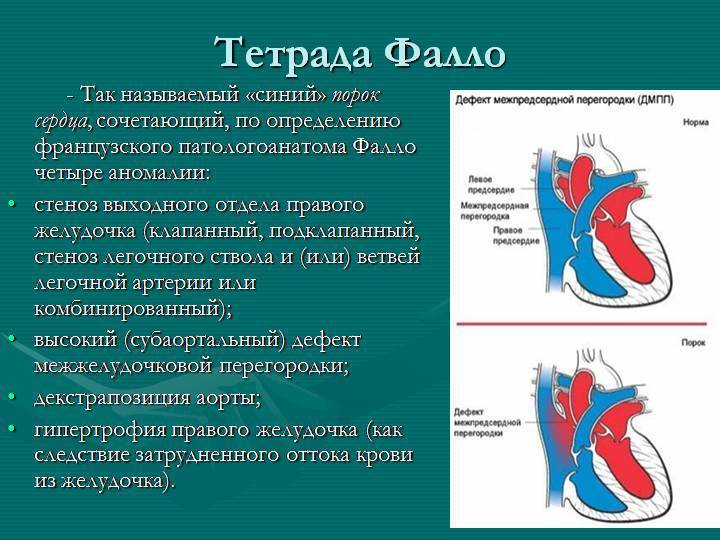
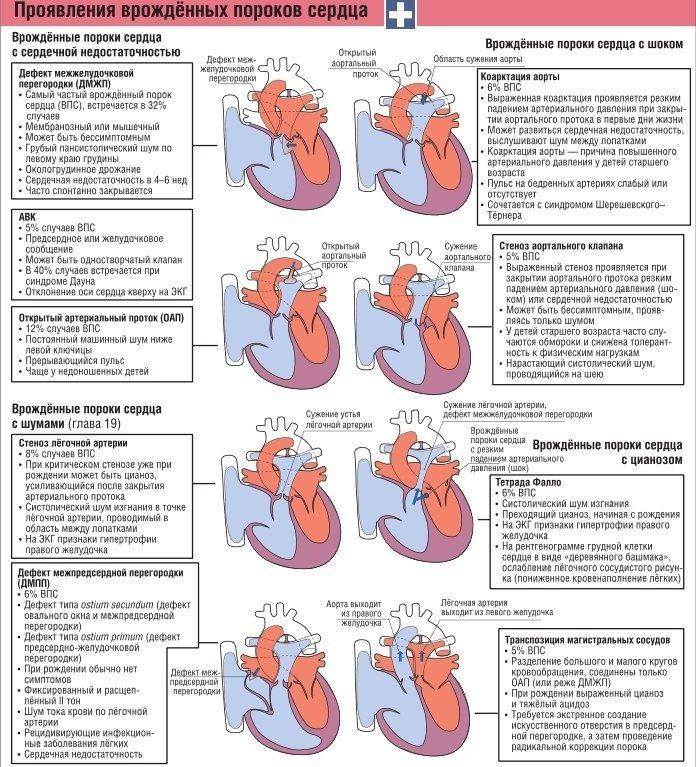
На первый взгляд может показаться, что закрытие дефекта межпредсердной перегородки – это не срочная процедура. На самом деле отделы правой стороны сердца несут повышенную нагрузку, со временем они увеличиваются в размерах. Результат – сердечная недостаточность и аритмия, одышка, постоянная усталость, отеки и дискомфорт в области груди. Они могут привести к развитию хронических заболеваний.
От избыточной нагрузки страдает и легочная артерия, с которой начинается малый круг кровообращения. Это приводит к бронхо-легочным болезням. В особо сложных случаях может развиться склероз сосудов легких – необратимое изменение, которое уже не поддается лечению и является противопоказанием для закрытия дефекта
Поэтому важно вовремя начинать диагностику и лечение, не дожидаясь осложнений со стороны сердца и дыхательной системы
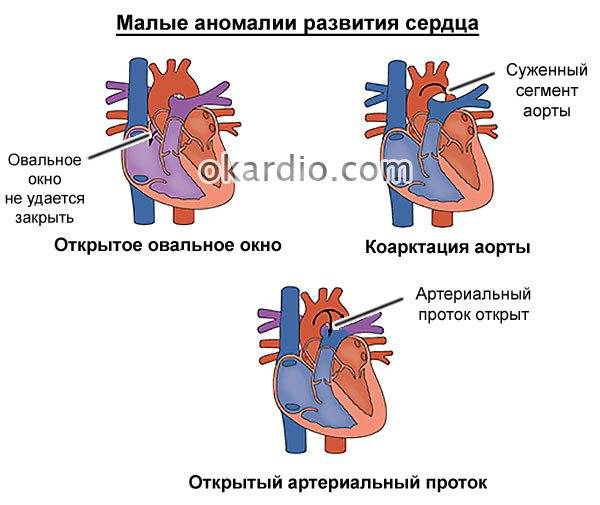
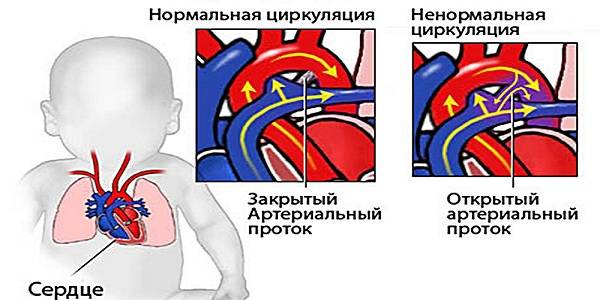
У здоровых людей также существует отверстие в перегородке, которое называется овальным окном – и представляет собой небольшую щель между предсердиями. Она формируется еще в период эмбрионального развития и у некоторых остается во взрослой жизни. Если не наблюдается неприятных симптомов, то окно, сохранившееся во взрослом возрасте, не требует лечения и не считается заболеванием. Но в редких случаях оно может вызывать сосудистые патологии – в таком случае предусмотрено хирургическое лечение.
Эндоваскулярное лечение порока сердца – это наиболее современная операция, которая позволяет закрыть дефект перегородки. Если нет осложнений, то рекомендуется проводить операцию в возрасте до 7 лет. Если дефект выявлен позже, то рекомендуется лечение вне зависимости от возраста. При нарастании симптоматики операцию можно проводить даже совсем маленьким детям.
Показания
- наличие дефекта межпредсердной перегородки;
- симптомы перегрузки сердца,
- увеличение отделов сердца.
Противопоказания
- высокая вероятность тромбоэмболии;
- нарушение свертываемости крови;
- индивидуальные реакции непереносимости антикоагулянтов;
- сочетание ДМПП с другими пороками сердца, требующими более сложного вмешательства;
- наличие отверстий в перегородке больше одного;
- диаметр отверстия слишком большой для заплатки-окклюдера;
- острое инфекционное или воспалительное.
Симптомы
Пневмония у новорожденных протекает очень тяжело. Это связано с ослабленным иммунитетом и его неготовностью справиться с инфекцией.
Первые симптомы воспаления, позволяющие понять, что ребенок болен, неспецифичны:
- отказ от еды;
- срыгивание со рвотой;
- несварение желудка;
- капризность;
- сонливость;
- он много плачет.
Дополнительно заболевание сопровождается симптомами, характерными для пневмонии:
- повышение температуры тела до 40 ° С;
- хрипы в легких;
- нарушение дыхания и ритма дыхания;
- одышка;
- цианоз, усиливающийся в носогубной области при сосании;
- апноэ;
- кашель с мокротой;
- потеря веса;
- голосовая вибрация при плаче.
При особо тяжелом течении пневмонии возникают судороги с обмороком. Врачи также отмечают, что не у всех детей бывает высокая температура. Это потому, что центр терморегуляции в мозгу еще не созрел. У недоношенных детей после кесарева сечения может быть обратная ситуация — низкая температура.
Развитие болезни начинается с изменения поведения, сонливости, затем следует одышка и нарушение дыхания. Далее следует резкое повышение температуры, кашель и апноэ. Врачи рекомендуют обращаться за помощью на стадии сонливости у ребенка. Чем раньше будет начато лечение, тем больше можно будет избежать осложнений.
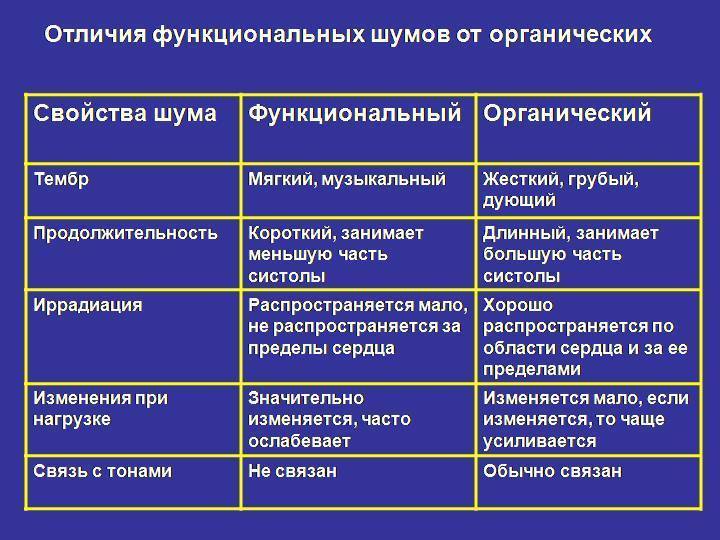
Симптомы
Большинство функциональных шумов определяются только при профилактических осмотрах. Родители не предъявляют никаких жалоб: дети развиваются соответственно возрасту, при объективном осмотре у них не обнаруживают отклонений функций других органов.
Органические врожденные шумы сопровождаются достаточно яркой клинической картиной:
- ребенок с рождения плохо прибавляет в массе,
- отстает в развитии по двигательным функция,
- слабое сосание, сонливость, слабый крик у новорожденного,
- более старшие дети быстро утомляются, страдают отдышкой при незначительных физических нагрузках,
- наблюдается бледность и синюшность кожных покровов.
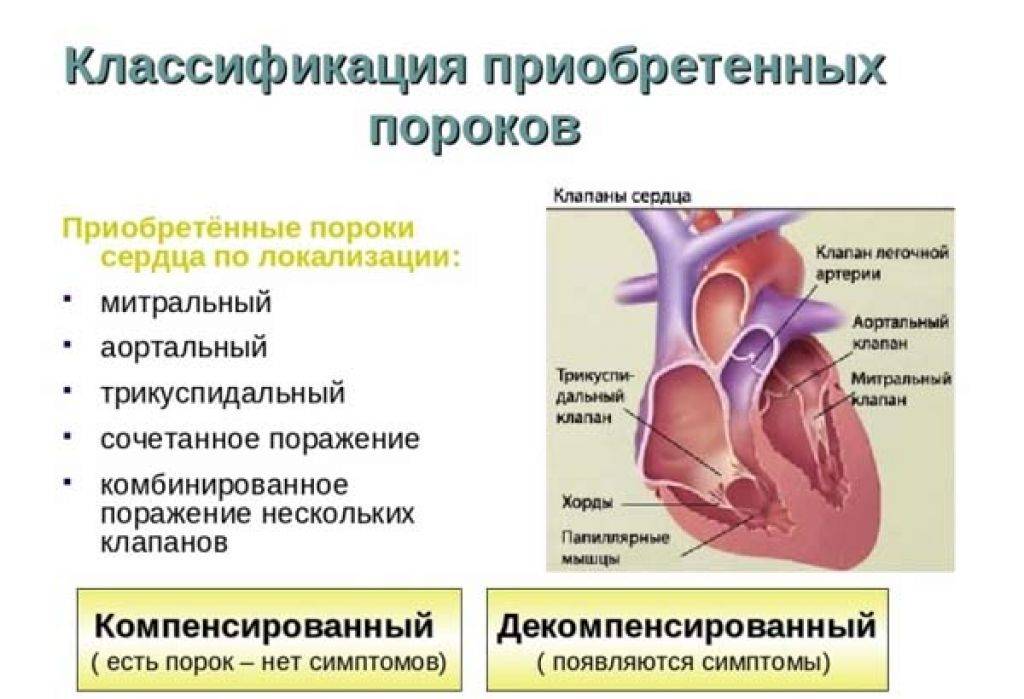
Строение сердечных клапанов может нарушаться после перенесенной ангины и ревматизма. У ребенка при этом обнаруживаются все признаки инфекционного процесса: повышенная температура, интоксикация, тахикардия и боли в области сердца.
Лечение
Коррекция нарушений требуется ребенку с умеренной и выраженной степенью тяжести болезни. При необходимости используется несколько направлений:
- медикаментозная помощь;
- хирургическое лечение;
- народные методы терапии.
Первым этапом считается лекарственная поддержка. В начале коррекции назначается маленькая дозировка. При тяжелой степени заболевания пациент пропускает данный шаг и сразу направляется на операцию.
Медикаментозная помощь
Детям с шумами в сердце важно принимать витамины. Наиболее полезной считается группа В, которая нормализует обменные процессы в сердечной мышце
Для грудного малыша лучшим лечением является материнское молоко. В его составе находятся все необходимые соединения, которые нужны на данном этапе развития.
Для стимуляции сократительной функции назначаются кардиотоники «Допамин» или «Добутамин». При наличии эндокардита обязательно ребенку рекомендованы антибиотики. Чтобы вывести излишнюю жидкость из тканей, дают диуретики. Дополнительно в схему лечения включают:
- Рибоксин С – восстанавливает сердечную мышцу.
- Кокарбоксилаза – нормализует ритм, улучшая переносимость других лекарственных средств.
- Цитохром С – устраняет кислородное голодание миокарда.
- Панангин – восполняет потерю калия.
При неэффективности терапии, пациента направляют на хирургическое лечение.
Хирургическая помощь
При направлении ребенка на операцию исправляют аномалии структуры сердца. Она проводится открытым путем или используется малоинвазивный вариант. После нее функция полностью восстанавливается. В сложных ситуациях ребенку требуется несколько операций для решения проблемы.
Шумы, возникающие в сердце, имеющие доброкачественное происхождение, не опасны для жизни. Органические патологические явления нарушают функцию миокарда, что создает трудности при выполнении сложной работы. Своевременно назначенное лечение устраняет проблему и восстанавливает качество жизни.
Родители должны помнить, что плановые обследования ребенка важны для ранней диагностики заболеваний. После рождения организм адаптируется к изменившимся условиям. По этой причине строгий контроль не дает возможности пропустить патологию, опасную для здоровья малыша.
Причины
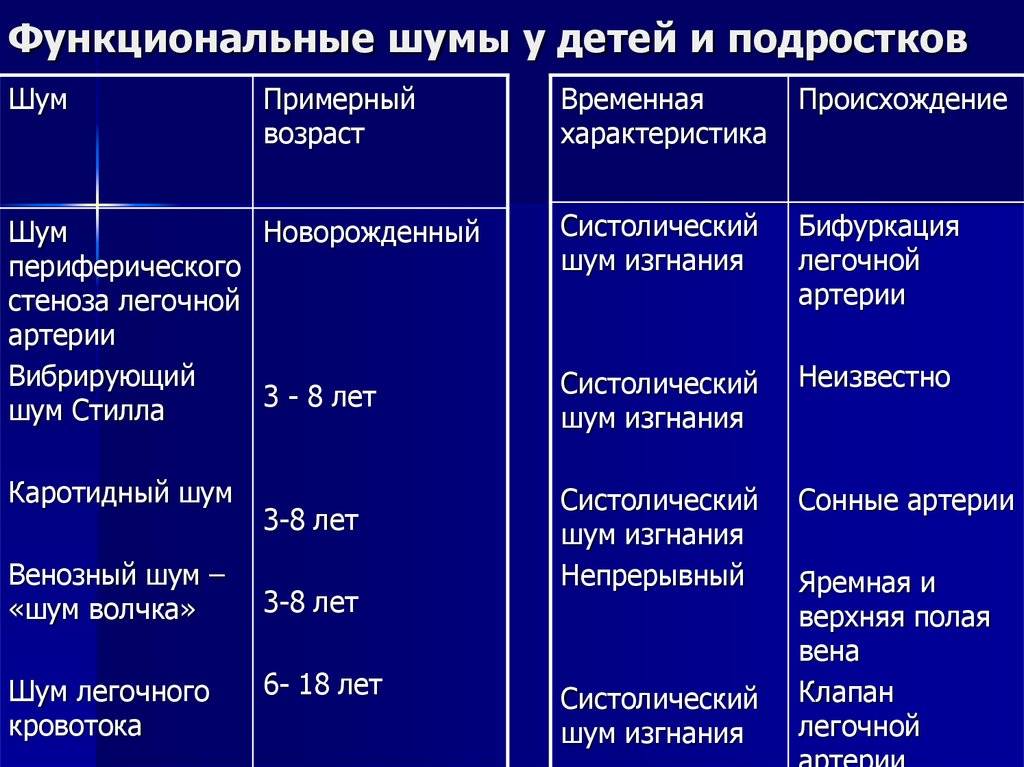
- Небольшие изменения в строении сердечных камер, которые не оказывают влияние на гемодинамику и не проявляются какими-либо клиническими симптомами. Такие шумы называют функциональными. Вот некоторые дефекты, приводящие к возникновению функциональных шумов: неправильно расположенная хорда левого желудочка, не закрытое овальное окно, пролапс митрального клапана, дефекты межпредсердной перегородки и другие. Шумы в сердце могут появляться в периоды быстрого роста ребенка и исчезать через некоторое время.
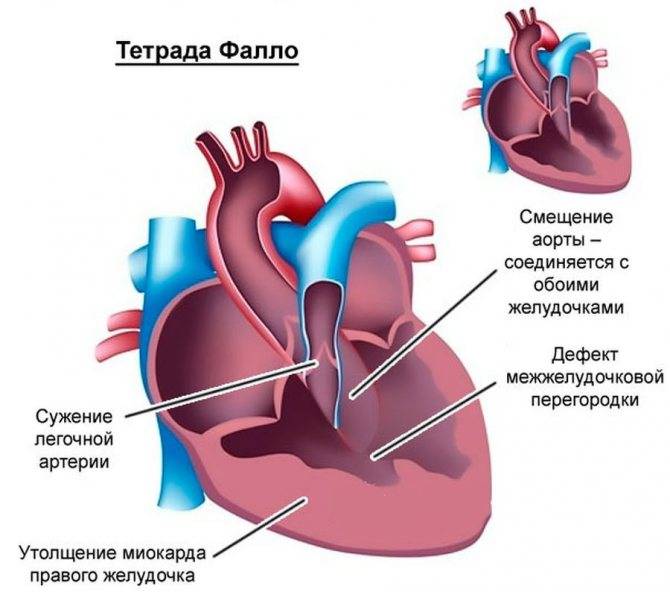
- Врожденные аномалии развития сердца. В результате нарушается движение крови, страдает гемодинамика и появляются многочисленные симптомы, связанные с хронической гипоксией организма. Шумы в сердце при пороках развития называются органическими.
- Приобретенное нарушение в строении сердечных клапанов. Чаще всего возникает в результате стрептококкового поражения как осложнение ангины и ревматизма. Это тоже органические шумы.
Найти ближайшую к вам клинику
Детская поликлиника
400074 г. Волгоград, ул. Козловская, 33
понедельник-пятница с 8.00 до 20.00
суббота с 09.00 до 18.00
воскресенье c 9.00 до 14.00
Клиника на Невской
400087, г. Волгоград, ул. Невская, 13а
понедельник-пятница
с 08.00 до 12.00 медицинские осмотры;
с 12.00 до 18.00 оформление справок;
с 14.00 до 16.00 выдача заключений
суббота – с 09.00 до 14.00
воскресенье-выходной
Клиника на Ангарской
400049 г. Волгоград, ул. Ангарская, 13л
понедельник-пятница с 08.00 до 20.00 )
суббота-воскресенье с 08.00 до 20.00
Клиника на Кубанской
400131 г. Волгоград, ул. Кубанская, 15а
понедельник-пятница с 7.00 до 20.00
суббота с 07.30 до 19.00
воскресенье с 08.00 до 18.00
Виды неправильного прикуса у детей
Современная стоматология выявляет пять разновидностей нарушений зубного ряда:
дистальный прикус – верхняя челюсть отчетливо выступает над нижними резцами более чем на 1.5 мм;
Дистальный прикус
мезиальный прикус – наоборот, выдающаяся вперед нижняя челюсть, характерным симптомом является «щелкающий» звук при жевании;
Мезиальный прикус
перекрестный прикус– вертикальная асимметрия челюстей, когда подбородок неестественно смещается в сторону;
Перекрестный прикус
глубокий прикус – распространенное нарушение не только у детей, но и многих взрослых пациентов, из-за него верхние резцы закрывают нижнюю челюсть наполовину или полностью;
Глубокий прикус
открытый прикус – наиболее сложная патология, которая приводит к неплотному смыканию челюстей и губ.
Открытый прикус
Идеальное положение зубов – это отсутствие смещений, больших щелей, скученности и любых искривлений. Встречается такое крайне редко, и для большинства родителей, рано или поздно встает необходимость исправления прикуса у ребенка.
Доктор Комаровский о шумах в сердце у ребенка
Сыпь на шее у ребенка, на грудной клетке — возможные причины
Врач-педиатр, Евгений Комаровский, говорит: «Если у ребенка шумы в сердце что это не всегда является патологией. Это только симптом, который может значить небольшое нарушение анатомического строения органа из-за возраста новорожденного».
Чаще всего врачи сталкиваются с физиологическими шумами. Это самые безобидные проявления, которые не несут опасности для здоровья и не требуют специального лечения. Такие ситуации пропадают в период окончательного полового созревания. На ЭКГ функциональные шумы не проявляются, их можно увидеть только на УЗИ.
Есть другая разновидность шумов, которые требуют тщательного контроля. Они носят название органические. Именно этот вид требует постоянного контроля, при появлении необходимости – назначения схемы лечения.
Симптомы заболеваний, связанных с шумами в сердце
Доброкачественные шумы, которые носят название функциональных, никак не проявляются и не оказывают негативного влияния на работу остальных органов.
Симптомы будут проявляться только в том случае, если шумы органические. Они свидетельствуют о развитии отклонений и будут сопровождаться дополнительными симптомами:
- затрудненным и очень частым дыханием;
- посинением кончиков пальцев и губ; если речь идет о новорожденном, то синеватый оттенок может быть по всему телу;
- нерегулярным сердцебиением;
- болевыми ощущениями в области грудной клетки;
- отечностью;
- обмороками, головокружением, головными болями.
У ребенка симптомы могут усиливаться после физических нагрузок, при этом наступает быстрая утомляемость. При обнаружении таких признаков необходимо срочно пройти обследование у кардиолога.
Особенности обследования детей при наличии у них сердечных шумов
При выявлении у ребенка функционального шума сердца необходимо:
- тщательно проанализировать анамнез па предмет возможности наличия кардиологического заболевания;
- провести первичное обследование, обязательно включающее электрокардиографию (ЭКГ);
- при подозрении на кардиологическое заболевание осуществить эхокардиографию (УЗИ сердца ребенку с доплерографией)
- направить ребенка на консультацию к детскому кардиологу.
Детей с функциональными шумами сердца целесообразно разделить на три категории:
- здоровые дети с функциональным шумом сердца;
- дети с шумами мышечного происхождения, требующие немедленного или планового углубленного обследования;
- дети с шумами, требующие динамического наблюдения.
Детей с органическими шумами (или при выявлении у ребенка патологических изменений в сердце и крупных сосудах) необходимо направить на консультацию к детскому кардиологу с целью немедленного или планового специализированного обследования и лечения.
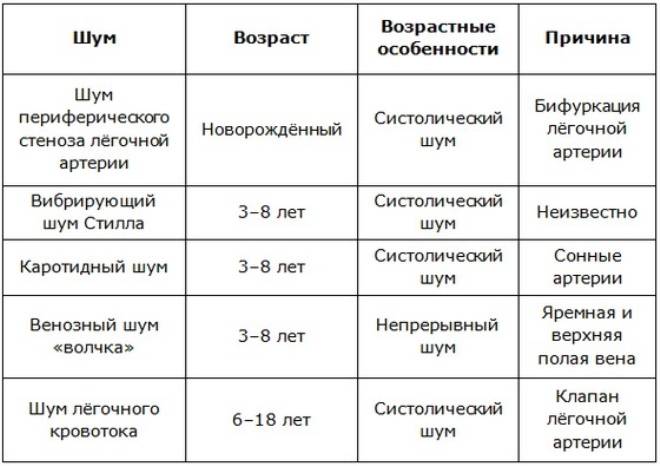
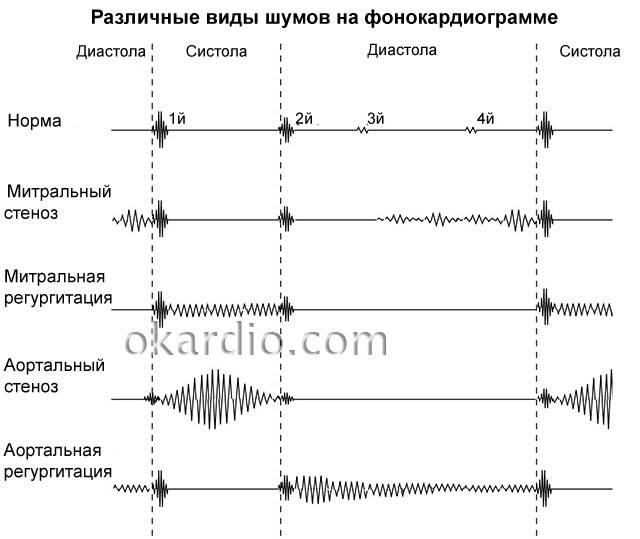
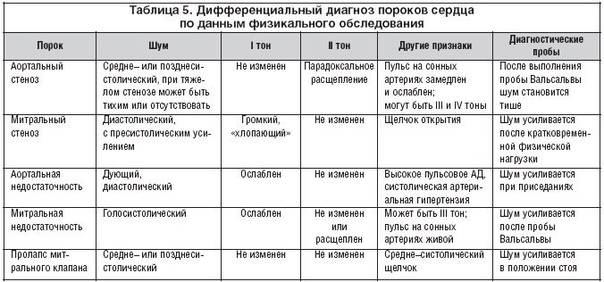
Основные характеристики шумов сердца, выслушиваемые аускальтативно:
Расположение шума: различают систолические, диастолические и систоло-диастолические (продолжительные).
Громкость (интенсивность): оценивают в месте, где она наибольшая. Разработана шкала градаций громкости шумов сердца.
-
I степень: очень слабый шум, который может быть услышан даже в тишине не сразу, а после упорной и тщательной аускультации.
-
II степень: слабый, но легко распознаваемый шум, который выслушивают в обычных условиях.
-
IIIстепень:умеренно выраженный без дрожания грудной клетки.
-
IV степень: ярко выраженный шум с умеренным дрожанием грудной клетки.
-
Vстепень: громкий, выслушиваемый сразу же после прикладывания стетоскопа к коже грудной клетки, с выраженным дрожанием грудной клетки.
- VI степень: исключительно громкий, который выслушивают даже при удалении стетоскопа от кожи грудной клетки, с выраженным дрожанием грудной клетки.
Особую тональность шума сердца и его индивидуальный тембр можно оцепить субъективно (ухом человека).. Характер его описывают следующими терминами: «дующий», «скребущий», «шум хруста снега», «рокочущий », «машинный», «грубый», «мягкий», «нежный», «музыкальный» и т. п.
Длительность и форма (конфигурация).
Длинный шум занимает почти всю систолу или диастолу или обе фазы, а короткий — лишь часть сердечного цикла. Форма определяется изменениями громкости длинного шума на его протяжении. Принято выделять различные варианты.
-
в форме «плато» – при громкости постоянной на всем протяжении.
-
в форме «крещендо-декрещендо» – когда громкость сначала дорастает до максимума (к середине цикла), а затем убывает.
-
в форме «декрещендо» – убывающий, громкость которого уменьшается и постепенно сходит на нет.
- в форме «крещендо» – нарастающий при прогрессирующем увеличении его громкости.
Чем опасны аденоиды?
Разращение аденоидных вегетаций может привести к проблемам со слухом вплоть до его потери. Слуховой аппарат человека имеет несколько отделов. В среднем отделе есть слуховая труба, она же евстахиева, отвечающая за регуляцию давления внешнего (атмосферного) с давлением в носоглотке. Глоточная миндалина, увеличиваясь в размерах, перекрывает устье евстахиевой трубы, воздух не может беспрепятственно циркулировать между носовой полостью и ухом. В итоге барабанная перепонка становится менее подвижной, а это отрицательно сказывается на способности слышать. В тяжелых случаях подобные осложнения не поддаются лечению.
Когда нормальная циркуляция воздуха невозможна, в ухе развивается инфекция и возникают воспаления (отиты).
Постоянное дыхание ртом приводит, как упоминалось ранее, к деформации лицевого скелета, а также снижению насыщаемости мозга кислородом: ребенок быстро утомляется и не выдерживает школьной нагрузки, работоспособность резко снижается.
Постоянное сосредоточение инфекции в носоглоточной миндалине приводит к общей интоксикации организма и распространению вирусов на другие органы. Малыш подвергается частым бронхитам, ларингитам и фарингитам.
К неприятным последствиям также можно отнести проблемы с ЖКТ, недержание мочи по ночам, кашель.
Как их определить?
- Изначально шумы прослушиваются при обычной аускультации сердца с помощью трубки или стетоскопа.
- Чтобы подтвердить или опровергнуть наличие порока и патологии сердца, младенца направляют на УЗИ. Эхокардиография абсолютно безопасна для крохи, при этом данный вид диагностики позволяет специалисту «увидеть» все отделы сердца, оценить скорость кровотока у ребенка и давление на стенки сосудов и клапаны, заметить места «завихрения» потоков крови. УЗИ сердца лучше делать в специализированных кардиологических центрах, где опытные специалисты не «проглядят» наличие порока.
- Еще один способ диагностики, помимо УЗИ, — компьютерная или магнитно-резонансная томография. Подобные методы позволяют не только оценить работу сердца, скорость и давление кровотока у ребенка, но и связать работу сердечной и дыхательной систем для оценки тяжести порока.
- В особо сложных случаях на базе специализированного стационара ребенку могут ввести контраст посредством сердечного катетера, чтобы визуально на КТ или МРТ оценить состояние сердечных полостей и сосудов.
Лечебная тактика гипоксии
При возникновении гипоксии плода в потужном периоде или во время схваток (урежение сердцебиения) принимают решение о скорейшем завершении родов: проведение кесарева сечения или наложение акушерских щипцов (в случае родостимуляции окситоцином введение препарата прекращают). После рождения ребенка приступают к немедленному оказанию медицинской помощи:
- освобождение дыхательных путей от слизи, мекония и вод (отсасывание специальным аспиратором);
- подача смеси кислорода с воздухом или чистого увлажненного кислорода через маску, носовой катетер или аппарата искусственной вентиляции легких (в случае тяжелой гипоксии новорожденного помещают в кувез, интубируют и начинают ИВЛ);
- обогрев ребенка лучистым теплом (на специальном пеленальном столике), а при тяжелой гипоксии помещение малыша в инкубатор;
- введение препаратов, стимулирующих кровообращение и повышающих кровяное давление (камфара, дофамин) и средств, возбуждающих дыхательный центр (этимизол);
- внутривенные инфузии физ. раствора, гидрокарбоната натрия (нейтрализация углекислоты в крови), глюкозы для восстановления сниженного объема сосудистого русла;
- переливание препаратов крови при необходимости (гемолитическая болезнь новорожденного);
- назначение антибиотиков для профилактики легочных инфекций в случае тяжелой гипоксии или внутриутробном инфицировании плода, а также при респираторном дистресс-синдроме при преждевременных родах;
- назначение противосудорожных препаратов (фенобарбитал, феназепам);
- для снижения внутричерепного давления показано введение диакарба, верошпирона (мочегонные с эффектом понижения продукции ликвора).
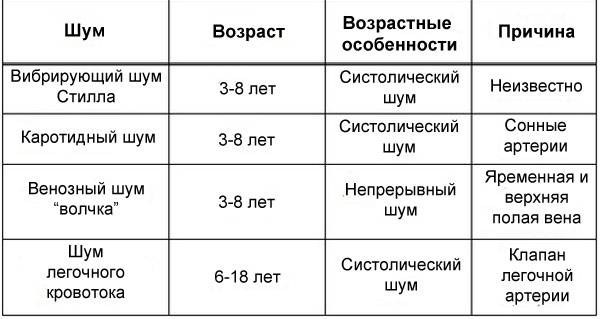
Возрастные шумы в сердце у детей
Шумы в сердце от рождения и до месячного возраста возникают почти у всех малышей
От момента рождения и до месячного возраста неонатолог может обнаружить незначительные шумы. Они наблюдаются у всех ввиду того, что происходит перестройка в работе сердечной системы. Порядка 1,5% новорожденных появляются на свет с врожденными пороками. В таком случае шумы несколько иные
Важно, как можно раньше идентифицировать вид сердечной патологии
В возрасте от одного месяца до года обычно не должно быть никаких шумов в сердце. Если же за этот период на одном из плановых осмотров участковый педиатр все же определил их наличие – вполне вероятен врожденный порок сердца.
Часто бывает такое, что впервые шумы прослушиваются только по истечении годовалого возраста ребенка. В этом случае не стоит нервничать и переживать, т.к. именно в этом возрасте появляются функциональные шумы в сердце, не свидетельствующие ни о какой патологии.
К возрасту от двух до трех лет на учете у детского кардиолога по поводу шумов в сердце уже состоит порядка 30 % детей. Причина их постановки на диспансерное наблюдение зачастую не свидетельствует о пороках развития. Нередко патология в этом возрасте исчезает, а ошибочная постановка на учет объясняется наличием функциональных шумов в момент предыдущих осмотров. Они могли быть вызваны повышенной температурой или предварительной физической нагрузкой ребенка.
В дошкольном возрасте (примерно до 7 лет) при прослушивании сердца бывают доброкачественные шумы. Зачастую они вызваны повышенной тревожностью, усиленными физическими нагрузками, лихорадкой или гипотиреозом. При устранении этих факторов сердечная деятельность возвращается в физиологически нормальное состояние.
При начале полового созревания (12 и более лет) могут снова прослушиваться функциональные шумы, которые связаны с несоответствием длины и ширины сосудов. Они с течением времени при полном формировании сердечно-сосудистой системы полностью исчезают.