Клиническая картина
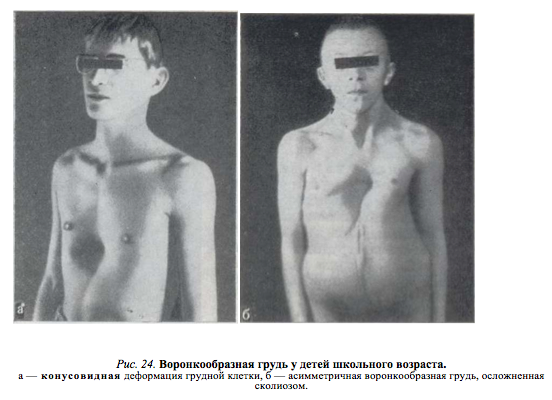
У детей с воронкообразной деформацией грудная клетка изменяет свою конфигурацию, объем и обычные размеры. Характерной особенностью является вдавление грудины и ребер в сагиттальной плоскости, что значительно уменьшает грудино-позвоночное расстояние, уплощает грудную клетку. Ребра заметно деформированы и имеют косое направление, вследствие чего изменяется положение мышц передней грудной стенки. По характеру воронкообразной деформации мы различаем симметричные и асимметричные формы с различной степенью вдавления. Асимметричные пороки встречаются более редко, и как показывают данные операций, они связаны с S-образным искривлением деформированной части грудины или с торсией этого участка. Вдавления могут быть плоскими (грудина и ребра западают равномерно почти па всем протяжении), щелевидными (узкое, глубокое вдавление, расположенное в сагиттальном направлении) и конусовидными (равномерное овальное или округлое западение грудины и прилегающих ребер). Воронкообразная деформация грудной клетки сопровождается рядом вторичных изменений осанки и функции внутренних органов.
Длительное наблюдение за течением заболевания у 290 детей различного возраста (от месяца до 14 лет) позволяет отметить некоторые особенности клинической картины, характерные для различных возрастных групп.
Воронкообразная деформация 2 степени, симметричной формы
Вопрос: У меня воронкообразная деформация 2 степени. Мне 37лет, можно ли в таком возрасте делать операцию? Каковы результаты лечения? Сколько времени занимает подготовка к операции, сама операция, реабилитационный период до полной так сказать дееспособности? Сколько стоит операция? Какие ограничения в обычной жизни в период реабилитации? На сколько опасна операция для внутренних органов и для организма в целом? Я на электронный адрес отправила Вам свои снимки. Спасибо.
Отвечает Королев П.А.: Здравствуйте. Судя по фотографиям у вас воронкообразная деформация грудной клетки 2 степени, симметричной формы. Операцию в вашем возрасте выполнить возможно с хорошим косметическим результатом. Послеоперационный период у взрослых протекает сложнее по сравнению с детьми и подростками, что обусловлено ригидностью грудной клетки и большим болевым синдромом. Продолжительность реабилитации около 1 – 2 –х месяцев. Необходимые обследования мы можем провести в нашей клинике в течение суток. Продолжительность госпитализации после операции около 10 суток.
Воронкообразная деформация 1 степени, косметический дефект
Вопрос: Здравствуйте, мне 22 года. У меня воронкообразная деформация. Сама вмятина меня не беспокоит, я боюсь, вдруг из-за нее будут проблемы со здоровьем? Как мне исправить такой дефект? Необходимо ли делать операцию?
Отвечает Королев П.А.: У Вас воронкообразная деформация грудной клетки 1 степени (судя по присланным фото), представляющая собой косметический дефект. Выполнять большую реконструктивную операцию с установкой пластины в вашем случае не целесообразно. Более разумным представляется вариант операции маскировки воронкообразной деформации грудной клетки эндопротезом изготовленным индивидуально из силикона, экофлона или вспененного полиэтилена. После этой операции грудная клетка приобретает правильную конфигурацию. Через 2 дня после операции уже можно выписаться домой, а через неделю приступить к обычному образу жизни.
Как далеко придется ехать?
Данный вопрос не касается хирурга, но обычно волнует пациентов. Поэтому сразу стоит сказать, что приоритетным в данном случае является именно выбор конкретного врача. Даже если придется ехать в клинику далеко от дома, операцию вы делаете один раз и выбор хирурга имеет первостепенное значение. Когда-нибудь лет через 20 операция по Нассу станет распространенной и вы сможете найти подходящую клинику недалеко от дома. Но пока настоящих специалистов в данной области единицы, а большинство хирургов делают лишь несколько операций в год и поэтому не обладают достаточным опытом. Мы проводим операции в Москве.
Сколько пластин вы устанавливали большинству своих пациентов?
Изначально метод Насса был разработан для одной пластины. Но все чаще мне приходится использовать 2 и иногда даже 3 пластины. Причина в следующем: у пациентов с вогнутой грудиной создает давление, направленное вниз. Чем глубже вмятина или старше пациент, тем больше она вдавливается внутрь. При использовании единственной пластины для коррекции создается очень сконцентрированное локализованное давление в одном месте, а также есть тенденция к перевороту пластины из-за того, что она находится под сильным натяжением. Поэтому при использовании нескольких пластин ощущения пациента менее болезненны и меньше шансов переворота пластины. Также есть свидетельства, что установка нескольких пластин дает более удачный косметический эффект. Хотя для молодых пациентов с небольшими деформациями одной пластины может быть вполне достаточно.
Как можно диагностировать
Врожденная деформация грудной клетки у детей раннего возраста может визуально не определяться. Для постановки точного диагноза требуются лучевые исследования:
- рентгенография;
- компьютерная томография;
- магнитно-резонансная томография.
Рис. 2 Компьютерная томография.
Если недуг сопровождается нарушениями функции сердца, то специалист-кардиолог назначает дополнительные исследования:
- электрокардиографию;
- УЗИ или МРТ.
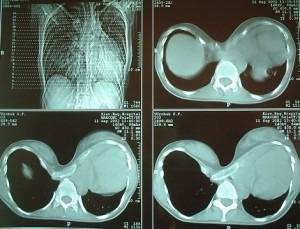
При патологии дыхательной системы деток консультирует пульмонолог, назначающий обследование функции внешнего дыхания – спирометрию. Степень выраженности анормальности определяют с помощью метода Галлера – на снимке КТ замеряют фронтальный диаметр и этот показатель делят на сагиттальный. В норме индекс составляет ~ 2,5. Если индекс составляет 3,25 и больше, то болезнь требует хирургической коррекции.
2.Причины воронкообразной груди
Наиболее чётко прослеживается связь развития воронкообразной груди с наследственным фактором. Большинство пациентов, имеющих врождённое нарушение костно-хрящевых тканей груди, обнаруживают в семейном анамнезе родственников с аналогичной патологией той или иной степени.
Более детальное изучение механизмов формирования воронкообразной грудной клетки позволяет выделить четыре основных этиопатогенетических концепции в классификации этого заболевания:
- воронкообразная грудь формируется из-за отставания в развитии грудины и хрящевых отделов рёбер от темпов роста других элементов скелета;
- развитие патологии обусловлено врождёнными аномалиями диафрагмы – воронкообразность грудины выступает как компенсаторный механизм подобных нарушений;
- формирование патологической формы грудной клетки происходит в эмбриональном периоде по причине дисплазии соединительной ткани и сопровождается аномалиями развития органов дыхания, неправильным расположением сердца и иными изменениями;
- эклектическая теория, связывающая воронкообразную деформацию с положением плода в период внутриутробного развития, особенно при маловодной беременности, либо с инфекциями матери в период вынашивания ребёнка.
Существенную роль наследственного фактора подтверждают не только наличие данной патологии у нескольких родственников в одной семье, но и сочетание сопутствующих достоверных диспластических признаков у больных: арахнодактилию, гиперэластичность кожи, пупочную грыжу, слабость сфинктеров, дисплазию ушных раковин, пролапс митрального клапана.
Клиническая картина воронкообразной грудной клетки в школьном возрасте
3
Бронхоспирометрические исследования больных 17—28 лет, проведенные Hansen, Jacoby (1956), показали значительное увеличение после операции ЖЕЛ, максимальной вентиляции (предел дыхания) и потребления О2.
Нарушение функции внешнего дыхания приводит к изменениям окислительно-восстановительных процессов в организме ребенка: дискорреляции углеводного, белкового, водно-солевого обменов, нарушению кислотно-щелочного равновесия крови (И. А. Богданович, II. И. Кондрашип, 1969).
Смещение сердца влево зависит от выраженности и характера воронкообразного вдавления. При тяжелых деформациях левая граница сердца может заходить за переднюю подмышечную линию. Сердечный толчок разлитой и хорошо виден на боковой стенке вдавления. Почти у 2/з больных, оперированных в клинике в этом возрасте, выслушивается акцент II тона на a. pulmonalis. У некоторых детей определяется систолический шум.
У детей старшего возраста и особенно у юношей могут наблюдаться приступы пароксизмальной тахикардии (Dorner, 1950). Артериальное давление обычно не изменено. У некоторых больных мы наблюдали разницу (±10—15 мм рт. ст.) в давлении на правой и левой руке. Венозное давление, по данным Н. И. Кондрашина и Л. Д. Суханова, у детей старшего возраста с резкими деформациями грудной клетки обычно повышено.
Проводимые электрокардиографические исследования позволяют в значительной степени судить о влиянии воронкообразного вдавления на сердце. Следует отметить, что у детей школьного возраста не всегда можно выявить зависимость между тяжестью деформации и данными ЭКГ. Функциональные нарушения зависят не только от механических факторов сдавления, но и от изменения функции внешнего дыхания и обменных процессов. Чем старше возраст больного, тем более отчетливо проявляются эти изменения. Проведенные в клинике электрокардиографические исследования выявили у большей половины детей нарушения со стороны сердца. На полученных ЭКГ электрическая ось сердца была чаще смещена влево. У многих больных отмечалось снижение вольтажа зубцов, отрицательный зубец Т и V3 и выраженные в различной степени мышечные изменения. Отмеченные в клинике изменения ЭКГ у детей с воронкообразной грудью совпадают с данными литературы. II. И. Кондрашин также указывает на частые (83,9%) отклонения оси сердца, нарушения сократительной способности миокарда, синусоидую тахикардию и аритмию.
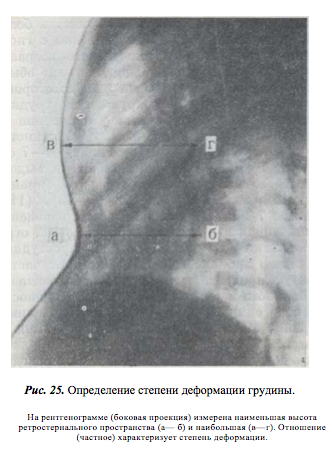
Степень деформации определяют отношением наименьшей высоты ретростернального пространства (видимое на боковых рентгенограммах расстояние между задней поверхностью грудины и передней поверхностью позвонков) к наибольшей высоте грудной клетки (измеряемой на снимках в передне-задней проекции; рис. 25). Для лучшего контрастирования вдавления на кожу ребенка по средней линии грудины мы наносим тонкую полоску цинковых белил от начала искривления до вершины мечевидного отростка. Полученное при делении частное больше 0,8 характеризует деформацию I степени, II степень — от 0,7 до 0,5 и III степень — менее 0,5.
Преимущества операции по Нассу:
- А. Данная операция не подразумевает удаление части ребер или хрящей. Все кости и хрящи остаются нетронутыми. Во время операции по Равичу, напротив, происходит удаление частей грудной клетки. В дальнейшем это может вызвать неестественную жесткость, асимметрию грудной клетки. В некоторых случаях кости не срастаются должным образом и могут образовываться так называемые «плавающие» ребра. Исправление таких последствий могут проводить только узкоспециализированные хирурги.
- Б. После операции по Равичу остается большой рубец на грудине. А по методу Насса требуются только 2 маленьких разреза по бокам.
- В. Операцию по Равичу противопоказано делать пациентам, рост которых еще не закончился. Удаление сегментов ребер или хрящей может привести к недоразвитию грудной клетки, и в будущем потребуется новая операция.
4.Лечение деформации грудной клетки «куриная грудь»
Тактика ведения и целесообразность лечения пациентов с килевидной формой груди определяется, исходя из объективных диагностических показателей с учётом субъективных жалоб пациента. При прогрессирующей динамике сердечнососудистых и дыхательных нарушений показана торакопластика – операция по исправлению костно-хрящевого скелета грудной клетки.
Коррекция формы груди наиболее эффективна до 14-17летнего возраста, поскольку позднее хрящевой остов рёбер, грудины и позвоночника костенеет.
Иногда единственной жалобой больного является неправильный внешний вид груди. К сожалению, никакими физическими упражнениями и физиопроцедурами килевидную грудь исправить невозможно. При существенном психологическом дискомфорте от косметического дефекта «куриная грудь» также исправляется хирургически. Операция обычно включает иссечение выступающих частей грудины и рёбер, а также может сочетаться с установкой имплантата. После такого лечения некоторое время требуется ношение корсета или поддерживающих ортезов.
Профилактика
Чтобы предупредить прогрессирование и рецидив патологии необходимо придерживаться простых методов профилактики. Если у малыша вовремя обнаружена деформация грудной клетки, как исправить ее проконсультирует ортопед или мануальный терапевт Клиники Мануальной Медицины «Galia Ignatieva M.D».
Специальных методов профилактики не существует. Предупредить врожденную патологию поможет регулярное наблюдение состояния беременной и раннее выявление нарушений развития костной системы плода.
У малышей необходимо проводить профилактику:
- рахита;
- сколиоза;
- дегенеративных заболеваний позвоночника.
Также нужно:
- принимать витаминно-минеральные комплексы с витамином D и кальцием;
- правильно питаться;
- избегать чрезмерных физических нагрузок;
- выполнять дыхательные упражнения;
- исключить гиподинамию, делать гимнастику, гулять, заниматься плаваньем.
Основной метод профилактики рецидива после консервативного и оперативного лечения – создание крепкого мышечного корсета.
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Этиология и патогенез вогнутой грудной клетки. Почему возникает воронкообразная деформация грудной клетки?
Самой распространенной деформацией грудной клетки является воронкообразная деформация (ВГДК, Pectus Excavatum, «грудь сапожника», чашковидная грудь, грудь сапожника). Она относится к так называемым врожденным порокам развития грудной клетки, которые обнаруживаются у 1 новорожденного на 1000 (по некоторым другим статистическим данным – у 3 человек на 1000). 91% всех пороков развития грудной клетки приходится на воронкообразные деформации той или иной степени тяжести.
ВГДК существует в трех формах:
- симметричная ВГДК
- ассиметричная ВГДК,
- плоская ВГДК.
Более подробные классификации предложены разными авторами и имеют большое значение при выборе метода лечения и прогнозировании результата операции. Наиболее распространённые классификации степени деформации воронкообразной груди представили доктор Парк (Hyung Joo Park, Южная Корея) и доктор Зенг (Zeng Q, Китай).
Наследственно приобретенная патология прогрессирует вследствие ускоренного, опережающего роста реберных хрящей. А это, в свою очередь приводит к неправильному развитию грудной клетки – ее западению в 80% случаев развития заболевания. Иногда при рождении дефект (ямочка) практически не заметен, но начинает стремительно прогрессировать в период активного роста пациента. В связи с этим крайне важна своевременная диагностика ВГДК и наблюдение у педиатора, ортопеда, торакального хирурга.
Разделы медицины
- Лечение в Израиле
- Лечение рака в Израиле
- Андрология
- Урология
- Проктология
- Флебология
- Кардиология
- Пластическая хирургия
- Маммология
- Гинекология
- ЛОР заболевания
- Офтальмология
- Нейрохирургия
- Ортопедия
- Стоматология
- Кардиохирургия
- Вертебрология
- Онкология
- Бариатрическая хирургия
- Лечение избыточного веса
- Хирургия ожирения в Израиле
- Бариатрическая хирургия в Эстонии
- Торакальная хирургия
- Восстановительная медицина
- Медицинский check up
- Лечение в Германии
- Кардиология в Германии
- Нейрохирургия в Германии
- Онкоцентр София в Москве
- Протонная терапия
- Хирургия роботом Да Винчи
- Санавиация
- Лечение в Турции
- Лечение в Индии
- Европейская онкоклиника в Москве
- Клиника неврологии и онкологии в Москве
- Лечение в Финляндии
- Лечение в Швейцарии
- Хирургия в Германии – Больница Саксенхаузен
Показания к хирургической коррекции воронкообразной грудной клетки
Хирургическую коррекцию рекомендуется проводить по функциональным, косметическим и ортопедическим показаниям.
К функциональным показаниям относят нарушения, затрудняющие нормальную работу организма. ВГДК приводит к снижению объема грудной клетки, которое в свою очередь сказывается на основных функциях внутренних органов.
С точки зрения влияния на сердце воронкообразной деформации грудной клетки можно отметить его «раздражение», возможное сдавление и даже смещение относительно нормального положения. Сердцебиение учащается и сильно ощущается, особенно при нагрузках. Появляется одышка, боли в сердце.
Деформация влияет и на легкие пациента – снижается их жизненная емкость, нарушается механика дыхания. После проведения хирургической коррекции система транспорта кислорода в организме больного полностью восстанавливается. Также к функциональным показаниям к коррекции впалой грудной клетки можно отнести обще снижение выносливости и частые простудные заболевания.
Степень выраженности деформации определяется несколькими способами. Например, можно заполнить область деформации какой-либо жидкостью, тем самым измерив объем. Этот метод нагляден, но не стандартизирован. Для того, чтобы определить, нужна пациенту операция или нет, применяется индекс Галлера (ИГ). Для этого пациенту делают компьютерную томографию грудной клетки (РКТ, МСКТ) и вычисляют соотношение длины грудной клетки по средней линии (а) и расстояние от средней линии до самого глубокого места деформации (b). Если a/b составляет более 3,25 – пациенту необходима операция.
К косметическим показаниям относят, прежде всего, недовольство пациента (или его родителей) эстетическим состоянием грудной клетки. Часто воронкообразная деформация грудной клетки сопровождается психологическими нарушениями, наличием глубоких комплексов и внутренней неуверенности. Особенно это актуально для подростков, болезненно реагирующих на мнения окружающих. Однако, перед проведением операции лишь по косметическим показаниям необходимо более тщательное обследование пациента с целью выявления и сопоставления всех возможных рисков и результатов.
Ортопедические показания к операции являются наиболее спорным показанием. Они связаны с влиянием вогнутой груди на позвоночник. Исследования доказали наличие тех или иных нарушений в позвоночнике у пациентов с ВГДК, однако они связаны больше с мышечным напряжением, нежели с изменениями в позвоночнике. Тем не менее, успешно проведенные хирургические коррекции благоприятно сказываются на осанке пациента.
Что касается возраста проведения операции – оптимальным считается период перед пубертатом (от 12 до 15 лет), как только деформация начала себя активно проявлять. Выбор именно этого возраста связан с относительной мягкостью и эластичностью грудной клетки в этот период – поэтому и сама операция и послеоперационный период проходят гораздо легче. Кроме того, при вовремя проведенной коррекции можно избежать тяжелых психологические последствий и развития ощущения собственной неполноценности у пациентов с ВДГК. Если же по каким-либо причинам провести операцию вовремя не удалось – сегодняшние технологии позволяют провести операцию в любом возрасте.
Спешка в проведении операции может стать причиной различных осложнений, а также повторного возникновения впалой груди. Если операция проводится в раннем детском возрасте – риск рецидива остается довольно высоким. Кроме того, в раннем возрасте ребенка деформация редко бывает настолько выраженной, чтобы сформировать у ребенка комплексы и психологические нарушения. Поэтому спешить с проведением оперативной коррекции ВГДК не стоит.