Зачем знать о рисках наследственных заболеваний
Человеческий организм состоит из триллионов клеток. Каждая играет определенную роль: отвечает за производство ферментов для расщепления пищи, транспортировку кислорода в крови или выполняет другие необходимые для жизни функции.
Большинство клеток человека содержит 23 хромосомы от матери и 23 — от отца. Всего 46 хромосом
Гены — участки ДНК, которые содержатся в хромосомах и передаются по наследству. У человека по разным оценкам 20–25 тысяч генов. Они изменяются при передаче потомству — во время деления клетки получают по одной хромосоме от каждой пары.
Изменения в генах, которые приводят к нарушению работы важных белков и развитию заболеваний, называются патогенными вариантами генов. В зависимости от степени изменений в генах заболевания делят на следующие категории:
| Категория | Причина развития | Примеры заболеваний |
|---|---|---|
| Хромосомные заболевания | Вся хромосома или ее большие сегменты отсутствуют, дублируются или изменены. | Синдром Дауна, трисомия 13, трисомия 18, синдром Клайнфельтера и синдром Тернера |
| Моногенные заболевания | В гене происходит изменение, из-за которого он перестает работать | Муковисцидоз, серповидноклеточная анемия, синдром ломкой Х-хромосомы, мышечная дистрофия или болезнь Хантингтона |
| Многофакторные расстройства | Мутации нескольких генов. Часто в сочетании с факторами окружающей среды | Диабет, болезнь Альцгеймера, Паркинсона, ожирение |
| Митохондриальные нарушения | Редкие нарушения, вызванные вариантами гена в митохондриальной ДНК. Эти нарушения могут поражать любую часть тела, в том числе мозг и мышцы. | Болезнь Альцгеймера, мышечная дистрофия, болезнь Лу Герига, диабет и рак |
Наличие патогенного варианта гена только у матери или отца, не означает, что у ребенка обязательно проявится заболевание. Человек может быть здоровым носителем. Но если у обоих родителей одинаковый патогенный вариант гена, то риск рождения ребенка с заболеванием значительно повышается.
Одно из самых распространенных наследственных заболеваний в европейской популяции — муковисцидоз, при котором в легких и других органах скапливается слизь. Она блокирует легкие, поджелудочную железу и другие органы. По статистике в Европе один из 2 000–3 000 новорожденных появляется на свет с муковисцидозом. Только половина пациентов с этим диагнозом доживает до 18 лет, и только 5% — до 40 лет.
Наследственные заболевания часто не совместимы с жизнью, поэтому распространено мнение о том, что они не так часто встречаются. Но по статистике 1 из 50 людей рождается с моногенным заболеванием, в то время как у 1 из 263 есть хромосомные нарушения.
В мире живет более 70 000 людей с муковисцидозом.
При наличии у обоих родителей варианта гена, связанного с муковисцидозом, риск рождения ребенка с этим заболеванием — 25%. Если узнать об этом заранее с помощью генетического теста, можно вовремя принять необходимые меры, например, воспользоваться вспомогательными репродуктивными технологиями.
Показания к проведению исследования
Показаниями для проведения можно рассматривать несколько клинических ситуаций.
1. По полученным клиническим и лабораторным данным мы можем предположить наличие определенной моногенной генетической эпилепсии у ребенка.
2. В случае, когда необходимо исключать сразу несколько генетических обусловленных заболеваний со схожим фенотипом (например, эпилептические энцефалопатии).
3. В случае, когда данная болезнь наблюдается в сочетании с врожденными пороками, малыми аномалиями, задержкой психического развития или расстройствами аутистического спектра.
На сегодняшний день выделяют 6 основных групп моногенных заболеваний, сопровождающихся судорогами и задержкой развития:
- идиопатические генерализованные эпилепсии (ранние энцефалопатии, прогрессирующие миоклонус эпилепсии, юношеская миоклоническая эпилепсия и др.);
- наследственные синдромы, сопровождающиеся судорогами (синдром Айкарди-Гутьерес, синдром Корнелии де Ланге, синдром Ангельмана и др.);
- болезни нарушения обмена веществ (ацидурии, болезни гликозилирования, пероксисомные болезни и др.);
- пороки развития головного мозга (фокальные корковые дисплазии, голопрозэнцефалия, лиссэнцефалия и др.);
- нейродегенеративные заболевания (нейрональный цероидный липофусциноз, лейкодистрофии, лейкоэнцефалопатии с исчезновением белого вещества и др.);
- митохондриальные эпилепсии.
Аудиологический скрининг новорожденных
На 3-4 сутки (2–6 неделя у недоношенных) жизни младенца необходимо провести проверку слуха, который крепко связан с речевой функцией. Аудиоскрининг осуществляется при помощи электроакустического зонда: тонкой трубки, присоединенной к компьютеру, и имеющей сверхчувствительный микрофон на конце. Сам метод обследования простой:
- Малыш находится в полной тишине, по возможности – спит. Сосание пустышки в этот момент недопустимо.
- Врач вводит зонд в наружный слуховой проход новорожденного: это не больно и длится всего 1,5 минуты.
- Через микрофон в ухо проходят звуки разной частоты и прибор фиксирует «ответ»: колебания волосковых клеток в улитке.
По результатам аудиоскрининга врач определяет наличие повышенного риска тугоухости и глухоты, но у большинства детей все нарушения проявляются только на 2-м году жизни, поэтому процедура считается не самой эффективной. При выявлении проблем в зависимости от степени их тяжести возможен своевременный подбор слухового аппарата или назначение кохлеарной имплантации, что предотвратит отклонения речевой функции. Следующий этап аудиоскрининга назначается новорожденным, входящим в группы риска – у них:
- недостаточная масса тела;
- недоношенность;
- возможна наследственная тугоухость;
- наблюдалась асфиксия (кислородное голодание) во время появления на свет;
- мать испытывала тяжелый токсикоз или гестоз;
- мать переболела вирусными или инфекционными заболеваниями;
- мать во время беременности принимала токсичные для плода антибиотики.
Какие бы результаты ни были получены на 1-м этапе скрининга, новорожденным, входящим в данные группы риска, следует до достижения 3-месячного возраста пройти обследование у сурдолога (узкий специалист по слуху). Аналогичная рекомендация для детей, имеющих неудовлетворительный результат аудиоскрининга, но раньше – когда малышу исполнится месяц. После будет назначен 2-й этап проверки – когда грудничок достигнет годовалого возраста. Если подтвердится наличие проблем со слухом, родителей с ребенком направят в реабилитационный центр.
Какие заболевания выявляет скрининговый тест
Скрининговому тесту (и вообще идее скрининга, то есть массовой однотипной проверки новорожденных) недавно исполнилось 50 лет, хотя и раньше были попытки проверять малышей на ту или иную патологию. Сейчас новорожденных проверяют в 52 странах мира.
Число патологий, которые диагностируют, разное в разных странах. Например, в Германии ищут признаки 14 врожденных заболеваний, в США – 40. В России (а вернее – в Советском Союзе) анализ на фенилкетонурию новорожденным стали делать в 1985 году, в 1993 году к нему добавился анализ на гипотиреоз.
Это, что называется, федеральный минимум, — в Москве проверяют новорожденных на 11 заболеваний, в Свердловской области – на 16, в Приморье список расширен до 30.
Хорошо это или плохо? У медиков не существует единой позиции относительно этого вопроса. Очевидно, что нужно проверять на самые распространенные заболевания, которые без лечения быстро приводят к необратимым последствиям. Но нужно ли проверять ребенка на неизлечимые болезни? Или болезни, которые не обязательно себя проявят, или проявят спустя годы и даже десятилетия? Вопрос, над которым стоит подумать…
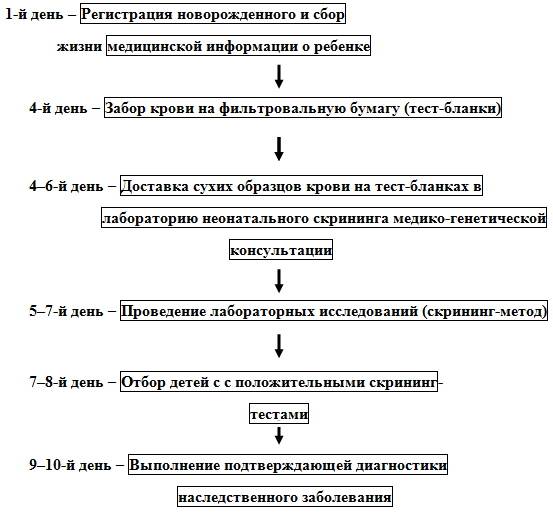
Сроки и условия проведения неонатального скрининга новорожденных
Исследование выполнятся в родильном доме на четвертый день жизни у доношенного ребенка, у недоношенного малыша — на седьмой или позднее. При тестировании на более ранних сроках возможно получение ложноположительных или ложноотрицательных результатов.
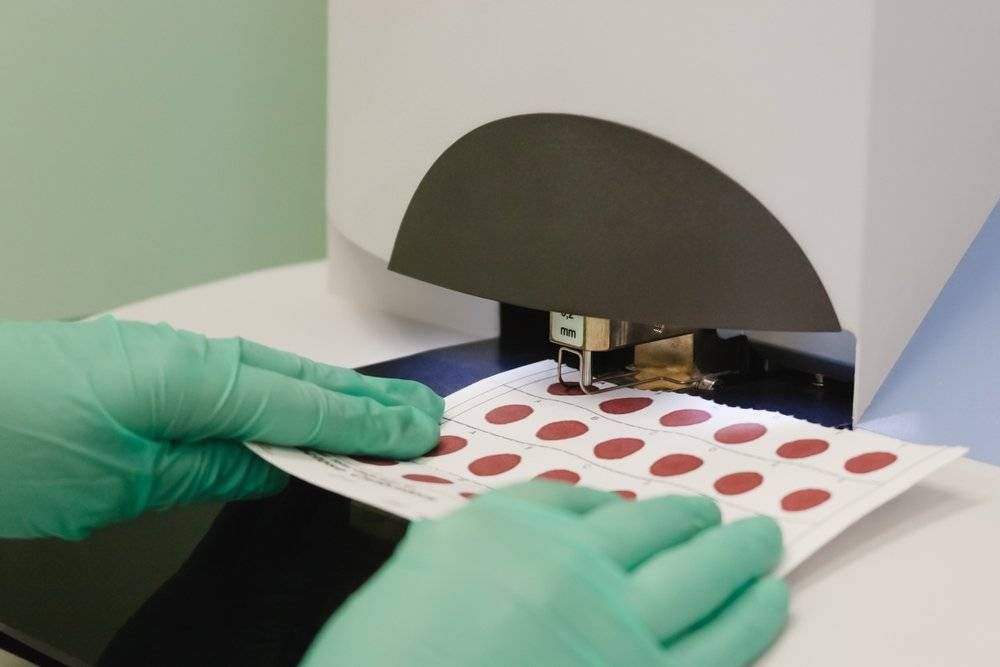
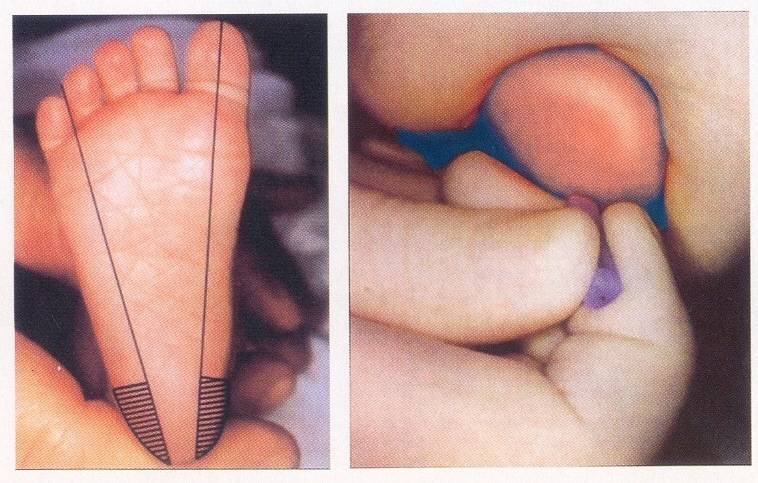
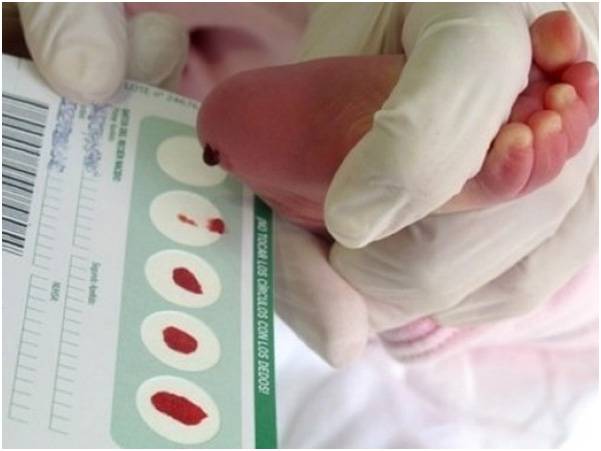
Набирается капелька крови из пятки малыша до кормления утром натощак либо чрез три часа после любого очередного кормления. Затем кровь наносится на тестовые бланки (фильтровальную бумагу) на область специальных кружочков, пропитанных специальным веществом.
Иногда скрининг не проводится в родильном доме — например, при выписке из стационара ранее четвертых суток жизни ребенка. Вам на руки выдается заполненный тест-бланк для забора крови, а в обменной карте указывается, что кровь на скрининг не взята. Набор крови проводится на участке согласно рекомендованным срокам.
Как расцениваются итоги исследования?
Результаты можно узнать в поликлинике по месту жительства через 10 дней после забора анализа.
Ребенок здоров при отрицательных результатах тестирования. Обычно родителей об этом не извещают. Наблюдение за ребенком проводится по возрасту согласно рекомендованным срокам в плановом порядке.
Положительный или сомнительный результат не всегда означает, что ребенок болен.
Скрининг — лишь расчет вероятного риска наличия недуга у крохи. Для уточнения диагноза проводится повторный забор крови. При вновь повышенных показателях ребенка с родителями направляют в медико-генетическую консультацию для тщательного и детального обследования.
Как и когда проводится аудиометрия?
Исследование выполняет отоларинголог (ЛОР-врач) при помощи аудиометра в родильном доме или поликлинике в первые дни жизни ребенка. Если малыш спокойный, то тестирование обычно занимает всего несколько минут. Результат вы получите сразу после его завершения.
Варианты проведения исследования
* В наружный слуховой проход ребенка вводится небольшой микрофон и подается звуковой сигнал, который улавливают клетки в ухе малыша и отправляют ответный сигнал (эхо). При отсутствии проблем со слухом эхо улавливается прибором.
* Малышу надеваются наушники, а к голове прикрепляются электроды. Через наушники подается звуковой сигнал в наружный слуховой проход, активизирующий участки головного мозга, которые отвечают за слух. Их электрическую активность улавливают электроды и передают прибору.
Выявление отклонений на аудиометрии вовсе не означает, что у малыша обязательно имеются проблемы со слухом. Возможно, результаты исследования были искажены из-за того, что кроха во время тестирования был беспокойным, плакал или двигался.
При неудовлетворительном результате аудиометрии в первые дни жизни малыша исследование проводится повторно немного позднее: обычно в месячном возрасте.
Как видите, возможности неонатального скрининга довольно большие, что позволяет рано выявить недуг и назначить лечение.
В следующем материале — описание наиболее часто встречающихся наследственных заболеваний, выявляемых при помощи «пяточного теста»: Неонатальный скрининг: описание основных заболеваний и тактики ведения больных детей
врач-ординатор детского отделения
фото: http://globallookpress.com/
Как генетическое тестирование помогает будущим родителям
Атлас придерживается в работе нормативного документа Комиссии по генетике человека (A Common Framework of Principles for Direct-To-Consumer Genetic Testing Services). Это руководство содержит принципы предоставления услуг генетического тестирования, и направлен на поддержание стандартов, постоянства качества услуг и защиты интересов клиентов.
Для анализа результатов Атлас создал алгоритм, который сопоставляет данные из образцов с базой данных 318 наследственных заболеваний. Алгоритм анализирует полученную информацию на наличие вариантов генов, которые отвечают за риски для здоровья и статус носительства генетических заболеваний. Затем команда ученых-генетиков проверяет результаты, чтобы убедиться в корректности информации перед их загрузкой в личный кабинет.
Генетическое тестирование помогает будущим родителям узнать, есть ли у них статусы носительства одинаковых вариантов генов наследственных заболеваний, которые могут перейти к детям. Будет ребенок здоровым носителем заболевания или же оно проявится, зависит от типа болезни.
В личном кабинете в разделе Здоровье на странице Наследственные заболевания для каждой болезни есть описание и оценка рисков передачи детям. Результаты вашего генетического теста покажут один из трех вариантов носительства:
Выявлены варианты гена, связанные с заболеваниемДве красные хромосомы. Вы увидите рядом с названием знак вопроса. Нажмите на вопрос, чтобы ознакомиться с более подробной информацией.
Выявлен вариант гена, при котором вы являетесь здоровым носителемОдна хромосома будет отмечена красным, если заболевание аутосомно-рецессивное. Это значит, что на одной хромосоме у вас здоровый вариант гена, а на другой — вариант гена, связанный с заболеванием.
Вариант гена не выявленВы не являетесь носителем связанного с вариантом гена заболеванием.
Тест определяет многие, но не все существующие варианты каждого наследственного заболевания. Если в истории семьи были генетические заболевания — обсудите это на консультации с генетиком.
Расширенный скрининг новорожденных на наследственные заболевания
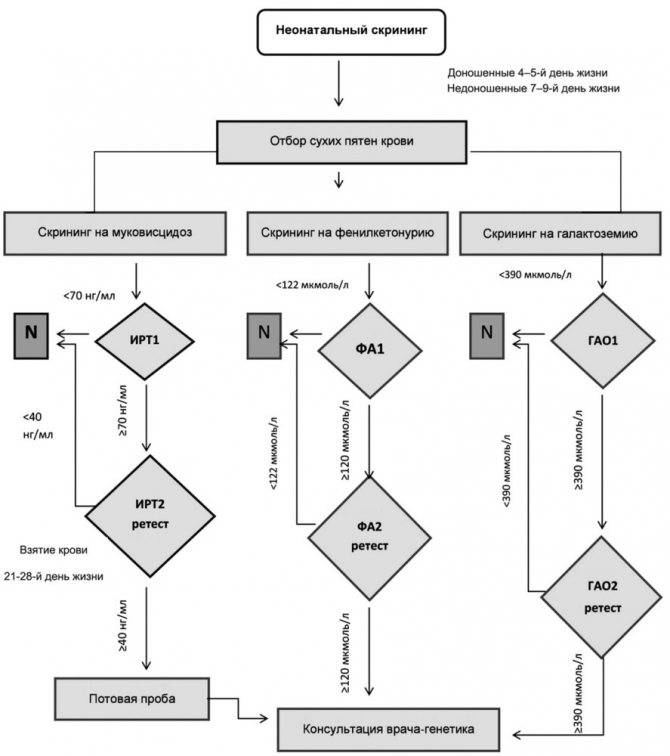
Генетически обусловленных болезней современными врачами насчитывается около 500 – упомянутые в бесплатном неонатальном скрининге новорожденных выбраны как самые распространенные и поддающиеся раннему лечению. По необходимости методом тандемной масс-спектрометрии (ТМС) можно провести диагностику еще 36 наследственных заболеваний (в списке 37, поскольку присутствует фенилкетонурия, проверяемая в бесплатном комплексе). Среди них:
- недостаточность биотинидазы;
- лейциноз (болезнь с запахом кленового сиропа у мочи);
- метилмалоновая ацидемия;
- аргининемия (недостаточность аргиназы).
Большая часть заболеваний, проверяемая в расширенном скрининге новорожденных, основана на дефиците определенных элементов в организме, поскольку методика базируется на выявлении изменения концентрации метаболитов. По современному методу можно увидеть более 100 соединений в микроколичествах биоматериала. Схема проведения обследования аналогична классической, но расширенный скрининг платный, если без направления участкового, делается в частном медицинском учреждении. Стоимость процедуры – около 5000 р.
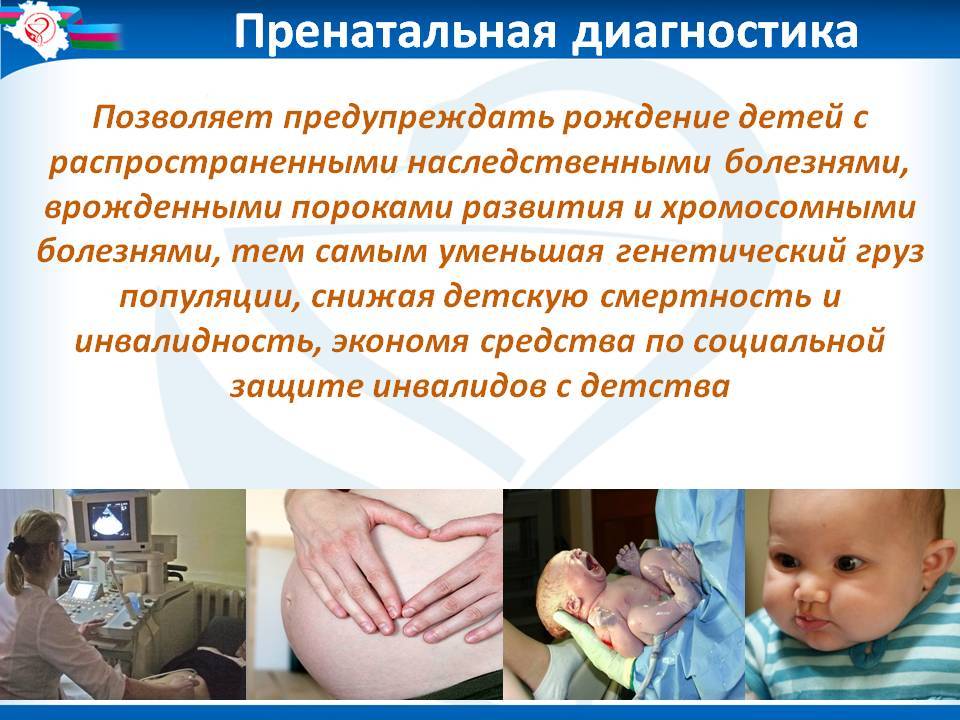
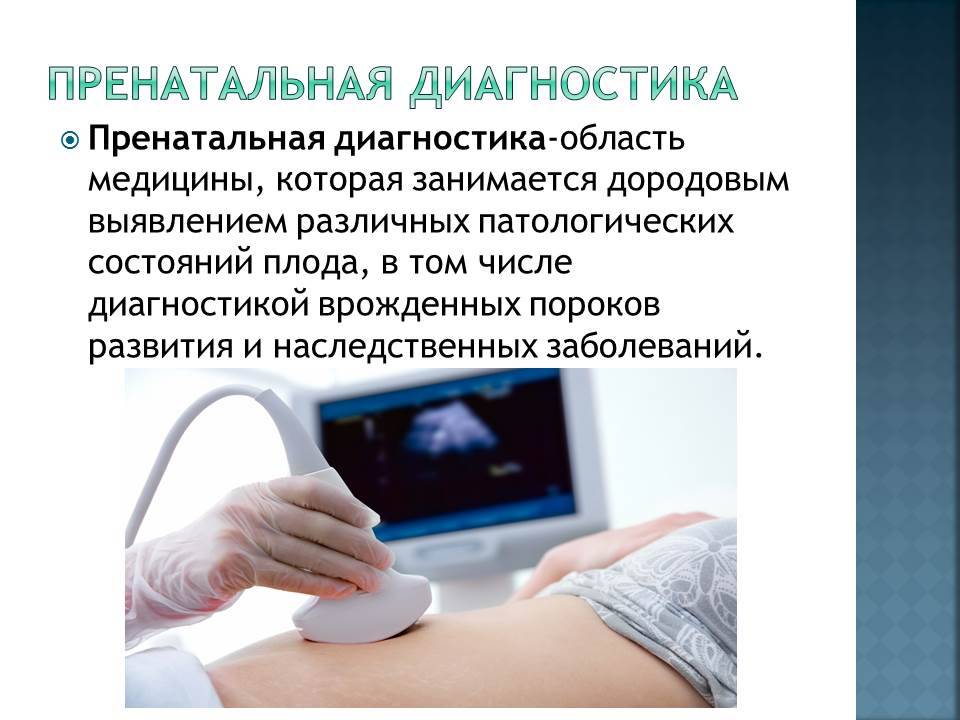
Для чего нужна генетическая диагностика?
Расшифровка генетически наследуемой информации важна для Вас и Вашего будущего потомства. Порой у абсолютно здоровой пары рождаются дети с отклонениями, поэтому генетическая диагностика — важный этап планирования семьи.
Кроме того, благодаря генетическим тестам можно узнать о заболеваниях с наследственной предрасположенностью. Это позволяет вовремя проводить профилактику и обезопасить себя от развития тех или иных болезней, к которым Вы склонны генетически.
Для диагностики используются такие методы:
- генеалогический (сбор и анализ данных о родословной человека);
- цитогенетический (используется для выявления наследственных болезней и синдромов);
- биохимический (позволяет обнаружить болезни обмена и выявить носителей мутированного гена);
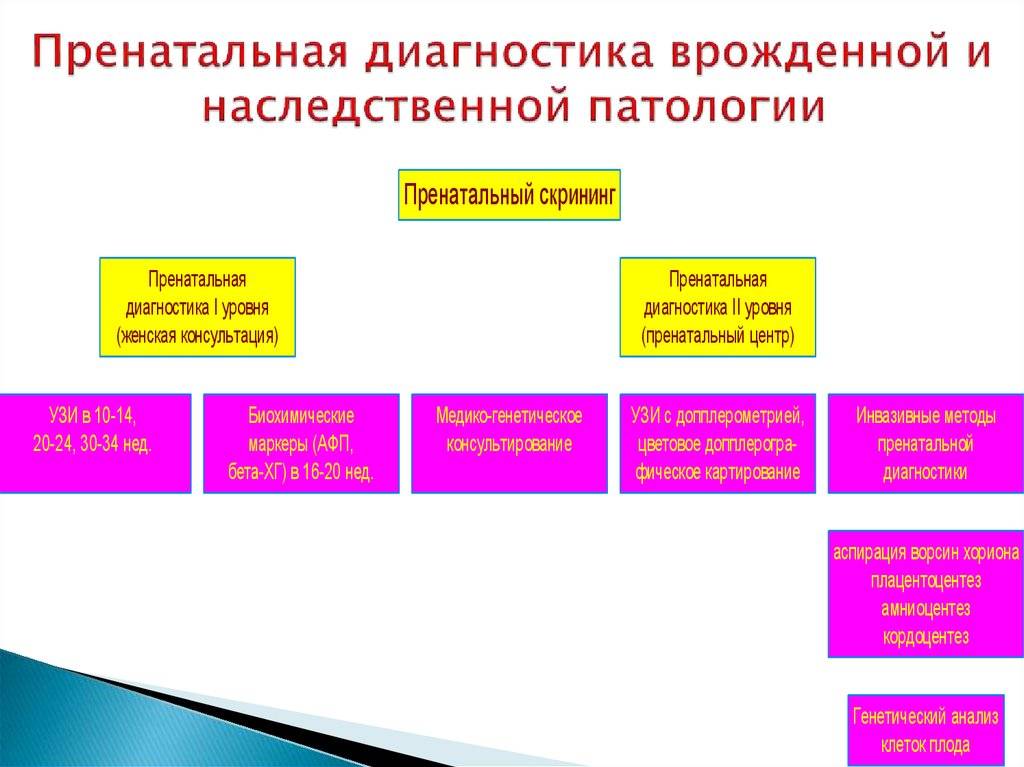
- пренатальная диагностика (определение наследственных болезней плода, находящегося в утробе матери).
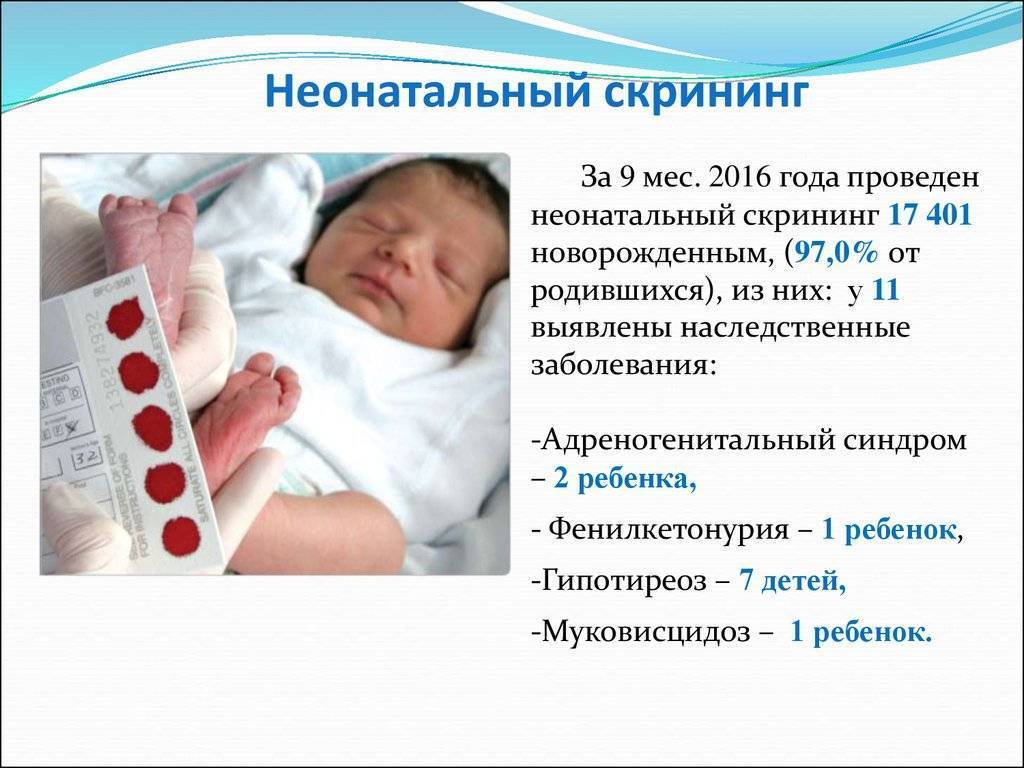
Неонатальный скрининг новорожденных
По рекомендации Всемирной организации здравоохранения (ВОЗ) в России такая процедура практикуется уже 15 лет, инициатором выступает государство. повышает шансы на благоприятный исход.
Когда проводят
Скрининг следует выполнить в первые дни жизни, чтобы он не доставил малышу дискомфорта и чтобы выявить все патологии максимально своевременно. Слишком рано (1-3 день) процедуру не проводят ввиду высокого риска получить ложноположительный или ложноотрицательный результат, но и позже 10-го дня тоже нежелательно брать кровь на анализ. Точные сроки неонатального скрининга:
- Доношенным детям показан анализ на 4-ый день.
- Недоношенным назначают на 7-10 сутки.
Кровь берут в роддоме, но если маму с новорожденным выписали рано (на 3-ий день), можно сделать это в поликлинике или дома (выезжает медсестра). Не исключено и проведение скрининга в стационаре (для больных, недоношенных младенцев). Если ребенок не прошел процедуру, педиатр должен рассказать родителям, где и как ее можно сделать. При желании можно отказаться от неонатального скрининга новорожденных: для этого следует написать специальное заявление в медицинском учреждении, где вам будет предложено данное исследование.
Как подготовить ребенка
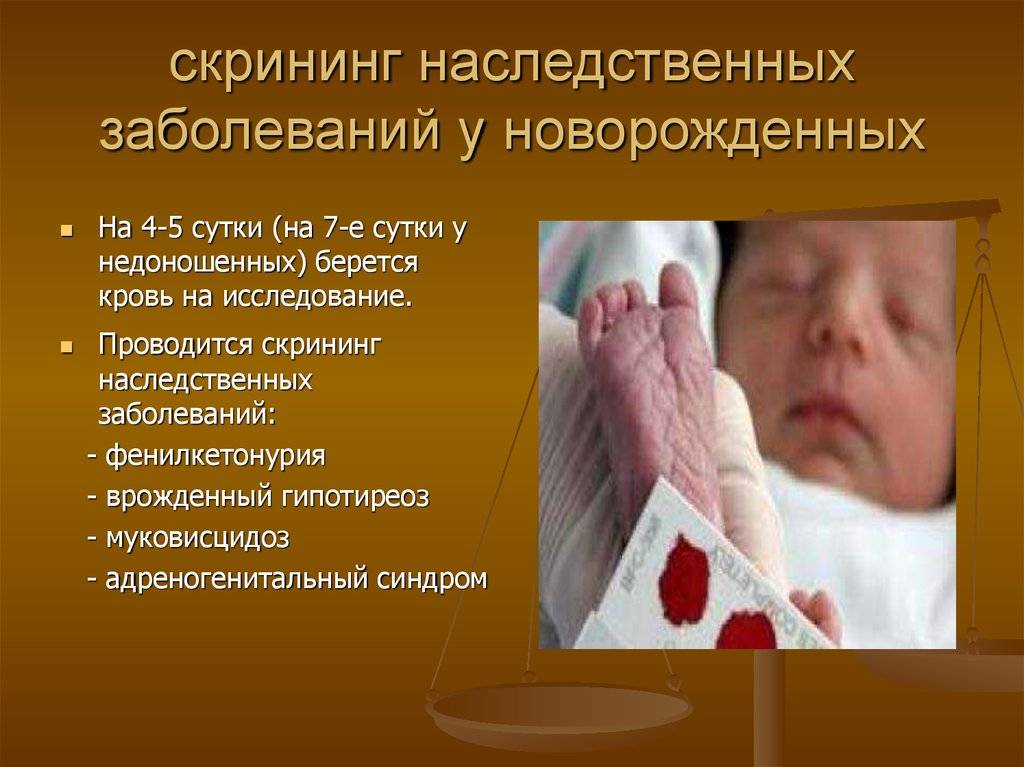
При проведении неонатального скрининга новорожденного осуществляется забор периферийной крови из пятки или пуповины, в редких случаях (по отдельным показаниям) – из вены. Если исследование назначили грудничку возрастом 3 месяца и старше, кровь берут из пальца. Желательно проводить анализ натощак (утром), либо покормить малыша последний раз за 3 часа до скрининга. Перед забором крови ножку моют с мылом, обрабатывают спиртом и протирают насухо.
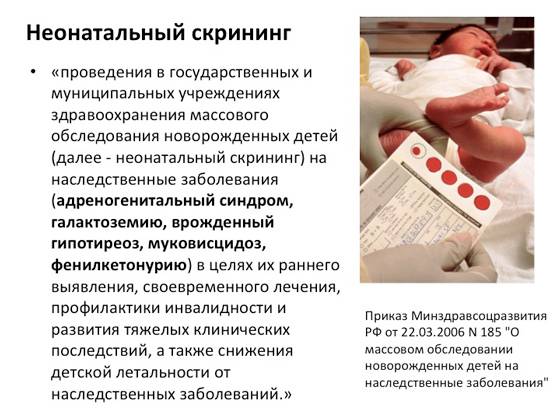
Что такое неонатальный скрининг
Неонатальный скрининг — массовое обследование всех новорожденных детей для раннего выявления наиболее распространенных наследственных или врожденных заболеваний.
Цель: обнаружение у малыша недуга до появления клинических признаков и назначение советующего своевременного лечения.
Правовое регулирование скринингового исследования новорожденных в Российской Федерации
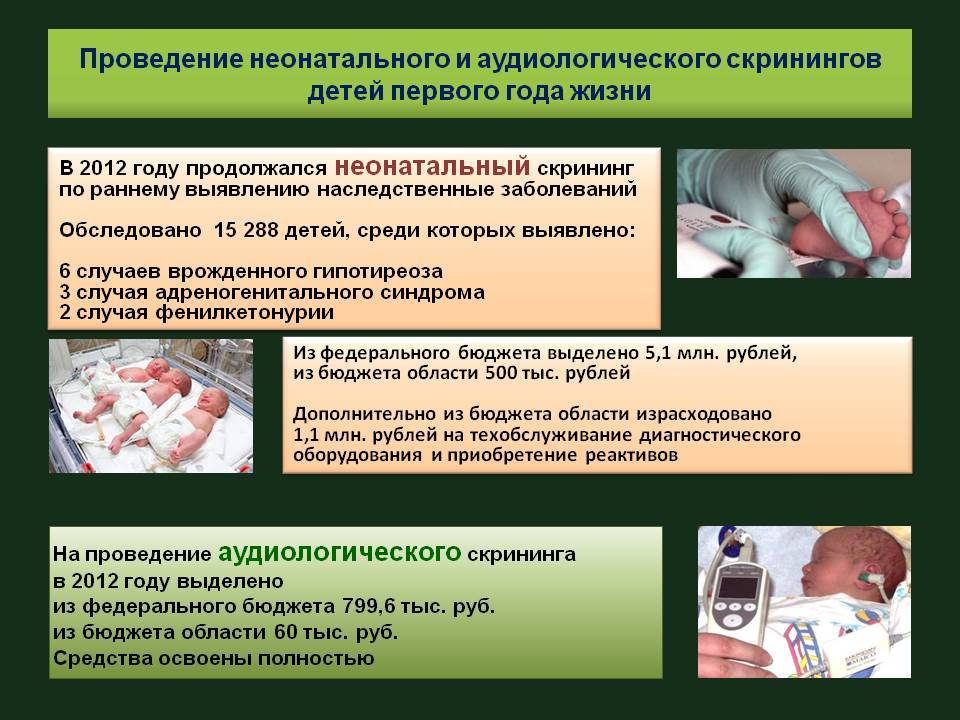
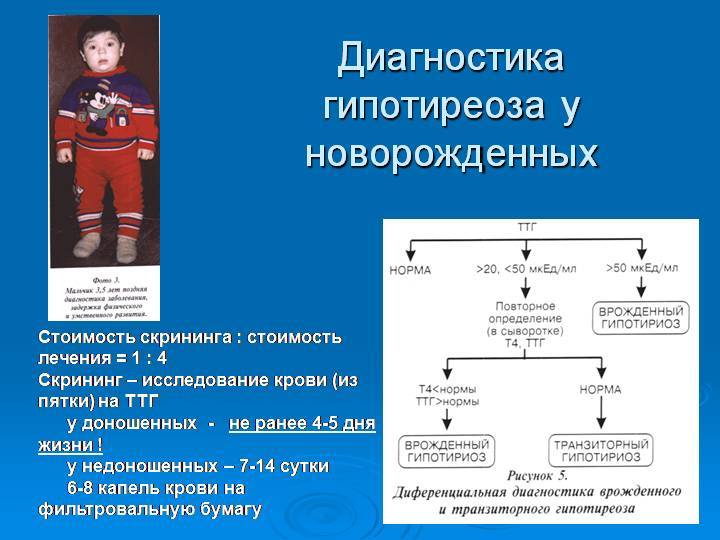
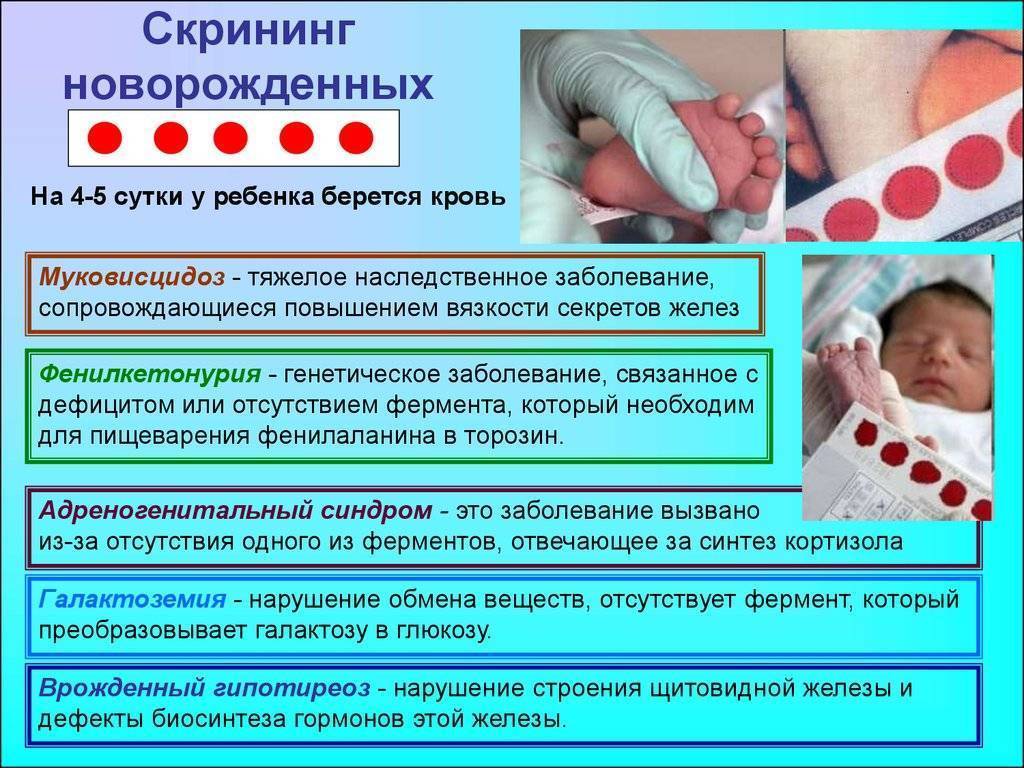
Начиная с 2006 года, в рамках национального проекта «Здоровье» всем новорожденным детям проводят исследование на выявление врожденного гипотиреоза, фенилкетонурии, муковисцидоза, адреногенетального синдрома и галактозмии.
Ранее на протяжении 15 лет проводилось тестирование лишь на врожденный гипотиреоз и фенилкетонурию.
Порядок и сроки выполнения скрининга регламентируются Приказом Минздравсоцразвития России от 22.03.2006 г. № 185 «О массовом обследовании новорождённых детей на наследственные заболевания».
С 2007 года проводится аудиологический скрининг, рано выявляющий нарушения слуха у ребенка первого года жизни.
По Свердловской области перечень расширен до 16 патологий на основании Приказа МЗ СО от 02.03.2012 г. № 166-п «О совершенствовании массового обследования новорожденных детей на наследственные заболевания на территории Свердловской области».
Дополнительные одиннадцать заболеваний:
- Лейциноз
- Тирозинемия первого типа
- Цитруллинемия
- Множественная карбоксилазная недостаточность
- Недостаточность очень длинных цепей ацил-СоА-дегидрогеназы жирных кислот
- Недостаточность средних цепей ацил-СоА-дегидрогеназы жирных кислот
- Недостаточность митохондриального трифункционального белка/ недостаточность длинных цепей гидроксил-СоА-дегидрогеназы жирных кислот
- Глютаровая ацидурия первого типа
- Изовалериановая ацидемия
- Метилмалоновая ацидемия
- Пропионовая ацидемия
Генетические причины эпилепсии
Виды эпилептических синдромов, которые вызваны мутацией гена, могут передаваться по наследству. Родители могут не знать, что являются носителями мутантного гена, однако, если такую мутацию имеют оба родителя, риск возникновения заболевания значительно возрастает.
Иногда мутации являются вновь возникшими, когда патогенная мутация возникает у ребенка на ранних этапах развития.
В некоторых случаях есть генетическая предрасположенность к заболеваниям. Тогда эпилепсия появляется после травм черепа, перенесенных инфекций и т. д.
Многие типы эпилепсии вызваны генетическими причинами
- Существует более 400 известных генов, которые могут вызвать эпилепсию
- Полногеномные исследования позволяют обнаружить дополнительно 25-40% генов, которые не распознаются другими методами
Зачем у младенца берут кровь из пяточки?
Число врожденных заболеваний исчисляется тысячами, но многие из них настолько редки, что не все опытные врачи имеют шанс когда-либо увидеть таких пациентов. И все же около 500 встречаются сравнительно часто, и большую часть из них при своевременной диагностике можно либо вылечить, либо нейтрализовать при помощи правильно подобранного ухода, диеты и лекарств. Чтобы сделать это, не дожидаясь неприятных симптомов, младенцам в роддоме проводят совершенно безопасную процедуру – неонатальный скрининг.
Как проводят неонатальный скрининг, какие болезни определяют с его помощью в России, насколько он точен и что делать, если анализ показал положительный результат по одной из патологий – разбираемся вместе!
Преимущества генетического исследования эпилепсии
- Генетические исследования позволяют выявлять наиболее частые мутации. Со временем уже существующие панели генов дополняются и расширяются.
- Обнаружение мутации, вызвавшей развитие эпилепсии, позволяет отказаться от проведения дальнейшей дорогостоящей диагностики, иногда более точно прогнозировать течение заболевания.
- Такой способ позволяет оптимизировать терапию и минимизировать необходимость инвазивных методов.
- При проведении исследования строго соблюдается конфиденциальность.
- Пациент получает точные результаты, на основании которых специалисты могут назначить максимально эффективное лечение.
- Анализ проходит быстро и безболезненно. Всё, что требуется для анализа – это образец крови. Специалисты сравнивают результаты со специальной панелью, которая позволяет выявить возможные признаки заболевания.
Что гены могут рассказать о вашем здоровье
С помощью генетического тестирования можно узнать о рисках для здоровья еще до того, как они превратились в проблему. Но тест выявляет не только наследственные заболевания. Если вы планируете ребенка, в первую очередь стоит задуматься о здоровье в целом, ведь оно еще понадобится, чтобы растить детей.
Генетический тест Атлас анализирует образцы ДНК и ответы в опроснике, чтобы составить полный профиль здоровья. На основе этих результатов вы получите рекомендации, которые помогут улучшить показатели здоровья.
| Раздел | |
|---|---|
| Риски заболеваний | Оценка риска развития 20 многофакторных заболеваний |
| Статус наследственных заболеваний | Оценка риска статуса носительства 318 наследственных заболеваний |
| Питание и метаболизм | Влияние генетики на способность организма синтезировать витамины, минералы, нутриенты; а также вкусовые предпочтения, метаболизм кофеина, непереносимость лактозы и глютена |
| Спорт и риски спортивных травм | Влияние ДНК на ваш метаболизм при занятиях спортом и риски получения спортивных травм |
| Рекомендации | Индивидуальные рекомендации, направленные на снижение рисков заболеваний и улучшение показателей здоровья |
Узнать больше о своих генах, чтобы учесть это при планирвоании семьи можно, заказав Генетический тест Атлас на нашем сайте.
- World Health Organisation, Genes and human diseases
- Nemours KidsHealth, The Basics on Genes and Genetic Disorders
- ScienceDaily, Human Genome
- Cystic Fibrosis Foundation, About Cystic Fibrosis
- Seyed Bashir Mirtajani et al, Geographical distribution of cystic fibrosis; The past 70 years of data analysis, 2017
Неонатальный скрининг дал положительный результат. Что делать?
Прежде всего – перепроверить, поскольку ложноположительные диагнозы отнюдь не редкость, особенно этим отличается тест на муковисцидоз. Если повторное исследование подтвердит диагноз, то вам потребуется встреча со специалистом.
В случае с фенилктонурией и галактоземией вас будет сопровождать врач-диетолог, при гипотиреозе и адреногенитальном синдроме – эндокринолог, а в случае с муковисцидозом – пульмонолог. Кроме того, во всех областных городах страны есть консультационные центры для больных муковисцидозом; в Новосибирске они работают в Детской больнице скорой помощи на Красном проспекте (для маленьких горожан) и в Областной клинической больнице (для жителей области).
17.06.2020
Подготовила Антонина Рыбакова
анализы, для беременных, Дети с особенностями здоровья Другие статьи автора
Хромосомные болезни или наследственные синдромы
Представляют собой врожденные патологии, сопровождающиеся множественными пороками развития. В основном они сводятся к различным степенями интеллектуальной недостаточности, осложнениям в виде нарушений зрения, слуха, патологиями опорно-двигательного аппарата. Они могут сопровождаться расстройствами речи, поведения, эмоциональной сферы.
Наследственные хромосомные синдромы могут быть обусловлены:
- нерасхождением хромосом;
- утратой отдельной хромосомы (моносомией);
- полиплоидизацией (увеличением числа хромосом в ядре клетки).
Среди факторов развития таких заболеваний выделяют: влияние ионизирующего излучения, химических веществ, вирусов, возраст отца и матери, гормональные нарушения, прием лекарств во время беременности, алкоголизм и т. д.
Наиболее часто встречающиеся хромосомные (наследственные) болезни — это синдромы Дауна, Тернера-Шерешевского, Патау, Клайнфельтера, трисомии (XXX).
Хромосомные патологии могут быть унаследованы, если мутация присутствует во всех клетках родительского организма.
Особенности использования молекулярных онкологических тестов
Такие исследования проводятся в следующих целях:
- ранняя диагностика рака на основе определения мутаций ras и p53;
- оценка распространенности опухоли и метастазирования (метод обнаружения изменений экспрессии генов в опухолевых клетках RT-PCR);
- анализ цитологических и гистологических противораковых препаратов;
- генетическое тестирование онкологического риска;
- прогнозирование ответа опухоли на терапию;
- скрининг лиц группы риска (имеющих в семье онкобольных);
- прогнозирование развития рака.
Молекулярные тесты могут проводиться на основе одного гена (моногенные) и множества генов (мультигенные, комплексные).
Лабораторные онкологические тесты
- ПЦР — полимеразная цепная реакция, позволяющая обнаружить признаки онкологического процесса по анализу крови и других биологических жидкостей пациента (мокрота, слюна, слизь, моча, слезная жидкость). Позволяет выявить как сами раковые клетки, циркулирующие в кровяном русле, так и гены-маркеры опухолевого процесса.
- ИГХ — иммуногистохимическое исследование, которое назначают для диагностики рака ЖКТ, простаты, молочной железы и т. д. Во время онкологического теста посредством связывания с мечеными антителами определяют локализацию в тканях различных клеток, ферментов, иммуноглобулинов, гормонов и их рецепторов, компонентов клеток и отдельных генов.
- FISH-тест. Позволяет обнаружить генетические отклонения, вызывающие рак. Во время онкологического теста используются флуоресцентные метки, связывающиеся только с определенными участками хромосом. Флуоресцентные зонды позволяют обнаружить возможные отклонения.
- Секвенирование нового поколения (NGS). Применяется для молекулярной диагностики раковых заболеваний. Аппараты, на которых выполняется такой онкологический тест, используют технологию sequencing-by-synthesis. Они проводят детекцию сигналов ионов водорода, которые возникают при работе ДНК-полимеразы в процессе инкорпорации нуклеотидов.
- Хромосомный микроматричный анализ. Это один из онкологических тестов, направленный на исследование структуры всего генома человека. Используемая в процессе исследования микроматрица содержит 2,7 млн специфических олигонуклеотидов и позволяет получить информацию о генетическом материале в таком же количестве точек генома.
Аудиологический скрининг новорожденных: суть процедуры и методика выполнения
Как проходит процедура проверки слуха?
Аудиологический скрининг новорожденных: суть процедуры и методика выполненияПри проведении скрининга используется оптимальный метод для выявления тугоухости у новорожденного — регистрация вызванной отоакустической эмиссии, или ВОАЭ. Ценность метода в том, что он выявляет даже незначительное снижение слуха и регистрирует почти все отклонения в развитии каждого отдела уха.
Диагностируется слух в каждом ухе младенца отдельно. Аудиологический скрининг выполняется в тишине — между кормлениями, когда малыш спит. Если ребенок бодрствует, то для успокоения ему можно давать пустышку. Тем не менее в момент скрининга ее придется вынуть изо рта младенца. Дело в том, что сосание мешает проведению теста — вносит дополнительный звук, как следствие, снижает вероятность правильного анализа.
Слух у младенца проверяется прибором для ВОАЭ. Сразу же надо сказать, что к проведению процедуры нет никаких противопоказаний. В ухо малыша вводится специальный вкладыш — обтуратор. Затем к нему приставляется прибор — он посылает в ухо новорожденного два звуковых импульса, которые имеют разные частоты и напоминают щелчки. Сам процесс и его результат можно отслеживать на мониторе.
Как исполняется аудиологический скрининг новорожденных?
Аудиологический скрининг новорожденных: суть процедуры и методика выполненияТестирование слуха состоит из двух этапов. Первый проводится в роддоме, рекомендуемое время для теста — 4-5-й день после рождения, поскольку раньше этого срока у некоторых детей тугоухость не регистрируется. Если ребеночек не прошел скрининг в родильном доме или он из группы риска, то его врачи обследуют в 4-6-недельном возрасте. Если итог тестирования отрицательный, то оно повторяется через месяц-полтора. В том случае, если и при этом тесте нарушения слуха подтвердились, то ребенка направляют в детский сурдологический центр для более глубокого диагностического обследования.
Второй этап скрининга проводится, когда ребенку исполняется год — в центре реабилитации слуха врачом сурдолог-оториноларингологом — вне зависимости от результатов первого теста. Повторное обследование жизненно необходимо для детей из группы риска! К нему привлекают и здоровых детей, поскольку тугоухость может развиваться медленно и показать себя лишь на втором этапе скрининга.
Нельзя родителям опускать руки и сдаваться перед болезнью, если результаты аудиологического скрининга новорожденных неутешительны. Современные методы реабилитации и протезирования позволяют полностью восстановить или хотя бы максимально скорректировать слух ребенка
Родителям же важно обратиться к специалистам вовремя — чтобы они помогли малышу развиваться правильно и не отставать от других детей!Подробнее на Medkrug.RU: http://www.medkrug.ru/article/show/audiologicheskij_skrining_novorozhdennyh_sut_procedury_i_metodika_vypolnenija
Молекулярно-генетические онкологические тесты
Такие исследования являются важным этапом разработки таргетной терапии рака. Они используются для выявления мутаций генов и определения чувствительности опухоли к тем или иным таргетным препаратам. Для проведения онкологического теста необходимо доставить в лабораторию фрагменты опухоли, полученные в ходе биопсии или операции, заключенные в парафиновый блок.
Иммуногистохимическое исследование
Один из часто проводимых онкологических тестов. Иммуногистохимия играет важную роль в дифференцировке заболеваний лимфатической системы. При лимфоме с помощью нее определяют принадлежность по T- или B-иммунному типу, стадию зрелости и степень дифференцировки опухоли, активацию/покой лимфоидных клеток. ИГХ используется в диагностике рака груди, а также для определения статуса рецепторов стероидных гормонов и статуса рецептора эпидермального фактора роста человека.
Цитогенетические тесты
Развитие молекулярно-генетических технологий позволяет проводить анализ хромосомного комплекса клеток без предварительного этапа культивирования на любом материале (в т. ч. секционном, биопсийном, нативных клетках) в кратчайшие сроки. Наибольшее распространение получил метод флуоресцентной гибридизации FISH.
Заболевания с наследственной предрасположенностью
В патогенезе таких болезней играет роль не только генетика, но и действие факторов внешней среды. Их наследование не подчинено законам Менделя.
Заболевания с наследственной предрасположенностью делятся:
- На врожденные пороки развития:
- черепно-мозговую грыжу;
- анэнцефалию;
- вывих бедра и др.
- Хронические болезни неинфекционного характера:
- нервно-психические болезни (маниакально-депрессивный психоз, шизофрению, рассеянный склероз, эпилепсию);
- болезни и соматические патологии среднего возраста (бронхиальную астму, язву желудка и двенадцатиперстной кишки, диабет, ишемическую болезнь сердца, варикоз и др.).
Среди всех наследственных заболеваний наибольшую опасность представляют полисомия, трисомия, присутствие 3, 4, 5 или более хромосом, наличие одной хромосомы вместо двух. Самыми опасными считаются болезнь Кэнэвэн, гемофилия, спинальная мышечная амиотрофия, синдромы Дауна, Патау, Эдвардса.