Когда при боли под лопаткой нужен врач
Если боль под лопаткой возникла впервые и быстро прошла, то, вероятно, она была связана со случайной причиной – например, длительным нахождением тела в неудобной позе. Если боль сохраняется, усиливается или причиняет дискомфорт (в случае сильной боли), следует обязательно обратиться к врачу.
В некоторых случаях требуется экстренная медицинская помощь. Вызывайте скорую помощь, если:
- боль под лопаткой связана с травмой. Особенно при наличии кровотечения и признаков перелома костной ткани;
- вместе с болью наблюдаются деформация, припухлость, отёк или покраснение в этой области;
- боль сопровождается усиленным сердцебиением, затрудненностью дыхания (одышкой, чувством нехватки воздуха);
- боль сопровождается головокружением, предобморочным состоянием.
Воспаление половых губ у женщин, видео
- РОЛЬ ИНФЕКЦИЙ В ГЕНЕЗЕ ЗАБОЛЕВАНИЙ ВУЛЬВЫ. Реуцкая М.А., Кулинич С.И. // Сибирский медицинский журнал (Иркутск). – 2010. – №6. – С. 239-242.
- КЛИНИКО-МОРФОЛОГИЧЕСКИЕ ПРИНЦИПЫ ЛЕЧЕНИЯ ХРОНИЧЕСКИХ ВУЛЬВИТОВ. Кулинич С.И., Реуцкая М.А., Покиньчереда Т.В., Ежова И.В. // Acta Biomedica Scientifica. – 2013. – №5 (93). – С.42-48.
-
Заболевания шейки матки, влагалища и вульвы: Клинические лекции. Под ред. В.Н. Прилепской. // М.: МЕДпресс. – 1999. — С. 432.
-
Рецидивирующий вульвовагинальный кандидоз: этиология, патогенез, лечение. Левончук Е.А. // Мед. новости. — 2001. — №4. — С. 40-43.
-
Дистрофические заболевания вульвы. Заболевания шейки матки, влагалища и вульвы. Под ред. В.Н. Прилепской. // М.: МЕДпресс. – 1999. — С. 326-336.
Популярные вопросы
У меня подозревают воспаление и есть кисты. Врач назначила в/в тиосульфат, в/м цефтриаксон, свечи дикловит. Только не пояснила это нужно одновременно все применять или как?
Здравствуйте! Чаще всего такой комплекс лечения проводится одновременно, но лучше уточнить у лечащего врача.
Здравствуйте. У меня опухли половые губы и клитор, есть жжение и творожные выделения с чем-то, цвет непонятен. Что это может быть и как лечить? До этого у меня было воспаление и лечение, и вот после этого пошло все это.
Здравствуйте! Так проявляется вульвовагинит. Порекомендую Вам обратиться к акушеру- гинекологу и провести обследование для выяснения причины воспаления. Это позволит правильно назначить терапию. На данном этапе можно воспользоваться гелем Гинокомфорт с маслом чайного дерева по 1 дозе 1 раз в день , что позволит ограничить распространение воспаления и улучшит самочувствие.
Здравствуйте! Сильный зуд на половых губах, раздражение. В самом влагалище ничего не беспокоит. Что это может быть?
Здравствуйте! Так может проявляться аллергическая реакция или начинаться воспаление. Порекомендую воспользоваться гелем Гинокомфорт с экстрактом мальвы, нанося его 1 раз в день на зону дискомфорта 7 дней. Если облегчения не отметите, обратитесь на консультацию ко врачу.
Доброе утро, у меня на малых половых губах появился вульвит, я не знаю что делать и как надо лечить.
Здравствуйте! При появлении воспаления в области малых половых губ можно воспользоваться гелем Гинокомфорт с маслом чайного дерева. Гель наносится тонким слоем 1 раз в день на протяжении 1 недели. При сохраняющихся жалобах необходимо обратиться на прием к специалисту.
Наши медицинские центры
-
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: с 9:00 до 18:00 (МРТ)
МРТ и КТ
-
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.0002.05.2021 – выходной
Клиническое отделение
-
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
-
Южное отделение (многопрофильное отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 0.00 (МРТ)ПН-ВС: с 8:00 до 22:00 (КТ)ПН-СБ: с 8:00 до 17:00, ВС: выходной (клиническое отделение)
Многопрофильное отделение
Лечение невралгии тройничного нерва
Лечение направлено:
- на устранение причины повреждения;
- на облегчение состояния пациента;
- на стимуляцию восстановления структур нерва;
- на уменьшение возбудимости триггерных зон.
Правильно подобранное лечение позволяет снизить частоту, интенсивность и длительность болевых волн, и в идеале добиться стойкой ремиссии.
Медикаментозное лечение
Тригеминальная невралгия требует комплексного лечения с использованием препаратов нескольких групп:
- противосудорожные (карбамазепин и аналоги): снижают возбудимость нервных волокон;
- миорелаксанты (баклофен, мидокалм): уменьшают мышечные спазмы, улучшают кровообращение, снижают болевые ощущения;
- витамины группы В (нейромультивит, мильгамма): стимулируют восстановление нервных волокон, оказывают антидепрессивное действие;
- антигистаминные (димедрол): усиливают действие противосудорожных средств;
- седативные и антидепрессанты (глицин, аминазин): стабилизируют эмоциональное состояние пациента.
При сильных болях могут быть назначены наркотические анальгетики. Раньше активно использовались лекарственные блокады (обкалывание проблемной зоны анестетиками), но сегодня этот способ лечения почти не используется. Он способствует дополнительному повреждению нервных волокон.
В обязательном порядке проводится лечение первопричины заболевания: устранение стоматологических проблем, прием препаратов для улучшения мозгового кровообращения и т.п.
Физиотерапия и другие немедикаментозные методики
Немедикаментозные методы хорошо дополняют лекарственную терапию и способствуют стабилизации состояния пациентов. В зависимости от состояния и сопутствующих заболеваний могут быть назначены:
ультрафиолетовое облучение: тормозит прохождение импульсов по нервным волокнам, оказывая обезболивающее действие;
лазерная терапия: снижает болевые ощущения;
УВЧ-терапия: улучшает микроциркуляцию и предотвращает атрофию мышц;
электрофорез с анальгетиками или спазмолитиками для облегчения болевого синдрома и расслабления мускулатуры;
диадинамические токи: снижают проводимость нервных волокон, значительно увеличивают интервалы между приступами;
массаж лица, головы, шейно-воротниковой зоны: улучшает кровообращение и отток лимфы, улучшая питание тканей; должен проводиться с осторожностью, чтобы не задеть триггерные зоны и не спровоцировать приступ; курс проводится только в период ремиссии;
иглорефлексотерапия: способствует снятию болевого синдрома.
Хирургическое лечение
Помощь хирургов незаменима, когда требуется устранить сдавление нерва. При наличии показаний проводятся:
- удаление опухолей;
- смещение или удаление расширенных сосудов, давящих на нерв (микрососудистая декомпрессия);
- расширение костных каналов, в которых проходят ветви нерва.
Ряд операций направлен на снижение проводимости нервного волокна:
- воздействие гамма-ножом или кибер-ножом;
- баллонная компрессия тригеминального узла: сдавливание узла с помощью наполненного воздухом баллона, установленного в непосредственной близости от него, с последующей гибелью нервных волокон; операция часто приводит к частичной потере чувствительности и уменьшению движения мускулатуры;
- резекция тригеминального узла: проводится редко ввиду сложности и большого количества осложнений.
Если простуда передалась ребенку
Переохлаждение может стать причиной появления не только мастита у матери, но и простуды у грудного ребенка. Характерными признаками развития ОРЗ являются:
- ринит;
- гипертермия;
- кашель;
- отсутствие аппетита;
- слезотечение;
- плаксивость;
- бессонница.
Грудной ребенок простыл, что делать? Для купирования симптомов болезни могут использоваться такие препараты:
- при рините – «Салин», «Физиомер» и «Гриппферон»;
- при кашле – «Геделикс», «Эреспал» и «Лазолван»;
- при температуре – «Эффералган», «Мексален» и «Вибуркол».
Препараты для лечения ОРЗ у детей подбираются исключительно педиатром. Некоторые из вышеперечисленных средств могут спровоцировать раздражение слизистой желудка и аллергическую реакцию.
Диагностика
Диагностикой невралгии тройничного нерва занимается врач невролог. Во время первого визита он тщательно опрашивает пациента, чтобы выяснить:
жалобы: характер боли, ее интенсивность и локализация, условия и частота возникновения приступов, их длительность;
анамнез заболевания: когда впервые появились болевые приступы, как они менялись с течением времени и т.п.;
анамнез жизни: уточняется наличие хронических заболеваний, перенесенных травм и операций, особое внимание уделяется стоматологическим заболеваниям и вмешательствам.
Базовый осмотр включает в себя оценку состояния кожи и мышц, выявление асимметрии и других характерных признаков, проверку качества рефлексов и кожной чувствительности.
Для подтверждения диагноза проводятся:
- МРТ головного и спинного мозга с контрастом или без: позволяет выявить опухоли, последствия травм, сосудистые нарушения; иногда исследование заменяется компьютерной томографией (КТ), но она не столь информативна;
- электронейрография: исследование скорости проведения нервного импульса по волокнам; позволяет выявить сам факт поражения нерва, оценить уровень дефекта и его особенности;
- электронейромиография: исследуется не только скорость прохождения импульса по нервному пучку, но и реакцию мышечных волокон на него; позволяет оценить поражение нерва, а также определить порог чувствительности триггерных зон;
- электроэнцефалография (ЭЭГ): оценка биоэлектрической активности мозга.
Лабораторная диагностика включает лишь общие исследования, позволяющие исключить другие причины болевых приступов, а также оценить состояние организма в целом (обычно назначается общий анализ крови и мочи, а также стандартный набор биохимических исследований крови). При подозрении на инфекционную природу заболевания проводятся тесты на выявления конкретных возбудителей или антител к ним.
Дополнительно назначаются консультации профильных специалистов: ЛОРа (при наличии признаков патологии носоглотки), нейрохирурга (при признаках опухоли или травмы), стоматолога.

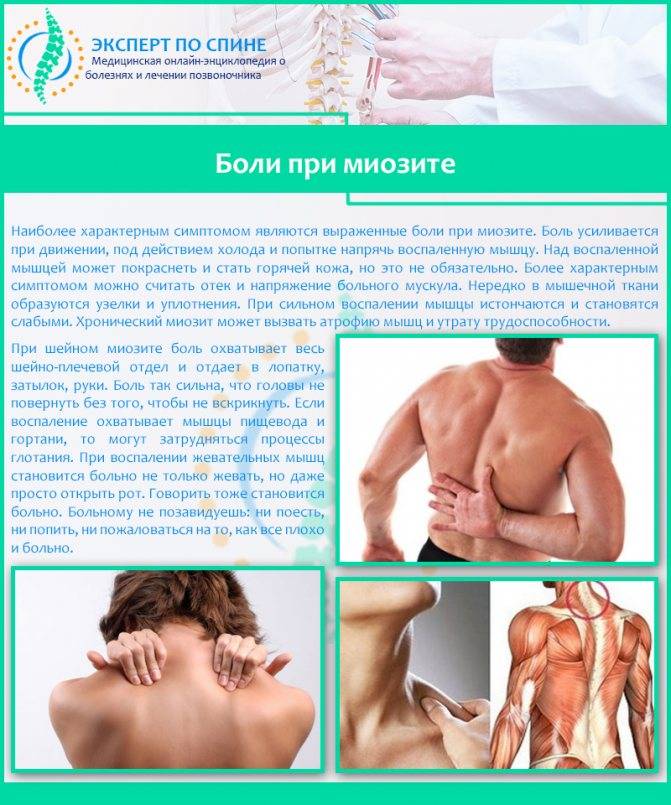
Лечение миозита грудной клетки
Врач-невролог назначает лечение болезни индивидуально для каждого пациента.В первую очередь нужно выявить и устранить причину. Если виноваты вирусы — как правило, специфического противовирусного лечения не требуется. Проводят стандартные мероприятия при простуде, через некоторое время происходит выздоровление. С бактериями борются при помощи антибиотиков, с паразитами — при помощи противопаразитарных средств. При хронической травматизации рекомендуют покой, затем — правильную организацию труда и отдыха.
Общие принципы лечения разных форм миозита грудной клетки:
- При острой форме болезни нужно обеспечить покой. Поврежденные мышцы необходимо держать в тепле, обычно грудную клетку оборачивают шерстяной тканью.
- Для облегчения болей применяют обезболивающие препараты из группы нестероидных противовоспалительных средств: такие как диклофенак, ибупрофен.
- При некоторых формах миозита хорошим эффектом обладает финалгон и другие разогревающие мази.
- При повышении температуры применяют жаропонижающие препараты.
- Также применяют физиотерапию, массаж, лечебную физкультуру.
При гнойной форме заболевания нередко приходится прибегать к хирургическому лечению: гнойник вскрывают и очищают.
Основные проявления миозита мышц грудной клетки — боль в пораженных мышцах и болезненные уплотнения, которые соответствуют очагам воспаления. Заболевание может протекать в двух формах:
- При остром миозите симптомы возникают быстро, внезапно, обычно во время инфекции, после длительного напряжения мышц, травмы.
- При хронической форме проявления нарастают постепенно, она может стать итогом нелеченого острого воспаления в мышцах.
Профилактика
Профилактика невралгии тройничного нерва – это комплекс несложных мер, значительно снижающих риск развития патологии. Врачи рекомендуют:
- регулярно проходить профилактические осмотры;
- при первых признаках заболевания обращаться за помощью (чем раньше будет начато лечение, тем больше будет его эффект);
- правильно питаться, получать необходимое количество витаминов, минералов, ненасыщенных жирных кислот;
- регулярно заниматься легкими видами спорта, гимнастикой;
- полноценно высыпаться и отдыхать;
- минимизировать стрессы и физическую перегрузку;
- не допускать переохлаждений и закаляться;
- отказаться от вредных привычек.
Причины боли под левой лопаткой
Боль под левой лопаткой может объясняться следующими причинами:
- неправильным положением во время сна. В этом случае человек просыпается с болью под левой лопаткой и в левом плече. Такая боль, как правило, проходит довольно быстро;
- язвенной болезнью желудка. Язвенная болезнь – довольно частая причина боли под левой лопаткой. При этом боль, как правило, носит ноющий характер, постепенно нарастая, сопровождаясь рвотными позывами, изжогой и отрыжкой. После рвоты обычно наступает облегчение. Как правило, при язвенной болезни возникновение боли связано с приёмом пищи;
- стрессом, паникой и другими психологическими причинами. Психогенная боль описывается как заложенность, сжатие, тяжесть; может сопровождаться жаром или чувством покалывания. Иногда добавляется головокружение или ощущение кома в горле. При этом боль локализуется в груди, а под левую лопатку иррадиирует (в народе говорят «отдаёт»). Боль может распространяться и шире, захватывая саму лопатку, шею, переходя в головную боль;
- заболеваниями сердца, такими как миокардиты, стенокардия, инфаркт миокарда. Проблема с сердцем весьма вероятна, если болит одновременно и под левой лопаткой и за грудиной;
- остеохондроз. При остеохондрозе боль часто возникает к утру, то есть человек просыпается с болью. Больные в этом случае часто говорят, что боль под лопаткой отдаёт в руку или голову;
- межреберная невралгия;
- воспалительные заболевания легких, в частности, пневмония.
Данный список содержит наиболее распространённые причины, полный список причин болей под левой лопаткой гораздо больше.
Методы лечения
Если воспалился лимфоузел под челюстью, как лечить? На выбор метода терапии влияют причина патологии и ее запущенность. В легких случаях, если устранить причину, то воспаление купируется и лимфоузел возвратится к прежним размерам. Если обнаружатся осложнения, то врач выпишет антибиотики или противовирусные медикаменты, обезболивающие, жаропонижающие и антигистаминные препараты. Также необходимо принимать витамины, чтобы укрепить защитные силы организма. Ускорить процесс выздоровления и устранить неприятные симптомы помогут средства народной медицины. Курс терапии занимает неделю-полторы.
Если же присоединится гнойная инфекция, то возникнет необходимость в операционном вмешательстве, во время которого хирург вскроет воспалившийся лимфатический узел и выкачает гной. К счастью, подобная ситуация встречается крайне редко.
Что делать, если застудила или простудила грудь – симптомы и лечение 2021
Можно ли простудить грудные железы? Бытует мнение, что «простуда груди» –проблема, с которой сталкиваются женщины в период грудного вскармливания ребенка. Однако воспалению паренхимы и стромы, из которых состоит грудная железа, подвержены женщины не только в период лактации. Возникает болезнь вследствие проникновения в организм золотистого стафилококка, который провоцирует воспалительные процессы.
Мастит – воспаление, возникающее в грудных железах под воздействием болезнетворных микроорганизмов. Инфекционное заболевание чаще всего развивается на фоне ослабления иммунной защиты, что создает оптимальные условия для размножения стафилококков.
Если женщина простудила грудь, об этом в первую очередь сигнализирует боль в молочных железах и незначительно повышение температуры.
Спровоцировать развитие мастита могут следующие факторы:
- механическое травмирование груди;
- ссадины или трещинки на сосках;
- несоблюдение гигиены;
- гиповитаминоз;
- гормональный дисбаланс;
- возникновение лактостаза;
- злоупотребление антибиотиками;
- эндокринные нарушения;
- переохлаждение.
Можно ли простудить грудь при отсутствии лактации? Согласно статистическим данным, мастит действительно чаще возникает у первородящих матерей. Однако под воздействием неблагоприятных экзогенных и эндогенных факторов воспалительный процесс в молочной железе может возникнуть у любой женщины.
Симптомы мастита
Как женщине определить, что она простудила грудь? У нерожавших и не имеющих ребенка грудного возраста представительниц слабого пола симптомы мастита развиваются медленно, а у мам, кормящих малыша грудью, признаки болезни появляются в течение максимум трех суток.
Основными симптомами инфекционного воспаления молочных желез являются:
- болевые ощущения в железах;
- незначительный жар;
- повышение чувствительности сосков;
- набухание груди;
- тахикардия;
- странный цвет выделяемого молока;
- затвердевание ткани желез.
При появлении вышеперечисленных признаков необходимо незамедлительно идти к маммологу. Патогенные бактерии в грудных железах размножаются стремительно, при отсутствии лечения быстро перебрасываются на соседние ткани. Метод терапии выбирает исключительно медицинский специалист, учитывая стадию болезни и фактор, вызвавший воспалительную реакцию.
Причины патологии
Если воспалился лимфоузел на шее под челюстью, то возможной причиной являются:
-
болезни инфекционного генезиса, поражающие ЛОР-органы и верхние отделы дыхательной системы (ангина, гайморит, тонзиллит, ларингит, фарингит, отит);
-
болезни, развивающиеся в полости рта (кариес, пародонтоз, периодонтит, периостит, или флюс, пульпит, гингивит, альвеолит, стоматит);
-
системные инфекции (корь, коклюш, паротит, именуемый в народе свинкой, ветряная оспа);
-
патологии, затрагивающие иммунную систему (лимфомы, лейкемия, волчанка, ВИЧ);
-
новообразования (доброкачественные или злокачественные) различного происхождения (атеромы, гранулемы, липомы, кисты);
-
инфекции, вызванные паразитической микрофлорой (лимфоретикулез, токсоплазмоз);
-
сбои в деятельности иммунной системы.
Следует знать, что не всегда вышеперечисленные недуги сопровождаются воспалением лимфоузлов. Довольно часто узлы остаются в нормальном состоянии даже, если болезнь находится в острой форме.
Если воспалился лимфоузел под челюстью, то в 60% случаев патологию причиняют стоматологические проблемы, в 30% — болезни дыхательной системы. В 20% случаев причиной, из-за которой под челюстью воспалился лимфоузел и болит, является запущенный кариес, приводящий к развитию гнойного абсцесса. После удаления зуба или консервативного лечения кариеса патологические процессы в лимфоузлах прекращаются.
Но иногда именно удаление зуба способно стать провоцирующим фактором и вызвать увеличение лимфоузла. Подобная ситуация возможна, если в лунку проникнет инфекция.
Как проводится диагностика миозита грудной клетки?
Обычно в первую очередь пациент попадает на прием к терапевту, так как не знает, почему его стали беспокоить боли в груди и другие симптомы. Заподозрив неврологическую природу заболевания, врач направляет больного на консультацию к неврологу.
Врач-невролог расспросит вас о ваших симптомах, о том, когда и как они возникли, как изменялись со временем, чем вы болели в течение жизни, какими хроническими заболеваниями страдаете на данный момент. Будет проведен неврологический осмотр. Доктор нажмет на определенные точки на вашей груди, чтобы определить болезненность.
Далее для уточнения диагноза и исключения других заболеваний, будет назначено обследование, которое может включать следующие методы диагностики:
- Анализ крови на ферменты, повышение уровня которых свидетельствует о повреждении мышечной ткани.
- Магнитно-резонансная томография, компьютерная томография, рентген — помогают обнаружить очаги патологических изменений в мышцах, костях, органах груди.
- Электромиография — исследование, во время которого оценивают проведение электрических импульсов в мышцах.
- Биопсия мышц — врач забирает фрагмент подозрительной ткани и отправляет на анализ в лабораторию. Это помогает диагностировать отдельные формы миозита, например, дерматомиозит.
С какими болезнями проводят дифференциальную диагностику признаков миозита грудной клетки?Похожие боли в груди и прочие описанные выше симптомы могут возникать и при других заболеваниях, таких как:
- стенокардия и другие болезни сердца;
- болезни легких и плевры — пленки из соединительной ткани, которая их покрывает;
- межреберная невралгия;
- остеохондроз грудного отдела позвоночника.
Густая кровь у новорожденного: п ричины
Возможные причины возникновения густой крови
Кровь состоит из двух элементов: плазмы и форменных элементов. Если количество форменных элементов (эритроцитов, гемоглобина, тромбоцитов, глюкозы и др.) превышает содержание плазмы, то вязкость крови увеличивается.
При нарушении кровотока изменяется вязкость крови, при этом нарушается свертываемость и изменяется ее скорость. В результате происходит загустение крови.
Основные причины сгущения крови:
- Обезвоживание организма при рвоте или поносе
- Накопление углекислого газа в крови
- Повышение эритроцитов в крови
- Разновидности лейкоза
- Повышенная концентрация белка
- Сахарный диабет
На вязкость крови также влияет дефицит витаминов, гиперфункция селезенки, потеря большого количества крови, болевой шок. Густая кровь может появиться при высокой температуре тела и с потом выходит некоторая часть плазмы.
Эти причины способствуют загустению крови, приводят к повышению гидродинамического сопротивления. Работа сердечной мышцы затрудняется, и движение крови замедляется. В органы поступает недостаточное количество питательных веществ, что отражается на их работе.
Кровь у новорожденного густая и показатели значительно отличаются от годовалых детей. Такое явление происходит спустя 12 часов после появления на свет и проходит через некоторое время. Повышенная концентрация эритроцитов и гемоглобина в крови при рождении снижается через некоторое время. Это не является патологией. Это связано с адаптацией к новой среде. Чтобы определить вязкость крови используют прибор, который называется вискозиметр. С его помощью можно сравнить скорость движения крови и течения воды. Вязкость крови в норме, если ее скорость в 4-5 раз медленнее воды.
Симптоматика
При вязкости крови могут наблюдаться следующие симптомы:
- Головная боль
- Головокружение
- Утомляемость
- Сонливость
- Сухость во рту
- Похолодание конечностей
В дальнейшем сгущение крови приводит к повышению артериального давления. При этом появляется одышка, происходит учащение сердечных сокращений, появляется слезоточивость и жжение в глазах. В редких случаях могут поступать жалобы на запоры, вздутие живота.
Такие симптомы характерны для многих заболеваний, поэтому определить вязкость крови можно только после сдачи анализов.
Миофасциальный болевой синдром лица и височно-нижнечелюстной сустав
Очень часто мышечная боль лица ошибочно трактуется как невралгия тройничного нерва. В таких случаях прием Финлепсина (Карбамазепина) и обычное лечение по поводу невралгии тройничного нерва не помогает. Эта боль связана не с нервом, а с постоянным чрезмерным напряжением мышц лица и некоторых мышц шеи. Такую боль называют «Миофасциальный болевой синдром лица».
Возможные причины:
- Нарушение прикуса и неправильное смыкание зубов;
- Непроизвольное напряжение мышц при нервном истощении и депрессии (боль может быть очень сильной);
- Перенесенная травма височно-нижнечелюстного сустава (удар в челюсть), перенесенный перелом челюсти.
Разрыв или смещение суставного диска височно-нижнечелюстного сустава может имитировать невралгию тройничного нерва
Мышечные боли лица хорошо и быстро подаются лечению.
В крайнем случае, можно использовать безотказное средство при болезненном мышечном напряжении – Ботокс. Мы вводим Ботокс с помощью шприца с микроиглой непосредственно в болезненную мышцу, а через 2-3 дня мышца утрачивает тонус и прекращает вызывать боль. Эффект сохраняется до 6 месяцев; этого времени обычно достаточно для устранения причины мышечной боли в лице.
Осложнения
Без лечения тригеминальная невралгия постепенно прогрессирует. Со временем в одном из отделов мозга формируется патологический болевой очаг. В результате боль захватывает все лицо, провоцируется любым незначительным раздражителем и даже воспоминанием о приступе, а впоследствии приобретает постоянный характер. Вегетативно-трофические расстройства прогрессируют:
- формируется необратимая атрофия лицевой мускулатуры;
- зубы расшатываются и начинают выпадать на фоне запущенного пародонтоза;
- облысение увеличивается.
Ввиду постоянных болей у пациента нарушается сон и развивается выраженная депрессия. В тяжелых случаях больные могут покончить жизнь самоубийством.
Лечение
Лечение миозита грудной клетки будет зависеть от причин возникновения, симптомов и формы тяжести болезни. Лечение индивидуальное, комплексное.
Мази
Мази с противовоспалительным, обезболивающим и жаропонижающим эффектом назначаются врачом в первую очередь. Самые известные и хорошо зарекомендовавшие себя препараты: Финалгон, Диклофенак, Никофлес, Випросал, Апизартрон. Они обладают также согревающим и расслабляющим действием.
Физиотерапия
Физиотерапевтические процедуры довольно эффективны при лечении миозита грудной клетки. Применяются следующие методики:
- миостимуляция;
- магнитотерапия;
- электрофорез;
- лечение озокеритом (парафином);
- УФО и инфракрасное облучение;
- фонофорез гидрокортизона;
- УВЧ.
Физиотерапия успешно справляется с болью. Например, при проведении магнитотерапии болевой синдром проходит уже после первого раза. Кроме этого, данные процедуры улучшают кровообращение, снижают воспаление, устраняют симптомы миозита грудной клетки. Однако назначаются физиопроцедуры только при отсутствии острой формы заболевания. В противном случае болезнь может усугубиться.
ЛФК
Лечебная физкультура назначается врачом в комплексе с другими методами лечения. Физические упражнения:
- восстанавливают тонус мышц;
- снимают воспаление, уменьшают боль и отек;
- предотвращают атрофию грудных мышц.
Упражнения при миозите мышц грудной клетки подбираются для каждого случая индивидуально и выполняются с инструктором. Хорошо сочетать ЛФК с массажем, если нет противопоказаний.
Хирургическое вмешательство
Операция проводится при гнойном или оссифицирующем травматическом миозите. Гнойная форма миозита грудной клетки требует вскрытия гнойника, удаления содержимого и постановки дренажа. При оссифицирующем миозите оперативное лечение необходимо в случае неэффективности консервативных методов терапии. А также при подозрении на какие-либо осложнения для организма или нарушение привычного образа жизни.
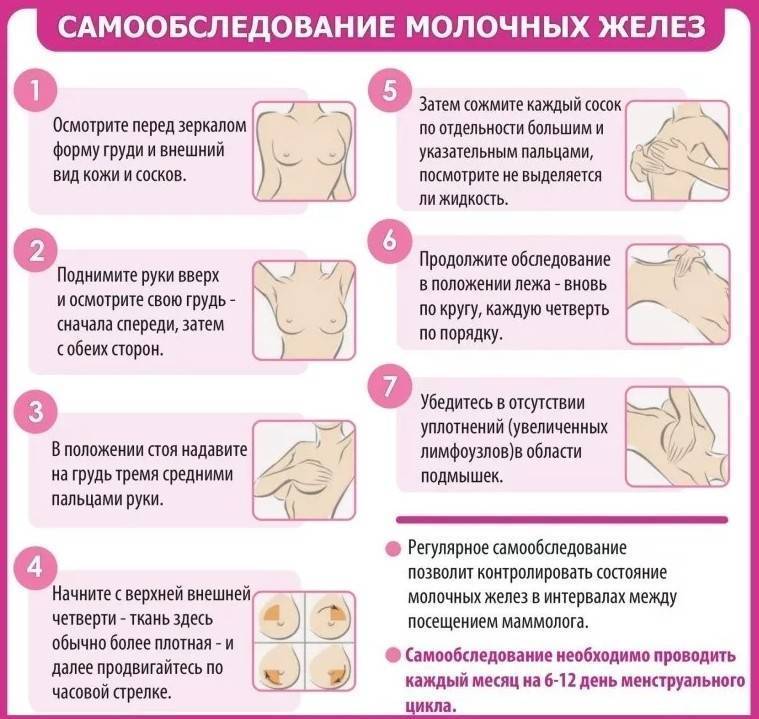
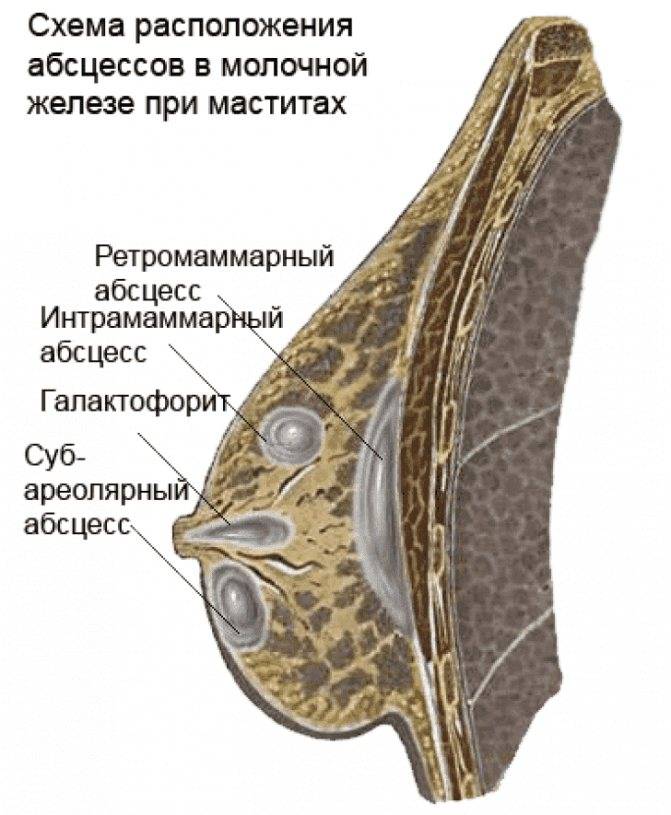
Воспаление кисты молочной железы: симптомы
Как распознать воспаление кисты молочной железы? Симптомы при неосложненных кистах практически отсутствуют. В большинстве случаев данные новообразования диагностируются случайно во время профилактических обследований, или обследований по поводу других заболеваний. Однако, если развивается воспаление кисты, симптомы могут быть крайне выраженными и не только ухудшать состояние женщины и ее качество жизни, но и грозить серьезными последствиями.
Итак, при таком осложнении, как воспаление кисты молочной железы, симптомы могут быть следующими:
- Общая слабость, недомогание, повышенная утомляемость.
- Повышение температуры тела к субфебрильных, фебрильных цифр, часто с лихорадкой и интоксикационным синдромом — озноб, повышенное потоотделение, тахикардия, головная боль, снижение аппетита
- Интенсивная, пульсирующая, или распирающая боль в молочной железе, которая может иррадиировать в плечо, шею, лопатку, и обычно не связана с менструальным циклом. Боль усиливается при пальпации, или прикладывании малыша к груди в случае кормящих женщин.
- Кожа над местом локализации кисты нередко отекает, краснеет, становится более теплой на ощупь, что свидетельствует о местном повышении температуры тела.
При выраженном интоксикационном синдроме могут также наблюдаться тошнота, рвота.