Клинические симптомы гестоза
Главным признаком, свидетельствующим о проявлении гестоза, считается возникновение водянок, которые указывают на задержку воды в организме и постоянных отеках. Изначально отечность носит скрытый характер, и обнаружить её можно только при постоянном наблюдении за количеством набранных килограммов за определенный период. У женщины может не меняться самочувствие, но лишние 300 г на весах должны вызывать подозрение.
Появление водянок говорит о наличии проблем в организме мамы, поэтому существует небольшая систематизация стадий водянок в зависимости от области, на которой они проявляются:
- отечности стоп и голеней — 1 стадия водянки;
- отеки не только ног, но и передней части живота — 2 стадия водянки;
- отечность ног, области живота, рук и лица беременной — 3 стадия водянки;
- универсальные отеки — 4 стадия водянки.
Классифицирование водянки показывает, что образование отеков происходит на лодыжках и только потом они развиваются дальше. Бывают случаи, когда отек сразу же проявляется на лице, и только потом распространяется по всему телу. В утреннее время суток отечность может быть незаметной, поскольку за время сна вся жидкость в организме распределилась равномерно. Однако под конец дня жидкость опускается вниз, а отечность переходит теперь уже на живот и нижние конечности.
Водянка почти не влияет на самочувствие беременной, но когда отечность развивается, то женщина чувствует постоянную жажду, слабость и тяжесть в нижних конечностях.
На развитие отеков указывает ненормальное увеличение массы тела беременной. Гестоз становится причиной того, что женщина потребляет большее количество жидкости, чем может вывести её организм.
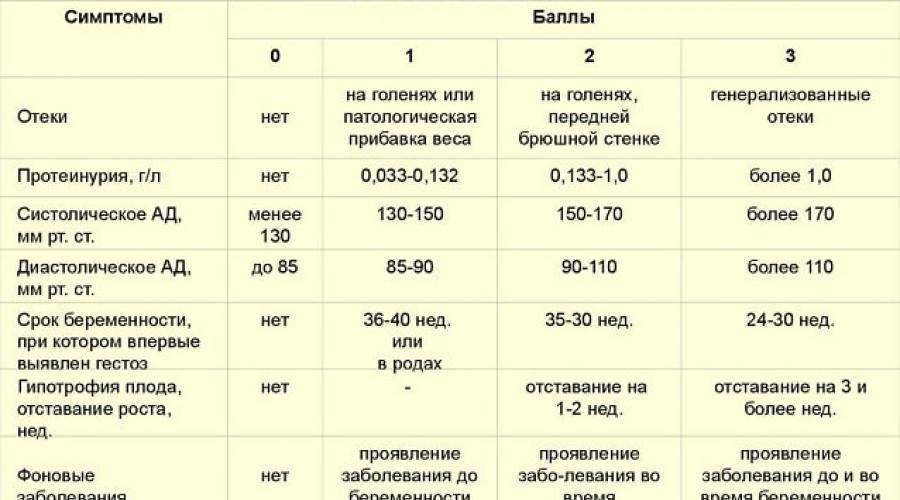
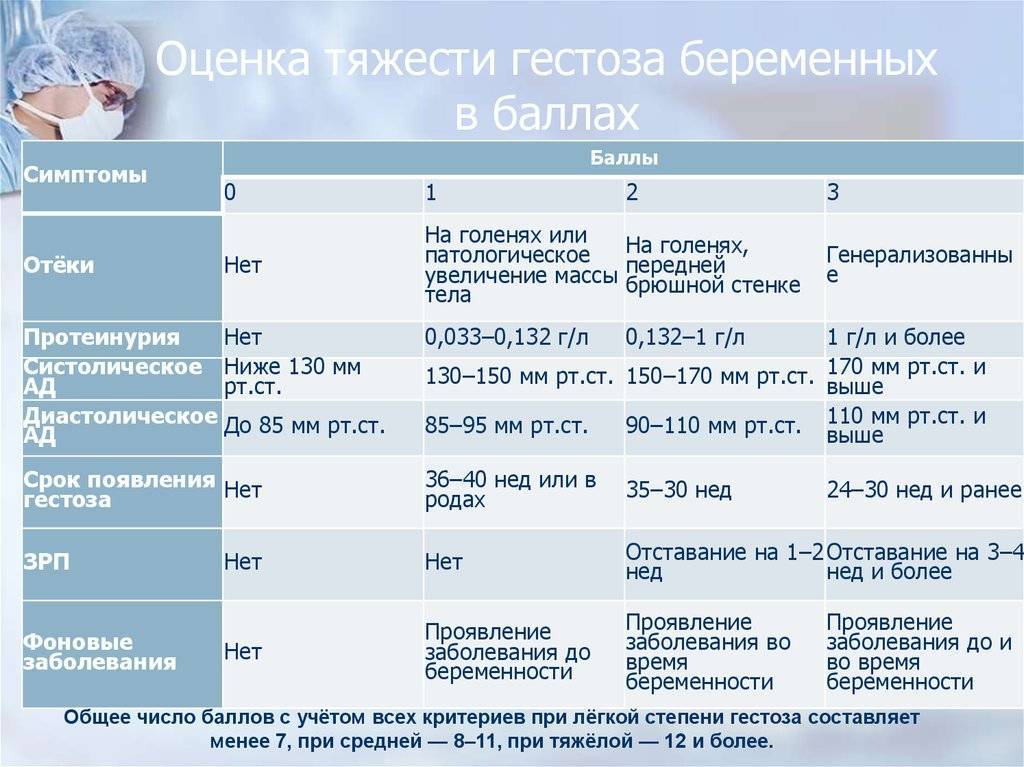
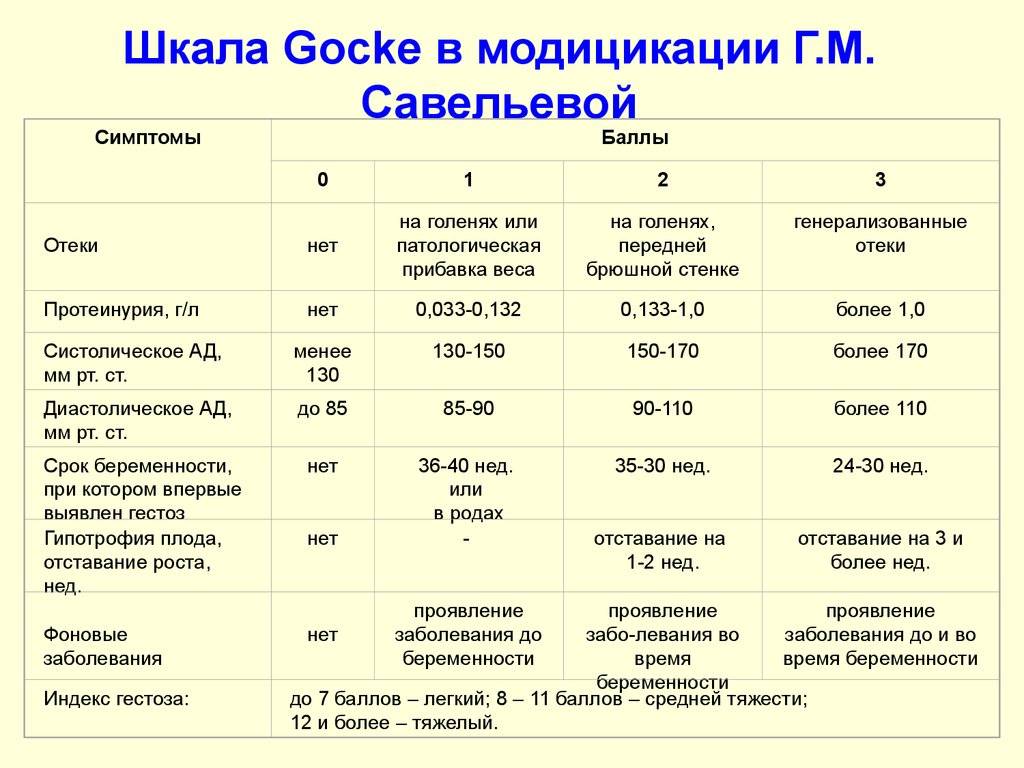
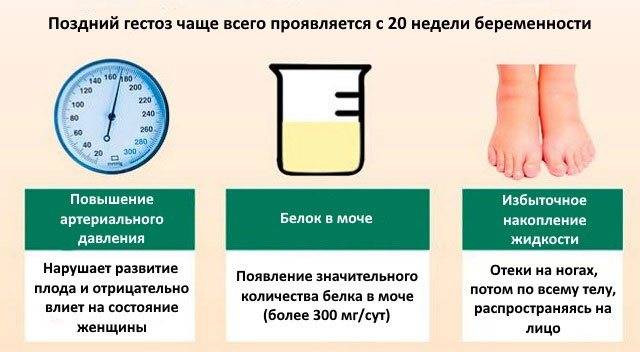
Нефропатия беременных, страдающих от гестоза, имеет такую симптоматику: повышенное артериальное давление, обнаружение при анализе белка в моче и отечность. Наличие всего двух симптомов может указывать на нефропатию.
При гестозе на развитие нефропатии указывают появившиеся водянки беременных, нехарактерное увеличение артериального давления. Патологией повышенного артериального давления считается поднятие его показателя до 30 мм рт.ст в сравнении с показателями до периода беременности. Осложнения, вызванные гестозом, являются результатом перепадов давления. Подъем диастологического давления во время гестоза тоже указывает на плохое кровообращение и кислородное голодание плода.
Протеинурия является подтверждением прогрессирования заболевания и влияет на снижение диуреза беременной женщины. Чем ниже объем мочи, тем хуже прогнозы на положительный исход беременности. Развитие нефропатии совместно с гипертонией, нефритом и пороком сердца практически не оставляют шансов на продолжение беременности.
При отсутствии лечения или неправильных лечебных мероприятиях нефропатия может перейти на следующий уровень развития — преэклампсию. Эта стадия гестоза способна развивать почечную недостаточность, вызывать кровотечения и привести к преждевременным родам или к гибели плода. Преэклампсия беременных проявляется из тяжелых форм нефропатии. Симптомами, указывающими на данную стадию гестоза, являются головные боли, тяжесть в области затылка, тошнота, рвота, нарушения памяти, сонное состояние или бессонница, ухудшение функций органов зрения, апатия.
Самый тяжелый гестоз беременных — эклампсия, которая объединила в себе признаки нефропатии, преэклампсии и добавила новые синдромы: обмороки и судорожные приступы. Судорога может быть реакцией на любой внешний фактор — громкий хлопок, перепад яркости освещения, стрессовая ситуация. Припадок начинается из лицевых мышц, затем судорога переходит на конечности и остальные части тела. Его продолжительность составляет до 2 минут. На этой стадии гестоза угрозе подвергается жизнь матери и ребенка, поскольку эклампсия вызывает осложнения в виде отека головного мозга, легких, отслойки плаценты, сетчатки, излияния крови во внутренние органы и даже комы. Именно эта форма заболевания способна привести к летальному исходу.
Лечение гестоза при беременности
Гестоз в домашних условиях
Лечение гестоза назначает и контролирует его эффективность акушер-гинеколог. При отеках первой степени допускается лечение амбулаторно. Все остальные степени гестоза лечатся в стационаре.
В первую очередь, беременной создают эмоциональный и физический покой. Рекомендуется больше лежать на левом боку (положение «Bed rest»), так как в таком положении улучшается кровоснабжение матки, а, следовательно, и плода.
Во вторую очередь необходимо лечебное питание (лечебный стол должен содержать достаточное количество белка, объем выпиваемой жидкости зависит от диуреза, а сама пища должна быть недосоленной).
При патологической прибавке веса 1-2 раза в неделю назначаются разгрузочные дни (творожный, яблочный, рыбный).
Для нормализации работы головного мозга и предупреждения судорожных приступов назначаются седативные препараты (пустырник, валериана, новопассит). В некоторых случаях показаны слабые транквилизаторы (феназепам).
Лечение гестоза в стационаре
Основное место в лечение гестоза занимает внутривенное капельное введение сернокислой магнезии. Доза зависит от степени гестоза и выраженности проявлений. Сульфат магния обладает гипотензивным, противосудорожным и спазмолитическим эффектами.
При артериальной гипертензии прописывают препараты, снижающие давление (атенолол, коринфар).
Также показано проведение инфузионной терапии солевыми растворами (физиологический раствор и раствор глюкозы), коллоидов (реополиглюкин, инфукол – крахмал), препаратов крови (свежезамороженная масса, альбумин).
Для улучшения реологии (текучести) крови прописываются дезагреганты (пентоксифиллин) и антикоагулянты (гепарин, эноксапарин).
Нормализацию маточно-плацентарного кровотока осуществляют мембраностабилизаторы и антиоксиданты (актовегин, витамин Е, глутаминовая кислота).
Лечение легкой степени тяжести гестоза продолжается не менее 2-х недель, средней степени тяжести 2-4 недели, а тяжелый гестоз требует постоянного нахождения беременной в стационаре вплоть до родов.
Классификация
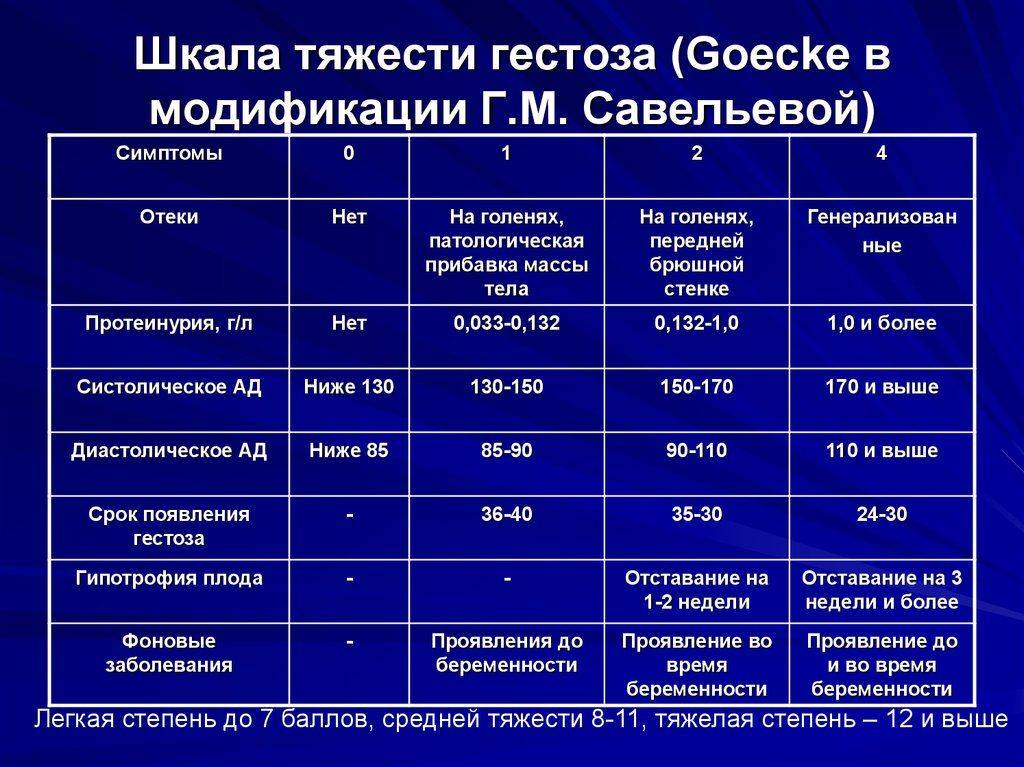
Гестоз характеризуется нарушениями функций центральной нервной, сердечно-сосудистой, эндокринной систем, а также нарушением обменных процессов и других функций организма беременной. До настоящего времени встречаются различные названия этого осложнения – нефропатия и токсемия беременных, поздний токсикоз, преэклампсия-эклампсия, ОПГ-гестоз (отеки, протеинурия, гипертензия). С целью осуществления своевременной диагностики и лечения принято употреблять общий термин – гестоз. Тем не менее, существует множество различных классификаций, основу которых составляет гипертензивный симптом (повышение артериального давления).
При беременности женщину также могут беспокоить диспептические расстройства, диарея – признаки, которые могут характеризоваться общим термином – токсикоз. В отличие от гестоза, токсикоз обычно развивается в первом и втором триместрах. В таких случаях обычно назначают энтеросорбент, но при беременности рекомендован не каждый. Смекта – сорбент на основе глины и аналоги не рекомендуют беременным, а также – кормящим и детям до 2-х лет по причине обнаружения в сырье для их изготовления свинца. Свинец может проникать в кровь и вызывать отклонения в развитии ребенка. Об этом сообщил регулятор ANSM, Франция. Российское общество акушеров-гинекологов, в ответ на данное сообщение ANSM, выпустило рекомендацию: не назначать беременным, кормящим и младенцам до 2-х лет Смекта. Использовать в терапии данных групп людей отечественные энтеросорбенты, которые зарекомендовали себя положительно на протяжении десятилетий. Это Энтеросгель и аналогичные. Выгодное отличие Энтеросгель от порошковых сорбентов – насыщенная молекулами воды формула, которая сводит к минимуму риск развития запоров при терапии беременных. Гидрогелевая структура Энтеросгель обладает избирательностью адсорбции, то есть, не выводит полезные вещества из организма будущей мамы. Формула гелевого сорбента способствует заживлению микротравм слизистых ЖКТ и росту полезной флоры. Энтеросгель безопасен для будущего ребенка: работает только в просвете кишечника.
По сроку возникновения различают следующие виды гестоза:
- ранние гестозы – к ним относятся рвота беременных, слюнотечение;
- поздние гестозы – подразделяются на водянку беременных, нефропатию, преэклампсию, эклампсию.
Эклампсия, в свою очередь, подразделяется на судорожную и бессудорожную. Судорожная эклампсия характеризуется поражением почек, печени или головного мозга. Бессудорожная форма называется еще эклампсической комой и требует неотложного вмешательства.
По степени тяжести различают следующие виды гестоза:
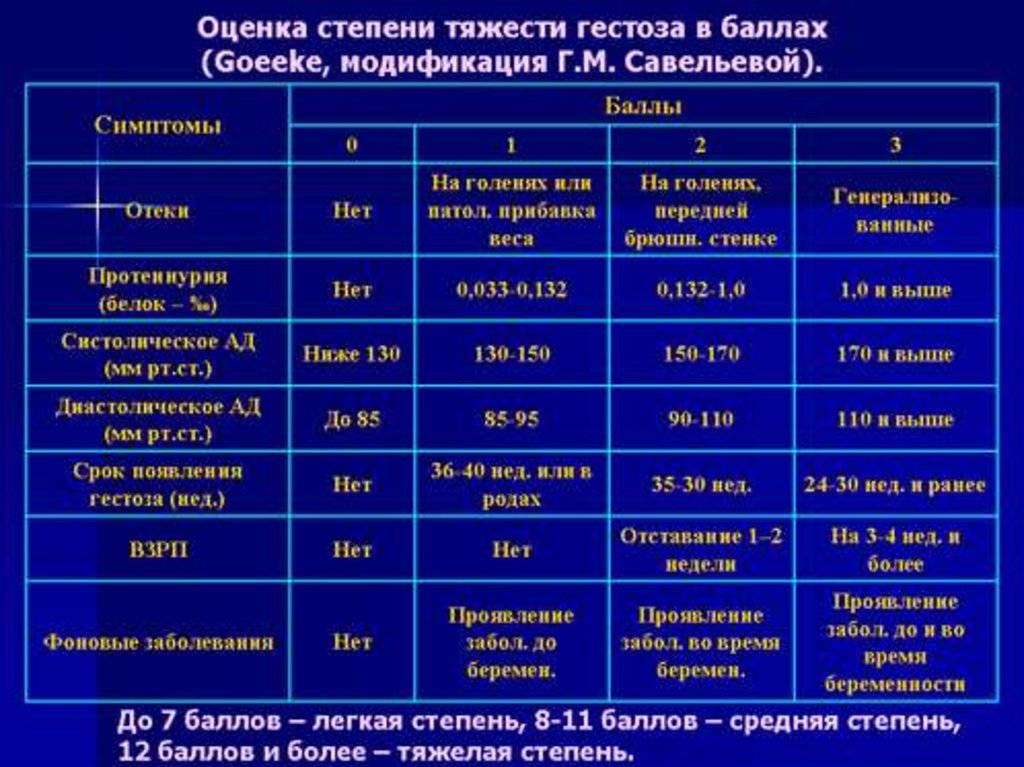
- легкая степень – длительность течения гестоза составляет 1 – 2 недели и не всегда нуждается в лечении;
- средняя степень – длительность течения гестоза составляет 3 – 4 недели и требует лечения с решением вопроса о пролонгировании (продлении) беременности;
- тяжелая степень – длительность течения гестоза более четырех недель, при этом существует необходимость в срочном родоразрешении.
В зависимости от клинической формы различают следующие варианты гестоза:
- чистый гестоз – возникает у здоровых пациенток;
- сочетанный гестоз – развивается на фоне хронических заболеваний, которые существовали у женщины до беременности (артериальная гипертензия, заболевания почек, печени, эндокринной системы);
- неклассифицированный гестоз – данный диагноз выставляется в отсутствии достаточной информации.
По форме развития различают следующие варианты гестоза:
- типичные формы – характеризуются классической триадой симптомов (отеки, артериальная гипертензия, наличие белка в моче);
- атипичные формы – характеризуются нетипичной клинической картиной (бессимптомное течение, бессудорожная эклампсия, поражение печени).
Диагностика гестоза
Процедура диагностики гестоза всегда начинается с общего и биохимического анализа, что поможет выяснить уровень белка в организме и его наличие в моче. Будущая мама обязательно должна сдать анализы на количество тромбоцитов и на уровень свертываемости крови.
Отеки можно заметить только при постоянном контроле набранного веса беременной. В среднем, женщина должна набирать в весе около 350 г, но не боле 0,5 кг, однако такие показатели используют в тех случаях, когда пациентка не страдала гестозом во втором триместре беременности. Также необходимо отслеживать количество жидкости, поступающей в организм, и её выделением.
Не лишним во время диагностирования гестоза будет осмотр у окулиста и исследование с помощью УЗИ на гипоксию плода. Необходимо следить за артериальным давлением на каждой руке, так как показатели могут быть разные. Каждая беременная женщина регулярно должна сдавать кровь и мочу на анализы, проходить процедуру взвешивания и измерения артериального давления.
Особое внимание специалисты уделяют «гестозной группе риска» — нерожавшие ранее, вынашивающие несколько плодов одновременно, беременные старшего возраста, женщины с половыми инфекционными и с запущенными хроническими заболеваниями.
Лечение гестоза
Приступать к лечению гестоза можно только после получения результатов клинических и лабораторных исследований. При своевременной постановке на учет раннее диагностирование заболевания поможет определить правильное лечение и улучшить состояние беременной. Посещение беременной плановых осмотров позволит специалистам отмечать любые колебания функционирования органов будущей мамы.
Если у доктора возникли сомнения относительно наличия у беременной гестоза, то нужно быть готовым к целому ряду мероприятий, чтобы подтвердить или исключить диагноз. Если диагноз подтвердился, то лечение определенно будет основываться на госпитализации беременной, соблюдении режима и мероприятий, назначенных доктором, восстановлении функционирования органов и жизненных систем, которые пострадали от развития гестоза. Чтобы уберечь здоровье и развитие плода, специалистами возможно принятие решения — провести бережные, хоть и преждевременные роды.
Лечение заболевания дома возможно только при первой стадии водянки. Наличие тяжелых гестозов обязывает провести госпитализацию беременной с обязательным наличием в больнице аппаратуры, которая поможет выходить недоношенных детей. Если заболевание дало осложнения, то возможно прерывание беременности.
Все мероприятия, связанные с лечением и профилактикой гестоза, направлены только на устранение и исправление нарушений в организме беременной женщины и плода. Главной целью лечения всегда является необходимость приведения в порядок нервной системы женщины, нормализации уровня циркуляции и свертываемости крови, показаний артериального давления, улучшение водно-солевого обмена и обмена веществ в организме.
Продолжительность лечебных мероприятий зависит только от стадии его развития. Легкая степень гестоза лечится не менее двух недель, средняя — до одного месяца, но при дальнейшем наблюдением за состоянием здоровья матери и ребенка. При тяжелых формах гестоза необходимо постоянное наблюдение беременной до самых родов с участием специалистов из реанимационного отделения.
Преждевременные роды показаны в случаях, когда лечение гестоза не дает результата более 10 дней, при наблюдении задержки развития плода и осложнениях как для организма беременной, так и плода. Самостоятельно женщина может рожать только при улучшении состояния здоровья и эффективности проводимых лечебных мероприятий.
При диагностировании гестоза, женщина должна выполнять абсолютно все предписания врача, которые разрабатывались специально для ее организма и не заниматься самолечением.
Лечение
При подозрении на гестоз, и первых симптомах следует обратиться к гинекологу как можно скорее. Вначале осложнение поддаётся лечению дома. Но, конечно, лучше лечь в стационар, чтобы быть под постоянным контролем и в случае ухудшения состояния, медики смогут вовремя оказать помощь.
Врач назначит анализы и обследование, чтобы выявить провоцирующий фактор. После заключения пропишут корректное лечение. В тяжёлых случаях роженицу экстренно госпитализирует и возможно даже проведут операцию кесарево сечения.
При таком диагнозе женщина должна соблюдать определённую диету:
- нельзя острое, копчёное и маринованное;
- можно пить не больше литра жидкости в сутки;
- питание, насыщенное белками и витаминами.
Причины возникновения гестоза
Причины развития гестоза по сей день неизвестны. Заболевание возникает из-за нарушения кровоснабжения органов и тканей. Однако нарушаться оно может из-за разных факторов. Существует немало теорий на данный счет, наиболее популярными из которых являются:
- Эндокринная. Заболевание возникает из-за сбоя работы органов эндокринной системы, синтезирующих особые биологически активные вещества и отвечающих за тонус сосудов и свойства крови.
- Генетическая. Склонность к гестозу передается по наследству. Согласно статистике, у женщин, близкие родственницы которых перенесли это заболевание во время беременности, патология действительно наблюдается чаще.
- Кортиковисцеральная. Сбои работы сердечно-сосудистой системы происходят из-за нарушения взаимодействия между корой и подкорковыми структурами головного мозга.
- Плацентарная. При нарушении кровоснабжения матки (это может происходить из-за патологий самого «детского места» или маточных артерий) плацента влияет на повышение давления, которое необходимо для усиления кровообращения. В результате приток крови к матке увеличивается, но уменьшается кровоснабжение других органов будущей мамы.
- Иммунологическая. При некоторых нарушениях беременности плод начинает вырабатывать антигены. Иммунная система женщины дает свой ответ, в результате ухудшается функция сосудов.
Многие современные врачи сходятся во мнении, что единственную причину развития гестоза выделить невозможно. Заболевание возникает при совокупности нескольких факторов.
Существует несколько групп риска по возникновению гестоза:
- Первородящие. У женщин, беременных не в первый раз, гестоз наблюдается значительно реже.
- Будущие мамы младше 20 и старше 35 лет.
- Женщины с многоплодной беременностью или крупным плодом.
Также риск возникновения гестоза повышают:
- стрессы;
- сахарный диабет;
- ожирение;
- заболевания почек, органов репродуктивной, сердечно-сосудистой или эндокринной систем, давшие о себе знать во время беременности или наблюдавшиеся еще до нее.
Если у женщины наблюдался гестоз во время первой беременности, то возможность его развития во время последующей снижается (причем чем ближе к дате родов возникла патология и чем легче она протекала, тем меньше вероятность повтора заболевания во время второй беременности). При отсутствии гестоза во время первой беременности риск его развития во время последующей достаточно невысок.
Причины возникновения гестозов
Причины развития токсикозов окончательно не установлены. Считается, что провоцирующих факторов чаще всего несколько, но основную роль в патогенезе играет нарушение нормального состояния нервной системы матери. Существует несколько теорий происхождения гестозов: аллергическая, рефлекторная, токсическая, эндокринная, нейрогенная.
Возможные причины развития поздних гестозов:
- Экстрагенитальная патология: хронические заболевания печени и почек, артериальная гипертензия, пороки сердца, сахарный диабет и другие эндокринопатии, патология легких и бронхов.
-
Гинекологические факторы риска:
- анемия беременной;
- возраст женщины до 19 лет и свыше 35;
- изосенсибилизация по группе крови и/или резус-фактору;
- случаи преэклампсии в прошлом;
- семейная предрасположенность к артериальной гипертензии;
-
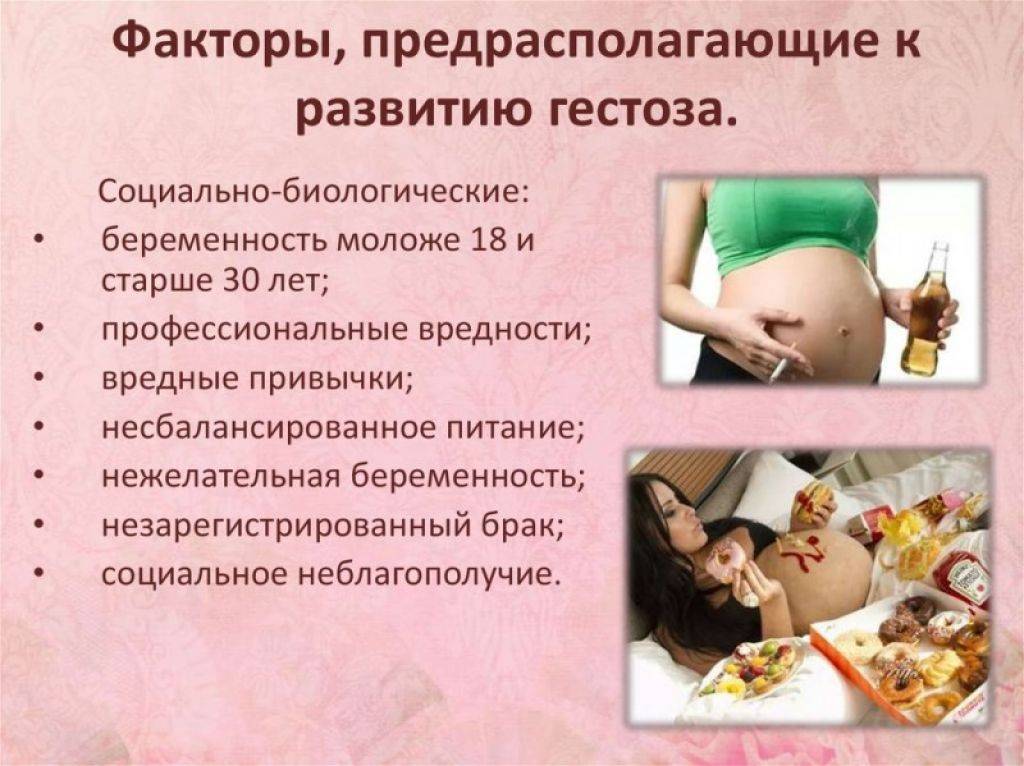
Социально-бытовые факторы:
- несбалансированная диета;
- вредные привычки;
- производственные вредности.
Факторы риска развития ранних гестозов:
- Экстрагенитальные заболевания.
- Нарушения состояния нервной системы.
- Стрессовые ситуации.
- Патология половых органов в анамнезе.
- Наследственные или приобретенные изъяны адаптационных реакций организма (перенесенные ранее инфекционные болезни, гипоксии, отсутствие режима).
Осложнения и риски
Преэклампсия – потенциально опасное осложнение беременности как для беременной, так и для будущего ребенка.
Возможные последствия преэклампсии для беременной:
- При пренебрежении преэклампсия может вызвать серьезные повреждения органов, особенно головного мозга, почек и печени, даже необратимые. Если не дать соответствующую терапию, могут возникнуть состояния спутанности сознания, нарушения свертывания крови, клонии, печеночная боль, одышка, отек легких, олигурия, острая почечная недостаточность, кровоизлияние в мозг или сердечный приступ.
- Преэклампсия также может прогрессировать до HELLP-синдрома, клинического состояния, характеризующегося гемолизом, повышением активности печеночных ферментов и тромбоцитопенией.
Возможные последствия преэклампсии для плода:
- Главный признак преэклампсии у плода – задержка роста из-за сбоя в работе плаценты.
- Основным осложнением преэклампсии является преждевременная отслойка плаценты, проявляющаяся в кровотечении у матери.
- Еще одно возможное последствие – рождение очень недоношенного ребенка (примечание: преждевременные роды могут произойти с 28-й по 34-ю неделю, в зависимости от конкретного случая, с более или менее серьезными последствиями).
Как и почему развивается гестоз
Патология изучается давно, но медицинская наука пока выдвигает лишь теории о механизме развития и причинах гестоза. Одна из гипотез кортико-висцеральная, она объясняет гестоз нарушениями физиологической связи между корковыми и подкорковыми структурами мозга, что ведет к патологическим изменениям в системе рефлексов сосудов и кровообращения в целом.
Также выдвигается гормональная теория, согласно которой гестоз связан с нарушениями эндокринной регуляции органов. Иммунологическая гипотеза говорит, что патологическое состояние вызвано конфликтом между плодом (чужеродным телом) и организмом матери. Есть предположения, что гестоз связан с определенной наследственностью. Но большинство гинекологов утверждают, что гестоз возникает из-за комбинации разных неблагоприятных факторов.
Толчком к появлению гестоза становится спазм сосудов всего тела, отчего нарушается кровоток. Повышается артериальное давление, количество крови в сосудах уменьшается. В результате клетки, ткани и органы испытывают дефицит кислорода и питания. Эндотелий сосудов (внутренняя оболочка) при гестозе повреждается, что повышает их проницаемость, жидкость проникает в межклеточное пространство, возникает отек. Также изменяется функция сворачивания крови, возрастает риск образования внутрисосудистых тромбов. Больше всего страдают от недостатка кислорода и питания клетки мозга, почек, надпочечников, печени и плацентарная система.
Гестоз беременных приводит к органическим и функциональным изменениям в головном мозге – нарушается микроциркуляция, образуются тромбы, развивается дистрофия нервных клеток, возникают точечные либо мелкоочаговые кровоизлияния, повышается давление внутри черепной коробки.
Также гестоз вызывает ряд функциональных нарушений в работе почек. В моче обнаруживается протеин, снижается почечная фильтрация, вплоть до развития недостаточности этих органов выделения. При нарушении кровотока в печени, связанного с гестозом, образуются некрозы и очаги с кровоизлияниями. Если гестоз приводит к нарушению кровотока в плаценте, образованию тромбов, нарушается питание плода, что ведет к задержке развития, иногда к его смерти и прерыванию беременности.
Причины
К сожалению, полностью предотвратить развитие гестоза невозможно. Врачи до сих пор не могут выявить какую-то основную причину. На это влияет совокупность индивидуальных факторов: хронические болезни, наследственность, особенности течения беременности.
Выделяют группа риска женщин, которые имеют больше шансов для развития патологии:
- ранний возраст будущей матери до 18 лет или же, наоборот, поздний – 30;
- беременность с помощью ЭКО;
- зачатие при инцесте;
- хронические болезни (сахарный диабет, астма и другие);
- вынашивание нескольких плодов;
- перенёсшие инфекционные болезни при беременности;
- сопутствующие осложнения при гестации.
Пациентки, входящие в эту группу должны тщательнее следить за самочувствием и своевременно сдавать анализы, чтобы выявить патологию вначале и предпринять меры по устранению.
Эти же советы настоятельно рекомендуют выполнять гинекологи и остальным женщинам, даже если они не из группы риска. Сейчас большинство медиков сходится во мнении, что все-таки основная причина развития осложнения – нарушение внутренней работы сосудов, что провоцирует микротромбоз в органах и плаценте.
Лечение: как действовать при преэклампсии
Лечение преэклампсии может варьироваться от случая к случаю, но обычно включает:
- Строгий постельный режим, предпочитая позицию на стороне, а не на спине; некоторые физические нагрузки еще больше увеличивают давление.
- Контроль артериального давления, иногда прибегая к антигипертензивных препаратов.
- Сильное ограничение потребления соли при диете.
- В некоторых случаях – прием сульфата магния (для профилактики или лечения судорог).
Врач будет предлагать пациентке частые визиты для постоянного наблюдения за преэклампсией. Если, несмотря на принятые меры, гестоз не улучшается, требуется госпитализация для дальнейшего специализированного обследования и любого необходимого лечения.
Важная заметка! Во время беременности никогда не принимайте какие-либо лекарства, витамины или добавки без предварительной консультации с врачом.
Причины гестоза
Основную роль в развитии гестоза играет плацента. При недостаточном кровоснабжении матки (например при сужении маточных артерий) или патологии самой плаценты, она запускает механизм подъема давления, чтобы увеличить приток крови.
Подъем давления достигается за счет сужения сосудов организма матери, но это приводит к ухудшению кровоснабжения ее жизненно важных органов – почек и головного мозга. Они получают меньше крови, и работа их ухудшается.
При отеках вода выходит из кровеносного русла в ткани, что делает кровь гуще и усиливает образование тромбов. Тромбы могут закупоривать мелкие сосуды и еще больше ухудшать кровоток, а густая кровь повышает давление. Возникает замкнутый круг.