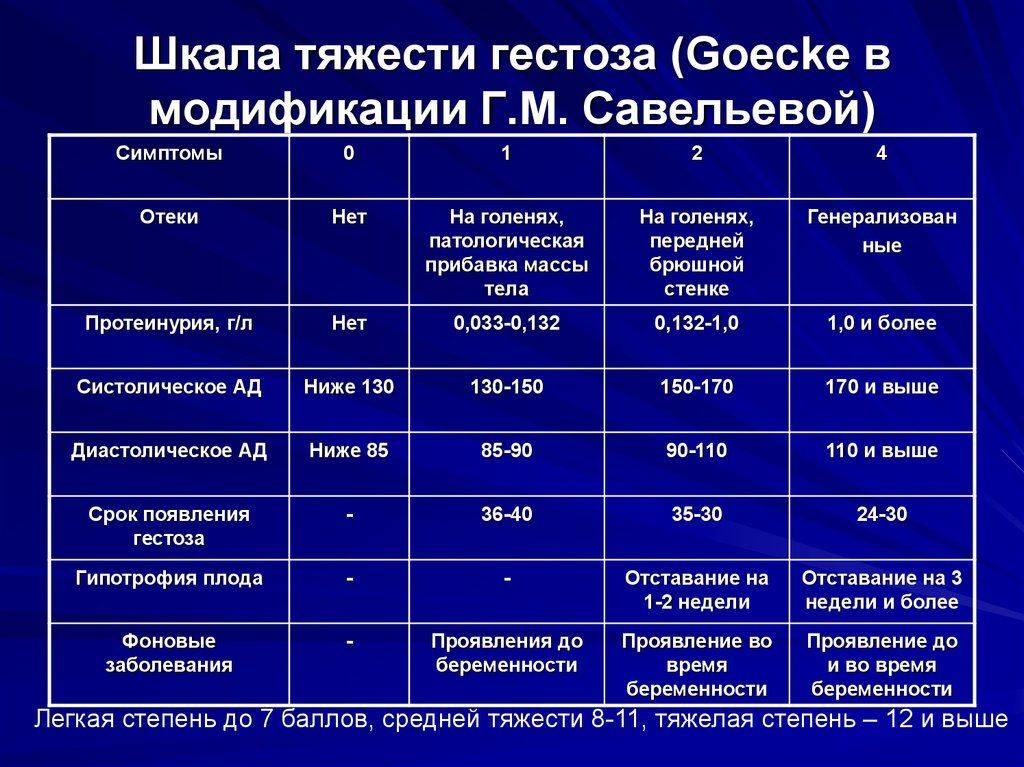
Диагностика гестоза
Процедура диагностики гестоза всегда начинается с общего и биохимического анализа, что поможет выяснить уровень белка в организме и его наличие в моче. Будущая мама обязательно должна сдать анализы на количество тромбоцитов и на уровень свертываемости крови.
Отеки можно заметить только при постоянном контроле набранного веса беременной. В среднем, женщина должна набирать в весе около 350 г, но не боле 0,5 кг, однако такие показатели используют в тех случаях, когда пациентка не страдала гестозом во втором триместре беременности. Также необходимо отслеживать количество жидкости, поступающей в организм, и её выделением.
Не лишним во время диагностирования гестоза будет осмотр у окулиста и исследование с помощью УЗИ на гипоксию плода. Необходимо следить за артериальным давлением на каждой руке, так как показатели могут быть разные. Каждая беременная женщина регулярно должна сдавать кровь и мочу на анализы, проходить процедуру взвешивания и измерения артериального давления.
Особое внимание специалисты уделяют «гестозной группе риска» — нерожавшие ранее, вынашивающие несколько плодов одновременно, беременные старшего возраста, женщины с половыми инфекционными и с запущенными хроническими заболеваниями.
Профилактика
Специфической профилактики гестоза не существует. В женской консультации при постановке на учет тщательно собирается анамнез женщины и проводится обследование, после чего определяют группу риска по развитию гестоза (низкий, средний или высокий).
Женщинам, входящим в группу риска, рекомендуют белковую малосолевую диету с периодическими разгрузочными днями и соблюдение режима дня и отдыха.
Также проводятся профилактические курсы лечения (успокоительные препараты, антиоксиданты, мочегонные сборы).
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Амниоцентез
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах
Лечение
При развитии всех перечисленных угрожаемых состояниях беременная подлежит немедленной госпитализации, где решается вопрос о целесообразности пролонгирования беременности или о родоразрешении.
При возникновении хронической фетоплацентарной недостаточности назначаются
- средства, улучшающие маточно-плацентарный кровоток (актовегин, витамин Е, хофитол, инстенон, пирацетам и др.),
- спазмолитики (папаверин, эуфиллин, но-шпа),
- препараты, нормализующие реологию крови: антиагреганты (курантил, аспирин) и антикоагулянты (трентал, троксевазин),
- также показаны токолитики (гинипрал, партусистен, сернокислая магнезия) для расслабления матки и нормализации кровообращения в ней,
- в случае выявленной внутриутробной инфекции назначаются антибиотики (макролиды: эритромицин, сумамед) и другие противовоспалительные препараты (метронидазол, противогрибковые средства и прочие).
При гестозе терапия начинается с создания лечебно-охранительного режима и назначения диеты (пища, богатая белками, умеренно недосоленная, умеренное или сниженное потребление жидкости), разгрузочные дни 1 раз в неделю, травяные чаи.
Гестоз требует назначения гипотензивных препаратов (нифедипин, метилдопа, лабетолол), снижающих тонус матки и понижающих давление средств (гинипрал, сернокислая магнезия), нормализации маточно-плацентарного кровообращения (курантил, трентал, пирацетам, актовегин и др.).
Также при гестозе показана инфузионная терапия для восстановления объема циркулирующей крови и нормализации ее реологии (инфукол, реополиглюкин, альбумин, свежезамороженная плазма). Дополнительно назначаются антиоксиданты (токоферол, глутаминовая и аскорбиновая кислота). В случае развития преэклампсии при доношенной беременности решается вопрос о родовозбуждении или оперативном родоразрешении, эклампсия в любом сроке – показание к кесареву сечению.
Отслойка плаценты умеренной или тяжелой степени есть прямое показание к оперативному родоразрешению независимо от сроков беременности (в интересах матери). При легкой степени назначается лечение фетоплацентарной недостаточности, внутриутробной гипоксии плода, анемии и гипертонуса матки.
Лечение гестоза
Приступать к лечению гестоза можно только после получения результатов клинических и лабораторных исследований. При своевременной постановке на учет раннее диагностирование заболевания поможет определить правильное лечение и улучшить состояние беременной. Посещение беременной плановых осмотров позволит специалистам отмечать любые колебания функционирования органов будущей мамы.
Если у доктора возникли сомнения относительно наличия у беременной гестоза, то нужно быть готовым к целому ряду мероприятий, чтобы подтвердить или исключить диагноз. Если диагноз подтвердился, то лечение определенно будет основываться на госпитализации беременной, соблюдении режима и мероприятий, назначенных доктором, восстановлении функционирования органов и жизненных систем, которые пострадали от развития гестоза. Чтобы уберечь здоровье и развитие плода, специалистами возможно принятие решения — провести бережные, хоть и преждевременные роды.
Лечение заболевания дома возможно только при первой стадии водянки. Наличие тяжелых гестозов обязывает провести госпитализацию беременной с обязательным наличием в больнице аппаратуры, которая поможет выходить недоношенных детей. Если заболевание дало осложнения, то возможно прерывание беременности.
Все мероприятия, связанные с лечением и профилактикой гестоза, направлены только на устранение и исправление нарушений в организме беременной женщины и плода. Главной целью лечения всегда является необходимость приведения в порядок нервной системы женщины, нормализации уровня циркуляции и свертываемости крови, показаний артериального давления, улучшение водно-солевого обмена и обмена веществ в организме.
Продолжительность лечебных мероприятий зависит только от стадии его развития. Легкая степень гестоза лечится не менее двух недель, средняя — до одного месяца, но при дальнейшем наблюдением за состоянием здоровья матери и ребенка. При тяжелых формах гестоза необходимо постоянное наблюдение беременной до самых родов с участием специалистов из реанимационного отделения.
Преждевременные роды показаны в случаях, когда лечение гестоза не дает результата более 10 дней, при наблюдении задержки развития плода и осложнениях как для организма беременной, так и плода. Самостоятельно женщина может рожать только при улучшении состояния здоровья и эффективности проводимых лечебных мероприятий.
При диагностировании гестоза, женщина должна выполнять абсолютно все предписания врача, которые разрабатывались специально для ее организма и не заниматься самолечением.
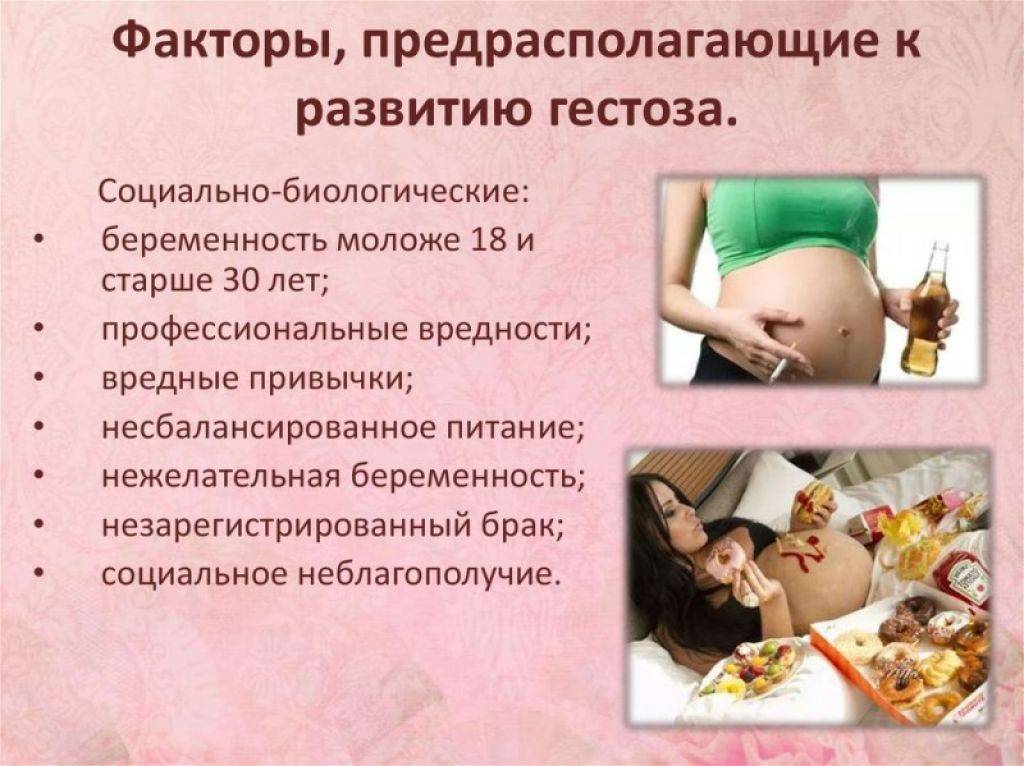
Предрасполагающие и / или отягчающие факторы
Факторы, которые могут увеличить вероятность развития преэклампсии у беременной женщины, многочисленны. Прежде всего, гестоз распознает основную генетическую предрасположенность, которая делает беременную женщину более «уязвимой» для болезни, если на нее возьмут верх другие элементы. Например, если женщина уже страдала гипертонией до беременности или семейный анамнез положителен на преэклампсию, клиническая картина более вероятна.
Факторами риска, наиболее часто встречающимися у будущих мам, являются:
- Преэклампсия при предыдущих беременностях;
- Первая беременность;
- Очень молодой возраст или старше 35 лет;
- Ожирение или избыточный вес;
- Двойная или многоплодная беременность;
- Избыток натрия в рационе.
 Двойная беременность
Двойная беременность
Наличие сопутствующих заболеваний, таких как:
- Хроническая гипертония;
- Диабет;
- Заболевания почек или печени;
- Синдром антифосфолипидных антител (APS).
Преэклампсия также может развиться у беременных женщин, у которых нет ни одного из этих факторов.
Лечение гестоза при беременности
Гестоз в домашних условиях
Лечение гестоза назначает и контролирует его эффективность акушер-гинеколог. При отеках первой степени допускается лечение амбулаторно. Все остальные степени гестоза лечатся в стационаре.
В первую очередь, беременной создают эмоциональный и физический покой. Рекомендуется больше лежать на левом боку (положение «Bed rest»), так как в таком положении улучшается кровоснабжение матки, а, следовательно, и плода.
Во вторую очередь необходимо лечебное питание (лечебный стол должен содержать достаточное количество белка, объем выпиваемой жидкости зависит от диуреза, а сама пища должна быть недосоленной).
При патологической прибавке веса 1-2 раза в неделю назначаются разгрузочные дни (творожный, яблочный, рыбный).
Для нормализации работы головного мозга и предупреждения судорожных приступов назначаются седативные препараты (пустырник, валериана, новопассит). В некоторых случаях показаны слабые транквилизаторы (феназепам).
Лечение гестоза в стационаре
Основное место в лечение гестоза занимает внутривенное капельное введение сернокислой магнезии. Доза зависит от степени гестоза и выраженности проявлений. Сульфат магния обладает гипотензивным, противосудорожным и спазмолитическим эффектами.
При артериальной гипертензии прописывают препараты, снижающие давление (атенолол, коринфар).
Также показано проведение инфузионной терапии солевыми растворами (физиологический раствор и раствор глюкозы), коллоидов (реополиглюкин, инфукол – крахмал), препаратов крови (свежезамороженная масса, альбумин).
Для улучшения реологии (текучести) крови прописываются дезагреганты (пентоксифиллин) и антикоагулянты (гепарин, эноксапарин).
Нормализацию маточно-плацентарного кровотока осуществляют мембраностабилизаторы и антиоксиданты (актовегин, витамин Е, глутаминовая кислота).
Лечение легкой степени тяжести гестоза продолжается не менее 2-х недель, средней степени тяжести 2-4 недели, а тяжелый гестоз требует постоянного нахождения беременной в стационаре вплоть до родов.
Классификация
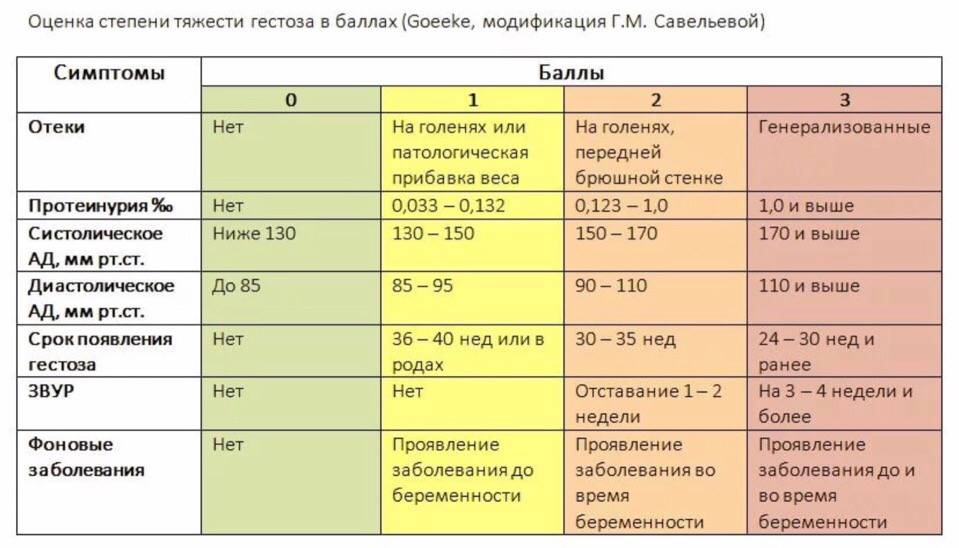
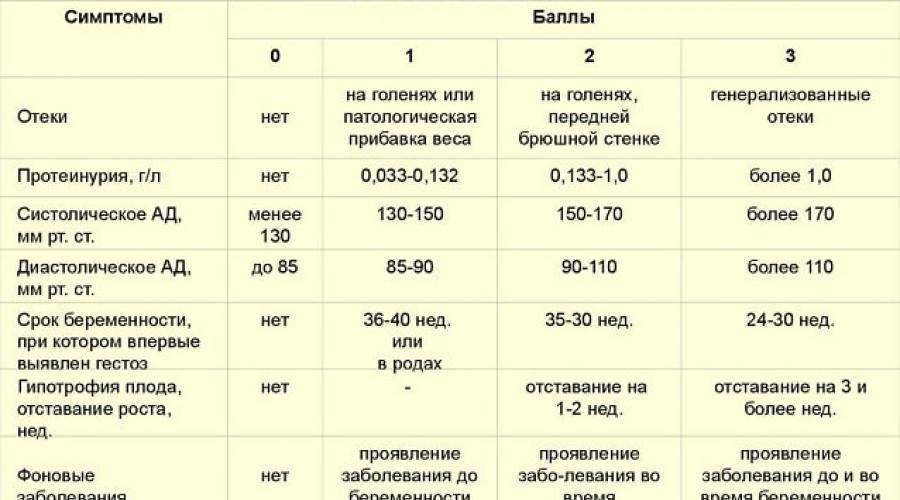
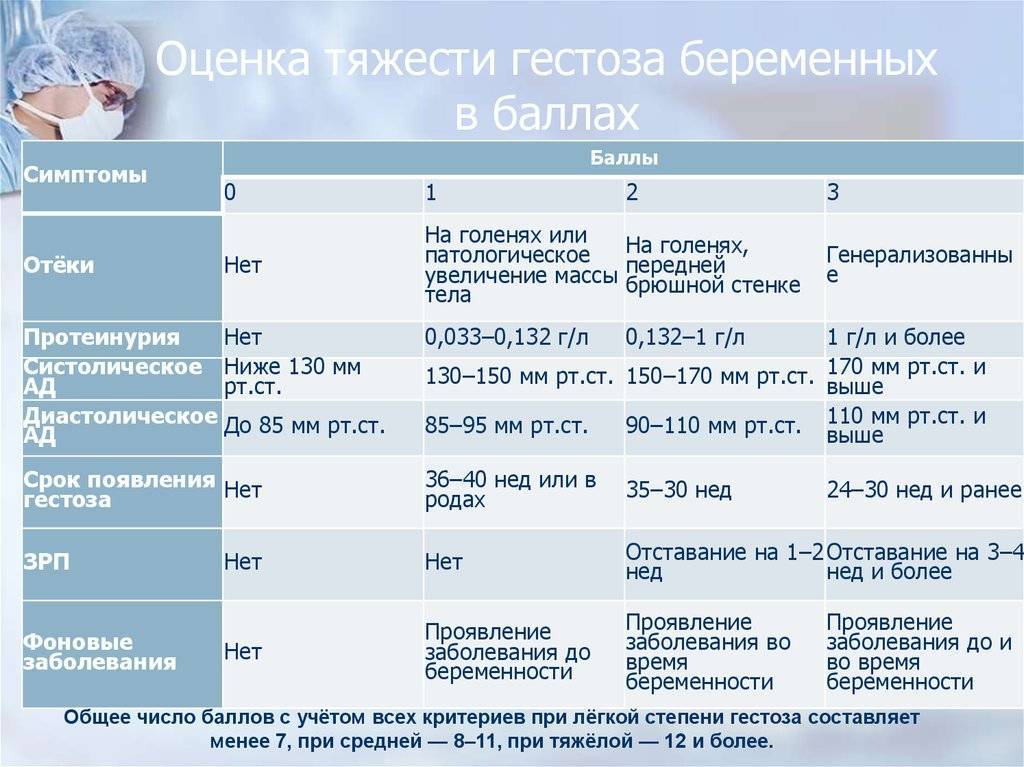
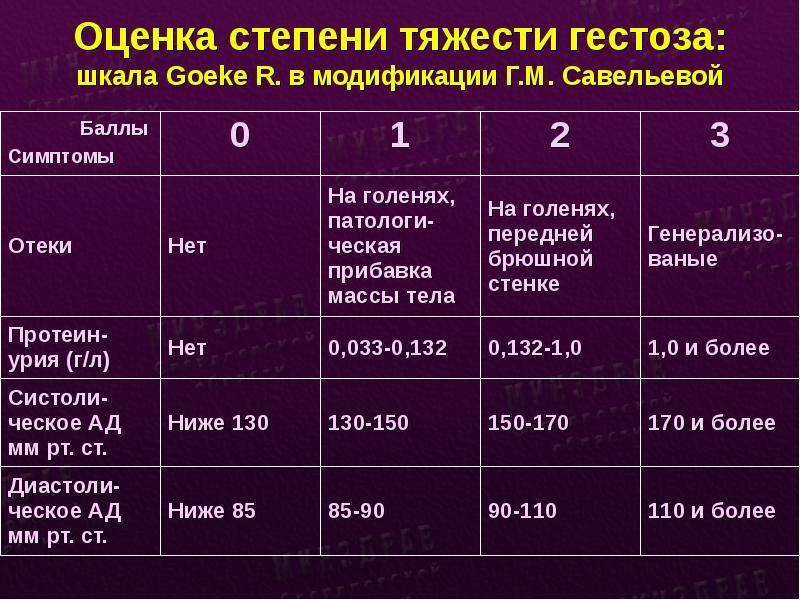
Гестоз характеризуется нарушениями функций центральной нервной, сердечно-сосудистой, эндокринной систем, а также нарушением обменных процессов и других функций организма беременной. До настоящего времени встречаются различные названия этого осложнения – нефропатия и токсемия беременных, поздний токсикоз, преэклампсия-эклампсия, ОПГ-гестоз (отеки, протеинурия, гипертензия). С целью осуществления своевременной диагностики и лечения принято употреблять общий термин – гестоз. Тем не менее, существует множество различных классификаций, основу которых составляет гипертензивный симптом (повышение артериального давления).
При беременности женщину также могут беспокоить диспептические расстройства, диарея – признаки, которые могут характеризоваться общим термином – токсикоз. В отличие от гестоза, токсикоз обычно развивается в первом и втором триместрах. В таких случаях обычно назначают энтеросорбент, но при беременности рекомендован не каждый. Смекта – сорбент на основе глины и аналоги не рекомендуют беременным, а также – кормящим и детям до 2-х лет по причине обнаружения в сырье для их изготовления свинца. Свинец может проникать в кровь и вызывать отклонения в развитии ребенка. Об этом сообщил регулятор ANSM, Франция. Российское общество акушеров-гинекологов, в ответ на данное сообщение ANSM, выпустило рекомендацию: не назначать беременным, кормящим и младенцам до 2-х лет Смекта. Использовать в терапии данных групп людей отечественные энтеросорбенты, которые зарекомендовали себя положительно на протяжении десятилетий. Это Энтеросгель и аналогичные. Выгодное отличие Энтеросгель от порошковых сорбентов – насыщенная молекулами воды формула, которая сводит к минимуму риск развития запоров при терапии беременных. Гидрогелевая структура Энтеросгель обладает избирательностью адсорбции, то есть, не выводит полезные вещества из организма будущей мамы. Формула гелевого сорбента способствует заживлению микротравм слизистых ЖКТ и росту полезной флоры. Энтеросгель безопасен для будущего ребенка: работает только в просвете кишечника.
По сроку возникновения различают следующие виды гестоза:
- ранние гестозы – к ним относятся рвота беременных, слюнотечение;
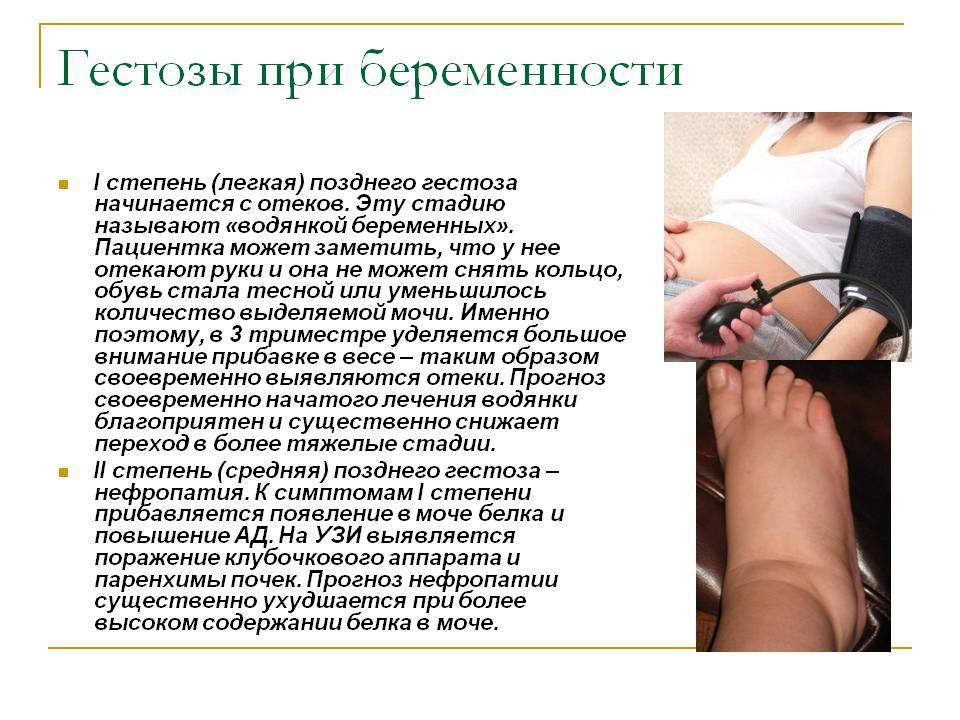
- поздние гестозы – подразделяются на водянку беременных, нефропатию, преэклампсию, эклампсию.
Эклампсия, в свою очередь, подразделяется на судорожную и бессудорожную. Судорожная эклампсия характеризуется поражением почек, печени или головного мозга. Бессудорожная форма называется еще эклампсической комой и требует неотложного вмешательства.
По степени тяжести различают следующие виды гестоза:
- легкая степень – длительность течения гестоза составляет 1 – 2 недели и не всегда нуждается в лечении;
- средняя степень – длительность течения гестоза составляет 3 – 4 недели и требует лечения с решением вопроса о пролонгировании (продлении) беременности;
- тяжелая степень – длительность течения гестоза более четырех недель, при этом существует необходимость в срочном родоразрешении.
В зависимости от клинической формы различают следующие варианты гестоза:
- чистый гестоз – возникает у здоровых пациенток;
- сочетанный гестоз – развивается на фоне хронических заболеваний, которые существовали у женщины до беременности (артериальная гипертензия, заболевания почек, печени, эндокринной системы);
- неклассифицированный гестоз – данный диагноз выставляется в отсутствии достаточной информации.
По форме развития различают следующие варианты гестоза:
- типичные формы – характеризуются классической триадой симптомов (отеки, артериальная гипертензия, наличие белка в моче);
- атипичные формы – характеризуются нетипичной клинической картиной (бессимптомное течение, бессудорожная эклампсия, поражение печени).
Причины возникновения гестозов
Причины развития токсикозов окончательно не установлены. Считается, что провоцирующих факторов чаще всего несколько, но основную роль в патогенезе играет нарушение нормального состояния нервной системы матери. Существует несколько теорий происхождения гестозов: аллергическая, рефлекторная, токсическая, эндокринная, нейрогенная.
Возможные причины развития поздних гестозов:
- Экстрагенитальная патология: хронические заболевания печени и почек, артериальная гипертензия, пороки сердца, сахарный диабет и другие эндокринопатии, патология легких и бронхов.
-
Гинекологические факторы риска:
- анемия беременной;
- возраст женщины до 19 лет и свыше 35;
- изосенсибилизация по группе крови и/или резус-фактору;
- случаи преэклампсии в прошлом;
- семейная предрасположенность к артериальной гипертензии;
-
Социально-бытовые факторы:
- несбалансированная диета;
- вредные привычки;
- производственные вредности.
Факторы риска развития ранних гестозов:
- Экстрагенитальные заболевания.
- Нарушения состояния нервной системы.
- Стрессовые ситуации.
- Патология половых органов в анамнезе.
- Наследственные или приобретенные изъяны адаптационных реакций организма (перенесенные ранее инфекционные болезни, гипоксии, отсутствие режима).
Причины и механизмы развития гестоза
До сегодняшнего времени врачам так и не удалось выяснить истинные причины и механизмы развития гестозов беременных. Выделяют несколько теорий, которые способны объяснить возникновение заболевания:
- Кортиковисцеральная теория. Сторонники данной теории предлагают относиться к гестозу, как к неврозу будущей мамы. Из-за поражений нервов происходят изменения взаимосвязи коры и подкоркового образования головного мозга. Именно эти нарушения ведут к ухудшению функциональности сосудистых систем и кровообращения.
- Эндокринная теория под гестозом подразумевает нарушение работы сердечно-сосудистой системы, недостаточное снабжение органов кровью и плохой обмен веществ в тканях и органах беременной. Причиной всех этих отклонений является изменение функциональности эндокринной системы, которая отвечает за тонус сосудов и формулу крови.
- Иммунологическая теория гласит о том, что все нарушения в организме будущей мамы, вызванные гестозом, связаны с реакцией иммунитета матери на развитие в ее организме плода ребенка.
- Генетическая теория нашла свое подтверждение благодаря появлению гестоза у женщин, чьи матери тоже во время беременности переносили это заболевание.
- Плацентарная теория основана на факте отсутствия изменений в маточных сосудах, которые питают плаценту. Именно поэтому и выделяются вещества, которые ведут к нарушению функциональности сосудов беременной.
Многие специалисты считают, что нет единственного механизма развития гестоза. Появление и развитие заболевания происходит на фоне влияния целого комплекса факторов, ведущих к изменениям функциональности органов будущей матери. Основными изменениями женского организма при воздействии гестоза считаются: спазмы сосудов, переносящих кровь, ухудшение кровяной циркуляции, повышение кровяной свертываемости и микроциркуляционные нарушения. Во время протекания гестоза, ухудшается работа сердца, соответственно и снабжение кровью органов, что ведет к дистрофическим изменениям в тканях и ухудшению функциональности организма в целом. Больше всего от недостаточного кровоснабжения страдают почки, печень и головной мозг. Плацента под воздействием гестоза не способна доставлять ребенку кислород и питательные вещества, что приводит к кислородному истощению плода и остановке его развития в утробе матери.
Терапия
Больные нефропатией беременных подлежат госпитализации, поскольку им необходимы строгий постельный режим, наблюдение за артериальным давлением, функциями почек, а также содержанием электролитов. Проводится противосудорожная, гипотензивная терапия.
При применении гипотензивных препаратов нужно помнить, что кардинальное быстрое понижение артериального давления может причинить дополнительное снижение маточно-плацентарного тока крови и ухудшить положение плода. Как правило, применяется допегит или гидрализин вместе с бета-адреноблокаторами в малых дозах. Гидрализин могут вводить внутривенно с целью купирования осложненного гипертонического криза.
Консервативную терапию нефропатии беременных (в случае ее эффективности) нужно продолжать до тех сроков, пока рождение жизнеспособного плода является возможным. При прогрессировании нефропатии беременных и появлении осложнений заболевания, осуществляется досрочное родоразрешение, являющееся методом лечения самых тяжелых форм данной патологии.
Причины возникновения гестоза
Причины развития гестоза по сей день неизвестны. Заболевание возникает из-за нарушения кровоснабжения органов и тканей. Однако нарушаться оно может из-за разных факторов. Существует немало теорий на данный счет, наиболее популярными из которых являются:
- Эндокринная. Заболевание возникает из-за сбоя работы органов эндокринной системы, синтезирующих особые биологически активные вещества и отвечающих за тонус сосудов и свойства крови.
- Генетическая. Склонность к гестозу передается по наследству. Согласно статистике, у женщин, близкие родственницы которых перенесли это заболевание во время беременности, патология действительно наблюдается чаще.
- Кортиковисцеральная. Сбои работы сердечно-сосудистой системы происходят из-за нарушения взаимодействия между корой и подкорковыми структурами головного мозга.
- Плацентарная. При нарушении кровоснабжения матки (это может происходить из-за патологий самого «детского места» или маточных артерий) плацента влияет на повышение давления, которое необходимо для усиления кровообращения. В результате приток крови к матке увеличивается, но уменьшается кровоснабжение других органов будущей мамы.
- Иммунологическая. При некоторых нарушениях беременности плод начинает вырабатывать антигены. Иммунная система женщины дает свой ответ, в результате ухудшается функция сосудов.
Многие современные врачи сходятся во мнении, что единственную причину развития гестоза выделить невозможно. Заболевание возникает при совокупности нескольких факторов.
Существует несколько групп риска по возникновению гестоза:
- Первородящие. У женщин, беременных не в первый раз, гестоз наблюдается значительно реже.
- Будущие мамы младше 20 и старше 35 лет.
- Женщины с многоплодной беременностью или крупным плодом.
Также риск возникновения гестоза повышают:
- стрессы;
- сахарный диабет;
- ожирение;
- заболевания почек, органов репродуктивной, сердечно-сосудистой или эндокринной систем, давшие о себе знать во время беременности или наблюдавшиеся еще до нее.
Если у женщины наблюдался гестоз во время первой беременности, то возможность его развития во время последующей снижается (причем чем ближе к дате родов возникла патология и чем легче она протекала, тем меньше вероятность повтора заболевания во время второй беременности). При отсутствии гестоза во время первой беременности риск его развития во время последующей достаточно невысок.
Клинические симптомы гестоза
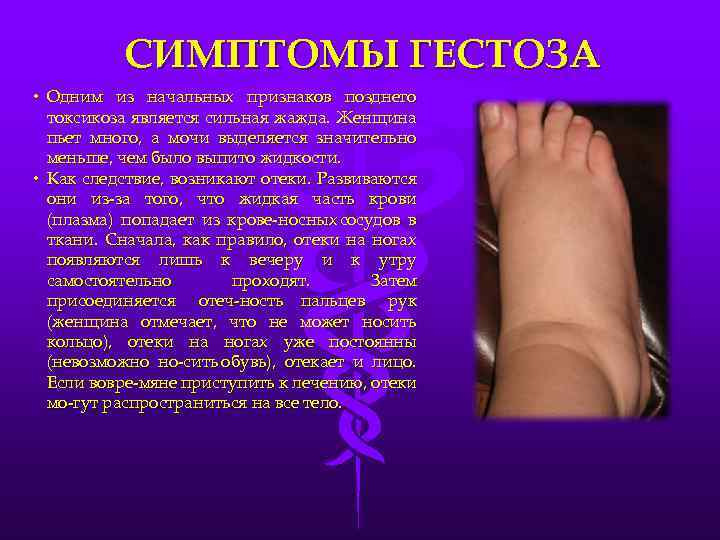
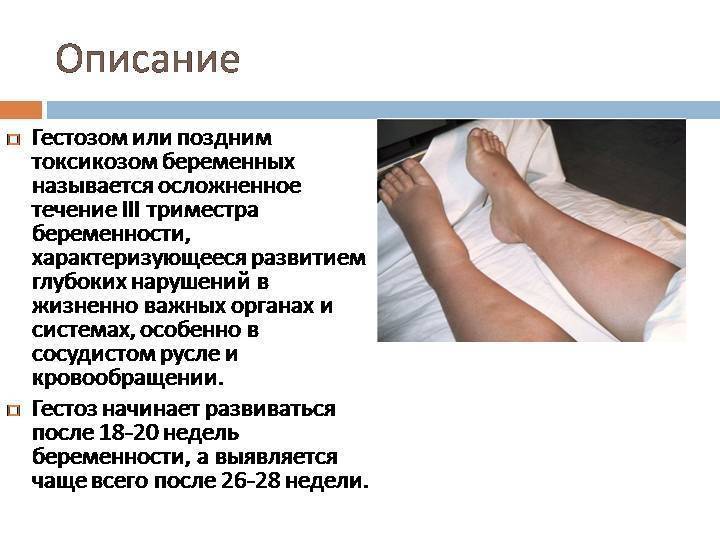
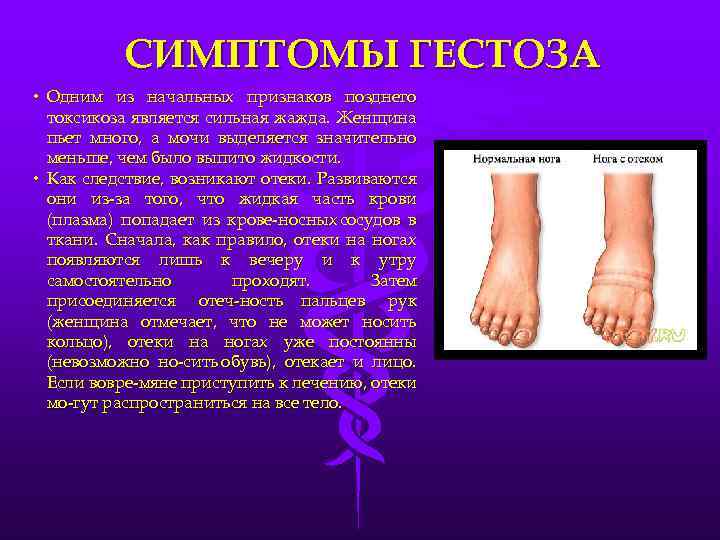
Главным признаком, свидетельствующим о проявлении гестоза, считается возникновение водянок, которые указывают на задержку воды в организме и постоянных отеках. Изначально отечность носит скрытый характер, и обнаружить её можно только при постоянном наблюдении за количеством набранных килограммов за определенный период. У женщины может не меняться самочувствие, но лишние 300 г на весах должны вызывать подозрение.
Появление водянок говорит о наличии проблем в организме мамы, поэтому существует небольшая систематизация стадий водянок в зависимости от области, на которой они проявляются:
- отечности стоп и голеней — 1 стадия водянки;
- отеки не только ног, но и передней части живота — 2 стадия водянки;
- отечность ног, области живота, рук и лица беременной — 3 стадия водянки;
- универсальные отеки — 4 стадия водянки.
Классифицирование водянки показывает, что образование отеков происходит на лодыжках и только потом они развиваются дальше. Бывают случаи, когда отек сразу же проявляется на лице, и только потом распространяется по всему телу. В утреннее время суток отечность может быть незаметной, поскольку за время сна вся жидкость в организме распределилась равномерно. Однако под конец дня жидкость опускается вниз, а отечность переходит теперь уже на живот и нижние конечности.
Водянка почти не влияет на самочувствие беременной, но когда отечность развивается, то женщина чувствует постоянную жажду, слабость и тяжесть в нижних конечностях.
На развитие отеков указывает ненормальное увеличение массы тела беременной. Гестоз становится причиной того, что женщина потребляет большее количество жидкости, чем может вывести её организм.
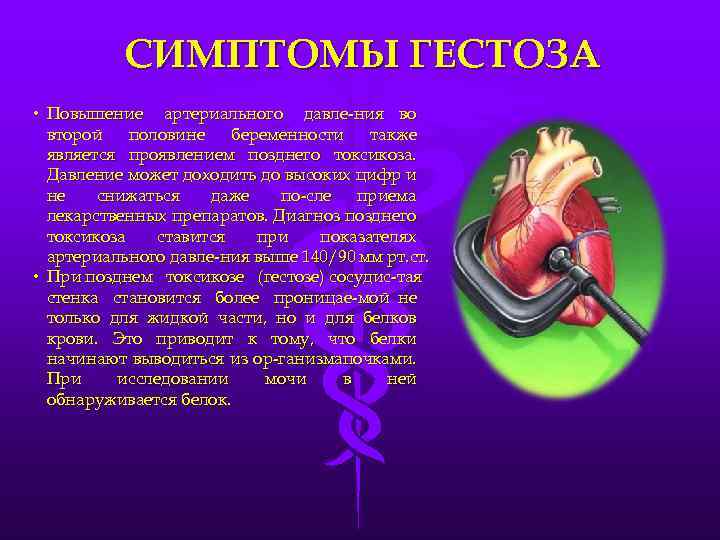
Нефропатия беременных, страдающих от гестоза, имеет такую симптоматику: повышенное артериальное давление, обнаружение при анализе белка в моче и отечность. Наличие всего двух симптомов может указывать на нефропатию.
При гестозе на развитие нефропатии указывают появившиеся водянки беременных, нехарактерное увеличение артериального давления. Патологией повышенного артериального давления считается поднятие его показателя до 30 мм рт.ст в сравнении с показателями до периода беременности. Осложнения, вызванные гестозом, являются результатом перепадов давления. Подъем диастологического давления во время гестоза тоже указывает на плохое кровообращение и кислородное голодание плода.
Протеинурия является подтверждением прогрессирования заболевания и влияет на снижение диуреза беременной женщины. Чем ниже объем мочи, тем хуже прогнозы на положительный исход беременности. Развитие нефропатии совместно с гипертонией, нефритом и пороком сердца практически не оставляют шансов на продолжение беременности.
При отсутствии лечения или неправильных лечебных мероприятиях нефропатия может перейти на следующий уровень развития — преэклампсию. Эта стадия гестоза способна развивать почечную недостаточность, вызывать кровотечения и привести к преждевременным родам или к гибели плода. Преэклампсия беременных проявляется из тяжелых форм нефропатии. Симптомами, указывающими на данную стадию гестоза, являются головные боли, тяжесть в области затылка, тошнота, рвота, нарушения памяти, сонное состояние или бессонница, ухудшение функций органов зрения, апатия.
Самый тяжелый гестоз беременных — эклампсия, которая объединила в себе признаки нефропатии, преэклампсии и добавила новые синдромы: обмороки и судорожные приступы. Судорога может быть реакцией на любой внешний фактор — громкий хлопок, перепад яркости освещения, стрессовая ситуация. Припадок начинается из лицевых мышц, затем судорога переходит на конечности и остальные части тела. Его продолжительность составляет до 2 минут. На этой стадии гестоза угрозе подвергается жизнь матери и ребенка, поскольку эклампсия вызывает осложнения в виде отека головного мозга, легких, отслойки плаценты, сетчатки, излияния крови во внутренние органы и даже комы. Именно эта форма заболевания способна привести к летальному исходу.
Раннее выявление рисков развития гестоза
Чтобы избежать тяжёлых проявлений гестоза у беременной, врачи стараются как можно раньше выявить его. Существуют факторы, которые говорят о возможности развития преэклампсии в дальнейшем:
- Наличие хронического стресса у женщины. Стресс оказывает влияние на нервную систему, снижая её адаптационные возможности.
- Наследственная предрасположенность.
- Недостаточность эндокринной системы и нарушение нейро-эндокринной регуляции. Наличие аллергических проявлений.
- Возраст. У женщин младше 17 лет и старше 35 лет вероятность развития гестоз возрастает. Заболевания сердечно-сосудистой системы, печени, почек, а также ожирение.
- Курение, употребление алкоголя.
- Инфекционные заболевания и погрешности в питании.
- Наличие преэклампсии в предыдущую беременность.
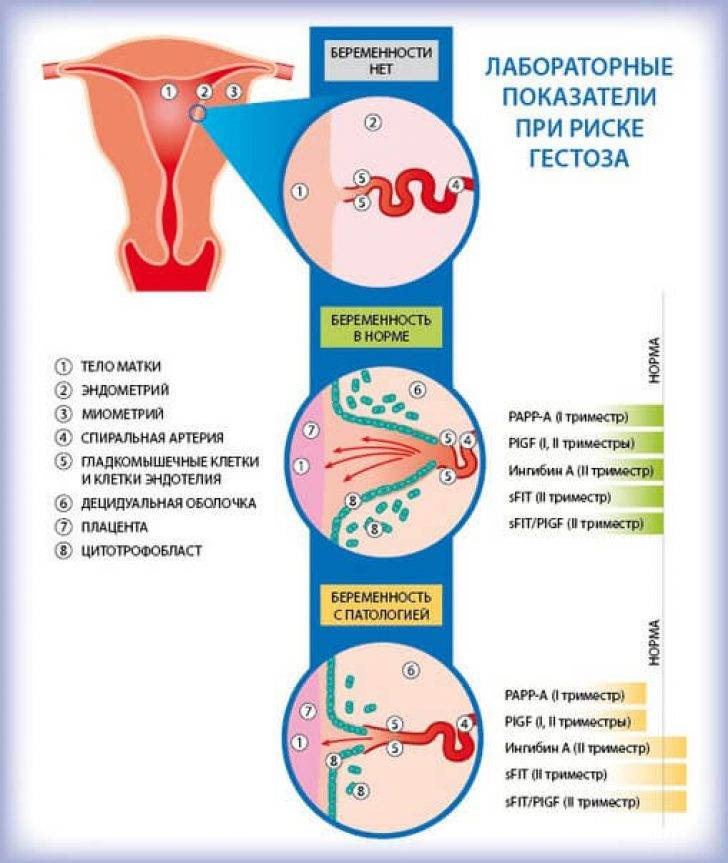
Также вероятность развития преэклампсии определяют на скрининге в первом триместре беременности. Существуют маркеры преэклампсии, выявив которые, можно говорить о том, что в конце беременности с большей вероятностью разовьётся гестоз. К ним относят ангиогенные, антиангиогенные факторы, плацентарный фактор, клубочковый эндотелиоз, и другие. По скринингу, в котором выявлены эти факторы, могут поставить высокий риск преэклампсии.
Однако стоит сказать, что работы над выявлением различных маркёров ведутся до сих пор, а современные скрининги нельзя назвать точными. Поэтому до конца беременности вы будете находиться в безызвестности, даже если у вас выявили маркеры преэклампсии. Но заключение будет полезно гинекологу, который ведёт вашу беременность. Зная о возможных рисках, она будет внимательнее относиться к вашему состоянию здоровья.
Методы лечения гестозов
Лечение ранних гестозов:
- Рвота беременных: нормализация режима дня, коррекция рациона (частые приемы легкоусвояемой пищи мелкими порциями), обильный питьевой режим, витаминотерапия. При тяжелых вариантах протекания гестоза на ранних сроках беременную следует госпитализировать и назначить медикаментозное лечение.
- Слюнотечение беременных: полоскание полости рта настоями шалфея, ромашки и мяты, иногда применяют внутримышечные инъекции.
Лечение редких форм гестоза:
- Дерматозы беременных: диета с ограниченным количеством белков и жиров, антигистаминные препараты, коррекция нарушений работы нервной системы и обмена веществ.
- Холестатический гепатоз: назначение специальной диеты, перед родами – витамин К (профилактика кровотечений). Прогрессирование симптомов может стать достаточным основанием для прерывания беременности.
- Острый жировой гепатоз беременных требует незамедлительного прерывания беременности. Применяется дезинтоксикационная терапия, гемодиализ при необходимости.
- Хорея: компенсация недостатка натрия, кальция и магния, физ. процедуры, массаж.
Лечение поздних гестозов:
- Легкая преэклампсия: самостоятельное наблюдение беременной за основными показателями (измерение АД, появление отеков), регулярные визиты к врачу.
- Преэклампсия средней тяжести: плановая госпитализация в стационар, устранение физических и психических нагрузок, насыщенная белками диета, витаминно-минеральные комплексы, гипотензивные препараты для снижения давления, системные кортикостероиды, динамическое наблюдение за состоянием матери и плода.
- Тяжелая преэклампсия: беременную госпитализируют в отделение интенсивной терапии, катетеризируют периферическую вену для проведения инфузионной терапии и мочевой пузырь для контроля количества мочи. Женщине прописывают строгий постельный режим. Обязательно применяют антигипертензивную терапию (снижение АД). Выбирается оптимальная тактика для осуществления родов в ближайшие сутки.
- Послеродовая преэклампсия: постельный режим, контроль АД, сбалансированная диета с ограничением количества соли, продление гипотензивной терапии, возможно применение мочегонных препаратов, кислородная терапия и сосудорасширяющие средства.
- Эклампсия: незамедлительная стимуляция родов (если нет возможности провести естественные роды, осуществляют кесарево сечение), противосудорожные препараты, возобновление проходимости дыхательных путей, госпитализация в палату интенсивной терапии, ингаляции кислорода, при отсутствии самостоятельного дыхания – искусственная вентиляция легких, гипотензивная терапия.