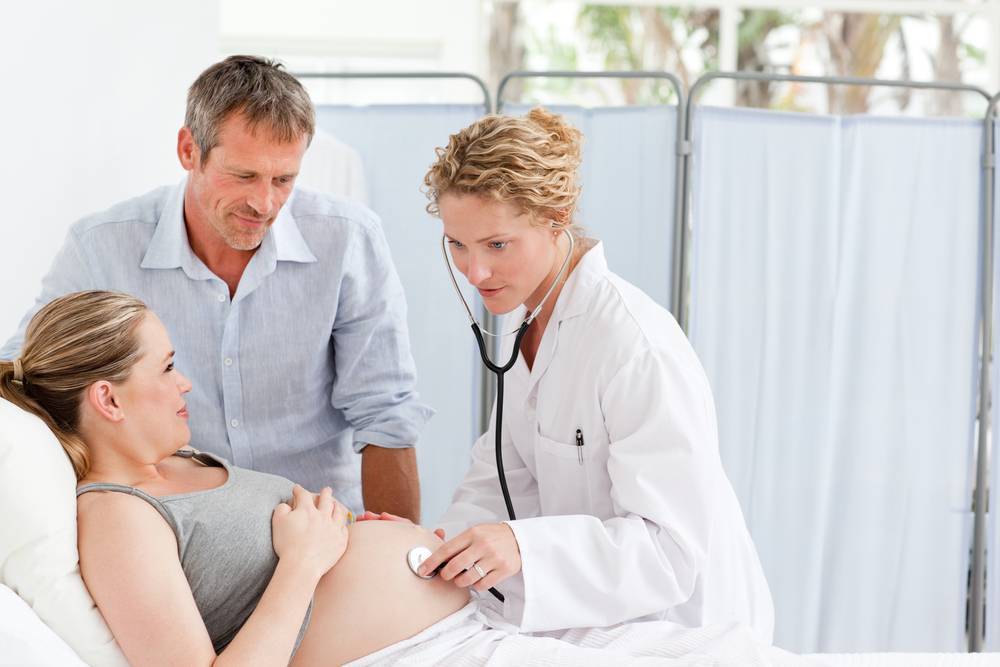
Как подготовиться к беременности после 35 лет
Современная медицина обладает большим арсеналом возможностей, чтобы провести глубокое обследование будущей матери и помочь ей подготовиться к беременности после 35 лет.
О чем необходимо позаботиться самой женщине? Конечно, о подготовке тела к беременности и родам:
- отрегулируйте свой вес заранее с помощью грамотного питания и физических нагрузок;
- приведите в норму психологическое состояние при помощи нормального режима сна, занятий йогой и пилатесом, медитаций о будущем ребенке;
- заранее начните принимать фолиевую кислоту и предложенные гинекологом витамины;
- пройдите все этапы обследований, пролечите инфекции;
- обсудите с гинекологом необходимость замены препаратов, которые вы принимаете постоянно при наличии хронических заболеваний, ведь какие-то из них могут быть небезопасны для плода.
Как правильно подготовиться?
Грамотная подготовка – залог счастливой и здоровой беременности после 35. Женщины в этом возрасте уже взвешенно относятся к продолжению рода, а некоторые планируют рожать уже второго или третьего ребенка. Готовится к предстоящей беременности нужно и женщине, и мужчине.
Как подготовиться к беременности после 35 лет:
Вести здоровый образ жизни, отказаться от вредных привычек. Сбалансированный рацион, регулярные физические упражнения, отказ от курения и употребления алкоголя – все это нужно, чтобы организм восстановил свои внутренние ресурсы и был готов к вынашиванию плода и родам.
Принимать фолиевую кислоту за 3 месяца (имеются противопоказания, необходимо проконсультироваться с врачом) до предполагаемой беременности. Это вещество необходимо для нормального формирования нервной системы плода и особенно важен дополнительный прием для женщин старше 35 лет.
Найти квалифицированного гинеколога или репродуктолога (это врач, который занимается именно вопросами зачатия и вынашивания) имеющего опыт ведения беременных старше 35 лет
Важно, чтобы доктор понимал возможные риски такой беременности, но при этом не сгущал краски и делал всё возможное для естественного течения беременности и родов. Он поможет в планировании беременности, проведет осмотр, назначит грамотное лечение имеющихся гинекологических заболеваний.
Пройти общее обследование организма
Проконсультироваться у терапевта, сдать общий и биохимический анализ крови, общий анализ мочи, а также обследовать молочные железы и проверить гормоны щитовидной железы должна каждая женщина, планирующая роды после 35.
Сделать скрининг инфекций, передающихся половым путем. Многие инфекции имеют хроническое течение и практически никак себя не проявляют, но могут препятствовать зачатию и вынашиванию ребенка. Скрининг на такие инфекции должны пройти оба партнера. Также желательно обследоваться на вирусные гепатиты и узнать свой ВИЧ-статус.
Посетить генетика. После 30 лет возрастает риск возникновения различных хромосомных аномалий и генетических дефектов у плода. Поэтому пара должна обязательно проконсультироваться с генетиком, при необходимости сдать анализы.
Очень важен положительный настрой и стабильное психоэмоциональное состояние будущих родителей, поэтому в некоторых случаях (особенно при наличии проблем с зачатием) паре рекомендована работа с психологом.
Стоит ли принимать витамины во время подготовки к беременности?
Для формирования нового организма необходимы витамины и минералы при планировании беременности
Будущей матери важно восполнить нехватку полезных компонентов до зачатия. Дело в том, что некоторые жизненно важные органы и системы начинают формироваться еще до факта установления беременности
Часто комплекс витаминов рекомендовано принимать и мужчине, так как авитаминоз может негативно влиять на качество спермы.
Фолиевая кислота
Врачи сходятся во мнении, что фолиевая кислота во время планирования беременности считается одним из важнейших витаминов. Она отвечает за формирование плаценты и нервной трубки ребенка, кровообращение, в том числе между организмом матери и плода. Острый дефицит этого вещества может стать причиной развития пороков. Если врачом прописана фолиевая кислота, прием при планировании беременности рекомендуется начать за 3 месяца до зачатия.
Витамин E
Рекомендован витамин E для женщин при планировании беременности, так как он улучшает работу яичников и повышает шансы зачать ребенка. Также предупреждает риск выкидыша и участвует в формировании внутренних органов ребенка. Из-за антиоксидантных свойств может назначаться витамин E для мужчин при планировании беременности. Выведение свободных радикалов из организма положительно влияет на качество спермы и подвижность сперматозоидов. Принимать витамин E при планировании беременности следует по назначению врача.
Витамин A
Участвует в формировании глаз, кожи и слизистых. Играет весомую роль при образовании иммунной и нервной системы ребенка. Витамин A для мужчин при планировании беременности не менее важен, чем для женщин. Как и другие полезные вещества, он поступает в организм из пищи, но часто в недостаточных количествах. Если требуется принимать витамин А при планировании беременности, дозировка должна рассчитываться врачом после проведенного обследования.
Витамин Д
Необходим и витамин Д при планировании беременности, так как он участвует в формировании костей и предупреждает преждевременные роды. В большей части он синтезируется в организме под действием ультрафиолетовых лучей, а также поступает с некоторыми продуктами питания. Часто наблюдается дефицит витамина Д при планировании беременности. Подобное явление может привести к развитию пороков и сложностям при вынашивании ребенка. По этой причине витамин Д3 и планирование беременности тесно связаны.
Витамин С
И хотя витамин С при планировании беременности должен присутствовать в организме в достаточном количестве, так как участвует в формировании хрящей и других тканей плода, употреблять его без назначения врача не стоит. Чрезмерный прием может привести к кровотечению и другим негативным последствиям. Лучше восполнять запасы витамина С в организме при помощи продуктов. Много аскорбиновой кислоты, а также антиоксидантов содержит грейпфрут. Можно включать в рацион и другие цитрусовые, но только при отсутствии аллергии.
Витамины группы B
Поскольку витамины группы B участвуют в процессах образования аминокислот, белков и других веществ, необходимых для формирования тканей и органов, их дефицит может привести к развитию пороков. Помимо фолиевой кислоты, особенно важен витамин B12 при планировании беременности, так как он отвечает за функциональность мозга плода.
Если ранее были проблемы с зачатием, редко назначают Л-карнитин для женщин при планировании беременности. А вот для мужчин аминокислота из группы витаминов B очень полезна, так как улучшает подвижность сперматозоидов. Часто витамины B в период планирования беременности необходимо принимать и женщине, и мужчине.
Липоевая кислота (витамин N)
Липоевая кислота является хорошим антиоксидантом, способствует выведению токсинов из организма, защищает клетки от свободных радикалов. Липоевая кислота при планировании беременности может применяться только по назначению врача, хотя считается и безвредной.
Любые витамины для мужчин и женщин при планировании беременности должен подбирать исключительно врач.
Пальпация органов малого таза
Обследование матки на ощупь также является обязательным ручное обследование матки и яичников. В норме шейка матки должна быть отклонена назад, иметь плотную структуру и почти сомкнутый вход в канал. При укорочении шейки матки менее 2 см и доступности цервикального канала для введения пальца указывает на истмико-цервикальную недостаточность.
Размер матки не превышает величину кулака, поэтому изменение размеров указывает на опухоль или фиброматозный узел. Если у пациентки будет подтверждена миома матки, беременность будет отложена. Если узлы совсем маленькие, то развитию плода ничего не будет мешать. Для более достоверного результата при подозрении на миому матки женщину отправляют на УЗИ.
Форма матки в норме грушевидная. Круглая форма бывает при эндометриозе – аутоиммунном заболевании, при котором эндометрий выходит за пределы органа. Бугристость матки свидетельствует о миоматозных узлах или других аномалиях.
В норме матка располагается ровно посредине между прямой кишкой и мочевым пузырём. Тело матки расположено кпереди. Его отклонение назад или в сторону указывает на спайки. У нерожавших женщин шейка матки отклонена кзади и образует с телом матки тупой угол. Изгиб матки не вперёд, а назад вызывает проблемы с зачатием, потому что плодному яйцу будет сложно прикрепиться.
Гинеколог также ощупывает яичники. При поликистозе яичник по размерам иногда превышает матку, и в этом случае забеременеть практически невозможно естественным путём
Врач также уделяет внимание соединению тазовых костей, выявит анатомическое сужение таза, если таковое имеется
Консультация с врачом перед беременностью
По результатам обследования врач даст рекомендации по коррекции состояний, если были найдены нарушения в работе той или иной системы организма. Все обнаруженные инфекции, острые заболевания, стоматологические проблемы должны быть пролечены до беременности. Это не только повысит шансы на зачатие и не осложненную никакими побочными состояниями беременность, но и заложит основы здоровья и ребенка, и мамы на годы вперед.
В некоторых случаях паре может понадобиться отдельная консультация генетика. По имеющимся данным, от 3 до 5 % детей появляется на свет с врожденными пороками развития или серьезными наследственными заболеваниями.
Медико-генетическое обследование нацелено на выявление потенциальных рисков передачи наследственных заболеваний ребенку. Врач-генетик выявляет семьи с повышенным риском таких болезней, изучает и анализирует проблему, ищет и рекомендует ее возможное решение.
Несмотря на то, что генетическая консультация может оказаться полезной для любой пары, планирующей обзавестись потомством, серьезные показания для прохождения этой процедуры будут только у небольшого процента семей. К этой группе относятся:
- пары с наследственным заболеванием у одного из близких родственников;
- пары, уже имеющие ребенка с пороками развития или генетическими нарушениями;
- пары, возраст одного или обоих партнеров в которых превышает 35 лет;
- кровнородственные супружеские пары;
- женщины с предыдущим опытом невынашивания беременности, замершей беременности, внутриутробной гибели плода или рождения мертвого ребенка.
В число вопросов, которые поднимаются во время разговора с консультантом-генетиком, входят: родословная семьи, семейный анамнез, случаи серьезных физических, психических и умственных заболеваний у родственников, имеющиеся и пролеченные заболевания будущих родителей, препараты, принимаемые в настоящий момент, условия жизни, труда и отдыха и прочие медицинские, психологические и социальные факторы.
По результатам беседы в случае необходимости могут быть назначены дополнительные цитогенетические, молекулярно-генетические и прочие лабораторные исследования.
После анализа всей собранной информации врач-генетик составляет примерный прогноз состояния здоровья будущего ребенка и дает родителям рекомендации по дальнейшим действиям.
Пара прошла обследование, получила и выполнила рекомендации врачей — и на повестке дня новый вопрос: как приблизить «день Х» — тот самый день, когда идея о ребенке воплотится в жизнь?
Беременность после 35 лет
Большое количество женщин 35+ благополучно рожают здоровых детей.
Однако согласно научной статистике, осложнения при поздней беременности возникают чаще. Это происходит потому, что к этому возрасту организм, как правило, уже накопил токсины и хронические заболевания, а его восстановительные возможности стали хуже. Чем старше родители (это касается обоих полов), тем выше вероятность передачи наследственных заболеваний и синдрома Дауна.
Ближе к 40 годам возникают проблемы с самостоятельными родами, так как мышечная сила и эластичность тканей к этому времени у женщины падает. Причем это не имеет никакого отношения к натренированности – спортсменки имеют те же проблемы. Конечно, это касается именно первых родов – вторые, а тем более третьи, проходят гораздо легче.
Рекомендации для женщин, решивших родить первенца после 35 лет:
- В этом возрасте риск сахарного диабета существенно выше, поэтому в период планирования беременности и с ее первых дней, нужно переходить на белково-овощной рацион. Сахар и все простые углеводы свести к минимуму.
- Прием фолиевой кислоты за 3 месяца до планируемого зачатия и 1 месяц после наступления беременности обязателен.
- Частое УЗИ, чтобы можно было распознать развития внутриутробных патологий на самой ранней стадии. Только ультразвук может отследить недостаточность плаценты, начало маловодия или отсутствие развития плода.
- Обязательная консультация у генетика.
- Скрупулезное обследование состояния организма до наступления беременности и на всем ее протяжении.
Если выполнять все эти правила, риски позднего материнства значительно снижаются.
С чего начать планировать беременность после 35?
Планирование беременности после 35 хоть и отличается от такового в более молодом возрасте, но все же имеет некоторые сходства. Обычно женщины знают, что вероятность зачатия, вынашивания малыша и легкой беременности в зрелом возрасте ниже, поэтому относятся к этапу планирования очень ответственно и внимательно.
Надо сказать, что раньше медицина была практически бессильна, и беременность после 35 зависела исключительно от репродуктивной системы женщины. Сегодня есть множество способов помочь женщинам стать матерью практически в любом возрасте.
При самостоятельной подготовке к беременности будущие родители должны, как минимум, полностью исключить вредные привычки и пересмотреть рацион питания. Возможность успешного зачатия очень мала у партнеров, любящих фастфуд, жирные блюда и игнорирующих витамины.
Если женщина планирует стать матерью, разменяв 4-ый десяток, к врачу нужно обратиться, если через 6 месяцев регулярных незащищенных контактов беременность не наступает. В этом случае нужно будет пройти обследование, чтобы убедиться, что ни мужчине, ни женщине не придется поставить диагноз бесплодие. Нетрудно догадаться, что подобный запрос послужит основанием для назначения ряда диагностических мероприятий и для будущей матери, и для отца.
С момента обращения к гинекологу до вынесения вердикта обычно проходит 2-3 месяца: именно столько времени потребуется для следующих исследований:
После этого делается заключение, могут ли мужчина и женщина стать родителями естественным путем, назначается курс лечения (если нужно), врач-гинеколог дает некоторые рекомендации.
Как повысить шансы на зачатие?
Зачатие наступает между второй и третьей неделями менструального цикла. За несколько дней до предполагаемой овуляции надо воздержаться от половых контактов, а вот в день овуляции и на следующий они необходимы.
Обоим партнерам необходимо воздержаться от горячих ванн, посещения бани, употребления алкоголя. Главное – никаких скандалов! Стресс снижает подвижность сперматозоидов, как и алкоголь.
Чтобы повысить вероятность зачатия, женщине не следует делать в этот период спринцевания, чтобы не изменить кислотность среды влагалища. После соития желательно полежать на спине, подложив под ягодицы подушку.
https://youtube.com/watch?v=pH4Vckvna-w
Какие обследования нужно пройти, если это повторная беременность?
Если в анамнезе женщины уже была беременность, закончившаяся родами (не выкидыш, не аборт), планирование хоть и незначительно, но упрощается, а поводов для беспокойства намного меньше, особенно если беременность протекала легко.
Ключевое значение играет обследование гинеколога: опрос (как росли и развивались предыдущие дети), гинекологический осмотр для оценки состояния половых органов, определения патологий матки, влагалища
Также очень важно, проводилось ли при первых родах кесарево сечение и по каким показаниям
Гинеколог обязательно узнает, не было ли в анамнезе абортов, выкидышей, случаев мертворождения или замершей беременности. После консультации гинеколога потенциальные родители проходят те же самые обследования, что и пары при планировании первой беременности.
Также необходимо пройти обследование и будущему отцу, особенно если первый ребенок рожден не от него.
Правила питания при подготовке к беременности
Если вы еще не начали придерживаться принципов здорового питания, предстоящая беременность — отличный повод для того, чтобы внести в свою жизнь изменения, которые будут иметь долгосрочные благотворные последствия для вашего здоровья и с высокой долей вероятности добавят вам несколько лет счастливой и полноценной жизни.
Рациональная диета обеспечит поступление в организм всех необходимых витаминов и минералов для эффективного функционирования не только репродуктивной системы, но и всего организма в целом. Какие принципы здорового питания вам необходимо взять на вооружение при планировании беременности?
- Биологически и энергетически богатая и разнообразная пища.
- Акцент на свежих и качественных (лучше органических) овощах, фруктах и цельнозерновых продуктах. Мясо — постное. Рыба — из проверенных источников. Молочная продукция — обязательно пастеризованная. Сложные углеводы (зерновые, бобовые, овощи, фрукты, крупы, макароны из твердых сортов пшеницы). Полезные жиры (полиненасыщенные жирные кислоты).
- Умеренность. Небольшие порции. Съеденных калорий не должно быть больше, чем потраченных за день.
- Режим питания: 5 – 6 раз в день.
- Вода: 1,5 – 2 литра жидкости в день, лучше, если по большей части это будет чистая питьевая вода. Сладкие газированные напитки содержат слишком много сахара, вместо них предпочтение следует отдавать компотам и морсам из ягод и/или сухофруктов.
Беременность после 35 лет: в чем сложности и какие существуют риски?

Пока в организме женщины живут здоровые яйцеклетки, она может беременеть и рожать. Но возраст приносит женщине не только жизненный опыт, но и определенные проблемы: у кого-то это — вредные привычки и жизнь в неблагоприятной экологической обстановке, у кого-то — психологические стрессы, у других — хронические заболевания. Насколько здоровой осталась ваша репродуктивная система под влиянием этих факторов — покажут углубленные исследования, в которые необходимо включить и генетические анализы. Но даже если с вами все в порядке, за беременной после 35-ти гинеколог будет наблюдать более тщательно, чем за молодой женщиной. И, конечно, доктор предложит вам пройти не только УЗИ-диагностику, но и современные пренатальные тесты на ранее выявление патологий у плода.
Возможные риски, о которых предупредит врач:
— нарушение хромосомного набора;
— невынашивание беременности обычно происходит по причине генных или хромосомных мутаций у плода либо из-за проблем, связанных со свертывающей системой крови матери;
— отслойка плаценты (когда происходит отделение плаценты от слизистой оболочки матки и повреждаются кровеносные сосуды матки), что провоцирует серьезную потерю крови;
— низкое расположение (миграция) плаценты;
— диабет беременной (гестационный сахарный диабет) может возникнуть в случае избыточной массы тела, при нестабильном артериальном давлении. Гестационный диабет может провоцировать различные негативные исходы: невынашивание беременности, смерть младенца, нефропатию, диабет, гипоксию у плода; в таких ситуациях акушеры-гинекологи обычно предлагают беременной роды с помощью кесарева сечения. А в период беременности не только тщательно отслеживают показатели давления и сахара в крови, но и просят женщину самостоятельно измерять их в течение каждого дня;
— недостаточная масса тела у новорожденного, преждевременные роды: чтобы предотвратить эти риски, следует тщательно выбирать врача, который будет вести вашу беременность и клинику, где, в случае преждевременных родов, вашему малышу смогут не только спасти жизнь, но и сохранить здоровье.
В любом случае, беременность после 35 требует не только грамотной подготовки, но и раннего прохождения пренатального скрининга и выявления возможных нарушений у плода. Своевременное получение информации даст вам возможность выбора: либо прервать беременность, либо быть готовой к рождению и уходу за ребенком с ограниченными возможностями.
Гинекологический осмотр и УЗИ перед беременностью
Самым первым действием женщины, желающей родить ребёнка, является консультация у врача-гинеколога. После обычного опроса (имелись ли в роду случаи рождения детей с патологиями, были ли операции в области гинекологии) специалист проводит осмотр в гинекологическом кресле. Он включает в себя две процедуры: визуальный осмотр и забор анализов.
Обследование начинается с осмотра вагинальными зеркалами. Это условное название двустворчатого инструмента, главная задача которого заключается в расширении стенок влагалища с целью осмотра влагалищных стенок и шейки матки, а также для взятия мазка. Женщина сама может купить одноразовый комплект Юнона, включающий пластиковое зеркало, цитощётку, перчатки и другие приспособления.
Использование зеркала может быть довольно болезненным для нерожавших женщин, потому что стенки влагалища у них довольно плотно сомкнуты.
Однако опытный специалист сделает осмотр максимально безболезненным и комфортным. К тому же при осмотре нерожавших женщин используется зеркало с диаметром 23 мм и длиной створок до 75 мм. Благодаря зеркалу врач выявляет следующие проблемы:
- воспаление влагалища или шейки матки;
- ложная и истинная эрозия шейки матки;
- полипы;
- истмико-цервикальную недостаточность (неспособность шейки матки полностью смыкаться);
- изменения эпителия влагалища или шейки матки.
Если при осмотре врач замечает изменения в строении эпителия шейки матки, то проводит колькоскопию – осмотр слизистой поверхности с помощью бинокуляра, увеличивающего картинку до 40 раз. Атипичные участки исследуются с помощью зелёного фильтра, который визуализирует сосудистое русло.
Колькоскопия исключает неопластические процессы эпителия шейки матки, предшествующие раку. По статистике рак шейки матки встречается у 6% беременных, гораздо чаще встречается дисплазия. При обнаружении серьёзной патологии женщине придётся отказаться от беременности до полного выздоровления, потому что рост опухоли после родов значительно увеличивается.
Беременность после 30: возможные осложнения
По мнению специалистов, оптимальное время для планирования ребенка — 20 — 30 лет. В более зрелом возрасте возрастают риски осложнений.
- У каждой третьей женщины возникают проблемы с зачатием. Они могут быть связаны с истощением запаса яйцеклеток, прерываниями беременности, гормональными нарушениями, воспалительными или хроническими заболеваниями органов малого таза;
- Течение беременности может быть более тяжелым:
- повышается риск анемии, сахарного диабета, артериальной гипертензии;
- чаще наблюдается преэклампсия (тяжелое осложнение позднего токсикоза беременных), отслойка плаценты и преждевременные роды;
- чаще рождаются маловесные дети.
- увеличивается риск гибели женщины во время беременности и родов. К 35 годам он увеличивается вдвое, а к 40 — в 5 раз.
- У детей чаще встречаются генетические нарушения. У 25 — летней женщины ребенок с синдромом Дауна рождается в 1 из 1400 случаев, у 35 — летней — в 1 из 350, а у 40 — летней — в 1 из 60.
Шаг пятый. Пройдите необходимые исследования
Большинство женщин приходит к врачу уже после наступления беременности. Это в корне неправильный подход. По словам медицинского директора «Лабораторной службы Хеликс» Дмитрия Денисова, есть исследования, которые следует пройти на этапе планирования беременности. Они зависят от многих факторов, в первую очередь, от состояния здоровья, возраста, образа жизни будущих родителей.
Важно до наступления беременности сдать все необходимые анализы. Среди них: анализ крови (общий, на биохимию, группу крови и резус-фактор, на сахар, гормоны), анализ мочи, анализ на половые инфекции
В случае обнаружения заболеваний, сначала важно пройти соответствующее лечение.
«Обязательными на этапе планирования беременности являются анализы на выявление TORCH-инфекций (токсоплазмоз, краснуха, герпес, цитомегаловирус), — говорит Дмитрий Денисов. – Эти инфекции представляют собой угрозу для плода, могут приводить к порокам развития, увеличивают вероятность выкидыша и преждевременных родов
Именно до беременности важно выяснить, была в прошлом перенесена такая инфекция или нет, поскольку опасно именно первичное заражение во время беременности. Чтобы его избежать, существует ряд профилактических мероприятий
Например, можно сделать прививку от краснухи, если женщина ранее не болела и антител в ее крови не обнаружено. Но делать прививку нужно до момента зачатия».
По словам Денисова, сейчас существует масса комплексных программ, предназначенных специально для подготовки к беременности: они позволяют врачу дать экспертную оценку о готовности организма женщины к вынашиванию плода и благополучным родам. Так что не стоит пренебрегать ими, ведь это не сложно. Пусть ваша беременность будет безоблачной, а малыш родится крепеньким и здоровым!
Как провести подготовку к беременности в 40 лет?
Подготовку к поздней беременности нужно начинать заранее. Первый этап – отказ от вредных привычек (курение, алкогольные напитки, наркотические вещества), прекращение приема гормональных контрацептивов.
Еще один важный пункт – приведение в порядок рациона. Откажитесь от жирной, острой, сладкой пищи, фастфуда, однако не забывайте радовать себя любимыми вкусными блюдами. В рацион должны входить: мясо, рыба, морепродукты, молочные продукты, бобовые, орехи, овощи, фрукты.
Помните, что с возрастом дефицит витаминов и минералов усугубляется. Компенсировать его помогут специальные комплексы для подготовки к зачатию. Например, Прегнотон содержит фолиевую кислоту, йод и другие микронутриенты, которые особенно важны на ранних сроках вынашивания ребенка.
У женщин старше 35 лет подготовка к беременности должна включать прием антиоксидантов, которые защищают созревающие яйцеклетки от повреждения, а также снижают риск осложнений беременности. Например, комплекс Синергин содержит коэнзим Q10, который минимизирует вероятность преэклампсии (серьезное осложнение, сопровождающееся отеками, высоким давлением).
Придется также привести в порядок вес. При избыточной массе тела худеть нужно постепенно, без резкой потери килограммов, в противном случае может быть нарушен менструальный цикл, что снижает вероятность зачатия.
Не забудьте позаботиться о собственном здоровье:
Посетите стоматолога и вылечите зубы, так как кариес – это потенциальный очаг инфекции.
Пройдите курс массажа, чтобы улучшить состояние мышц и кровообращение, в том числе в органах малого таза.
Хронические заболевания необходимо ввести в ремиссию.
Важно понимать, что вам не просто предстоит подготовка к зачатию и беременности, а что она включает много пунктов, пусть и не очень приятных, но зато позволяющих избежать многих рисков впоследствии. В частности, обоим партнерам следует посетить специалистов и пройти обследование
Женщине в первую очередь следует записаться к гинекологу. Он не только проведет осмотр, но и назначит необходимые анализы, консультации узких специалистов. Встреча с кардиологом, эндокринологом, терапевтом понадобится, чтобы оценить состояние здоровья, риски беременности не только тем, у кого есть хронические заболевания. это позволит свести риски к минимуму
В частности, обоим партнерам следует посетить специалистов и пройти обследование. Женщине в первую очередь следует записаться к гинекологу. Он не только проведет осмотр, но и назначит необходимые анализы, консультации узких специалистов. Встреча с кардиологом, эндокринологом, терапевтом понадобится, чтобы оценить состояние здоровья, риски беременности не только тем, у кого есть хронические заболевания. это позволит свести риски к минимуму.
Мазок на цитологию
Мазок на цитологию или ПАП-тест предназначен для ранней диагностики рака шейки матки. В профилактических целях забор пробы делается при каждом посещении женщиной врача-гинеколога. Учитывая, что беременность значительно ускоряет скорость развития онкологических процессов, ПАП-тест является обязательным до зачатия.
С помощью зеркал и цитощётки делается три забора: со стенок влагалища, с шейки матки и устья мочеиспускательного канала. Полученный эпителий наносится на стекло и изучается под микроскопом. Специалисту интересны клетки, имеющие отклонения в строении ядер. Если таковые имеются, женщине делают повторный забор материала.
Это необходимо для точного выявления причины изменений, потому что не всегда причиной изменений в строении эпителиальных клеток является онкология. В 99,8% случаев изменений причиной является вирус папилломы человека.
Цитологическими признаками ВПЧ являются:
- неправильная форма клеток (плоская или треугольная);
- расположение в несколько рядов;
- неправильное строение;
- атипичные клетки крупнее здоровых.
Изменения в строении клеток указывают на дисплазию, но это ещё не рак, а пограничное состояние. Однако беременеть в этом случае не рекомендуется до полного излечения.
Наступила беременность: что теперь?
После того как наступила беременность, вам нужно будет посещать вашего врача ежемесячно, а к концу беременности срок сократится до одной недели или чаще.
Ваш врач назначит вам УЗИ, чтобы проверить сердцебиение ребенка, проверить состояние плаценты, а также измерить рост ребенка и предполагаемый вес.
Ваш врач также должен убедиться, что у вас содержится достаточное количество околоплодных вод в матке.
К концу беременности ваш гинеколог начнет проверять шейку матки, чтобы определить, как скоро вы войдете в родовую деятельность.
При каждом визите к врачу, он будет измерять ваше давление для того, чтобы проверить наличия преэклампсии или же исключить ее, а также вы будете взвешиваться, чтобы проверить увеличение веса.
 Измерение давления
Измерение давления
Анализ на глюкозу и гемостазиограмма
Обычный анализ крови на глюкозу не так информативен, как обследование на толерантность к глюкозе. Он лишь показывает, имеются ли в данный момент у беременной женщины серьёзные нарушения со здоровьем. Если натощак показатель сахара в крови колеблется от 5,5 до 7 ммоль/л, пациентку отправляют на тест на глюкозорезистентность. Он помогает выявить такое заболевание, как гестационный диабет.
Заболевание встречается довольно часто, примерно у 14% беременных. Причём сложно угадать до наступления беременности, как поведёт себя организм во время вынашивания плода. По мере его развития организму требуется всё больше инсулина для преобразования глюкозы и, если этого не происходит, уровень сахара в крови повышается.
Тест на глюкозотолерантность позволяет отличить гестационный диабет от случайного скачка сахара в крови. Забор крови производится с утра натощак. Затем женщине дают выпить 100 грамм глюкозы и делают спустя час новый забор крови. через час третий забор. Это нужно для того, чтобы понять динамику выработки инсулина.
После приёма глюкозы в норме уровень сахара в крови максимален и достигает 10 ммоль/л, затем в течении часа он падает до 8,5. За три часа уровень сахара полностью приходит в норму.
Окончательный диагноз “гестационный диабет” ставится только после двух независимых тестов, проведённых в разные дни. Ложноположительный результат может быть при эндокринных нарушениях, нехватки калия, проблемах с печенью.
Если всё же диагноз подтверждается, женщина всю беременность придерживается определённой диеты, а после родов она проходит дополнительное обследование. Если анализы продолжают показывать высокий уровень сахара в крови, это указывает на то, что у женщины имеется настоящий диабет, а не гестационный.
ОНЛАЙН-ЗАПИСЬ в клинику ДИАНА
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.