Об анализе
Для исследования проводят забор венозной крови. Анализ фолиевой кислоты показывает, достаточное ли ее количество поступает в организм вместе с пищей. Именно с едой человек получает основную часть фолиевой кислоты. Вещество содержится в спарже, шпинате, капусте, мясе, рыбе, грибах, томатах, зелени.
Характерной особенностью В9 является его неустойчивость под действием высоких температур, а также специфика процесса усвоения. С учетом этих факторов, человек должен употреблять не менее 50 мкг за сутки. Витамин депонируется в печени, в небольшом количестве продуцируется микрофлорой кишечника. Однако запасы могут покрыть потребность организма в фолацине только на протяжении месяца. Вне полноценного питания развивается дефицит вещества, что отрицательно сказывается на:
- кроветворении (выработке гемоглобина, эритроцитов, тромбоцитов, лейкоцитов);
- работе иммунитета (повышается риск онкопатологий и заболеваний сердечно-сосудистой системы);
- состоянии кожи (медленно заживают царапины, наблюдается шелушение);
- регенерации слизистых оболочек (повышается риск заболеваний ЖКТ);
- обменных процессах (замедляется синтез аминокислот и белковых молекул);
- работе нервной системы (плохое настроение, нарушение концентрации внимания, апатия).
Сдать анализ крови на фолиевую кислоту необходимо при планировании беременности, так как ее достаточное количество влияет на течение гестации и развитие плода. Дефицит может стать причиной нарушений формирования нервной трубки, аномалий развития органов центральной нервной системы у ребенка. Нехватка витамина В9 может привести к частичному или полному отслоению плаценты, прерыванию беременности, мертворождению. Авитаминоз нарушает состояние и будущей матери. Ее могут беспокоить боли в ногах, головокружение, анемия.
Дефицит фолиевой кислоты для детей чреват замедлением развития и неврологическими расстройствами. При хроническом недостатке у девочек возможно запоздалое половое созревание, а у женщин ― раннее наступление климакса. При авитаминозе у мужчин есть вероятность нарушений сперматогенеза.
Все неприятные последствия дефицита витамина В9 можно предотвратить, вовремя скорректировав питание или с помощью специальных лекарственных препаратов. Однако перед тем как предпринять терапевтические меры, нужно точно установить нехватку, поскольку избыточное количество фолиевой кислоты также может нанести вред здоровью.
Направление на анализ
Анализ крови на ветрянку сдают дети по направлению педиатра или инфекциониста, а также взрослые — по направлению гинеколога, невролога или терапевта. На это исследование в обязательном порядке направляются женщины, планирующие зачать ребенка.
На исследование направляются пациенты с проявлениями:
- сыпь, возникшая первоначально на волосистой части головы и лице, которой предшествовал подъем температуры тела немного выше 37С;
- возникновение пузырьков на месте сыпи, с дальнейшим образованием корочек;
- снижение аппетита, неинтенсивные боли в животе;
- отечность ротоглотки;
- головная боль, недомогание и слабость;
- увеличение и болезненность задних шейных лимфатических узлов;
- появление характерных высыпаний по ходу периферических нервов у взрослых.
Существуют также группы риска — люди, у которых эта инфекция может протекать тяжело и неблагоприятно. Это новорожденные, чьи матери никогда не болели ветрянкой, беременные женщины, взрослые с ВИЧ. Опасности подвергаются также люди с хроническими заболеваниями кожи, особенно с экземой. Большой урон здоровью наносит инфекция больным раком и тем, кто вынужден длительно принимать стероидные препараты.
В обязательном порядке рекомендуется сдать анализ на ветрянку тем, кто не проходил вакцинацию. Это исследование необходимо при посещении детского коллектива, обследуются и взрослые, которые работают в детских учреждениях.
Лечение непроходимости маточных труб народными методами
Нетрадиционная медицина как монотерапия не оправдана и может привести к осложнениям. Хороший эффект от лечения трубной непроходимости наблюдается в виде дополнения к основной терапии под контролем лечащего врача.
Лечение народными средствами включает прием настоев, отваров, настоек из трав, а также средства местного действия (спринцевание, специальные свечи и тампоны).
- Акушерство. Клинические лекции, учебное пособие. Макаров О.В. – 2007.
- Внематочная беременность. Дамиров М.М., издательство Бином. – 2019
- Руководство по амбулаторно-поликлинической помощи в акушерстве и гинекологии. Практическое руководство. Кулаков В.И., Прилепская В.Н., Радзинский В.Е.– 2007.
- Диагностика гинекологических заболеваний с курсом патологической анатомии. Серов В.Н. – 2003.
Симптомы развития
Коварство патологии состоит в том, что вначале она протекает так же, как и обычная беременность, с теми же симптомами, проявляющимися в тошноте, сонливости, изменении аппетита, нагрубании и болезненности молочных желез.Все опасные проявления можно заметить лишь на сроке от 5 до 8 недель.
Первое, что должно заставить насторожиться, это появление приступообразных болей, повторяющихся периодически и лоцирующихся внизу живота или в области паха. Иногда из влагалища появляются небольшие кровянистые выделения темного цвета. Если внематочная беременность протекает остро, отмечают внезапную резкую боль в паху. Сопутствующие признаки: сильная тошнота, потливость, бледность кожных покровов, головокружения вплоть до потери сознания.
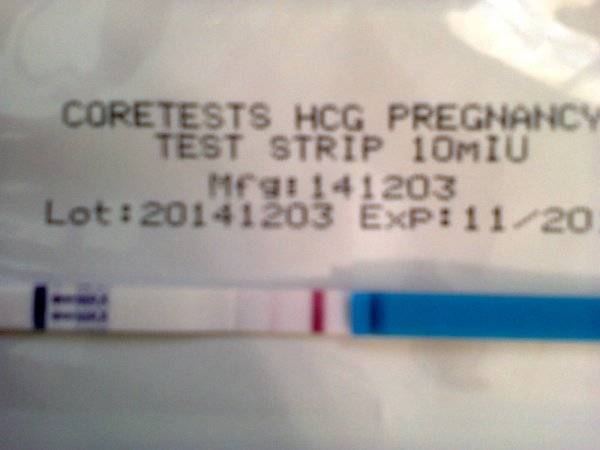
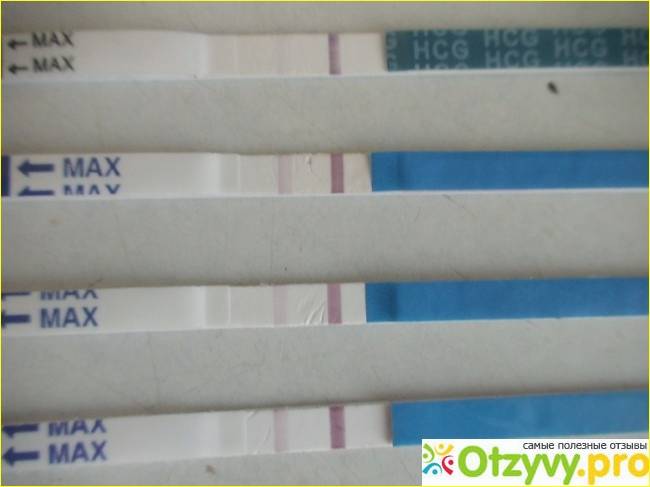
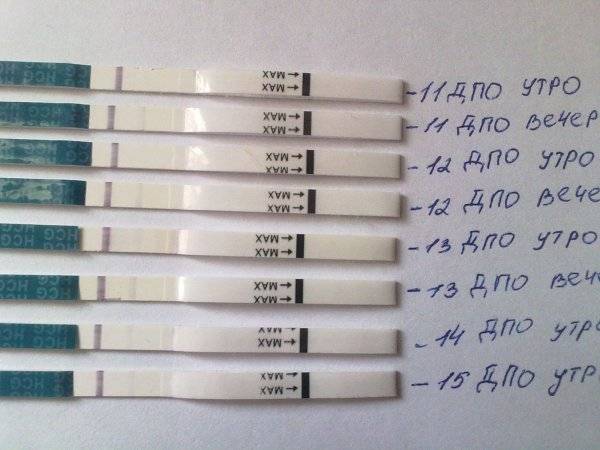
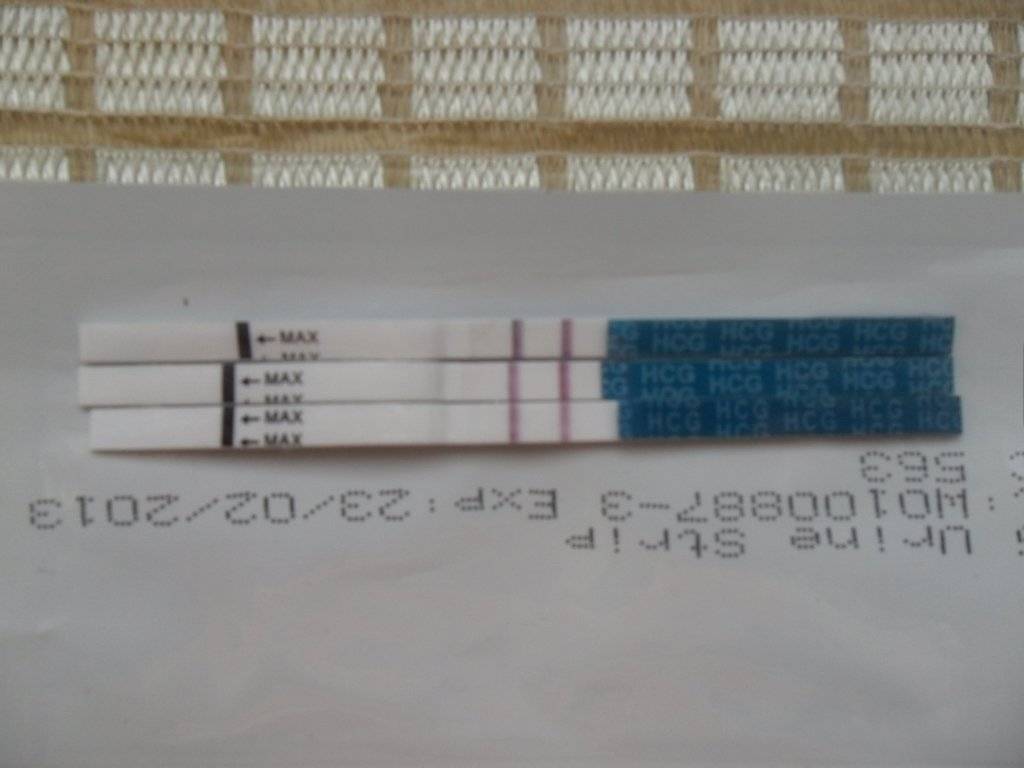
На каком принципе основано действие тестов
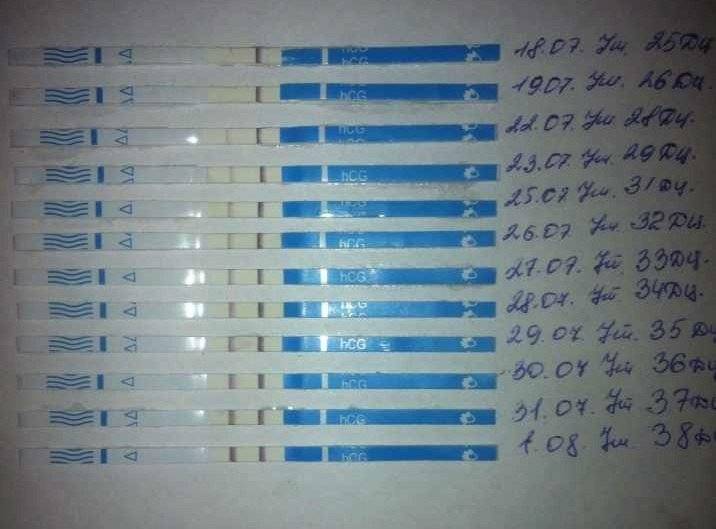
При оплодотворении увеличение концентрации гормона происходит каждые 2 дня в 2 раза. Выявляют показатель ХГЧ в моче и крови женщины.
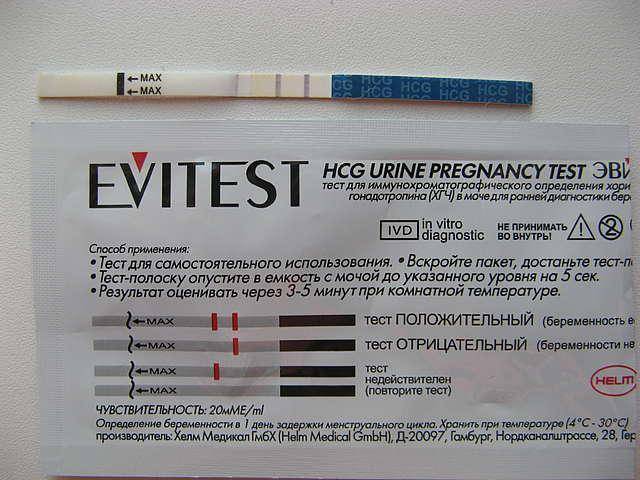
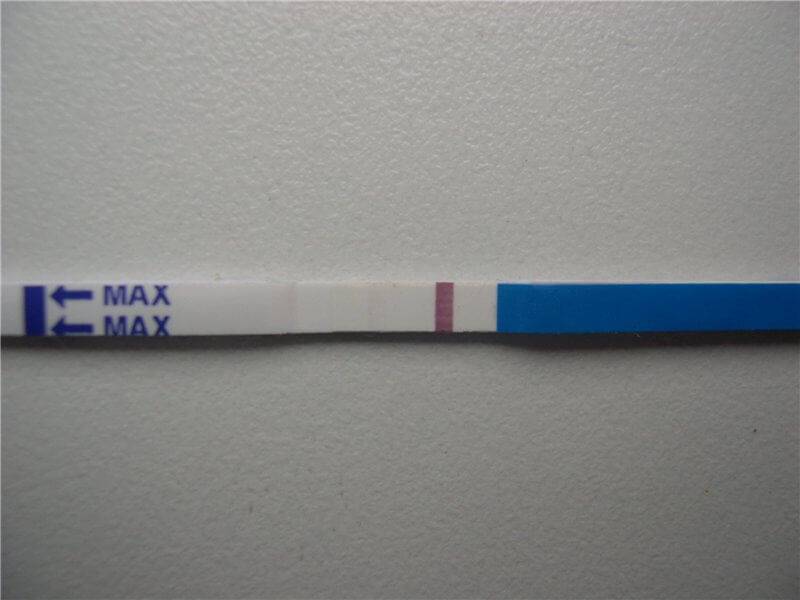
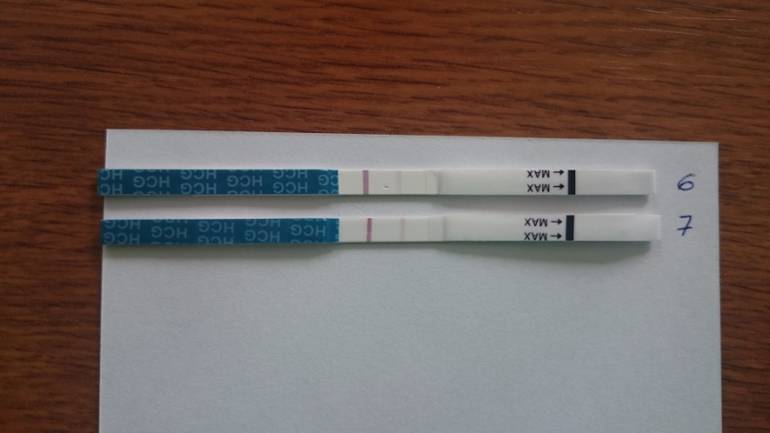
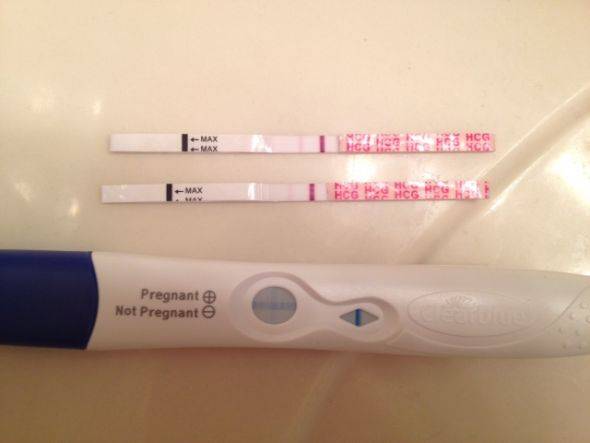
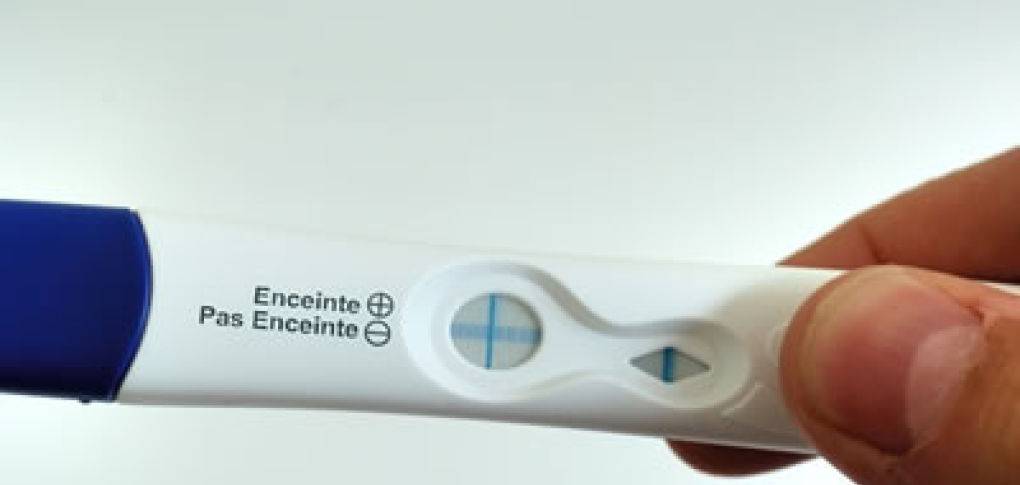
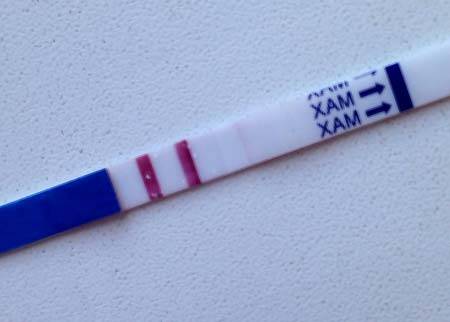
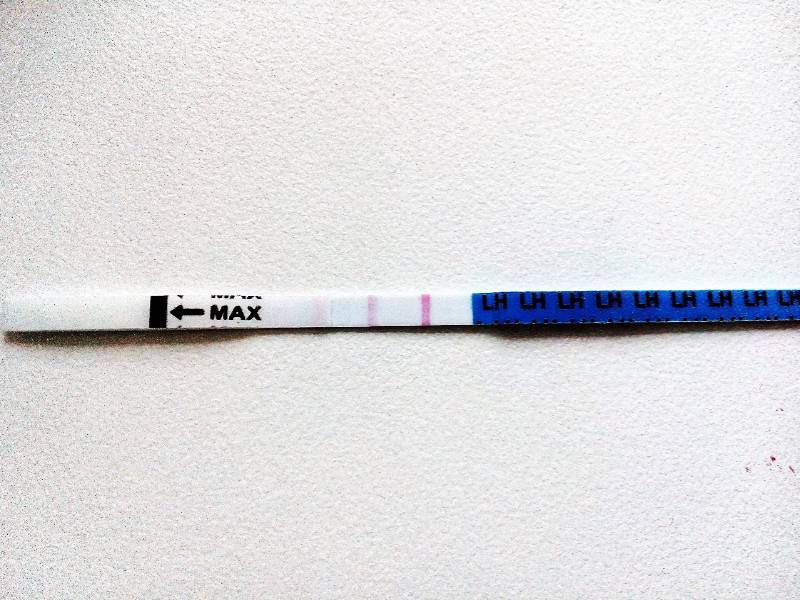
Каждый тест на беременность содержит в себе специфические антитела, реагирующие на присутствие ХГЧ. В зоне их присутствия происходит окрашивание полоски после воздействия мочой.
Достоверность результата достигается при повышении концентрации ХГЧ до 25 мМЕ/мл.
Уже спустя 1-2 недели после зачатия содержание гормона в организме женщины составляет 25-100 мМЕ/мл. Поэтому в большинстве случаев можно определить беременность за 1-2 дня до задержки.
Чтобы свести риск ошибки к минимуму рекомендуется провести 2 теста. В настоящее время в любом аптечном киоске можно приобрести 4 вида теста:
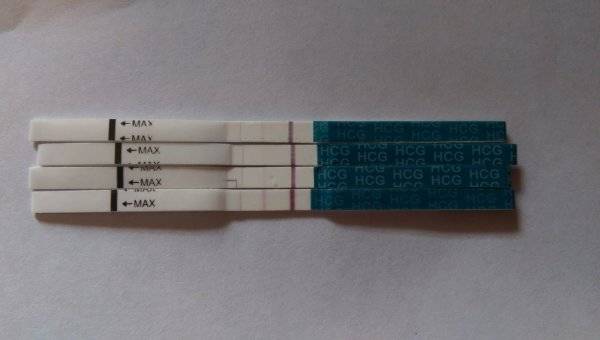
Тест полоски.
Это наиболее дешевы
Чаще всего причиной ошибки становится недостаточное пропитывание окошка индикатора жидкостью.
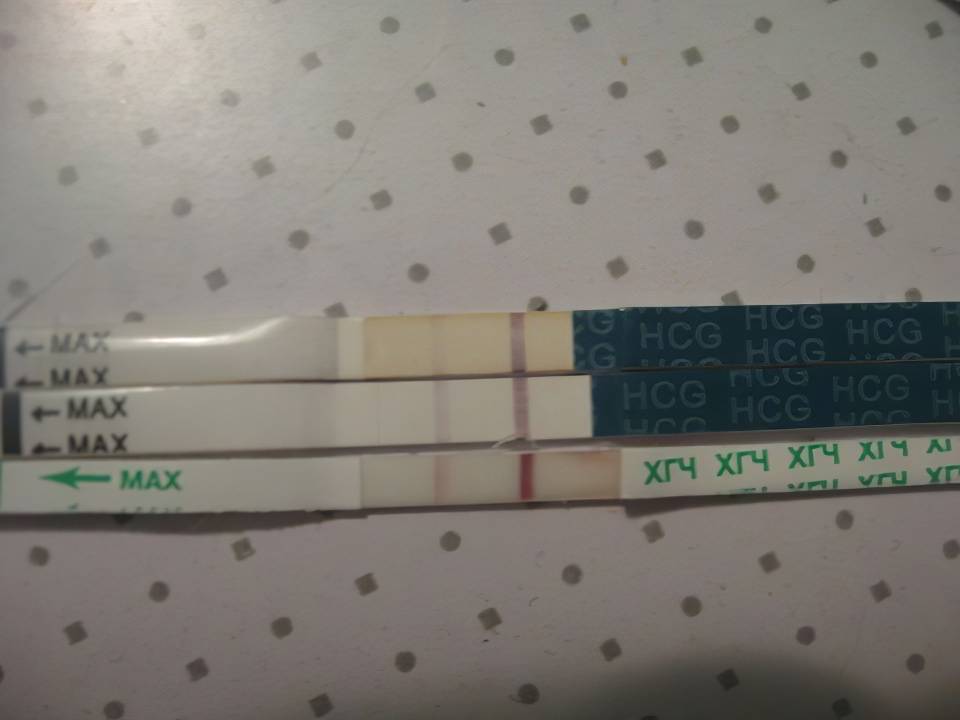
Выглядят тесты в виде бумажных полосок, которые следует опустить в емкость, заполненную мочой. Положительный результат – появление 2-х цветных полосок.
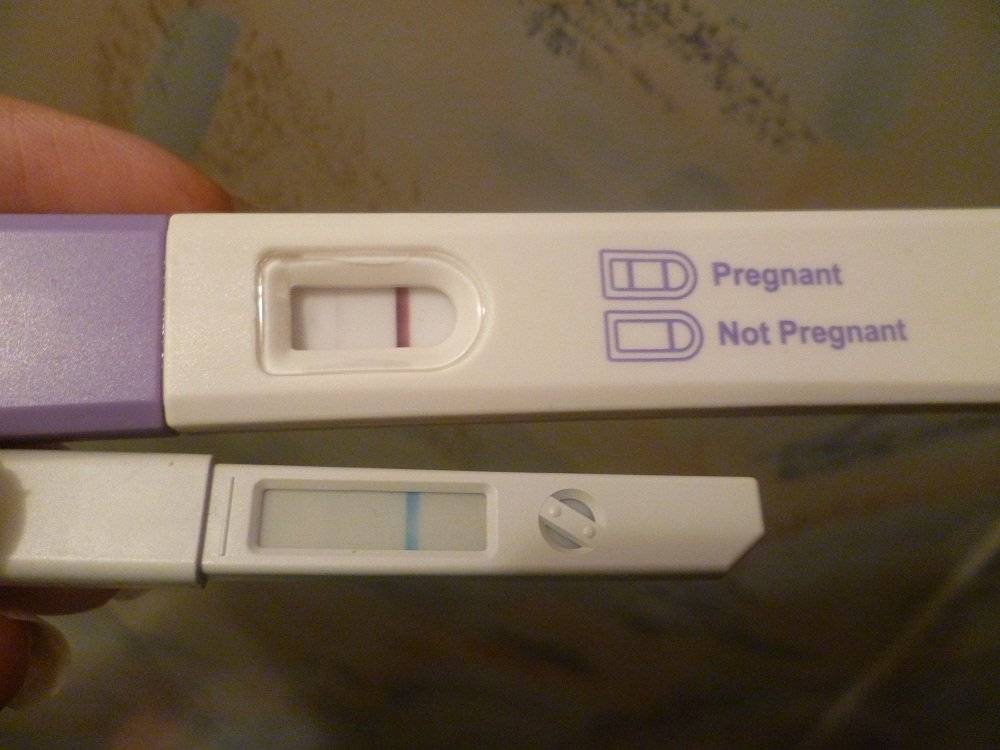
Планшетные тесты.
Устройство имеет 2 окошка. При попадании мочи на первое «окно», результат проявляется во втором.
Стоимость планшетного теста выше, как и гарантия точного результата.
Струйный тест.
Наиболее качественный и дорогой тест.
Принцип действия основан на взаимодействии частиц особого вещества с ХГЧ, что позволяет узнать результат спустя минуту. Чтобы диагностировать беременность с помощью струйного теста не обязательно собирать биологический материал в отдельную емкость.
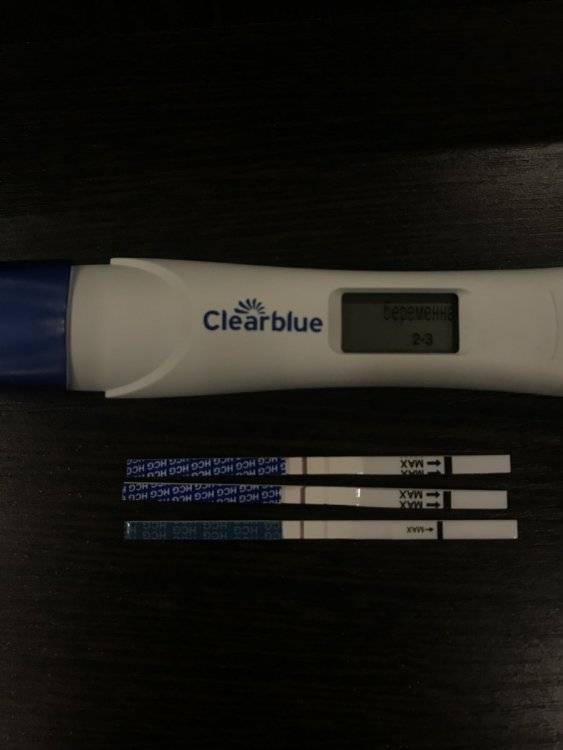
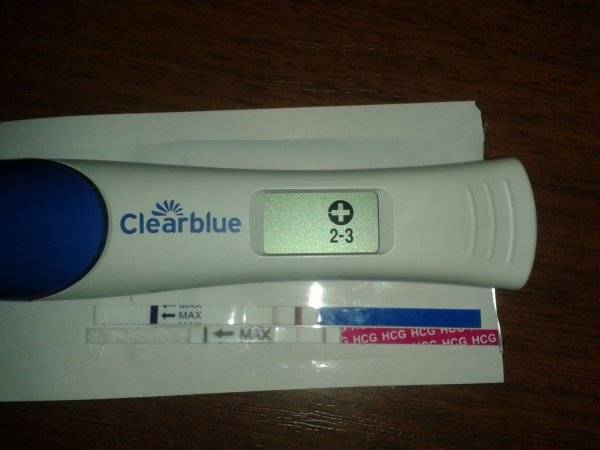
Электронный.
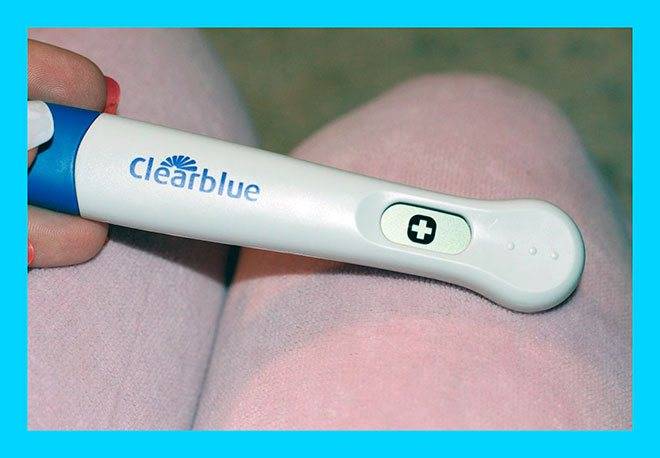
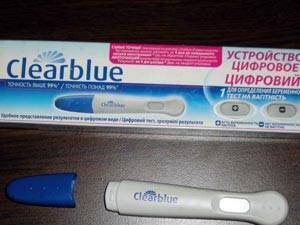
Такой гаджет на электронном табло напишет “+”, если беременность подтвердилась и “–”, если беременности нет.
Некоторые электронные тесты на беременность могут быть с расширенными функциями. Например, тест Clearblue показывает еще и срок беременности от зачатия.
Электронный тест Clearblue используется только 1 раз. Устройство не является многоразовым тестом на беременность.
Преимущества современной методики неоспоримы. Нет необходимости трактовать четкость и окраску полосок, узнать результат можно в любое время, так как он сохраняется и не меняется под влиянием внешних факторов.
Достоверность результатов
Вероятность ошибки при использовании тестовых полосок зависит от срока годности, правильного выполнения процедуры, индивидуальности течения физиологических процессов в организме. Желательно приобретать тесты от надежных производителей.
Наибольшей достоверностью обладает анализ утренней мочи, собрать которую следует непосредственно после пробуждения.
Если такая возможность отсутствует, можно хранить мочу несколько часов в холодильнике.
Рекомендуется оценить результат теста не позднее 5-ти минут после его выполнения, так как затягивание времени приводит к недостоверности.
Сверхчувствительные тесты
Точно определить беременность на ранних сроках до задержки месячных позволяют сверхчувствительные тесты:
Лидером является линия FRAUTEST.
Компания Human Gesellschaft лишний раз подтверждает немецкое качество. На современном рынке фармакологической продукции представлены практически все виды тестов. При этом даже дешевые варианты отличаются большой точностью и позволяют порой диагностировать беременность за несколько суток до задержки.
Высокой чувствительностью обладают полоски Frautest DOUBLE CONTROL, 15 мМЕ/мл.
- BB тест-полоску с чувствительностью 10 мМЕ/мл, а также ВВ-люкс производит французская компания Innotech International.
- Швейцарская компания SENSITIVE ECONOM поставляет в Россию TEST for BEST №10, также предназначенный для диагностики беременности до задержки.
- К высокочувствительным тестам относят тестовые полоски последнего поколения Home Test Экспресс, США, позволяющие определить уровень ХГЧ, начиная с 10 мМЕ/мл.
Ассортимент тестов, предназначенных для ранней диагностики беременности довольно широк.
К сожалению, остальные средства российского производства часто дают сбои. Поэтому наиболее точный результат получают, используя продукцию зарубежного производителя.
Возможна ли беременность при непроходимости маточных труб?
При частичной непроходимости маточной трубы у женщины есть шанс забеременеть. Однако, часто при частичной обструкции происходит развитие внематочной беременности – состояние, при котором оплодотворенная яйцеклетка имплантируется в стенку маточной трубы. При отсутствии лечения развиваются опасные для жизни осложнения: массивное кровотечение, разрыв маточной трубы, болевой шок.
Полная непроходимость маточных труб – серьезный диагноз для женщины. При этом гинекологическом синдроме просвет яйцевода на всем его протяжении полностью перекрывается. В этом случае можно утверждать, что у женщины полное бесплодие.
Основными причинами полной трубной непроходимости могут быть спаечный процесс, инфекция, стерилизация. В редких случаях встречается врожденная аномалия – недоразвитие или отсутствие маточных труб.
Устранить полную трубную непроходимость возможно, если сама труба не деформирована и воспалительный процесс не перешел в хроническую стадию.
В случае, когда восстановить проходимость труб не удается, единственный способ забеременеть – это экстракорпоральное оплодотворение или суррогатное материнство.

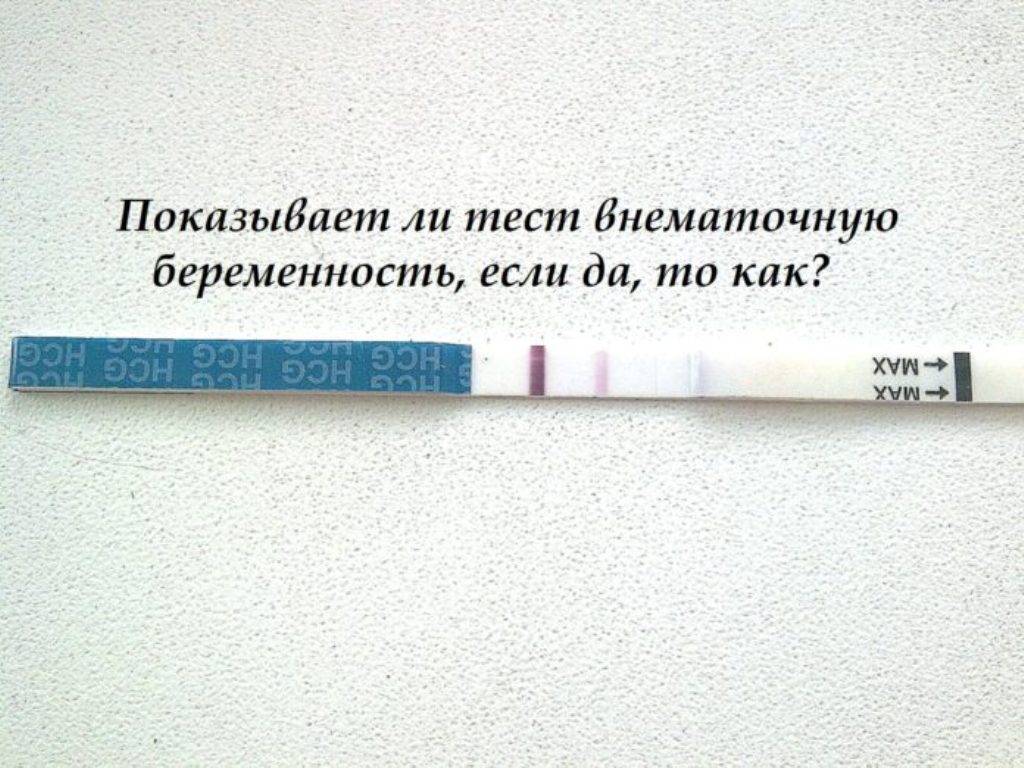
Достоверный способ определения внематочной беременности
Несмотря на особенности результатов теста, не стоит на них полагаться. В любом случае подтвердить наличие патологической беременности можно только с помощью медицинского обследования. Врач поставит диагноз «внематочная беременность», если:
- ХГЧ в результатах анализов будет соответствовать уровню этого гормона при беременности;
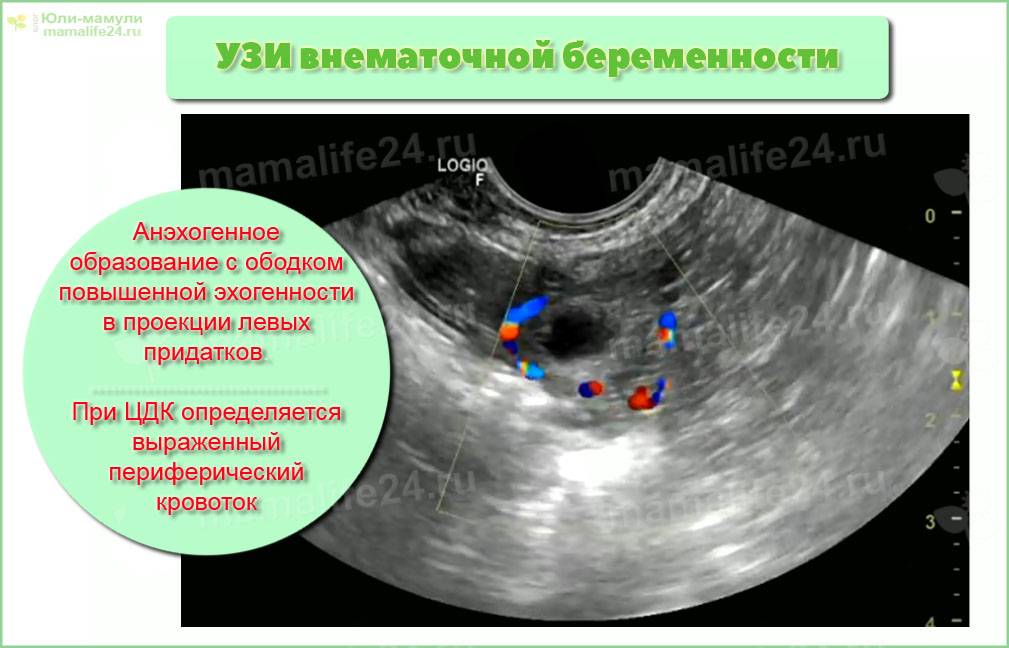
- на УЗИ плодное яйцо в полости матки выявляться не будет.
В случае сомнений будет проведена лапароскопия, с помощью которой внематочная беременность подтвердится окончательно. В дальнейшем уже будет проведена операция с целью предотвращения развития тяжёлых осложнений.
Причины трубной непроходимости
Существует много факторов, которые приводят к трубной непроходимости. Часто эти патологические изменения происходят вследствие другого заболевания.
Среди них:
1. Наследственный фактор – когда трубы полностью отсутствуют или недоразвиты от рождения.
2. Ранее перенесенная инфекция, в том числе, инфекции передаваемые половым путем. Так, хламидийная инфекция или гонорея способствует появлению спаек и рубцов, которые создают препятствия для яйцеклетки и приводят к возникновению трубной непроходимости.
Инфекции – причина непроходимости маточных труб
3. Хирургическое вмешательство, неблагоприятный послеоперационный период, неудачные медицинские и диагностические манипуляции могут приводить к образованию спаек в брюшной полости и органах малого таза. Например, медицинские аборты, введение спирали, стерилизация и последующие попытки восстановить репродуктивную функцию женщины.
4. В последнее время эндометриоз и фиброзные опухоли становятся распространенным фактом в мире и часто являются причиной возникновения трубной непроходимости.
Если симптомы похожи на простуду, как узнать о болезни пока не «провалился нос»?
Конечно же с помощью тестирования!
Для анализа на сифилис нужно сделать два теста. Первый — это RPR-тест (синонимы — неспецифический антифосфолипидный тест, кардиолипиновый тест, модифицированная реакция Вассермана (RW)). С его помощью определяют наличие в крови пациента антител к кардиолипину — особому фосфолипиду, антитела к которому появляются при заражении бледной трепонемой и некоторых других болезнях. Кардиолипиновый тест хорош своей простотой, низкой стоимостью и высокой скоростью — положительный результат будет уже через 7–10 дней после появления шанкра, поэтому он используется для первичного скрининга на сифилис. Недостаток метода в том, что положительный результат не обязательно означает сифилис, ведь определяют антитела к кардиолипину, а не к самой трепонеме, и результат может быть ложноположительным. Этот тест также используют для контроля эффективности лечения сифилиса. Если лечение было успешным, титр (концентрация) антител к кардиолипину снизится в 4 и более раз или они пропадут совсем.
Для подтверждения сифилиса помимо кардиолипинового теста делают тест на суммарные антитела (IgM + IgG) к антигенам бледной трепонемы. Этот тест имеет высокую специфичность, так как определяются антитела уже к самому возбудителю заболевания. Проблема в том, что антитела IgG могут оставаться в крови даже после успешного лечения сифилиса. Поэтому на активную инфекцию будет указывать только положительные результаты двух тестов — кардиолипинового и на суммарные антитела к бледной трепонеме.
Если тест на антитела к бледной трепонеме положительный, а кардиолипиновый — отрицательный, это говорит о перенесенном и вылеченном сифилисе в прошлом. Положительный кардиолипиновый тест при отрицательном на суммарные антитела может говорить или об очень ранней стадии сифилиса (в этом случае тест на антитела к бледной трепонеме повторяют через 10–14 дней), или о другом заболевании, для которого также будет характерно наличие антител к кардиолипину. Оба отрицательных теста укажут на отсутствие заболевания или очень раннюю его стадию.
Для определения стадии сифилиса можно отдельно сделать тест на IgM к бледной трепонеме. Этот класс антител преобладает в начале заболевания. Поэтому положительный результат на IgM (при положительном кардиолипиновом тесте) будет говорить о «свежей» инфекции, еще не вошедшей в бессимптомную латентную фазу. На более поздних стадиях инфекции тест на IgM будет отрицательным при положительном кардиолипиновом и положительном IgG. Исчезновение IgM ничего не говорит об эффективности лечения — эти антитела с течением времени исчезнут сами по себе, даже если болезнь совсем не лечить. На эффективное лечение будет указывать только снижение титра в кардиолипиновом тесте.
Бледную трепонему также можно определять в мазках под микроскопом и с помощью ПЦР-реакции. Но эти методы используют реже и только как вспомогательные, так как на ранних этапах болезни (до начала вторичного сифилиса) в крови возбудителя еще не будет и в мазке из шанкра его тоже не всегда удается обнаружить.
Как определить внематочную беременность без узи
Опытный гинеколог может определить внематочную беременность без узи. Для этого пациентка осматривается в гинекологическом кресле разными методами:
- Синдром Соловьёва. Если ощупывать матку обеими руками, она начинает “выскальзывать” по причине лишней жидкости.
- Симптом Промтова. При смещении в сторону шейки матки пациентка чувствует резкую боль.
- Симптом Пруста. Если надавить на задний свод матки, пациентка ощущает кинжальную боль.
Если нужны точные и срочные сведения, пациентке делают пункцию через задний свод влагалища. Взятая таким образом кровь не сворачивается. Вокруг капли крови образуется гомогенный ореол.
Когда назначается исследование
Тест на 4 болезни является скрининговым. При положительных результатах он требует дополнительного подтверждения диагноза. Данное исследование является обязательным в следующих ситуациях:
- поступление в стационар с дальнейшей госпитализацией;
- оформление санитарной книжки;
- постановка беременной на учет в женской консультации;
- учет мужчин, пригодных к воинской службе;
- получение официального разрешения на трудоустройство в Российской Федерации.
Кроме того, анализ могут потребовать при переводе пациентов из одного медицинского учреждения в другое или перед проведением хирургических вмешательств.
Как отличить от месячных
Маточное кровотечение или месячные: как отличить
Для того, чтобы разобраться в вопросе кровотечений и как их отличить от физиологических кровянистых выделений, менструации, необходимо знать что же на самом деле является нормой.
Как понять, что началось маточное кровотечение
Кровотечения вне периода менструации могут не быть слишком обильными, однако, всё равно будут считаться кровотечением. Условно физиологической нормой считается наличие трех видов кровотечений у женщин:
-
Овуляторное кровотечение, которое происходит в середине цикла при овуляции, то есть выходе яйцеклетки из фолликула. Такие кровотечения не бывают обильными и патогенетически объясняются падением уровня женских половых гормонов по сравнению с их пиков во время овуляции.
Данные кровотечения не патогномоничны для большинства женщин и купируются достаточно несложно. Главное – это воздействовать на причину данного явления. Если причина кроется в процессе овуляции, то лечебным эффектом будут обладать меры по ее купированию. С этим учетом назначаются и успешно применяются гормональные оральные контрацептивы, механизм действия которых основан на экзогенном введении микродоз женских половых гормонов и «выключении» яичников из работы, а соответственно отсутствии овуляции.
- Имплантационное кровотечение, которое характеризуется незначительными кровянистыми выделениями из половых путей в результате прикрепления (иплантации) бластоцисты к стенке матки. Кровотечение может наблюдаться в первые несколько дней после овуляции, то есть приблизительно это средина цикла.
- И последний вид физиологических кровотечений, свойственных каждой здоровой женщине – это менструальное кровотечение. Данное кровотечение соответствует фазе десквамации на уровне эндометрия овариально-менструального цикла. То есть это отторжение функционального слоя матки при не наступившей беременности. Вследствие изменения гормонального статуса соответственно менструального цикла, а именно падения уровня гормонов при угнетении работы желтого тела, снижении уровня прогестерона.
При появлении каких-либо других кровянистых выделений у женщины данный факт является патологическим и требует незамедлительного обращения за медицинской помощью.
Менструальный цикл может составлять от 21 до 35 календарных дней. При любых колебаниях, выходящих за границы данной нормы, такие выделения считаются кровотечением.
По объему потерянной крови менструация характеризуется нарастанием объема выделяемой менструальной крови на 2 сутки, а затем его уменьшением к 3-4 дню менструального периода. При имеющемся кровотечении такой динамики не наблюдается, а к 3-4 дню объем крови только нарастает.
Как отличить обильные месячные от маточного кровотечения по длительности? Период фазы десквамации длится от 3 до 7 дней, а если период менструального кровотечения затягивается более 10 дней, то такая менструация считается кровотечением.
Отличие маточного кровотечения от месячных по характеру выделений так же возможно. Наличие сгустков темного цвета в незначительном количестве также является физиологической нормы. Чего нельзя сказать при начавшемся маточном кровотечении. Тут наблюдается истечение алой жидкой крови без сгустков.
Чем отличается маточное кровотечение от месячных: подсчет объемов
Что считать маточным кровотечением? Еще раз хочется повториться, что если женщина вынуждена менять гигиеническую прокладку по истечении 60 минут в связи с ее полным заполнением, то это свидетельствует о наличии маточного кровотечения.
Если же женщине приходится заменять ее один раз в 2 часа, то такие менструации считаются обильными.
Как определить маточное кровотечение или месячные по жалобам женщины
Не последнее место в диагностике патологических кровопотерь имеет клиническая симптоматика, которая начинает проявляться по мере нарастания данного процесса. К таким жалобам относятся ощущение слабости, быстрой утомляемости головокружения вплоть до потери сознания, тошнота и рвота.
При объективном осмотре наблюдаются бледность кожных покровов, цианотичность губ, гипотонические состояния, которые нередко сочетаются с довольно выраженной тахикардией, а также тахипноэ. Все эти симптомы свидетельствуют о таком патологическом процессе, как анемия. При клинико-лабораторном обследовании в общем анализе крови наблюдается сниженный уровень гемоглобина, эритроцитов, цветной показатель.
При появлении хотя бы одного из вышеперечисленных признаков необходимо незамедлительно обратиться к врачу акушеру-гинекологу.
Диагностические признаки внематочной трубной беременности
Когда плодное яйцо имплантируется в маточной трубе, то вначале беременность протекает так же, как и при его прикреплении к стенке матки. Но маточная труба не приспособлена к вынашиванию беременности и рано или поздно она растягивается до такой степени, что беременность прерывается. Это протекает либо по типу трубного аборта, либо происходит разрыв трубы.
При трубном аборте происходит отслойка эмбриона, и яйцеклетка возвращается в брюшную полость. В данном случае ХГЧ при внематочной беременности прекращает вырабатываться. Женщину беспокоит боль внизу живота, отмечаются общие признаки кровопотери, из половых путей женщины выходят сгустки крови. Величина не соответствует сроку беременности, придатки матки болезненные, задний свод влагалища нависает и резко болезненный.
В момент разрыва трубы женщина чувствует резкую боль внизу живота, она теряет сознание, развивается геморрагический шок. При ручном обследовании врач определяет, что матка «плавает», дуглассово пространство резко болезненно при пальпации, оно нависает, положительный симптом «Ваньки-встаньки» (при попытке усадить женщину она вынуждена вновь ложиться). Это состояние требует немедленной операции.
ЭКО: основные этапы процедуры
Репродуктологи знают, что беременность без труб – случай крайне редкий. При таком состоянии зачать ребенка поможет исключительно метод экстракорпорального оплодотворения.
ЭКО – это современная репродуктивная технология, благодаря которой можно забеременеть без труб. Ее суть состоит в оплодотворении яйцеклетки сперматозоидом в лабораторных условиях. Там же, в пробирке, проходят и начальные этапы развития эмбриона, после чего его переносят в полость матки. В ходе консультации специалист подробно расскажет, как делают ЭКО без маточных труб.
Основные этапы экстракорпорального оплодотворения:
- Обследование будущих родителей. По статистике, в 30-40% случаев в парах, которые не могут зачать ребенка, проблемы есть у обоих партнеров. Среди обязательных анализов, которые необходимо сдать будущей матери, – сдача крови на резус-фактор, TORCH-инфекции, ВИЧ и сифилис, а также гепатит В и С. Еще проводят цитологию мазков из цервикального канала, выполняют анализ на гормоны и УЗИ органов малого таза. По показаниям могут быть назначены дополнительные манипуляции (определение уровня сахара в крови, кольпоскопия, консультации узких специалистов).
- Стимуляция овуляции. Суть состоит в назначении пациентке гормональных препаратов, вызывающих созревание сразу нескольких фолликулов в яичниках.
- Забор созревших яйцеклеток. После созревания их извлекают путем пункции фолликула. Процедура проходит под контролем УЗ-аппарата.
- Оплодотворение. При ЭКО без маточных труб оно проходит по классической схеме: полученные яйцеклетки и сперматозоиды помещают в специальный инкубатор в питательный раствор, где и проходит сам процесс оплодотворения. Иногда может применяться ICSI – введение сперматозоида непосредственно в цитоплазму созревшей яйцеклетки. Спустя 16-18 часов проводится оценка эффективности оплодотворения. Если результат успешен, переходят к следующему этапу.
- Перенос эмбрионов в матку пациентки. Для повышения вероятности успеха могут предварительно провести вспомогательный хэтчинг, то есть намеренное истончение оболочки эмбриона. Перенос оплодотворенных in vitro эмбрионов при ЭКО без труб не имеет особенностей, не вызывает трудностей и проводится стандартно под контролем УЗИ.
Спустя 10-14 дней после «подсадки» эмбриона проводят тест на определение количества ХГЧ в крови – хорионического гонадотропина человека, одного из гормонов, указывающих на произошедшее зачатие.
ЭКО – единственный метод, с помощью которого можно забеременеть без труб. Более того: современные технологии делают возможным материнство даже после онкологического заболевания. Если при выявлении злокачественной опухоли, до начала терапии, сдать на хранение яичниковую ткань, то в дальнейшем, на стадии ремиссии, этим материалом можно воспользоваться для зачатия.
Диагностика сифилиса
Диагноз “сифилис” врач может поставить на основании совокупности данных анамнеза, клинической картины и данных лабораторного обследования.
Все анализы и тесты на сифилис делятся на две группы:
- Нетрепонемные — обычно применяются для массовых обследований (качественная реакция Вассермана RW с кардиолипиновым антигеном);
- Трепонемные — RW с трепонемным антигеном, РИБТ. В случае, если человек уже перенес сифилис, то результаты таких тестов будут положительным на всю жизнь.
Методы диагностики
Сбор анамнестических данных. В данном случае имеют значение следующие факторы:
- Наличие подтвержденного сифилиса у полового партнера;
- Случайный половой акт без использования механических средств контрацепции;
- В прошлом наблюдались высыпания в паховой области и/или увеличение лимфоузлов.
Клинический осмотр:
- Осмотр половых органов, кожных покровов и слизистой рта;
- Пальпация лимфоузлов — при заболевании они увеличиваются;
- ЭКГ, УЗИ сердца и аортография (рентгенограмма сердца);
- Рентгенография костей;
- Риноскопия и фарингоскопия;
- Гастроскопия, УЗИ печени;
- Рентгенография легких;
- Люмбальная пункция с исследованием цереброспинальной жидкости и пр.
Лабораторные исследования:
Трепонемные тесты:
- Темнопольная микроскопия;
- Прямая реакция иммунофлуоресценции (РИФ-Тр) — при этом методе соединяются специфический комплекс антиген-антитело с иммунной антивидовой сывороткой, меченной флюорохромом, для последующего выявления бледных трепонем при помощи люминесцентного микроскопа;
- Полимеразная цепная реакция (ПЦР) — лабораторное исследование, позволяющее найти в исследуемом клиническом материале небольшой участок специфической ДНК Т.pallidum. Этот метод позволяет эффективно обнаружить сифилис на ранних стадиях.
Нетрепонемные серологические тесты — методы обнаружения в сыворотке крови антител против фосфолипидов тканей, разрушенных сифилитической инфекцией и липидов мембраны Т.pallidum:
- Макроскопический тест быстрых плазменных реагинов (Rapid Plasma Reagins, RPR) — оценка результатов реакции невооруженным глазом с помощью визуализирующих агентов, которые входят в комплекс антиген-антитело. В группу этих анализов входят отборочная реакция на сифилис (ОРС), реакция микропреципитации (РМП), экспресс-диагностика сифилиса (ЭДС);
- Микроскопический тест VDRL (Venereal Disease Research laboratory) — подсчет результатов реакции с использованием световой микроскопии. При подозрении на нейросифилис при помощи VDRL исследуют спинномозговую жидкость;
- Количественный тест VDRL;
- Реакция связывания комплимента (Реакция Вассермана) — ставится с двумя антигенами: ультраозвученным трепонемным и кардиолипиновым.
Трепонемные серологические тесты — необходимы для обнаружения в сыворотке крови антител против антигенов бледной трепонемы:
- Реакция иммунофлуоресценции РИФ (FTA);
- Реакция пассивной гемагглютинации РПГА (TPHA);
- Иммуноферментный анализ ИФА (ELISA);
- Иммуноблоттинг.
Дополнительные методы диагностики
- нейросифилис — необходимо исследование ликвора (спинномозговой жидкости);
- ранний врожденный, поздний врожденный, третичный сифилис — рентгенография аорты длинных трубчатых костей, грудины, костей черепа, суставов;
- неврит слухового нерва, сифилитический лабиринтит — сурдологическое обследование (проверка слуха);
- неврит зрительного нерва, паренхиматозный кератит — офтальмологическое обследование.
Всем больным сифилисом, помимо венеролога, рекомендуется наблюдаться у дерматолога, проктолога, уролога, гинеколога, отоларинголога , кардиолога, невролога.
Популярные вопросы
Можно ли восстановить трубки, если они рассечены и завязаны. Если да, то как это сделать?
После проведения стерилизации восстановить проходимость маточных труб и успешное функционирование для осуществления репродуктивных планов фактически не возможно. Порекомендую обратиться к репродуктологу для возможного решения в пользу ЭКО.
День добрый! 5 лет назад была операция: удалили трубы и 1 яичник. Сейчас 43 года и началась менопауза: все симптомы и прекратилась менструация. Подскажите, пожалуйста, есть ли какой-то вариант лечения, кроме гормонов? Очень сложное состояние сейчас. Какие натуральные средства можно применять? Благодарю!
Здравствуйте! Можно воспользоваться средствами, содержащими фитоэстрогены, антиоксиданты, витаминные комплексы. Это поможет облегчить состояние. К таким препаратам в линейке средств относится Гинокомфорт климафемин. Средство применяется по 1 т 1 раз в день на протяжении 3 месяцев.
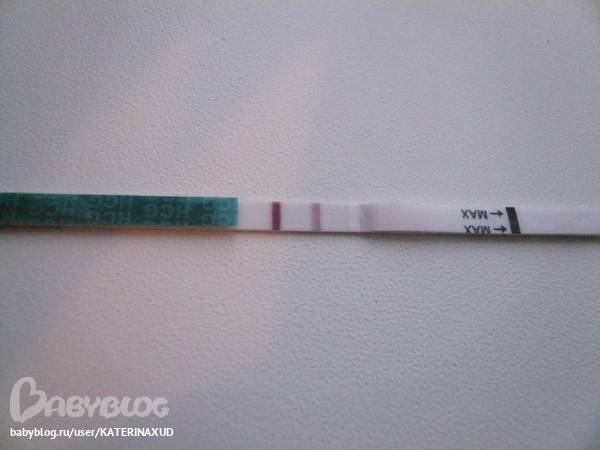
Добрый день, у меня была внематочная беременность, 30.06.19 сделали операцию и удалили правую трубу,а месячных нет, хотя должны придти были 22-25.07 проверила тест показал 2 полоски, подскажите я что опять беременная?
Здравствуйте! После операции должны были быть кровянистые выделения из половых путей сразу, так как беременность удалена и происходит отторжение слизистой из полости матки. Поэтому цикл восстановится в новом ритме через 28- 32 дня. Вас должны были предупрелить о половом покое до восстановления цикла и необходимости контрацепции от6 до 12 месяцев. Если Вы это не соблюдали, то беременность может быть.Тест даёт ложноположительный результат до 1 месяца после прервавшейся беременности. Эффективнее сдать анализ на уровень ХГЧ с интервалом в 2 дня, должно быть отмечено падение. Если , наоборот , будет рост, то следует немедленно обратиться ко врачу.
13 лет назад была внематочная беременность одна труба удалена вторая перевязана возможно ли восстановить трубу, если нет делают ли ЭКО?
Здравствуйте! В данном случае Вам следует обратиться на консультацию к репродуктологу для подготовки к программе эко с показанием трубный фактор бесплодия.
Трубное бесплодие: что это такое и почему развивается
Трубное бесплодие – состояние, при котором женщина не способна самостоятельно зачать ребенка из-за непроходимости фаллопиевых (маточных) труб.
Возможна ли беременность без труб? Чтобы ответить на этот вопрос, нужно рассмотреть их строение и физиологическое назначение.
Фаллопиевы трубы – орган, расположенный в области малого таза и выполняющий важную функцию в процессе зачатия: его внутренние ворсинки захватывают вышедшие при овуляции из яичника яйцеклетки. Именно здесь они оплодотворяются сперматозоидами. В дальнейшем яйцеклетка направляется по фаллопиевым трубам в полость матки, где происходит ее закрепление.
Есть истории из жизни о беременности без труб, но это единичные и далеко не успешные случаи.
Непроходимость этого парного органа возникает при появлении в его просвете рубцов, спаек или жидкости, которые препятствуют попаданию яйцеклетки в матку, а также в результате его деформации или перегиба из-за наличия спаек в брюшной полости и области малого таза.
Патология связана с такими причинами, как:
- оперативные прерывания беременности;
- инфекции, передающиеся половым путем (особую опасность представляют гонорея и хламидиоз, провоцирующие воспаления фаллопиевых труб);
- гинекологические оперативные вмешательства в анамнезе;
- гормональный дисбаланс;
- гинекологические заболевания (миома матки, эндометриоз, фибромиома).
В некоторых случаях проводят операцию по удалению маточных труб. Такое оперативное вмешательство называют сальпингэктомией или тубэктомией. Оно проводится при патологических изменениях одной или обеих маточных труб, вызванных:
- Внематочной беременностью, сопровождающейся внутренними кровоизлияниями. (внематочная беременность без удаления трубы может возникнуть при необильном кровотечении, если место крепления эмбриона находится близко к выходу из этого органа.)
- Скоплением большого количества крови или гнойного экссудата в их просвете.
- Образованием кист большого размера или грубых спаек, которые невозможно удалить.
- Злокачественными новообразованиями матки или ее придатков.
Случаи беременности после удаления труб единичны за всю историю медицины, и лишь один из них завершился успешным рождением ребенка.
Женщинам, которым был поставлен диагноз «трубное бесплодие», на помощь приходят современные вспомогательные репродуктивные технологии. Беременность без труб возможна благодаря методу экстракорпорального оплодотворения (ЭКО), при котором яйцеклетка оплодотворяется «in vitro», то есть в пробирке, а затем переносится искусственным путем в матку женщины. Такой способ эффективен даже в том случае, если удалены сразу обе трубы, но остался хотя бы один яичник.
Впервые метод ЭКО был испробован в 1978 году, британскими учеными. 25 июля 1978 года появилась на свет «девочка из пробирки» Луиза Браун, которая в 2004 году родила ребенка, зачатого естественным путем. С тех пор искусственный метод оплодотворения широко применяется в случаях женского или мужского бесплодия. Успех ЭКО без маточных труб с первой попытки составляет 35-40%. Результат напрямую зависит от возраста пациентки: чем она моложе, тем больше шансов.
Что такое внематочная беременность?
По-другому такую беременность называют эктопической. Это патология беременности, при которой плодное яйцо по тем или иным причинам закрепляется вне полости матки. Происходить это может по разным причинам.
После оплодотворения яйцеклетки проходит определённое время, за которое она должна переместиться из маточной трубы в матку. Яйцеклетка содержит в себе вещества, которые способствуют её имплантации (закреплению) в эндометрии. В определённый момент эти вещества выделяются, и зародыш закрепляется там, где он оказался в данный момент. Но не всегда расположение является правильным.
Существуют факторы, которые влияют на состояние органов, способствующих продвижению плодного яйца в матку. Это различные воспалительные процессы в органах репродуктивной системы, вредные привычки женщины (например, курение), наличие образований в полости малого таза, гормональные нарушения, проведённые операции, врождённые дефекты строения матки. В таком случае движение оплодотворённой яйцеклетки либо снижается, либо вообще нарушается.