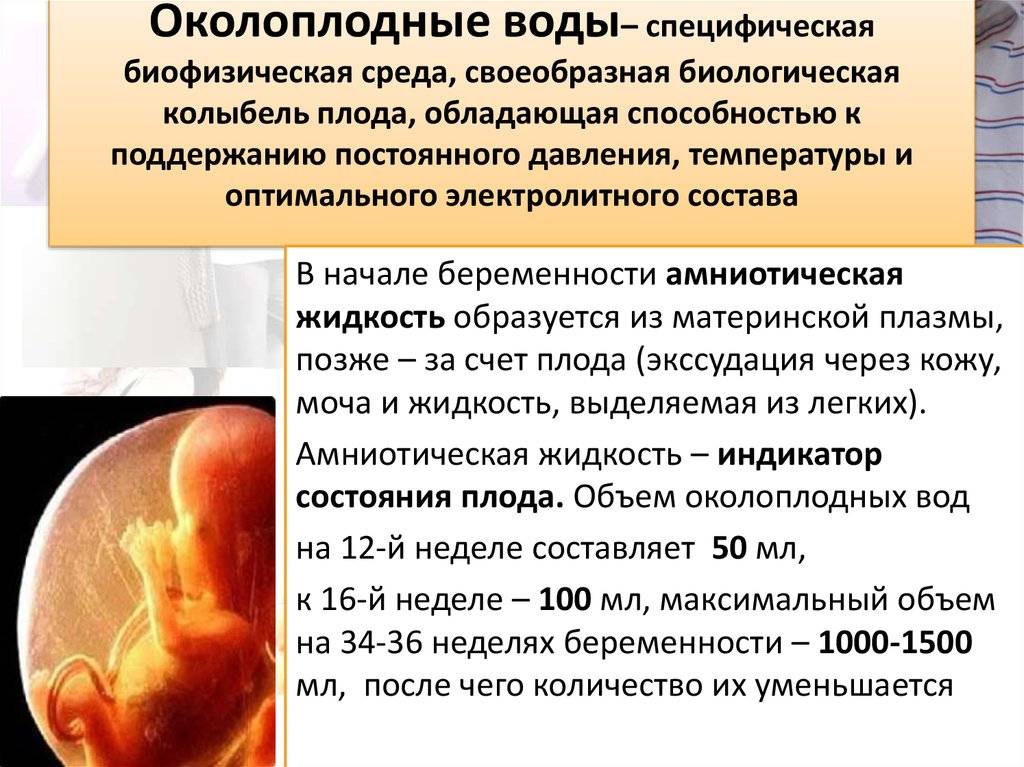
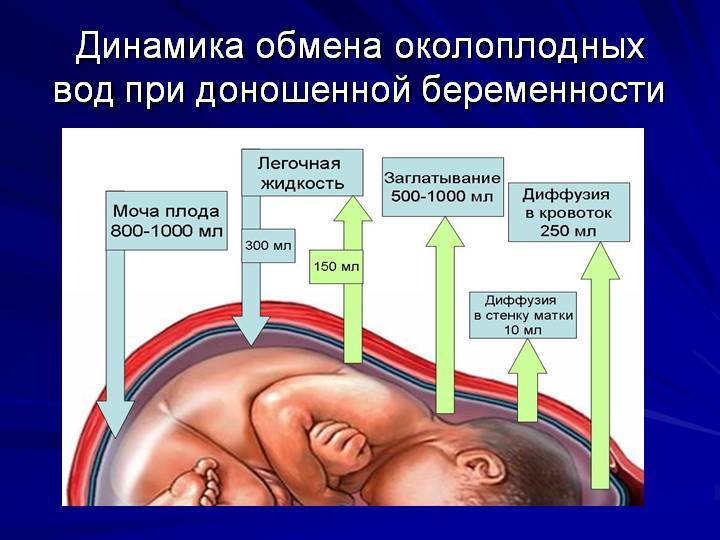
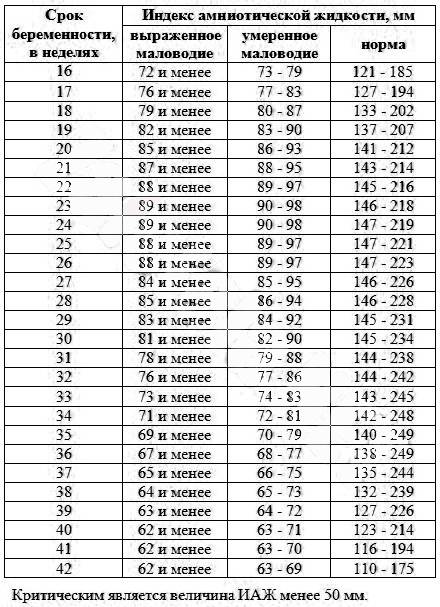
Билиарный сладж. Причины и симптомы
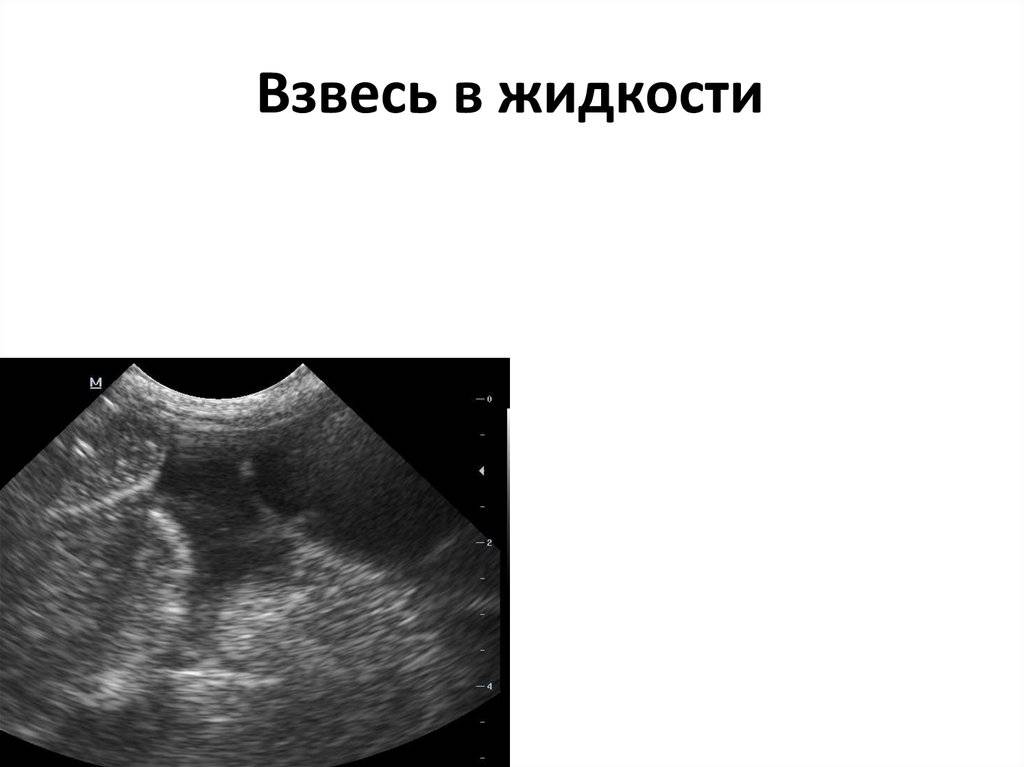
Билиарный сладж, его еще называют плотная желчь, желчный осадок, желчный песок, микролитиаз, определяют как вязкую взвесь в пузырной желчи с наличием кристаллов или даже мелких камней. Если ситуацию пустить на самотек, возможно постепенное склеивание кристаллов с образованием крупных камней. Поэтому билиарный сладж является первой (предкаменной) стадией желчнокаменной болезни и лечение, проводимое на этой стадии, позволяет предотвратить образование желчных камней.
Желчная колика. Билиарный сладж может сформировать своего рода мягкую пробку, способную закупорить желчевыводящие пути. А желчная колика – это мощное болезненное сокращение стенок желчных протоков, стремящихся вытолкнуть эту пробку, т.е. закупоривший их сладж. Спровоцировать желчную колику может жирная, жареная, острая пища, тряская езда, эмоциональный стресс, прием желчегонных препаратов (например, аллохол).
Симптомы желчной колики:
- Сильная, интенсивная боль, продолжительностью от 5 мин до нескольких часов;
- Боль локализуется в области желудка и печени (область над пупком и правое подреберье), иногда отдает в спину, правое плечо, правую лопатку;
- Боль сопровождается тошнотой, иногда рвотой желчью;
- Боль может возобновляться по мере попадания в протоки все новых порций сладжа или камней.
Причины возникновения билиарного сладжа и факторы риска:
Наследственная предрасположенность. Химический состав желчи может иметь особенности, предопределенные наследственностью.
Возраст и пол. Частота билиарного сладжа и в дальнейшем камней в желчном пузыре увеличивается после 40 лет т.к. с возрастом увеличивается выделение холестерина (а именно он основной загуститель желчи) в желчь и уменьшается синтез желчных кислот. Женщины страдают чаще мужчин в 2 раза.
Факторы питания. Пища богатая животными жирами, холестерином, легкоусваиваемыми углеводами, является важным фактором риска возникновения билиарного сладжа
Некоторые лекарственные препараты повышают риск формирования билиарного сладжа и камней, что важно учитывать при их приеме. В первую очередь, это оральные контрацептивы, антибиотик цефтриаксон, препараты снижающие уровень холестерина в крови (клофибрат), препараты кальция у женщин в менопаузе для профилактики остеопороза.
Ожирение, как и быстрое снижение массы тела (на 6-8 кг в месяц)
В первом случае, избыток холестерина приводит к перенасыщению им желчи. При быстром снижении массы тела, особенно при применении низкокалорийных диет, происходит секреция холестерина в желчь, а также ослабляется сократительная способность желчного пузыря.
Симптомы слажда (желчного осадка):
- У 21% пациентов с билиарным сладжем заболевание может долго протекать без каких-либо симптомов и постепенно привести к неотложным хирургическим осложнениям. В этом заключается коварство данной болезни.
- Боль или чувство дискомфорта в правом подреберье (в области печени) различной силы и продолжительности;
- Горечь во рту, отрыжка горьким, изжога, связанные с забросом желчи в желудок и пищевод;
- Вздутие живота, урчание, запоры, поносы или их чередование.
Методы терапии
Чтобы назначить схему терапии нужно понять, что спровоцировало появление взвеси в водах при беременности.
При наличии инфекции назначают антибиотикотерапию. При этом отдают предпочтение препаратам широкого спектра действия. Проводят санацию половых органов пациентки. Бояться этого не стоит, так как существуют лекарственные средства, которые не проходят через плацентарный барьер и не могут оказать отрицательное воздействие на малыша. В то время как инфекция может спровоцировать гибель плода или привести к врожденным патологиям.
Помимо антибиотиков могут быть назначены витаминно-минеральные комплексы и препараты, повышающие иммунитет.
Если на УЗИ будет обнаружена отслойка плаценты, то в зависимости от ее степени врачи или позволят родить самостоятельно или экстренно прокесарят. Если наблюдается кислородная недостаточность плода, то выписывают медикаменты улучшающие циркуляцию крови в маточно-плацентарной системе, снабжение тканей кислородом, разжижающие кровь, такие как Курантил. Этот препарат не только разжижает кровь и нормализует газообмен, в результате которого улучшается поступление кислорода к плоду, но еще и способствует выработке интерферона, благодаря чему повышается иммунитет женщины. Курс лечения подбирать должен врач. Обычно его назначают по 1—2 драже в день утром на голодный желудок на протяжении 2-х недель.
При гипоксии плода может быть назначен Актовегин в виде таблеток или уколов. Дозировка подбирается в индивидуальном порядке. Не стоит препарат назначать себе самостоятельно, так как он может, например, вызвать резкое повышение давления.
Довольно часто при гипоксии плода врачи назначают растительный препарат Хофитол. Артишок, входящий в его состав нормализует функцию печени, улучшает метаболизм веществ, помогает легче перенести токсикоз.
Помимо медикаментозного лечения врач должен постоянно контролировать состояние плода: проверять сердцебиение, следить за шевелением, прибавкой в весе, проводить допплерометрию. В тяжелых случаях, если самочувствие плода резко ухудшается, возможно, врачом будет назначено досрочное родоразрешение.
https://youtube.com/watch?v=B52iBQ8EFtU
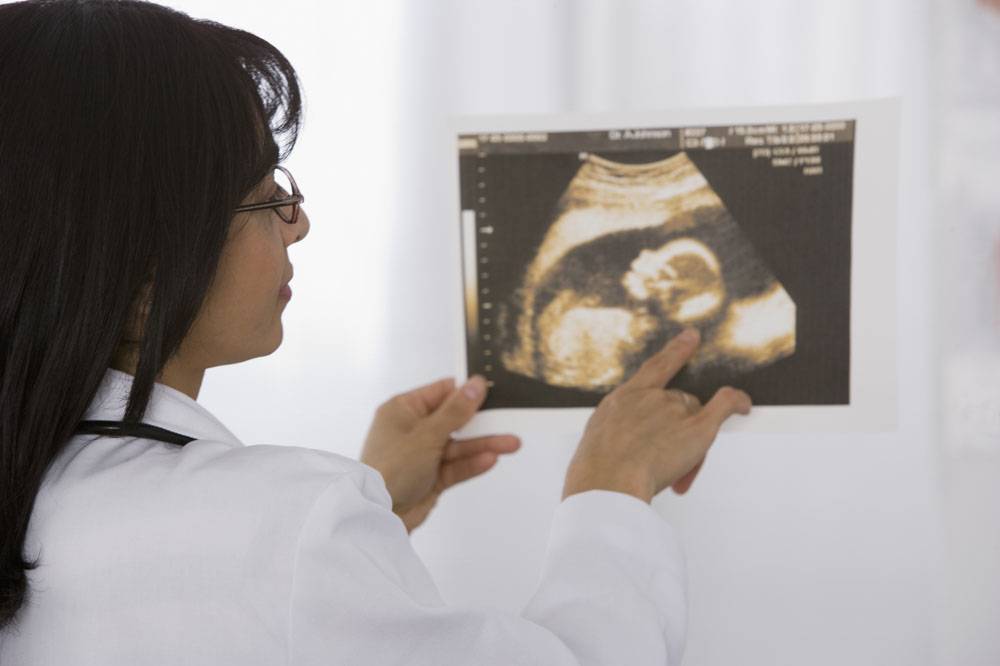
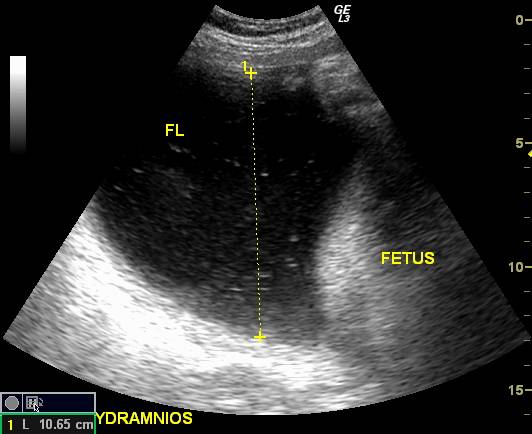
Диагностика взвеси в околоплодных водах
Диагностировать в водах взвесь при беременности можно следующими методами:
- УЗИ — это самый безопасный и безболезненный способ;
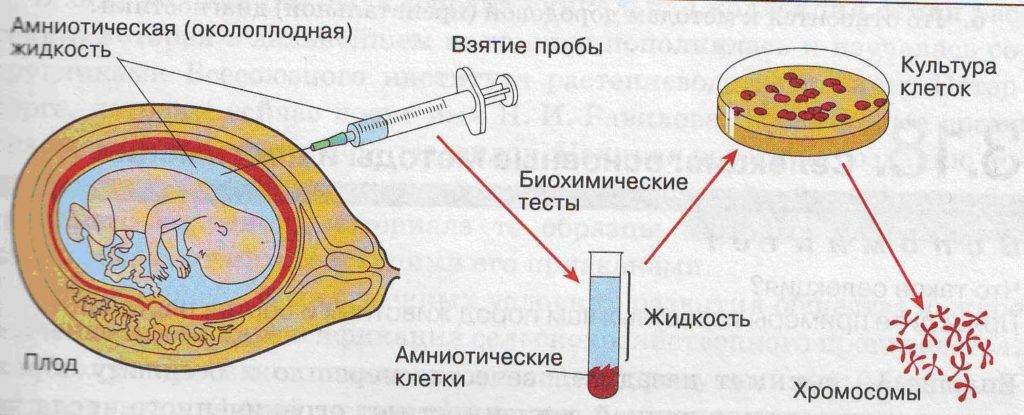
- амниоцетез — это инвазивная процедура, которая проводится с целью получения амниотической жидкости для дальнейшего ее исследования, проводят ее на 16—20 неделе беременности (этот метод позволяет не только выявить взвесь в околоплодных водах, но и изучить хромосомный набор плода и обнаружить генетические заболевания у ребенка);
- амниоскопия — это метод исследования амниотической жидкости с помощью специального прибора, который вводят в канал шейки матки, он позволяет обнаружить гипоксию плода, которая вызвана перехаживаем беременности.
Такое исследование нельзя проводить, если наблюдается предлежание плаценты, угроза выкидыша, вагинит, цервицит и другие инфекции мочеполовой системы.
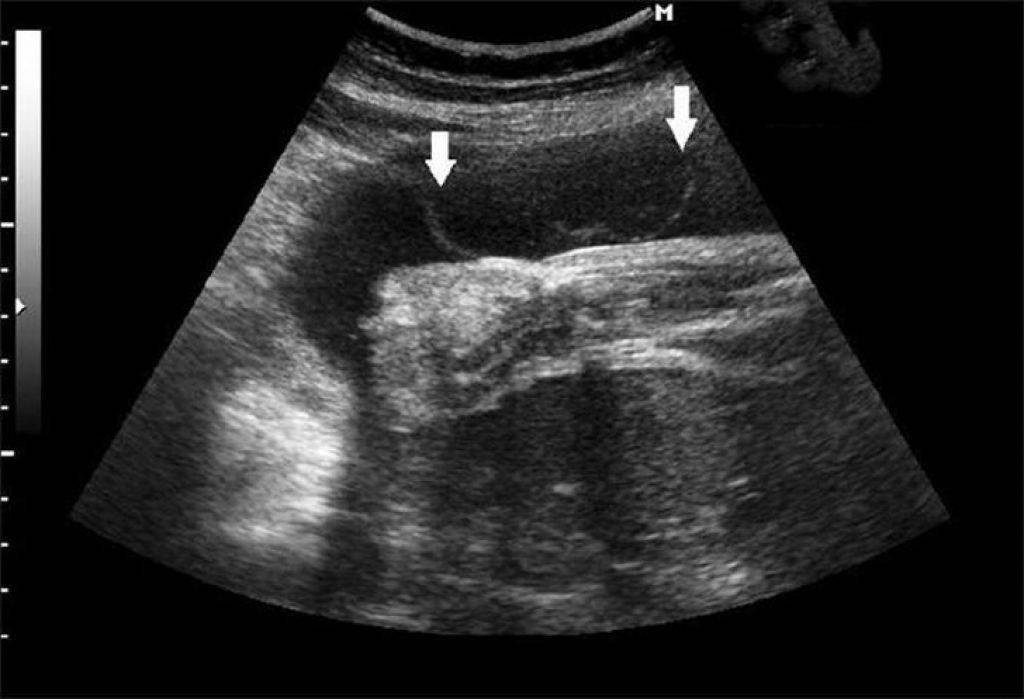
Если после проведения этих исследований врач напишет в заключении, что обнаружена гиперэхогенная взвесь в околоплодных водах, то какого-либо лечения проводить не нужно.
Преждевременное отхождение вод
В каждой недели беременности плодный пузырь становится все тяжелее – количество амниотической жидкости увеличивается, поэтому он может лопнуть. Если это произошло задолго до даты рождения малыша, излитие вод считается преждевременным.
После отхождения вод обязательным считается наступление схваток. Если сокращение маточных мышц не происходит, а амниотическая жидкость вышла, беременной нужно как можно скорее попасть в больницу. Ждать начала схваток дома не рекомендуется, так как каждый час и даже минута безводного периода малыша негативно отражается на его здоровье, ведь амниотическая жидкость выполняет не только защитную функцию, но и является питанием для ребенка.
Преждевременное отхождение вод может произойти по следующим причинам:
- падение беременной;
- удар;
- внутренние болезни женщины;
- слишком сильные физические нагрузки;
- психоэмоциональное потрясение.
При преждевременном излитии шейка матки раскрывается недостаточно, поэтому сила схваток маленькая, а малыш не готов к рождению. Если выход амниотической жидкости произошел до 32 недели, женщину кладут на сохранение и предпринимают меры для продолжения беременности. После этого срока решение принимается в индивидуальном порядке и возможно родоразрешение.
Опасность преждевременного излития вод заключается в следующем:
- Большая вероятность того, что малыш не выживет или для сохранения его жизни придется принимать реанимационные меры.
- Существует высокая вероятность перекручивания или выпадения пуповины, что влечет за собой гипоксию плода. Гипоксия является одной из наиболее частых причин смерти ребенка. Единственно правильное решение при преждевременном выходе амниотической жидкости — срочное обращение к врачу.
Можно ли вылечить патологию?
Если разрыв околоплодной оболочки произошел в тот период, когда аборт уже запрещён, а роды ещё не возможны, женщина проходит курс лечения, состоящий из трёх составляющих:
Антисептическая терапия. Она предупреждает инфицирование тканей матки и развития таких заболеваний, как хориоваскулит, хориоамнионит, децидуит, а также препятствует проникновению бактерий в амниотическую жидкость. Для устранения патогенных организмов применяют различные лекарственные препараты: Лизоцим, Спермин, Трансферрин, Миелопероксидазу и пр. Какое именно лекарство нужно в том или ином случае решает гинеколог.
Токолитическая терапия. Токолитики — это препараты, предупреждающие преждевременные роды. Но они имеют много побочных эффектов, а также продлевают беременность не более чем на неделю, поэтому применяются на сроке 28-33 недели беременности. На более ранних сроках токолитики практически неэффективны.
Амниоинфузия. Это процедура введения физраствора, напоминающего по составу амниотическую жидкость, для восполнения уровня околоплодных вод в случае повреждения околоплодной оболочки.
Приём кортикостероидов (Дипроспан, Преднизолон). Эти препараты снижают уровень мужских половых гормонов, провоцирующих маточные сокращения. Однако на практике глюкокортикостероиды применимы не во всех случаях. Например, если произошло инфицирование амниотической жидкость, они запрещены
К тому же синтетические гормоны дают массу побочных эффектов, поэтому их следует применять с осторожностью.
Лечение
Для лечения стрептодермии используются следующие препараты и методы.
- Антисептические растворы и мази.
- Мази и препараты антибактериального действия.
- Антигистаминные средства — для снижения зуда.
- Иммунотерапия.
- Антибиотики — после определения типа возбудителя и чувствительности его к препаратам.
- Вскрытие гнойников — при необходимости.
Профилактика
- Соблюдать правила личной гигиены, следить за состоянием кожи и ногтей, любые повреждения обрабатывать антисептиком.
- Укреплять иммунитет — полноценно питаться, принимать витамины, закаливаться, заниматься физкультурой.
- Избавляться от вредных привычек.
- Своевременно лечить зубы.
- Контролировать свое здоровье и не допускать хронических заболеваний.
Поделитесь статьёй в соцсетях:
Когда она появляется?
Возникновение примесей в околоплодной жидкости медики фиксируют на 32–34 неделе беременности — это оптимальный и составляющий норму срок их появления. Хотя первые свободно плавающие частицы в амниотической жидкости можно обнаружить еще в конце первого триместра. И это тоже нормально.
Интересующий нас период — 14–26 недели беременности. То есть, второй и третий триместр полностью. Если взвесь в околоплодных водах появилась в этот отрезок времени, что это значит?
Характеризуя взвесь в этот период, нужно четко понимать, что примесь примеси рознь. Единичные частицы, обнаруживаемые в околоплодных водах в начале , называют мелкодисперсной взвесью и рассматривают как норму, не нарушающую жизнедеятельности плода.
Иногда взвесь просто путают с излишками белка. Не единичны случаи, когда амниотическая жидкость мутнела только по причине высокой концентрации белковых веществ в ее составе. После амниотомического исследования таких индивидуальных проявлений даже довольно мутная околоплодная жидкость отклонений от нормы не показывала.
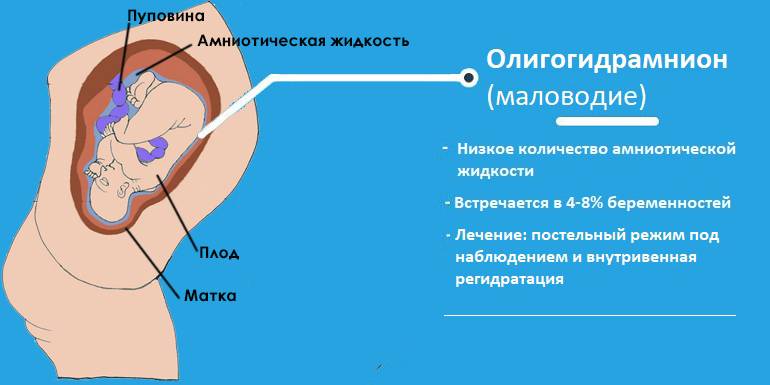
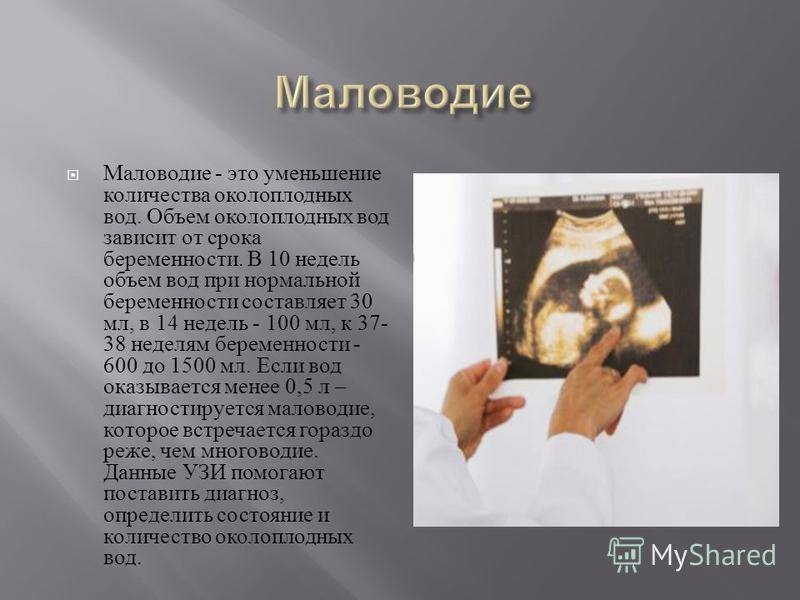
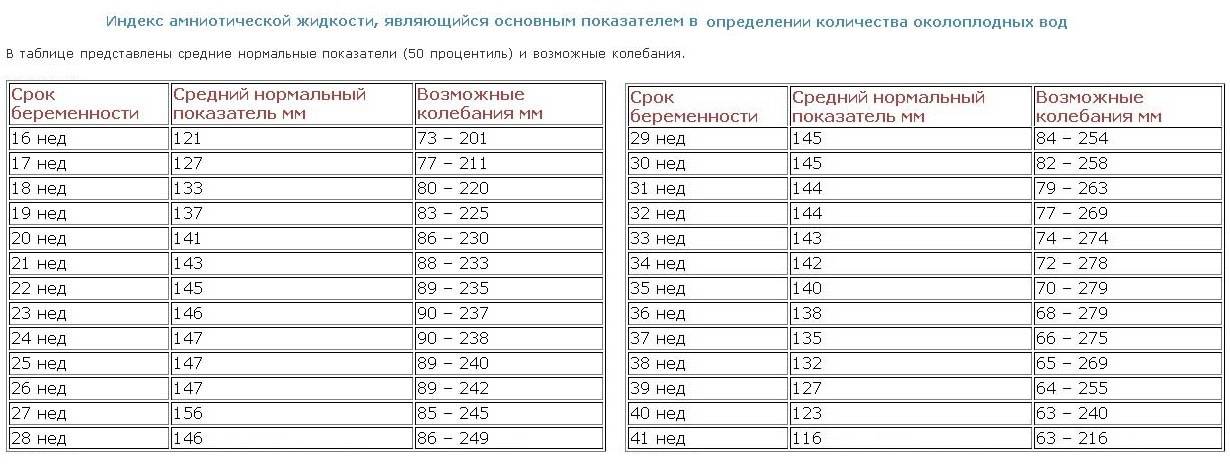
Причины многоводия и маловодия:
Причинами многоводия могут быть:
– инфекция (как заболевания передающиеся половым путем, так и хроническая инфекция в организме матери);
– пороки развития плода и хромосомные аномалии плода (чаще всего при многоводии выявляются пороки нервной и пищеварительной систем);
– сахарный диабет у матери;
– резус-конфликтная беременность;
– фето-плацентарная недостаточность;
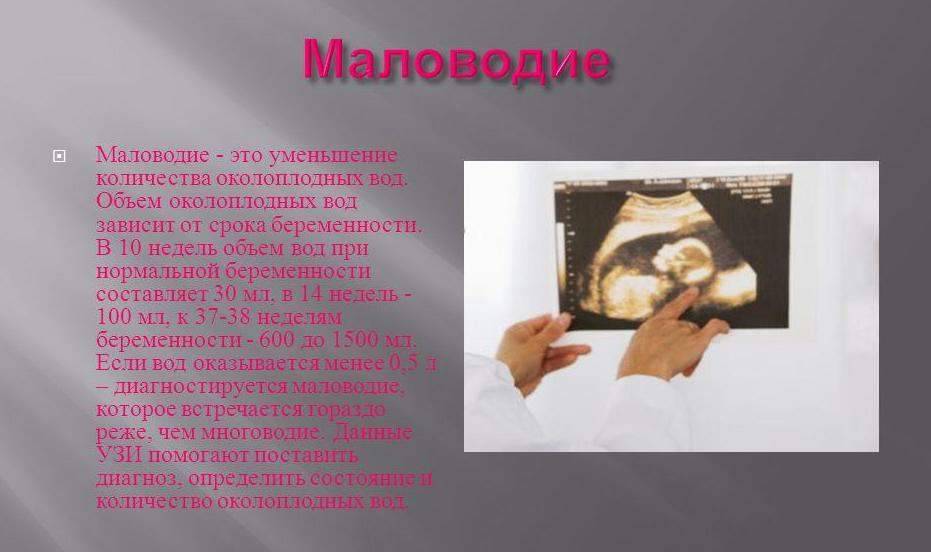
Маловодие может возникнуть при:
– переношенной беременности;
– инфекционном процессе;
– пороках развития плода (при маловодии чаще бывают пороки выделительной системы и почек плода);
– хронической гипоксии и задержке развития плода, так как при этом он выделяет мало мочи;
– гипертонической болезни у матери;
– фето-плацентарной недостаточности;
При выявлении маловодия обязательно нужно исключить нарушение целостности плодного пузыря и подтекание околоплодных вод.
Часто причины, вызвавшие много- или маловодие опаснее, чем само по себе «неправильное» количество вод, поэтому всегда проводится тщательное обследование на выявление причины.
Через сколько начнутся роды после отхождения вод?
При разрыве в нижней части плодного пузыря воды отходят потоком (сразу и в большом объеме). Если воды отошли до начала родовых схваток, в первую очередь необходимо успокоиться. Латентный период (время между излитием вод и началом родовой деятельности) обычно длится не дольше 3-4 часов. В то же время следует учитывать неделю беременности, на которой произошло излитие вод. В зависимости от срока беременности, латентный период может быть разным:
- При сроке беременности от до 28 недель со времени излития вод до родов может пройти 4-5 недель. Это возможно в том случае, если излилась не вся амниотическая жидкость, и врачи решили выжидать. Все это время будущая мама должна провести в стационаре в палате с особым контролем стерильности.
- При излитии вод на сроке с по 37 неделю гестации примерно у каждой второй женщины роды начинаются в течение суток. У остальных латентный период может продлиться до 7 дней, опять-таки при условии частичного отхождения вод и при нахождении в стерильной палате под постоянным медицинским контролем.
- При отхождении вод на 38 неделе или позже примерно в 50% случаев родовая деятельность начинается в течение 12 часов. У остальных женщин до родов может пройти от 1 до 3 суток.
Важно! Разрыв плодного пузыря до начала родов всегда сопряжен с риском заражения матери и плода, поэтому после отхождения вод будущую маму следует как можно скорее доставить в стационар. Действительно, плодный пузырь защищает ребенка от болезнетворных микроорганизмов, а после его разрыва малыш может рассчитывать только на собственный иммунитет
И даже если женщине провели обработку влагалища антисептическими растворами, риск заражения все равно сохраняется – ни один антисептик не обеспечивает гарантированное уничтожение опасных для плода микроорганизмов. Помимо этого, отсутствие амниотической жидкости отрицательно влияет на иммунитет и нервную систему малыша. Поэтому среди врачей существует консенсус, согласно которому женщине и ребенку не угрожает опасность, если от излития вод до родов пройдет не более 24 часов
Действительно, плодный пузырь защищает ребенка от болезнетворных микроорганизмов, а после его разрыва малыш может рассчитывать только на собственный иммунитет. И даже если женщине провели обработку влагалища антисептическими растворами, риск заражения все равно сохраняется – ни один антисептик не обеспечивает гарантированное уничтожение опасных для плода микроорганизмов. Помимо этого, отсутствие амниотической жидкости отрицательно влияет на иммунитет и нервную систему малыша. Поэтому среди врачей существует консенсус, согласно которому женщине и ребенку не угрожает опасность, если от излития вод до родов пройдет не более 24 часов.
При доношенной беременности большинство женщин укладываются в эти временные рамки. Однако в отдельных случаях схватки могут не начаться. Тогда медики проводят гормональную стимуляцию родовой деятельности. Данная процедура сопряжена с определенным дискомфортом – женщине придется долгое время находиться в положении лежа, получая препараты через капельницу. Кроме того, после гормональной стимуляции родовые схватки будут более сильными и болезненными. Однако ожидать, рассчитывая на естественные роды, может быть крайне опасно для плода – у него может начаться гипоксия или развиться внутриутробные инфекции. Поэтому если врач настоятельно рекомендует гормональную стимуляцию родов или кесарево сечение, надо согласиться – акушер никогда не станет рекомендовать данные процедуры без веских оснований.
Случается и так, что родовые схватки развиваются буквально сразу после излития околоплодных вод. Причем спрогнозировать скорость, с которой будет раскрываться маточный зев, невозможно. Это еще одна причина в пользу того, что после отхождения вод ехать в роддом следует без промедления.
Более того, при стремительных родах возможны осложнения, адекватно отреагировать на которые могут только врачи. В частности, при выпадении или защемлении пупочного канатика либо преждевременной отслойке плаценты необходимы срочные медицинские меры. Учитывая данные риски, гораздо безопаснее ожидать начала схваток в стационаре. Добираться до роддома предпочтительно на машине скорой помощи – тогда женщина будет находиться под наблюдением врачей уже в дороге. Если же беременная чувствует себя хорошо, а состояние отошедших вод не вызывает подозрений, можно транспортировать женщину в роддом самостоятельно. Но в таком случае женщину следует разместить в положении полулежа на заднем сиденье – такое положение тела минимизирует риск выпадения пуповины.
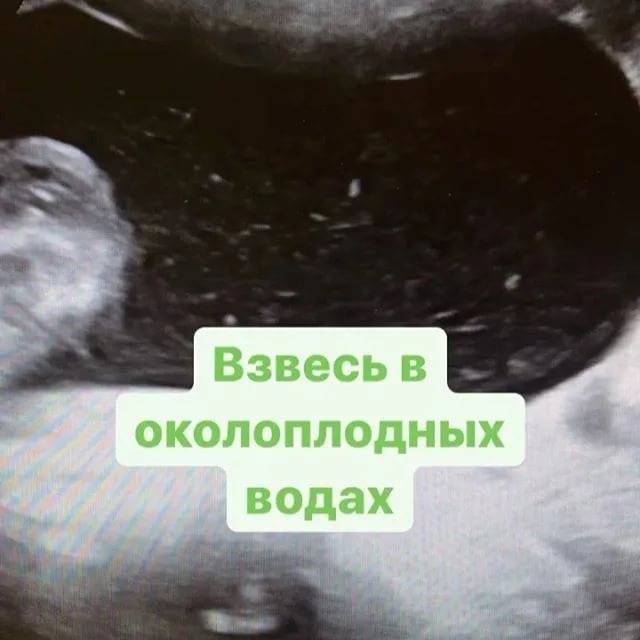
Появление взвеси: стоит ли беспокоиться беременным?
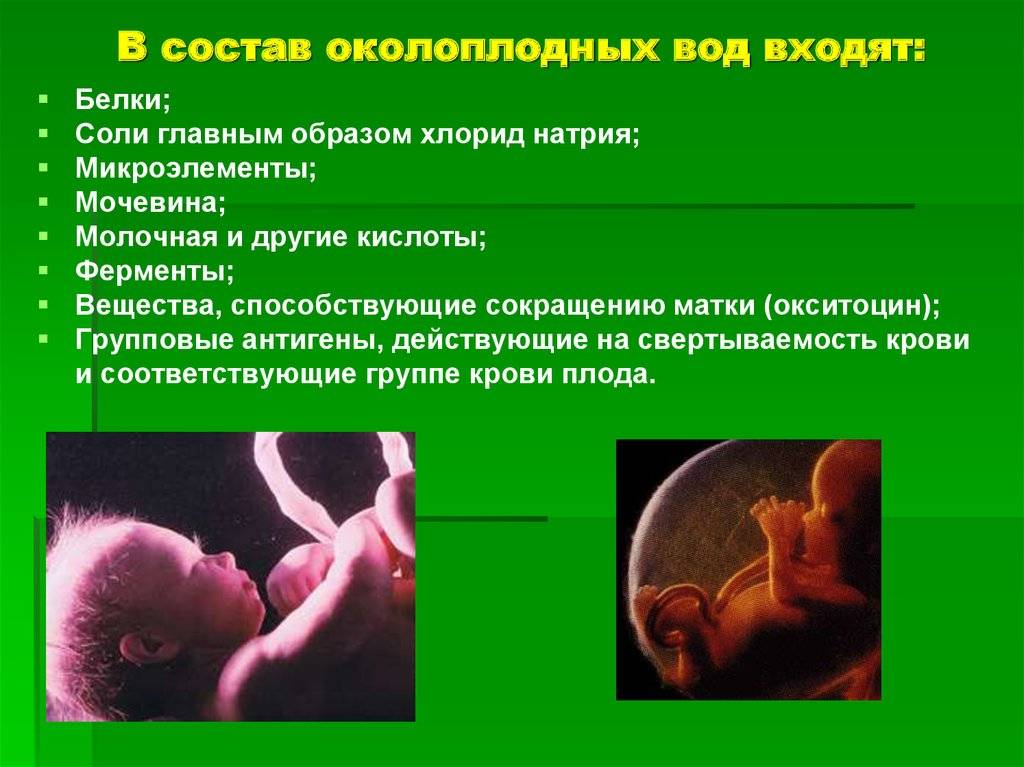
Околоплодные воды – это уникальная питательная среда, которая способствует процессам дыхания и обмена веществ малыша, защищает его от травм и инфекций. В норме жидкая оболочка эмбриона должна быть светлой и прозрачной. Но в некоторых случаях специалист замечает, что ее цвет изменился из-за примесей, называемых взвесью.
Насколько опасны такие изменения для ребенка и его мамы? Это зависит от срока вынашивания плода, на котором амниотическая жидкость помутнела из-за разновидности «лишних» частиц. Медики установили, что в околоплодных водах может быть:
- мелкодисперсная взвесь. Состоит из частичек слущенного эпителия и пушковых волос. Если в этом соединении есть элементы сыровидной смазки, доктора говорят об гиперэхогенной взвеси в околоплодных водах;
- крупнодисперсная взвесь. Это меконий – кал, попавший в жидкость в результате внутриутробного отхождения;
- белок. Редкое явление, которое не несет угрозы здоровью мам или развитию малюток.
Примесь первого вида, состоящая из продуктов жизнедеятельности крохи, обычно появляется в последнем триместре беременности. Если женщине сообщили о наличии мелкодисперсной взвеси в околоплодных водах на 20 неделе вынашивания малыша или на более позднем сроке, беспокоиться не стоит. Появление такой взвеси незадолго до родов – признак того, что плод переношен.
Проникновение болезнетворных микробов в детский организм на стадии внутриутробного формирования очень опасно. Малыш может погибнуть или появиться на свет с:
- воспалением легких;
- поражением глаз, кожи, почек;
- заболеваниями половых органов.
Крупнодисперсные взвеси настораживают докторов независимо от того, какой срок беременности у пациентки. Некоторые врачи считают, что отхождение кала у крохи до рождения – это следствие кислородного голодания. Другие медики не высказывают столь тревожных предположений, но убеждены, что при крупнодисперсной взвеси высок риск отравления малыша меконием. В любом случае будущая мама с таким диагнозом нуждается в лечении и постоянном медицинском наблюдении.
Причины появления взвеси в амниотической жидкости при беременности
Причинами образования примесей в амниотической жидкости могут быть:
- уреаплазмоз, провоцирующий образование взвесей в 1-2 триместре, примерно на 18-20 неделе беременности (рекомендуем прочитать: уреаплазмоз при беременности: последствия для женщины и ребенка);
- слабая защитная функция иммунной системы, не позволяющая организму женщины эффективно бороться с вирусами;
- состояние плода к моменту родов, особенно в том случае, когда женщина перехаживает сроки;
- индивидуальная особенность беременной, при которой появляется белковая взвесь;
- отслоение плаценты (околоплодные воды приобретают розоватый оттенок).
Причины появления взвеси в амниотической жидкости при беременности
Причинами образования примесей в амниотической жидкости могут быть:
- уреаплазмоз, провоцирующий образование взвесей в 1-2 триместре, примерно на 18-20 неделе беременности (рекомендуем прочитать: уреаплазмоз при беременности: последствия для женщины и ребенка);
- слабая защитная функция иммунной системы, не позволяющая организму женщины эффективно бороться с вирусами;
- состояние плода к моменту родов, особенно в том случае, когда женщина перехаживает сроки;
- индивидуальная особенность беременной, при которой появляется белковая взвесь;
- отслоение плаценты (околоплодные воды приобретают розоватый оттенок).
![]()
Группа риска
Наиболее частыми причинами преждевременного подтекания околоплодных вод являются:
- Наличие у матери инфекционно-воспалительного очага;
- Так называемая истмико-цервикальная недостаточность (когда шейка матки недостаточно сомкнута и не справляется с давлением растущего ребенка);
- Механическая травма во время беременности;
- Плохо прижатая предлежащая часть плода (чаще из-за узкого таза женщины и других его аномалиях);
- Многоплодие и многоводие;
- Амниоцентез, биопсия хориона и кордоцентез (диагностические процедуры во время беременности, производятся по генетическим и другим показаниям).
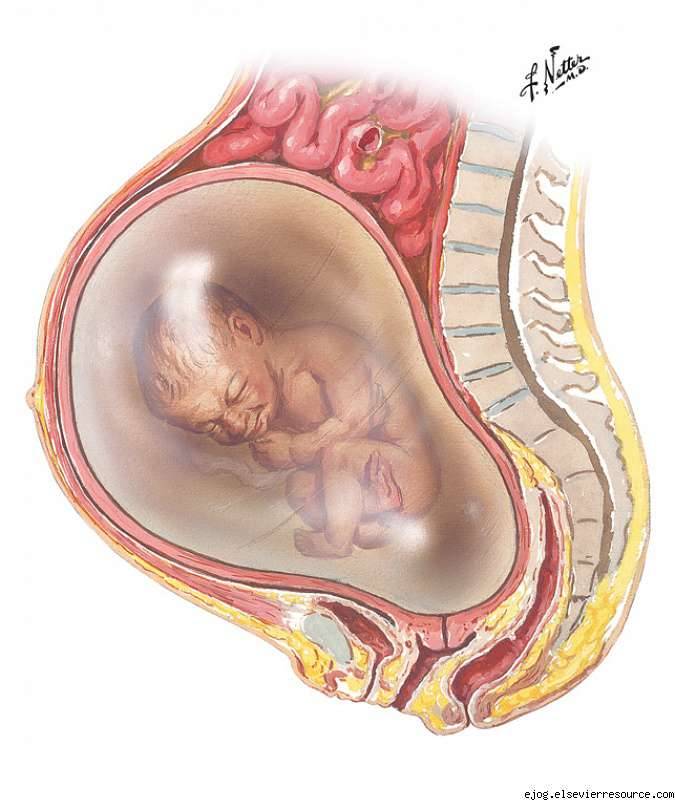
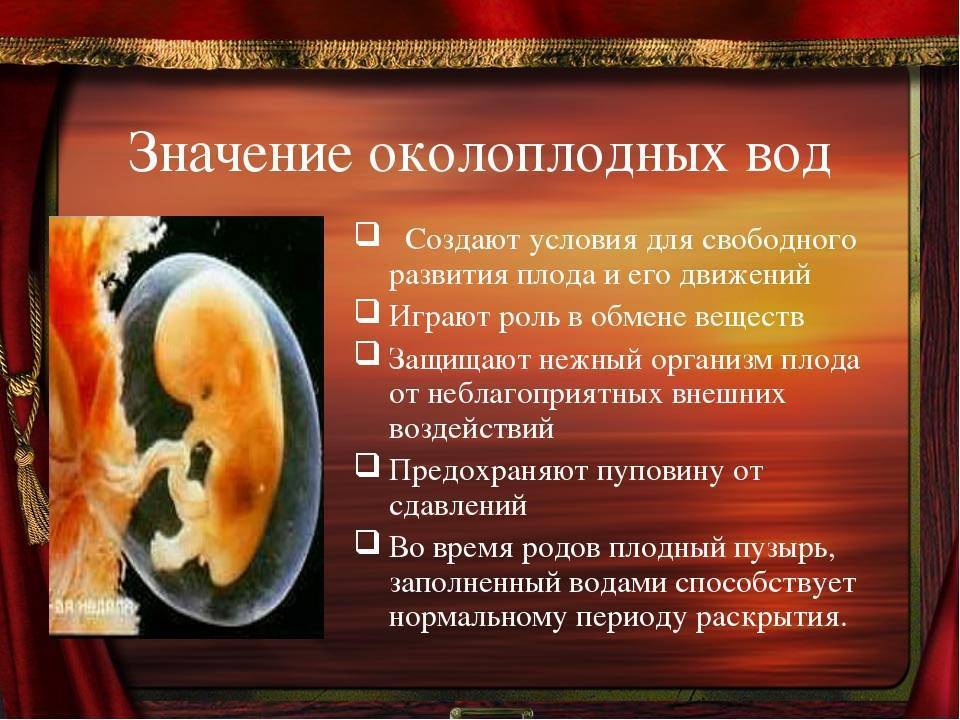
Функции околоплодных вод
Околоплодная жидкость способствует нормальному развитию малыша, защищает ребенка от давления стенками матки и от внешних физических воздействий. Кроме того, околоплодные воды являются надежным барьером от проникновения патогенных микроорганизмов. К основным функциям относятся:
- Защита от инфекции, которая может вертикальным путём (через половые органы матери) попасть к ребенку;
- Предотвращает сдавливание пуповины, тем самым создает свободный ток крови к ребенку;
- Механическая — защищает плод от неблагоприятных внешних воздействий (падение, толчок и др.), создает условия для свободных движений;
- Является биологически активной средой, в которой происходит постоянный обмен между матерью и ребенком и секреция химический веществ.
При излитии страдают все эти функции, однако самым опасным из осложнений является внутриутробное инфицирование плода, т.к. подтекание происходит вследствие нарушения целостности плодных оболочек, теряется герметичность защиты ребенка от внешней среды, нарушается её стерильность. Создается возможность для проникновения бактерии, вирусов, грибов и др.
Если воды отошли, а схваток нет
В данном случае необходимо проследить характер вытекших вод. Если они имеют нормальный оттенок, отсутствует неприятный запах и другие неприятные признаки, то беспокоиться не стоит. В норме после разрыва плодного пузыря родовые схватки наступают в течение 10-12 часов. Поэтому у женщины есть достаточно времени, чтобы спокойно собраться и приехать в роддом. В случае повторнородящих женщин, это время может значительно сократиться.
После отхождения вод нужно помнить, что защитный барьер для ребенка исчез и повышается риск инфицирования. Поэтому запрещается в это время ступать в интимные отношения, принимать ванну и т.д.
Встречаются случаи, когда воды отошли, а схватки не наступают длительное время, то есть родовая деятельность у женщины полностью отсутствует. Таким пациентам проводят искусственную стимуляцию путем введения препаратов, которые повышают сокращение мышечной мускулатуры матки. В тяжелых случаях проводится кесарево сечение.
Если излитие амниотической жидкости происходит на 32-34 неделе беременности, то женщину помещают на сохранение и назначают поддерживающую терапию. Это проводится с целью наступления преждевременных родов, так как родившийся на этом сроке ребенок еще не может самостоятельно дышать, риск летального исхода очень большой. Пациентке назначают уколы антибактериальных препаратов, которые препятствуют нежелательному инфицированию при преждевременном излитии околоплодных вод.
Схватки без отхождения вод
Порой схватки начинаются и усиливаются, доставляя женщине мучительные ощущения, промежутки между ними сокращаются, а излития вод все не происходит. Что будет делать в этом случае врач? Выждав некоторое время (возможно, организм все-таки справиться сам), доктор предложит женщине проколоть околоплодный пузырь. Это безболезненная и быстрая процедура. После нее родовая деятельность усиливается, и уже можно будет делать прогнозы относительно продолжительности родов.
Бывает и противоположная ситуация: воды отошли без схваток. Тут нужно ехать в роддом не мешкая, а если вы уже в роддоме, необходимо сообщить врачу об этих изменениях. Скорее всего, понадобятся лекарства, направленные на усиление родовой деятельности.
Лечение патологии
При раннем обнаружении ИЦН с угрозой пролабирования плодного пузыря во влагалище, спровоцированной сбоем в гормональном уровне, назначают применение лекарственных средств, которые позволяют скорректировать эндокринные нарушения. В случае успешной стабилизации шейки нет необходимости в проведении дальнейшей терапии. В противном случае используют акушерский пессарий при пролабировании плодного пузыря. Он выглядит как прочное кольцо, которое специалист фиксирует на маточной шейке, предупреждая тем самым ее раскрытие и последующий выкидыш. Современные производители изготавливают пластиковые и силиконовые пессарии, особой популярностью пользуются устройства «Симург».
Также благодаря приспособлению происходит перераспределение нагрузки, организовывается поддержание мышц промежности и препятствование опущению пузыря. Однако в случаях, когда пролабирование произошло, кольцо не устанавливают.
При невозможности применения пессариев и неэффективности лекарственного лечения может назначаться наложение швов, которой проводят в срок 13-26 недель. Снимают швы после 38 недели, что способствует самостоятельному раскрытию матки и открытию родовых путей. Ушивание маточной шейки — вариант оптимальный, позволяющий снизить риск самопроизвольного аборта при пролабировании. Метод отличается простотой и безопасностью, однако вмешательство производится только в стационарных условиях. После наложения швов пациентке потребуется еженедельное посещение специалиста. При пролабировании плодного пузыря в цервикальный канал необходима дополнительная коррекция.

Особенности использования пессария при беременности двойней, предотвращение преждевременных родов.