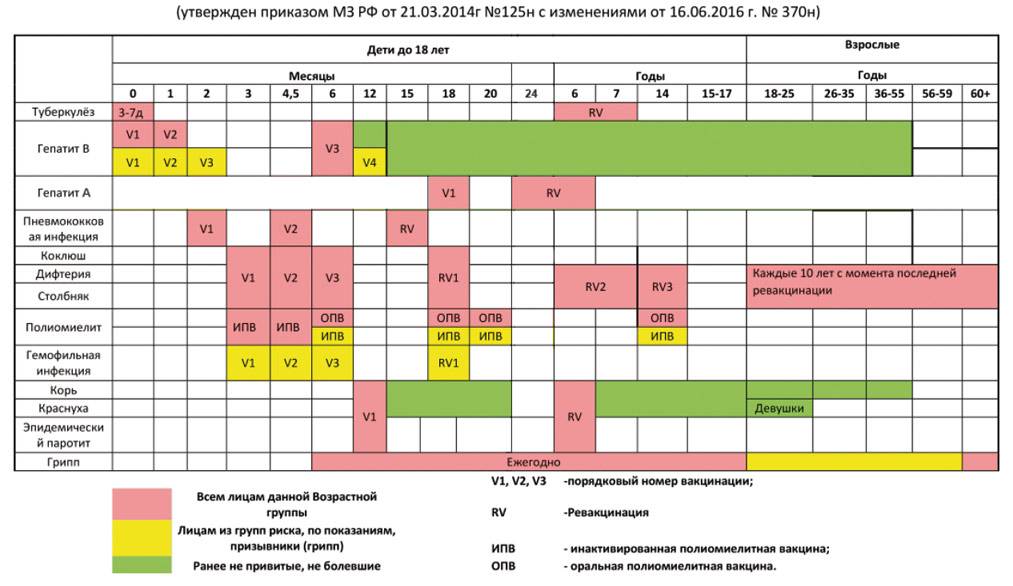
Виды и классификация аномалий прикуса
Прикус — положение сегментов в момент плотного смыкания челюстных костей. Окклюзия оценивается по 3 плоскостям:
- по высоте коронок (вертикальная);
- боковое расположение сегментов относительно челюстей (транвезиальная);
- соотношение длины ряда и челюсти (сагиттальная плоскость).
Неправильный прикус может быть 2 видов: скелетный и зубной. В первом случае причиной патологического смыкания элементов является нестандартный размер челюстей или их положение во рту. Зубной аномальный прикус формируется вследствие зубных дефектов (численность, размер, форма, др.).
Классификация аномалий прикуса зубов:
- Открытый: сегменты верхнего и нижнего ряда не смыкаются между собой по вертикали. Рот остается приоткрытым. Из-за дефекта нарушается речь, дыхание, жевание.
- Глубокий. Нижние коронки значительно (более чем на ½ прикрыты верхними). Лицо принимает приплюснутую форму. Часто приводит к травмам слизистой, быстрому истиранию зубов, дефектам височно-нижнечелюстной сустава.
- Дистальный (прогнатический). Происходит из-за несоразмерно развитых челюстей (гиперразвитие верхней или недоразвитие нижней).
- Мезиальный: нижний ряд перекрывает верхние сегменты.
- Перекрестный: с одной стороны челюсти зубы расположены без патологии, а с другой — нижние коронки выступают над верхними.
Лечение воспаления под языком
Чаще всего воспаление под языком лечат амбулаторно. В зависимости от состояния больному назначают сульфаниламидные препараты, либо антибиотики. Из слюнного протока удаляется весь содержащийся в нем гнойный секрет, после чего туда вводится стрептомицин или пенициллин, разведенный с новокаином.
Эти методы используются, если причина воспаления под языком заключается в воспалении слюнных желез. Если же дело в общем заболевании, то в первую очередь надо заняться его лечением.
Вне зависимости от причины воспаления под языком, больному прописываются полоскания рта. Чаще всего для этого применяются растворы уксусной или борной кислоты, способствующие активному слюноотделению, что облегчает состояние больного. Кроме того, больной должен тщательно ухаживать за полостью рта. Иногда при серьезных воспалениях прописываются различные физиопроцедуры: грелки, соллюкс, УВЧ и другие.
В самых крайних случаях воспаления под языком из-за проблем со слюнными железами, слюнные железы приходится удалять хирургическим путем.
каталог стоматологий
и стоматологов России
80 000
отзывов
1,5 млн
визитов
20 000
клиник
30 000
врачей
Диагностика и лечение
Синдром двигательных нарушений – один из самых распространенных диагнозов у детей первого года жизни. Иногда он может быть связан с функциональной легковозбудимостью ребенка и являться особенностью темперамента и характера. Однако во многих случаях повышенная бдительность спасает от серьезных проблем.
Синдром двигательных нарушений – это сложная патология развития ребенка. Она, как правило, возникает во внутриутробном периоде или во время родов.
Симптомы
Важно наблюдать за младенцем и честно сообщать врачу обо всех замеченных отклонениях. Синдром двигательных нарушений может выражать по-разному
Специалисты выделяют три вида СДН: – парезы (ослабление двигательных функций конечностей); – мышечная гипертония и гипотония (увеличение или ослабление мышечного тонуса); – нарушение рефлекторной деятельности.
Симптомы двигательных нарушений у ребенка: – нарушение артикуляции; – вялая или отсутствующая мимика; – задержка зрительно-слуховых реакций; – слабый и монотонный крик малыша, без изменения интонаций.
В целом дети, которые страдают СДН, являются физически более слабыми, флегматичными и вялыми, чем их здоровые сверстники. Однако, синдром может проявляться не только с физической стороны, но и с психологической. Например, малыш может самостоятельно взять в руки игрушку, но при этом он не будет понимать, что нужно с ней делать.
Причины
Негативное влияние на плод во время беременности – это одна из основных причин возникновения синдрома двигательных нарушений. Также при данном заболевании имеют место быть травмы, полученные в процессе родов.
Лечение
Если не начать своевременное лечение, то это может стать впоследствии причиной более серьезных заболеваний, вплоть до детского церебрального паралича
Родителям стоит обратить внимание на то, соответствует ли развитие ребенка возрастным нормам. Сложность лечения зависит от того, насколько рано или поздно родители/врач заметили симптомы недуга
На сегодняшний день существует ряд методик, которые способствуют эффективному и достаточно быстрому лечению. Как правило, после квалифицированного комплексного лечения симптомы заболевания устраняются. Зачастую при СДН используют комплекс мер: – массаж; – физиотерапия; – лечебная физкультура; – лекарственны препараты; – витаминотерапия.
Заметим, что именно лечебный массаж способствует устранению симптомов заболевания и стимулирует физическое развитие ребенка. Не стоит забывать о том, что запущенная стадия синдрома двигательных нарушений является причиной ДЦП, умственной отсталости, эпилепсии, метеозависимости.
Синдром двигательных нарушений у грудничка – это болезнь, при которой у малыша наблюдается нарушения двигательной активности (снижение или повышение), ослабление силы мышц и мышечная дистония.
Чаще всего этому заболеванию подвержены грудные дети в возрасте от двух – четырех месяцев. Риск получить данное заболевание возрастает, если ребенок перенес гипоксию (кислородное голодание) или травму головного мозга. Как и многие другие заболевания, синдром двигательных нарушений (СДН) делится на несколько видов.
Когда следует беспокоиться
Молодые мамы интересуются можно ли грудничку заменять смесь или продолжать грудное вскармливание в полном объеме при следующем изменении цвета стула.
Когда в кале малыша проявилась белая слизь нужно бить тревогу, ведь такие симптомы считаются признаком патологии (атония, полип, опухоль). Необходимо срочно вызвать скорую помощь, когда малышу становится хуже, он беспокойный, тревожный, возникли частые срыгивания, консистенция, окрашивание кала изменились.
В меню кормящей мамы, питание не стоит вводить новые блюда на первом году. В рацион новых продуктов нужно включать кисломолочные напитки, если поставлен дисбактериозный диагноз.
Опасные цвета каловых масс:
- Розовый. Свидетельствует о кровотечениях.
- Черный или с прожилками. Характеризует желудочное кровотечение.
- Прозрачный. Инфекции, воспаление, простудные заболевания, гепатит.
- Белая слизь. Возможны выявление паразитов или ротовирусной инфекции.
- Мутная зеленая субстанция. Характеризует бактериальную инфекцию.
Состояние крохи нужно контролировать врачом, если поднялась температура, обнаружена кровь в кале, частое мочеиспускание или опорожнение, наблюдается потеря веса, при этом стул жидкий и изменчивого цвета. При наличии примесей, например слизи, сдаются биоматериалы. Симптомами заболевания или кровотечением верхнего отдела желудка характеризуется черный кал. Он может изменяться только при приеме лекарств (железосодержащих, активированного угля).
Методы и способы лечения фтириаза
Современная медицина обладает большим арсеналом фармакологических средств лечения, способных устранить пикантную проблему. Лечение фтириаза, или лобкового педикулёза, проводится специальными аэрозолями и/или мазями, содержащими перметрин. Вещество представляет собой природный противопаразитарный инсектицид, обладающий нейротоксическими свойствами, направленными на борьбу с паразитическими насекомыми.
Среди наиболее действенных лекарственных форм, оказывающих влияние на яйца и личинки лобковой вши, можно отметить следующие фармакологические препараты:
- Спрей-Пакс – лекарственное средство против эктопаразитов. Препарат распыляется по всей волосистой поверхности лобковой зоны и после 30 минут реакционного действия смывается мыльным раствором под большой струёй проточной воды. Побочные действия: жжение и аллергическая реакция в месте соприкосновения действующего вещества с кожей.
- Медифокс – прозрачная светло-желтая или бесцветная жидкость, обладающая противопаразитарной активностью. Действие препарата направлено на мембранное разрушение нервных клеток паразита, его яиц и личинок. Лекарственная форма не вызывает местно-раздражающий эффект, не обладает кожно-резорбтивным и сенсибилизирующим действиями. Противопоказан детям до 2-х лет и при индивидуальной непереносимости составляющих препарата.
- Ниттифор-крем – педикулицидное эффективное лекарственное средство, обеспечивающее высокий результат борьбы с различными эктопаразитическими насекомыми. После 10-15 минут реакционного воздействия вся клеточная нейромышечная структура паразита разрушается и теряет свою жизнеспособность. Лекарственная форма обладает побочным эффектом. Лишь после определения физиологических особенностей пациента, а также учёта его возраста, пола и характера инфицирования консультирующий врач назначает Ниттифор-крем.
- Пара Плюс – фармакологический препарат противопедикулёзной активности, позволяющий за короткий промежуток времени избавиться от назойливого присутствия паразитических насекомых. Противопоказан детям до 3-х лет, астматикам, а также при индивидуальной непереносимости препарата.
- Бензилбензоат (мазь) – лекарственное противопедикулёзное средство для наружного применения. Мазь имеет желтовато-белый цвет и специфический запах из-за насыщенного биохимического состава действующих и вспомогательных веществ. Лекарственное средство наносится тонким слоем на зону паразитического поражения, и после реакции с верхним слоем эпидермиса оказывает фармакокинетическое действие. Препарат не всасывается в системный кровоток. Курс лечения определяется дерматовенерологом.
Противопоказанием к применению данной группы лекарственных средств является нарушение целостности кожного покрова, например, трещины, язвы, порезы. Кроме того, не следует использовать лекарство против лобкового педикулёза при сверхчувствительности организма к действующим биохимическим компонентам фармакологического препарата.
Лобковая вошь: лечение в домашних условиях
Ещё до появления мощных противопедикулезных лекарственных средств люди эффективно избавлялись от лобковых вшей. Перед началом проведения домашней терапии рекомендуется сбрить волосы на инфицированных участках тела. Рассмотрим несколько высокоэффективных рецептов народной медицины против фтириаза:
- Место поражения лобковой вошью обрабатывается керосином, разбавленным наполовину водой. После 10 минут лечебной процедуры следует обработанные участки тщательно промыть мыльным раствором. Лечение керосином проводится 3 раза в день.
- Чтобы не повредить кожу при лечении лобкового педикулёза в домашних условиях, можно использовать обычное растительное масло, которое обильно наносится на зону поражения.
- Эффективное средство уничтожения лобковых вшей – серная мазь. Втирается лекарственный препарат в зону поражения тонким слоем. Длительность лечения составляет 3-4 дня при условии ежедневных утренних и вечерних домашних процедур.
- Стакан свежевыжатого сока граната смешивается с 2 ст. л. сухого мятного листа. Вся лекарственная смесь отправляется на огонь и доводится до кипения. После остывания раствор втирается в кожу 3-4 раза в день. Курс лечения неограничен.
К прочим эффективным средствам домашнего лечения против фтириаза относятся:
- дустовое мыло;
- уксусный раствор;
- чемеричная вода;
- отвар пижмы;
- клюквенный сок;
- настой из багульника или жимолости;
- перечная мята;
- перекись водорода.
Чтобы не навредить своему организму, перед началом домашней терапии следует проконсультироваться с врачом.
Когда нужно обращаться к врачу?
См. такжеЛечение ЛОР-заболеванийЛечение ринитаНасморк у грудничкаХронический насморк
Большинство родителей пытаются самостоятельно справиться с проблемой малыша и в большинстве случаев это удаётся, но не всегда.
Поводом для обращения к отоларингологу нашей клиники служат:
- Сопли (отделяемое) в течение месяца, не прекращающиеся, несмотря на домашнее лечение;
- Изменение оттенка и консистенции – густые, жёлтые или зелёные сопли (отделяемое) у ребёнка;
- Ухудшение состояния – повышение температуры, озноб, слабость, кашель, головные боли, боли в горле, в лобной части и т.д.
- Отсутствие эффекта от уже предпринятых мер.
Терапия, назначаемая специалистом нашей клиники, заключается в приёме ребёнком капель, таблетированных препаратов, ингаляциях и других методов лечения. Этиология процесса всегда разная, борьба направлена на борьбу с первопричиной, а не с внешними проявлениями патологического процесса. Препараты, помогающие при одном заболевании, по статистике абсолютно бесполезны при другом. Выявить причину, установить достоверный диагноз и дать рекомендации, чем лечить сопли (отделяемое) у ребёнка, может только ЛОР-врач.
Тревожные симптомы
Зеленые фекалии у младенца сами по себе не являются признаками развивающейся патологии или инфекции. Это вариант нормы. Зеленый стул как признак какого-либо заболевания повлечет проявление и другой симптоматики. Не стоит беспокоиться, если малыш хорошо кушает, спит и ведет себя спокойно. Но если ребенок начинает беспокоиться и капризничать, плохо спит и не хочет кушать, то необходимо обратиться к педиатру.
Симптомы, которые могут указывать на наличие заболеваний, проявляющиеся одновременно с зеленым калом:
- высыпания на кожных покровах;
- частый беспричинный плач;
- частые срыгивания;
- плохой беспокойный сон;
- большое количество слизи в кале малыша;
- неприятный гнилостный запах фекалий.
mK29v0_V528
Лечение гипертонуса у детей
Лечение гипертонуса у детей начинается в возрасте шести месяцев. Терапию назначает невролог. Она комплексная, поскольку недуг затрагивает разные органы и системы организма.
Гипертонус у детей лечится медикаментозными методами:
- полезен массаж;
- хорошо помогают электрофорез и магнитотерапия;
- целебное действие оказывают грязелечение и теплолечение парафиновыми ванночками и аппликациями;
- помогают расслабить и укрепить мышцы, улучшить координацию движений лечебная физкультура, плавание, фитбол;
- расслабляющее, успокаивающее и общеукрепляющее действие оказывают ароматические масла;
Что касается лекарств, то их назначают лишь в том случае, когда не помогают немедикаментозные методы. Это могут быть:
- средства, расслабляющие мышцы;
- мочегонные, снижающие количество жидкости в мозге;
- витамины группы В.
Лечение гипертонуса у детей в медицинском центре «Консилиум Медикал» носит комплексный характер, при этом вас обучают технике массажа, дают развернутые консультации по всем вопросам, касающимся здоровья и развития малыша.
Искусственное питание

- адаптация к новому питанию;
- один из компонентов смеси не подходит.
В последнем случае от смеси рекомендуется отказаться. Если сухая смесь обогащена железом, то стул также окрашивается в зеленоватый цвет.
Резкая смена цвета и консистенции также бывает и при вводе прикорма. В этом случае действия те же, что и при естественном вскармливании.
Зеленый цвет кала у детей старшего возраста
У детей постарше кал тоже может менять оттенок при появлении проблем с пищеварительным процессом. Например, стул зеленеет при несварении желудка или в тот момент, когда ребенок переходит на «взрослую» пищу и пробует новые для себя продукты. Зеленоватый цвет калу придают продукты зеленого цвета, например, брокколи или груши.
Часто зеленый кал появляется из-за избыточного употребления сладкой пищи.
Зеленый кал у ребенка не должен становиться поводом для паники. Скорее всего, изменение цвета вызвано естественными причинами. Оттенок стула не может быть единственным диагностическим признаком. Родителям следует следить за другими симптомами, например, за тем, скрипит ли малыш зубами во сне, не стал ли вялым, не поднялась ли у него температура. Если этого не происходит, волноваться не стоит: скорее всего, через пару дней все придет в норму.
18.01.2021ЖаннаПочему у ребенка зеленый кал
Как должен выглядеть стул? Кал обычно коричневый, потому что содержит желчь (коричневато-зеленую жидкость, которую производит печень). Коричневый стул обычно означает, что печень и поджелудочная железа работают нормально и выделяют достаточное количество желчи для пищеварения. Почему тогда стул может быть зеленым? Частая причина — определенные продукты питания, которыми кормят ребенка, например, листовая зелень. Иногда это может быть связано также с диареей или бактериальными инфекциями.
Такой цвет кала способны вызвать:
- зеленые листовые культуры: салаты, укроп, лук, брокколи, савойская капуста, шпинат;
- карамель с красителем;
- злаки и мюсли;
- морская рыба и красное мясо;
- красная фасоль;
- черная лакрица;
- фруктовые соки;
- овощные пюре из ряда детского питания.
Почему ребенок какает зеленым цветом?
Цвет кала у младенцев с зеленого на желто-коричневый меняется на 4 день. Факторы, влияющие на цвет стула у новорожденного: Переход на первый прикорм вызывает избыток желчи и появление зеленых оттенков. Зеленый или оранжевый стул у грудничка появляется, если молоко плохо усваивается.
Зеленый цвет каловых масс может говорить о развитии некоторых заболеваний желудочно-кишечного тракта. Например, о протекании патологических процессов в тонком кишечнике, а также о развитии дисбактериоза, который провоцирует процессы брожения и гниения употребленной пищи.
Альтернативные методики
Существует и ряд других способов исправить прикус самому, или прибегнув к помощи квалифицированного специалиста. Их назначают как дополнительную меру, или единственно возможный метод лечения, когда другие процедуры не принесли результата.
Ношение корректирующих капп и элайнеров
Дорогой, но действенный способ, который рекомендуется в следующих ситуациях:
- Возраст пациента от 14 до 18 лет;
- Необходимо закрепить результат ношения брекетов, либо оно оказалось малоэффективным;
- Требуется коррекция только одной челюсти.
Единственный нюанс, отталкивающий многих – сроки лечения, которые часто растягиваются на 1-2 года. Учитывая, что каппы подлежат замене через каждые 4-5 месяцев, можно сделать выводы об итоговой стоимости такой коррекции.
Миотерапия
Под этим термином скрывается профессиональная лечебная физкультура, сочетающая в себе не только комплекс упражнений, но еще и точечный массаж проблемных зон. В комплексе это задействует следующие зоны:
- Височно-нижнечелюстной сустав;
- Круговые мышцы лица;
- Мышцы губ.
Миотерапия широко практикуется в десятках направлений медицины, но в стоматологии высокие результаты есть только у детей младше 6 лет. Ни о какой самостоятельной гимнастике в таком возрасте речи быть не может, все сеансы проходят под чутким присмотром квалифицированных специалистов. Кроме того, есть ряд противопоказаний:
- защемления челюстной дуги;
- гипертрофированные лицевые мышцы;
- серьезные искривления – в том числе скрученные зубы;
- недавние переломы, вывихи и другие травмы.
Рядом стоматологов миотерапия относится к нежелательным техникам, отчасти из-за недостаточной изученности процедуры и малой эффективности в старшем возрасте.
Хирургическое исправление прикуса
Крайняя мера, которая подавляющим большинством врачей не практикуется вовсе, а те, кто назначают вмешательство хирурга, советуют делать операции только подросткам старше 12-ти лет. Проходят они под местной или общей анестезией, и основными показаниями для такого радикального способа считаются:
- порок челюсти из-за родовой травмы;
- выраженная асимметрия левой и правой половины лица;
- доброкачественные новообразования на подбородке;
- серьезные деформации челюстного сустава.
Отправляя своего ребенка на подобную операцию, следует помнить, что после нее начинается тяжелейший реабилитационный период с долгим восстановлением речевого аппарата и нахождением в стационаре от 1 месяца.
Обзор
Острый средний отит чаще всего представляет собой бактериальную или вирусную инфекцию, которая поражает среднее ухо – заполненное воздухом пространство за барабанной перепонкой, которое содержит крошечные вибрирующие косточки. Дети чаще, чем взрослые, страдают этим заболеванием.
Острый средний отит часто протекает болезненно из-за воспаления и нарастания жидкости в среднем ухе.
Поскольку ушные инфекции часто устраняются сами по себе, лечение может начаться с купирования боли и динамического наблюдения за проблемой. Средний отит у младенцев, и в тяжелых случаях вообще, часто требует антибактериальных препаратов. Длительное воспаление – постоянная жидкость в среднем ухе, и частые инфекции – могут вызывать проблемы со слухом и другие серьезные осложнения.