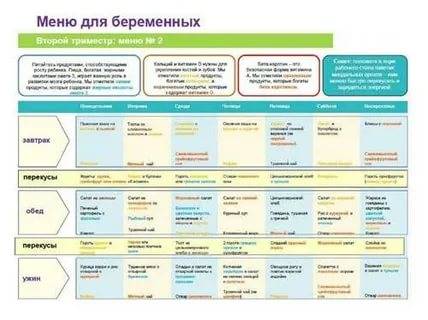
Что нужно знать в третьем триместре беременности?
Как видим, III триместр сопряжен не только с приятными волнениями в ожидании встречи с ребенком, но и с высоким риском осложнений. Поэтому в это время будущая мама должна беречь себя, максимально внимательно относиться к состоянию здоровья.
Питайтесь часто маленькими порциями.
Это поможет избежать одышки. Предпочтение отдавайте фруктам и овощам, белковой пище. Избегайте фастфуда, жирных, острых, сладких блюд.
Принимайте специализированные витаминно-минеральные комплексы для будущих мам.
Они позволят организму получать в достаточном количестве витамины и минералы, потребность в которых увеличивается во время вынашивания ребенка в несколько раз. Например, хорошо зарекомендовал себя комплекс Прегнотон Мама (подробнее о продукте можно узнать здесь). Он содержит необходимые женщине и ребенку полезные вещества. Так, липосомное железо, которое легко усваивается организмом, уменьшает вероятность преждевременных родов и развития послеродовых материнских инфекций. Омега-3 нужна для роста плода, формирования иммунитета, развития мозга. Фолиевая кислота на 50–70 % снижает риск развития осложнений, в том числе преэклампсии. Магний, биотин и селен помогают будущей маме справиться с тревожностью и нервозностью.
Часто гуляйте, для прогулки выбирайте места вдали от дорог.
Умеренная активность во время прогулки на свежем воздухе усиливает кровоток, что способствует активному кровоснабжению плода.
Выполняйте специальные упражнения.
Они помогут избавиться от тяжести в ногах, боли в пояснице. Комплекс упражнений нужно подбирать вместе с врачом с учетом состояния здоровья женщины. Нельзя делать упражнения, которые предполагают поднятие тяжестей, прыжки, толчки или другие резкие движения.
Носите бандаж.
Он обеспечит поддержку животу и сделает ваши движения свободнее.
Исключите перегрев.
До родов придется отказаться от посещения бани и сауны.
Кроме того, не забывайте регулярно наблюдаться у врача. После 28 недель женщина должна посещать гинеколога раз в две недели (при нормальном протекании беременности), а с 36 недель – еженедельно.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Прогноз
Железодефицитная анемия подлежит излечению почти в 99% случаев, а прогноз при данном состоянии благоприятный для женщины, родоразрешение ведется через естественные родовые пути.
Прогноз при предлежании плаценты всегда серьезный, а процент успешного завершения беременности зависит от вида предлежания (хуже прогноз при полном предлежании), частоты повторяющихся кровотечений, развития сопутствующих осложнений беременности (анемия, задержка развития плода) и прочих факторов. В 90% случаев при неполном предлежании роды заканчиваются оперативным путем, при полном – абсолютное показание к кесареву сечению.
Процент благополучного завершения беременности при угрозе прерывания во втором триместре зависит от причины, ее вызвавшей, своевременного и адекватного лечения. Однако в большинстве случаев угроза прерывания во втором триместре успешно купируется и достигает 75-80%.
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Амниоцентез
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах
Ведение беременности и роды
С момента постановки на учет для каждой женщины оформляется обменная карта, в которой указывают личные данные женщины, результаты всех проведенных анализов и обследований, данные о течении самой беременности, как проходили роды, информация о новорожденном ребенке. В начале предполагаемого периода родов обменная карта передается в родильный дом. С третьего триместра каждой женщине выдается родовой сертификат, который дает право выбрать самостоятельно роддом.
При здоровой беременности роды наступают на 37-41 недели.
Ведение беременности в 3 триместре и родов зависит от самой беременности.
Ведение родов – это специализированная помощь женщине и ребенку на всем этапе родовой деятельности.
- Руководство по амбулаторно-поликлинической помощи в акушерстве и гинекологии. Радзинский В.Е., Прилепская В.Н., Кулаков В.И. Издательство: Гэотар-Медиа. – 2007.
- Сахарный диабет у беременных. Макаров О.В. – 2010.
- Женская консультация. Руководство. Редактор: Радзинский В.Е. Издательство: Гэотар-Медиа. – 2009.
- Преэклампсия и хроническая артериальная гипертензия. Клинические аспекты. Макаров О.В., Ткачева О.Н., Волкова Е.В. Издательство: Гэотар-Медиа.
Популярные вопросы
У меня беременность 8-9 недель
Срочно нужна помощь, у меня запор, скажите, пожалуйста, какое мне можно принимать слабительное?
Во время беременности очень важно следить за регулярностью стула, так как запор может провоцировать угрозу прерывания беременности. Для коррекции используются : миниральная вода с магнием, препараты с лактулозой, микролакс и т.д
В каждом случае сочетание препаратов подбирается индивидуально. Этот вопрос решается с гастроэнтерологом.
Беременность 35 недель. Уже 6 дней периодические схватки, приводящие к активной чистке организма. Сегодня взвесилась – минус 3 кг. К врачу в понедельник. Ехать в стационар или это нормально?
Вам следует обратится в род.дом для оценки риска преждевременных родов.
Здравствуйте, я беременна, срок 6 недель, была на приёме у гинеколога 2 дня назад. Мне сообщили, что есть угроза выкидыша и назначили препарат Утрожестан по 200мг в раза в день внутривагинально, применила в этот же день ночью перед сном, а днем была у другого гинеколога, чтобы убедится на сколько серьёзна угроза, но там сообщили что никакой угрозы нет, а все эти боли из-за спины. Утрожестан принимаю уже 2 день, сказали, что резко прерывать нельзя, но от этого препарата я не сплю 2 сутки, постоянные головокружения, тошнота и предобморочное состояние, также жжение и дискомфорт. Хотела бы знать, как можно быстрее завершить прием препарата?
Здравствуйте! Для уточнения диагноза- угроза прерывания беременности выполняется УЗИ, где определяется есть ли тонус матки, оценивается форма плодного яйца. Описанные Вами жалобы могут относиться не только к побочным действиям препарата, но и сопровождать беременность до 12 недели. С лечащим доктором необходимо проговорить замену препарата на таблетированную форму, так же выполнить обследование- мазок на флору, общий анализ мочи, общий анализ крови, биохимический анализ.
Здравствуйте, я беременна, 13 неделя. В данный момент очень болят левый бок и низ живота, что делать?
Здравствуйте! Появление болей любого характера при беременности требует безотлагательного обращения к акушеру- гинекологу для выяснения причины и устранения боли. Боли могут означать угрозу прерывания беременности, а могут быть связаны с другими заболевпниями, например кишечника, почек, позвоночника и т.д. В любом случае боли необходимо устранить.
Анализы и обследования по триместрам
Хотя многие анализы и методы аппаратной диагностики дублируются на протяжении всей беременности, они предназначены для оценки разных критериев и показателей.
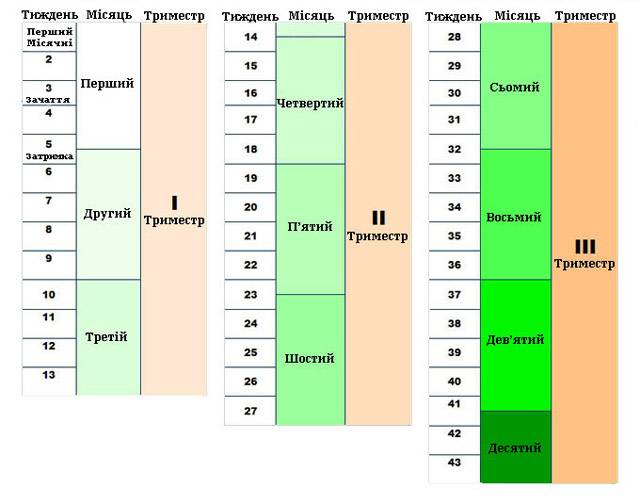
Первый триместр
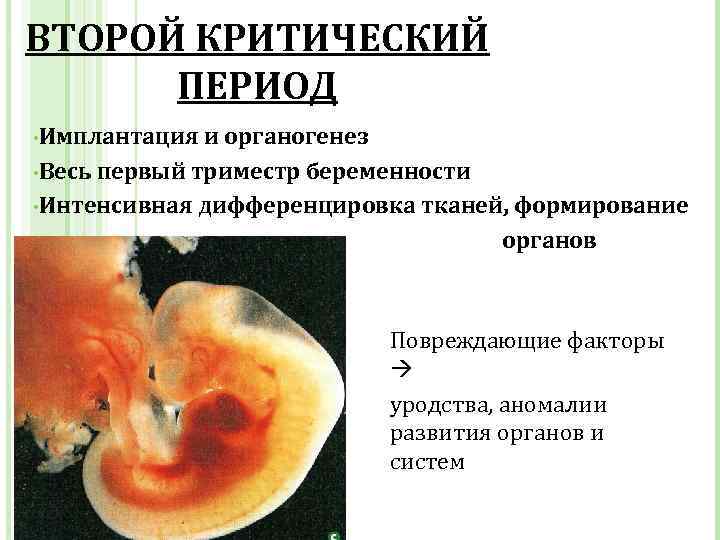
В этот период важно точно определить срок беременности, ее одно- или многоплодность и исключить ее внематочное расположение. Кроме того, именно в первом триместре надо выявить возможные отклонения в развитии плода (например, хромосомные нарушения) и в состоянии здоровья матери
Это позволяет принять необходимые и своевременные меры для рождения крепкого малыша и сохранения здоровья матери.
Второй триместр. На этом сроке оцениваются более подробные критерии развития плода – работа его внутренних органов, размеры и строение головного мозга и др. Также во втором триместре могут особенно активно проявляться ранее не выявленные заболевания у будущей мамы, а также нарушения протекания беременности – многоводие, гестоз и другие состояния, требующие специального лечения.
Третий триместр. В этот период наибольшее значение имеет подготовка к родам. Оцениваются положение плода в матке, готовность родовых путей, здоровье родового канала (в том числе – касательно урогенитальных инфекций), и проводится планирование родов.
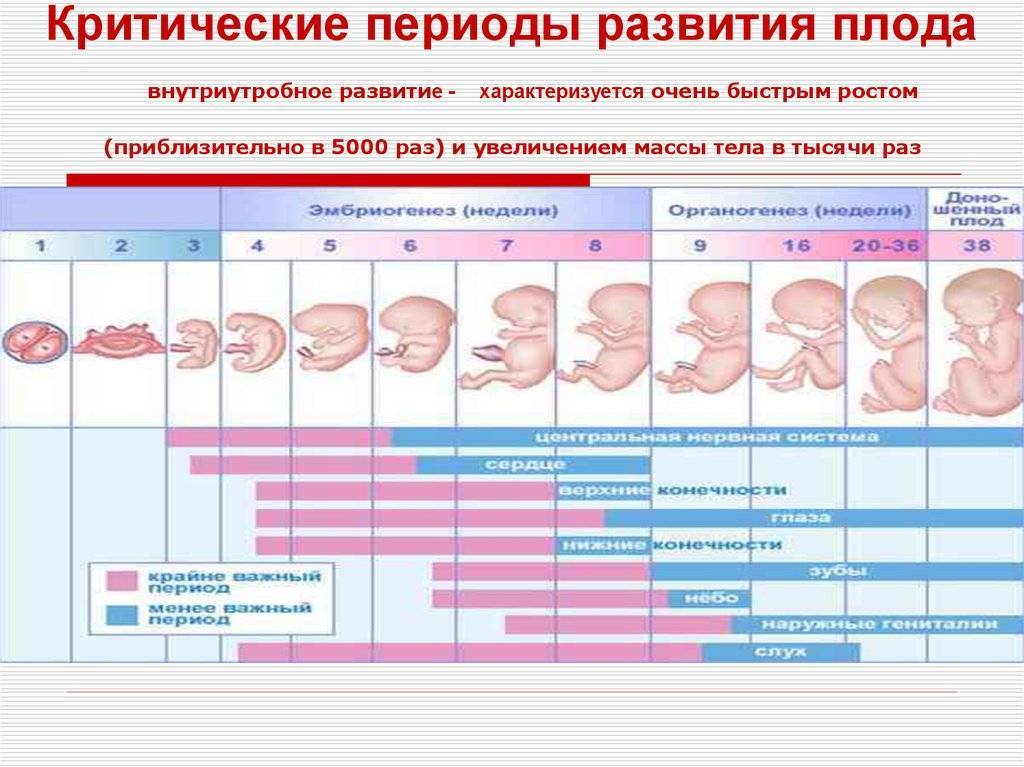
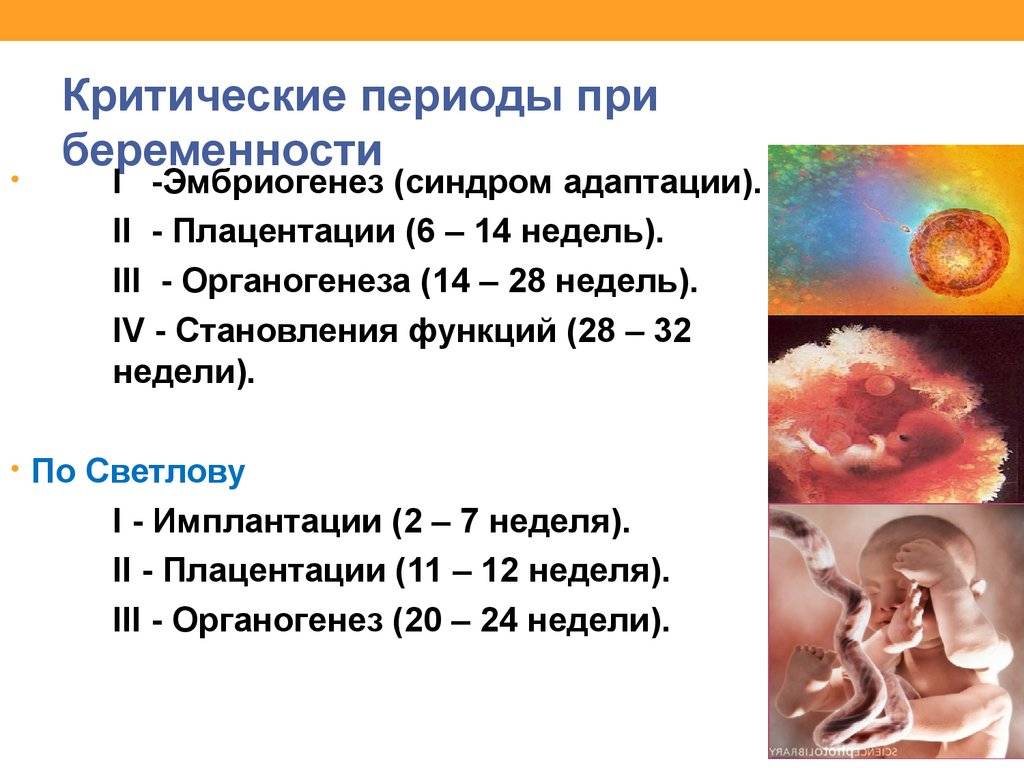
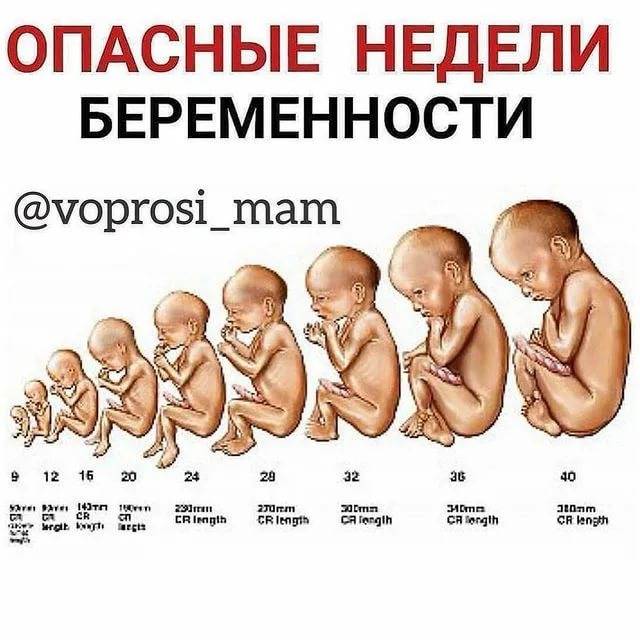
Самые опасные периоды по месяцам
Самым опасным является первый триместр, но во втором и третьем тоже есть периоды, когда мамочке следует быть особенно осторожной
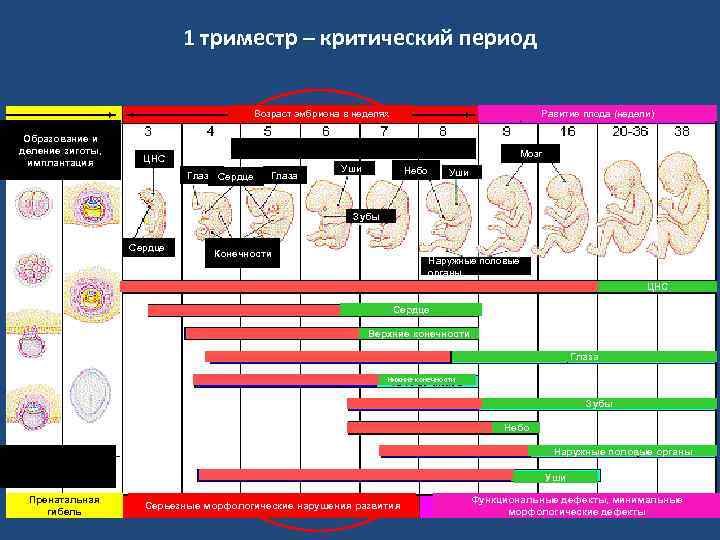
В первом триместре
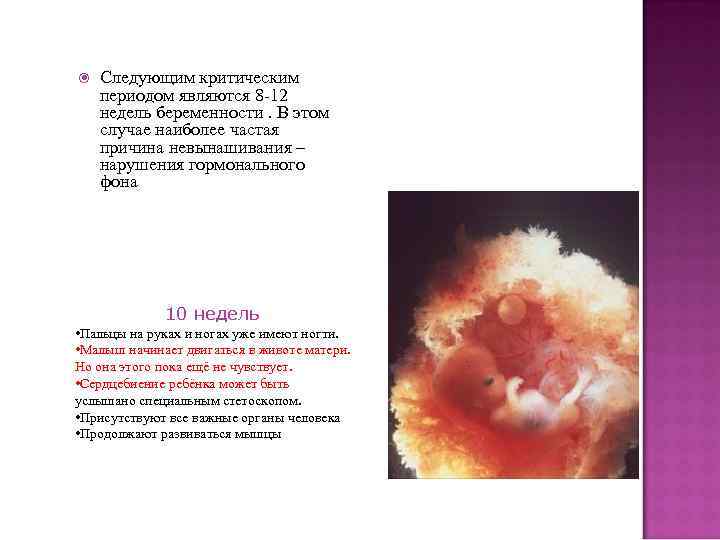
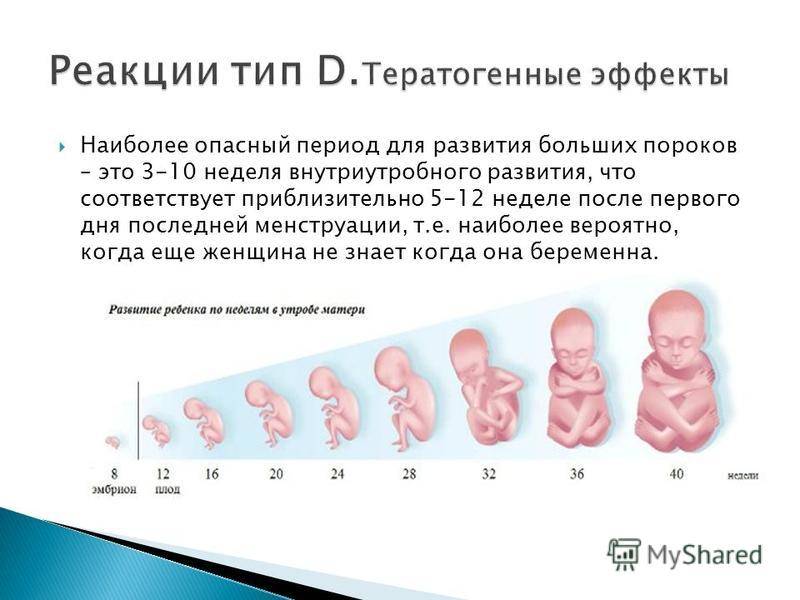
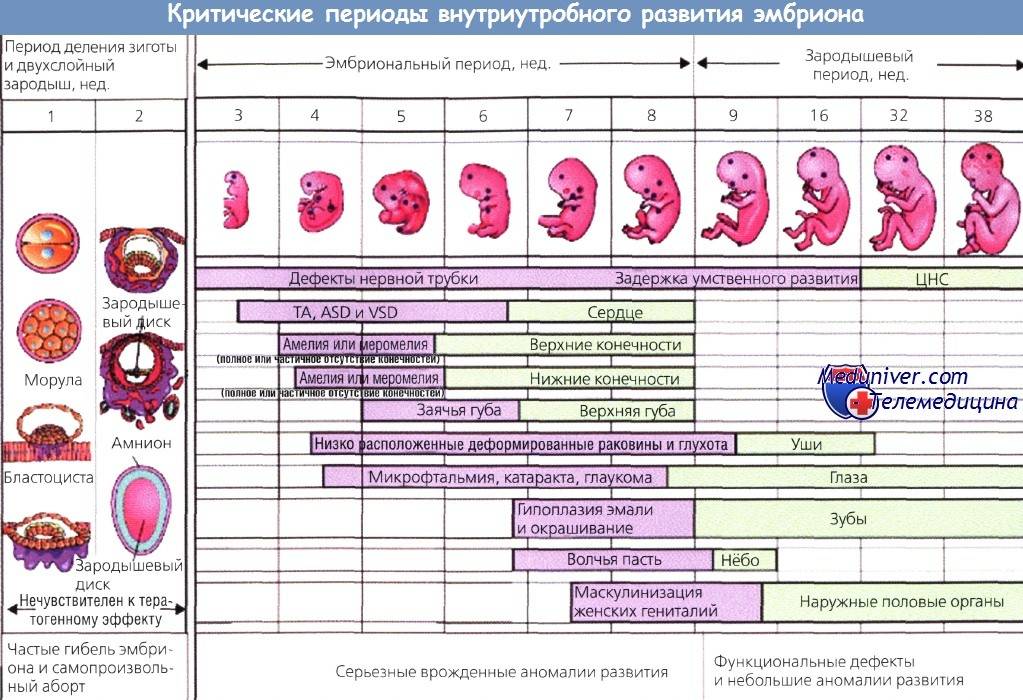
Угроза выкидыша существует на протяжении всего начального периода беременности. Но самыми сложными считаются 2-3, 4-6 и 8-12 недели.

На первых 3 неделях женщина может не подозревать о своем состоянии и вести привычный образ жизни. Шумные вечеринки, вредные привычки, активные занятия спортом могут спровоцировать гибель эмбриона. Гинекологические проблемы (воспалительные заболевания, травмы эндометрия, например, после аборта, индивидуальные особенности строения матки), а также аномалии строения и развития зародыша, приводят к отторжению плода.
На 4-6 неделе проходит формирование органов и систем малыша. Аномалии развития эмбриона, стрессы, высокие физические нагрузки, большие дозы алкоголя и никотина могут стать причиной выкидыша. На 8-12 неделе происходит активная гормональная перестройка женского организма, формируется плацента. Нарушения в работе яичников, повышенный уровень мужских гормонов или проблемы со щитовидной железой провоцируют прерывание беременности. Опасность представляют простудные и инфекционные заболевания, обострение хронических болезней.
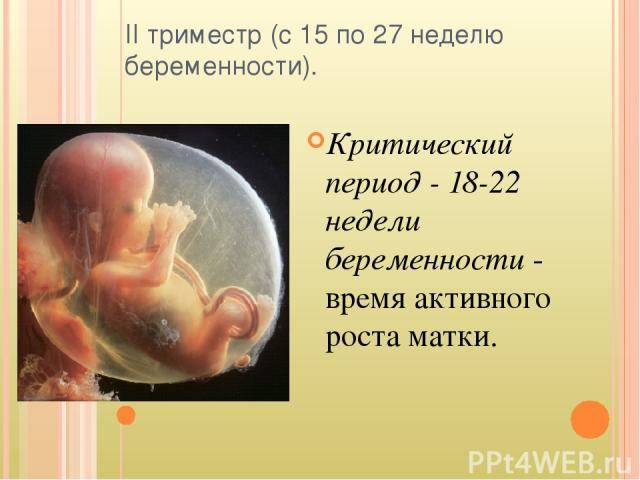
Во втором триместре
Он самый спокойный за все время беременности. Перестает мучить тошнота, исчезают странные пристрастия в еде, при этом живот еще не большой, он не мешает двигаться и спать, отсутствуют боли в пояснице.
Проблемы могут возникнуть на 18-22 неделе. Существует несколько причин позднего выкидыша:
- Сформировавшаяся плацента располагается неправильно, низко или на области рубца матки. В этом случае возможно ее отслоение, и гибель плода.
- Истмико-цервикальная недостаточность (ИЦН). Состояние возникает редко, при своевременном вмешательстве специалистов беременность удается сохранить. При ИЦН подросший плод давит на ослабленные мышцы шейки матки, которая под его весом раскрывается, и происходит выкидыш.
- Наличие болезней, передающихся половым путем (герпеса, хламидиоза, гонореи, сифилиса).
Ранняя постановка на учет у гинеколога (до 12 недель), качественная диагностика и лечение позволяют доносить беременность.
В третьем триместре
Опасным является период с 28 по 32 неделю. При родах на таком сроке малыша удается спасти благодаря возможностям современной медицины, однако он рождается слабеньким, и требуется много усилий медиков и родителей, чтобы ребенок рос здоровым. Причинами преждевременных родов являются:
- нарушение гормонального фона;
- многоводная, маловодная беременность;
- развитие позднего токсикоза;
- отслойка плаценты;
- истмико-цервикальная недостаточность (ИЦН).
Чтобы избежать проблем, следует в точности выполнять все рекомендации гинеколога. Найти грамотного и ответственного специалиста, наблюдаться на всем протяжении беременности.
Какие особенности имеют системы органов в третьем триместре?
- Нервная система. Её развитие будет продолжаться и после рождения малыша, ведь это одна из самых важных и сложных систем человеческого организма. В третьем триместре формируются извилины в головном мозге, налаживаются нервно-мышечные связи и формируются безусловные рефлексы малыша. Сосательный рефлекс совершенствуется на 32 неделе беременности.
- Дыхательная система. Без необходимого количества сурфактанта, который накапливается в альвеолах, ребёнок не сможет самостоятельно дышать. Это вещество синтезируется на протяжении всего третьего триместра и уже к 38 неделе его количества достаточно для того, чтобы осуществлялась дыхательная функция.
- Иммунная система. Большая часть антител, благодаря которым организм крохи защищается от возбудителей заболеваний, поступает с кровью мамы, а после рождения – с её молоком. Но на протяжении всего триместра органы иммунной системы принимают активное участие в образовании разных клеток, которые в дальнейшем и будут составлять иммунный статус ребёнка.
- Эндокринная и пищеварительная системы. Они уже готовы начать свою работу, поскольку органы этих систем уже полностью сформированы. Уже во внутриутробном развитии вырабатываются многие гормоны и образуется меконий (первородный кал).
- Сердечно-сосудистая система. Она имеет свои особенности, когда ребёнок находится в материнской утробе, поскольку сосуды плода связаны с сосудами беременной. Именно благодаря особенностям внутриутробного развития в сердце есть овальное окно между желудочками, которой закрывается после рождения. Система кровообращения малыша поменяется практически сразу после родов, когда пуповина будет перевязана.
Причины
Причины возникновения гестоза до сих пор точно не известны, поэтому данное состояние является болезнью теорий. Гестоз обуславливается недостаточностью процессов приспособления организма женщины к новым условиям жизни в период гестации и невозможностью полноценно обеспечить потребности растущего плода. К предрасполагающим факторам возникновения данного осложнения относятся:
- возраст женщины (моложе 18 и старше 30);
- многоплодие;
- первая беременность;
- наследственность;
- гестоз в прошлые беременности;
- хронические соматические заболевания (гипертоническая болезнь, избыточный вес, гормональная патология, сахарный диабет).
Фетоплацентарная недостаточность чаще всего обусловлена развитием гестоза, но может развиться и при наличии следующих факторов:
- возраст матери (младше 18 и старше 30);
- неблагоприятные жилищные условия;
- неполноценное питание;
- вредные привычки и производственные вредности;
- стресс, эмоциональная неустойчивость;
- осложнения настоящей беременности (мало- и многоводие, гестоз, перенашивание, резус-конфликт, угроза прерывания и преждевременных родов);
- хроническая соматическая патология (сердечно-сосудистые заболевания, патология почек и эндокринных желез, хронические и острые инфекции, патология крови);
- многоплодная беременность;
- аномалии развития матки, бесплодие, истмико-цервикальная недостаточность в анамнезе и др.
Преждевременная отслойка плаценты также является мультифакторным осложнением, а риск ее возникновения возрастает на фоне следующих состояний:
- гестоз;
- резус-конфликтная беременность;
- антифосфолипидный синдром;
- эндокринная патология;
- короткая пуповина;
- «перехаживание»;
- механическая травма живота;
- аллергия на некоторые растворы для внутривенных инфузий;
- заболевания свертывающей системы крови;
- миоматозные узлы и прикрепление в их области плаценты;
- многоплодие и пр.
Симптомы
Признаками угрозы прерывания во 2 триместре являются:
- появление тянущих/ноющих болей внизу живота;
- гипертонус матки, как постоянный, так и периодический (матка как «камень»);
- появление темных кровянистых выделений;
- шейка матки при осмотре пропускает кончик пальца или весь цервикальный канал проходим для пальца).
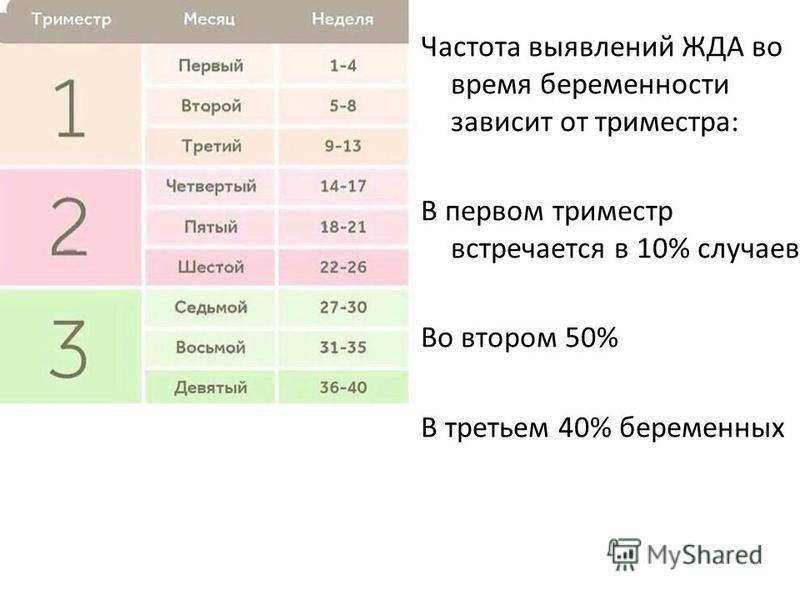
Анемия беременных характеризуется
- возникновением слабости, утомляемости,
- изменением вкуса,
- пониженным артериальным давлением, головокружениями и склонностью к обморокам,
- кожные покровы и волосы склонны к сухости,
- волосы и ногти становятся ломкими,
- беременная выглядит очень бледной, появляется синева под глазами.
Предлежание плаценты протекает на фоне часто повторяющихся кровотечений из половых путей, которые приводят к анемизации беременной. Интенсивность кровотечений зависит от срока беременности и от характера предлежания (боковое или полное). Кровотечения безболезненны, могут возникать в состоянии покоя и характеризуются появлением алой крови из влагалища.
Осложнения и последствия
Все угрожаемые состояния в первом триместре беременности опасны ее самопроизвольным прерыванием. Помимо выкидыша опасные состояния могут вызывать:
- внутриутробное инфицирование плода (впоследствии преждевременное излитие вод и преждевременные роды);
- развитие фетоплацентарной недостаточности плода (в будущем возникновение внутриутробной гипоксии плода и задержки развития);
- рождение плода с грубыми пороками развития (при инфекциях матери);
- рождение ребенка с малым весом;
- отставание в нервно-психическом и физическом развитии ребенка;
- мышечный гипотонус.
Кроме того, инфекция и тяжелый ранний токсикоз способствуют возникновению осложнений у матери:
- дегидратация и интоксикация (кетоацидоз) организма (тяжелый токсикоз и выраженная инфекция);
- хориоамнионит (воспалительный процесс в стенках плодного пузыря и инфицирование околоплодных вод);
- нарушение электролитного баланса;
- значительная потеря веса;
- обострение хронических экстрагенитальных заболеваний;
- развитие заболеваний печени, желудочно-кишечного тракта и бронхолегочной системы;
- проблемы с зубами, волосами и ногтями (гипо- и авитаминоз).
Симптомы
Признаки гестоза
Симптоматика гестоза определяется триадой признаков:
- повышение кровяного давления (преимущественно диастолического),
- протеинурия (появление белка в моче),
- возникновение отеков голени, рук, передней брюшной стенки и лица (водянка).
Доклиническая картина характеризуется патологической прибавкой веса (более 300гр в неделю) и изменениями в свертывающей системе крови (снижением тромбоцитов, повышением гематокрита).
Тяжелыми проявлениями гестоза являются преэклампсия и эклампсия. При преэклампсии вследствие нарушения микроциркуляции в головном мозге появляются следующие симптомы: боль в голове и головокружение, шум в ушах и мельтешение «мушек» перед глазами, боли в правом подреберье, заложенность носа, тошнота и рвота, сонливость или бессонница. При отсутствии лечения преэклампсия очень быстро переходит в стадию эклампсии, которая характеризуется развитием судорог и потерей сознания.
Признаки фетоплацентарной недостаточности
Фетоплацентарная недостаточность может быть острой, например, на фоне отслойки плаценты, и хронической.
Хроническая фетоплацентарная недостаточность не имеет ярко выраженных клинических проявлений, женщина может лишь отмечать урежение шевелений плода. Диагноз подтверждается данными УЗИ с допплерографией, кардиотокографии (КТГ), плацентографии, которые отображают степень нарушения маточно-плацентарного кровотока. ФПН ведет к развитию внутриутробной гипоксии плода.
Признаки отслойки плаценты
Преждевременная отслойка плаценты определяется как весьма грозное осложнение беременности, когда отслоение детского места произошло либо в период беременности, либо в первом или втором периоде родов (в норме плацента отделяется в третьем периоде).
Проявляется данное состояние развитием наружного (реже) и внутреннего кровотечения, геморрагическим шоком, острой внутриутробной гипоксией, болевым синдромом и гипертонусом матки.
Отслойка плаценты может быть краевой (более благоприятный прогноз) и центральной, когда плацента крепится к маточной стенке лишь по окружности, по краям. Также в зависимости от площади отслоившегося участка отслойка детского места может быть легкой (менее ?), умеренной (1/3 и более) и тяжелой (1/2 и больше).
Лечение
При развитии всех перечисленных угрожаемых состояниях беременная подлежит немедленной госпитализации, где решается вопрос о целесообразности пролонгирования беременности или о родоразрешении.
При возникновении хронической фетоплацентарной недостаточности назначаются
- средства, улучшающие маточно-плацентарный кровоток (актовегин, витамин Е, хофитол, инстенон, пирацетам и др.),
- спазмолитики (папаверин, эуфиллин, но-шпа),
- препараты, нормализующие реологию крови: антиагреганты (курантил, аспирин) и антикоагулянты (трентал, троксевазин),
- также показаны токолитики (гинипрал, партусистен, сернокислая магнезия) для расслабления матки и нормализации кровообращения в ней,
- в случае выявленной внутриутробной инфекции назначаются антибиотики (макролиды: эритромицин, сумамед) и другие противовоспалительные препараты (метронидазол, противогрибковые средства и прочие).
При гестозе терапия начинается с создания лечебно-охранительного режима и назначения диеты (пища, богатая белками, умеренно недосоленная, умеренное или сниженное потребление жидкости), разгрузочные дни 1 раз в неделю, травяные чаи.
Гестоз требует назначения гипотензивных препаратов (нифедипин, метилдопа, лабетолол), снижающих тонус матки и понижающих давление средств (гинипрал, сернокислая магнезия), нормализации маточно-плацентарного кровообращения (курантил, трентал, пирацетам, актовегин и др.).
Также при гестозе показана инфузионная терапия для восстановления объема циркулирующей крови и нормализации ее реологии (инфукол, реополиглюкин, альбумин, свежезамороженная плазма). Дополнительно назначаются антиоксиданты (токоферол, глутаминовая и аскорбиновая кислота). В случае развития преэклампсии при доношенной беременности решается вопрос о родовозбуждении или оперативном родоразрешении, эклампсия в любом сроке – показание к кесареву сечению.
Отслойка плаценты умеренной или тяжелой степени есть прямое показание к оперативному родоразрешению независимо от сроков беременности (в интересах матери). При легкой степени назначается лечение фетоплацентарной недостаточности, внутриутробной гипоксии плода, анемии и гипертонуса матки.
Вес во время беременности
В течение первых месяцев беременности вы не должны заметить прибавки в весе. Некоторые женщины могут обнаружить даже снижение массы тела из-за недомоганий, довольно часто (по некоторым данным, в 70 % случаев) встречающихся в первом триместре и влияющих на сложившиеся пищевые и питьевые привычки. Так называемая утренняя тошнота может продолжаться всю беременность, хотя обычно она проходит или по крайней мере начинает ослабевать к концу первого триместра.
По мере того как ребенок растет во втором и третьем триместрах, потребности организма будущей мамы в питании также возрастают. И тем не менее беременность не повод переедать, «есть за двоих», как было принято раньше говорить. На самом деле в день беременным необходимо всего 200 – 300 дополнительных калорий, и то только в последнем триместре. Их можно получить, дополнительно съев 2 фрукта, 2 горсти ягод, бутерброд с сыром или порцию творожной запеканки.
Что нужно сделать будущей маме в третьем триместре
Следить за своим здоровьем. Любые тревожные изменения лучше обсудить со своим врачом, чтобы избежать возможных осложнений беременности. Если врач назначает анализы и исследования или же даёт направление на госпитализацию, лучше не отказываться. Порой лучше перестраховаться, чем потом всю жизнь жалеть о своём отказе.
Правильно питаться, следить за прибавками в весе и сохранять физическую активность. Это улучшит ваше самочувствие и обеспечит хорошее качество жизни для вашего малыша.
Побольше отдыхать и поменьше нервничать
Когда малыш так чутко воспринимает все изменения в настроении мамы, особенно важно не тревожить его своими переживаниями. Отдых поможет организму хоть немного восстанавливаться, а общение с крохой (пение, поглаживание живота и разговоры с ним) будет способствовать его полноценному развитию.
Подготовиться к родам
Некоторые семейные пары изъявляют желание выбрать акушеров и гинекологов, которые будут принимать роды, а в некоторых случаях они хотят участвовать в партнёрских родах. Чтобы осуществить это, нужно заранее узнать все детали, пообщаться и договориться с врачом, ознакомиться с требованиями. И лучше делать это всё заранее. Также желательно, чтобы сумка с вещами в роддом была уже собрана, потому что, когда отойдут воды и начнутся схватки, женщине будет не до сборов.
Несмотря на усталость и болезненные ощущения, вы можете по-прежнему наслаждаться своим положением, ведь вы чувствуете, как растёт ваш малыш, как он реагирует на каждый звук и движение. Уже скоро вы сможете услышать его первый крик. Берегите здоровье своего крохи!
Возможные опасности и проблемы третьего триместра
В третьем триместре из-за возрастающего давления матки на сосуды может возникнуть расширение вен. Это приводит не только к изменениям во внешнем виде беременной – увеличенные вены заметны на ножках женщины, но также это сопровождается болезненной пульсацией. Варикозное расширение венозного сплетения в области прямой кишки называется геморроем
Лечение этих состояний довольно-таки сложное, поэтому беременным важно обеспечить себе полноценный отдых и снизить нагрузку на ноги. Для профилактики варикоза на ногах можно начать носить компрессионные чулки, а чтобы не провоцировать появление геморроидальных узлов – не тужиться слишком сильно и бороться с запорами.
Преждевременные роды – ещё одна опасность
Организм малыша ещё не готов к встрече с пока ещё агрессивными для него факторами окружающей среды, поэтому он будет нуждаться в медицинской помощи. Однако стоит отметить, что появление крохи на свет в третьем триместре не так опасно, как во втором
Чтобы не провоцировать раннюю родовую деятельность, беременной стоит быть особенно осторожной: избегать чрезмерной физической нагрузки, падений и стрессов.
Тазовое предлежание плода. К концу третьего триместра плод занимает положение, из которого будет рождаться
Желательно, чтобы это было головное предлежание, когда малыш выходит головкой вперёд. На 28-33 порой у женщины определяют, что малыш расположен головкой вверх. Паниковать в этом случае не стоит, потому что у ребёнка ещё есть возможность занять нужное положение. В этом может помочь выполнение специальных упражнений, которые может подсказать ваш врач.
Предлежание плаценты. Это положение плаценты, когда она располагается в нижнем сегменте матки. Часто именно из-за такого её расположения у женщины могут возникнуть кровотечения, поскольку велик риск отслойки плаценты. Но к концу беременности плацента может подняться, что будет видно по УЗИ.
Фетоплацентарная недостаточность и задержка внутриутробного развития плода. ФПН возникает из-за изменения работы сосудов плаценты, из-за чего может развиться преждевременное старение плаценты. Нормально развивающемуся малышу при этом начинает не хватать кислорода и питательных веществ, из-за чего его состояние может значительно ухудшится и начнётся задержка развития. Поэтому важно не пропускать все обследования, назначенным врачом. В случае своевременного обнаружения таких проблем беременным назначают комплексное лечение, что положительно отразится на здоровье малыша.
Укорочение и размягчение шейки матки – изменения, характерные для приближающихся родов. Поэтому женщин, у которых обнаруживают короткую шейку матки и её размягчение, отправляют на госпитализацию, где будут приняты необходимые меры. Если врачи определяют укорочение шейки матки, беременной нужно полностью отказаться от физических нагрузок, максимально избегать стрессов и волнений, а также много отдыхать.
Задержка родовой деятельности. Многие женщины переживают, когда подходит дата родов, а малыш пока не собирается появляться на свет. Об этом можно поговорить со своим врачом, а также ознакомиться со способами, которые помогут приблизить заветный момент. Врачи рекомендуют в таких случаях побольше ходить в быстром темпе и активно выполнять упражнения. При существенной задержке родов у врачей есть свои методы, благодаря которым время до родовой деятельности существенно сократится.
Витамины, важные для полноценного сна будущей мамы
Бессонница во время беременности – очень распространенное явление. Далеко не всегда она связана с неудобствами, вызываемыми растущим животом. При дефиците некоторых витаминов и минералов нервная система не может работать нормально, нарушается режим сна и бодрствования. Тогда беременная вечером подолгу не может уснуть, а утром просыпается уставшей и разбитой.
Для полноценного сна человеку нужны следующие витамины и минералы:
- йод,
- витамин D3,
- тиамин (В1),
- рибофлавин (В2),
- ниацин (В3),
- цинк.
При их нехватке беременная испытывает вялость, страдает от упадка сил. Она не успевает «зарядиться» энергией за ночь. Засыпает плохо, просыпается от малейшего шума и потом опять подолгу не может уснуть. Это негативно сказывается на общем состоянии будущей мамы.
От этой причины плохого сна нельзя отмахиваться, так как во время беременности расход некоторых витаминов и минералов возрастает в несколько раз, такое количество невозможно получить из пищи. А большинство женщин вступают в беременность уже с дефицитом полезных веществ, например, йода.
Чтобы предотвратить авитаминоз и не мучиться от бессонницы, следует принимать витаминно-минеральные комплексы для беременных. Попробуйте, например, Прегнотон Мама. Он содержит все вышеперечисленные витамины в легко усваиваемых формах, хорошо переносится беременными и обладает высоким профилем безопасности. Принимать комплекс удобно, в день нужна всего одна капсула. Больше информации о Прегнотоне Мама вы можете получить здесь.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Можно ли при беременности лечиться настоями, отварами лекарственных трав или фиточаями?
Несмотря на натуральное происхождение, не все препараты на основе лекарственных растений, в том числе и фиточаи, безопасны во время беременности. Травы могут содержать активные вещества, негативно влияющие на развитие плода или усиливающие тонус матки. Травы могут спровоцировать выкидыш или стимулировать преждевременные роды. К небезопасным во время беременности лекарственным растениям относятся :
- ромашка — может способствовать сокращению матки;
- корень солодки — может способствовать повышению риска преждевременных родов;
- слабительные травяные чаи на основе сенны и других растений — активная перистальтика кишечника может стимулировать и сократительную активность матки;
- прутняк обыкновенный — стимулирует выработку эстрогена, может повышать риск выкидыша;
- эхинацея — активизирует синтез окситоцина алоэ вера — стимулирует сократительную деятельность матки;
- календула — оказывает абортивное действие и многие другие.
Однако, есть и лекарственные растения, доказавшие безопасность во время беременности. Среди них :
- листья малины;
- листья перечной мяты;
- оболочка семян подорожника овального;
- чеснок.
Поскольку перечень лекарственных растений, небезопасных во время беременности, довольно велик, принимать фитопрепараты в этот период всё же лучше после согласования с врачом.