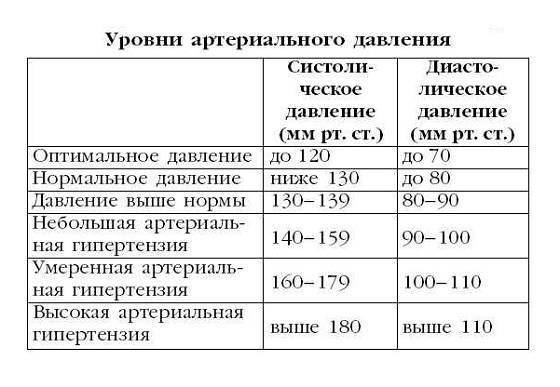
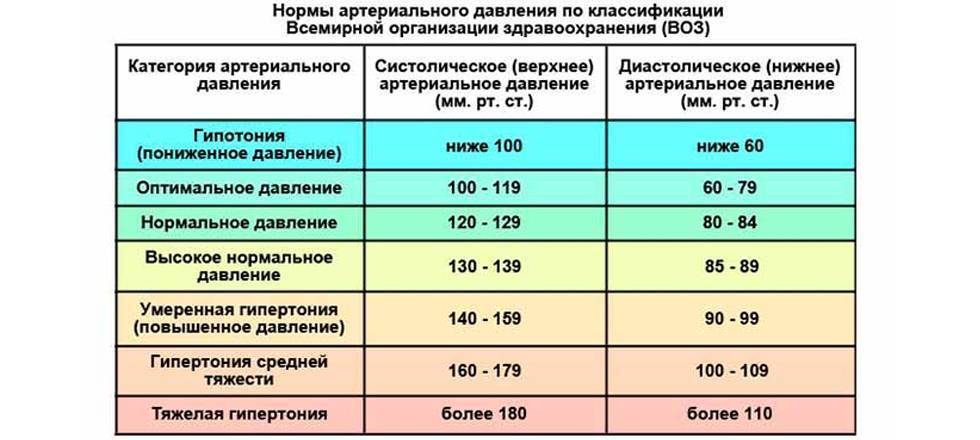
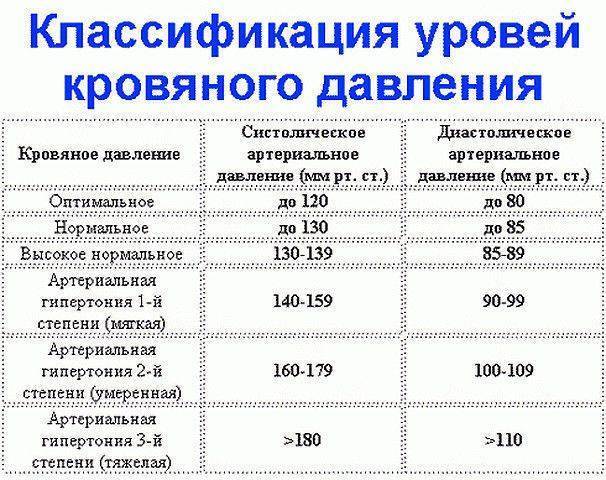
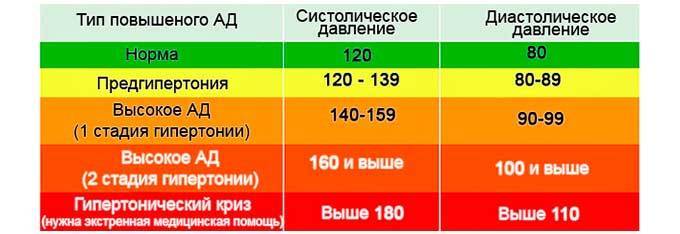
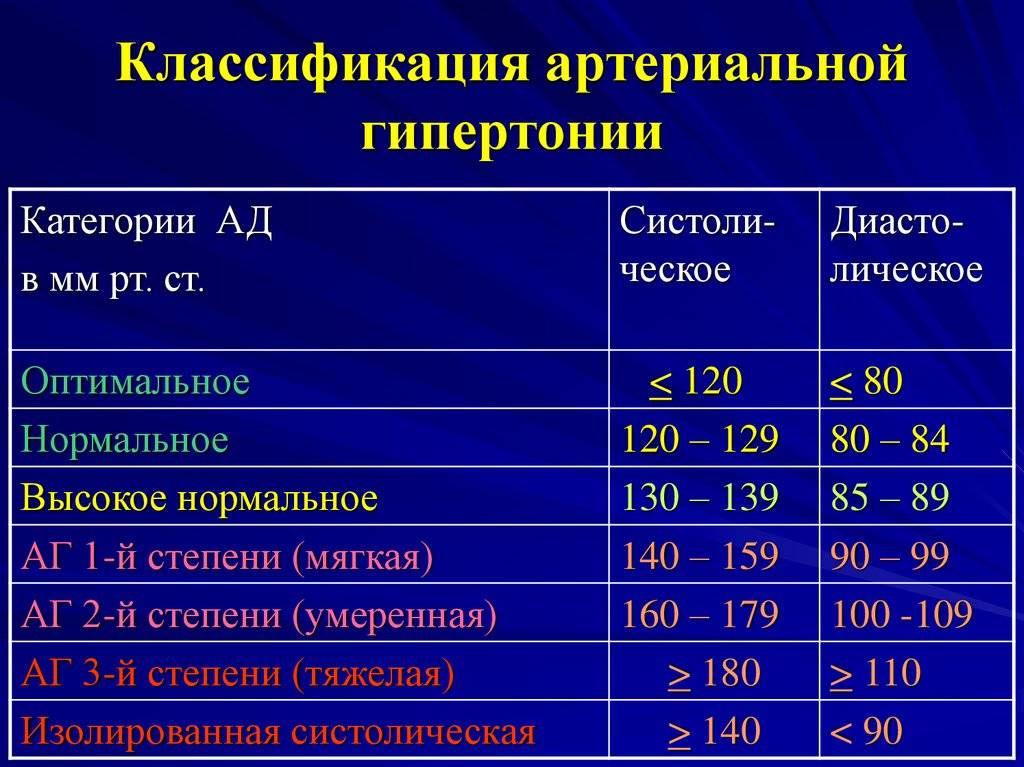
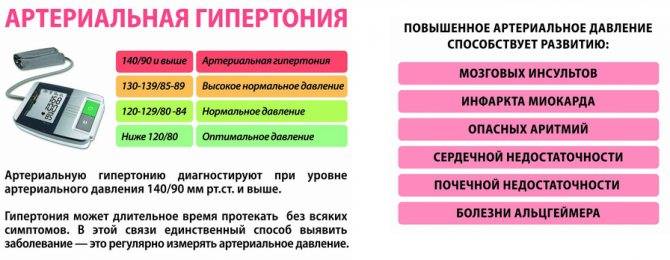
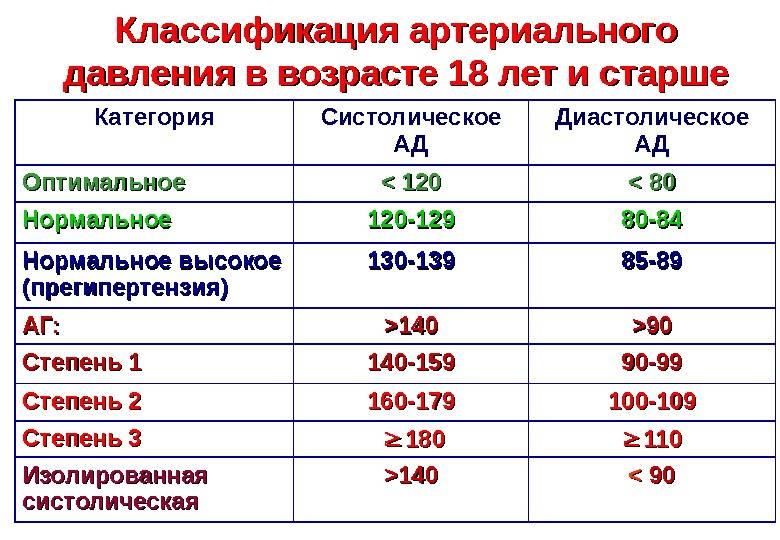
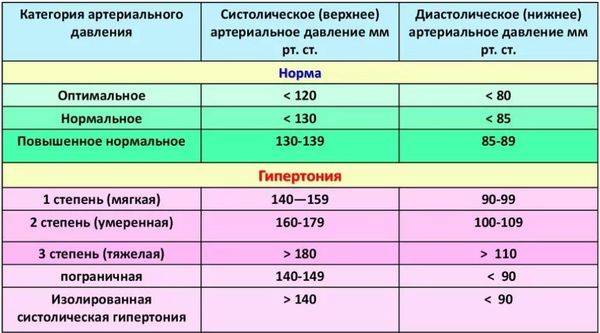
Какой врач лечит гипертонию
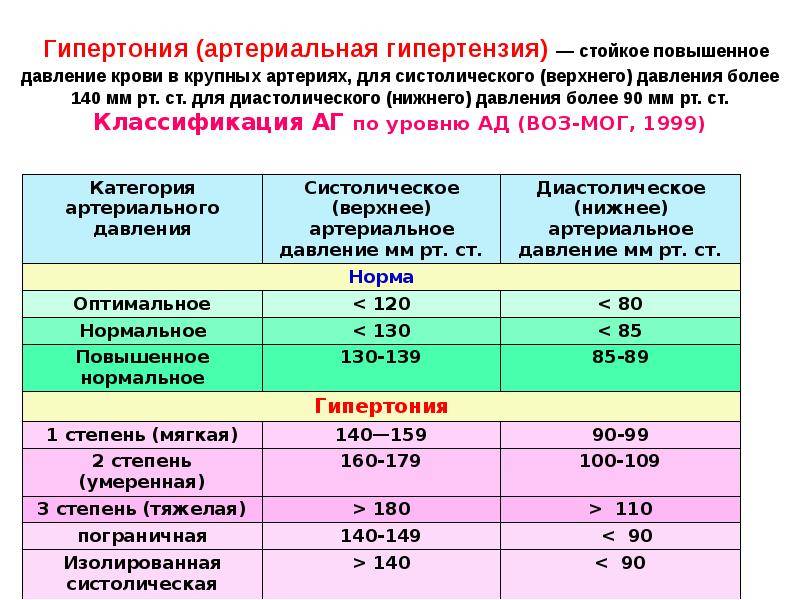
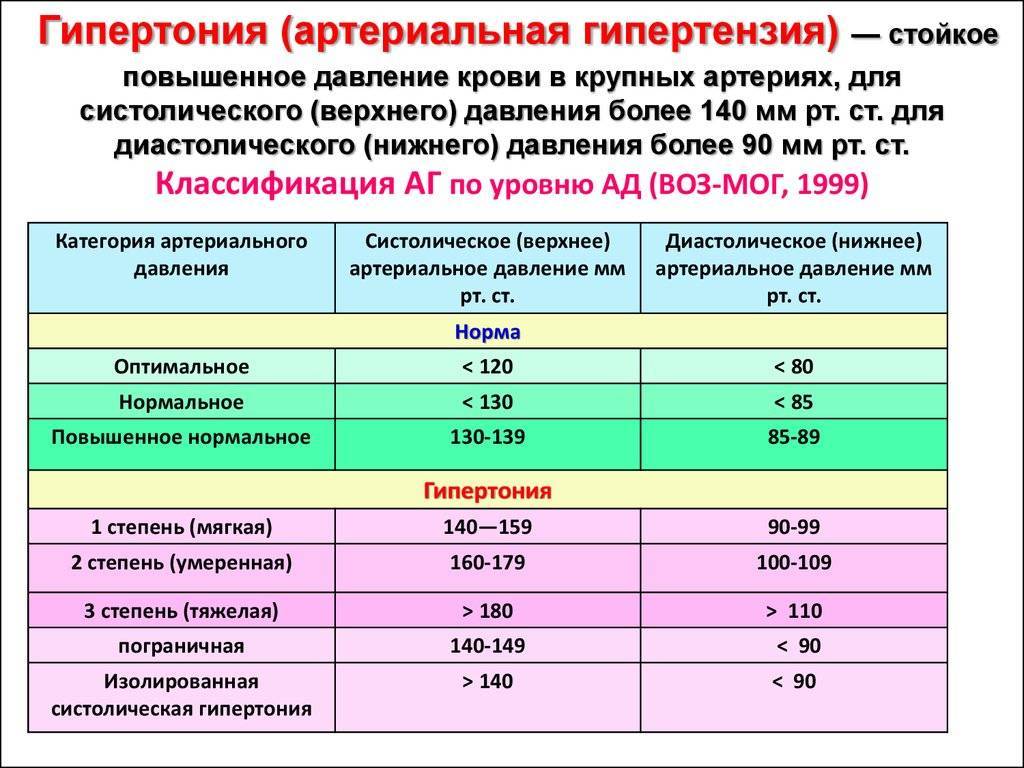
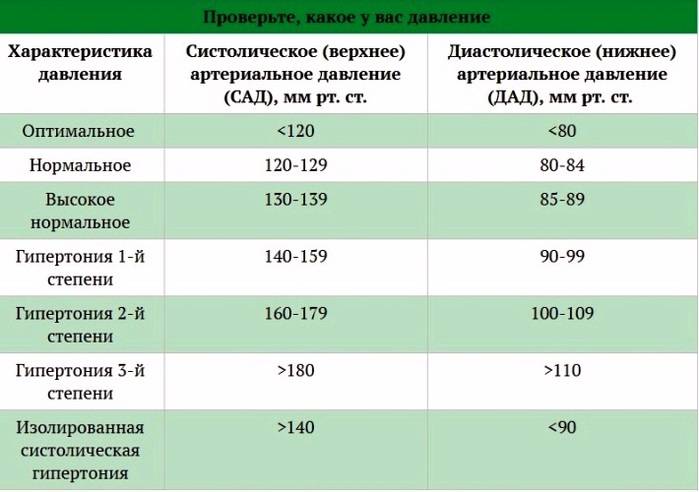
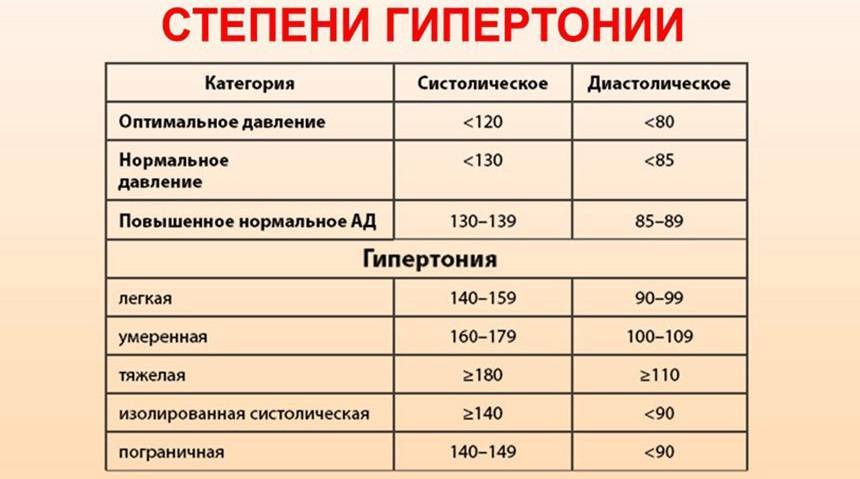
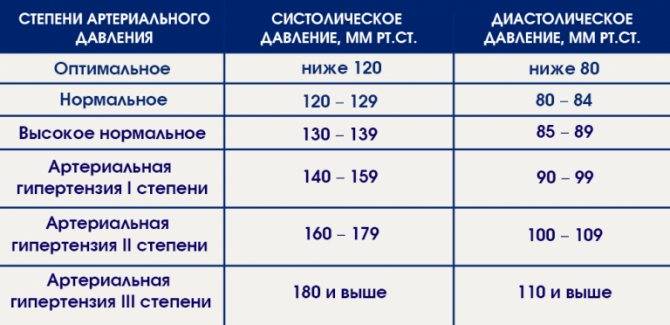
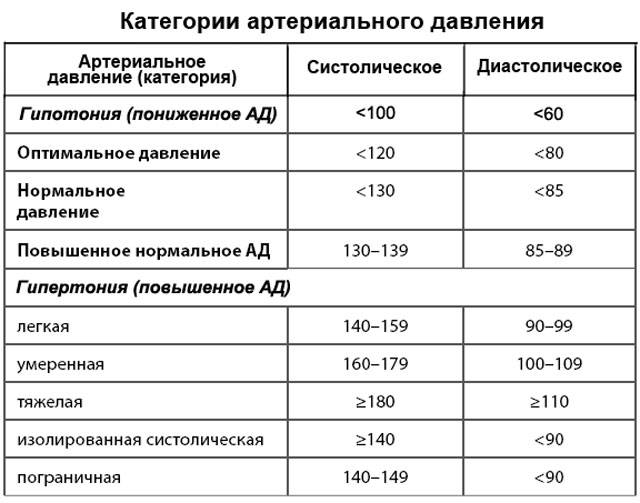
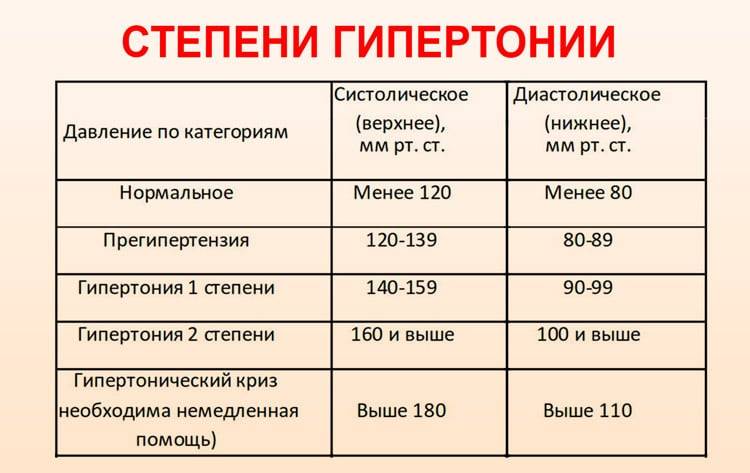
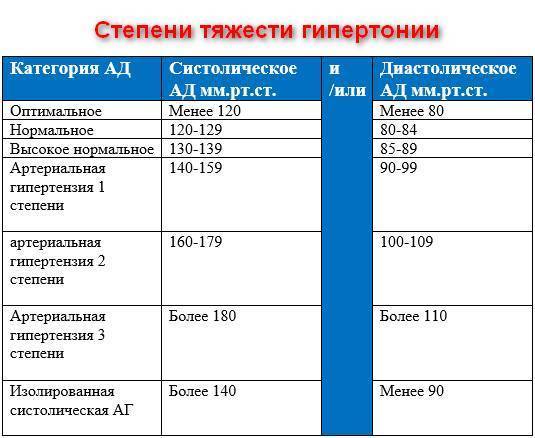
Лечением гипертонии занимается врач-кардиолог. Также лечение гипертонии может осуществлять врач общей практики (терапевт или семейный врач), который часто обнаруживает повышенное давление при обращении к нему с жалобами на плохое самочувствие.
Медикаментозная терапия
Лекарственные препараты должны подбираться врачом, который делает это с учетом индивидуальных особенностей каждого пациента.
Изменение образа жизни
Прежде всего, необходимо:
- отказаться от курения;
- исключить или снизить употребление алкоголя;
- постараться снизить вес до нормы;
- снизить потребление соли до 5 г/сутки;
- обеспечить регулярные физические нагрузки. Наиболее полезны ходьба, плавание и лечебная гимнастика;
- повысить свою стрессоустойчивость;
- оптимизировать питание (есть больше зелени, фруктов, продуктов, имеющих значительное содержание калия, кальция и магния, и, наоборот, уменьшить употребление растительных жиров и белковой пищи). Питаться следует регулярно.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Все заболевания
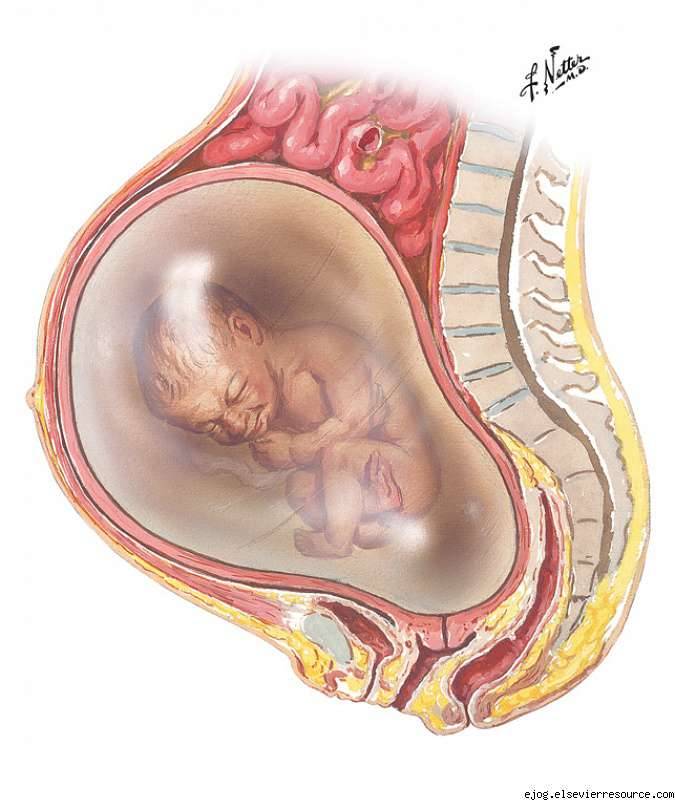
Низкое давление во время беременности – симптомы
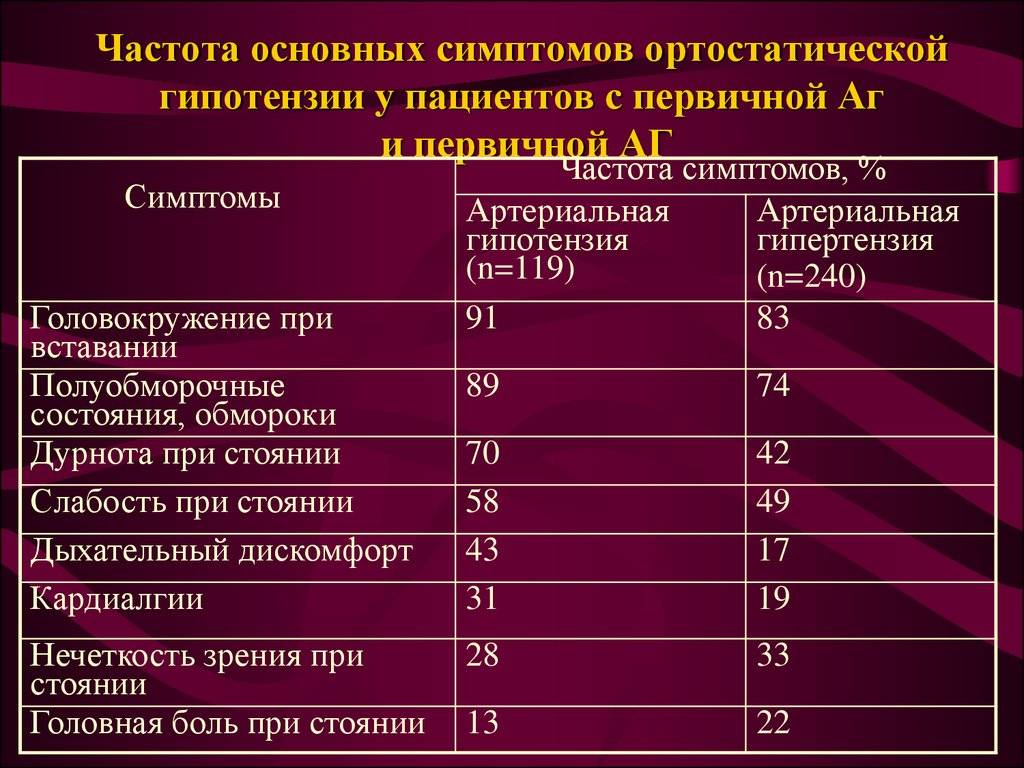
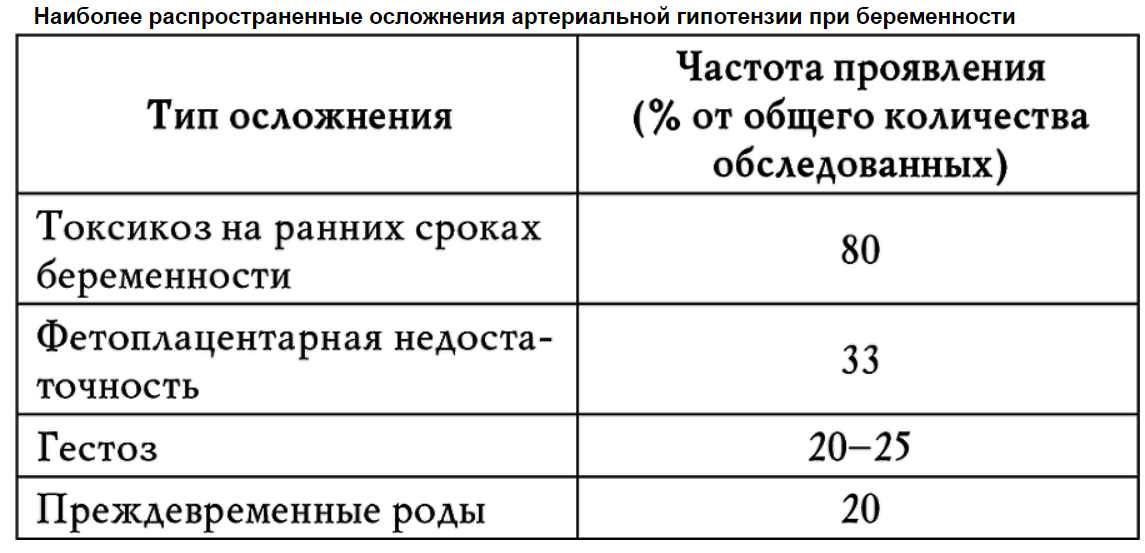
Низкое давление во время беременности обычно проявляется как группа неспецифических, но неприятных симптомов, которые могут повлиять на многие хронические заболевания. В результате гипотонии беременная женщина может испытывать головокружение, шум в ушах и сонливость.
Нередко появляются нарушения зрения в виде образования темных пятен перед глазами. Будущая мать может также жаловаться на общую слабость и усталость, которые не связаны с физической усталостью.
Гипотония во время беременности часто вызывает головные боли и проблемы с концентрацией внимания, повышенное сердцебиение и холод в коже ног и рук.
Головная боль
В свою очередь, очень низкое давление во время беременности часто связано с обмороком, вызванным гипоксией головного мозга. Это потенциально самый опасный симптом гипотонии, так как следствием обморока может быть неудачное падение и серьезная травма головы или живота. Симптомы низкого давления могут встречаться с различной степенью тяжести.
Признаки высокого давления
Надежнее всего контролировать давление путём его регулярных замеров, но иногда давление может подскочить неожиданно, а тонометра может не оказаться под рукой. Насторожить могут и косвенные симптомы высокого давления, а особенно их сочетания:
- головокружение и головная боль;
- шум в ушах;
- “мушки” перед глазами;
- тошнота и рвота;
- сильная отёчность;
- появление красных пятен на коже после лёгкой физической нагрузки или стресса.
При появлении этих симптомов, необходимо измерить давление и, по возможности, отдохнуть. В период беременности состояние женщины не стабильно, но игнорировать симптомы повышенного давления или другие нетипичные симптомы тоже опасно. Лучше обратиться за консультацией к врачу и не пропускать плановые посещения врача.
Проведение аборта на поздних сроках
После первых трех месяцев беременности ее прерывание без веских причин запрещено на законодательном уровне. Но существуют ситуации, когда это все-таки возможно.
Медицинские показания:
- Серьезные нарушения развития плода. Их выявляют с помощью специального исследования — скрининга, который проводят в 11 и 19 недель.
- Генетические отклонения плода.
- Болезни матери, которые не совместимы с жизнью плода.
- Резкое обострение хронических болезней матери, угроза ее жизни.
- Внутриутробная гибель плода.
- Возраст беременной до 15 лет.
Еще недавно социальными показаниями считались:
- Наступление беременности вследствие принудительного полового акта.
- Инвалидность 1 или второй группы у супруга, его смерть во время беременности жены.
- Лишение (ограничение) родительских прав.
- Пребывание беременной в местах лишения свободы.
Сейчас список ограничен первым пунктом – изнасилованием.
После 12 недель прерывание беременности осуществляют при помощи хирургического метода или преждевременных родов. Выбирая метод, врачи ориентируются на состояние здоровье беременной, причины аборта.
 Хирургический метод аборта
Хирургический метод аборта
Важно: после 22 недель беременности прерывание можно провести исключительно из медицинских соображений потому, что плод на уже большой. Аборт может иметь серьезные последствия для здоровья женщины в физическом и в эмоциональном плане
Аборты на поздних сроках проводят исключительно на основании решения медицинской комиссии. В ее состав входят: врач акушер-гинеколог, специалист в области, к которой относится заболевание (состояние) беременной, руководитель медицинской организации. Результатом рассмотрения является заключение о наличии у беременной болезни, являющейся причиной для медицинского вмешательства с подписями членов комиссии и печатью лечебного учреждения.
На последних месяцах прерывание беременности может осуществляться с помощью вызывания искусственных родов. Женщину подготавливают заранее: за 2 дня назначают лекарства, провоцирующие раскрытие матки. Потом вызывают сокращение матки и родовую деятельность. Процесс схож с обычными родами, только в результате плод погибает. При необходимости проводят малое кесарево сечение.
Повышенное давление у беременных
Не стоит пытаться снизить артериальное давление новыми лекарствами. Скачок давления всегда является негативным фактором для здоровья беременной и плода. Поэтому необходимо обратиться за медицинской помощью и лучше сразу согласиться на предложение о госпитализации.
В первом триместре беременности факт гипертонии у беременных обнаруживается у значительного процента женщин. В норме значения артериального давления снижаются до конца первого триместра.
Повышенное артериальное давление до 6-го месяца вызывает осложнения в развитии ребенка и может вызвать серьезные отклонения от нормы.
- К другим опасным последствиям для малыша можно отнести:
- наличие плацентарной недостаточности;
- открытие кровотечения;
- появление хронической гипоксии;
вероятность отслойки плаценты.
Если своевременно не принять меры, женщина может потерять ребенка. В группу риска входят женщины, которые ранее страдали проблемой гипертонии, имели патологии сердечной системы и почек. Факторами, способствующими гипертонии, являются наличие лишнего веса и гормональные нарушения. Основная терапия скачков артериального давления направлена на исключение причин и исправление ситуации.
Такое увеличение часто объясняют увеличением объема крови в организме женщины, который становится больше на 0,5 литра.
Что такое гипертензия при беременности?
Гипертония у беременных относится к ситуации чрезмерного давления по отношению к общепринятой норме. Многие женщины узнают о гипертонии только тогда, когда обращаются в женскую консультацию по поводу беременности.
Сложность в том, что в таких ситуациях сложно определить, чем вызваны эти отклонения, и выбрать правильную стратегию лечения. В некоторых случаях высокое кровяное давление может быть вызвано преконтрацептивным заболеванием почек или другой патологией. В этом случае факт гипертонии может долгое время не замечаться, так как пациент может чувствовать себя хорошо. В других случаях увеличение связано с трудностями при родах.
Беременность и высокое кровяное давление считаются несовместимыми понятиями. Повышенная рождаемость при родах имеет негативные последствия как для ребенка, так и для матери. Каждой беременной женщине необходимо знать, насколько опасно это состояние.
Эти угрозы включают:
- сужение стенок сосудов, в результате чего эмбрион испытывает кислородное голодание;
- Недостаток кислорода и питательных веществ из-за нарушения кровоснабжения увеличивает риск патологий и неврологических расстройств;
- развитие плода отстает от нормы;
- плацента может оторваться раньше срока.
Последнее обстоятельство грозит женщине массивной кровопотерей и реальной угрозой жизни ребенка. При постоянном артериальном давлении 140 и более риск отслоения плаценты достаточно высок, что приводит к риску преждевременных родов и даже к необходимости прерывания беременности. Из-за этого риска ходить при повышенном давлении и не принимать лечебно-профилактических мероприятий невозможно.
Давление в норме
Повышенное артериальное давление у беременных не всегда имеет явные симптомы. Из-за этой особенности специалисты рекомендуют регулярно измерять показатели при вынашивании малыша.
Для женщин до беременности нередко верхнее значение составляет от 90 до 100, а нижнее — от 60 до 70.
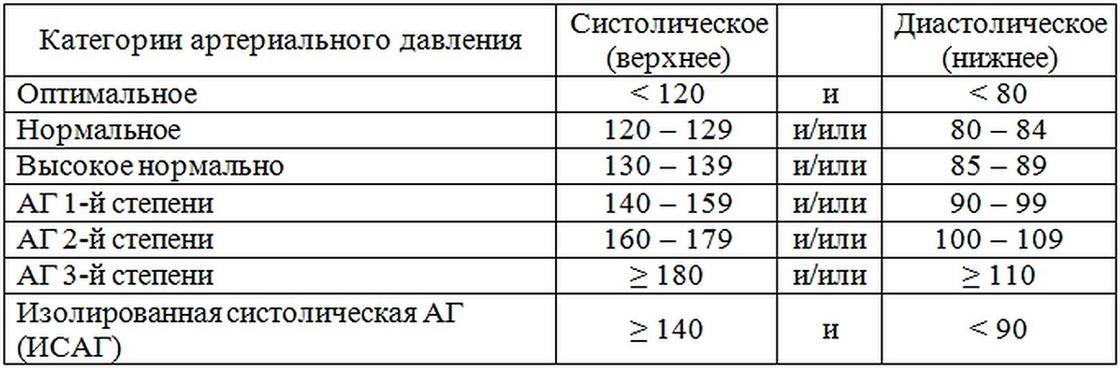
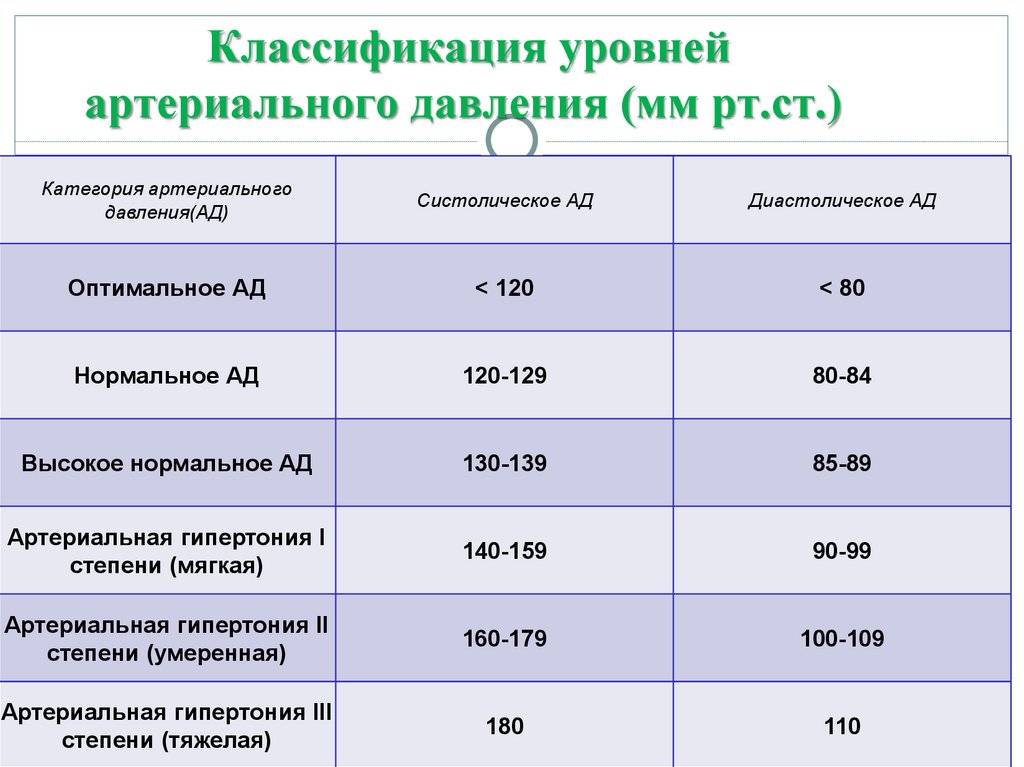
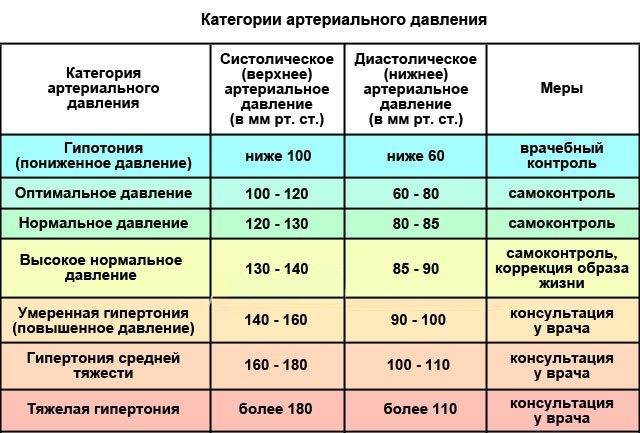
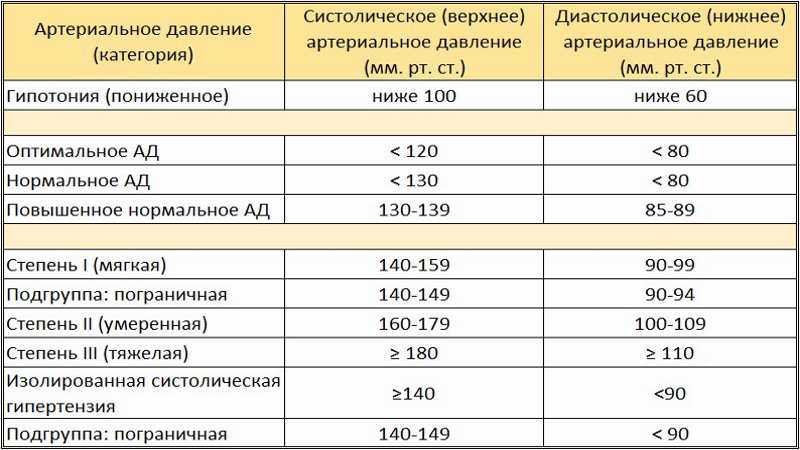
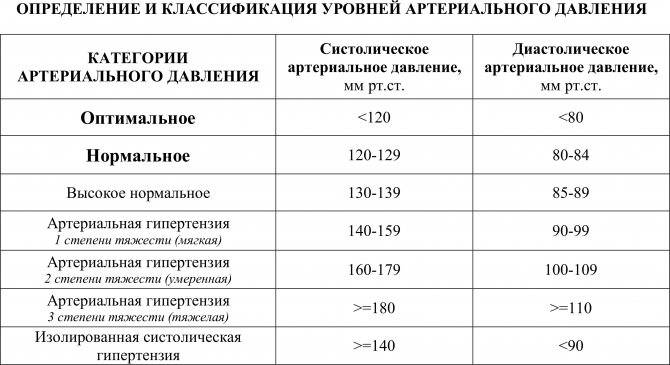
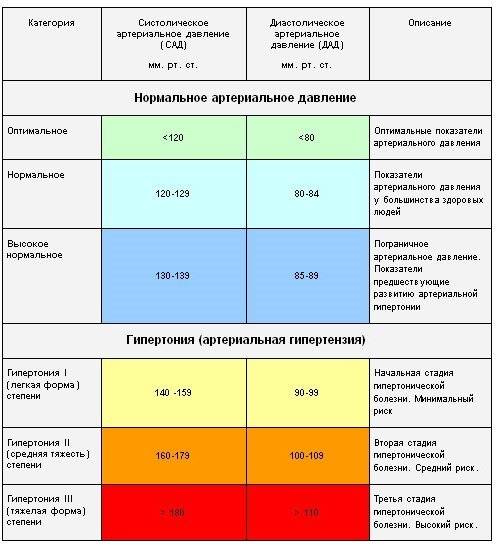
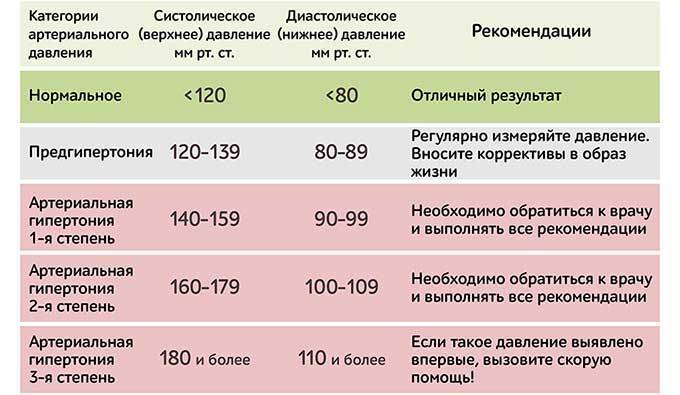
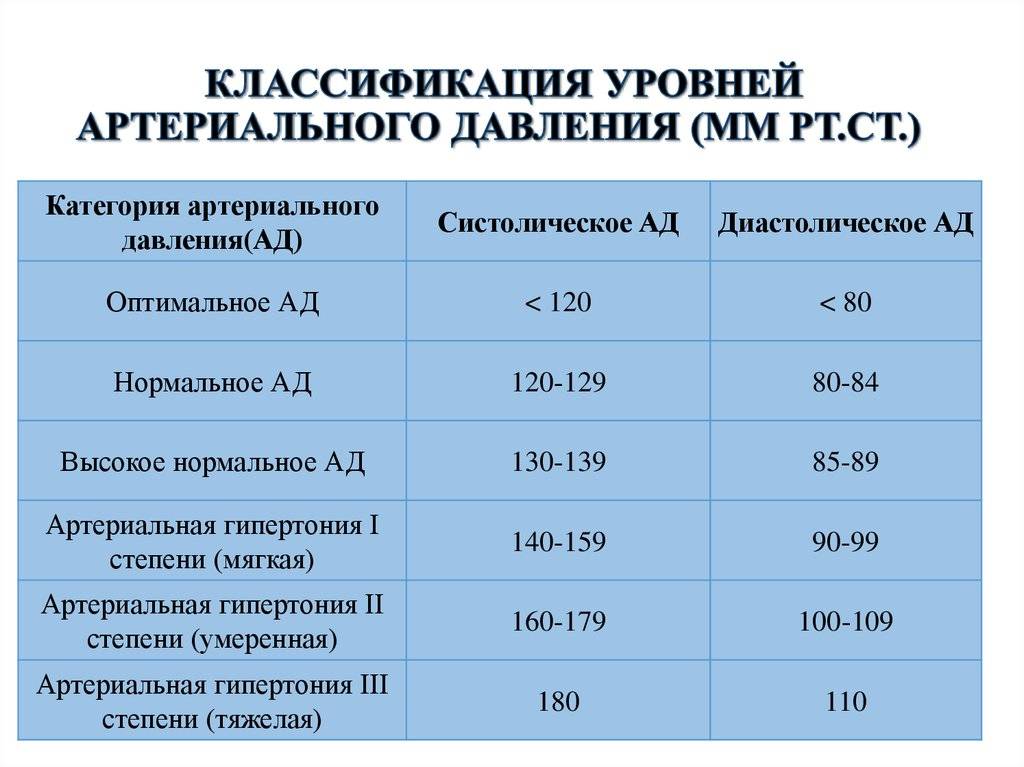
После зачатия правильнее ориентироваться не на конкретную ценность, а на рост. Для беременной нормальным считается отклонение не более 10%. В то же время, если верхний порог увеличился на 30, а нижний порог на 15, это говорит о наличии высокого кровяного давления. Превышение значения выше 140/90 должно быть поводом для срочного обращения к врачу.
- Чтобы получить правильные показания, рекомендуются следующие рекомендации:
- За 1 час до посещения врача следует избегать физических нагрузок;
- Посидите в тишине и покое в течение 10 минут перед измерением;
Во время измерения максимально расслабьтесь и опирайтесь на спинку стула.
На что может указывать артериальная гипертония
Повышенное давление не всегда бывает самостоятельной проблемой, иногда оно лишь симптом другого заболевания, или состояния, например, гестоза. Гестоз — это осложнение беременности, иногда его ещё называют “поздним токсикозом”. Симптомом гестоза является не только высокое давление, но и отёки, а также повышенный уровень протеина в моче. Гестоз может привести к отказу почек или других жизненно важных органов.
Высокое давление может указать и на фетоплацентарную недостаточность, т.е. препятствовать поступлению кислорода к плоду. “Кислородное голодание” может стать причиной остановки развития и гибели будущего ребёнка. Кроме того, высокое давление может спровоцировать преждевременную отслойку плаценты.
Профилактика панкреатита
- Отказаться от спиртных напитков. Алкоголь является главным провоцирующим фактором воспаления тканей. Употреблять спиртные напитки допустимо в небольших количествах 1-2 раза в месяц.
- Бросить курить. Никотин и другие вещества, входящие в состав сигаретного дыма, оказывают негативное воздействие на все внутренние органы. Канцерогенные вещества повреждают клетки ПЖ, приводя к панкреатиту.
- Исключить вредные продукты и придерживаться правильного питания. Достаточно отказаться от острых, чрезмерно соленых, жареных и жирных блюд. В рационе не должны присутствовать продукты, содержащие ароматизаторы, красители и другие искусственные добавки. Они не только повреждают клетки ПЖ, но и препятствуют их восстановлению.
- Вести здоровый и активный образ жизни. Ежедневно нужно совершать пешие прогулки на свежем воздухе, обеспечивать полноценный ночной отдых, исключить стрессы. Для повышения устойчивости организма обязательны умеренные физические нагрузки.
https://cyberleninka.ru/article/n/hronicheskiy-pankreatit-klassifikatsiya-diagnostika-i-lecheniehttps://www.eurolab.ua/encyclopedia/565/46026/https://www.1spbgmu.ru/images/home/universitet/Struktura/Kafedry/Kafedra_terapii_fakultetskoy/lektsi…http://rep.bsmu.by/bitstream/handle/BSMU/7871/366040-бр..pdf?sequence=3&isAllowed=y
Роды
Сердечно-сосудистая система мобилизует все свои резервы, чтобы обеспечить родовую деятельность, улучшить кровообращение в системе мать-плацента-плод и позволить маме и малышу успешно преодолеть этот период.
Особое внимание! В ответ на физическое напряжение и боль увеличивается частота сердечных сокращений и артериальное давление. Кроме того, оно повышается рефлекторно из-за сдавления аорты и нижней полой вены, находящихся за маткой
Если будущая мама гипотоник, в І-ІІ триместрах можно прогнозировать еще меньшие показатели артериального давления. Слабость и сонливость характерны для всех беременных, но у гипотоников симптомы выражены ярче.
Что делать? Придерживаться прописанного врачом питьевого режима, сон – не менее 8 часов в сутки. Причем засыпать лучше не позже 22.00, поскольку с этого времени начинают вырабатываться гормоны, защищающие организм от стресса и нормализующие обмен веществ. Также следует дробно питаться, гулять на свежем воздухе, делать зарядку. Взбодриться поможет чай – черный или зеленый. Если низкое давление женщина переносит хорошо, в применении препаратов необходимости нет. Но в любом случае состояние беременной должен контролировать врач.
Если будущая мама гипертоник, это заболевание может серьезно повлиять на беременность и развитие плода. Гипертония может стать причиной задержки внутриутробного развития малыша, осложнений в родах или рождения ребенка с малой массой тела, так как плод не получает достаточного количества кислорода и питательных веществ.
Что делать? Следует избегать стрессов, отказаться от поваренной соли – она задерживает жидкость и повышает тонус сосудов. А еще исключить из рациона острые блюда, крепкий чай и кофе
Вообще гипертония требует ежедневного приема лекарств, и многие из них противопоказаны в период вынашивания ребенка, поэтому не только с наступлением беременности, но и на этапе ее планирования, важно обсудить с врачом возможность замены препаратов на те, которые не нанесут вреда будущему малышу
Эксперт Елена ГЕРМАН, врач-терапевт клиники ISIDA
Бывает, что во время беременности развивается опасное для мамы и малыша состояние – преэклампсия, или поздний гестоз. Его симптомы – высокое артериальное давление, нарастающие отеки, белок в моче. Преэклампсия может быть отдельным заболеванием или развиться на фоне существовавшей ранее гипертонии. Поэтому при любых симптомах, связанных с повышением давления – головная боль, головокружение, мушки перед глазами, потемнение в глазах, шум в ушах – необходимо обратиться к врачу.
Причины гипертонии
Кровяное давление постоянно колеблется, и наш организм хорошо приспособлен к таким колебаниям. Стенки сосудов, по которым движется кровь, эластичны, и при повышении давления они растягиваются. В результате давление нормализуется. Также при повышении давления кровь из артериальных сосудов уходит в капилляры. То есть в организме есть действенный механизм нормализации давления. Гипертония развивается тогда, когда по каким-то причинам этот механизм перестаёт действовать.
На вопрос, почему возникает гипертония, у современной медицинской науки точного ответа пока ещё нет. Однако выделяется ряд факторов, способных приводить к устойчивому повышению артериального давления. Это:
- избыточный вес (ожирение);
- сахарный диабет;
- курение, злоупотребление алкоголем;
- высокий уровень адреналина в крови (в том числе, в результате переживаемых стрессов);
- атеросклероз (прежде всего, атеросклероз аорты);
- заболевания почек;
- заболевания щитовидной железы;
- прием некоторых лекарственных препаратов (в т.ч. гормональных контрацептивов).
Риск развития гипертонии увеличивается с возрастом. Гипертония у молодых людей во многих случаях объясняется заболеваниями почек или дефицитом магния в организме.
Верхние границы АД при КНТ
Как упоминалось выше, характеристики фенотипа человека влияют на максимальное САД, полученное в КНТ. В большой группе здоровых людей у мужчин максимальное САД было выше, чем у женщин, а у пожилых людей выше, чем у более молодых (Рис. 3) (43). Также максимальное САД выше у тренированных людей, чем у их малоподвижных сверстников (23, 44), у людей с гипертонией, чем у нормотонических (25, 26) и у людей с пониженной чувствительностью к барорефлексу (27). ACSM и АНА рекомендуют прекращать КНТ при САД и ДАД, превышающим 250 и 115 мм рт. ст., соответственно (3, 45). Этот критерий не изменяется десятилетиями (46), начиная с исследования, представленного на Рис. 1 (4), где авторы рекомендовали без обоснования: «… Нагрузочное тестирование нужно завершить, если САД превысит 250 мм рт. ст.». Аналогично неизвестны основания для критерия ДАД и связь этих верхних значений АД с увеличением негативных явлений при физической нагрузке (19).
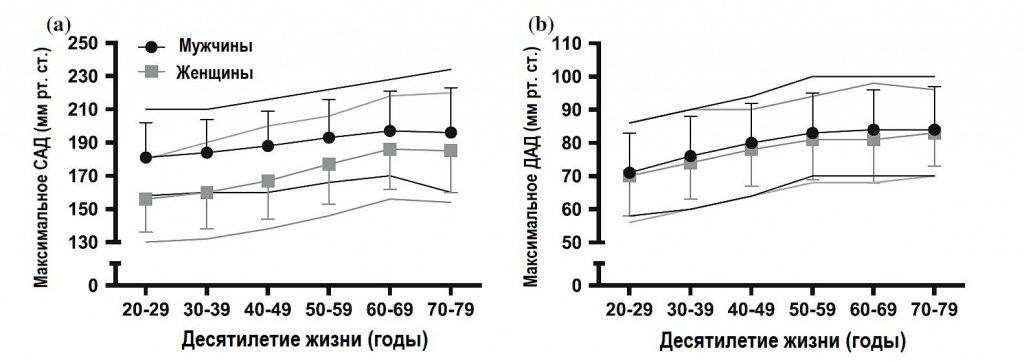
Рис. 3. Максимальные значения систолического артериального давления (САД; а)
и диастолического артериального давления (ДАД; b), полученные в тесте
Брюса на беговой дорожке у мужчин (чёрные кружки) и женщин (серые квадраты).
Среднее ± СО представлено для каждого десятилетия жизни. Соответствующие
чёрные и серые линии ниже и выше представляют 10 и 90 перцентилей для мужчин
и женщин, соответственно. В рисунках используются данные Daida et al (43).
Широко распространённые верхние значения для прекращения КНТ основаны на данных с малой выборкой мужчин неизвестного возраста. Поэтому применимость в разных популяциях ограничена. Экстремальное увеличение САД и ДАД, превышающее 320 и 250 мм рт. ст. соответственно, наблюдалось у здоровых мужчин при жимах двумя ногами (47). В отличие от аэробных упражнений, упражнения с отягощениями вторично повышают внутриаортальное давление от натуживания при закрытой голосовой щели, и это несколько снижает увеличение трансмурального давления (48). Нет прямых данных, что физическая нагрузка повышает риск неблагоприятных исходов у людей с гипертонией (49), но это не исключает возможность неблагоприятного события от повышения АД при тренировке (например, коронарное или аортальное расслоение, геморрагические церебральные события). Однако, повышенное АД при упражнениях, преходящее и возвращается к исходным значениям или меньше после прекращения физической нагрузки (50, 51). Соблюдение существующих критериев прекращения КНТ, основанное лишь на максимальном АД, – скорее предостерегающая, чем научно обоснованная рекомендация.
К основным причинам появления спондилеза относится:
- Перегрузки позвоночника;
- Ушибы и травмы позвоночника;
- Пожилой возраст;
- Нарушение обмена веществ, в результате которых происходит избыточное отложение известковых солей в организме;
- Мужской пол (чаще болеют мужчины);
- Искривление позвоночника
Деформирующий спондилез позвоночника бывает трех видов: поясничный, шейный и спондилез грудного отдела позвоночника, встречающийся намного реже.
В начале заболевания болевые симптомы спондилеза практически отсутствуют. Возникновение некоторой ограниченности в движениях может говорить о том, что спондилез уже перешел в хроническую стадию и продолжает прогрессировать. По мере развития болезни боли начинают усиливаться и беспокоят больного даже по ночам, в том числе и в неподвижном состоянии.
Наиболее распространенными считаются шейный и поясничный спондилезы.
К числу симптомов деформирующего спондилеза пояснично-крестцового отдела можно отнести:
- ощущение тяжести в нижней части спины;
- острую боль, которая возникает в сидячем положении при движении;
- боли в области поясницы при потягиваниях, разгибаниях, наклонах.
Классические симптомы деформирующего спондилеза шейного отдела позвоночника выглядят следующим образом:
- парестезии – «мурашки» по коже;
- слабость в руках, их дрожание;
- затрудненные и болезненные движения шеей;
- регулярные боли в затылке и в шее;
- ригидность мышц затылка;
- усиление болевых приступов в первой половине дня.
Аналогичные симптомы встречаются и при деформирующем спондилезе грудного отдела позвоночника, с той только разницей, что в этом случае болевые ощущения сосредотачиваются в загрудинной области, т.е. в середине спины.
Диагностика спондилеза
- Рентгенограмма позвоночника, позволяющая обнаружить уменьшение высоты дисков и патологические изменения в виде проявившихся остеофитов.
- Компьютерная томография, при помощи которой можно выявить стеноз позвоночного канала и определить его степень.
- Миелография – метод для определения распространенности и уровня эпидуральной компрессии.
- Магнитно-резонансная томография – пожалуй, самый информативный способ, позволяющий провести максимально точную диагностику.
Очень важно начать лечение деформирующего спондилеза позвоночника на ранних стадиях и тем самым предупредить его дальнейшее развитие. Самолечение чаще всего заканчивается плачевными результатами, поэтому самое главное – вовремя обратиться к квалифицированному остеопату, который поставит точный диагноз и назначит адекватное лечение
Главная задача при лечении спондилеза – устранить воспалительный процесс и избавить пациента от хронической боли.
Комплексное лечение спондилеза поясничного или шейного отдела позвоночника:
- Плазмотерапия
- Озонотерапия
- Массаж (в период ремиссии);
- Мануальная терапия;
- Физиотерапия;
- Регулярные физические упражнения по индивидуально подобранной схеме;
- Лечебная физкультура (в период ремиссии);
- Прием противовоспалительных и болеутоляющих препаратов;
- При сильных болях — миорелаксанты;
- Рефлексотерапия — метод влияния на активные точки, который отлично справляется со спондилезом и приостанавливает его прогрессирование.
Какие именно препараты можно и нужно принимать и какие процедуры посещать, может решить только специалист исходя из данных о локализации очага патологического процесса, степени его выраженности и отсутствии или наличии тех или иных заболеваний внутренних органов и позвоночника. Решение о возможности проведения терапии средствами нетрадиционной или традиционной народной (например, тибетской) медицины также должен принимать только врач. Как и во многих других случаях, самолечение и самоназначение себе процедур и лекарств не только не избавляет от заболевания, но и заставляет его прогрессировать еще быстрее.
В запущенных случаях остеохондроза и спондилеза позвоночника приходится прибегать к хирургическим методам лечения. Во время операции хирург удаляет патологические образования (остеофиты) и (если есть необходимость) соединяет межпозвоночные диски путем остеосинтеза. Лучший способ избежать хирургического вмешательства – обратиться к врачу при появлении первых симптомов!
Если Вы страдаете от деформирующего спондилеза поясничного отдела позвоночника и других его форм, не забывайте о том, что запущенные стадии болезни лечению поддаются с трудом. Не теряйте драгоценное время, – позвоните уже сейчас в «Ультраклинику», и наш консультант запишет Вас на прием к квалифицированному специалисту, который проведет диагностику, поставит точный диагноз и подберет эффективную схему лечения индивидуально для Вас.
Запись на бесплатный прием невролога по телефону: 318 53 53
Возможные причины повышения давления при беременности
- Стресс. Нагрузки при этом так велики, что организм не успевает перестроиться и реагирует повышением или скачками давления.
- Недостаток компенсаторных сил у организма – сердце, вынужденное качать кровь на двоих, не справляется с увеличенным объемом необходимой для этого крови.
- Наследственные факторы. При наличии у кровных родственников проблем с повышенным давлением существует вероятность возникновения подобной проблемы.
- Сахарный диабет не повышает давление, но служит дополнительным неблагоприятным фактором для его возникновения при наличии других причин.
- Невысокая физическая активность, ведь тренированное сердце лучше преодолевает нагрузки.
- Курение. Никотин сужает сосуды и как следствие повышается давление.
- Избыточный вес и быстрое его увеличение. Поэтому врачи строго следят за его прибавлением еженедельно во время беременности.
- Патологии почек. Пиелонефрит, гломерулонефрит вызывают повышенное давление не только при беременности.
- Гормональные нарушения – сбои в работе щитовидной железы, гипофиза, надпочечников.
Методы лечения гипертонии
Основная цель лечения гипертонии – снизить риск развития наиболее опасных осложнений (инсульт, инфаркт миокарда, хроническая почечная недостаточность и нефросклероз). С этой целью предпринимаются меры по снижению артериального давления до нормального уровня и снижению уязвимости органов-«мишеней». Больному необходимо настраиваться, что противогипертоническая терапия будет проводиться пожизненно. Курс лечения на II-й и III-й стадии заболевания обязательно включает медикаментозную терапию. Лечение гипертонии I-й стадии может не требовать медикаментозных средств, а ограничиваться лишь методами немедикаментозной терапии. В любом случае, немедикаментозная терапия при гипертонии очень важна.
Больному гипертонией следует регулярно измерять давление и соблюдать все предписания лечащего врача.
ГИПЕРТОНИЧЕСКИЙ КРИЗ
Гипертонический криз – внезапное повышение систолического и/или диастолического АД, сопровождающееся признаками ухудшения мозгового, кардиального или почечного кровообращения, а также выраженной вегетативной симптоматикой. Гипертонический криз, как правило, развивается у нелечёных больных, при резком прекращении приёма антигипертензивных средств, но может быть первым проявлением гипертонической болезни или симптоматической АГ.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Клиническая картина гипертонического криза проявляется повышением АД, могут возникнуть энцефалопатия, субарахноидальное кровоизлияние, инсульт, инфаркт миокарда, острая левожелудочковая недостаточность в виде отёка лёгких, расслоение аорты, острой почечной недостаточности (ОПН). При гипертоническом кризе больных могут беспокоить сильная головная боль, выраженное головокружение, нарушения зрения в виде снижения остроты и выпадения полей зрения, загрудинные боли (в связи с ишемией миокарда, аорталгией), сердцебиение, одышка.
При обследовании больного следует выявлять признаки поражения органов-мишеней.
• Изменения глазного дна (сужение артериол, кровоизлияния, экссудаты, отёк соска зрительного нерва).
• Нарушения функции левого желудочка (тахикардия, “ритм галопа”, отёк лёгких, расширение вен шеи).
• Нарушения мозгового кровообращения (неврологические признаки).
В клинических условиях, кроме измерения АД, необходимо назначить следующие исследования.
• Рентгенографию грудной клетки.
• ЭКГ.
• Исследование глазного дна.
• Общий анализ крови и мочи.
При возможности рекомендуют провести мониторинг АД (лучше внутриартериальное).
Лечение
С клинической точки зрения целесообразно выделять неотложные состояния, при которых необходимо снизить высокое АД в течение 1 ч, и состояния, когда можно снизить АД в течение нескольких часов (табл. 4-12).